-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Pacienti s vysokým kardiovaskulárnym rizikom v ambulantnej starostlivosti na Slovensku: Poznatky zo štúdií NEMESYS a STAIRS
Patients with high cardiovascular risk in outpatient care in Slovakia: lessons from the NEMESYS and STAIRS studies
The effective treatment of out-patients represents a basic strategy in the fight against cardiovascular disease and is precisely defined in numerous specialist guidelines, supported by evidence-based medicine. Its effectiveness is, however, rarely analysed in real-life medicine. The stratified
treatment of patients in primary preventative care is based on the SCORE system, which identifies high-risk patients, although so far only approximate estimates have been made of the numbers of high-risk patients in the care of first-instance doctors. Results: The proportion of high-risk patients being treated in outpatient care at general practitioners is relatively low – only 14%, with men showing higher prevalence of high, absolute risk (AR ≥ 5) compared to women: 25.0% vs. 6.8%, as well as a higher absolute risk compared to women: AR 2.96 vs. 1.38 (p < 0.001). The NEMESYS study documents the high prevalence of metabolic syndrome (MS) (48.7%) (IDF 2005). In agreement with data given in specialist literature, women show a higher prevalence compared to men (52.6% vs. 42.0%) (p < 0.001). AR is twice as high in those with MS compared to patients without MS (total: 2.70 vs. 1.36; men: 4.34 vs. 2.10; women: 1.94 vs. 0.84). AR in MS patients is higher in men compared to women (4.34 vs. 1.94). Monitoring levels of arterial hypertension were low, reaching figures of 36.5% in men and 38.0% in women. Treatment for hypertension does not take account of AR levels: patients with low, as well as high, AR received the same treatment and at inadequate levels. Patients with MS were more likely to receive treatment using all groups of antihypertensive drugs (OR 1.61–2.7) and used more medicines (2.13 vs. 1.86) than patients without MS, although the effectiveness of treatment was lower. Pharmacoeconomic analysis found equal annual costs for treatment of men and women (hypertension: 257 € vs. 263 €, MS 334 € vs. 321 € and diabetes mellitus 392 € vs. 384 €). Conclusion of NEMESYS study: It is theoretically possible, in outpatient care, to identify patients with a high absolute risk of ≥ 5 and it is pharmacoeconomically possible to provide them with the necessary treatment. The STAIRS study analysed the possibility of identifying heart failure in patients with arterial hypertension on the basis of clinical and anamnestic indicators of lowered tolerance to stress. Hypertonics with chronic heart failure showed a significantly lower tolerance for steps managed (18.8 vs. 29.2 steps; p = 0.001), but achieved a significantly greater improvement following short-term antihypertensive treatment (11.1 vs. 4.2 steps; p = 0.001). NYHA III patients tolerated less steps (13.8 ± 9.6 vs. 21.3 ± 13.3 steps; p = 0.001) and had lower stress tolerance (54.2 ± ± 25.0 vs. 42.0 ± 22.3; p = 0,001) than patients with NYHA II. Where patients tolerated 20 steps without dyspnoea as the crucial point for the identification of chronic heart failure, OR reached a value of 2.14 (1.50–3.06; p = 0.001). Sensitivity to tolerance of < 20 steps was low 0.42 (0.40–0.56) and specificity was appropriate 0.75 (0.73–0.76). Conclusion of STAIRS study: The methodologically undemanding anamnesis of dyspnoea during stress or the investigation of the number of tolerated steps can identify, to a satisfactory level of certainty, patients with suspected heart failure.Keywords:
NEMESYS – STAIRS – metabolic syndrome – SCORE absolute risk – chronic heart failure – tolerance to exercise – NYHA
Autori: J. Lietava 1; V. Kosmálová 1; J. Murín 2; D. Bartko Za Riešiteľov 3
Pôsobisko autorov: II. Interná klinika, Univerzitná nemocnica LF UK Bratislava, Slovenská republika 1; I. Interná klinika, Univerzitná nemocnica LF UK Bratislava, Slovenská republika 2; Ústredná univerzitná vojenská nemocnica Ružomberok, Slovenská republika 3
Vyšlo v časopise: Kardiol Rev Int Med 2011, 13(2): 109-116
Súhrn
Úvod:
Efektívna liečba pacientov v ambulantnej starostlivosti predstavuje základnú stratégiu boja proti kardiovaskulárnym ochoreniam a je presne stanovená v početných odborných usmerneniach podložených medicínskych dôkazov (evidence based medicine). Jej efektívnosť je však zriedkavo analyzovaná v podmienkach medicíny reálneho života (real life medicine). Pre stratifikovanú liečbu pacientov v primárnej prevencii je základom systém SCORE, ktorý identifikuje vysokorizikových pacientov. Dosiaľ však boli počty vysokorizikových pacientov v starostlivosti lekárov prvého kontaktu len aproximatívne odhadované. Výsledky: Vysokorizikoví pacienti v ambulanciách obvodných lekárov majú relatívne nízke zastúpenie – len 14 %, pričom muži majú vyššiu prevalenciu vysokého absolútneho rizika (AR ≥ 5) oproti ženám: 25,0 % vs 6,8 % a aj vyššie absolútne riziko oproti ženám: AR 2,96 vs 1,38 (p < 0,001). Štúdia NEMESYS dokumentuje vysokú prevalenciu metabolického syndrómu (MS) (48,7 %) (IDF 2005). V súlade s literárnymi údajmi majú ženy vyššiu prevalenciu oproti mužom (52,6 % vs 42,0 %) (p < 0,001). AR je dvojnásobne vyššie u osôb s MS oproti pacientom bez MS (všetci spolu: 2,70 vs 1,36; muži: 4,34 vs 2,10; ženy: 1,94 vs 0,84). AR u MS pacientov je vyššie u mužov v porovnaní so ženami (4,34 vs 1,94). Kontrola arteriálnej hypertenzie bola nízka a dosahovala u mužov 36,5 % a u žien 38,0 %. Liečba hypertenzie nezohľadňuje výšku AR: pacienti s nízkym aj vysokým AR boli liečení rovnako a nedostatočne. Pacienti s MS mali vyššiu pravdepodobnosť liečby všetkými skupinami antihypertenzív (OR 1,61–2,7) a užívali viac liekov (2,13 vs 1,86) ako pacienti bez MS, ale efektívnosť liečby bola nižšia. Farmakoekonomická analýza zistila rovnaké priame ročné náklady na liečbu u mužov i žien (hypertenzia: 257 € vs 263 €, MS 334 € vs 321 € a diabetes mellitus 392 € vs 384 €). Záver štúdie NEMESYS: V ambulantnej starostlivosti je teoreticky možné identifikovať pacientov s vysokým absolútnym rizikom ≥ 5 a je farmakoekonomicky možné im poskytnúť potrebnú liečbu. Štúdia STAIRS analyzovala možnosť identifikácie osôb so srdcovým zlyhaním u pacientov s artériovou hypertenziou na základe klinických a anamnestických markerov zníženej tolerancie záťaže. Hypertonici s chronickým srdcovým zlyhaním vykazovali signifikantne nižšiu toleranciu zvládnutých schodov (18,8 vs 29,2 schodov; p = 0,001), ale dosahovali signifikantne väčšie zlepšenie po krátkodobej antihypertenzívnej liečbe (11,1 vs 4,2 schodov; p = 0,001). Pacienti NYHA III tolerovali menej schodov (13,8 ± 9,6 vs 21,3 ± 13,3 schodov; p = 0,001) a horšie vnímali záťaž (54,2 ± 25,0 vs 42,0 ± 22,3; p = 0,001) ako pacienti s NYHA II. Pre toleranciu 20 schodov bez dyspnoe ako diskriminačný bod identifikácie chronického srdcového zlyhania dosahovalo OR hodnotu 2,14 (1,50–3,06; p = 0,001). Senzitivita pre toleranciu < 20 schodov bola nízka 0,42 (0,40–0,56) a špecificita bola primeraná 0,75 (0,73–0,76). Záver štúdie STAIRS: Metodicky nenáročná anamnéza dyspnoe pri záťaži alebo vyšetrenie počtu tolerovaných schodov sú schopné s primeranou istotou identifikovať pacientov s podozrením na srdcové zlyhanie.Kľúčové slová:
NEMESYS – STAIRS – metabolický syndróm – absolútne riziko podľa SCORE – chronické zlyhanie srdca – tolerancia záťaže – NYHAŠtúdia NEMESYS
Úvod
Celosvetová pandémia metabolického syndrómu dramaticky zvyšuje prevalenciu osôb s vysokým kardiometabolickým rizikom a núti k zmene stratégie boja proti kardiovaskulárnej mortalite. Čiastkové zlepšenia, ktoré boli dosiahnuté zlepšenou kontrolou nikotinizmu, pokrokmi v liečbe hypertenzie a v kontrole LDL cholesterolu [1], sú na populačnej úrovni eliminované efektom zvyšujúcej sa prevalencie abdominálnej obezity, metabolického syndrómu a diabetes mellitus.
Cieľom projektu NEMESYS (NEw MEtabolic Syndrom in Slovakia) [2] bolo zistiť prevalenciu vysokého kardiovaskulárneho rizika podľa SCORE a prevalenciu metabolického syndrómu u pacientov navštevujúcich lekárov primárneho kontaktu, pretože tí tvoria prvú líniu liečby vysokorizikových osôb.
Našim cieľom bolo overiť možnosť identifikovať prevalenciu vysokorizikových pacientov a zhodnotiť stav farmakoterapie liečených osôb. Z praktického aspektu bolo dôležité zistiť aj farmakoekonomickú náročnosť liečby vysokorizikových pacientov a realizovať odhad ekonomických nákladov na terapiu všetkých vysokorizikových pacientov, keďže v čase limitovaných ekonomických zdrojov je dôležité stanoviť nielen optimálnu liečbu z hľadiska ideálnej medikácie pacienta, ale aj z hľadiska praktickej schopnosti aplikovať túto terapiu.
Tieto poznatky pomohli odhadnúť naše vnímanie významu metabolického syndrómu pre celospoločenské zdravie. Výsledky naznačujú, že v mnohých aspektoch liečba metabolického syndrómu nespĺňa kritéria definovaného v odborných odporučeniach.
Materiál a metodika
Do projektu bolo pozvaných 200 za sebou idúcich pacientov starších ako 18 rokov, ktorí v danom týždni navštívili niektorú z 54 participujúcich ambulancií. Vizita zahŕňala anamnézu pacienta vrátane fajčiarskych návykov, merania krvného tlaku a laboratórneho vyšetrenia základných biochemických parametrov charakterizujúcich metabolický syndróm. Zaznamenané boli všetky aktuálne užívané lieky s výnimkou antibiotickej terapie.
Metabolický syndróm bol definovaný podľa berlínskych kritérií [3].
Kardiovaskulárne riziko bolo hodnotené podľa odporúčaní na prevenciu ICHS z roku 2003 (SCORE) pre vysokorizikovú populáciu [4–5]. Ako diskriminačná hladina pre stanovenie vysokého rizika bola zvolená hladina AR 5 % odporúčané ESC/ESH na medzník pre iniciáciu liečby alebo AR adjustovaného na vek 60 rokov (AR 60 ≥ 5).
Výsledky
V rámci projektu NEMESYS bolo oslovených 10 959 osôb, z nich 10 300 súhlasilo s účasťou a 659 (6,9 %) osôb účasť na projekte odmietlo. Na projekte participovalo 6 031 žien a 4 269 mužov s priemerným vekom 53,8 ± 15,7, resp. 50,3 ± 16,2 rokov (p < 0,001). Celkovo možno sledovanú populáciu charakterizovať ako osoby v strednom veku s výrazným vekovým rozpätím súboru (18–99 rokov), s frekventnou nadváhou (38,3 %) a obezitou (29,0 %), ľahko zvýšenou priemernou hladinou celkového cholesterolu (5,43 ± 1,10 mmol/l) a LDL cholesterolu (3,28 ± 0,96 mmol/l).
Metabolický syndróm bol diagnostikovaný celkovo u 48,7 % (3 379 osôb z celkového počtu 6 943 pacientov, u ktorých bolo možné diagnostikovať MS). Štúdia NEMESYS dokumentuje výraznú prevahu žien s MS oproti mužom 52,6 % vs 42,0 % (p < 0,001). U oboch pohlaví prevalencia stúpala do 6. dekády života a potom sa počet nositeľov diagnózy MS začal znižovať, pravdepodobne prirodzeným výberom (tab. 1 a 2).
Tab. 1. Prevalencia metabolického syndrómu u mužov podľa kritérií IDF 2005 členená podľa dekád veku. 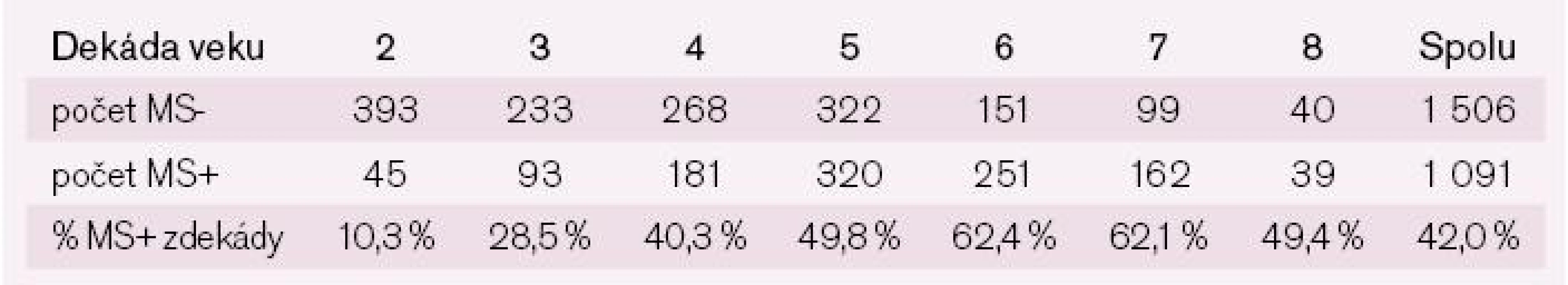
MS- – bez prítomnosti MS; MS+ – s prítomnosťou MS Tab. 2. Prevalencia metabolického syndrómu u žien podľa kritérií IDF 2005 členená podľa dekád veku 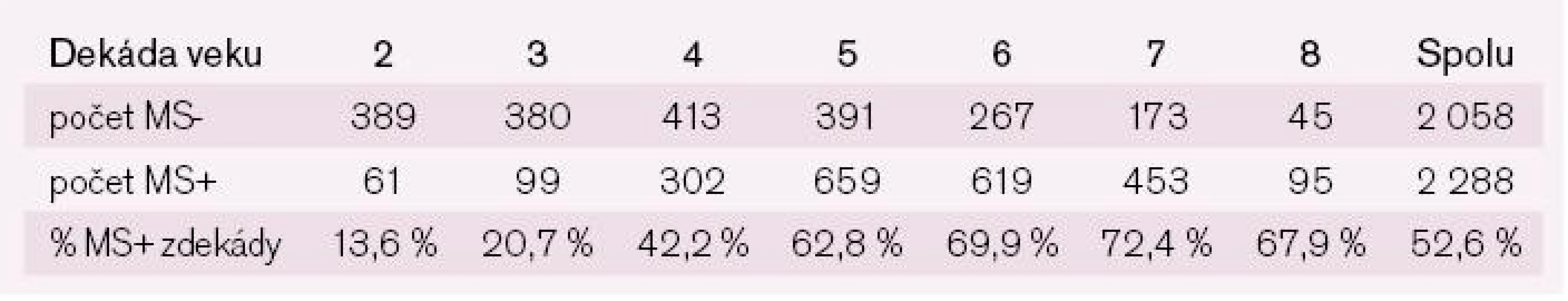
MS- – bez prítomnosti MS; MS+ – s prítomnosťou MS Absolútne riziko
Prevalencia patologických hodnôt AR ≥ 5 a AR 60 ≥ 5 v populácii pacientov projektu NEMESYS bola relatívne nízka: 14,0 %, resp. 22,7 % pacientov. Zistili sme signifikantne vyšší výskyt patologickej hodnoty AR ≥ 5 u mužov v porovnaní so ženami: 25,0 % vs 6,8 % (p < 0,001). Adjustácia na vek znížila intersexuálne rozdiely, ale stále pretrvávali vyššie hodnoty u mužov: 24,3 % vs 21,6 % (p < 0,02). Muži vykazovali viac ako trojnásobne vyššie riziko pre prítomnosť patologickej hodnoty AR ≥ 5 v porovnaní so ženami OR = 3,69 [3,23–4,21] vs OR = 1,12 [1,03––1,23]; (p < 0,001) (graf 1).
Graf 1. Porovnanie rizika prítomnosti AR ≥ 5 podľa pohlavia a veku. AR ≥ 5 – absolútne riziko ≥ 5 (t. j. vysoké) 
Analýza vplyvu veku na hodnotu AR preukázala významné intersexuálne rozdiely v dynamike nárastu AR podľa dekád veku. U mužov aj žien v 2. a 3. dekáde života bolo AR nulové. Pokiaľ u mužov od 4. dekády života nastáva prudký a kontinuálny nárast AR od nuly až po priemernú hodnotu 8,13, u žien v 4. dekáde bolo priemerné AR ešte takmer nulové a výraznejší vzostup začína až po 5. dekáde života. Vzostup AR u mužov je signifikantne vyšší oproti ženám počas celého života a v jednotlivých dekádach dosahuje až viac než dvojnásobok hodnôt ženskej populácie (tab. 3 a 4).
Tab. 3. Porovnanie AR podľa dekády veku medzi mužmi a ženami. 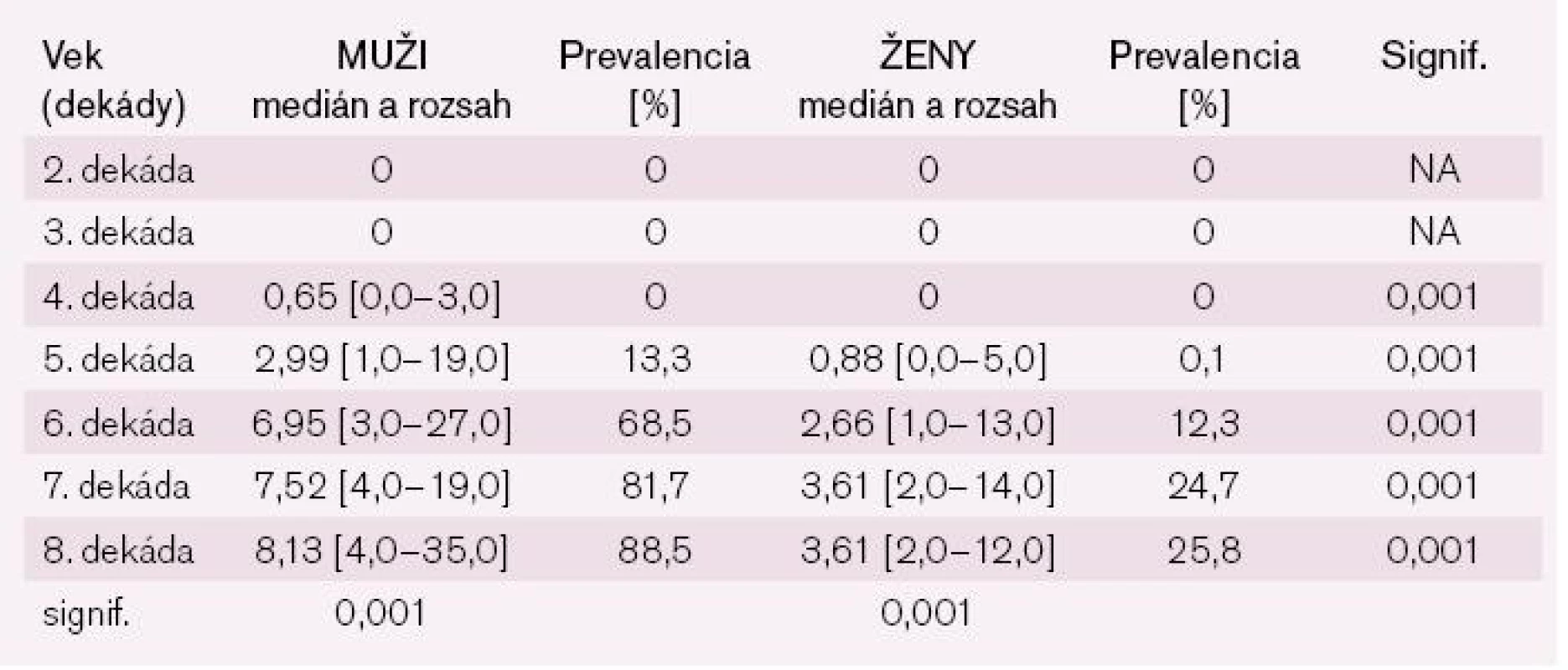
AR – absolútne riziko; signif. – signifikancia Pri analýze hodnôt AR adjustovaných na vek 60 rokov (AR 60) nachádzame odlišné výsledky: muži aj ženy mali podobné priemerné hodnoty AR 60 pohybujúce sa medzi 3–3,5 % v priebehu celého analyzovaného obdobia. Taktiež prevalencia hodnôt AR 60 bola približne rovnaká medzi oboma pohlaviami počas celého života a pohybovala sa medzi 19,9–28,0 % (tab. 4).
Tab. 4. Porovnanie AR 60 podľa dekády veku medzi mužmi a ženami. 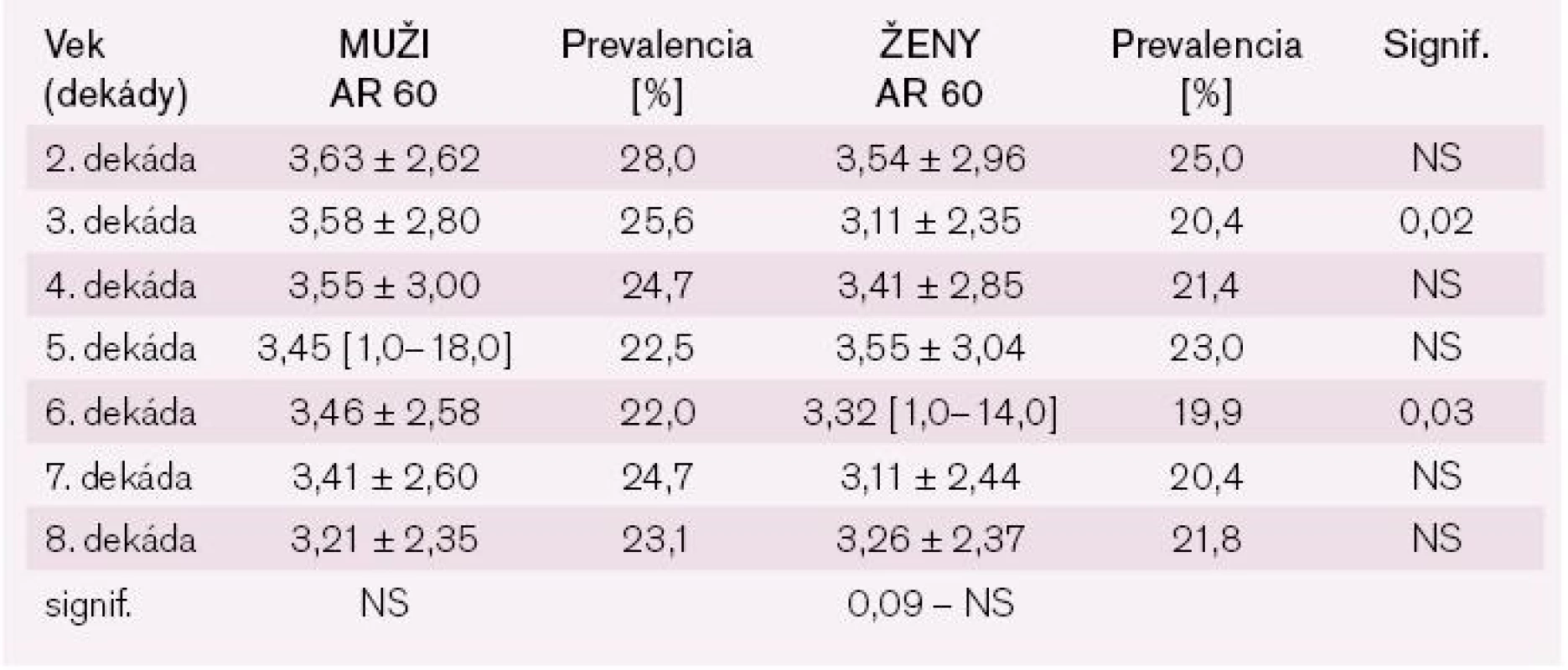
AR60 – absolútne riziko adjustované na vek 60 rokov; signif. – signifikancia Projekt NEMESYS dokumentuje vysokú asociáciu AR a MS u ambulantných pacientov: AR je približne dvojnásobne vyššie u osôb s MS vo všetkých analyzovaných kategóriách (všetci spolu, muži alebo ženy) (tab. 5). AR stúpa s vekom u pacientov s MS, pričom u žien je tento vzostup dramatický po 70. roku života (grafy 3 a 4).
Tab. 5. AR a AR 60 u mužov a žien vo vzťahu k absencii alebo prítomnosti MS. 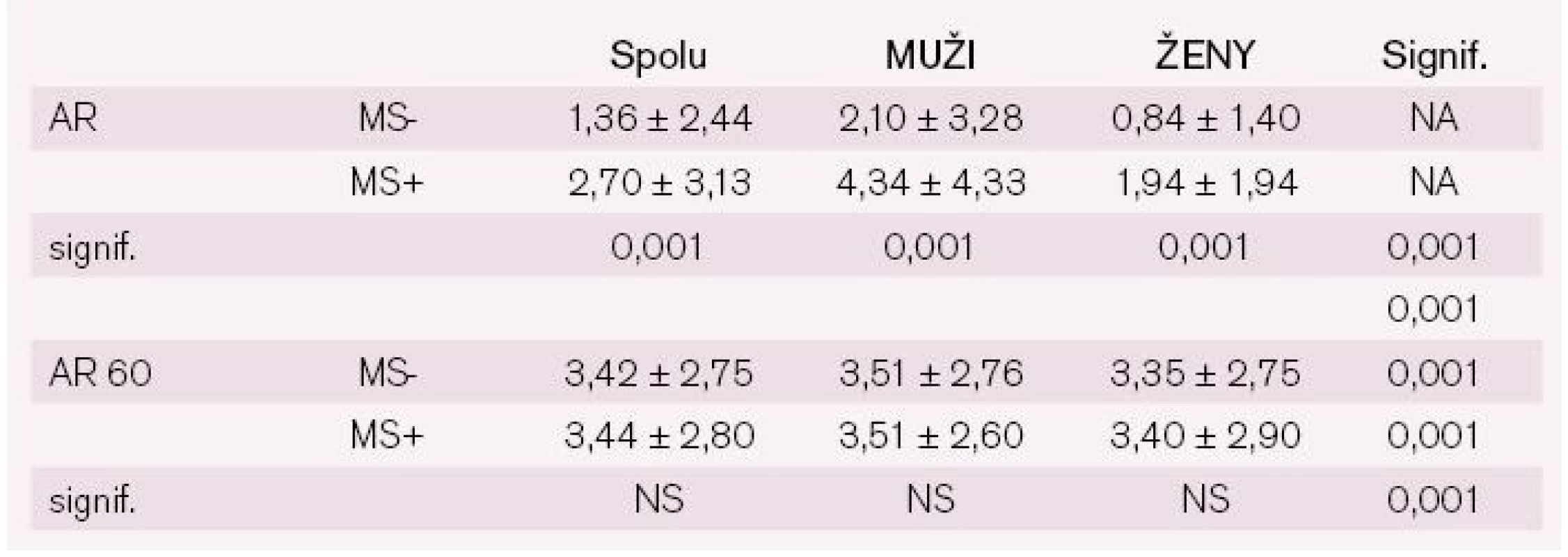
AR – absolútne riziko; AR 60 – absolútne riziko adjustované na vek 60 rokov; MS- – absencia metabolického syndrómu; MS+ – prítomnosť metabolického syndrómu Graf 2. Riziko vývoja AR > 5 v závislosti od MS u mužov. AR – absolútne riziko; AR > 5 – vysoké absolútne riziko; MS IDF – metabolický syndróm podľa IDF kritérií; MS IDF 1 – MS prítomný; MS IDF 0 – MS neprítomný 
Graf 3. Riziko vývoja AR > 5 v závislosti od MS u žien. AR – absolútne riziko; AR > 5 – vysoké absolútne riziko; MS IDF – metabolický syndróm podľa IDF kritérií; MS IDF 1 – MS prítomný; MS IDF 0 – MS neprítomný 
Artériová hypertenzia
Do projektu NEMESYS bolo zaradených 6 583 pacientov s arteriálnou hypertenziou (≥ 140/90 mmHg), z toho 1 085 (16,5 %) osôb bolo bez antihypertenzívnej liečby. Štruktúra antihypertenzívnej liečby hypertonikov zodpovedá odporúčaniam Štandardných terapeutických postupov, národných a medzinárodných smerníc na liečbu hypertenzie [6–8]. V liečbe dominovali ACE inhibítory, ktoré dostávalo 54,6 % pacientov, nasledované blokátormi kalciových kanálov a betablokátormi, ktoré boli takmer zhodne zastúpené 45,6 %, resp. 45,4 %.
.Napriek adekvátnej antihypertenzívnej liečbe normotenziu podľa diskriminačných kritérií ESH dosiahlo len nízke percento liečených pacientov – a to mužov rovnako ako žien (36,5 % vs 38,0 %; NS).
Pri analýze antihypertenzívnej liečby u pacientov hypertonikov s vysokým a nízkym AR sme zistili signifikantne vyšší systolický aj diastolický krvný tlak a súčasne aj vyššie zastúpenie kombinácie antihypertenzív v skupine pacientov s vysokým AR (tab. 6).
Tab. 6. Výška krvného tlaku a počty liekov u liečených hypertonikov s nízkym alebo vysokým AR. 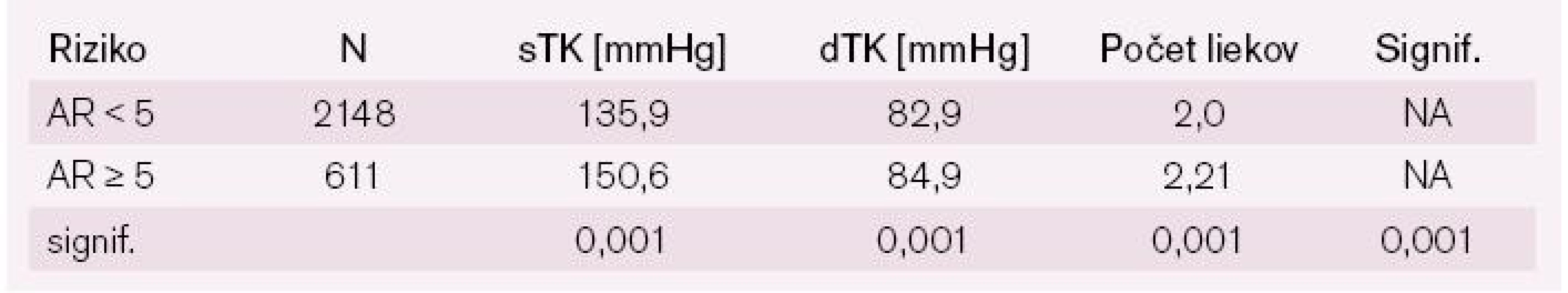
AR < 5 – nízke absolútne riziko KV príhod podľa SCORE; AR ≥ 5 – vysoké absolútne riziko KV príhod podľa SCORE; sTK – systolický krvný tlak; dTK – diastolický krvný tlak Porovnanie štruktúry antihypertenzívnej liečby u pacientov s nízkym a vysokým AR dokumentuje signifikantne vyššie percentuálne zastúpenie takmer vo všetkých skupinách antihypertenzív u pacientov s vysokým AR ≥ 5. Štatistickú signifikanciu nedosiahli skupiny sartanov a blokátorov imidazolových receptorov, ale aj tu pozorovať trend k vyššiemu zastúpeniu týchto skupín liekov u vysokorizikových pacientov. Prekvapujúcu výnimku tvorí skupina betablokátorov, v ktorej sú pacienti s vysokým AR ≥ 5 menej často zastúpení (tab. 7).
Tab. 7. Percentuálne zastúpenie jednotlivých skupín antihypertenzív u hypertonikov s nízkym a vysokým AR. 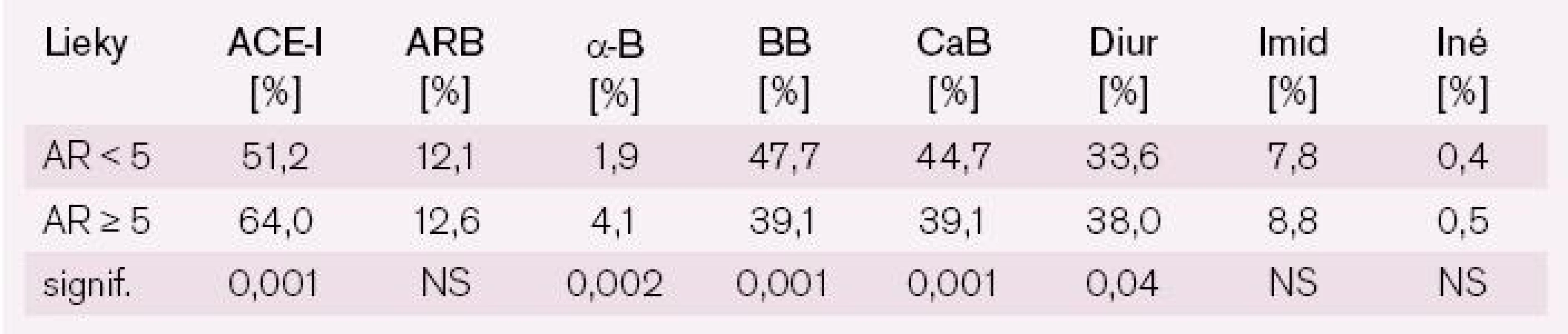
AR < 5 – nízke absolútne riziko podľa SCORE; AR ≥ 5 – vysoké absolútne riziko podľa SCORE; ACE-I – inhibítory angiotenzín-konvertujúceho enzýmu; ARB – sartany; α-B – alfablokátory; BB – betablokátory; CaB – blokátory kalciových kanálov; Diur – diuretiká; Imid – blokátory imidazolových receptorov; Iné – ostatné antihypertenzíva Artériová hypertenzia a metabolický syndróm
Analýzou 6 583 pacientov s arteriálnou hypertenziou v súbore NEMESYS sme po ich rozdelení v závislosti od absencie alebo prítomnosti metabolického syndrómu (MS-)/(MS+) pozorovali signifikantne vyšší systolický i diastolický tlak krvi vo všetkých vekových dekádach od 20 až po 80 rokov v celom súbore pacientov s MS+ (graf 2).
Graf 4. Krvný tlak v závislosti od MS v celom súbore podľa dekád veku. 1 sTK – systolický krvný tlak u pacientov s MS; 1 dTK – diastolický krvný tlak u pacientov s MS; 0 sTK – systolický krvný tlak u pacientov bez prítomnosti MS; 0 dTK – diastolický krvný tlak u pacientov bez prítomnosti MS 
Vyššie hodnoty TK u pacientov MS+ pretrvávali i po rozdelení súboru na mužov a ženy. Porovnanie intersexuálnych rozdielov v sTK potvrdilo vyššie hodnoty u osôb MS+ v prvých dekádach života, okolo 6. dekády veku ženy dosiahli hladinu sTK mužov ako v podskupine MS+, tak aj v podskupine MS - (graf 2). Obdobne sme pozorovali nárast dTK v závislosti od prítomnosti alebo absencie MS u oboch pohlaví až do 6. dekády života. Od 6. dekády života mali všetky podskupiny rovnaký dTK. V zásade sme potvrdili, že pacienti MS+ majú štatisticky významne vyšší krvný tlak v nižších dekádach života u oboch pohlaví.
Pacienti MS+ boli častejšie liečení kombinovanou antihypertenzívnou liečbou (tab. 8) a dostávali štatisticky signifikantne viac antihypertenzív: 2,13 vs 1,86 liekov (p < 0,001). Z klinického aspektu tento štatisticky vysoký, ale iba cca 15-percentný rozdiel nebol spojený so želaným terapeutickým efektom – napriek intenzívnejšej antihypertenzívnej liečbe mali pacienti MS+ horšie kontrolovaný krvný tlak, a to tak systolickú, ako aj diastolickú zložku.
Tab. 8. Prvalencia preskripcie jednolivých skupín antihypertenzí v závislosti od absencie alebo prítomnosti MS. 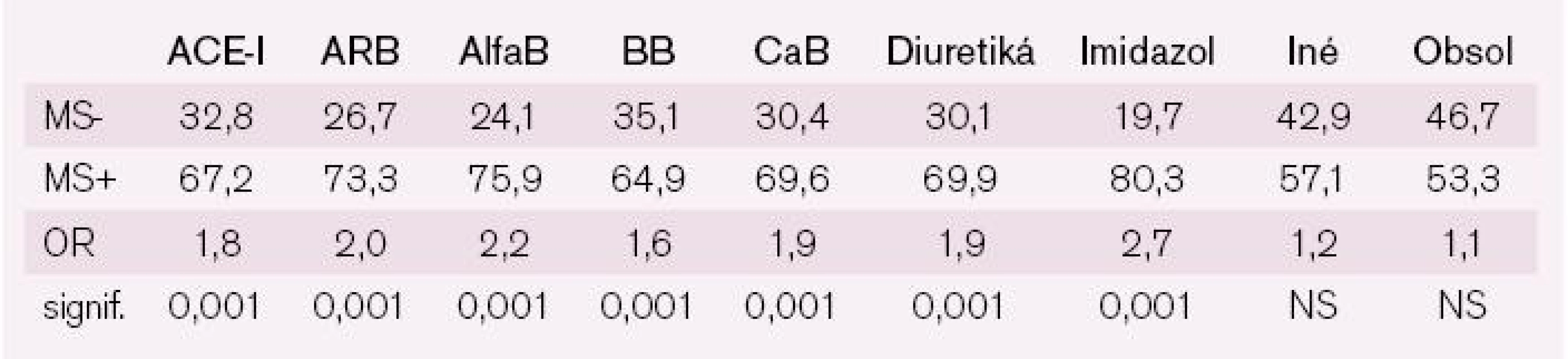
MS- – absencia MS; MS+ – prítomnosť MS; OR – odds ratio Farmakoekonomická analýza
Priemerné priame ročné náklady na osobu na farmakoterapiu pri hypertenzii predstavovali 257 € u mužov a 263 € u žien, čo znamenalo o 2,66 % (NS) vyššie náklady u žien. Priemerné priame ročné náklady na farmakoterapiu MS boli 334 € u mužov a 321 € u žien (3,89 % rozdiel medzi pohlaviami, NS).
Najvyššie priemerné ročné náklady na farmakoterapiu boli v súlade s predpokladom pri liečbe diabetes mellitus 392 € u mužov a 384 € u žien (2,01 % rozdiel medzi pohlaviami, NS).
Priemerné priame ročné náklady boli analyzované aj pri kombináciách ochorení, kde cena liečby pacientov s hypertenziou a MS dosiahla hodnoty 354 € u mužov a 350 € u žien (rozdiel 1,27 %, NS), cena liečby pacientov s hypertenziou a diabetes mellitus bola 452 € u mužov a 442 € u žien (rozdiel 3,77 %) a v dvojkombinácii najnákladnejšej skupiny s metabolickým syndrómom a diabetes mellitus bola cena 408 € u mužov a 424 € u žien (rozdiel 2,48%, NS).
Najvyššiu nákladovosť dosiahla liečba súčasnej hypertenzie, MS a diabetes mellitus. Predstavovala priame náklady 452 € u mužov a 455 € u žien (rozdiel 0,68 %). Nezistili sme žiadne významné rozdiely v cene liečby mužov a žien. Nepriame náklady sledujú trend priamych a astronomizujú spoločenské aj individuálne náklady (tab. 9).
Tab. 9. Nepriame náklady vybraných ochorení v štúdii NEMESYS vyjadrené v €. 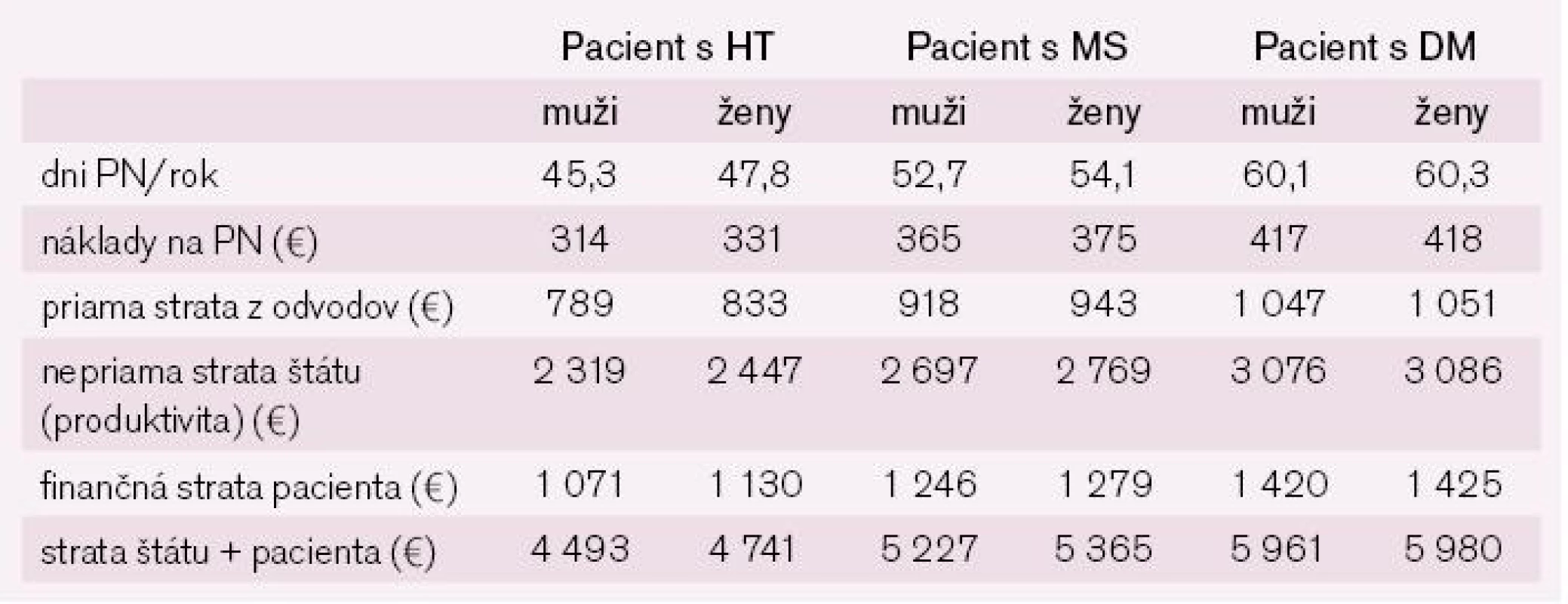
Komentár k výsledkom
Štúdia NEMESYS dokazuje, že počet vysokorizikových pacientov v ambulanciách lekárov prvého kontaktu tvorí príslovečnú špičku ľadovca – približne každý 7–8. pacient má hodnotu AR ≥ 5 podľa SCORE. Autori sa aj bez podpory literárnych údajov domnievajú, že je v silách primárnej zdravotníckej sféry týchto pacientov identifikovať a adekvátne liečiť. Farmakoekonomická analýza potvrdzuje, že náklady na liečbu sú primerané ekonomickým možnostiam štátu, zodpovedajú nákladom v ďalších európskych krajinách a sú dostatočné na dosiahnutie kontroly rizikových faktorov.
Reálna prax je však odlišná. Vysokorizikoví pacienti s AR ≥ 5 sú síce liečení vyšším počtom liekov, ale dosiahnutie cieľových hodnôt krvného tlaku je nízke: len 19,3 % v porovnaní s 46,4 % osôb s nízkym rizikom. Takisto sme zistili, že je väčšia pravdepodobnosť intenzívnejšej liečby jednotlivými skupinami antihypertenzív u pacienta s MS ako u pacienta s vysokým AR, čo naznačuje, že v praxi systém SCORE nepredstavuje imperatív pre liečbu.
Súhlasne s literárnymi údajmi [9] aj v populácii NEMESYS prevalencia hypertenzie pacientov stúpala s vekom a jej ovplyvnenie liečbou na cieľové hodnoty (≤ 140/90 mmHg) sa vo vyšších vekových skupinách nedarilo. Pokiaľ v 2. dekáde života malo kontrolovanú hypertenziu až 56,7 % pacientov, v 8. dekáde to bolo už iba 32,7 % (p < 0,001) (tab. 10). Prekvapujúco sa priemerný počet použitých antihypertenzív zásadne nelíšil medzi skupinou kontrolovaných a nekontrolovaných hypertonikov, čo jednoznačne svedčí o podliečení pacientov s nekontrolovanou hypertenziou. Očakávaný zásadný rozdiel v medikácii nebol pozorovaný ani medzi liečbou vysokorizikových a nízkorizikových pacientov, čo opäť spochybňuje používanie výšky AR pri rozhodovaní o terapeutickej stratégii.
Tab. 10. Kontrola hypertenzie a počty liekov u liečených hypertonikov členených podľa dekád veku. 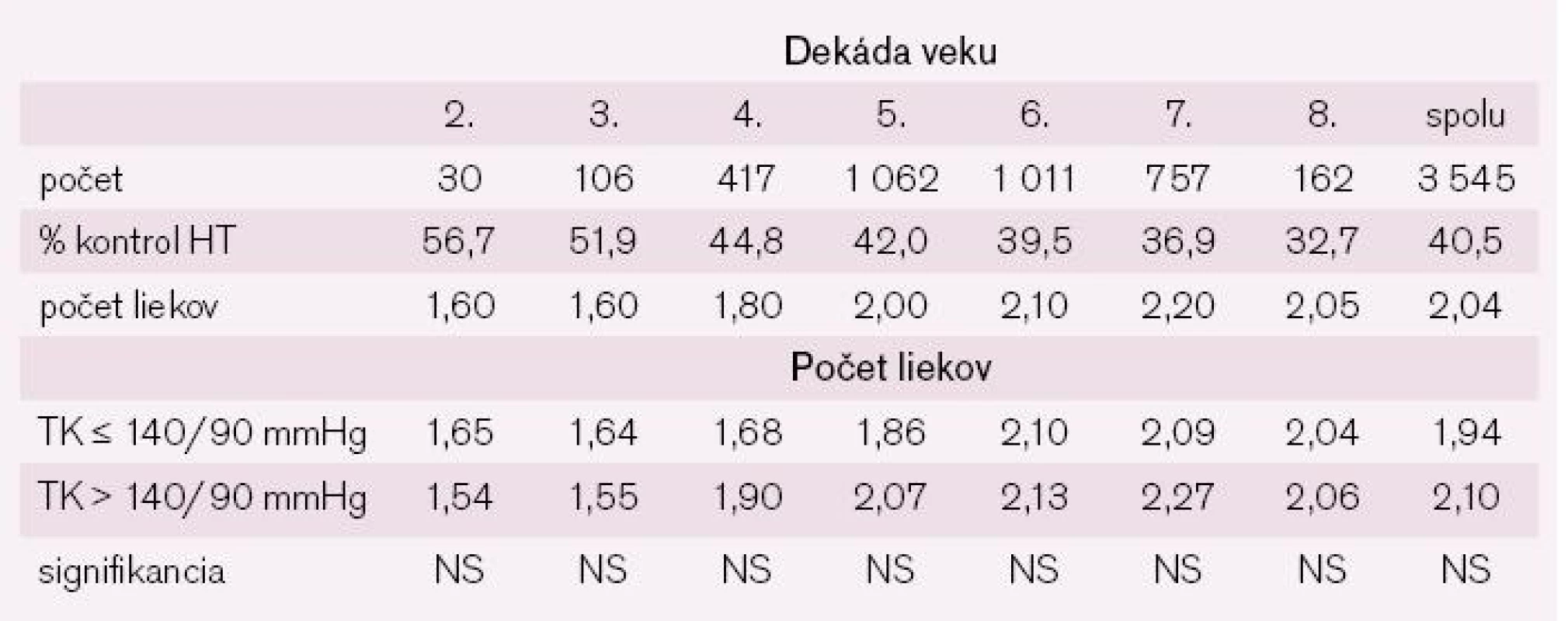
% kontrol HT – % pacientov, ktorí dosiahli hodnotu TK ≤ 140/90 mmHg Štúdia STAIRS
Úvod
Znížená tolerancia fyzickej záťaže sa klinicky manifestuje ako chronické srdcové zlyhanie (chronic heart failure – CHF) s prítomným/absentujúcim dyspnoe, ortopnoická poloha počas spánku, nyktúria alebo sexuálna dysfunkcia [10–11]. Tieto zrejmé asociácie sú už zriedkavo analyzované v klinickej praxi.
Počet poschodí, tolerovaných pacientom bez príznakov dyspnoe, je postulovaný v klasifikácii NYHA [12–13], ktorá je základom pre posudzovanie funkčnej kapacity pri CHF. NYHA klasifikácia je založená na subjektívnom hodnotení ako pacienta, tak aj lekára a jej presnosť nebola verifikovaná klinickými štúdiami už dlhodobo.
Nedávna metaanalýza Raphaela et al [14] ukázala, že „kardiológovia nepoužívajú konzistentnú metódu na stanovenie klasifikácie NYHA a prehľad literatúry preukázal, že 99 % publikácií buď neuvedie referenciu pre metodiku, alebo ani neopíše metódu použitú na stanovenie triedy NYHA“. Navyše porovnanie interindividuálnej variability medzi dvoma kardiológmi vykazuje iba 54 % zhodu výsledkov.
Artériová hypertenzia ako jeden z najdôležitejších rizikových faktorov pre srdcové zlyhanie bola iba zriedkavo sledovaná z hľadiska tolerancie fyzickej záťaže.
Materiál a metodika
Štúdia STAIRS je neintervenčná, otvorená, multicentrická, prospektívna, klinická štúdia so 6-mesačným sledovaním hypertonikov. Hypertenzia bola diagnostikovaná klinicky, keď pacienti užívali antihypertenzívnu liečbu alebo boli novodiagnostikovaní (opakovane TK ≥ 140/90 mmHg po zmene životného štýlu, t.j. pri nefarmakologickej liečbe). Riešiteľ mohol pacienta zaradiť do jedného z troch ramien liečby: lisinoprilového, amlodipínového a kombinačného. Účinnosť a bezpečnosť liečby sa kontrolovala po 3 a 6 mesiacoch od zaradenia.
Tolerancia záťaže bola hodnotená ako počet schodov, ktoré pacient zvládol v deň vizity bez dyspnoe a počet epizód nyktúrie.
Vnímanie fyzickej záťaže bolo hodnotené vizuálnou analógovou škálou (VAS), prítomnosťou nyktúrie (27,1 %), nutnosťou ortopnoickej polohy v noci (2 a viac vankúšov pod hlavou) (21,2 % pacientov) a pocitom sexuálnej dysfunkcie (13,4 %).
Kardiometabolické riziko bolo definované ako prítomnosť obezity alebo abdominálnej obezity, alebo diagnóza metabolického syndrómu (IDF 2005), alebo diagnóza diabetes mellitus.
CHF bolo diagnostikované na základe kliniky alebo ergometrického vyšetrenia, alebo echokardiografie, alebo katetrizačného vyšetrenia.
Pacienti
Do multicentrickej otvorenej štúdie STAIRS bolo zaradených 3 353 pacientov s arteriálnou hypertenziou (rodovo vyrovnaný súbor: muži – 49,6 % a ženy – 50,4 %), s ľahkou artériovou hypertenziou (AH) s priemerným krvným tlakom (TK) v pásme ľahkej hypertenzie = 154,4 ± 14,1/92,5 ± 8,3 mmHg, s nadváhou (BMI = 28,9 ± 4,6), v strednom veku = 60,0 ± 12,9 rokov.
Podskupina pacientov so srdcovým zlyhávaním (N = 154; 4,8 %) je o 10 rokov staršia ako podskupina pacientov bez srdcového zlyhávania, ženy sú o 5 rokov staršie ako muži v oboch podskupinách. V podskupine s CHF je nevýznamne vyššia prevaha mužov (55,2 %) než v podskupine bez CHF (49,6 %; NS) (tab. 11).
Tab. 11. Základná charakteristika súboru STAIRS. 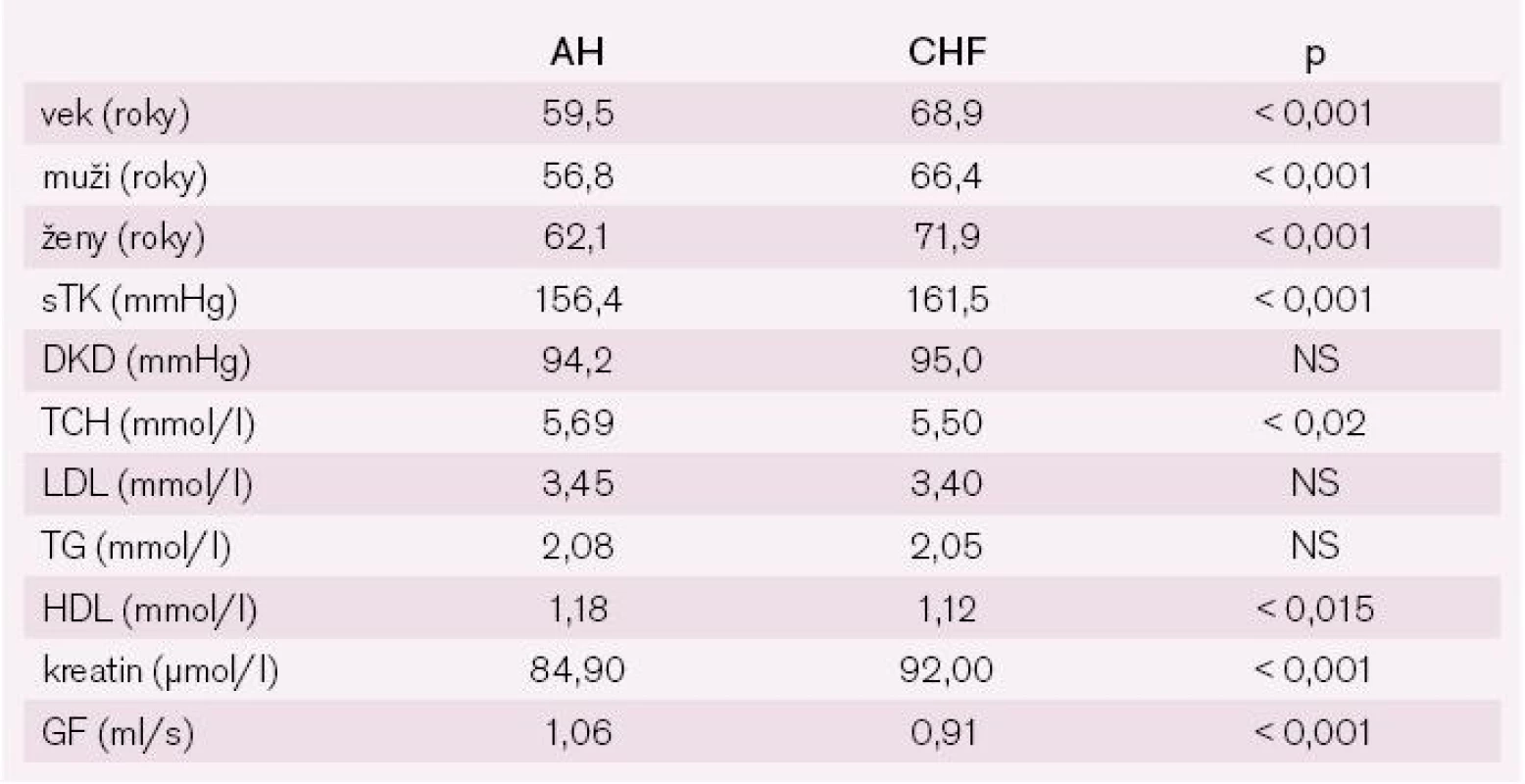
sTK, dTK – systolický a diastolický krvný tlak; TCH - celkový cholesterol; LDL – LDL cholesterol; TG – triglyceridy; HDL – HDL cholesterol, GF – glomerulárna filtrácia Výsledky
Vstupná charakteristika pacientov
Krvný tlak bol v oboch podskupinách vysoký, ale systolický TK bol o 5 mmHg vyšší v podskupine pacientov so srdcovým zlyhávaním. Sérové lipidy boli zvýšené v oboch skupinách a podobné (tab. 10). Markery renálnej funkcie boli zhoršené u pacientov s CHF – kreatininémia bola významne vyššia v podskupine s CHF a glomerulárna filtrácia bola významne nižšia v podskupine s CHF, čo bolo čiastočne podmienené aj vyšším vekom pacientov s CHF.
V podskupine pacientov s CHF bol významne vyšší výskyt diabetikov 1. typu i 2. typu a bol významne nižší výskyt fajčiarov (7,8 % vs 18,8 %) (tab. 12).
Tab. 12. Klinická charakteristika súboru STAIRS. 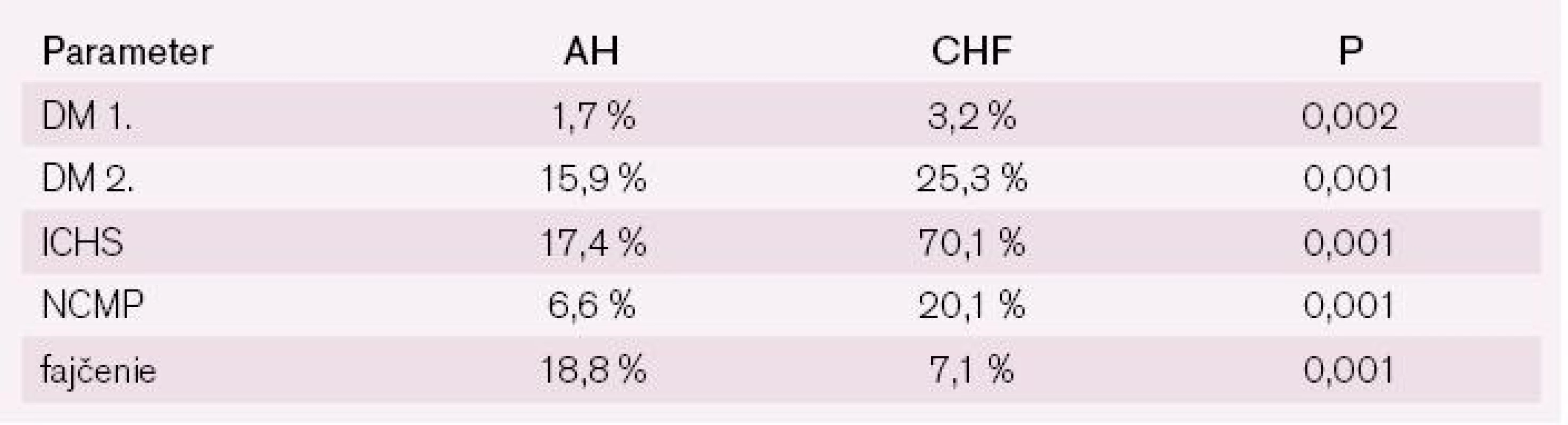
DM 1. – diabetes mellitus 1. typu; DM 2. – diabetes mellitus 2. typu; ICHS – ischemická choroba srdca; NCMP – náhla cievna mozgová príhoda Tolerancia fyzickej záťaže
Ženy tolerovali signifikantne menej schodov ako muži: (25,8 vs 31,8 schodov; p = 0,001) pri porovnaní celého súboru. Podľa predpokladu hypertonici s CHF vykazovali signifikantne nižšiu toleranciu zvládnutých schodov (18,8 vs 29,2 schodov; p = 0,001), ale dosahovali signifikantne väčšie zlepšenie po krátkodobej antihypertenzívnej liečbe (11,1 vs 4,2 schodov; p = 0,001) bez ohľadu na typ antihypertenzívnej terapie.
Pacienti s klasifikáciou NYHA III mali signifikantne zníženú toleranciu schodov (13,8 ± 9,6 vs 21,3 ± 13,3 schodov; p = 0,001) a aj horšie vnímanie záťaže (54,2 ± 25,0 vs 42,0 ± 22,3; p = 0,001) ako pacienti s klasifikáciou NYHA II.
Pre toleranciu 20 schodov bez dyspnoe, ako použité diskriminačné kritérium identifikácie CHF, dosahovalo OR hodnotu 2,14 (1,50–3,06; p = 0,001). Senzitivita pre toleranciu < 20 schodov však bola nízka 0,42 (0,40–0,56), ale špecificita bola primeraná 0,75 (0,73–0,76). Pozitívna prediktívna hodnota bola opäť nízka (0,26 (0,25–0,28)) a negatívna prediktívna hodnota bola opäť primeraná: 0,74 (0,72–0,76).
Paradoxne vyznieva skutočnosť, že prítomnosť klasických anamnestických parametrov má výrazne vyššiu asociáciu s dyspnoe ako tolerancia záťaže: ortopnoická poloha v noci: OR = 3,2 (2,67–3,87); p = 0,001, nyktúria: OR = 3,08 (2,58–3,69); p = 0,001, sexuálna dysfunkcia OR = 2,31 (1,84–2,90); p = 0,001.
Podskupina pacientov s diabetes mellitus (17,2 %) tolerovala signifikantne menej schodov ako osoby bez diabetu (23,6 vs 28,6 schodov; p < 0,001), ale mali vyjadrený iba trend k asociácii dyspnoe so sexuálnou dysfunkcou 19,0 % vs 16,0 % (NS).
Diskusia
Hypertenzia, hlavne neliečená či nesprávne liečená (tj. bez normalizácie krvného tlaku pri liečbe), je významným rizikovým faktorom vzniku srdcového zlyhania.
Možno predpokladať, že nekontrolovaný systolický TK a jeho dĺžka pôsobenia (v štúdii STAIRS boli osoby s CHF o dekádu staršie) prispeli významne k vzniku a progresii srdcového zlyhávania. Ďalším rizikovým faktorom vzniku srdcového zlyhania bol diabetes mellitus, ktorý signifikantne zvyšoval prevalenciu srdcového zlyhávania takmer dvojnásobne.
Zásadnou otázkou, pre skorú diagnostiku pacientov s CHF, je problém adekvátnej metodiky. Echokardiografia je časovo i personálne náročná na validitu testu, metodicky jednoduché vyšetrenie natriuretických peptidov je zatiaľ ekonomicky neprístupné ako screening.
Význam anamnézy dyspnoe pre diagnózu CHF bol postulovaný už v samotnej prvej klasifikácii New York Heart Association z roku 1928 [12] a je nezastupiteľný až do súčasnej doby [11]. Znížená tolerancia fyzickej záťaže a jej subjektívnych prejavov je považovaná za priekazný indikátor poruchy funkcie myokardu už dlhé desaťročia [10], ale ich hodnota je doteraz nepresvedčivá a otázka ich reproducibility je diskutabilná [15]. Doteraz chýba jednoduchá a hodnoverná sreeningová metóda pre vyhľadávanie osôb so CHF.
Projekt STAIRS naznačil, že prítomnosť jednoduchých anamnestických parametrov je schopná identifikovať s primeranou robusticitou skupinu hypertonikov s vysokou pravdepodobnosťou diagnózy CHF, ktorí by mali byť ďalej vyšetrení a diagnostikovaní.
NYHA a záťaž
Klasifikácia NYHA pre srdcové zlyhanie predstavuje základný stratifikačný nástroj pre hodnotenie pacientov, ale Raphaela et al [14] nastavili nelichotivé zrkadlo pre používanie tzv. všeobecne akceptovaných klasifikácií, akou je aj NYHA. Dôkaz 54 % zhody v klasifikácii medzi erudovanými kardiológmi je štatisticky len o niečo presnejší ako hod mincou. Metaanalýza týchto autorov poukazuje nielen na problémy s metodikou škály NYHA, ale aj na skutočnosť, že po desaťročia sa neobjavila práca, ktorá by validizovala jej presnosť na úrovni medicíny založenej na dôkazoch.
Iná dôležitá štúdia z posledných rokov ukázala, že subjektívne vnímanie záťaže nie je schopné predikovať rozsah kardiovaskulárneho postihnutia. Ingle et al [16] nedokázali u pacientov so systolickým alebo diastolickým srdcovým zlyhaním koreláciu medzi klasifikáciou NYHA a prejdenou vzdialenosťou pri 6-minútovom teste chôdzou. Analogicky sa nepodarilo dokázať závislosť medzi subjektívnym vnímaním záťaže meraným analógovou škálou a stupňom kardiovaskulárneho poškodenia, najmä u pacientov s diastolickým zlyhávaním. Ďalšou zistenou anomáliou oproti zažitým predpokladom je prítomnosť normálnej hladiny NT-proBNP u pacientov s klinicky prítomným diastolickým CHF.
Nejasné sú aj vzťahy medzi toleranciou záťaže (definovanou podľa najrozličnejších metodík), subjektívnym vnímaním záťaže a funkčným stavom myokardu [16].
Faktory ako vek, pridružené kardiálne, pľúcne a renálne ochorenia výrazne skresľujú hodnotu klasifikácie podľa NYHA [11]. Klinické a patofyziologické zhodnotenie stavu pacienta pokladá za logické, že premorbídne znížená fyzická aktivita, nikotinizmus a sedanterizmus modifikujú vnímanie dyspnoe (a teda klasifikáciu aj NYHA), ale hoci každý lekár je schopný tejto analýzy, aj tá najkompetentnejšia analýza zväčša iba odráža intuitívny prístup a má nízku validitu.
CHF a schody
Hranica 20 schodov tolerovaná bez dyspnoe sa zdá byť vhodné diskriminačné kritérium pre pacientov s chronickým srdcovým zlyhaním. Odhad pravdepodobnosti rizika (OR) s hodnotou 2,14 a špecificita s hodnotou 75,0 % dovoľujú s klinicky akceptovateľnou istotou začať diagnostický proces. Nízka senzitivita testu môže odrážať nehomogénnosť súboru, ktorý bol navyše aj liečený.
Zníženie počtu tolerovaných schodov u pacientov s klasifikáciou NYHA III podporuje uplatnenie tejto metódy ako screeningového testu. V štúdii STAIRS mali pacienti s klasifikáciou NYHA III signifikantne horšiu toleranciu záťaže a vnímania záťaže ako pacienti s klasifikáciou NYHA II, pričom rozdiel bol viac ako 10 schodov. Na druhej strane sa však počet tolerovaných schodov u viac ako tretiny pacientov s klasifikáciou NYHA II a NYHA III prekrýva. Vysvetlenia môžu byť dve – buď lekári napriek absolvovanému tréningu v štandardizácii klasifikácie NYHA zle určili klasifikáciu, alebo fyzická tolerancia vykazuje príliš vysokú variabilitu u individuálnych pacientov na stanovenie presnej klasifikácie NYHA. Obe možnosti sú rovnako pravdepodobné a majú podporu v analógiách z iných štúdií a podčiarkujú známe problémy pri identifikácii pacientov s CHF.
Klasifikácia NYHA uvádza ako kritérium pre NYHA III dyspnoe pri chôdzi do jedného poschodia. Jedno poschodie pri medzinárodnej štandardizovanej výške schodov 17–22 cm má 14 až 16 schodov, čo predstavuje výraznú variabilitu. Kvantifikácia tolerovaných schodov môže byť citlivejším parametrom, najmä pri posudzovaní zlepšenia tolerancie záťaže.
Limitácie štúdie STAIRS
Limitáciou štúdie je zloženie súboru a absencia ergometrického testu, ktorý by objektivizoval toleranciu záťaže pri chôdzi do schodov. Viaceré štúdie [14,16,17] síce dokázali absenciu tesnejšej korelácie štádia NYHA a výsledku 6-minútového testu chôdzou, resp. subjektívneho vnímania záťaže, ale ergometrický test stále patrí k štandardným diagnostickým metódam pre záchyt CHF.
Ako konfúzny parameter je nutné hodnotiť obezitu, ktorá negatívne asociovala s toleranciou schodov, so subjektívnym vnímaním záťaže a so sexuálnou dysfunkciou aj u pacientov bez CHF. Ďalším ambivalentným parametrom je vek. V našom súbore boli pacienti so srdcovým zlyhaním starší a boli rozliečení. Z výsledkov štúdie STAIRS vyplýva, že už krátkodobá liečba signifikantne zlepšuje toleranciu záťaže a možno predpokladať, že neliečení pacienti by mali nižšiu toleranciu schodov, ktorá by sa odrazila v štatisticky priaznivejších výsledkoch prediktívnej hodnoty testu.
Záver
Metodicky nenáročná anamnéza alebo vyšetrenie počtu tolerovaných schodov bez dyspnoe je schopná s primeranou istotou identifikovať pacientov s podozrením na srdcové zlyhanie.
Doručeno do redakce 20. 3. 2011
Přijato po recenzi 25. 3. 2011doc. MUDr. Ján Lietava, CSc.1
MUDr. Viera Kosmálová, PhD.1
prof. MUDr. Ján Murín, CSc.2
prof. MUDr. Daniel Bartko, PhD., DrSc.3
1II. Interná klinika, Univerzitná nemocnica LF UK Bratislava, Slovenská republika
2I. Interná klinika, Univerzitná nemocnica LF UK Bratislava, Slovenská republika
3Ústredná univerzitná vojenská nemocnica Ružomberok, Slovenská republika
jan.lietava@yahoo.com
Zdroje
1. Kotseva K, Wood D, De Backer G et al. EUROAS--PIRE Study Group. Euroaspire III: a survey on the lifestyle, risk factors and use of cardioprotective drug therapies in coronary patients from 22 European countries. Eur J Cardiovasc Prev Rehabil 2009; 16: 121–137.
2. Lietava J, Kosmálová V, Turek P et al za riešiteľov projektu Nemesys. Projekt Nemesys – skríning metabolického syndrómu u ambulantných pacientov. Interná Med 2006; 6 : 685–689.
3. Alberti KG, Zimmet P, Shaw J. IDF Epidemiology Task Force Consensus Group. The metabolic syndrome – a new worldwide definition. Lancet 2005; 366: 1059–1062.
4. Conroy RM, Pyörälä K, Fitzgerald AP et al. SCORE project group. Estimation of ten-year risk of fatal cardiovascular disease in Europe: the SCORE project. Result of a risk estimation study in Europe. Eur Heart J 2003; 24 : 987–1003.
5. Graham I, Atar D, Borch-Johnsen K et al. European guidelines on cardiovascular disease prevention in clinical practice: executive summary. Fourth Joint Task Force of the European Society of Cardiology and Other Societes on Cardiovascular DiseasePrevention in Clinical Practice (Constituted by representatives of nine societies and by invited experts). Eur Heart J 2007; 28: 2375–2414.
6. Mancia G, De Backer G, Dominzczak A et al. ESH-ESC Task Force on the Management of Arterial Hypertension. 2007 ESH-ESC Practice Guidelines for the Management of Arterial Hypertension: ESH-ESC Task Force for the Management of Arterial. J Hypertens 2007; 25 : 1105–1187.
7. Pracovná skupina pre manažment artériovej hypertenzie Európskej hypertenziologickej spoločnosti (EHS) a Európskej kardiologickej spoločnosti (ESC). Odporúčania pre manažment artériovej hypertenzie 2007. Cardiol 2008; 17 (Suppl 1): 2S–48S.
8. Dzúrik R, Trnovec T (eds). Štandardné terapeutické postupy. Martin: Osveta 2002.
9. Ardern CI, Janssen I. Metabolic syndrome and its association with morbidity and mortality. Appl Physiol Nutr Metab 2007; 32 : 33–45.
10. Levine SA. Clinical Heart Disease. 3rd ed. Philadelphia: W. B. Saunders 1945.
11. Hunt SA, Abraham WT, Chin MH et al. 2009 forcused update into the ACC/AHA guidelines for the diagnosis and management of heart failure in adults: A reoprt of the American College of Cardiology Foundation/American Heart Association Task Force in Pracitical Guidelines: Developed in collaboration with the International Society for Heart and Lung Transplantation. Circulation 2009; 119: e391–e479.
12. The Criteria Committee of the New York Heart Association. Diseases of the Heart and Blood Vessels: Nomenclature and Criteria for Diagnosis. 6th ed. Boston Mass: Little Brown 1928.
13. The Criteria Committee of the New York Heart Association. Nomenclature and Criteria for Diagnosis of Diseases of the Heart and Great Vessels. 9th ed. Boston MA: Little Brown 1994.
14. Raphael C, Briscoe D, Davies J et al. Limitations of the New York Heart Association functional classification system and self-reported walking distances in chronic heart failure. Heart 2007; 93 : 476–482.
15. Bennett JA, Riegel B, Bittner V et al. Validity and reliability of the NYHA classes for measuring research outcomes in patients with cardiac disease. Heart & Lung 2002; 31 : 262–270.
16. Ingle L, Cleland JGF, Clark AL. Perception of symptoms is out of proportion to cardiac pathology in patients with „diastolic heart failure“. Heart 2008; 94: 748–753.
17. Miller-Davis C, Marden S, Leidy NC. The New York Heart Association Classes and functional status: What are we really measuring? Heart & Lung 2006; 35: 217–224.
Štítky
Detská kardiológia Interné lekárstvo Kardiochirurgia Kardiológia
Článek Galerie autorů
Článok vyšiel v časopiseKardiologická revue – Interní medicína
Najčítanejšie tento týždeň
2011 Číslo 2- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Studie ROCKET AF – konec warfarinu na obzoru?
- Pacienti s vysokým kardiovaskulárnym rizikom v ambulantnej starostlivosti na Slovensku: Poznatky zo štúdií NEMESYS a STAIRS
- Trombóza mitrálního anulu jako časná komplikace po mechanické náhradě mitrální a aortální chlopně: kazuistika
- Netypicky probíhající případ srdečního selhání
- Rozloučení s členem redakční rady doc. MUDr. Stanislavem Janouškem, CSc.
- Galerie autorů
- Autorská soutěž Kardiologické revue
- Prediktivní, preventivní a personalizovaná medicína
- Predikce a prevence kardiovaskulárního rizika obezity, personalizovaná léčba obezity
- Predikce a prevence aterosklerózy a personalizovaná léčba dyslipidemií
- Predikce a prevence diabetes mellitus 2. typu
- Individualizovaná léčba arteriální hypertenze
- Kouření tabáku a individualizovaný přístup v prevenci a léčbě
- Program Twin City odstartoval
- Kardiologická revue – Interní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Predikce a prevence aterosklerózy a personalizovaná léčba dyslipidemií
- Individualizovaná léčba arteriální hypertenze
- Predikce a prevence diabetes mellitus 2. typu
- Netypicky probíhající případ srdečního selhání
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



