-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Možnosti scintigrafie u pacientů se syndromem diabetické nohy
Capabilities of scintigraphy in patients with diabetic foot syndrome
Introduction: Diabetic foot syndrome is a serious and a complex disease which can come to an amputation. Early diagnosis of potential complications is essential for an effective therapy; scintigraphic procedures can contribute signficantly thanks to their high sensitivity and minimal invasiveness.
Methods: Properties of radiopharmacueticals, namely their tissue and celular distribution, are employed in scintigraphy. Their distribution can be detected by dynamic or static, planar or tomographic (SPECT, PET) including hybrid imaging (SPECT/CT, PET/CT). Bone scan gives information about the blood flow to the foot, about the capillary permeability and about the metabolic activity of osteoblasts and osteoclasts. Labeled white blood cells can be used to detect an infection and an inflammation (positive chemotaxis is utilized) as well as labeled glucose (increased energy demand). Lymphoscintigraphy can be used to detect a lymphedema.
Results: Bone scintigraphy has generaly high sensitivity but low specificity. The capability to semiquatitavely assess the metabolic rate of the bone tissue makes it possible to follow the course of the disease and the effect of the therapy by repetitive examination. Labeled leukocytes have a high specificity for an inflammation, hybrid imaging can help to differentiate cellulitis from osteomyelitis. Lymphoscintigraphy measures a velocity of a subcutaneously injected radiocolloid transport, it can discover also subclinical disorder. The detection of an increased glucose consuption is a non-specific marker, it is used for an inflammation and an atherosclerosis.
Conclusion: Scintigraphic procedures have a great diagnostic potential in patients with a diabetic foot syndrome. Bone and labeled leukocytes scintigraphy are the most routinely used procedures. The main advantage of scintigraphy is its low invasiveness, no contrast media and low radiation. They can be, therefore, safely used also in patients with a nephropathy and an allergy. The close cooperation with diabetologists is neccessary for the right interpretation.
Keywords:
scintigraphy – diabetic foot syndrome – bone – leukocytes – FDG – lymfphoscintigraphy
Autoři: Otto Lang 1,2,3; Ivana Kuníková 1
Působiště autorů: Klinika nukleární medicíny, 3. lékařská fakulta UK a FN Královské Vinohrady, Praha 10 1; Oddělení nukleární medicíny, Oblastní nemocnice Příbram, a. s. 2; Oddělení nukleární medicíny, PMCD s. r. o., Praha 6, ČR 3
Vyšlo v časopise: NuklMed 2019;8:52-59
Kategorie: Přehledová práce
Souhrn
Úvod: Syndrom diabetické nohy je závažné komplexní onemocnění, které potenciálně ohrožuje pacienta amputací. Včasná diagnóza případných komplikací je nezbytná pro efektivní léčbu a scintigrafické metody díky své vysoké citlivosti a neinvazivnosti k ní mohou přispět významnou měrou.
Metody: Při scintigrafii využíváme vlastnosti radiofarmak a jejich tkáňovou a buněčnou distribuci. Tu zobrazujeme dynamicky nebo staticky, planárně nebo tomograficky (SPECT, PET) i s využitím hybridních kamer (SPECT/CT, PET/CT). Scintigrafie skeletu nám poskytne informace o velikosti prokrvení nohy, o permeabilitě kapilárního řečiště a o metabolické aktivitě osteoblastů a osteoklastů. Pro detekci zánětu a infekce můžeme použít značené leukocyty, kdy využíváme pozitivní chemotaxi nebo zvýšenou spotřebu značené modifikované glukózy (zvýšená energetická spotřeba). Pro detekci lymfedému použijeme lymfoscintigrafii.
Výsledky: Scintigrafie skeletu má obecně vysokou senzitivitu ale nízkou specificitu. Možnost semikvantitativního posouzení metabolického obratu kostní tkáně nám umožní opakovaným vyšetřením sledovat vývoj choroby a efekt léčby. Značené leukocyty mají pro detekci zánětu vysokou specificitu, k odlišení celulitidy a osteomyelitidy pomůže hybridní zobrazení. Lymfoscintigrafie měří rychlost odplavování podkožně podaného koloidu, může odhalit i subklinickou poruchu.
Závěr: Scintigrafické metody nabízejí u pacientů se syndromem diabetické nohy celou řadu diagnostických možností. Rutinně se používá zejména scintigrafie skeletu a značenými leukocyty. Jejich hlavní výhodou je, že nepoužívají žádné kontrastní látky a mají nízkou radiační zátěž. Lze je tedy bezpečně použít i u pacientů s nefropatií a alergií. Pro správnou interpretaci nálezů je nezbytná těsná spolupráce s diabetologem.
Klíčová slova:
scintigrafie – syndrom diabetické nohy – skelet – leukocyty – FDG – lymfoscintigrafie
Úvod
Efektivní a racionální využití metod nukleární medicíny v diagnostice pacientů se syndromem diabetické nohy má několik podmínek. Především je to dobrá znalost patofyziologických mechanismů, které k jeho rozvoji vedou. Dále je to znalost souboru scintigrafických metod, jejich silné a slabé stránky a jejich klinickou efektivitu. V neposlední řadě je nezbytná velmi dobrá spolupráce s klinickými lékaři – diabetology.
Syndrom diabetické nohy je definován podle posledního vydání Mezinárodního konsenzu 1 jako infekce, ulcerace nebo destrukce hlubokých tkání nohy spojená s neuropatií nebo ischemickou chorobou dolních končetin (ICHDK) u osob s diabetem. Odhaduje se, že v roce 2045 bude světová prevalence cukrovky téměř 630 milionů obyvatel s tím, že 80 % jich bude žít v rozvojových zemích. 2 Postižení nohou způsobuje hlavní potíže diabetikům a vysokou ekonomickou zátěž společnosti. 3 Tyto komplikace mají lokálně různý výskyt i závažnost zejména v závislosti na socioekonomické úrovni, různých typech obuvi a na úrovni péče o nohy. Například v populační studii jednoho státu v Indii byla prevalence syndromu diabetické nohy téměř 52 %; nejdůležitějšími faktory byl pokročilý věk, nízký socioekonomický status, nízká fyzická aktivita a délka trvání diabetu. 4 Obvykle se ale prevalence syndromu diabetické nohy udává v rozmezí 4–15 %. 5 Nejčastějším postižením nohou jsou ulcerace s roční incidencí 2–4 % v rozvinutých zemích a pravděpodobně vyšší v rozvojových zemích. Jakmile se vytvoří ulcerace, stane se vstupní branou pro infekci, která představuje naléhavý akutní zdravotní problém. Jenom asi dvě třetiny ulcerací se zhojí, zatímco až jedna třetina vede k různým typům amputace.
Od jiných onemocnění dolních končetin u diabetiků se syndrom diabetické nohy odlišuje především tím, že jeho příčinou je diabetes a jeho komplikace – nejčastěji se uplatňuje jak infekce, tak neuropatie a angiopatie. V převážné většině situací se jedná o ulcerace, gangrény, Charcotovu neuropatickou osteoartropatii, osteomyelitidu, flegmónu a stavy po amputacích. Roční incidence syndromu diabetické nohy je kolem 2 % a prevalence tohoto onemocnění se pohybuje mezi 4–10 %. Velkým problémem současné podiatrie je rekurence onemocnění – v prvém roce po zhojení může ulcerace recidivovat až u 40 % pacientů. 6
Patofyziologické změny
Infekce
Infekce nohy u diabetika je častá a velmi závažná komplikace. Až 58 % diabetiků s novou ulcerací má v době vyšetření přítomnou infekci. 7 Přitom riziko hospitalizace je u diabetiků s infekcí 56krát a riziko amputace až 155krát vyšší než u diabetiků bez infekce. 8 Příčinou tak závažných důsledků infekce je porucha vztahu mezi hostitelem – pacientem a bakteriemi. Na straně pacienta se jedná o poruchu imunity, neuropatii, angiopatii a anatomii nohy, na straně bakterií je důležitý jejich počet, virulence a vzájemná interakce. 9
Diabetici mají celou řadu poruch imunity, většinou ve vztahu k vrozené imunitě. 10 Prakticky je nejzávažnější porucha funkce bílých krvinek, které mají poškozenou chemotaxi a fagocytózu a sníženou baktericidní aktivitu. Ta je dána především poruchou aktivace oxidativních mechanismů, na níž má významný podíl hyperglykémie, ale také inzulinová rezistence, nedostatek zinku nebo snížená aktivita myeloperoxidázy a superoxid dismutázy. Všechny tyto poruchy jsou výraznější při hyperglykémii ve srovnání s dobrou metabolickou kompenzací. 9
Z hlediska diabetické polyneuropatie je nejzávažnější autonomní neuropatie, která má za následek periferní sympatickou denervaci. Kožní mikrocirkulace je uspořádaná do horizontálně dvouvrstevného plexu propojeného arteriovenózními anastomózami, kde svrchní plexus zásobuje papily pokožky. Periferní denervace pak způsobí ztrátu vazokonstrikčního tonu a otevření arteriovenózních zkratů v kůži. To má za následek redistribuci krevního toku s obejitím nutričního oběhu pokožky (nutriční kapilární ischemie) a zvýšení nitrotkáňového tlaku s následnou poruchou zásobení tkáně kyslíkem a živinami. 11 Tyto změny také vedou k anhidróze a ztrátě tekutiny v kůži s rozvojem prasklin, které se stávají vstupní branou infekce. 12,13 Důležitou roli však také hraje ztráta citlivosti kůže nohou v důsledku poruchy funkce nociceptivních C fibril; podílí se na chronickém průběhu kožních ulcerací.
V rozvoji infekce diabetické nohy se uplatňuje jak makrotak mikroangiopatie. Přitom makroangiopatie působí morfologickou a mikroangiopatie funkční ischemii. Pacienti s makroangiopatií mají více než 5krát vyšší riziko infekce než pacienti bez této poruchy. 14 Příčinou je nejen zhoršení dodávky kyslíku a živin do infikované tkáně, ale také zhoršený průnik antibiotik. Hlavním mechanismem podílu diabetické mikroangiopatie na vzniku a rozvoji infekce je ztluštění basální membrány kapilár, která působí jako bariéra pro průnik živin a bílých krvinek do tkáně a zhoršuje hyperemickou reaktivitu. 15
Anatomické uspořádání nohy je unikátní. 9 Plantární aponeuróza je nejpovrchnější fascií. Je uspořádaná vějířovitě s úponem na patní kosti na jedné straně a na basálních článcích prstů na druhé straně. Tvoří spodní hranici tří svalových oddílů. Všechny tyto prostory vzájemně komunikují, čímž usnadňují šíření infekce. Na druhé straně však fungují jako oddělené prostory, takže umožňují rozvoj kompartmentového syndromu s dalším zhoršením destrukce tkání. 16
Studie s množstvím bakterií a rozvojem infekce v ulceracích jsou kontroverzní. 9 Je to zejména proto, že tyto studie berou v úvahu pouze počet bakterií, nikoli však přítomnost specifických patogenů a jejich heterogenní distribuci ve tkáni ulcerace. Měření počtu přítomných bakterií je tedy z klinického hlediska irelevantní a neumožní rozhodnutí o zahájení antibiotické léčby.
Slibnější se zdá testování virulence přítomných bakterií. Pomocí PCR byl prokázán vyšší výskyt genů spojených s virulencí v infikovaných ulceracích ve srovnání s neinfikovanými. 17
Rovněž přítomnost biofilmu, polymikrobiálního společenstva ukotveného v polysacharidovém pouzdře, může hrát při rozvoji a zejména udržení infekce významnou roli. Např. James zjistil, že biofilm je přítomný u 60 % chronických, ale jen u 6 % akutních ran. 18 Biofilm byl rovněž prokázán u osteomyelitidy, která je častou komplikací infekce diabetické nohy. Přítomnost biofilmu v diabetických ulceracích může vysvětlit rezistenci na léčbu jedním antibiotikem a podporuje široký debridement, jehož cílem je odstranit biofilm a získat potřebný materiál pro bakteriologické vyšetření.
Infekce diabetické nohy se manifestuje jako celulitida (zánět měkkých tkání) s možnou flegmónou a šířením podél šlach nebo jako osteomyelitida kdekoli distálně od kotníků. 19,20 Hlavní příčinou infekce je ulcerace, zejména neuropatická, nebo trauma. Problémem je však snížená klinická symptomatologie v důsledku poruchy funkce leukocytů, angiopatie a neuropatie. To vede k tomu, že až 50 % pacientů nemá leukocytózu, zvýšenou sedimentaci erytrocytů, zvýšenou tělesnou teplotu ani zvýšenou hladinu C-reaktivního proteinu. Přítomnost klinické symptomatologie naopak svědčí pro těžkou infekci s potenciálním ohrožením končetiny nebo i života. 20
Neuropatie
Podle epidemiologických dat je samotná neuropatie příčinou až 50 % případů syndromu diabetické nohy, zatímco makroangiopatie pouze 15 % případů. Na vzniku zbývajících 35 % se pak podílí kombinace obou těchto poruch. 21,22 Vyvolávajícím faktorem jsou obvykle banální drobná kožní poranění. Distální symetrická senzimotorická neuropatie je zjištěna zhruba u 30 % hospitalizovaných diabetiků, zatímco výskyt v celé populaci diabetiků se udává kolem 20 %. 5 Symptomatická periferní neuropatie se rozvine zhruba u poloviny diabetiků v průběhu 25 let trvání cukrovky, autonomní neuropatie je přítomná u 30–50 % těchto pacientů. Nejdůležitějšími rizikovými faktory pro rozvoj neuropatie je věk, délka trvání choroby a udržení vyrovnané glykémie v cílovém pásmu.
Neuropatie distální části dolních končetin se dělí na senzorickou, motorickou a autonomní. 5,23
Důsledkem senzorické neuropatie je zejména výrazně snížená citlivost pro bolest, což vede k nárůstu rizika drobných úrazů a rozvoji ulcerací, jak to bylo zmíněno výše. 24 Senzorická neuropatie má za následek tři hlavní komplikace. Vznik ischemické nekrózy způsobené dlouhodobým tlakem na tkáň (těsné boty), vznik drobných poruch kožního povrchu vysokým krátce trvajícím tlakem (kamínek v botě, nehet) a zánětlivou autolýzu tkáně v důsledku opakovaného středně velkého tlaku.
Motorická neuropatie způsobí atrofii drobných nožních svalů, což má za následek špatné postavení prstů nohou. Kombinace senzorické a motorické neuropatie je příčinou nerovnoměrného zatěžování nohou a rizikového způsobu chůze. V průběhu času se na ploskách začnou vytvářet hyperkeratózy, hygromy a hematomy, zejména v oblasti hlavice prvního metatarsu a paty.
Autonomní periferní neuropatie je příčinou poruchy cévního tonu se vznikem arteriovenózních zkratů v podkožní cévní síti a poruchy tvorby potu. Důsledkem je zvýšený průtok krve v podkoží a přehřátí kůže. Kůže nohou tak vysychá, riziko poranění se zvyšuje. Důsledkem autonomní periferní neuropatie je také cévní mediokalcinóza, Charcotova osteoartropatie (CHOAP), neuropatické otoky a změna tloušťky kůže.
Neuropatické vředy jsou klinicky typicky okrouhlé, bývají ohraničené bledým hyperkeratotickým valem a vyskytují se na typických predilekčních místech (1. metatars, pata). Neuropatie sama zhoršuje hojení ulcerací tím, že je v kůži redukované množství nervových vláken a je snížená sekrece nervového růstového faktoru, čímž se snižuje chemotaxe pro leukocyty a proliferace keratinocytů. 5 CHOAP je charakterizovaná sterilní destrukcí kostí a kloubů. Proces destrukce probíhá v důsledku neuropatie většinou bezbolestně, jeho příčinou je demineralizace kostí při zvýšeném průtoku krve, podílí se na ní také systém cytokinů. Klinicky se projeví typickou reaktivní hyperémií (zvýšená lokální teplota) spolu s otokem a destrukcí kostních struktur, takže se může zaměnit s flegmónou, osteomyelitidou nebo růží.
Cévní postižení
Hlavním příčinou vaskulopatií u diabetiků je přítomnost abnormálního metabolického stavu s výraznou progresí aterotrombotických změn. Zvyšují se zánětlivé procesy v intersticiu cévní stěny a dochází k poruše funkce buněčné složky, zejména endoteliálních buněk a buněk hladké svaloviny. 25 Rovněž je porušená funkce leukocytů a trombocytů včetně rheologických vlastností krve a rovnováhy mezi trombogenitou a fibrinolýzou. Postižení periferních cév se u diabetiků ve srovnání s pacienty bez diabetu vyskytuje dříve, 2–4krát častěji 26, postihuje stejně obě pohlaví a rychleji progreduje.
Makroangiopatie se projevuje hlavně aterosklerózou. Na rozdíl od pacientů bez diabetu, kde jsou postiženy převážně tepny aorto-ilio-femoro-popliteální, však postihuje převážně tepny bérce lokalizované pod kolenem, i když tepny nohou bývají průchodné. Sklerotické plaky jsou častěji kalcifikované, spíše difuzní, kolaterální řečiště je chudé.
Mikroangiopatie je způsobená hlavně endoteliální dysfunkcí, není obstruktivní, ale způsobuje funkční poruchy – poruchu cévní reaktivity, arteriovenózní zkraty, poruchu difuze kyslíku a migrace leukocytů. Dochází ke zvýšenému arteriovenóznímu zkratování s poruchou výživy vrchních vrstev kůže. 9,27
Scintigrafické metody
Detekce infekce
Časná detekce infekce u pacienta se syndromem diabetické nohy je obtížná ze dvou hlavních důvodů. Jedním z nich je kolonizace každé otevřené rány mikroorganismy, což činí bakteriologické vyšetření stěrů nepoužitelným, druhým je redukce známek zánětu v důsledku neuropatie a vaskulopatie. Referenční metodou pro osteomyelitidu je kostní biopsie, ale to je metoda invazivní, musí být cílená a odebrané vzorky mohou být kontaminované bakteriemi z měkkých tkání nebo normální kožní flórou. Z těchto důvodů je stále významná a rostoucí role zobrazovacích metod. Jejich úlohou je vyloučit nebo potvrdit infekci, zjistit rozsah postižení přítomné infekce a rozlišit osteomyelitidu, celulitidu a CHOAP. 28 Každá zobrazovací metoda však má své výhody i nevýhody. Hlavní nevýhodou scintigrafických metod je, že neprokazují přímo přítomnost mikroorganismů, ale projevy zánětu, který mikroby vyvolají. 29 V tomto směru je po mnoho let velká snaha vytvořit radiofarmakum s vazbou na mikroorganismy (většinou se používají různá antibiotika nebo chemoterapeutika), zatím však stále zůstává ve stadiu výzkumu. 29–31 Podle velké metaanalýzy srovnávající MRI, scintigrafii značenými leukocyty a značenou modifikovanou glukózou mají nejlepší specificitu pro diagnostiku osteomyelitidy obě scintigrafické metody, chybí však jejich vzájemné srovnání. 32
Nejdostupnější metodou pro detekci osteomyelitidy je třífázová scintigrafie skeletu (3F SSK). 33 Jako radiofarmakum se používají 99mTc značené fosfonáty, v současné době HDP (oxidronát). Po intravenózním podání je rychle distribuován do extracelulárního prostoru, v kostní tkáni se váže chemisorpcí na povrch krystalů hydroxyapatitu, vazba začíná prakticky okamžitě. Jeho akumulace v kostní tkáni závisí na krevním zásobení, permeabilitě kapilár a intenzitě metabolického obratu kostní tkáně. První fáze snímání je dynamický záznam, začíná bezprostředně před nebo současně s aplikací radiofarmaka a trvá 1–2 minuty (časové rozlišení obvykle 1 snímek za sekundu), zobrazuje velikost průtoku krve zájmovou oblastí. (Obr. 1) V případě infekce, která vyvolá zánět, je v důsledku vazodilatace v příslušné oblasti zvýšený průtok krve a tedy i radiofarmaka. Je to však parametr nespecifický bez možnosti přesnější lokalizace, je pozitivní u celé řady patologií. V našem souboru byl průtok krve zvýšen nejen u pacientů bez diabetu po traumatu, ale i u diabetiků s vaskulopatií, což je zřejmě dáno vadnou redistribucí krevního toku při otevřených arteriovenózních zkratech. 34 Stejnou informaci o zvýšeném průtoku krve můžeme získat i při scintigrafii značenými leukocyty, pokud snímáme třífázově. 35 Druhá fáze vyšetření je statické zobrazení, začíná několik minut po podání radiofarmaka a trvá obvykle 5 minut. Zobrazuje extracelulární distribuci v měkkých tkáních a časnou fixaci na kostní tkáň v oblasti zájmu. Při zánětu je v důsledku zvýšené permeability kapilár v této fázi akumulace radiofarmaka také zvýšená, opět bez ohledu na příčinu zánětu (infekční, neinfekční), u diabetiků s neuropatií nebo vaskulopatií je zvýšená i bez přítomnosti zánětu.(Obr. 2) Třetí fáze je opět statické zobrazení, začíná několik hodin po podání radiofarmaka a zobrazuje velikost kostního metabolického obratu. Zobrazujeme obvykle planární snímky (Obr. 3) vždy doplněné tomografickými obrazy ideálně v kombinaci alespoň s lokalizační výpočetní tomografií (SPECT/CT). (Obr. 4) 36,37 Abychom zabránili pohybu nohou v průběhu snímání, používáme speciální držák používaný při radioterapii. (Obr. 5) Při zánětu měkkých tkání je tato fáze již negativní, při osteomyelitidě je naopak pozitivní. Pozitivní nález však vidíme i u jiných patologií kostní tkáně, jako je CHOAP, fraktury nebo nedávný chirurgický výkon. Z hlediska detekce osteomyelitidy se u 3F SSK uvádí senzitivita 80–90 %, specificita pod 50 %. 33 V praxi to znamená, že pozitivní kostní scan nemůže přítomnost infekce potvrdit, negativní ji však většinou vyloučí. Podobné postavení má také scintigrafie skeletu provedená pomocí 18F-fluoridu sodného. 38
Obr. 1. Ukázka třífázové scintigrafie skeletu u pacienta s CHOAP s kvantifikací krevního průtoku. Je patrná výrazná asymetrie. 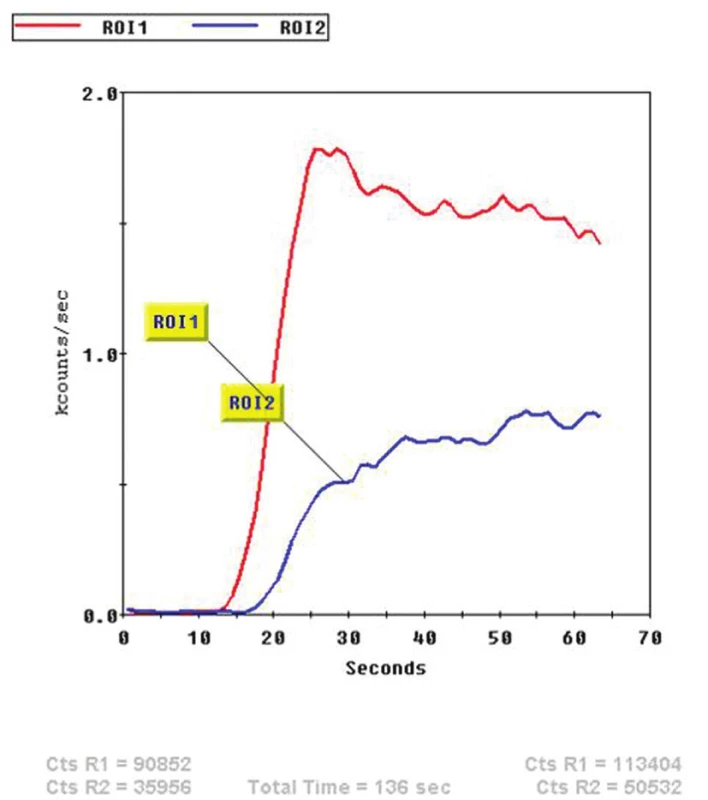
Obr. 2. Obraz druhé fáze ukazuje zvýšené tkáňové prokrvení ve stejné oblasti, kde je zvýšený průtok krve. Stejný pacient jako na Obr. 1. 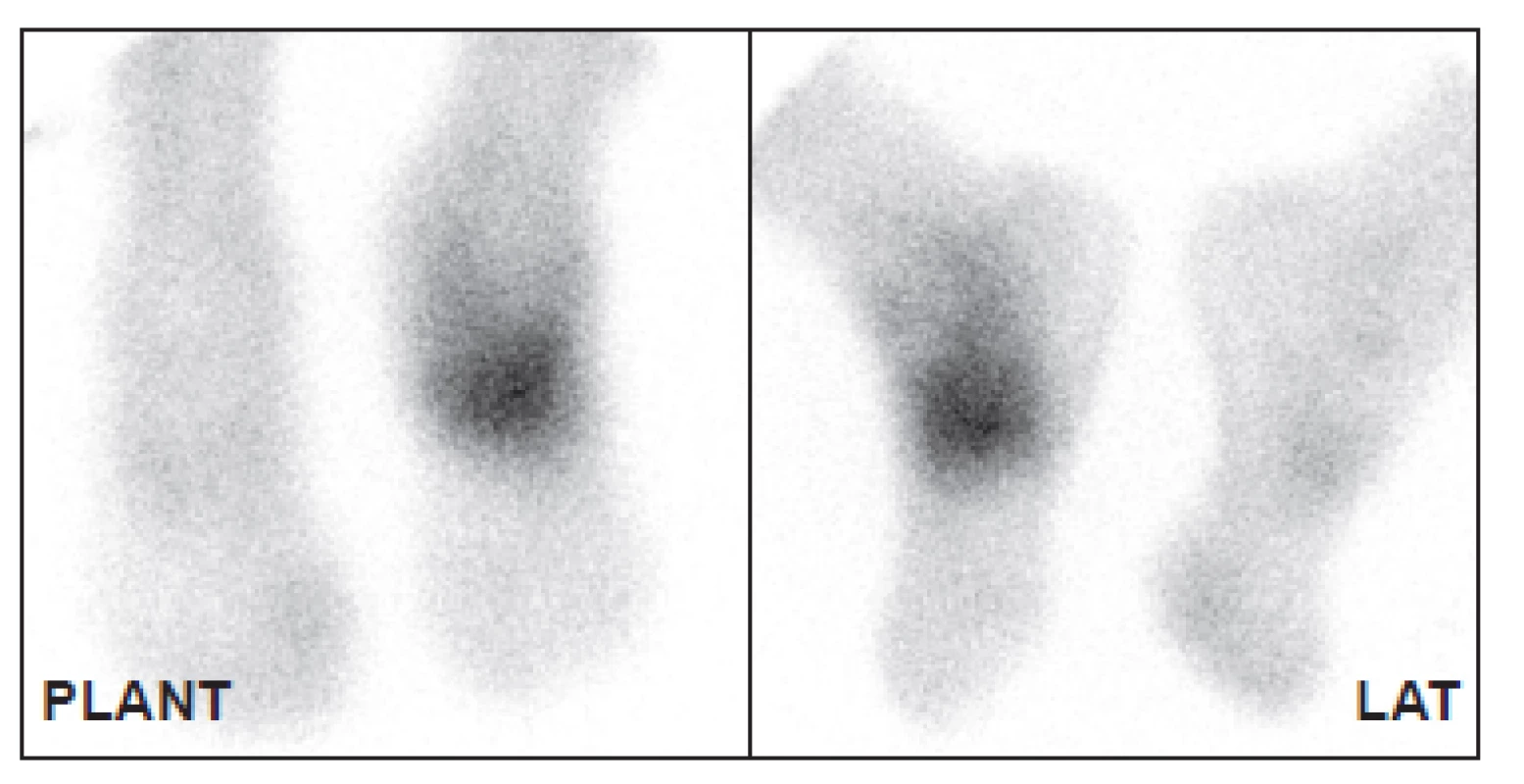
Obr. 3. Třetí fáze u téhož pacienta ukazuje zvýšený metabolický obrat kostní tkáně v místě zvýšeného prokrvení – nález typický pro CHOAP. 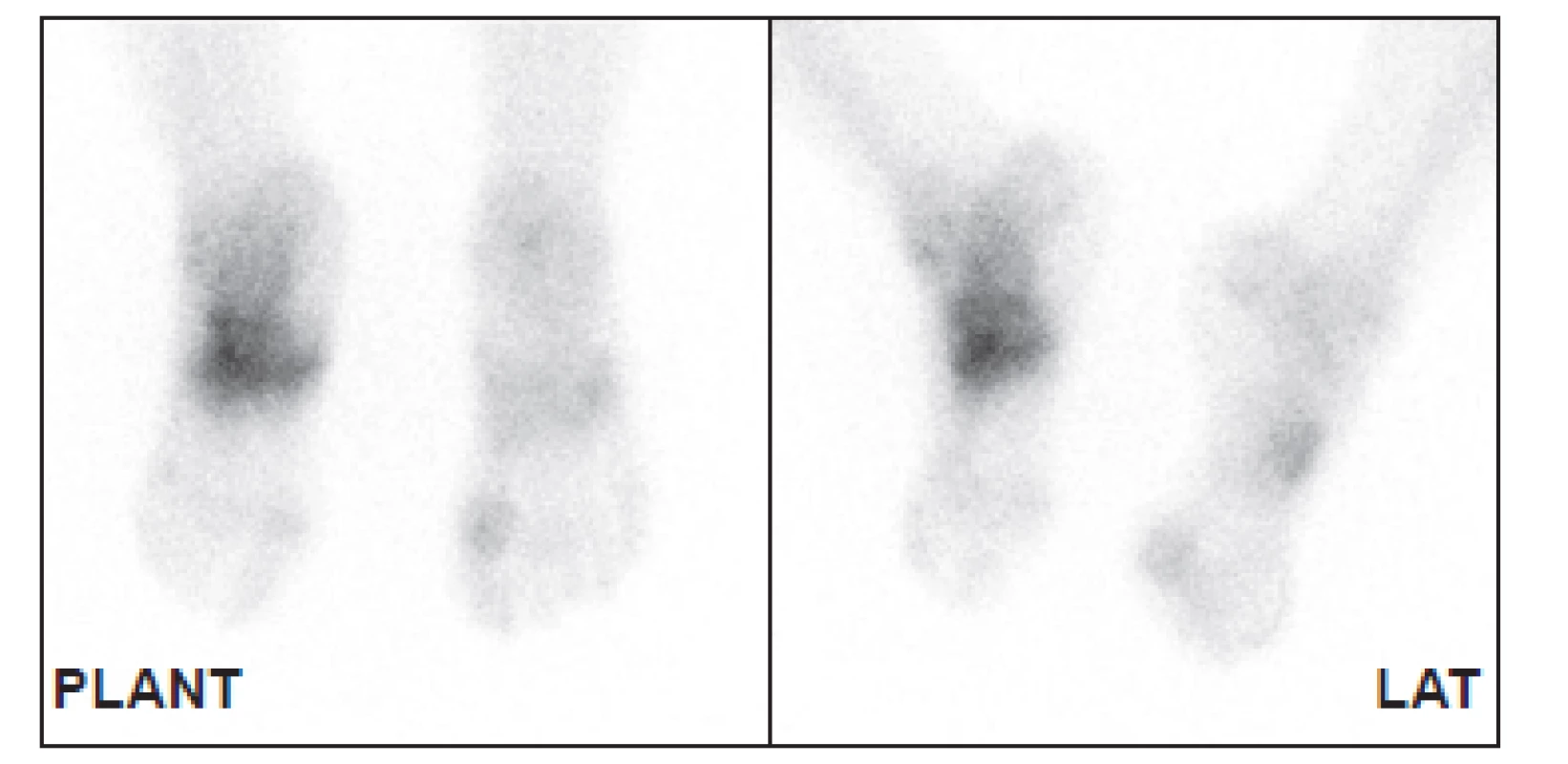
Obr. 4. Fúze funkčního a strukturního obrazu (SPET/CT) u stejného pacienta. Tento způsob zobrazení umožňuje přesnou anatomickou lokalizaci metabolických změn 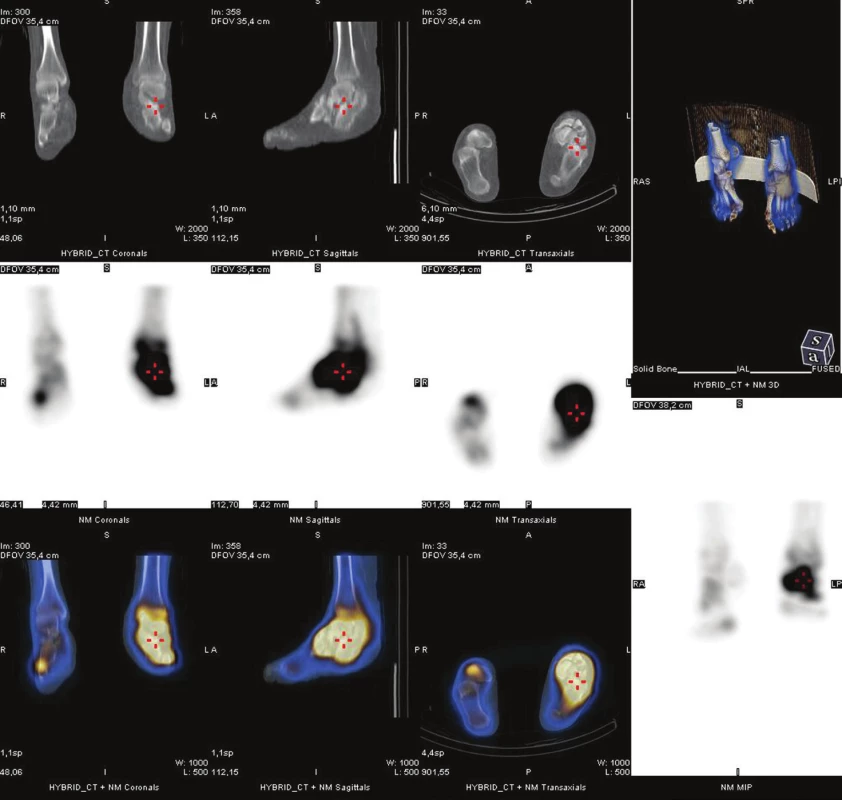
Obr. 5. Držák nohou. Minimalizuje pohyb nohou v průběhu snímání, tím snižuje pravděpodobnost nepřesné registrace obou obrazů (funkčního a anatomického) při hybridním zobrazení SPECT/CT. 
Leukocyty značené různými radionuklidy a různými metodami byly zavedeny do klinické praxe před více než 40 lety a stále patří k velmi efektivním zobrazovacím metodám pro detekci infekce, nejen u syndromu diabetické nohy. 29 Leukocyty je možné značit in vitro nebo in vivo.
K nevýhodám značení metodou in vitro patří podle literatury především pracnost, riziko práce s krví, možnost kontaminace v průběhu zpracování a dlouhá doba do výsledku (24–48 hodin). 29–31 Pro značení leukocytů in vitro se nejčastěji používají dva radionuklidy – 111In-oxin (oxychinolin) a 99mTc-exametazin (HMPAO), v posledních letech také 18F-FDG. 29 Efektivita zobrazení zánětu závisí na počtu a typu bílých krvinek, které se označí, na zachování chemotaxe při procesu značení a buněčné odpovědi tkáně pacienta na přítomnost infekce. Minimální počet cirkulujících leukocytů pro efektivní diagnostiku se udává 2 x 109/l. Při značení in vitro se označí nejvíce neutrofilních leukocytů, největší diagnostickou výtěžnost lze tedy očekávat u zánětu, na němž se tyto buňky nejvíce podílejí. Hlavní výhodou značení 111In-oxinem je stabilita (111In zůstává intracelulárně), akumulace po 24 hodinách pouze v játrech, slezině a kostní dřeni a možnost provedení pozdních obrazů (díky poločasu 111In, který je zhruba 72 hodin). Při značení 99mTc je větší variabilita distribuce radioaktivity, protože 99mTc částečně z buněk uniká a je vylučováno močovým a zažívacím traktem, který se pak zobrazí. Výhodou je možnost aplikace vyšších aktivit s vyšší kvalitou obrazů a časnější zobrazení. Hlavní klinickou výhodou in vitro značených leukocytů je zejména to, že si ponechávají vysokou diagnostickou přesnost bez ohledu na glykémii a léčbu antibiotiky, ať už je metoda provedená během léčby nebo brzy po jejím ukončení. 32
Značené leukocyty se akumulují jak v zánětu, tak v kostní dřeni. Abychom odlišili patologickou a fyziologickou distribuci leukocytů, je možné kombinovat zobrazení jejich distribuce se zobrazením distribuce kostní dřeně pomocí značeného koloidu. Osteomyelitida pak akumuluje pouze značené leukocyty, nikoli koloid. Přesnost této kombinované metody pro detekci osteomyelitidy se udává kolem 90 %. 30 Alternativou tohoto hybridního zobrazení může být vícefázová scintigrafie samotnými značenými leukocyty, kdy první snímky se zhotoví za 3–4 hodiny po aplikaci (Obr. 6) a druhé za 20–24 hodin. (Obr. 7) Nárůst akumulace v čase svědčí pro infekci, pokles jen pro zvětšený krevní pool. Některé práce dokonce doporučují třífázové zobrazení, kdy doplňují ještě první snímky 30 minut po aplikaci. 32
Obr. 6. Distribuce značených leukocytů za 4 hodiny po aplikaci. Kromě nártu je patrná zvýšená akumulace také v prstu pravé nohy. Z obrázku je jasně patrné, že samotná scintigrafie neobsahuje anatomickou informaci, určení správného prstu tedy není pouze z obrazu možné. 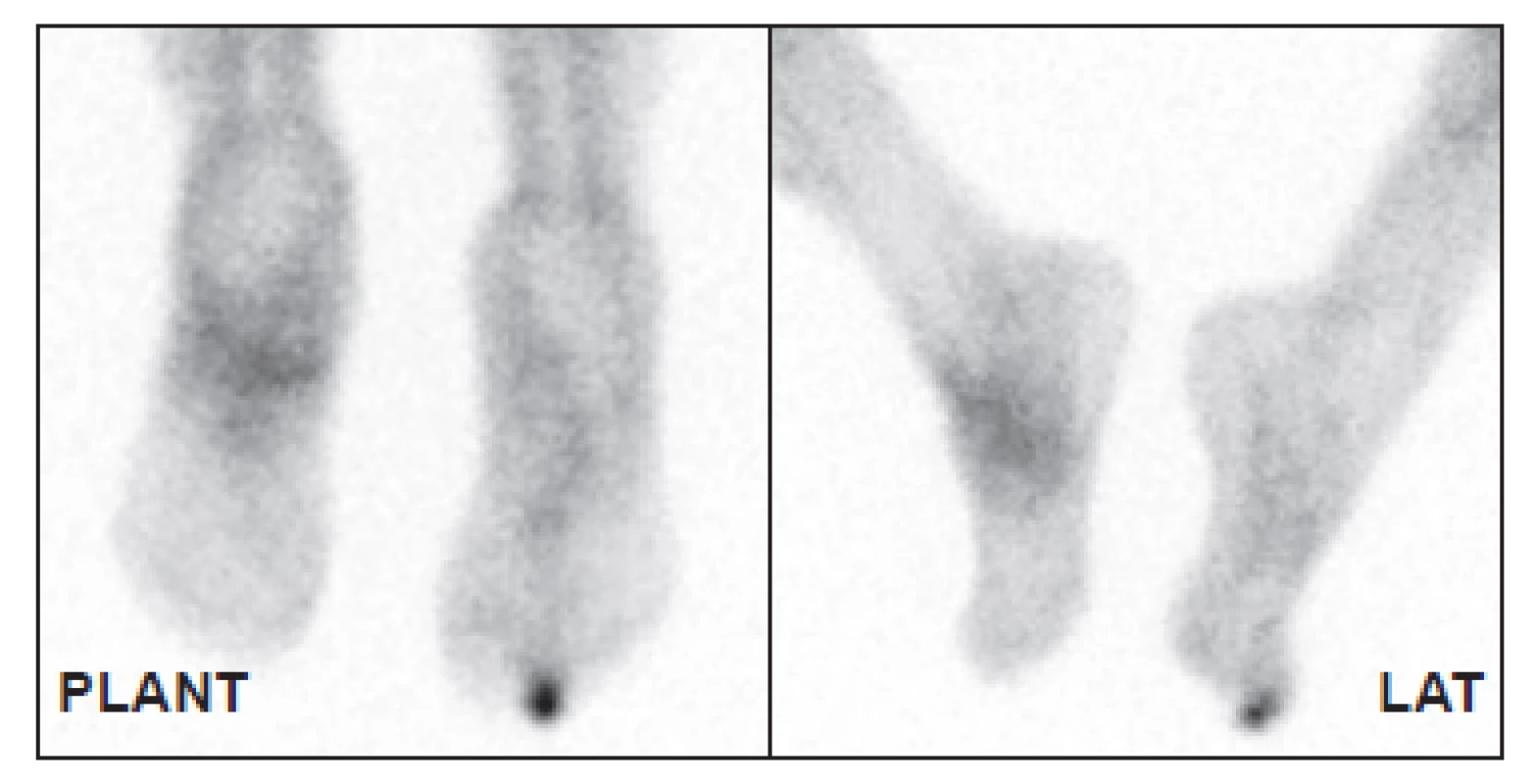
Obr. 7. Distribuce značených leukocytů za 24 hodin po aplikaci. Je patrný pokles intenzity akumulace v nártu (CHOAP) a nárůst akumulace v prstu (osteomyelitida). 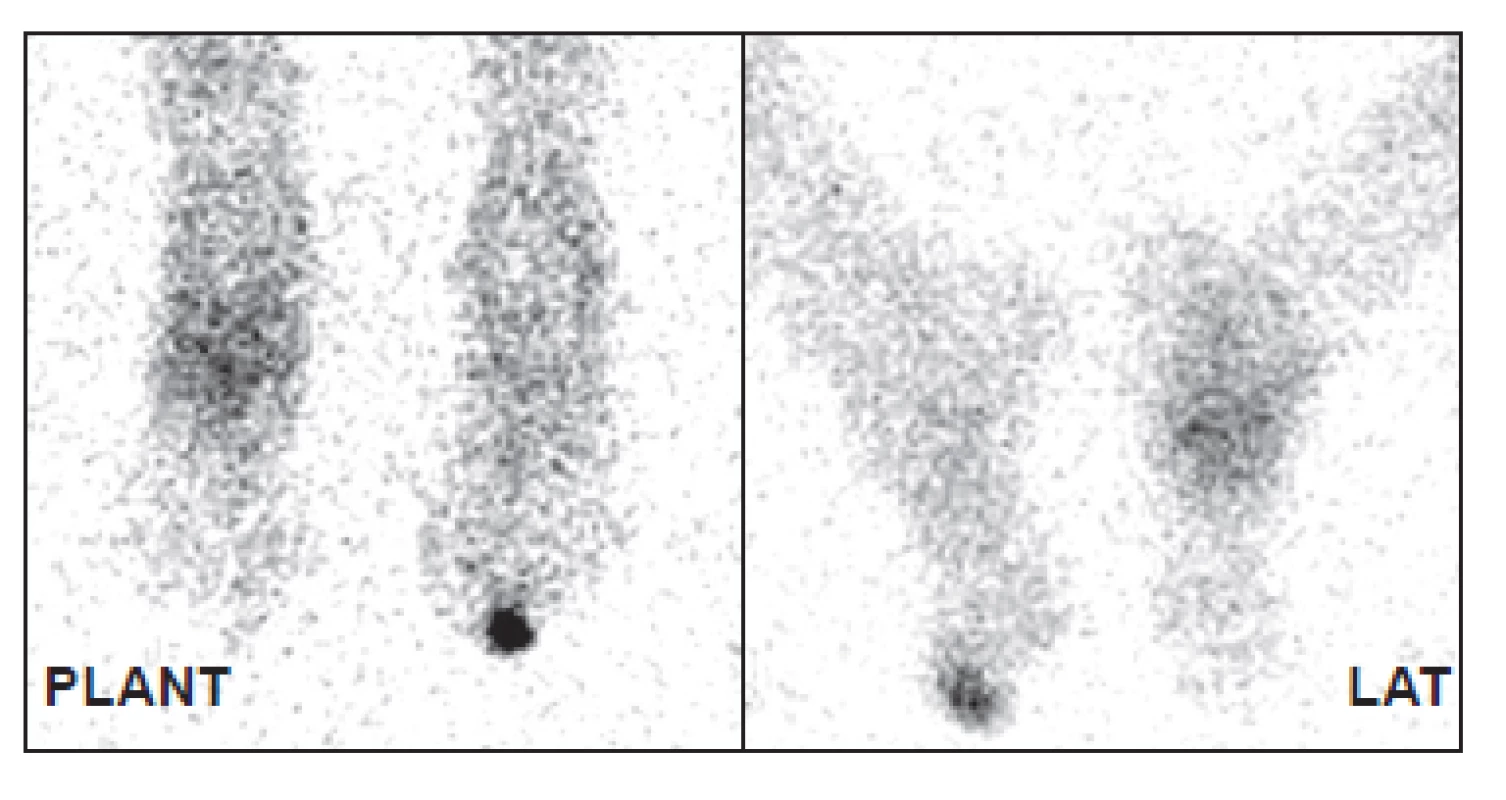
Nevýhodou samotné scintigrafie je špatné polohové rozlišení a absence anatomické lokalizace. Tuto nevýhodu odstranilo zavedení hybridního zobrazení (kombinace fyziologického scintigrafického a anatomického radiologického obrazu – SPECT/CT, PET/CT). Umožnilo zejména rozlišení osteomyelitidy od celulitidy přesným umístěním ložiska zánětu do kosti nebo měkkých tkání a vedlo ke změně interpretace u 30–50 % pacientů. 32,36,37
Objev monoklonálních protilátek spolu s pochopením exprese různých receptorů na povrchu membrány bílých krvinek otevřel cestu k jejich značení in vivo. K základním výhodám tohoto způsobu značení patří rychlost a pohodlnost (odpadá práce s krví), z nevýhod je třeba zmínit imunitní reakci, která se objeví až u 30 % pacientů (tvorba HAMA – human antimouse antibody). Tuto nevýhodu však nevykazuje značení pomocí 18F-FDG (viz dále). Rutinně se používají dvě radiofarmaka, obě značená 99mTc. Besilesomab, celá myší protilátka třídy IgG, se váže na antigen NCA 95 na povrchu buněčné membrány granulocytů a jejich prekursorů. Až 20 % protilátky cirkuluje volně v plazmě a v místě zánětu se váže nespecificky. Sulesomab je Fab fragment, který se váže na povrchový antigen NCA 90. Akumulace v místě zánětu je převážně nespecifická, vazba na leukocyty je nízká (kolem 6 %).
Další možností detekce infekce a doprovodného zánětu je scintigrafie se značenou modifikovanou glukózou. Glukóza se akumuluje v buňkách přítomných v zánětlivé tkáni (hlavně makrofágy) zvýšenou měrou proto, že je pro ně hlavním zdrojem energie. 33,39 Modifikovaná molekula glukózy se značí pomocí 18F, což je pozitronový zářič, pro zobrazení její distribuce je tedy nezbytné použít kameru pro pozitronovou tomografii (PET – pozitronová emisní tomografie). Jako hlavní výhoda se uvádí lepší polohové rozlišení obrazů, kratší doba vyšetření a absence manipulace s krví. FDG je transportována do buňky bílé krvinky pomocí membránového přenašeče GLUT1, je zde fosforylovaná, ale není metabolizovaná, hromadí se tedy uvnitř buňky. Výhodou tohoto transportu je, že metodu je možné realizovat i u pacientů s vyšší glykémií, pokud před aplikací lační. 40 Značení leukocytů je možné také dvěma způsoby, buď in vitro, nebo in vivo. 29 Krátký fyzikální poločas 18F 110 minut činí in vitro značení nepraktickým, protože procedura značení trvá téměř celý jeden poločas. Rovněž pozdní snímání, pokud je potřebné, není možné. Efektivita značení je značně variabilní a významně nižší než při značení 111In-oxinem, únik z buněk je také významný. Z těchto důvodů se in vitro značení leukocytů pomocí 18F-FDG v klinické praxi nepoužívá a jednoznačně převažuje přímé intravenózní podání – značení in vivo. Stupeň akumulace FDG leukocyty závisí na jejich metabolické aktivitě a na počtu membránových přenašečů. Jejich exprese i afinita k FDG je u aktivovaných leukocytů zvýšená. 30 Výhodou FDG je malá molekula, která dobře proniká i do špatně prokrvené tkáně. Snímání se provádí již 1 hodinu po podání radiofarmaka, výsledek je tedy k dispozici značně dříve než při značení leukocytů jinými radionuklidy.
Detekce neuropatie
Podobně jako při detekci infekce nejsou metody nukleární medicíny schopné zobrazit přímo poruchu funkce nervových vláken, zobrazují ale její projevy, zejména u autonomní neuropatie. Zvýšený průtok krve končetinou můžeme prokázat při třífázové scintigrafii skeletu nebo i při scintigrafii značenými leukocyty, pokud ji také nasnímáme třífázově. 35 U otoků a zvýšené viskoelasticity intersticia můžeme prokázat poruchy odtoku lymfy lymfoscintigrafií, u CHOAP prokážeme změny kostního metabolismu při scintigrafii skeletu.
V klinické praxi je z pohledu detekce komplikací autonomní periferní neuropatie nejdůležitější detekce CHOAP, zejména její odlišení od osteomyelitidy či celulitidy. 32,41,42 Pro diagnostiku CHOAP se ze scintigrafických metod nejčastěji používá třífázová scintigrafie skeletu. V důsledku patofyziologických změn jsou při tomto vyšetření pozitivní všechny 3 fáze. 43 Senzitivita se udává kolem 90 %, specificita kolem 60 % při kvalitativním (vizuálním) hodnocení obrazů. Kvantifikace symetrie krevního průtoku a tkáňového prokrvení zlepšila sice variabilitu opakovaného hodnocení (intra-observer), nevedla však ke zlepšení diagnostických parametrů. Na druhé straně použití kvantitativních parametrů kostního metabolismu, jako je poměr akumulace radiofarmaka v postižené noze k množství radiofarmaka akumulovaného v celém skeletu, umožnilo efektivně sledovat vývoj choroby. 44 Základní nevýhodou 3F SSK je velmi obtížné odlišení CHOAP od osteomyelitidy. V tomto ohledu je vhodnější použít scintigrafii značenými leukocyty, kdy u CHOAP jejich akumulace v čase klesá, u osteomyelitidy naopak narůstá. Obecně to platí i pro použití 18F-FDG, výsledky studií jsou však rozporuplné. 39
Detekce cévních změn
Stejně jako v předchozích případech scintigrafické metody nedetekují až na výjimky přímo změny na cévách, ale spíše jejich dopad na buňky a tkáně. Dělí se na dvě skupiny – metody zobrazující perfuzi a metody zobrazující metabolické změny. 45
Pokud jde o perfuzní změny u makroangiopatie, můžeme vyšetřovat perfuzi svalů nohou v klidu a při zátěži. Používají se stejná radiofarmaka jako při vyšetření perfuze myokardu (201Tl-chlorid, 99mTc-MIBI), rovněž interpretace obrazů je podobná. U významných aterosklerotických změn je patrná snížená akumulace radiofarmaka v postiženém svalu při zátěži. 46,47 Výhodou tohoto přístupu je možnost současného vyšetření perfuze myokardu, neboť je známo, že ateroskleróza končetinových tepen se vyskytuje často spolu s aterosklerózou koronárních tepen. Navíc mají diabetici častěji němou nebo clandestine ischemii myokardu a ve srovnání s pacienty bez diabetu mají závažnější nálezy na scintigrafii perfuze myokardu (větší perfuzní defekty s menší reverzibilitou, nižší ejekční frakci při větší levé komoře srdeční a dosahují nižší stupeň zátěže). 48 Z metabolických metod mají potenciál pouze krevní destičky a lipoproteiny, v klinické praxi se však neosvědčily. 45 Aktivní aterosklerotické změny můžeme zobrazit různými radiofarmaky v závislosti na stadiu vývoje aterosklerózy. 49 Pro zobrazení zánětlivé fáze vývoje aterosklerotického plaku se využívá zvýšená akumulace modifikované značené glukózy (18F-FDG) v aktivovaných makrofázích, ve stadiu kalcifikace můžeme využít zvýšenou akumulaci značeného fluoridu sodného (18F-NaF). Principem jeho zvýšené akumulace je výměna hydroxylových iontů krystalů hydroxyapatitu v kalicifikacích se značeným fluoridem a tvorba fluoroapatitu. Tyto metody se však používají spíše pro vyšetřování karotických a koronárních tepen, zobrazení vyžaduje pozitronovou kameru.
Pokud jde o mikroangiopatii, u diabetiků se uplatňuje především hyperperfuzní mikroangiopatie. 50 Vede ke zvýšení kapilární filtrace a tvorbě otoků, což může vést k přetížení lymfatického systému. K lymfedému může vést také opakovaná celulitida, kdy v důsledku zánětu dojde k destrukci lymfatických cév. Lymfa bohatá na bílkoviny se pak stává živnou půdou pro bakterie. 51 Pro vyšetření lymfatického systému můžeme použít radionuklidovou lymfografii. Spočívá v subkutánním podání 99mTc značeného koloidu se snímáním dolních končetin v klidu a po zátěži chůzí. Kvantifikace se provádí výpočtem podílu aktivity aplikované a akumulované v tříselných uzlinách. (Obr. 8) 52 Na našem pracovišti jsme vyšetřili malý soubor pacientů, u nichž jsme prokázali výrazně zvýšený transport koloidu na dolních končetinách ve srovnání se stejně starými jedinci bez diabetu. 53
Obr. 8. Ukázka lymfoscintigrafie dolních končetin s kvantifikací transportu radiokoloidu do regionálních tříselných uzlin. 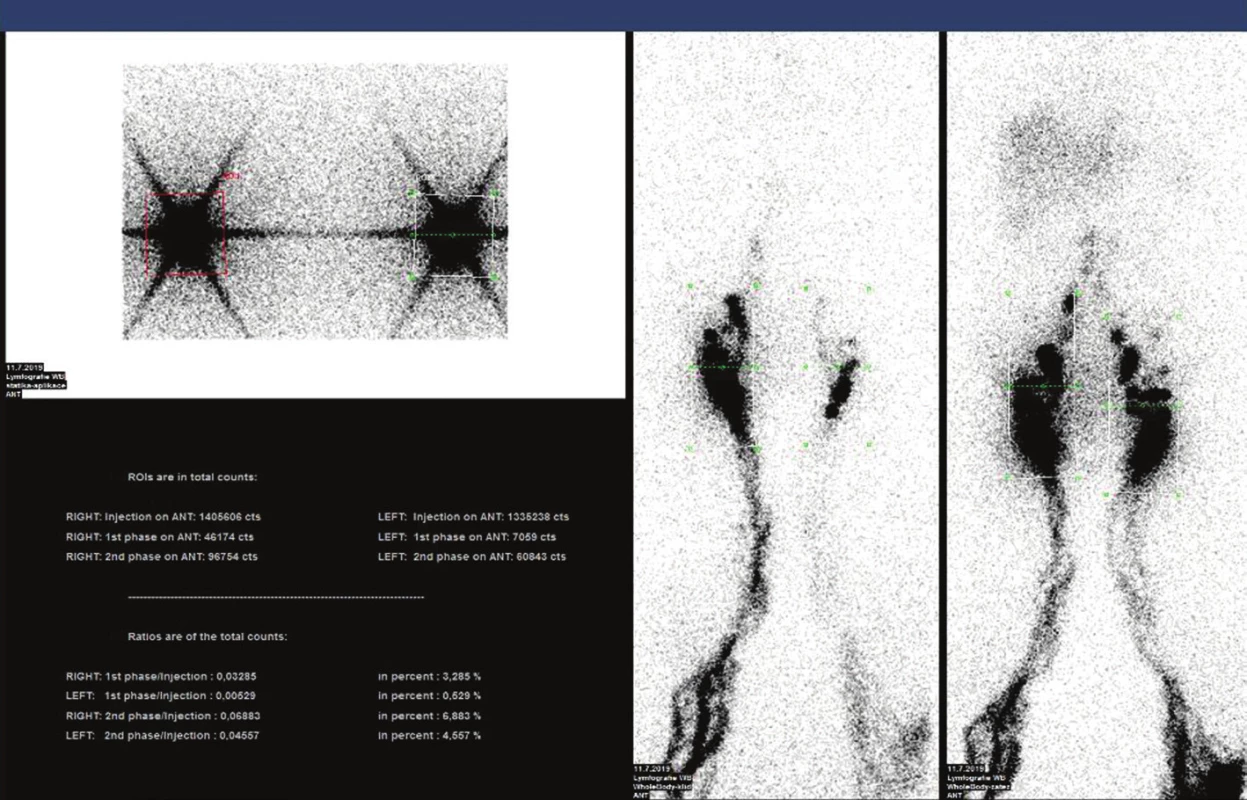
Závěr
Scintigrafické metody nabízejí celou řadu možností, jak včas a efektivně diagnostikovat patologické změny u pacientů se syndromem diabetické nohy. Nejčastěji se používá třífázová scintigrafie skeletu a scintigrafie značenými leukocyty. Jejich hlavní výhodou je, že nepoužívají žádné kontrastní látky. Na rozdíl od široce rozšířeného používání radiologických metod včetně MRI vykazují tedy především ledviny šetřící benefit. Také mají většinou nízkou radiační zátěž a na jejich efektivitu nemá vliv hladina glykémie ani léčba antibiotiky. Lze je tedy bezpečně použít i u pacientů s hyperglykémií, nefropatií a alergií i u pacientů v průběhu léčby antibiotiky nebo bezprostředně po jejím skončení. Slibné se zdají metody využívající pozitronové zářiče, jejich dostupnost v České republice je však v době psaní textu problematická, také klinické zkušenosti jsou zatím poměrně malé. Základním předpokladem pro správnou interpretaci je však důkladná znalost patofyziologických mechanismů, které k syndromu diabetické nohy vedou, dobrá znalost farmakokinetiky použitých radiofarmak, správné provedení metody a především těsná spolupráce s klinickými lékaři – diabetology. Z pohledu indikujícího lékaře je pak důležitá konzultace s aplikujícím odborníkem, aby byla pro konkrétního pacienta zvolena optimální diagnostická metoda resp. jejich pořadí.
Zdroje
-
Bakker K, Apelqvist J, Lipsky B et al. [International Working Group on the Diabetic Foot (IWGDF)]. The 2015 IWGDF guidance documents on prevention and management of foot problems in diabetes: development of an evidence-based global consensus. Diabetes Metab Res Rev 2016; 32(S1): S2-S6.
-
International Diabetes Federation. IDF Diabetes Atlas (8th edn) [online]. 2017. [cit. 2019-07-22]. Dostupné na: https://diabetesatlas.org/across-the-globe.html
-
Boulton AJ, Vileikyte L, Ragnarson-Tennvall G, et al. The global burden of diabetic foot disease. Lancet 2005;366 : 1719-1724
-
Vibha SP, Kulkarni MM, Ballala ABK, et al. Community based study to assess the prevalence of diabetic foot syndrome and associated risk factors among people with diabetes mellitus. BMC Endocrine Disorders 2018;18 : 43
-
Volmer-Thole M, Lobmann R. Neuropathy and Diabetic Foot Syndrome. Int J Mol Sci 2016;17 : 917; doi:10.3390/ijms17060917
-
Jirkovská A. Syndrom diabetické nohy z pohledu internisty – podiatra. Vnitř Lék 2016; 62(S4): S42-S47
-
Prompers L, Huijberts M, Schaper N, et al. Resource utilisation and costs associated with the treatment of diabetic foot ulcers. Prospective data from the Eurodiale study. Diabetologia 2008;51 : 1826-1834
-
Lavery LA, Armstrong DG, Wunderlich RP, et al. Risk factors for foot infections in individuals with diabetes. Diabetes Care 2006;29 : 1288-1293
-
Richard JL, Lavigne JP, Sotto A. Diabetes and foot infection: more than double trouble. Diabetes Metab Res Rev 2012;28(S1):46-53
-
Moutschen MP, Scheen AJ, Lefebvre PJ. Impaired immune responses in diabetes mellitus: analysis of the factors and mechanisms involved. Relevance to the increased susceptibility of diabetic patients to specific infections. Diabetes Metab 1992;18 : 187-201
-
Edmonds ME, Robert VC, Watkins PJ. Blood flow in the diabetic neuropathic foot. Diabetologia 1982;22 : 9-15
-
Vinik AI, Maser RE, Mitchell BD, et al. Diabetic autonomic neuropathy. Diabetes Care 2003;26 : 1553-1579
-
Hernandez-Cardoso GG, Rojas-Landeros SC, Alfaro-Gomez M, et al. Terahertz imaging for early screening of diabetic foot syndrome: A proof of concept. Sci Rep. 2017;7 : 42124. doi: 10.1038/srep42124.
-
Peters EJ, Lavery LA, Armstrong DG. Diabetic lower extremity infection. Influence of physical, psychological, and social factors. J Diabetes Complications 2005;19 : 107-112
-
Flynn MD, Tooke JE. Aetiology of diabetic foot ulceration: a role for the microcirculation? Diabet Med 1992;8 : 320-322
-
Lee BY, Guerra VJ, Civelek B. Compartment syndrome in the diabetic foot. Adv Wound Care 1995;3 : 36-46
-
Sotto A, Lina G, Richard J-L, et al. Virulence potential of Staphylococcus aureus strains isolated from diabetic foot ulcers. A new paradigm. Diabetes Care 2008;31 : 2318-2324
-
James JA, Swogger E, Wolcott R, et al. Biofilms in chronic wounds. Wound Rep Reg 2008; 16 : 37–44
-
Apelqvist J. Diagnostics and treatment of the diabetic foot. Endocrine 2012;41 : 384-397
-
Lipsky BA, Peters EJG, Senneville E, et al. Expert opinion on the management of infections in the diabetic foot. Diabetes Metab Res Rev 2012;28(S1):163-178
-
Boulton AJ. The diabetic foot: Grand overview, epidemiology and pathogenesis. Diabet Metab Res Rev 2008;24(S1):S3–S6
-
Lobmann R. Diabetic foot syndrome. Der Internist 2011;52 : 539–548
-
Gilbey SG. Neuropathy and foot problems in diabetes. Clin Med 2004;4 : 318–323
-
Peltier A, Goutman SA, Callaghan BC. Painful diabetic neuropathy. BMJ 2014;348:g1799
-
Gibbons GW, Shaw PM. Diabetic Vascular Disease: Characteristics of Vascular Disease Unique to the Diabetic Patient. Semin Vasc Surg 2012;25 : 89-92
-
Beckman JA, Creager MA, Libby P. Diabetes and atherosclerosis: epidemiology, pathophysiology, and management. J Am Med Assoc 2002;287 : 2570–2581
-
Jörneskog G. Why critical limb ischemia criteria are not applicable to diabetic foot and what the consequences are. Scand J Surg 2012;101 : 114-118
-
Glaudemans AWJM, Kwee TC, Slart RHJA. The Diabetic Foot. Curr Pharm Des. 2018;24 : 1241-1242
-
Salmanoglu E, Kim S, Thakur ML. Currently Available Radiopharmaceuticals for Imaging Infection and the Holy Grail. Semin Nucl Med 2018;48 : 86-99
-
Palestro CJ. Radionuclide Imaging of Musculoskeletal Infection: A Review. J Nucl Med 2016;57 : 1406-1412
-
Ankrah AO, Klein HC, Elsinga PH. New imaging tracers for the infected diabetic foot (nuclear and optical imaging). Curr Pharm Des 2018;24 : 1287-1303
-
Lauri C, Glaudemans AWJM, Signore A. Leukocyte imaging of the diabetic foot. Curr Pharm Des 2018;24 : 1270-1276
-
Censullo A, Vijayan T. Using Nuclear Medicine Imaging Wisely in Diagnosing Infectious Diseases. Open Forum Infect Dis 2017;4:ofx011. doi: 10.1093/ofid/ofx011
-
Lang O, Vašutová P, Trešlová L, et al. Perfuzní změny u neuropatické osteoartropatie – pilotní studie. Diabetologie, metabolismus, endokrinologie, výživa 2003;6(S1):39
-
Lang O, Kuníková I. Třífázová scintigrafie značenými leukocyty u pacientů se syndromem diabetické nohy. Diabetologie, metabolismus, endokrinologie, výživa 2014;17(S1):48
-
Lang O, Kuníková I, Píchová R, et al. Nová zobrazovací metoda SPECT/CT v diferenciální diagnóze osteomyelitidy u pacientů se syndromem diabetické nohy – první zkušenosti. Diabetologie, metabolismus, endokrinologie, výživa 2010;13(S1):22
-
Lang O, Kuníková I, Píchová R, et al. Značené leukocyty zobrazené metodou SPECT/CT v diagnóze osteomyelitidy u pacientů se syndromem diabetické nohy – klinické zkušenosti. Diabetologie, metabolismus, endokrinologie, výživa 2011;14(S1):37
-
Rastogi A, Bhattacharya A, Prakash M, et al. Utility of PET/CT with fluorine-18-fluorodeoxyglucose-labeled autologous leukocytes for diagnosing diabetic foot osteomyelitis in patients with Charcot‘s neuroarthropathy. Nucl Med Commun 2016;37 : 1253-1259
-
Familiari D, Glaudemans AWJM, Vitale V, et al. Can Sequential 18F-FDG PET/CT Replace WBC Imaging in the Diabetic Foot? J Nucl Med 2011;52 : 1012–1019
-
Belohlavek O, Jaruskova M. [18F]FDG-PET scan in patients with fasting hyperglycemia. Q J Nucl Med Mol Imaging 2016;60 : 404-412
-
Leone A, Cassar-Pullicino VN, Semprini A, et al. Neuropathic osteoarthropathy with and without superimposed osteomyelitis in patients with a diabetic foot. Skeletal Radiol 2016;45 : 735-754
-
Ramanujam CL, Zgonis T. The Diabetic Charcot Foot from 1936 to 2016. Eighty Years Later and Still Growing. Clin Podiatr Med Surg. 2017;34 : 1-8
-
Fosbøl M, Reving S, Petersen EH, et al. Three-phase bone scintigraphy for diagnosis of Charcot neuropathic osteoarthropathy in the diabetic foot - does quantitative data improve diagnostic value? Clin Physiol Funct Imaging 2017;37 : 30-36
-
Bem R, Jirkovska A, Dubsky M, et al. Role of Quantitative Bone Scanning in the Assessment of Bone Turnover in Patients With Charcot Foot. Diabetes Care 2010;33 : 348–349
-
Wolfram RM, Budinsky AC, Sinzinger H. Assessment of peripheral arterial vascular disease with radionuclide techniques. Semin Nucl Med 2001;31 : 129-142
-
Sayman HB, Urgancioglu I. Muscle Perfusion with Technetium-MIBI in Lower Extremity Peripheral Arterial Diseases. J NucIMed 1991;32 : 1700-1703
-
Tellier P, Aquilanti S, Lecouffe P, et al. Comparison between exercise whole body thallium imaging and ankle-brachial index in the detection of peripheral arterial disease. Int Angiol 2000;19 : 212-219
-
Kuníková I, Lang O, Syslová H, et al. Vliv diabetu na perfuzi a funkci myokardu u pacientů se suspektní nebo známou ICHS. [CD] Česká kardiologická společnost, Cor Vasa 2011;53(S1)
-
McKenney-Drake ML, Moghbel MC, Paydary K, et al. 18F-NaF and 18F-FDG as molecular probes in the evaluation of atherosclerosis. Eur J Nucl Med Mol Imaging 2018;45 : 2190-2200
-
Belcaro G, Laurora G, Cesarone MR, et al. Microcirculation in high perfusion microangiopathy. J Cardiovasc Surg (Torino) 1995;36 : 393-398
-
Lin CT, Ou KW, Chang SC. Diabetic Foot Ulcers Combination with Lower Limb Lymphedema Treated by Staged Charles Procedure: Case Report and Literature Review. Pak J Med Sci 2013;29 : 1062-1064
-
Kubinyi J, Knotková V, Hrbáč J, et al. Lymfoscintigrafie, provedení vyšetření a jeho interpretace. NuklMed 2018;7(S2):S1-S4
-
Lang O, Prýmková V, Křížová H, et al. Lymfoscintigrafie dolních končetin u pacientů se syndromem diabetické nohy. Diabetologie, metabolismus, endokrinologie, výživa 2015;18(S1):48
Štítky
Nukleárna medicína Rádiodiagnostika Rádioterapia
Článok vyšiel v časopiseNukleární medicína

2019 Číslo 3
Najčítanejšie v tomto čísle- Medicinální radionuklidové generátory – mateřské radionuklidy, principy funkce a kontrola kvality eluátu
- Možnosti scintigrafie u pacientů se syndromem diabetické nohy
- 56. Dny nukleární medicíny
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



