-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Gynekologické operační techniky u transsexualizmu female to male
Gynaecological surgery techniques in female to male transsexualism.
Gynaecological surgery techniques in female to male transsexualism.
Aim:
To evaluate clinical data gathered over 14 years on gynaecological surgery techniques used for female to male transsexualism from the perspective of surgery invasiveness, technical demands, length of the surgery and duration of hospitalization and incidence of peri-operative and post-operative complications.Materials:
115 transsexual female to male women with 46 XX caryotype with normal gynaecological finding (95% virgo intacta) undergoing the surgery between 1996–2009 following at least 12 months of hormonal preparation (Agovirin, Sustanon).Methods:
The following techniques were used for corrective surgery to perform hysterectomy with bilateral adnexectomy and, alternatively colpectomy: Abdominal hysterectomy with bilateral adnexectomy (HA + AE), abdominal hysterectomy with bilateral adnexectomy with colpectomy (HA + AE + C), vaginal intrafascial hysterectomy with bilateral adnexectomy (HV + AE), laparoscopy-assisted vaginal intrafascial hysterectomy with bilateral adnexectomy (LAVH + AE), vaginal intrafascial hysterectomy with laparoscopic colpectomy with bilateral adnexectomy (LAVH-LC + AE).Results:
The following surgeries were performed on the evaluated patient sample: 53 HA + AE surgeries (46.1 %), 7 HA + AE + K surgeries (6.1 %), 25 HV + AE surgeries (21.7 %), 27 LAVH + AE surgeries (23.4 %) and 3 LAVH-LC + AE surgeries (2.6 %). The mean duration of the surgery (min) was 70 min in the 53 HA + AE surgeries, 100 min in the 7 HA + AE + K surgeries, 80 min in the 25 HV + AE surgeries, 60 min in the 27 LAVH + AE surgeries and 80 min in the 3 LAVH-LC + AE surgeries. The mean loss of blood post-surgery (ml) was 250 ml in the 53 HA + AE surgeries, 300 ml in the 7 HA + AE + K surgeries, 200 ml in the 25 HV + AE surgeries, 150 ml in the 27 LAVH + AE surgeries and 150 ml in the 3 LAVH-LC + AE surgeries. Post-surgery complications occurred in 1 case (0.9%) in the evaluated sample (n=115). The mean duration of hospitalization (days) was 6 days in the 53 HA + AE surgeries, 8 days in the 7 HA + AE + K surgeries, 7 days in the 25 HV + AE surgeries, 5 days in the 27 LAVH + AE surgeries and 5 days in the 3 LAVH-LC + AE surgeries.Conclusion:
Our data suggest that laparoscopic vaginal hysterectomy with bilateral adnexectomy is the most suitable approach to surgical management of female to male transsexualism. When used in routine clinical practice (N=27, 23.4%) this method was associated with the shortest duration of the surgery (60 min), the lowest post-surgery blood loss (150 ml), the shortest mean duration of hospitalization (5 days) and acceptable incidence of post-surgery complications (0.9%). The importance of LAHV-LC + AE and total laparoscopic hysterectomy with bilateral adnexectomy is likely to grow in the future.Key words:
female to male transsexualism – hysterectomy with adnexectomy
Autori: R. Hudeček; J. Navrátilová; R. Krajčovičová
Pôsobisko autorov: LF MU a FN Brno ; Gynekologicko-porodnická klinika
Vyšlo v časopise: Prakt Gyn 2010; 14(2): 71-75
Kategória: Přehledový článek
Súhrn
Cíl:
Vyhodnocení efektivity gynekologických operačních přístupů při řešení transsexualizmu female to male ve čtrnáctiletém klinickém materiálu z pohledu invazivity výkonu, technické náročnosti, délky operačního výkonu a délky hospitalizace a výskytu peroperačních a postoperačních komplikací.Materiál:
115 transsexuálních žen female to male s karyotypem 46 XX, s normálním gynekologickým nálezem (95 % virgo intacta) operovaných v období 1996–2009 po minimálně 12měsíční hormonální přípravě (Agovirin, Sustanon).Metodika:
K operační korekci ve smyslu hysterektomie s bilaterální adnexectomií eventuelně s kolpektomií byly použity přístupy: Hystrectomia abdominalis cum adnexectomia bilaterilis (HA + AE), hystrectomia abdominalis cum adnexectomia bilaterilis cum kolpectomia (HA + AE + K), hystrectomia vaginalis intrafastialis cum adnexectomia bilaterilis (HV + AE), hystrectomia vaginalis intrafastialis cum adnexectomia bilaterilis cum asistentia per laparoscopiam (LAVH + AE), hystrectomia vaginalis intrafastialis cum adnexectomia bilaterilis cum kolpotomia laparoscopiaca cum adnexectomia bilaterilis (LAVH-LC + AE).Výsledky:
Ve sledovaném souboru (n = 115) bylo provedeno 53 výkonů HA + AE (46,1 %), 7 výkonů HA + AE + K (6,1 %), 25 výkonů HV + AE (21,7 %), 27 výkonů LAVH + AE (23,4 %) a 3 výkony LAVH-LC + AE (2,6 %). Průměrná délka operace (min) u 53 výkonů HA + AE (70 min), u 7 výkonů HA + AE + K (100 min), u 25 výkonů HV + AE (80 min), u 27 výkonů LAVH + AE (60 min) a u 3 výkonů LAVH-LC + AE (80 min). Průměrná peroperační krevní ztráta (ml) u 53 výkonů HA + AE (250 ml), u 7 výkonů HA + AE + K (300 ml), u 25 výkonů HV + AE (200 ml), u 27 výkonů LAVH + AE (150 ml) a u 3 výkonů LAVH-LC + AE (150 ml). Postoperační komplikace ve sledovaném souboru (n = 115) v 1 případě (0,9 %). Průměrná délka hospitalizace (dny) u 53 výkonů HA + AE (6 dnů), u 7 výkonů HA + AE + K (8 dnů), u 25 výkonů HV + AE (7 dnů), u 27 výkonů LAVH + AE (5 dnů) a u 3 výkonů LAVH-LC + AE (5 dnů).Závěr:
Laparoskopicky asistovaná vaginální hysterektomie s bilaterální adnexetomií se jeví jako nejvhodnější přístup k operačnímu řešení transsexualizmu female to male. Tato metoda při standardní klinické aplikaci (n = 27, 23,4 %) vykazuje nejkratší průměrnou délku operace (60 min), nejmenší průměrnou peroperační krevní ztrátu (150 ml), nejkratší průměrnou dobu hospitalizace (5 dnů) a přijatelné procento postoperačních komplikací (0,9 %). Výhledově nabývá na významu LAVH-LC + AE a totální laparoskopická hysterektomie s bilaterální adnexetomií (TLH + AE).Klíčová slova:
transsexualizmus female-to-male – hysterectomie s adnexektomiíÚvod
Transsexualizmus je porucha sexuální identifikace. Nositel této poruchy má genetickou, somatickou a hormonální výbavu, která přísluší jednomu pohlaví, jeho sexuální identifikace však náleží pohlaví opačnému [15]. Syndrom transsexualizmu byl poprvé popsán H. Benjaminem v roce 1953 [1]. Významnou roli v poznání transsexualizmu a v léčbě této poruchy sehrála mezinárodní organizace Harry Benjamin International Gender Dysphoria Association založená v roce 1978. Tato organizace vypracovala a pravidelnými revizemi aktualizuje Guidelines pro terapii transsexualizmu. Smyslem diferenciální diagnostiky a léčby této nosologické jednotky je spolehlivě rozpoznat transsexualizmus a diferenciálně diagnosticky vyloučit jiné stavy [2]. Omyl v diagnóze transsexualizmu a chybná indikace chirurgické konverze by vedly k ireverzibilnímu poškození pacienta.
V prezentovaném souboru je řešena problematika transsexualizmu female to male z pohledu gynekologa. Péče o transsexuální osoby je interdisciplinární záležitostí a gynekolog je členem týmu odborníků, kteří se zabývají diagnostikou a terapií transsexualizmu. Gynekolog se účastní komisí schvalujících jednotlivé kroky vedoucí k diagnostice a postupné konverzi pohlaví. Gynekolog se podílí na části operačních korekcí genitálu [3].
Chirurgická korekce transsexuálních žen female to male se zpravidla začíná ablací prsou, kterou provádí plastický chirurg. Potom následuje hysterektomie s adnexetomií, eventuálně kolpektomie, kterou provádí gynekolog. Následné případné faloplastiky a náhrady za skrotum provádí plastický chirurg.
Cíl práce
Cílem práce je vyhodnocení efektivity gynekologických operačních přístupů při řešení transsexualizmu female to male ve čtrnáctiletém klinickém materiálu z pohledu invazivity výkonu, technické náročnosti operace, délky operačního výkonu a délky hospitalizace a výskytu peroperačních a postoperačních komplikací.
Materiál
Sledovaný soubor tvoří 115 transsexuálních žen female to male operovaných v období 1996–2009 na Gynekologicko-porodnické klinice MU a FN Brno. Průměrný věk pacientek byl ve sledovaném souboru 23,2 let (21–36 let) a průměrný Body mass index (BMI) byl 20,1 (18,6–35). Tyto ženy byly v péči sexuologa nejméně dva roky, byly sledovány psychologem a byly adaptované v mužské roli. Z genetického hlediska se jednalo o ženy s karyotypem 46 XX, s normálním gynekologickým nálezem (95 % virgo intacta) a hormonálními hladinami v mezích normy pro ženy daného věku. U žen se stanovenou diagnózou transsexualizmu byla sexuology zahájena hormonální léčba pomocí injekční formy mužského pohlavního hormonu testosteronu (Agovirin depot inj. nebo Sustanon inj.) 1× za 2 týdny. Po roční hormonální léčbě bylo přistoupeno k chirurgickým výkonům. Transsexuální ženy female to male ve sledovaném souboru byly po ablaci prsou provedené plastickým chirurgem. Navazující gynekologická operační korekce spočívala v hysterektomii s oboustrannou adnexetomií, eventuelně kolpektomií, provedenou gynekologem.
Metodika
K operační korekci ve smyslu hysterektomie s bilaterální adnexectomií eventuálně s kolpektomií byly použity následující operační přístupy (tab. 1) [4]:
Tab. 1. Gynekologické operační techniky u transsexualizmu female to male – výsledky. 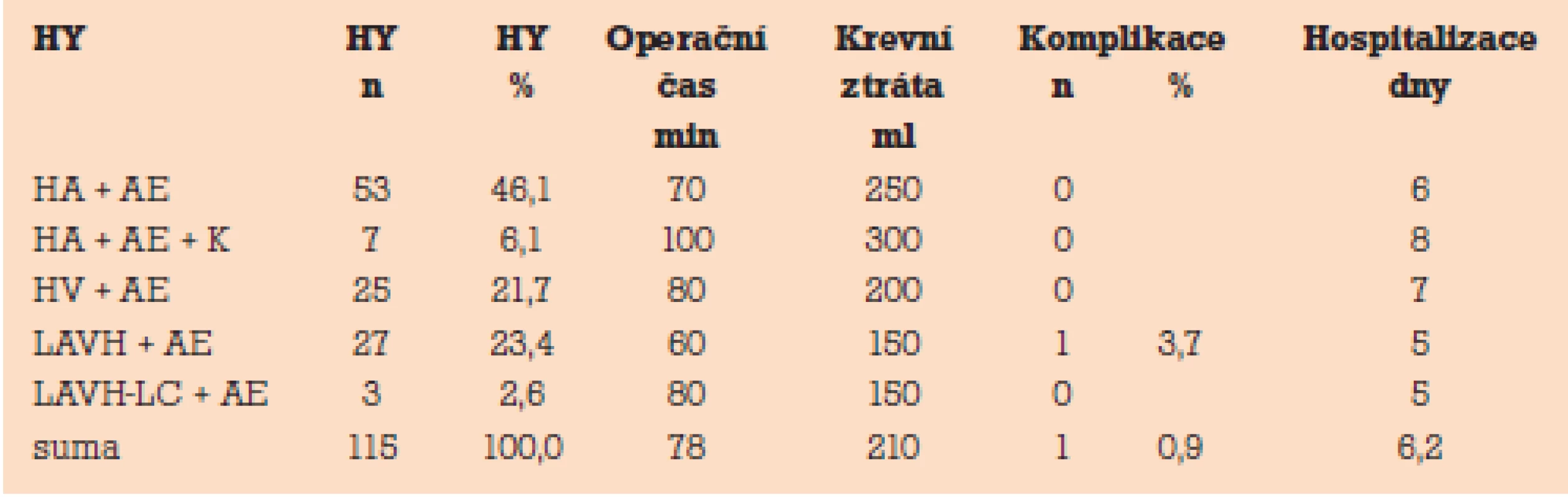
Hystrectomia abdominalisbcum adnexectomia bilateralis (HA + AE)
Standardní abdominální hysterektomie s odstraněním obou adnex se doporučuje provést spíše z dolní střední la-parotomie (DSL) než z příčného řezu nad symfýzou. Ve sledovaném souboru byly použity oba způsoby otevření dutiny břišní. Vedení řezu bylo zvoleno i podle přání pacientky o eventuální další plastické operace k vytvoření mužského genitálu. Metod, kterými se plastickým chirurgem nebo urologem tvoří prodloužení uretry a vytvoření neofalu, je popisováno několik [9–11]. Pokud se používá kožní lalok z podbříšku vyživovaný arteria epigastrica superficialis inferior, je důležité tyto arterie při vedení řezu zachovat a postupovat z DSL. Pokud si pacientkadalší úpravy genitálu nepřeje, je krátký příčný řez dle Pfannenstiela kosmeticky přijatelný a technicky dostačující.
Hystrectomia abdominalis cum adnexectomia bilateralis cum kolpectomia (HA + AE + K)
Při kolpektomii navazující na standardní abdominální hysterektomii s adnexetomií jsme použili postupu se snahou o co nejmenší zásah do organizmu ženy. Z abdominálního řezu byla provedena standardním způsobem adnexetomie a supracervikální amputace dělohy. Ponechaný cervikálnípahýl sloužil dále jako vodič. Bez preparace ureterů intrafasciálně v oblasti cervixu, dále submukózně pod sliznicí pochvy, bylo postupováno směrem kaudálním do parakolpia. Po identifikaci správné preparační vrstvy lze pod močovým měchýřem pod septem vesikovaginálním a nad septem rektovaginálním použít tupého sesunutí tkání za současné minimální krevní ztráty. Po stranách pochvy používáme podchycení paravaginálních pletení peánem s podvazem. Tímto způsobem lze vypreparovat ½ až 2/3 proximální části pochvy. Po ukončení abdominální fáze operace byl zbytek kolpektomie proveden vaginálně.
Hystrectomia vaginalis intrafastialis cum adnexectomia bilateralis (HV + AE)
Ve sledovaném souboru byla použita standardní technika vaginální intrafastialní hysterektomie s adnexetomií. Je nutné použít velmi úzká poševní zrcadla, často je nutné dělohu poltit a zmenšovat, je vhodné použít malé, pevné jehly. Eventuální mediolaterální epiziotomie umožňuje přehlednější operační transvaginální přístup.
Hystrectomia vaginalis intrafastialis cum adnexectomia bilateralis cum asistentia per laparoscopiam (LAVH + AE)
Ve sledovaném souboru byla použita standardní technika laparoskopickéno odstranění adnex s uvolněním děložních hran do výše cervikálního istmu a s následnou vaginální intrafastialní hysterectomií s ligací aa. uterina vaginální cestou.
Hysterectomia vaginalis intrafastialis cum asistentia per laparoscopiam laparoscopica cum kolpotomia laparoscopica et adnexectomia bilateralis (LAVH-LC + AE)
Ve sledovaném souboru byla použita standardní technika laparoskopickénoodstranění adnex s uvolněním děložních hran do výše vaginálního fornixu s bipolární koagulací a střihem aa. uterina laparoskopicky a s následnou laparoskopickou cirkulární kolpotomií. Vaginálně je vyjmuta děloha a adnexa s fixací pochvy na ligg. sacrouterina a suturou poševního pahýlu vaginální cestou.
Ve sledovaném souboru byl podáván pacientkám peroperačně bolus antibiotika v jedné profylaktické dávce, dutina břišní byla drenována Redonovým sukčním drénem min. 24 hod po výkonu.
Ve sledovaném souboru bylo hodnoceno (tab. 1):
- typ gynekologického operačního výkonu (HA + AE, HA + AE + K, HV + AE, LAVH + AE, LAVH-LC + AE)
- průměrná délka operace (min)
- průměrná peroperační krevní ztráta ( ml)
- výskyt peroperačních komplikací (krvácení nad 500 ml, poranění střeva, poranění močového měchýře, poranění velkých cév, anesteziologické komplikace, konverze laparoskopie v laparotomii)
- výskyt postoperačních komplikací (krvácení do dutiny břišní, infekční komplikace, ileus, nutnost reoperace)
- průměrná délka hospitalizace (dny)
Výsledky (tab. 1)
Ve sledovaném souboru transsexuálních žen female to male (n = 115) bylo provedeno 53 výkonů HA + AE (46,1 %), 7 výkonů HA + AE + K (6,1 %), 25 výkonů HV + AE (21,7 %), 27 výkonů LAVH + AE (23,4 %) a 3 výkony LAVH-LC + AE (2,6 %).
Průměrná délka operace (min) byla ve sledovaném souboru transsexuálních žen female to male (n = 115) u 53 výkonů HA + AE (70 min), u 7 výkonů HA + AE + K (100 min), u 25 výkonů HV + AE (80 min), u 27 výkonů LAVH + AE (60 min) a u 3 výkonů LAVH-LC + AE (80 min). Průměrná délka všech typů operací byla ve sledovaném souboru transsexuálních žen female to male 78 min.
Průměrná peroperační krevní ztráta (ml) byla ve sledovaném souboru transsexuálních žen female to male (n = 115) u 53 výkonů HA + AE (250 ml), u 7 výkonů HA + AE + K (300 ml), u 25 výkonů HV + AE (200 ml), u 27 výkonů LAVH + AE (150 ml) a u 3 výkonů LAVH-LC + AE (150 ml). Průměrná peroperační krevní ztráta u všech typů operací byla ve sledovaném souboru transsexuálních žen female to male 210 ml.
Peroperační komplikace, jako je krvácení nad 500 ml, poranění střeva, poranění močového měchýře, poranění velkých cév, anesteziologické komplikace, konverze laparoskopie v laparotomii, nebyla ve sledovaném souboru transsexuálních žen female to male (n = 115) zaznamenána.
Postoperační komplikace ve sledovaném souboru transsexuálních žen female to male (n = 115) byla zaznamenána v jednom případě (0,9 %) po LAVH+AE nutno ligovat krvácející a. uterina l.sin tomicky ve II. době.
Průměrná délka hospitalizace (dny) byla ve sledovaném souboru transsexuálních žen female to male (n = 115) u 53 výkonů HA + AE (6 dnů), u 7 výkonů HA + AE + K (8 dnů), u 25 výkonů HV + AE (7 dnů), u 27 výkonů LAVH+AE (5 dnů) a u 3 výkonů LAVH-LC + AE (5 dnů). Průměrná délka hospitalizace byla u všech typů operací ve sledovaném souboru transsexuálních žen female to male 6,2 dne.
Diskuze
Ve vlastním klinickém materiálu z let 1996–2009 jsou patrné vývojové trendy a změny v operačním přístupu k provedení hysterektomie s adnexetomií u transsexuálních žen (graf 1). V letech 1996–2000 převažuje technika abdominální hysterektomie a abdominální hysterektomie s kolpektomií. V období let 2000–2004 je tato invazivní technika vystřídána vaginální hysterektomií a abdominální hysterektomie zůstáva metodou volby v případech, kdy je prováděna současně kolpektomie. V souvislosti s rozvojem minimálně invazivníendoskopické operativy přebírá vedoucí roli od roku 2004 laparoskopicky asistovaná vaginální hysterektomie. Tato technika dominuje v klinické praxi do současnosti. V posledním roce byla zavedena do této problematiky i technika laparoskopicky asistované vaginální hysterektomie s laparoskopickou kolpotomií a pracoviště preferuje výhledově využívat u transsexuálních žen techniku totální laparoskopické hysterektomie.
Graf 1. Vývojové trendy operačního přístupu transsexualizmu F–M. 
Ve sledovaném souborů je patrný i postupný odklon od provádění kolpektomií. Jedním z důvodů je náročnost vlastní operační techniky. Operatéra limituje riziko poranění okolních orgánů pochvy především močovodů, močového měchýře, uretry a rekta. Dále může vzniknout silné a obtížně stavitelné krvácení z paravaginálních cévních pletení. Pokud pacientka vyžaduje neoformaci genitálu, tvorbu neofalu nebo eventuálně neoformaci skrota, tak je provedení vaginektomie na místě tehdy, pokud se část pochvy nepoužívá jako součást tkáně při rekonstrukci falu [7,8].
Plastické operace vytvářející nový genitál jsou zatíženy vysokým procentem vzniku komplikací, jako jsou píštěle a striktury uretry. Tyto komplikace mohou vést k nutnosti reoperace s následným prodloužením pracovní neschopnosti a někdy k invalidizaci pacientky. Ve sledovaném souboru se postupně zvyšoval počet pacientek, které si další plastické úpravy genitálu nepřály. V těchto případech nebyla kolpektomie provedena [9–11].
Téměř 95 % operovaných žen bylo v době operace virginálních. Pochva je velmi úzká (obr. 1), děloha nesestupuje, adnexa jsou uložena poměrně vysoko v malé pánvi. Tyto aspekty vyniknou nejvíce při provádění vaginální fáze hysterektomie (obr. 2). Z tohoto pohledu představuje endoskopický operační přístup zásadní technickou výhodu. Ve sledovaném souboru postupně vytlačily minimálně invazivní laparoskopické techniky abdominální a vaginální hysterektomii [12–14].V rámci gynekologického operačního řešení transsexualizmu female to male představuje totální laparoskopická hysterektomie pozitivní vývojový trend. Tato technika eliminuje úskalí vaginální operační techniky v prostředí nevýhodných anatomických poměrů v malé pánvi u transsexuálních žen [5,6].
Obr. 1. Poševní introitus u transsexuální pacientky. 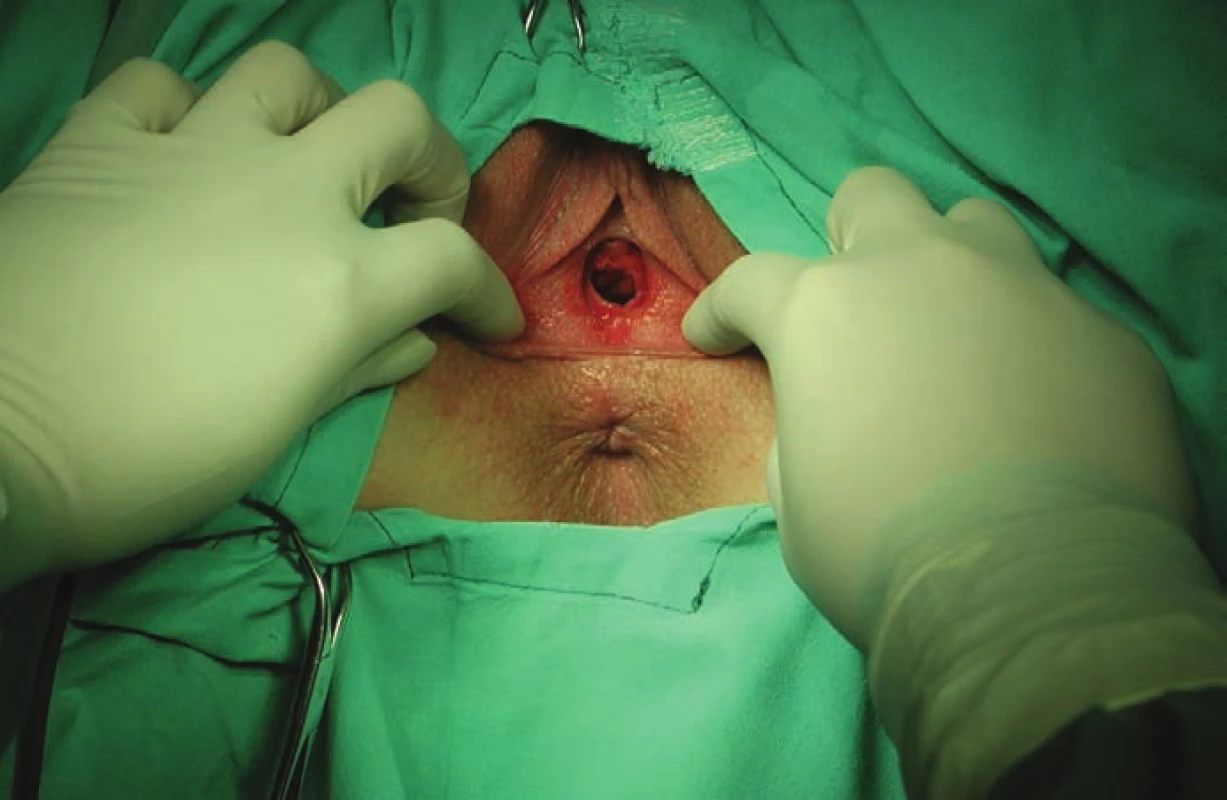
Obr. 2. Vaginální hysterektomie – morselace dělohy. 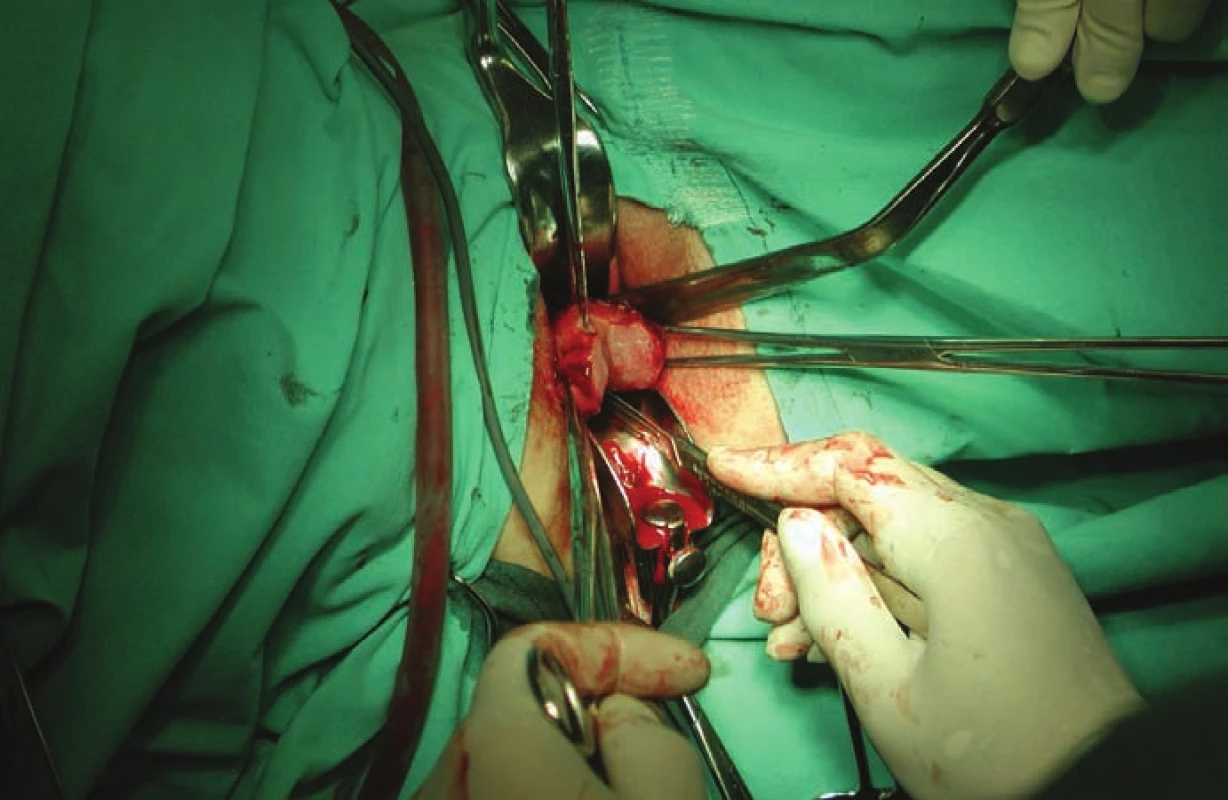
Závěr
Laparoskopicky asistovaná vaginální hysterektomie s bilaterální adnexetomií (LAVH + AE) byla ve sledovaném souboru 115 žen vyhodnocena jako nejvhodnější přístup k operačnímu řešení transsexualizmu female to male. Tato metoda při standardní klinické aplikaci (n = 27, 23,4 % výkonů) vykazuje nejkratší průměrnou délku operace (60 min), nejmenší průměrnou peroperační krevní ztrátu (150 ml), nejkratší průměrnou dobu hospitalizace (5 dnů) a přijatelné procento operačních komplikací (0,9 %). Stále více se v klinickém přístupu prosazují další minimálně invazivní operační techniky jako laparoskopicky asistovaná vaginální hysterektomie s laparoskopickou kolpotomií a adnexetomií (LAVH-LC + AE) a totální laparoskopická hysterektomie s bilaterální adnexetomií (TLH + AE). Laparoskopické techniky postupně vytlačily operace využívající pouze abdominální či pouze vaginální přístup. Ve sledovaném souboru bylo postupně upuštěno od provádění kolpektomie.
prim. MUDr. Robert Hudeček, Ph.D.
as. MUDr. Jana Navrátilová
MUDr. Renáta Krajčovičová
Gynekologicko-porodnická klinika
LF MU a FN Brno
rhudecek@fnbrno.cz
Zdroje
1. Benjamin H. Transvestiítism and transsexualism. Int J Sexuol 1953; 7 : 12.
2. American College of Obstetricians and Gynecologists. Women’s Health Care Physicians. Health care for transgendered individuals. In: Special issues in women’s health. Washington (DC): ACOG; 2005 : 75–88.
3. Monstrey S, Hoebeke P, Dhont M et al. Surgical therapy in transsexual patients: a multidisciplinary approach. Acta Chir Belg 2001; 101(5): 200–209.
4. Olive DL, Parker WH, Cooper JM et al. The AAGL classification system for laparoscopic hysterectomy. Classification committee of the American Association of Gynecologic Laparoscopists. J Am Assoc Gynecol Laparosc 2000; 7(1): 9–15.
5. Bartos P, Struppl D, Popelka P. Role of total laparoscopic hysterectomy in genital reconstruction in transsexuals. Ceska Gynekol
2001; 66(3): 193–195.
6. O’Hanlan KA, Dibble SL, Garnier AC et al. Total laparoscopic hysterectomy: technique and complications of 830 cases. JSLS 2007; 11(1): 45–53.
7. Chesson RR, Gilbert DA, Jordan GH et al. The role of colpocleisis with urethral lengthening in transsexual phalloplasty. Am J Obstet Gynecol 1996; 175(6): 1443–1450.
8. Ergeneli MH, Duran EH, Ozcan G et al. Vaginectomy and laparoscopically assisted vaginal hysterectomy as adjunctive surgery for female-to-male transsexual reassignment: preliminary report. Eur J Obstet Gynecol Reprod Biol 1999; 87(1): 35–37.9. Hage JJ, Bouman FG, de Graaf FH et al. Construction of the neophallus in female-to-male transsexuals: the Amsterdam experience. J Urol 1993; 149(6): 1463–1468.
10. Santanelli F, Scuderi N. Neophalloplasty in female-to-male transsexuals with the island tensor fasciae latae flap. Plast Reconstr Surg 2000; 105(6): 1990–1996.
11. Akoz T, Kargi E. Phalloplasty in a female-tomale transsexual using a double-pedicle composite groin flap. Ann Plast Surg 2002; 48(4): 423–427.
12. Gilbert DA, Winslow BH, Gilbert DM et al. Transsexual surgery in the genetic female. Clin Plast Surg 1988; 15(3): 471–487.
13. Liedl B. Sex-adjusting surgery in transsexualism. MMW Fortschr Med 1999; 141(23): 41–45.
14. Trombetta C, Liguori G, Pascone M et al. Total sex-reassignment surgery in female-tomale transsexuals: a one-stage technique. BJU Int 2002; 90(7): 754–757.
15. The World Professional Association for Transgender Health. WPATH standards of care for gender identity disorders. Sixth Version. 2001. Available at: http://www.wpath.org/publications_standards.cfm. Retrieved August 16, 2007.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článok vyšiel v časopisePraktická gynekologie
Najčítanejšie tento týždeň
2010 Číslo 2- Ne každé mimoděložní těhotenství musí končit salpingektomií
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Mýty a fakta ohledně doporučení v těhotenství
- Gynekologické potíže pomáhá účinně zvládat benzydamin
-
Všetky články tohto čísla
- Výstupy z kulatých stolů k problematice znásilnění
- Abstrakta ze 42. konference gynekologie dětí a dospívajících ČGPS ČSL JEP Lázně Bělohrad, 8. 4. – 10. 4. 2010
- Úvodní slovo
- Hormonálně aktivní nádory v diferenciální diagnostice předčasné puberty u dívek v období 1973–2008
- Gynekologické operační techniky u transsexualizmu female to male
- Diabetes mellitus 1. a 2. typu a gravidita
- Vliv výživy na výsledky léčby neplodnosti metodami IVF/ET
- Předčasné ovariální selhání indukované chemoterapií
- Postavení depotního medroxyprogesteronacetátu v moderní antikoncepci
- Novinky v estetické chirurgii ženského genitálu
- Otazníky kolem sojových izoflavonů
- Praktická gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Gynekologické operační techniky u transsexualizmu female to male
- Hormonálně aktivní nádory v diferenciální diagnostice předčasné puberty u dívek v období 1973–2008
- Novinky v estetické chirurgii ženského genitálu
- Diabetes mellitus 1. a 2. typu a gravidita
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



