-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Etiológia a nová klinicko-etiologicko-anatomicko-patofyziologická (CEAP) klasifikácia končatinovocievnej ischemickej choroby
The etiology and new clinical-etiology-anatomy-pathophysiology (CEAP) classification of extremitovascular ischemic disease
The article describes diseases that decimate the arterial vascular system of the aorta and arteries of the lower and upper extremities. The etiology and new clinical-aetiology-anatomy-pathophysiology (CEAP) classification of extremitovascular ischemic disease („peripheral arterial disease“) are discussed.
Key words:
extremitovascular ischemic disease, peripheral arterial disease (PAD), etiology, CEAP (Clinical-Etiology-Anatomy-Pathophysiology) classification
Autori: P. Gavornik; A. Dukát; Gašpar Ľ. Lietava J; S. Oravec; A. Uhrinová; M. Kováčová; T. Pišková; K. Letková; O. Somorovská
Pôsobisko autorov: Vedúci lekár: doc. MUDr. Peter Gavorník, PhD., mim. prof. ; Prednosta: prof. MUDr. Andrej Dukát, CSc., FESC ; Prvé angiologické pracovisko (PAP) ; II. interná klinika LFUK a FNsP, Bratislava, Slovenská republika
Vyšlo v časopise: Prakt. Lék. 2010; 90(6): 333-341
Kategória: Přehledy
Súhrn
Práca sa zaoberá obliterujúcimi chorobami artériového cievneho systému aorty a artérií dolných a horných končatín. V článku sa rozoberá etiológia a nová klinicko-etiologicko-anatomicko-patofyziologická (CEAP) klasifikácia končatinovocievnej ischemickej choroby.
Kľúčové slová:
končatinovocievna ischemická choroba (KICH), etiologia, CEAP (klinicko-etiologicko-anatomicko-patofyziologická) klasifikácia.Úvod
Ischemická choroba dolných a/alebo horných končatín je cievnou chorobou, ktorej podkladom je akútne alebo chronické zníženie až zastavenie artériového prítoku krvi v dôsledku stenotizujúcich až obliterujúcich zmien aorty, jej končatinových vetiev a bifurkácie panvových a končatinových tepien (primárna vaskulárna, artériová zložka) a následná ischémia až nekróza (gangréna) tkanív v oblasti dolných a/alebo horných končatín (sekundárna tkanivová, končatinová zložka) (8, 9, 15, 16, 17).
V terminológii sa používa množstvo názvov.
Tí autori, ktorí zdôrazňujú primárny stenotizujúci proces artérií, používajú termín artériová choroba končatín (arterial disease of the extremities; arterial occlusive disease of the limbs). Často sa tiež používa termín „periférna artériová choroba“ (peripheral arterial disease – PAD), ktorý je nevhodný, pretože za „periférne“ tepny sa považujú všetky tepny (nielen končatinové tepny), okrem „centrálnych“ koronárnych tepien srdca. Žiadna medzinárodná anatomická nomenklatúra termín „periférne“ cievy nepoužíva.
Tí autori, ktorí zdôrazňujú sekundárnu ischemickú tkanivovú zložku, používajú termín ischemická choroba končatín (ischemic disease of the extremities) (8, 9, 15, 16, 17, 22, 23, 25, 33, 34, 38, 40). Racionálnejší sa javí taký názov, ktorý vyjadruje aj príčinu, aj následok, teda končatinovocievne ischemické choroby (KICH); končatinovoartériové choroby (extremitovaskulárne choroby), obdobne ako je to v iných orgánových oblastiach, napr. srdcovocievne choroby (kardiovaskulárne choroby) – choroby srdcových ciev; mozgovocievne choroby (cerebrovaskulárne choroby) – choroby mozgových ciev atď. (5, 7, 10).
Etiopatogenéza
Príčinou ischemickej choroby dolných končatín (ICHDK) je najčastejšie ateroskleróza, ale treba zdôrazniť, že existuje viacero ďalších samostatných cievnych chorôb a cievnych porúch, ktoré môžu v konečnom dôsledku spôsobiť ischémiu končatinových tkanív (tab. 1)
Tab. 1. Etiológia končatinovocievnych ischemických chorôb 
Naopak príčinou ischemickej choroby horných končatín (ICHHK) je len zriedkavo ateroskleróza, väčšinou je podmienená vaskulitídami, kompresívnymi syndrómami hornej hrudnej apertúry a ďalšími artériovými cievnymi chorobami a cievnymi poruchami (tab. 1) (8, 9, 15, 16, 17).
Treba si uvedomiť, že všeobecnou príčinou artériovej stenotizácie až obliterácie (obštrukcie, oklúzie), môže byť
- intraluminálny chorobný proces (napr. trombus, embolus atď.),
- intramurálny proces (napr. zápal cievnej steny pri arteritídach, aterosklerotické lézie pri ateroskleróze, hyalinóza intímy a hypertrofia médie arteriol pri arterioloskleróze atď.),
- extramurálny chorobný proces (napr. kompresia artérie zvonku akýmkoľvek patologickým procesom), najčastejšie v kombinácii (17).
Väčšina organických artériových chorôb patrí medzi systémové, generalizované cievne choroby, takže končatinovocievna ischemická choroba je len výnimočne samostatne sa vyskytujúcim ochorením, väčšinou sa súčasne vyskytujú aj iné angio-orgánové ischemické choroby (vaskulo-orgánové ischemické syndrómy)a je prediktorom srdcovocievnych, mozgovocievnych, obličkovocievnych i ďalších artériových orgánových chorôb (tab. 2) (8, 9, 15, 16, 17).
Tab. 2. Najčastejšie angio-orgánové ischemické choroby (vaskulo-orgánové ischemické syndrómy) 
Hlavný význam v patogenéze väčšiny cievnych chorôb majú predovšetkým endotelové cievne bunky (endotel), ktoré patria medzi esenciálne zložky nielen cievnej regulácie, ale aj homeostatickej regulácie neuro-endokrinno-imunitného systému. Už minimálna kvalitatívna a/alebo kvantitatívna zmena niektorej z jej mnohostranných funkcií (dysfunkcia endotelu) môže spôsobiť funkčné a/alebo organické cievne choroby (tab. 3) a následné funkčné a/alebo štruktúrne poškodenie tkanív a orgánov, vrátane fatálnych komplikácií (obr. 1).
Tab. 3. Základná klasifikácia chorôb artériového systému a mikrocirkulácie 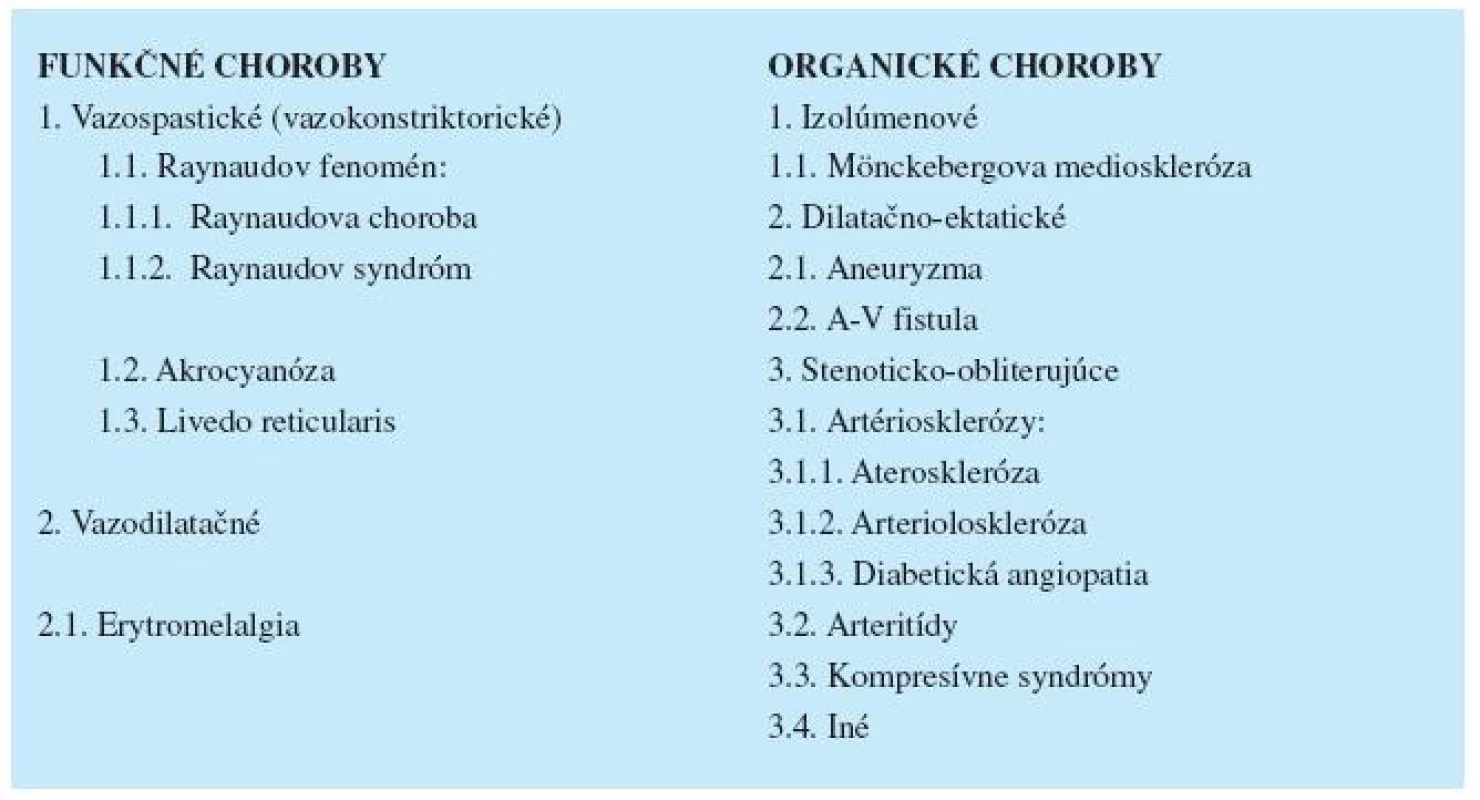
Obr. 1. Dynsfunkcia endotelu a zložité vzájomné vzťahy s rizikovými vaskulárnymi faktormi a ďalšími patologickými poruchami v patogenéze arteriových cievnych chorôb 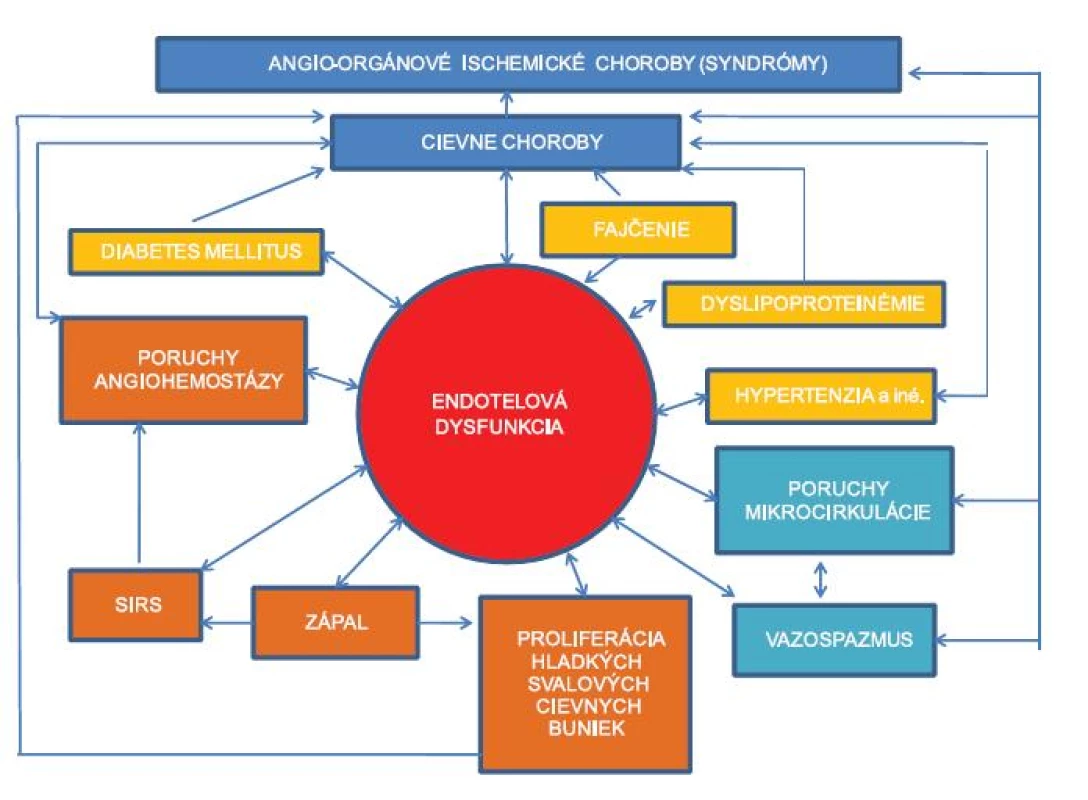
Treba zdôrazniť, že endotelová dysfunkcia, nie je jednotným fenoménom. Môže sa týkať kvalitatívnej a/alebo kvantitatívnej zmeny
- jednej funkcie (selektívna, parciálna endotelová dysfunkcia),
- dvoch či viacerých funkcií v rôznych kombináciách (kombinovaná endotelová dysfunkcia), alebo
- všetkých funkcií (globálna endotelová dysfunkcia).
Z hľadiska príčinnej časovej postupnosti môže byť endotelová dysfunkcia vrodená, primárna a sekundárna (14). V patogenéze artériových chorôb sa pri endotelovej dysfunkcii najviac uplatňuje zmenená priepustnosť pre plazmové lipoproteíny, zmena v udržovaní cievneho tonusu v prospech vazokonstrikcie, zmeny v rovnováhe medzi protrombogénnymi a antitrombotickými aktivitami, nadmerne zvýšená expresia adhezívnych molekúl pre leukocyty a trombocyty, zvýšená produkcia cytokínov (najmä s rastovými a prozápalovými aktivitami) atď. (2, 14, 18, 24, 26, 27, 29, 30, 31, 32, 35, 41).
Ateroskleróza (E1)
je najčastejšou príčinou nielen extremitovaskulárnych chorôb (tab. 1), ale aj cerebrovaskulárnych, kardiovaskulárnych a ďalších angio-orgánových ischemických chorôb (9) (tab. 2). Svetová zdravotnícka organizácia (WHO) definuje aterosklerózu ako „variabilnú kombináciu zmien v intíme a médii elastických a veľkých i stredných muskulárnych artérií, ktoré pozostávajú z fokálnej akumulácie lipidov, spojivového tkaniva, krvi a krvných produktov, kalciových depozitov“, ktoré stenotizujú až obliterujú lúmen artérií, čo spôsobuje ischémiu príslušných tkanív (orgánov) a ďalšie komplikácie.
Aterosklerotické zmeny (atheré – kašovitá hmota; skléros – tvrdý) sa nachádzajú najmä v predilekčných oblastiach (ohyby, krútenie, vetvenie artérií), ktoré sa funkčne i štruktúrne odlišujú od oblastí cievnej steny nenáchylných na vznik aterosklerotických lézií. Teda ateroskleróza má určitú fokálnu topografiu, čo poukazuje aj na význam hemodynamických faktorov v aterogenéze (9).
Podľa patofyziologickej klasifikácie vaskulárneho poškodenia (20) je dysfunkcia endotelu
I. typom (štádiom P1) vaskulárnej lézie (obr. 1).
II. typ (štádium P2) vaskulárnej lézie je charakterizovaný denudáciou endotelu s poškodením intímy (bez štruktúrnych zmien lamina elastica interna a médie). Histomorfologicky to podľa klasickej klasifikácie odpovedá lipidovej (včasnej) lézii a fibróznej (pokročilej) fibrolipidovej alebo fibromuskulárnej lézii. Podľa klasifikácie Svetovej zdravotníckej organizácie (WHO) to odpovedá histomorfologicky I. až V. typu včasnej aterosklerotickej lézie (36, 37).
III. typ (štádium P3) je charakterizovaný denudáciou endotelu so štruktúrnym poškodením intímy, lamina elastica interna a médie. Histomorfologicky to odpovedá podľa klasickej klasifikácie komplikovanej lézii; respektive podľa WHO klasifikácie VI. typu instabilnej alebo neskorej aterosklerotickej lézie (17, 36, 37).
V súčasnosti je možné na základe mnohých epidemiologických, experimentálnych a klinických prác konštatovať, že pri vzniku a vývoji aterosklerózy sa predpokladá súčinnosť endotelovej dysfunkcie a viacerých rizikových cievnych faktorov i mechanizmov, vrátane komplikovaných vzájomných multiplikačných vzťahov (obr. 1).
Rizikové vaskulárne faktory (rizikové faktory aterosklerózy) sa definujú ako „zvyky, črty a abnormality, spojené so zvýšenou náchylnosťou k stenotizujúcemu až obliterujúcemu artériovému procesu a s jeho predčasným vznikom“. Rizikové cievne faktory sú veľmi početné (dokázaných a suspektných je už okolo 300), za hlavné sa však považujú poruchy metabolizmu lipidov (dyslipoproteinémie), artériová hypertenzia, fajčenie a diabetes mellitus, vrátane angiometabolického syndrómu X (obr. 1). Ukazuje sa, že aterosklerotické lézie sú väčšinou aj niekoľko rokov „stabilné“ a podmieňujú stabilnú (fixnú; stacionárnu) alebo len pomaly progredujúcu stenózu postihnutých artérií.
Porušenie integrity stabilnej aterosklerotickej lézie fisúrou, disrupciou alebo ulceráciou fibrózneho krytu, ju mení na tzv. instabilnú(komplikovanú)aterosklerotickú léziu s tvorbou trombu (artériovou trombózou), čo spolu s vazokonstrikciou (vazospazmom), spôsobí rôzny stupeň tzv. dynamickej (instabilnej) artériovej obštrukcie. Závažné a prekvapujúce bolo zistenie, že fisúrovať môžu aj aterosklerotické lézie spôsobujúce artériovú stenózu menšiu ako 50 %, teda tie, ktoré sa nepovažovali za hemodynamicky významné. Dynamická obštrukcia artérie môže v závislosti od ďalšieho vývoja dynamických (instabilných) faktorov artériovej obštrukcie(trombóza a vazospazmus) spôsobiť instabilnú (kritickú) ischémiu príslušných tkanív a orgánov, ktorá je základným patofyziologickým podkladom všetkých foriem instabilných angio-orgánových ischemických syndrómov.Ak pri tomto procese vznikne úplna obštrukcia artérie, tento dej sa nazýva „jump-up“ fenomén. Pri priaznivom priebehu (spontánne alebo racionálnou liečbou) dochádza k stabilizácii lézie i k stabilizácii príslušného angio-orgánového ischemického syndrómu, spravidla však na vyššom stupni artériovej stenózy. Dynamický vaskulárny proces instability je v oblasti končatinových artérií podkladom tzv. kritickej ischémie dolných končatín (Critical Leg Ischemia – CLI) alebo akútnej formy ischemickej choroby končatín. Obdobne je to v prívodných mozgových artériách pri ischemických náhlych cievnych mozgových príhodách, v koronárnych artériách srdca pri instabilnej angíne pectoris, pri akútnom infarkte myokardu alebo pri náhlej koronárnej smrti (mors subita) atď.
Za potenciálne vyvolávajúce faktory porušenia integrity aterosklerotickej lézie sa považujú náhle zmeny krvného tlaku, náhle zmeny tromboticko-antitrombotickej rovnováhy, chemické a metabolické zmeny, napríklad prolongovaná dyslipoproteinémia, zvýšenie hladín katecholamínov, angiotenzínu, kolísanie glykémie a ketolátok pri diabetes mellitus, fajčenie, imunokomplexy, bunky zápalovej fázy a ich humorálne produkty a iné (8, 9, 14, 15, 16, 17).
Ischémia končatinových tkanív je dynamickým procesom. Zníženie prietoku krvi v artériách a zvýšené požiadavky tkanív končatín nie sú jej jedinými determinantami. Sú to len iniciálne stimuly, ktoré už pred, počas aj po ischémii tkanív končatiny, môžu ovplyvňovať viaceré metabolické, neurohumorálne, hemodynamické, vazomotorické, protromboticko-antitrombotické a ďalšie faktory. K základným kompenzačným vaskulárnym mechanizmom, ktoré umožňujú zachovávať adekvátny artériový prítok krvi, patrí kolaterálny cievny systém (kolaterály), ale aj kompenzačné rozširovanie priesvitu končatinových artérií – artériová expanzia. Kritickým bodom disociácie stabilnej a instabilnej ischémie končatín, je pri ateroskleróze porušenie integrity aterosklerotickej lézie a vznik instabilnej aterosklerotickej lézie (9, 17).
Arterioloskleróza (E2)
je ďalšou samostatnou nozologickou jednotkou (8, 9, 11, 15, 16, 17) skupiny organických chorôb artériového cievneho systému so sklerotickou tendenciou cievnej steny, ktorej skrátený skupinový názov je artérioskleróza (choroby artérií, pri ktorých cievna stena tvrdne a hrubne) (11). Patrí sem okrem arteriolosklerózy (E2) aj ateroskleróza (E1), diabetická angiopatia (E3a/b) a Mönckebergova medioskleróza (E4) (tab. 1, tab. 3, tab 5).
Tab. 4. Klinicko-etiologicko-anatomickopatofyziologická („CEAP“) klasifikácia chronickej končatinovocievnej ischemickej choroby podľa Sekcie angiológov SLK (Gavorník P.) 
Patogenetickú súvislosť arteriolosklerózy a artériovej hypertenzie spája navzájom endotelová dysfunkcia (I. štádium vaskulárneho poškodenia; P1), ktorá môže byť primárna i sekundárna (14), takže v klinickej praxi zatiaľ nevieme rozhodnúť, čo je príčina a čo následok (obr. 1). Remodelácia cievneho riečiska v oblasti veľkých, stredných, malých artérií aj v oblasti mikrocirkulácie, je skutočnosťou, ktorá „zafixuje“ artériovú hypertenziu.
Pri hyalínnej arterioloskleróze ide o hyalínne zhrubnutie stien arteriol (hyalinóza) v celej ich dĺžke, ktoré zužuje ich lúmen. Vyskytuje sa v staršom veku aj pri normotenzii, pri hypertenzii je generalizovaná (systémová) a výraznejšia.
Pri hyperplastickej arterioloskleróze ide o koncentrické laminárne zhrubnutie stien arteriol, pričom lamely sú tvorené hladkými svalovými bunkami a reduplikovanými bazálnymi membránami, ktoré výrazne zužujú lúmen arteriol.
Pri kombinovanej hyalínno-hyperplastickej arterioloskleróze sa zisťujú obidve štruktúrne zmeny arteriol. Je väčšinou vo vzťahu s výraznejšou diastolickou hypertenziou. Všetky tri typy majú rovnaký následok – ischémiu tkanív a orgánov (tab. 2). Predstavujú vlastne II. štádium (P2) vaskulárneho poškodenia(20). Niektorí autori ich označujú spoločným názvom benígna arterioloskleróza.
Pri akcelerovanej a pri malígnej hypertenzii sa v arteriolách zisťujú fibrinoidné nekrózy, čo sa označuje ako malígna arterioloskleróza; instabilná arterioloskleróza; arteriolonekróza; nekrotizujúca arteriolitída; hypertenzná pseudovaskulitída atď. Predstavuje III. štádium (P3) vaskulárneho poškodenia (20) a spôsobuje obvykle zlyhávanie regionálnej cirkulácie životne dôležitých orgánov (srdce, mozog). Špecifickým korelátom v oblasti dolných končatín sú nekrózy ventrálnej strany predkolení a ďalšie prejavy instabilnej (kritickej) ischémie končatín (Martorellov syndróm) (11, 17).
Diabetická angiopatia (E3a/b).
Diabetes mellitus je endokrinno-metabolicko-cievne ochorenie človeka, charakterizované chronickou hyperglykémiou, ktorá vzniká v dôsledku poruchy sekrécie inzulínu, poruchy účinku inzulínu alebo ich kombináciou. Zasahuje nielen do metabolizmu sacharidov, ale aj lipidov a bielkovín. Diabetes mellitus a endotelová dysfunkcia navzájom obojstranne súvisia (obr. 1).
Angiometabolický syndróm X (vaskulárny metabolický syndróm iks; hypersyndróm desať)je multifazetový syndróm viacerých rizikových faktorov s vyšším celkovým vaskulárnym rizikom, než majú jednotlivé faktory samostatne (9, 12, 17) (tab. 4). Treba ho chápať ako nielen príčinný (rizikový, predisponujúci, akceleračný) faktor cievnych chorôb (ateroskleróza, Mönckebergova medioskleróza, arterioloskleróza, diabetická angiopatia) a ich závažných angio-orgánových ischemických syndrómov, ale aj ako následok a klinický prejav (znak, manifestáciu) cievnej poruchy (endotelovej dysfunkcie) (9, 12, 17).
Tab. 5. Hlavné znaky angiometabolického syndrómu X (Gavorník P., 1999) 
Postihnutie ciev (diabetická angiopatia; diabetická cievna choroba) je najzávažnejšou a najčastejšou komplikáciou (súčasťou) diabetes mellitus, ktorá sa tradične rozdeľuje na diabetickú makroangiopatiu a diabetickú mikroangiopatiu.
Diabetická makroangiopatia(E3a)
je súhrnným názvom generalizovaného aterosklerotického postihnutia veľkých a stredných artérií diabetikov. Napriek tomu, že morfológia aterosklerotických lézií je u diabetikov a nediabetikov obdobná, predsa existujú kvalitatívne i kvantitatívne rozdiely, napríklad na končatinových artériách pri chronickej ischemickej chorobe dolných končatín. Vysvetľuje sa to okrem iného aj tým, že vasa vasorum týchto artérií sú postihnuté aj diabetickou mikroangiopatiou.
Pri diabetickej mikroangiopatii (E3b)
je okrem endotelovej dysfunkcie hlavnou morfologickou zmenou proliferácia endotelu, úbytok pericytov a PAS pozitívne zhrubnutie bazálnych membrán malých ciev (malých artérií, arteriol, kapilár, venúl a malých vén). Treba zdôrazniť, že je to generalizovaná (systémová) obliterujúca cievna choroba, ktorá môže spôsobiť ischémiu až nekrózu v takmer všetkých tkanivách a orgánoch organizmu. Ischemická choroba dolných končatín má u pacientov s diabetes mellitus rýchlejší a závažnejší priebeh s väčším sklonom k vzniku vlhkej horúcej gangrény, čo je podmienené najmä distálnejšou distribúciou viacetážových artériových oklúzií, na ktorých sa podieľajú prakticky všetky nozologické jednotky artérioskleróz (8, 9, 12, 15, 16, 17) (tab. 3).
Diabetická noha (Diabetic foot)
je definovaná podľa WHO ako infekcia, ulcerácia a/alebo deštrukcia hlbokých tkanív s nervovými abnormalitami a rôznym stupňom ischemickej choroby dolných končatín na nohách, teda distálne od členku. Hlavnými etiopatogenetickými faktormi diabetickej nohy sú: diabetická angiopatia, diabetická neuropatia, diabetická osteoartropatia a infekčné (zápalové) diabetické komplikácie (12, 17).
Mönckebergova medioskleróza
(Mönckebergova mediokalcinóza; Mönckebergova artérioskleróza)(E4)patrí medzi izolúmenové (nestenotizujúce, neobliterujúce) organické artériové choroby so sklerotickou tendenciou cievnej steny (artériosklerózy) (tab.3). Nespôsobuje ischémiu, ale treba ju poznať a vždy cielene diagnostikovať, najmä preto, že pri systémovom i lokálnom meraní krvného tlaku je príčinou zmerania falošne vysokých hodnôt krvného tlaku (pseudohypertenzie), čo môže spôsobiť vážne diagnostické i terapeutické chyby. Často sa súčasne vyskytuje diabetická mikroangiopatia (9, 12, 17). Pri tejto cievnej chorobe sú artérie tvrdé, nepružné, ťažko stlačiteľné, čo je podmienené fibrotizáciou a ukladaním solí vápnika v strednej vrstve cievnej steny (médii) veľkých a stredne veľkých artérií. Najčastejšie sa vyskytuje pri diabetes mellitus, pri hyperparatyreóze, hypervitaminóze D, pri chronickej renálnej insuficiencii, pri hyperurikemickom syndróme, pri familiárnej hypokalciúrii so sekundárnou hyperkaciémiou a pri iných hyperkalciemických poruchách.
Arteritídy (vaskulitídy, angiitídy) (E5)
sú skupinou heterogénnych cievnych chorôb, často neznámej etiológie, ktoré sú charakterizované zápalom a nekrózou cievnej steny. Hoci je známe, že na vaskulárnom poškodení sa zúčastňujú imunitné mechanizmy, presný počiatočný stimulus, ktorý spúšťa tieto imunitné mechanizmy, obvykle nie je známy. Zápalové postihnutie tepien môže byť buď segmentové, teda v celom obvode cievnej steny, čo často vedie k stenóze až oklúzii (segmentové, stenotizujúce, obliterujúce vaskulitídy) a následnej ischémii až nekróze príslučných tkanív; alebo môže byť zápalové postihnutie (zápalová lézia) iba v časti obvodu cievnej steny (fokálne), pričom sa môže vyvinúť aneuryzma (fokálne, dilatačno-ektatické vaskulitídy). Komplikáciou môže byť ruptúra aneuryzmy s následným krvácaním, niekedy vznikom artériovo-vénovej fistuly, alebo trombotizácia aneuryzmy (artériová tromboembólia), čo už je obliterujúca porucha.
V súčasnosti sa používajú okrem tejto morfologicko-funkčnej klasifikácie, aj iné klasifikácie. Podľa etiológie sa rozlišujú
- primárne, idiopatické vaskulitídy (napr. Takayasuova aortoarteritída, Buergerova tromboangiitída atď.);
- sekundárne vaskulitídy, buď infekčné (napr. vírusové, luetické, boréliové), alebo neinfekčné (napr. pri systémových chorobách spojivového tkaniva), a napokon
- pseudovaskulitídy, choroby napodobňujúce vaskulitídy.
Podľa klinického rozsahu sa rozlišujú lokalizované vaskulitídy, ktoré postihujú izolovane len cievy jedného tkaniva, napr. kožu (dermatitis), svaly (myozitis), synoviu (artritis) atď. Niektoré trvale lokalizované sa označujú aj ako benígne vaskulitídy, väčšinou však dochádza v ďalšom priebehu k systémovému postihnutiu.
Generalizované (systémové) vaskulitídy majú väčšinou ťažký priebeh (tzv. malígne vaskulitídy).
Podľa veľkosti a typu postihnutých ciev sa rozoznávajú
- vaskulitídy veľkých ciev, napr. Takayasuova aortoarteritída, obrovskobunková arteritída;
- vaskulitídy stredných ciev, napr. klasická polyarteritis nodosa, Kawasakiho choroba;
- vaskulitídy malých ciev, napr. Wegenerova vaskulitída, mikroskopická polyarteritída, katastrofický antifosfolipidový syndróm (CAPS).
Správne je v názvosloví používať presné termíny:
- aortitis,
- arteritis,
- arteriolitis,
- capilaritis,
- venulitis,
- flebitis,
- lymfangiitis.
Konečná diagnóza vaskulitíd je histopatologická, pričom sa rozoznáva
- granulomatózna vaskulitída, napr. Takayasuova aortoarteritída;
- obliterujúca tromboangiitída, napr. Buergerova choroba;
- nekrotizujúca vaskulitída, napr. polyarteritis nodosa;
- eozinofilová vaskulitída, napr. Churgov-Straussovej syndróm;
- leukocytoklastická vaskulitída, napr. urtikáriová vaskulitída;
- lymfocytová vaskulitída, napr. erytema nodosum atď.
Podľa imunopatogenetického mechanizmu sa rozoznávajú: protilátky proti endotelu, protilátky proti antigénom vložených do cievnej steny, ukladanie imunokomplexov, fagocytmi podmienené poškodenie endotelu, reaktivita T buniek proti bunkám cievnej steny, dysfunkcia endotelu v oblasti protizápalových mechanizmov atď. (17, 23, 34) (tab. 1; tab 3).
Kompresívne artériové syndrómy (E6).
Oklúzia artérie môže vzniknúť nielen intramurálnymi a intraluminálnymi zmenami, ale aj extramurálnymi zmenami. Neprimeraný tlak na artériu spôsobuje nielen jednoduchú mechanickú kompresívnu stenózu až oklúziu, ale obvykle aj poškodenie steny artérie s následnou trombózou (komplikovaná kompresívna oklúzia). Často sú v blízkosti aj iné druhy ciev a nervy, takže dochádza ku komplexnej neurovaskulárnej kompresii.
Kompresívny syndróm hornej hrudnej apertúry; thoracic outlet syndrom (TOS)
je súhrnný názov porúch najmä vena subclavia, arteria subclavia a nervových fascikulov brachiálneho plexu, ktoré sú zapríčinené tlakom kostných, svalových, šľachových a iných štruktúr v úzkych priestoroch hornej hrudnej apertúry.
Podľa príčiny, miesta a spôsobu kompresie sa rozoznávajú užšie vymedzené, tzv. špecifické syndrómy hornej hrudnej apertúry (špecifické TOS):
- skalenový syndróm (syndróm m. scalenus anterior);
- syndróm krčného rebra;
- kostoklavikulárny syndróm;
- hyperabdukčný syndróm;
- syndróm m. pectoralis minor (subkorakoido-pektorálny syndróm);
- syndróm úzkej hornej hrudnej apertúry a podobne.
Kompresívny syndróm a. poplitea (entrapment arteria poplitea; entrapment syndrom)
sa vyskytuje vo fossa poplitea, kde okrem artérie môže byť komprimovaná aj vena poplitea a n. tibialis. Najčastejšie príčiny kompresie sú:
- anomália úponu m. gastrocnemius,
- akcesórny zväzok mediálnej hlavy m. gastrocnemius,
- anomálny priebeh ciev a rôzne tumorózne útvary v tejto oblasti.
Kompresívny syndróm a. brachialis
sa vyskytuje v kubitálnej jamke, pričom kompresiu spôsobuje buď akcesórna hlava m. biceps brachii, alebo anomália šľachy m.biceps brachii (17, 22, 23, 34, 38) (tab. 3).
Fibromuskulárna dysplázia(E7)
je chorobou stredne veľkých a malých artérií, pri ktorej sa krátke zhrubnuté úseky artériovej steny striedajú s úbytkom tkaniva v artériovej cievnej stene, ktorá je tenšia, čo spôsobuje sériové excentrické cievne stenózy a dilatácie postihnutých úsekov artérií. Väčšinou sa zisťuje u žien vo veku okolo 30 rokov. Najčastejšie je postihnutá arteria renalis a a. carotis interna, menej často a. vertebralis, a. subclavia, a. axilaris, a. iliaca, zriedkavo koronárne a mezenterické artérie.
Histopatologicky sa rozlišuje viacero typov, podľa toho, v ktorej vrstve cievnej steny sa nachádza hyperplázia väziva a hladkých svalových buniek (intímový, médiový, adventíciový a periartériový typ) (8, 9, 17, 22, 23, 34).
Cystická degenerácia adventície(E8)
je zriedkavou chorobou artérií (najčastejšie arteria poplitea), niekedy aj vén (v. femoralis, v. saphena parva), pri ktorej sa v adventícii tvorí jedna cysta alebo viac cýst, ktorých stenu tvoria hlienotvorné bunky. Pri raste cysty vzniká stenóza až oklúzia postihnutej artérie. Množstvo hlienu v cystách sa môže spontánne meniť, v dôsledku čoho môže byť menlivá aj ischémia v postihnutej oblasti (17, 22, 23, 34).
Artériová trombóza (E9).
Trombóza je intravitálne zrážanie krvi v cievach (vaskulárna trombóza; angiotrombóza) alebo v srdci (intrakardiálna trombóza).
Angiotrombóza, ktorá vzniká v artériách sa nazýva artériová trombóza.
Pri uvoľnení trombu a jeho pohybe do periférnejších, distálnejších častí artériového cievneho systému, sa hovorí o artériovej tromboembólii; artériovej tromboembolickej chorobe.
Angiotrombóza, ktorá vzniká v malých cievach sa nazýva presnejšie mikrovaskulárna trombóza (mikroangiopatická trombóza).
Artériová trombóza vzniká len výnimočne v zdravých, nepoškodených artériách (tzv. primárna artériová trombóza), napríklad pri trombofilných stavoch alebo pri výrazne zníženej perfúzii z cirkulačných príčin („low flow syndrome“), napr. hypokinetická cirkulácia, artériová hypotenzia, šok, hypovolémia a pod.
Väčšinou sa vyskytuje tzv. sekundárna artériová trombóza, ktorá môže vzniknúť prakticky pri všetkých chorobách artérií (tab. 3).
Na rozdiel od vénovej trombózy (flebotrombózy) sa v etiopatogenéze artériovej tromboembólie zúčastňuje predovšetkým endotelová dysfunkcia a trombocyty (obr.1). Treba zdôrazniť, že artériová trombóza a vazospazmus (vazokonstrikcia) sú dva hlavné dynamické faktory instabilnej dynamickej artériovej stenózy (obštrukcie) a príslušných angio-orgánových akútnych instabilných ischemických syndrómov (9, 14, 17).
Artériová embólia (E10).
Najčastejšou príčinou embólií sú tromby (artériová tromboembólia), plyny, vzduch, tuky, časti aterosklerotických lézií, nádorové bunky, parazity, cudzie telesá (úlomky katétrov a pod.). Zdrojom artériovej tromboembólie je najčastejšie srdce – intrakardiálna trombóza (fibrilácia predsiení, mitrálne chlopňové chyby, akútny infarkt myokardu, aneuryzma ľavej komory srdca atď.), tzv. kardio-artériová tromboembólia.
Ďalším zdrojom tromboembólie sú chorobné poruchy v proximálnych častiach artériového cievneho systému (instabilné lézie pri ateroskleróze, aneuryzmy a i.), z ktorých uvoľnené tromby alebo časti aterosklerotických lézií embolizujú do distálnejších častí artérií (artériovo-artériová tromboembólia), pri mikrotromboembolizácii môže mikrotromboembolus putovať až do oblasti mikrocirkulácie (artériovo-mikrovaskulárna tromboembólia).
Len zriedkavo sa vyskytuje paradoxná (vénovo-artériová) embólia z vénového systému pri pravo-ľavých skratoch.Artériová embólia končatinových artérií spôsobuje akútnu formu končatinovocievnej ischemickej choroby (8, 9, 17).
Traumatické a posttraumatické angiopatie (E11).
Akútne otvorené poranenie artérie
s neúplným (lacerácia) alebo s úplným prerušením kontinuity artérie vedie k akútnemu ischemickému syndrómu končatiny a často je sprevádzané hemoragickým šokom.
Akútne zatvorené poranenie artérie
s kontúziou cievnej steny a sekundárnou artériovou trombózou sa môže manifestovať akútnym ischemickým syndrómom končatín spravidla až po rôzne dlhom latentnom období.
Chronické opakujúce traumatické poškodenia artérií
sa vyskytujú pri niektorých profesiách a pri niektorých športoch v určitých typických lokalizáciách. Napríklad:
- kanoistická trombóza a. poplitea v dôsledku opakovanej výraznej flexie v kolennom kĺbe,
- cyklistická ileofemorálna artériová trombóza v dôsledku opakovanej flexie bedrových kĺbov,
- hypotenarový kladivový syndróm u osôb, ktoré používajú ulnárnu hranu ruky ako kladivo (automechanici, stolári, karatisti, volejbalisti) a pri opakovaných úderoch dochádza hlavne v miestach os hamatum k traumatickej trombóze a. ulnaris, ulnárnej časti arcus palmaris superficialis, niekedy aj s tromboembolizáciou do digitálnych artérií 4. a 5. prstu ruky.
Neskorým následkom traumy môže byť Sudeckov neurovaskulárny a algodystrofický syndróm(17, 22, 23, 33, 34, 38).
Fyzikálne angiopatie (E12).
Existuje veľké množstvo fyzikálnych faktorov, ktoré môžu vyvolať nielen funkčné, ale aj organické poškodenie ciev, vrátane artérií.
Predovšetkým chronické vibrácie, pri dlhotrvajúcej práci s vibračnými nástrojmi (vibračná angiopatia), chladom indukované poškodenie artérií (hypotermická angiopatia) pri omrzlinách (congelatio, pernio), pri zamrznutí. Osobitnou formou je zákopová noha, zapríčinená kombináciou nízkej teploty s prolongovanou expozíciou vo vode.
Poškodenie ciev teplom (hypertermická angiopatia) pri prehriatí (heat stroke), pri tepelnom úpale (siriasis), pri slnečnom úpale, pri popáleninách.
Poškodenie ciev elektrickým prúdom a bleskom.
Poškodenie ciev priamo ionizujúcim žiarením (alfa častice, beta častice) a/alebo nepriamo ionizujúcim žiarením (neutróny, gama žiarenie, rtg žiarenie) je mnohotvárne (radiačná angiopatia) (8, 9, 15, 16, 17, 22).
Chemické a toxické angiopatie (E13).
Veľké množstvo anorganických látok (napr. zlúčeniny ťažkých kovov, sírovodík) i organických látok z ríše rastlín, húb a živočíchov môže spôsobiť dysfunkciu endotelu a štruktúrne poškodenie končatinových artérií s následným ťažkým ischemickým syndrómom a gangrénou končatín. Niektoré vazotoxické otravy mali v histórii ľudstva dokonca epidemický charakter, najmä v čase vojen a hladu. Príkladom je cudzopasná huba kyjanička purpurová (Claviceps purpurea), ktorá parazituje v kvetoch trávovitých rastlín, najmä raži, kde v klasoch vytvára sklerócia rožkovitého tvaru (námeľ). Chlieb upečený z ražnej múky znečistenej rozomletým námeľom, ktorý obsahuje viacero vazotoxických alkaloidov, spôsoboval ťažkú ischémiu končatín s horúcimi, vlhkými gangrénami a krutými bolesťami s neznesiteľnými pálivými parestéziami (ergotizmus; svätý oheň; oheň svätého Antonína). Smrť nastávala v dôsledku sepsy.
Fajčením tabaku, ktoré má v súčasnosti pandemický charakter, sa do organizmu dostáva veľké množstvo vazotoxických, aterogénnych a karcinogénnych chemických látok. Z ďalších rozšírených návykových látok je artériotoxický najmä kokaín a marihuana (8, 9, 15, 16, 17).
Iatrogénne artériové oklúzie (E14).
Najčastejšie vznikajú na a. femoralis po diagnostických a terapeutických intraartériových metódach (postpunkčné oklúzie)odchlípením intímy, trombotizáciou, niekedy postpunkčnou pseudoaneuryzmou a jej následnou trombózou; inokedy náhodnou alebo nesprávnou intraartériovou aplikáciou látok, ktoré poškodzujú endotel, napr. sklerotizačnej látky nie do žily, ale do artérie (chemická angiopatia). Iatrogénna môže byť aj postradiačná angiopatia po rádioterapii nádorov atď. (17, 23, 34).
Disekcia aorty a artérií (E15)
je porucha kompaktnosti cievnej steny abrupciou intímy, buď v dôsledku zakrvácania (hematómu) z vasa vasorum, bez spojenia s lúmenom artérie (zatvorená disekcia), alebo v dôsledku ruptúry intímy, čím vzniká komunikácia medzi lúmenom a médiou jej steny (tab. 1).
Týmto vstupným otvorom („entry“) vzniká krvný prúd pod intímu a v médii vytvára tzv. falošný kanál (lúmen). V jeho distálnej časti je výstupový otvor alebo i viac výstupových otvorov („reentry“) kadiaľ sa krv vracia späť do lúmenu (otvorená disekcia). Disekcia spôsobuje buď stenózu až oklúziu postihnutej artérie, alebo dilatačno-ektatickú poruchu (disekujúcu aneuryzmu).
Artériová aneuryzma (aneurysma arteriosum) (E16)
patrí medzi dilatačno-ektatické cievne poruchy (tab. 3), pričom rozšírenie lúmenu musí byť minimálne 1,5 násobkom diametra lúmenu nad ňou. Podľa tvaru je sakulárna, fuziformná alebo kombinovaná.
Kongenitálne aneuryzmysa vyskytujú pri vrodených defektoch cievnej steny artérií, napríklad pri Marfanovom syndróme, Ehlersovom-Danlosovom syndróme a iné.
Získané aneuryzmysú najčastejšie pri ateroskleróze, pri cystickej nekróze médie artérií (medionecrosis cystica idiopatica; Erdheimova-Gsellova choroba), pri vaskulitídach, postraumatické aneuryzmy, poststenotické aneuryzmy, postpunkčné aneuryzmy, mykoticko-embolické aneuryzmy atď.
Mikroaneuryzmy malých artérií a mikrocirkulácie, sa vyskytujú pri arterioloskleróze, ako tzv. Charcotove-Bouchardove mikroaneuryzmy na arteriolách; diabetické mikroaneuryzmy na kapilárach patria medzi prvé organické zmeny pri diabetickej mikroangiopatii, vaskulitické mikroaneuryzmy pri vaskulitídach malých ciev.
Najzávažnejším rizikovým faktorom vzniku a progresie vydutín je artériová hypertenzia. Podľa Laplaceovho zákona (T = p . r), tangenciálne pôsobiaca tenzia v cievnej stene závisí od tlaku a polomeru lúmenu cievy.
Histopatologicky sa rozlišujú minimálne tri typy vydutín:
- pravá vydutina (aneurysma verum), pri ktorej je vydutá celá cievna stena;
- disekujúca vydutina (aneurysma dissecans) vzniká mechanizmom otvorenej disekcie a jej následnou lokalizovanou dilatáciou;
- pseudoaneuryzma, nepravá aneuryzma (aneurysma falsum, spurium) vzniká ruptúrou artériovej cievnej steny a tvorbou extravaskulárneho hematómu, v ktorom sa vytvorí dutina, priamo komunikujúca s lúmenom artérie. V systole do dutiny hematómu krv priteká, v diastole odteká.
Klinicky závažné sú komplikácie aneuryzmy:
- trombotizácia, buď parciálna, alebo úplná a embolizácia do periférnejších častí (tromboembolická aneuryzma);
- ruptúra aneuryzmy s následným krvácaním (postruptúrno-hemoragická aneuryzma), alebo následným vznikom spojenia so susednou vénou (aneurysma arteriovenosum).
Klinickým následkom komplikovaných vydutín sú akútne ischemické syndrómy a ďalšie komplikácie (17).
Artériovo-vénová fistula (E17)
je patologická komunikácia („shunt“) medzi susediacou artériou a vénou, skracujúca cirkuláciu krvi v oblasti. Prietok krvi v systole smeruje z artérie do vény, v diastole opačne.
Z hľadiska etiopatogenézy sa rozoznávajú vrodené a získané A-V fistuly.
Z hľadiska lokálnej morfológie sa rozoznávajú: priečne spojenia (aneurysma arteriovenosum) alebo angiómovité spojenia (aneurysma cirsoides).
Z hľadiska rýchlosti vzniku sa rozlišujú akútne a chronické A-V fistuly.
Napriek celkovej hyperkinetickej cirkulácii, distálne od A-V fistuly je ischémia tkanív končatiny (17) (tab. 1, tab 3).
Ďalšie zriedkavejšie artériové choroby a poruchy (E18)
Klinicko-etiologicko-anatomicko-patofyziologická (CEAP) klasifikácia
Chronická forma končatinovocievnej ischemickej chorobyprebieha väčšinou v štyroch štádiách, ktoré opísal v roku 1954 René Fontaine (4). Táto klasifikácia sa postupne doplňovala a upravovala. V rámci projektu CIEVY (5, 7, 10, 13) Sekcie angiológov Slovenskej lekárskej komory (SA SLK) a Slovenskej internistickej spoločnosti Slovenskej lekárskej spoločnosti (SIS SLS) a z objektívnej potreby internisticko-angiologickej klinickej praxe vznikol Návrh novej klinicko-etiologicko-anatomicko-patofyziologickej („CEAP“) klasifikácie končatinovocievnej ischemickej choroby (tab. 5) a lymfedému (6), ktorý vychádza z modernej koncepcie medzinárodnej klasifikácie chorôb, vrátane havajskej klasifikácie chronickej vénovej choroby dolných končatín (1, 3).
Klinická klasifikácia (C)
C0
žiadne príznaky a žiadne objektívne morfologické znaky organickej artériovej cievnej končatinovej choroby (latentné štádium artériovej choroby).
Môže sa zistiť endotelová dysfunkcia a/alebo je prítomný aspoň jeden rizikový vaskulárny faktor. Každý človek s aterogénnou dyslipoproteinémiou, s diabetes mellitus, s artériovou hypertenziou alebo iným rizikovým faktorom, by mal byť dispenzarizovaný ako vysokorizikový primárnopreventívny cievny pacient. Mal by byť aktívne informovaný minimálne o nutnosti nefajčenia, zdravo a menej jesť, viac sa pohybovať a o potrebe eliminácie každého rizikového vaskulárneho faktora.
C1
žiadne príznaky (asymptomatické manifestné štádium), ale objektívne prítomné znaky organickej artériovej cievnej končatinovej choroby (stenotické šelesty, slabšie hmatné pulzácie, vír, pozitívne funkčné záťažové testy a iné znaky artériovej choroby, bez prejavov ischémie).
Každý by mal byť dispenzarizovaný ako vysokorizikový sekundárnopreventívny cievny pacient.
C2a
objavuje sa pocit únavy (unaviteľnosť) dolnýchkončatín pri chôdzi a horných končatín pri pracovnej záťaži a námahová ischemická klaudikačná bolesť.
Vzniká po telesnej záťaži, hlavne pri chôdzi, po prejdení určitej vzdialenosti (klaudikačná vzdialenosť), respektíve po určitom počte krokov, má zvieravý alebo kŕčovitý charakter a prinúti chorého aby chôdzu spomalil, väčšinou však, aby zastavil. Po určitom čase pokoja (státie, príp. sedenie) spravidla nie viac ako 10 minút bolesť zmizne, ale pri opakovanej chôdzi sa znovu objaví a pacient znovu musí zastaviť – claudicatio intermittens (prerušované, striedavé krívanie). Má podobné vlastnosti ako stenokardia (angina pectoris), čo pri podobnej patofyziologickej podstate obidvoch ischemických syndrómov ani neprekvapuje. Pri polohovom Ratschowovom teste (25) je skrátená pracovná fáza pod 120 sekúnd, ukazovatele v hyperemickej fáze sú v norme. Klaudikačná vzdialenosť je väčšia ako 200 m.
Dôležitá je lokalizácia námahovej bolesti, ktorá poukazuje na anatomickú lokalizáciu obliterujúceho artériového procesu (17). Oklúzia bifurkácie aorty sa prejavuje bolesťou v gluteálnej oblasti (angina glutealis), často spolu s erektilnou dysfunkciou (Lericheov syndróm); oklúzia panvových artérií sa prejavuje bolesťou v stehnovej oblasti (angina femoralis), oklúzia a. femoralis superficialis sa prejavuje bolesťou v lýtku (angina cruralis), oklúzie artérií predkolenia sa prejavujú bolesťou v nohe (angina pedalis) a oklúzie artérií nohy a prstov sa môžu prejavovať bolesťami prstov (angina digitalis).
Obdobná námahová bolesť pri pracovnom zaťažení je pri ischemickej chorobe horných končatín, najmä pri vzpažení.
Oklúzia a. subclavia sa prejavuje bolesťou v ramennej oblasti (angina brachialis), oklúzia a. brachialis sa prejavuje bolesťami predlaktia (angina antebrachialis), oklúzia tepien predlaktia sa prejavuje bolesťami ruky (angina manualis), oklúzia artérií ruky a prstov sa môže prejavovať bolesťami prstov (angina digitalis).
C2b
klaudikačná vzdialenosť je 200 až 50 m.
C2c
klaudikačná vzdialenosť je menej ako 50 m.
C3a
štádium pokojovej ischemickej bolesti, ktorá nezávisí od telesnej námahy. Objavuje sa najskôr v ležiacej horizontálnej polohe, najmä v noci a budí chorého zo spánku. Pacient ju pociťuje v prstoch alebo len v jednom prste a v nohe, zmierňuje sa pri posadení, pri zvesení končatín do zvislej polohy z postele, pri postavení alebo niekoľkých pomalých krokoch. Je príznakom ťažkej ischémie nielen svalového tkaniva, ale aj kožného a ďalších tkanív končatiny.
Čas žilovej náplne v hyperemickej fáze Ratschowovho polohového testu (25) je 10 až 35 sekúnd. Členkový tlak je vyšší ako 50 mm Hg (respektíve prstový tlak vyšší ako 30 mm Hg).
Pri racionálnej liečbe toto štádium prechádza do klaudikačného štádia (C2).
C3b
štádium pokojovej kritickej, pregangrénovej bolesti, keď je už bolesť prakticky trvalá (viac ako 2 týždne), neustupuje ani pri zlepšení prítoku krvi zvýšením hydrostatického tlaku (pri zvesení končatiny).
Čas žilovej náplne v hyperemickej fáze Ratschowovho polohového testu (17, 25) je nad 35 sekúnd. Členkový tlak je 50 mm Hg a menej (respektíve prstový tlak 30 mm Hg a menej).
Toto štádium spravidla plynule prechádza do štádia trofických zmien – nekrózy, či gangrény (C4).
C4a
štádium ohraničenej gangrény, často vzniká priamym prechodom z klaudikačného štádia (C2). Pri ateroskleróze je najčastejšie na akrálnych častiach nôh, pri arterioloskleróze je typicky na ventrálnej strane predkolenia, osobitne mnohotvárne sú nekrózy pri vaskulitídach.
C4b
štádium šíriacej sa (expanzívnej) gangrény, pri ktorej je často gangrénová bolesť, ktorá je nesmierne trýznivá a často spojená s rozličnými parestéziami. Vzniká najmä pri diabetickej angiopatii, obvykle vzniká postupne z tretieho štádia a má horšiu prognózu ako štádium C4a.
Etiologická klasifikácia (E)
Za písmenom „E“ sa uvedie základná organická artériová choroba (E1 až E18) a v zátvorke príp. ďalšie pridružené artériové choroby (tab 1).
Anatomická klasifikácia (A)
Za písmenom „A“ sa uvedie lokalizácia hlavnej artériovej stenózy (oklúzie), pri viacnásobnom postihnutí v zátvorke ďalšie artériové segmenty.
Pri oklúziách proximálne od vetvenia a. femoralis superficialis na dolných končatinách a a. brachialis na horných končatinách – proximálny typ (AP), je obvykle len ischémia svalového tkaniva a pri priaznivom kolaterálnom cievnom systéme sa nemusia vyvíjať trofické zmeny.
Pri oklúziách distálne od vetvenia uvedených artérií – distálny typ (AD), sú kompenzačné možnosti obmedzené, takže vždy vznikajú trofické zmeny tkanív končatiny.
Pri mikrovaskulárnom type (AMV) vzniká nekróza (gangréna) aj bez predchádzajúcich klinických prejavov.
Pritom štandardné zobrazovacie inštrumentárne angiologické vyšetrovacie metódy, vrátane duplexnej ultrasonografie, môžu byť s negatívnym výsledkom.Po radikálnej liečbe sa uvedie lokalizácia a spôsob (metóda), dátum. Dá sa predpokladať, že konsenzom vznikne aj numerická anatomická klasifikácia jednotlivých segmentov artériového cievneho systému.
Patofyziologická klasifikácia (P)
Za písmenom „P“ treba uviesť patofyziologické štádium vaskulárneho poškodenia (P1, P2, P3) (17, 20) a všetky zistené vaskulárne rizikové faktory (fajčenie, dyslipoproteinémia, artériová hypertenzia, diabetes mellitus, obezita, trombofília atď.).
Akútna forma končatinovocievnej artériovej ischemickej choroby patrí medzi náhle cievne príhody, ktoré treba rýchlo diagnostikovať a urgentne riešiť. Obvykle vzniká akútnou tromboembolickou artériovou oklúziou. Hlavné prejavy („8P“): náhle vzniknutá, intenzívna, šokujúca bolesť (ako „šľahnutie bičom“, ako „zásah bleskom“), distálne od tepnového uzáveru, končatina je studená, bledá, s nehmatnou pulzáciou artérií a kolabovanými povrchovými vénami (znak „suchého cievneho riečiska“). Rýchlo vznikajú svalové obrny, celkové vyčerpanie organizmu a cirkulačný šok (tab. 6) (17).
Tab. 6. Hlavné prejavy akútnej formy končatinovocievnej ischemickej choroby („8 P“) 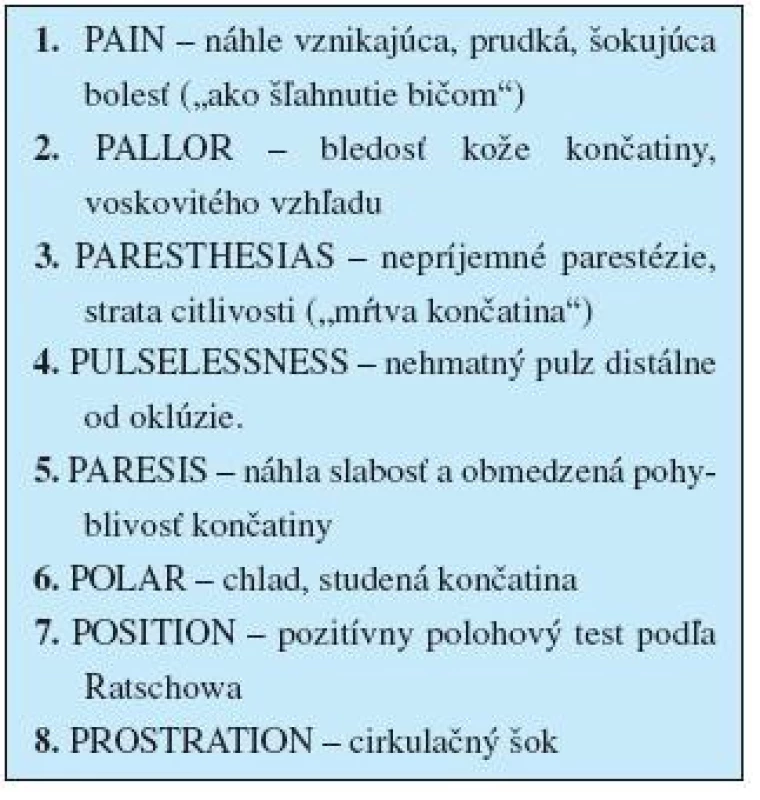
Diskusia
Efektívna komunikácia, tj. účinná výmena a prenos informácií, sa predovšetkým v odborných kruhoch nezaobíde bez jednoznačného jazyka, spoľahlivo formulujúceho metódy a výsledky najnovších poznatkov. Opakom takého vyjadrovania je priveľký komunikačný šum v podobe príliš variantného terminologického aparátu, ktorý zažíva nejeden jazyk v mnohých vedeckých oblastiach. Komunikačný šum v medicíne však môže spôsobovať nielen nevýznamné nedorozumenie, ale aj chyby s vážnymi zdravotnými, sociálnymi a ekonomickými následkami. Imperatívom je teda systematická starostlivosť o terminológiu každého odboru a špecializácie, vrátane internej medicíny a angiológie (vaskulárnej medicíny) (5, 7, 10).
Autor novej „CEAP“ klasifikácie končatinovocievnej choroby spolupracuje pri preklade tezauru Medical Subject Headings (MeSH), slovníka kontrolovaného Americkou národnou knižnicou (National Library of Medicine; NLM). MeSH je jedným z dôležitých údajových zdrojov, ktoré môžu vo významnej miere prispieť pri tvorbe slovenskej klinickej terminológie (21). Tak vznikli prakticky všetky termíny použité v tejto práci, ktoré nie sú nové, ale používajú sa už roky v prednáškach a recenzovaných publikáciách Prvého angiologického pracoviska (PAP) (13), vrátane učebníc a monografií (5–17).
Všetky doterajšie klasifikácie končatinovocievnych chorôb v medzinárodných (19, 28, 40) i národných odporúčaniach (19) používali buď Fontaineovu alebo Rutherfordovu klasifikáciu, ktoré vychádzajú predovšetkým z klinických prejavov. Je nepochopiteľné, že aj niektoré rozsiahle, mnohostranové knihy, ktoré sa prezentujú ako monografie o cievnych chorobách, sa etiopatogenézou zaoberajú len okrajovo, nedostatočne a o niektorých významných a častých cievnych chorobách artériového systému nie je v nich ani len zmienka! Nech si čitateľ porovná sám.
V posledných rokoch sa čoraz viac presadzuje téza, že bez komplexnej „CEAP“ diagnózy, nemôže byť racionálna kauzálna terapia. Ak je napríklad pacient s končatinovocievnou chorobou na podklade vaskulitídy liečený ako pacient s aterosklerózou, nemôže to mať iný, ako nepriaznivý (tragický) priebeh i nepriaznivé následky.
Pri „CEAP“ klasifikácii si musí lekár položiť otázky nielen o klinickej diagnóze a klinickom štádiu choroby („C“), ale aj o tom, ktorá choroba artériového cievneho systému ju spôsobuje („E“), aká je lokalizácia a rozsah cievneho procesu („A“) a aké patofyziologické mechanizmy a faktory sa podieľajú na vzniku a progresii chorobného vaskulárneho procesu („P“).
Častou závažnou chybou v súčasnej klinickej praxi je, že pacient s podozrením na „PAO/PAD“ je posielaný na „ultrazvukové vyšetrenie ciev“, pričom ani odosielajúci lekár, ani špecialista „ultrasonológ“ neurobí základné anamnestické a fyzikálne angiologické vyšetrenie, vrátane funkčného fyzikálneho Ratschowovho testu. Takto zostávajú nediagnostikované mikrovaskulárne choroby („small vessel diseases“), ako napr. arterioloskleróza, diabetická mikroangiopatia, mikrovaskulitídy a iné.
Treba zdôrazniť, že CEAP klasifikácia vychádza z nutnosti anamnestického a základného i funkčného fyzikálneho lekárskeho vyšetrenia každého pacienta (17).
Záver
Cievne choroby patria medzi najrozšírenejšie, najzávažnejšie a najpálčivejšie nielen zdravotnícke, ale aj ekonomické a sociálne problémy takmer všetkých krajín súčasného sveta. Zapríčiňujú vysokú morbiditu spojenú s dlhotrvajúcou pracovnou neschopnosťou, invalidizáciou a asi polovicu zo všetkých úmrtí populácie, čo je dva razy viac ako na druhú najčastejšiu príčinu mortality – onkologické choroby. Možno preto oprávnene hovoriť o angiopandémii tretieho milénia (8, 9, 17).
Na tejto nepriaznivej epidemiologickej situácii sa podstatnou mierou podieľajú organické choroby artérií, predovšetkým ateroskleróza, ktorá ale nie je jedinou obliterujúcou cievnou chorobou. Väčšina organických artériových chorôb patrí medzi systémové, generalizované cievne ochorenia, takže končatinovocievne ischemické choroby sú len výnimočne samostatne sa vyskytujúcimi chorobami, väčšinou sa súčasne vyskytujú aj iné angio-orgánové ischemické choroby (vaskulo-orgánové ischemické syndrómy) a sú prediktorom srdcovocievnych, mozgovocievnych, obličkovocievnych i ďalších artériových orgánových chorôb.
Základným predpokladom efektívnej kauzálnej racionálnej liečby je rýchla a správna klinická, etiologická, anatomická a patofyziologická diagnóza končatinovocievnej ischemickej choroby (KICH). Obdobný klinicko-etiologicko-anatomicko-patofyziologický prístup by skvalitnil racionálny manažment artériových cievnych chorôb aj v iných orgánových oblastiach.
Práca je venovaná životnému jubileu prof. MUDr. Andreja Dukáta, CSc., FESC
doc. MUDr. Peter Gavorník, PhD., mim. prof.
II. interná klinika LFUK a FNsP
Prvé angiologické pracovisko (PAP)
Mickiewiczova 13
813 69 Bratislava, Slovenská republika
E-mail: gavornik@faneba.sk
www.faneba.sk
Zdroje
1. Beebe, H.G., Bergan, J.J., Berquist, D. et al. Classification and grading of chronic venous disease in the lower limbs. A consensus statement. Int. angiol. 1995, 14(2), p. 197-201.
2. Binotto, M.A., Maeda, N.Y., Lopez, A.A. Altered endothelial function following the Fontan procedure. Cardiol. Young 2008, 18(1), p. 70-74.
3. Eklöf, B., Rutherford, R.B., Bergan, J.J. et al. Revision of the CEAP classification for chronic venous disorders. J. Vasc. Surg. 2004, 40(6), p. 1248-1252.
4. Fontaine, R., Kim, M., Kieny, R. Die chirurgische Behandlung der peripheren Durchblutungsstörungen. Hel. Chir. Acta 1954, 5, s. 499-533.
5. Gavorník, P. Cielené vysvetľovanie cievnych chorôb a cievnych porúch. Cardiol. 2009, 18(5), K/C84-85.
6. Gavorník, P., Dukát, A. Návrh novej „CEAP“ klasifikácie lymfedému. Sekcia angiológov SLK. Konzílium 2010, 9(2), s. 9-10.
7. Gavorník, P. Cielené vysvetľovanie cievnych chorôb a cievnych porúch. Vnitř. Lék. 2009, 55(10), s. 996-997.
8. Gavorník, P. Angiológia. 1. vyd. Univerzita Komenského – Vydavateľstvo UK. Bratislava 1998. 148 s.
9. Gavorník, P. Ateroskleróza a iné choroby tepien. 1. vyd. Univerzita Komenského -Vydavateľstvo UK. Bratislava 1999. 216 s.
10. Gavorník, P. Cielené vysvetľovanie cievnych chorôb a cievnych porúch. Interná med. 2009, 9(6), s. 326-327.
11. Gavorník, P. Clinical picture of arteriolosclerosis. Bratislavské lek listy 2001, 102(7), s. 326-331.
12. Gavorník, P. Diabetic angiopathy – etiopathogenesis and clinical manifestations (hypersyndrome X). Bratislavské lek listy 2000, 101(10), s. 569-676.
13. Gavorník, P. Prvé angiologické pracovisko. 35. výročie vzniku prvého klinického angiologického pracoviska v Slovenskej republike. Cardiol. 2009, 18(2), K/C 40-41.
14. Gavorník, P. Vaskulárna endotelová dysfunkcia – etiopatogenéza, základné diagnostické metódy a liečebné možnosti. Gen. Angiol. 2002, 2(2), s. 59-66.
15. Gavorník, P. Cievne choroby. In: Klimo, F. a kol.: Praktické a rodinné lekárstvo. 1. vyd. Vydavateľstvo Prognóza. Senica 1999. 1100 s. (s. 382-400).
16. Gavorník, P. Choroby tepien. In: Ďuriš, I., Hulín, I., Bernadič, M. (eds.): Princípy internej medicíny. Slovac Academic Press. Bratislava 2001. s. 784-797.
17. Gavorník, P. Všeobecná angiológia. Angiologická propedeutika. Cievne choroby. 2. vyd. Univerzita Komenského - Vydavateľstvo UK. Bratislava 2001. 268 s.
18. Gross, P.L., Aird, W.C. Endothelium and thrombosis. Semin. Thromb. Hemost. 2000, 26, p. 463-478.
19. Hirsch, A.T., Haskal, Z.J., Hertzer, N.R. et al. ACC/AHA 2005 Practice Guidelines for the management of patients with peripheral arterial disease (lower extremity, renal, mesenteric and abdominal aortic): a collaborative report from the American Association for Vascular Surgery/Society for Vascular Surgery, Society for Cardiovascular Angiography and Interventions, Society for Vascular Medicine and Biology, Society of Interventional Radiology and the ACC/AHA Task Force on Practice Guidelines (Writing Committee to Develop Guidelines for the Management of Patients with Peripheral Arterial Disease): endorsed by the American Association of Cardiovascular and Pulmonary Rehabilitation; National Heart, Lung and Blood Institute; Society for Vascular Nursing; TransAtlantic Inter-Society Consensus and Vascular Disease Foundation. Circulation 2006, 113(11), e463-e654.
20. Ip, J.H., Fuster, V., Badimon, L. et al. Syndromes of accelerated atherosclerosis: Role of vascular injury and smooth muscle cell proliferation. J. Amer. Coll. Cardiol. 1990, 15(7), p. 1667-1687.
21. Kadlec, O (ed.). Slovenské lekárske názvoslovie. Slovak medical terminology. Nomina medica slovaca. Diel V – Choroby. C14. Kardio-vaskulárne choroby. Vydavateľstvo Asklepios. Bratislava: 2010. V tlači.
22. Kappert, A. Angiológia. Učebnica a atlas. Osveta. Martin 1987. 488 s.
23. Karetová, D., Staněk, F. (eds.) Angiologie pro praxi. Maxdorf. Praha 2001, 196 s.
24. Kerachian, M.A., Harvey, E.J., Cournoyer, D. et al. Avascular necrosis of the femoral head: Vascular hypotheses. Endothelium 2006, 13, p. 237-244.
25. Linhart, J., Spáčil, J. Polohový test a jeho význam pro funkční cévní vyšetření dolních končetin. Čas. Lék. čes. 1974, 113(7), s. 209-212.
26. Morel, O., Toti, F., Hugel, B. et al. Procoagulant microparticles: disrupting the vascular equation? Arterioscler. Thromb. Vasc. Biol. 2006, 26, p. 2594-2604.
27. Niboshi, A., Hamaoka, K., Sakata, K. et al. Endothelial dysfunction in adult patients with a history of Kawasaki disease. Europ. J. Pediatr. 2008, 167, p. 189-196.
28. Norgren, L., Hiatt, W.R., Dormandy, J.A. et al. Inter-society consensus for the management of peripheral arterial disease (TASC II). Eur. J. Vasc. Endovasc. Surg. 2007, 33(Suppl 1), S1-S75.
29. Osto, E., Coppolino, G., Volpe, M. et al. Restoring the Dysfunctional Endothelium. Curr. Pharm. Des. 2007, 13(10), p. 1053-1068.
30. Pericleous, C., Giles, I., Rahman, A. Are endothelial microparticles potential markers of vascular dysfunction in the antiphospholipid syndrome? Lupus. 2009, 18, p. 671-675.
31. Poderos, P. Endothelial dysfunction in the pathogenesis of atherosclerosis. Int. Angiol. 2002, 21, p. 109-116.
32. Prázný, M., Ježková, J., Horová, E. et al. Impaired Microvascular Reactivity and Endothelial Function in Patients with Cushing´s syndrome: Influence of Arterial Hypertension. Physiol. Res. 2008, 57, p. 13-22.
33. Prusík, B., Reiniš, Z. a kol. Nemoci končetinových cév v klinické praxi. 1. vyd. Praha. Státní zdrav. Nakl. 1959. 488 s.
34. Puchmayer, V., Roztočil, K. Prakt angiologie. 1. vyd. Triton. Praha 2000. 192 s.
35. Remková, A., Kratochvíľová, H., Ďurina, J. Impact of the therapy by renin-angiotensin system targeting antihypertensive agents perindopril versus telmisartan on prothrombotic state in essential hypertension. J. Human. Hypertension 2008, 22, p. 338-345.
36. Stary, H.C., Chandler, A.B., Dinsmore, R.A. et al. A definition of advanced types of atherosclerotic lesions and a histological classification of the atherosclerosis: a report from the Comittee on vascular lesions of the Council on Arteriosclerosis, American Heart Association. Circulation 1995, 92, p. 1135-1143.
37. Stary, H.C. Evolution and progression of atherosclerotic lesions in coronary arteries of children and young adults. Arteriosclerosis 1989, 9(Suppl. I), I19 – I32.
38. Šefránek, V. (ed.). Ochorenia končatinových tepien a ich chirurgická liečba. SAP. Bratislava 2001. 240 s.
39. Štvrtinová, V., Šefránek, V., Murín, J. et al. Odporúčania pre diagnostiku a liečbu periférneho artériového ochorenia končatín. Odporúčania Slovenskej angiologickej spoločnosti, Slovenskej spoločnosti pre cievnu chirurgiu, Slovenskej kardiologickej spoločnosti, Slovenskej internistickej spoločnosti a Slovenskej rádiologickej spoločnosti. Cardiol 2006,15(6), s. 317-323.
40. TASC – Management of peripheral arterial disease. TransAtlantic Inter-Society Consensus (TASC). Int. Angiol. 2000, 19 (Suppl. 1), p. 1-310.
41. Topaloglu, S., Boyaci, A., Ayaz, S. et al. Coagulation, fibrinolytic system activation and Endothelial dysfunction in patients with mitral stenosis and sinus rhytm. Angiology 2007, 58(1), p. 85-91.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2010 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
-
Evoluce a evoluční teorie pro lékaře
VI. Evo-devo
(evoluční vývojová biologie) - Etiológia a nová klinicko-etiologicko-anatomicko-patofyziologická (CEAP) klasifikácia končatinovocievnej ischemickej choroby
- Acellulární porcinní dermis v lokální léčbě syndromu diabetické nohy
- Kouření a diabetes mellitus 2. typu
- Cizinci a bezdomovci – nové epidemiologické a sociologické faktory v kontrole tuberkulózy v Praze
- Mezi objektivním a subjektivním, stres pacienta, psychosomatika
- Hazardní hry a pracovní prostředí
- Navigace v traumatologii
- Supervize jako prevence syndromu vyhoření u zdravotníků
- Nežádoucí účinky nesteroidních antiflogistik
- Aktivace procesů změny u mladistvých kuřáků
-
Miniportréty slavných českých lékařů
Gynekolog a porodník profesor MUDr. Josef Jerie - Program 4. hematologického dne
- I. kongres biologické léčby
- Prof. MUDr. Andrej Dukát, CSc., FESC, FEFIM Hon., FACP Hon. – jubilujúci šesťdesiatnik
- Nykturie – závažný rizikový faktor
- X. OSTRAVSKÉ TRAUMATOLOGICKÉ DNY
- Ze života odborných společností ČLS JEP
- Naděje pro lidi, kteří trpí cukrovkou 2. typu a aterogenní dyslipidemií?
- XX. Konference dětských hematologů a onkologů České a Slovenské republiky
- JUBILEA
-
Evoluce a evoluční teorie pro lékaře
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Nežádoucí účinky nesteroidních antiflogistik
- Mezi objektivním a subjektivním, stres pacienta, psychosomatika
- Supervize jako prevence syndromu vyhoření u zdravotníků
-
Miniportréty slavných českých lékařů
Gynekolog a porodník profesor MUDr. Josef Jerie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



