-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Pracovní vytížení praktických lékařů pro děti a dorost v Česku pohledem samotných lékařů
The workload of general paediatricians in Czechia as viewed by the physicians themselves
General practitioners play a crucial role in the healthcare system. They do not simply guide patients through the system, but also act as mediators between the health sector and other areas of the public sphere. In recent years, however, the administrative burdens in healthcare have increased and one of the most affected areas is practical medicine. To what extent do the many administrative tasks not directly involving the provision of treatment affect the day-to-day activities of physicians? What are the views and attitudes of physicians on questions concerning their ability to practice? The answers to these questions and others from the field of general paediatrics were obtained through a questionnaire-based survey. The survey responses confirmed general assumptions and also revealed new information. The findings are an important source of information that will be used to put general paediatrics on a secure footing amid the ongoing reforms of primary health care.
Keywords:
general paediatrics – workload – administration – generational change – Czechia
Autoři: L. Šídlo 1; P. Sykáčková 1; I. Hülleová 2
Působiště autorů: Přírodovědecká fakulta Univerzity Karlovy, Praha, Katedra demografie a geodemografie, Vedoucí: RNDr. Tomáš Kučera, CSc. 1; Sdružení praktických lékařů pro děti a dorost ČR o. s., Praha, Předsedkyně: MUDr. Ilona Hülleová 2
Vyšlo v časopise: Prakt. Lék. 2019; 99(1): 11-17
Kategorie: Z různých oborů
Souhrn
Role praktických lékařů v systému poskytování zdravotních služeb je stěžejní. Nejsou pouze průvodci pacientů tímto systémem, ale také prostředníky mezi zdravotnickým sektorem a dalšími oblastmi veřejné sféry. V posledních letech jsme ale svědky zvyšující se administrativní zátěže, přičemž jednou z nejvíce zatížených oblastí je právě praktické lékařství. Do jaké míry ale veškeré úkony, které nesouvisejí s přímým výkonem zdravotní péče, ovlivňují každodenní činnost lékařů? A jaké jsou jejich názory a postoje k aktuálním otázkám, které se dotýkají výkonu praxe? Odpovědi nejen na tyto otázky pro oblast praktického lékařství pro děti a dorost přináší dotazníkové šetření. Výsledky potvrdily obecně vnímané předpoklady, ale přinesly také celou řadu nových poznatků. Závěry z tohoto šetření jsou důležitým zdrojem informací pro další navazující kroky, které by měly vést ke stabilizaci oboru praktického lékařství pro děti a dorost v rámci probíhající reformy primární zdravotní péče.
Klíčová slova:
praktické lékařství pro děti a dorost – pracovní vytížení – administrativa – generační obměna – Česko
ÚVOD
Zvyšující se administrativní zátěž, která vychází z činností spjatých s vyplňováním různých formulářů, vykazováním péče, vystavování potvrzení, ale i celkovou elektronizací zdravotnictví, je každodenní realitou nejednoho lékaře. Možná ještě více než lékaři v ostatních oborech jsou těmito úkony nejvíce zahlceni praktičtí lékaři, jejichž ordinace lze vnímat jako místo prvního kontaktu pacienta se zdravotnickým systémem (5).
Přes skutečnost, že postavení praktických lékařů ve zdravotnickém systému je klíčové (3), je problematice pracovního vytížení či zjišťování názorů na aktuální otázky stále věnována poněkud malá pozornost. V odborném tisku se sice již objevily studie, které analyzují problematiku současného i budoucího počtu a kapacit praktických lékařů (např. 1, 6, 7, 9, 10), regionálního rozložení základních strukturálních charakteristik (6, 8, 11, 12, 14, 15) či dostupnosti poskytovaných služeb (13). Nicméně chybí studie, které by se snažily zaměřit více na strukturu pracovního vytížení lékařů samotných, které by mohly dát konkrétnější představu právě o pracovní náplni, ale i názorech a postojích k určitým dílčím otázkám, stejně jako o největších překážkách v každodenní práci.
Většina zmiňovaných dostupných studií vychází z dat, která pocházejí z různých oficiálních evidencí a databází (Ústav zdravotnických informací a statistiky ČR, MZ ČR, zdravotní pojišťovny, profesní organizace). Pro odpovědi na otázky kolem pracovního vytížení, názorů a postojů je však zapotřebí jít do „terénu“ a uskutečnit šetření mezi samotnými lékaři. Z tohoto důvodu bylo na základě spolupráce mezi Sdružením praktických lékařů pro děti a dorost ČR (dále SPLDD ČR) a katedrou demografie a geodemografie Přírodovědecké fakulty Univerzity Karlovy (dále jen KDGD PřF UK) provedeno dotazníkového šetření přímo mezi členy SPLDD ČR, které mělo přinést mnohé odpovědi na otázky, které nelze z běžných evidencí zjistit.
Článek přináší výsledky z tohoto dotazníkového šetření, a to z tematického okruhu zjišťujícího postoje respondentů k problematice pracovního vytížení praktických lékařů pro děti a dorost. Podrobné výsledky celého dotazníkového šetření jsou dostupné v analytické studii, kterou má SPLDD ČR k dispozici na svých webových stránkách.
SOUBOR A METODIKA
Šetření bylo provedeno prostřednictvím internetového formuláře Google Forms v období od května do července 2018 a týkalo se samotných praktických lékařů pro děti a dorost, kteří jsou zároveň členy SPLDD ČR. Všichni členové tohoto sdružení byli s prosbou o vyplnění dotazníku osloveni ze strany předsednictva SPLDD ČR skrze e-mail, přičemž prvotní informace o plánované realizaci šetření a prosba o vyplnění směrem k členské základně proběhla již na Sněmu SPLDD ČR v květnu 2018 v Karlových Varech. Dotazník samotný měl dva hlavní tematické okruhy: první zjišťoval názory a postoje na problematiku plánovaného ukončení praxe lékařů (výsledky publikovány v jiném článku autorů), druhá část zjišťovala jejich pracovní vytížení.
Celkový počet respondentů, kteří se zúčastnili dotazníkového šetření, dosáhl hodnoty 1084 respondentů, z nichž bylo 12,5 % mužů a 87,5 % žen. Jedná se o poměrně vysoký počet respondentů – 52 % z celkového počtu 2085 členů SPLDD ČR (stav k 1. 10. 2018), z nichž zastoupení žen/členek dosahovalo 88,5 %. Poměrně slušnou reprezentativnost dat potvrzuje také struktura respondentů dle jejich krajské příslušnosti i věkového složení (tab. 1).
Tab. 1. Struktura respondentů dotazníkového šetření a její porovnání s členskou základnou SPLDD ČR 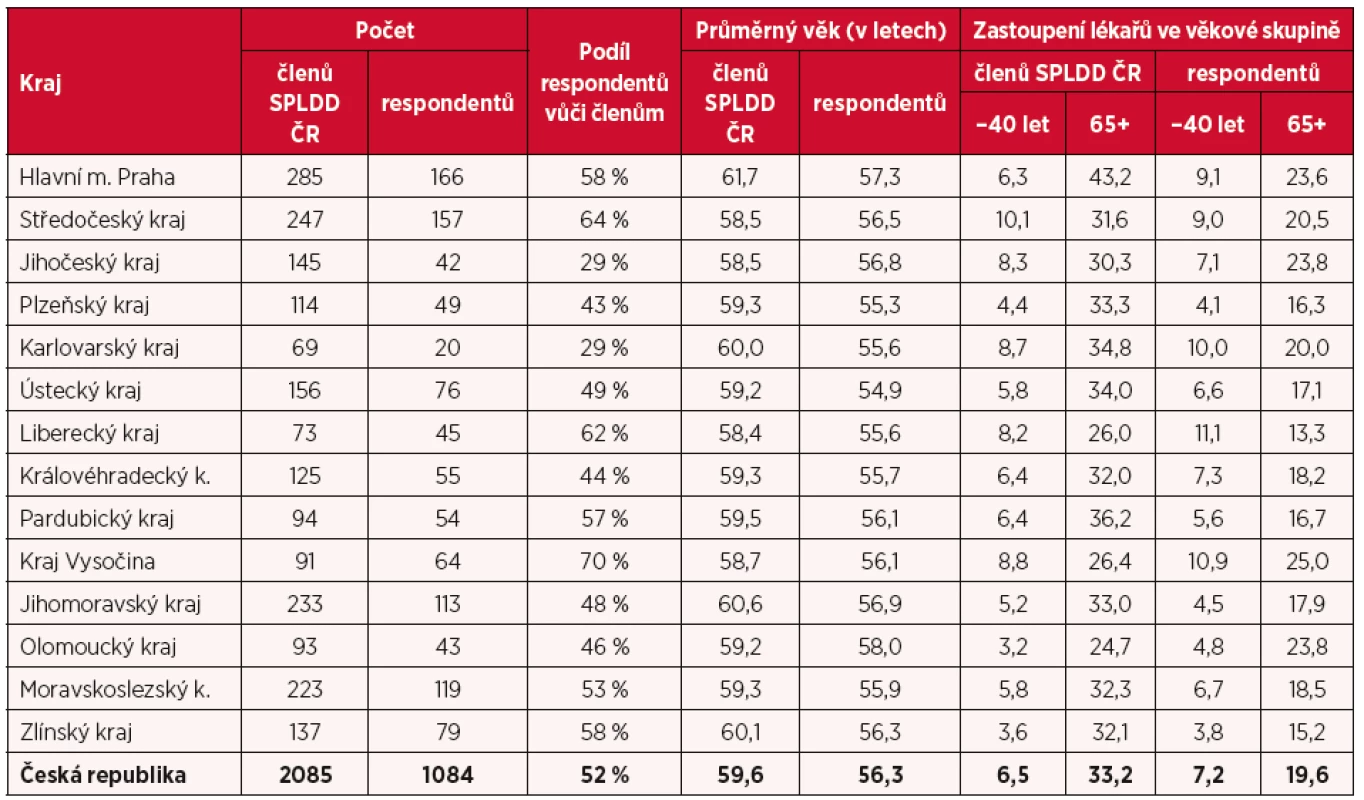
Poznámka: Čtyři respondenti uvedli působení ve dvou krajích, tj., byli započteni do všech uvedených krajů; čtyři respondenti kraj působení neuvedli. SPLDD ČR má ve své členské základně naprostou většinu všech PLDD, což potvrzuje např. také srovnání s údaji VZP ČR, která ke konci roku 2017 evidovala 2221 praktických lékařů pro děti a dorost, s celkovým počtem 2048 úvazků (VZP ČR, 2018). Lze tak konstatovat, že data získaná z dotazníkového šetření lze považovat za poměrně reprezentativní vůči celkovému kmeni praktických lékařů pro děti a dorost v Česku a relativní zastoupení jednotlivých odpovědí lze tak následně aproximovat na celý obor PLDD.
VÝSLEDKY
Jak již bylo naznačeno v úvodu, jeden z hlavních bloků otázek v provedeném šetření měl za cíl zmapovat pracovní vytížení PLDD, které může být např. také jedním z důvodů plánovaného ukončení praxe (viz jiné výsledky tohoto šetření publikované v jiném článku). První z otázek na toto téma zněla „Pokuste se vyčíslit, kolik hodin průměrně strávíte administrativou během pracovního dne (vedení zdravotnické dokumentace, vykazování péče atd.)“. Více než třetina respondentů odpověděla, že tráví administrativou v průměru 1–2 hodiny, resp. 2–3 hodiny denně, zhruba pětina (21 %) více než 3 hodiny denně. Méně než 1 hodinu denně se administrativě věnuje pouze přibližně 5 % lékařů. Zajímavý je v tomto směru pohled na rozdíly podle věkového složení respondentů (tab. 2). Zatímco více než 3 hodiny denně byla odpověď především lékařů ve středních věkových kategoriích (40–59), lékaři ve věku 60 a více let daleko častěji uváděli nižší časové vytížení spojené s administrativou, stejně jako mladí lékaři do 40 let věku. To však do jisté míry souvisí se skutečností, že (spolu)majitelem ordinace, ve které vykonávají lékaři zahrnutí v šetření svou praxi, je jen 63 % respondentů do 40 let, resp. 85 % lékařů ve věku 60 a více let (avšak jen 68 % ve věku 70 a více let), zatímco ve věku 40–69 let je to průměrně 91 % lékařů.
Tab. 2. Rozložení respondentů podle průměrného času, který stráví v průběhu jednoho pracovního dne administrativou 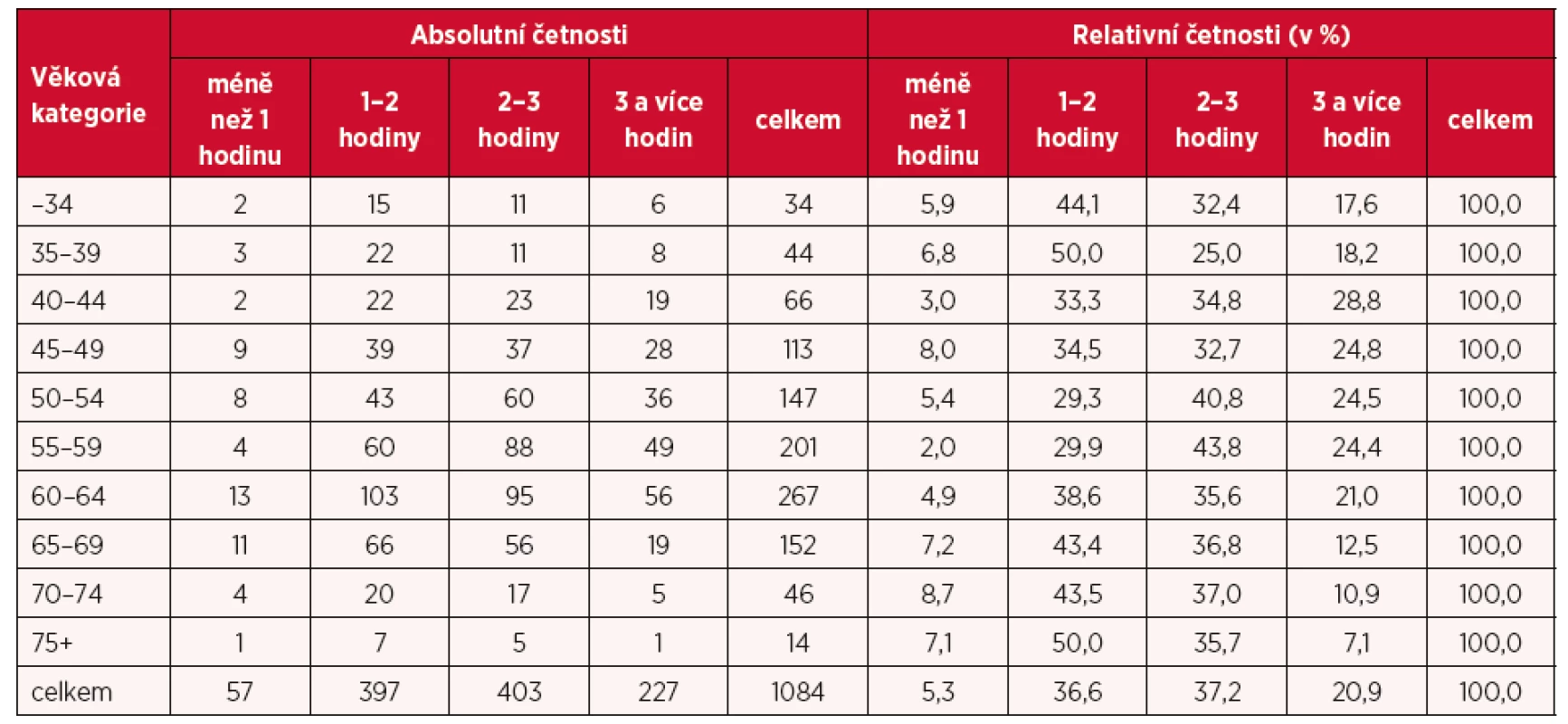
Administrativa je pro lékaře značně zatěžující a problematická, což koresponduje se zjištěním, že pouze 2 % respondentů zvládá bez problémů všechny její oblasti, se kterými se při výkonu svého povolání setkávají. Zcela nejproblematičtěji se jeví posudková činnost, a to zejména vyplňování formulářů/posudků pro Českou správu sociálního zabezpečení. Tuto oblast uvedl jako problematickou zhruba každý čtvrtý respondent. Dále také téměř čtvrtina respondentů považuje za problematické ostatní posudky (ať už se jedná o posudky a různá potvrzení pro soudy, úřady či na brigády a tábory pacientů). Často zmiňovaným problémem v administrativě byly také výpisy ze zdravotnické dokumentace a statistická hlášení (cca 12 % respondentů).
Náročnost administrativy související s činností PLDD se zřejmě odráží i ve skutečnosti, že 44 % respondentů by uvítalo v ordinaci nezdravotnického administrativního pracovníka či recepčního, přičemž téměř 5 % respondentů již takového pracovníka v ordinaci má. Zajímavý je opět pohled na strukturu odpovědí dle věku respondentů, kdy by takovou pomoc častěji vítali především mladší lékaři (např. ve věkové kategorii 40–44 let vyjádřilo souhlasné stanovisko 64 % respondentů, zatímco ve věku nad 60 let to byla průměrně jen třetina kladných odpovědí).
Obdobné výsledky i s ohledem na věkové odlišnosti lze nalézt také v odpovědích spojených s preferencemi ohledně zapojení dalšího PLDD v ordinaci (v rámci úvah neměli brát respondenti v potaz současné finanční podmínky), kdy 49 % respondentů by ve své ordinaci ocenilo dalšího praktického lékaře pro děti a dorost a téměř 9 % všech respondentů již dalšího PLDD v ordinaci má. Z pohledu věkových odlišností lze pozorovat podobný trend jako u předchozí otázky, a to že zapojení další „pomocné“ síly preferují především lékaři v mladším a středním věku (kladné stanovisko více než u poloviny respondentů, přičemž dalších cca 8 % z nich již takového kolegu má). Naopak, u lékařů v nejvyšších věkových skupinách (70 let a více) převažuje negativní stanovisko průměrně až ze 70 %.
Většina z těch, kdo nemá v ordinaci dalšího lékaře, ale chtěl by takového spolupracovníka mít, by míru jeho zapojení (za předpokladu čtyřicetihodinové týdenní pracovní doby) uvítala v rozsahu 10–19 hodin týdně (62 %), čtvrtina by uvítala pomoc jen na méně než 10 hodin týdně a 11 % respondentů by uvítalo naopak vyšší zapojení než jen na poloviční úvazek. Z výsledků je opět patrné, že přístupnější k takové spolupráci jsou především mladší lékaři než lékaři ve vyšším věku.
Zajímavá je ale skutečnost, že ačkoliv by nemalá část respondentů uvítala další pracovní sílu, pouze minimální počet z nich (1 %) uvažuje o vzájemné spolupráci mezi jednotlivými PLDD formou tzv. sdílených praxí (tj. kolektiv lékařů jakožto samostatných poskytovatelů zdravotních služeb, kteří sdílejí některé vybavení, zdravotní sestru, podílejí se na nákladech, zástupech apod.), přičemž v současné době v takovém „kolektivu“ pracuje pouze 6 % všech respondentů. Téměř 93 % všech respondentů se pak k možnosti „sdílených praxí“ staví negativně, přičemž s věkem tento postoj nepatrně sílí. Pokud by se jako diferenční kritérium použila velikostní kategorie obcí, i přes celkově nízké podíly kladných odpovědí by bylo možné sledovat vyšší nákolnost ke „sdíleným praxím“ u lékařů s praxí v populačně větších městech (pozitivní přístup u cca 11 % respondentů) než např. ve středně velkých obcích (např. v obcích s 10–25 tis. obyvateli byla kladná odpověď zaznamenána pouze u 4 % respondentů.
S pracovním vytížením lékařů souvisí také možnost zástupu v případě nepřítomnosti v ordinaci. Převážná většina respondentů (téměř 84 %) možnost využívat zástupy má, pouze 1,5 % lékařů takovou možnost nemá nikdy (tab. 3). V tomto ohledu bylo zajímavé analyzovat odpovědi podle velikostní kategorie obce, kdy je patrné, že lékaři s praxí v populačně nejmenších obcích mají větší problém s možností zástupu než lékaři s obcí s vyšším počtem obyvatel.
Tab. 3. Struktura odpovědí na otázku možnosti zástupu jinými lékaři v případě nepřítomnosti (v %) 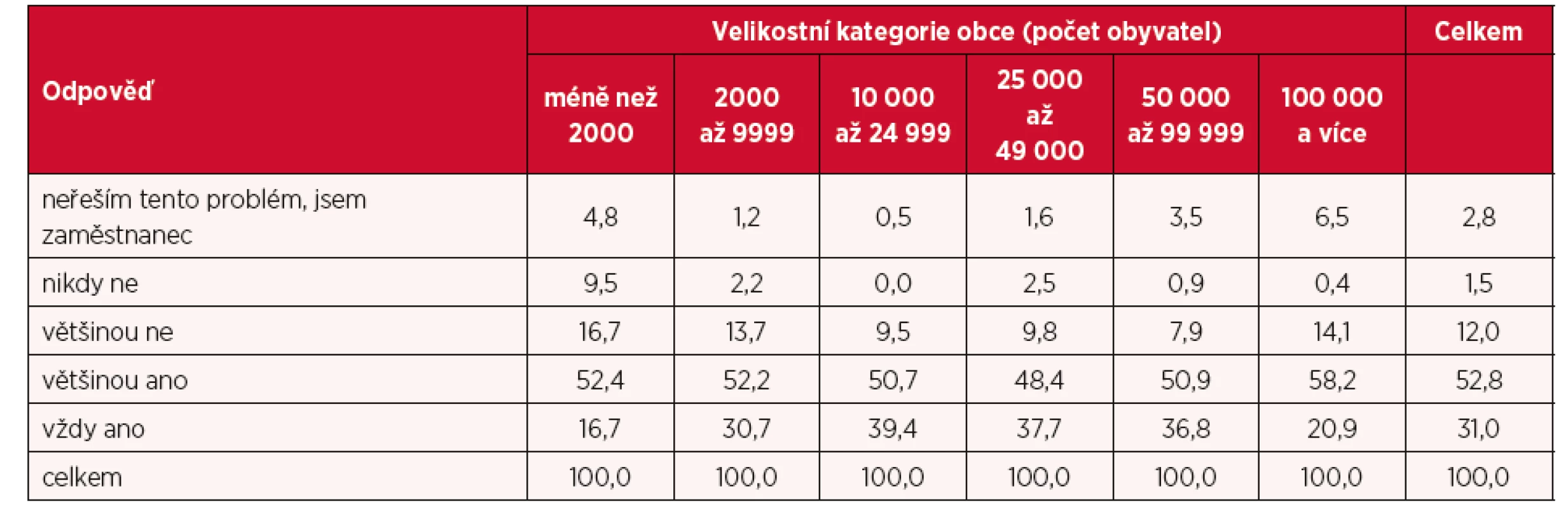
Často bývá diskutována problematika, jaký by měl být optimální počet pacientů na jednoho lékaře, resp. jednu ordinaci a při úvaze rovnoměrného věkového rozložení pacientů. Žádný takový daný počet není ustanoven, v dostupných datových zdrojích (4) lze pouze nalézt doporučený počet PLDD na 100 tis. obyvatel, který činil 22 až 25 lékařů, tj. s ohledem na aktuální počet obyvatel na našem území (2) se jedná o přibližně 800–900 obyvatel/pacientů na jednoho lékaře.
Na tuto otázku byli dotazováni také respondenti dotazníkového šetření, kteří nejčastěji odpovídali pro dvě kategorie, které obě samostatně zaujímaly kolem 45 % odpovědí, a to 700–999 a 1000–1299 pacientů. V současné době se tato hodnota pohybuje kolem 1000 pacientů (11), což odpovídá představám lékařů. Opět i u této otázky je zajímavé použít jako diferenční ukazatel velikostní kategorii obce, kde je patrné, že lékaři v populačně menších obcích více preferují nižší počet pacientů než lékaři ve městech s vyšším počtem obyvatel.
Další dvě položky dotazníku cílily na zjištění, do jaké míry se PLDD podílejí na lékařské pohotovostní službě (LPS) a na ústavní pohotovostní službě (ÚPS). Na první z těchto služeb se podílí méně než polovina respondentů (45 %) a na ústavní pohotovostní službě pouze 17 % z nich. Odpovědi na obě otázky mají věkově odlišný profil, avšak každá otázka jiný – zatímco na LPS se nejvíce podílí lékaři ve věku 40–44 let (55 %) a až do věku 60 let je na poměrně vysoké úrovni, v rámci ÚPS jsou nejvyšší hodnoty u lékařů do 40 let, které převyšují 30 %, a posléze s věkem tento podíl výrazně klesá.
Na dotaz, zda respondenti pracují také u jiného poskytovatele zdravotních služeb (PZS), odpovědělo negativně 83 %, zatímco odpověď „Ano“ zaznamenalo 17 % respondentů (tab. 4), přičemž 7 % z nich pracuje na dětském lůžkovém oddělení a 10 % u některého jiného poskytovatele. Dalo se pak předpokládat a výsledky to potvrdily, že s věkem opět podíl těch, kteří pracují u jiného PZS, klesá.
Tab. 4. Práce u jiného poskytovatele zdravotních služeb 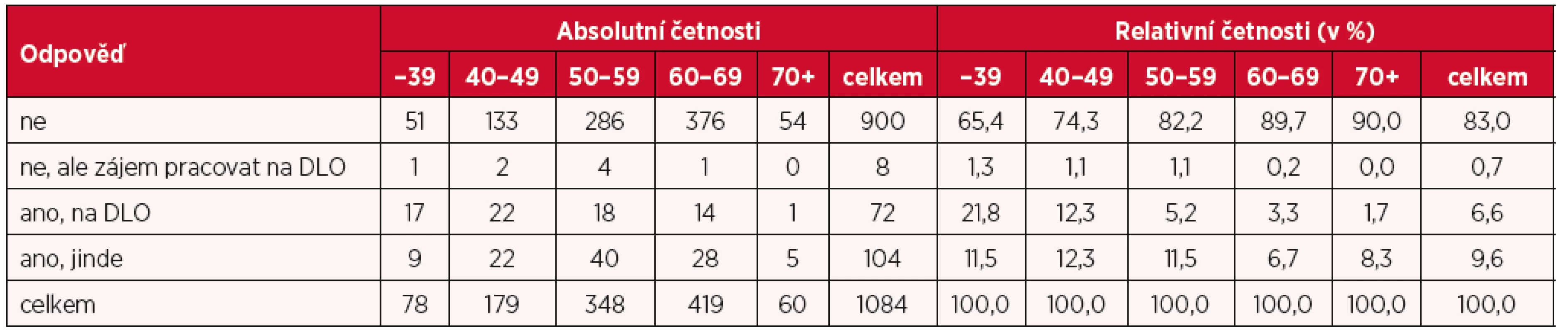
DLO – dětské lůžkové oddělení Další položka dotazníku se týkala možnosti rozšíření spektra výkonů pro výkon své profese (za předpokladu adekvátního finančního ohodnocení), které by více uvítali mladší lékaři, než starší, přesto i tak celkový podíl kladných odpovědí dosahuje 75 % (graf 1).
Graf 1. Postoj k možnosti rozšíření spektra zdravotních výkonů o nové výkony 
Podobnou strukturu odpovědí lze nalézt u otázky, zda lékaři již využívají elektronický recept (eRecept) ke své preskripci, což je možné od 1. ledna 2018 v souladu se zákonem č. 378/2007 Sb. Z výsledků dotazníkového šetření vyplývá (graf 2), že jej vždy využívají dvě třetiny respondentů a dalších 26 % ho využívá většinou. Pouze necelých 5 % lékařů eRecept nevyužívá k preskripci vůbec, přičemž větší podíl těch, kteří jej (většinou) nepoužívá, jsou lékaři ve vyšším věku.
Graf 2. Zkušenosti s využitím preskripce přes eRecept 
Poslední dvě analytické položky dotazníku se týkaly studia PLDD. První zjišťovala odpověď na otázku, zda respondenti věděli již na konci studia všeobecného lékařství, že chtějí pracovat jako praktický lékař pro děti a dorost. Kladně na tuto otázku odpověděly téměř dvě třetiny respondentů. Toto zjištění je důležité především v tom směru, že již v rámci studia všeobecného lékařství lze dostatečným způsobem motivovat studenty k tomu, aby se dále specializovali na obor praktické lékařství pro děti a dorost. S ohledem na zjištění ohledně plánovaného ukončení praxe (viz výsledky publikované v jiném článku, případně dostupné na webu SPLDD ČR) je totiž zapotřebí rozvinout dostatečný tlak na to, aby se mladí lékaři profilovali v tomto oboru a nedošlo tak k výraznému snížení dostupnosti těchto služeb v důsledku nedostatečné generační obměny. Druhá otázka zabývající se studiem naopak měla za cíl zjistit zájem lékařů o vzdělání v nadstavbových oborech pro práci dětského specialisty. Z výsledků vyplývá, že 13 % respondentů již takovou specializaci má, další necelá 2 % se v ní vzdělává a 12 % o ní uvažuje, tzn., že téměř tři čtvrtiny respondentů nemá o další vzdělávání zájem (tab. 5).
Tab. 5. Specializace na PLDD a další vzdělávání v oborech pro práci dětského specialisty 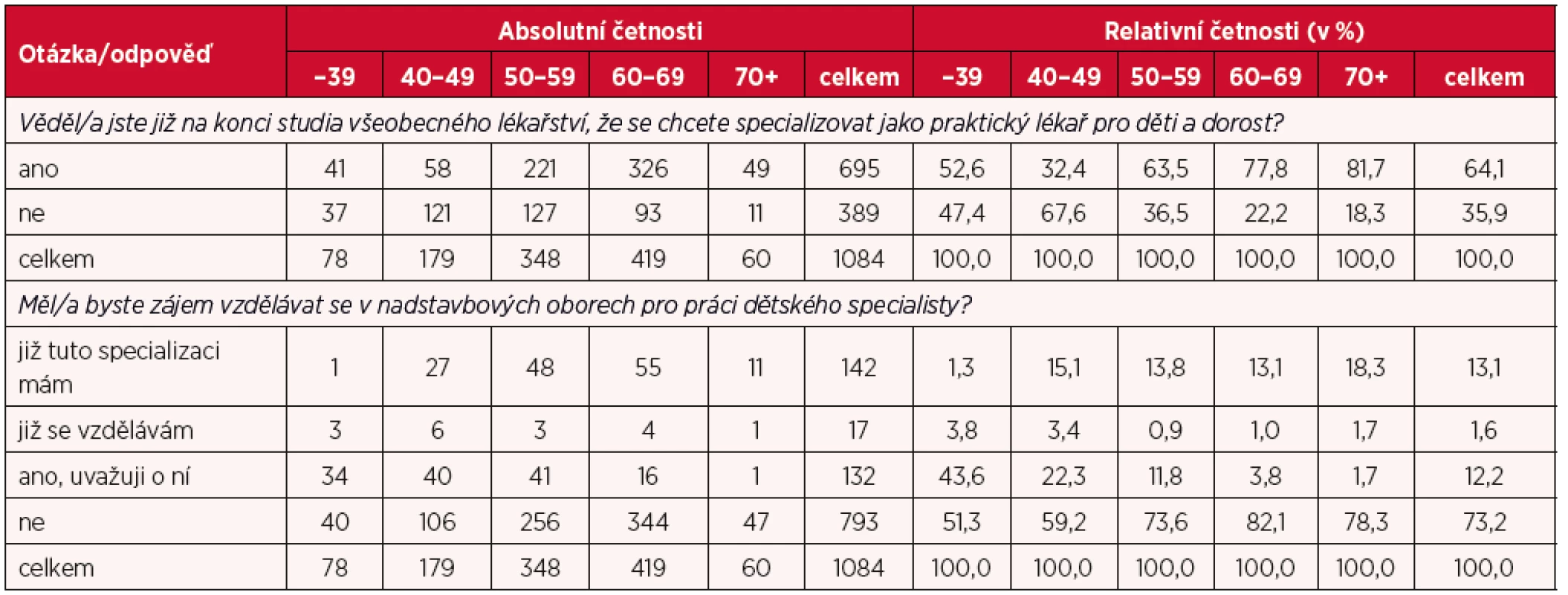
DISKUZE
Administrativní činnosti za poslední roky nejenom v oblasti praktického lékařství pro děti a dorost výrazně přibylo. Změnily se nároky na vedení dokumentace, zvýšil se objem prací se zajištěním a vykázáním vakcín a vlastního očkování, přibylo posudkové činnosti, která má zákony a provádějícími předpisy definovanou podobu (vzory formulářů, prokazatelná předání, kopie posudků atd.), přibyly informované souhlasy a nesouhlasy, množství zpráv na žádost rodičů pro různé účely. Již dávno nestačí razítko na přinesený formulář a jedna věta v dokumentaci. Pokud lékař dodrží všechny náležitosti, vyžaduje to více času, papírů a studia měnících se legislativních předpisů. Ovlivňuje to výrazně i organizaci práce v ordinaci.
Z tohoto hlediska se dá také pohlížet na výsledek dotazníkového šetření, ze kterého je patrný rozdíl v počtu hodin strávených administrativní činností podle věkového složení respondentů. Souvisí s tím i administrativa, která se týká např. vedení dokumentace či výpisů z dokumentace, kdy lékaři ve vyšším věku často tuto činnost pojmou více než stručně. Nezdravotnický pracovník by byl vítaným pomocníkem v administrativní činnosti, lékaři by uvítali pomoc v zapisování do dokumentace, vypisování pojistných událostí, zvaní pacientů, vyřizování telefonů a pomoc v mnoha dalších činnostech spojených s provozem ordinace. Mladší lékaři preferují dostatek času pro rodinu a mimopracovní aktivity, starší lékaři často dohání administrativu i mimo pracovní dobu. Z tohoto hlediska lze předpokládat, že mladší lékaři budou hledat dalšího spolupracovníka. Určitou možnost ulehčení pracovního vytížení skýtá smysluplná elektronická zdravotnická dokumentace, ale vložení informací do elektronické dokumentace představuje v počátku výraznou časovou a finanční investici ze strany lékaře.
V otázce sdílených praxí a zjištěných výsledků se lze domnívat, že pro většinu respondentů je otazníkem, co si mají vlastně reálně pod tímto pojmem představit. Nemalá část respondentů si pamatuje na své působení v bývalých OÚNZ… Ve velkých městech jsou obecně větší možnosti se sdružovat a vzájemně spolupracovat, již nyní se vzájemně lékaři zastupují, což zřejmě vede i k nepatrně vyšší náklonosti ke „sdílení praxí“. V odlehlejších oblastech jsou lékaři v mnohém odkázáni jen na sebe a nedokáží si takovouto sdílenou praxi ani představit, velmi těžko hledají za sebe i zástup v době dovolené.
Otázka „optimálního počtu pacientů“ velmi úzce souvisí s kompetencemi lékaře, nabídkou okolních služeb ambulantních specialistů, dostupností nemocniční péče a v neposlední řadě na volnosti pohybu pacienta v síti poskytovatelů zdravotních služeb. Lékař, který pracuje např. v odlehlejší oblasti, bude určitě preferovat nižší počet pacientů, neboť již např. samotná návštěvní služba vyžaduje daleko více času. Stejně tak spektrum výkonů v kurativě je vyšší a lékař často řeší i problémy, které ve městě ošetří ambulantní specialista. Vzhledem k plánovanému rozšíření kompetencí a dispenzarizaci některých skupin chronických pacientů a vzhledem k pracovnímu vytížení lékařů již v současnosti je žádoucí nezvyšovat počet registrovaných pacientů. Optimální počet pacientů na 1 lékaře je pod 1000 a je ovlivněn věkovou strukturou pacientů, lokalitou ordinace, kvalitou poskytovaných služeb. Klíčovým faktorem je odpovídající nastavení financování poskytovatele, což v případě praktických lékařů pro děti a dorost je stále nedostatečné a péče je dlouhodobě podfinancovaná.
K zajištění lékařské pohotovostní služby (LPS) lze jen uvést, že odpovídá fyzickým možnostem a často i zdravotním obtížím lékařů, u nichž s rostoucím věkem klesá motivace k účasti na LPS. Paradoxně však po ukončení činnosti poskytovatele zdravotních služeb se často následně lékaři zapojí do zajištění LPS v dané oblasti. Ústavní pohotovostní službu (ÚPS) vykonávají zejména mladší lékaři, kteří na příslušném dětském oddělení pracovali či mají zájem udržovat kontakt s prací a kolektivem na dětském oddělení. Následně pro zvyšující se pracovní zatížení v roli poskytovatele zdravotních služeb a také v souvislosti s plněním rodičovské role klesá motivace k zapojování se do ÚPS a zejména k práci v noci.
Potěšující je výrazná podpora rozšíření kompetencí lékařů, zejména ze strany mladších lékařů. Ukazuje to, že jdeme správným směrem v připravované reformě primární péče. Vyplývá to i ze skutečnosti, že nemalá část lékařů již v současnosti poskytuje zdravotní služby nad rámec svých povinností a ve prospěch svých pacientů. Týká se to nejen možností metod POCT, prevence, ale i péče o některé pacienty s chronickou diagnózou či předepisování léků.
Necelých 5 % lékařů, kteří nevyužívají ke své preskripci elektronický recept, představuje potenciálních cca 100 lékařů, kteří by dle informací SPLDD ČR mohli ukončit svou činnost ke konci roku 2018. Tento počet není zanedbatelný, neboť v některých lokalitách může způsobit značný problém s dostupností péče PLDD.
ZÁVĚR
Uvedené výsledky jen podtrhují složitou situaci, ve které se v současné době obor praktického lékařství pro děti a dorost nachází. Další administrativní zátěž a nové úkony, spojené s elektronizací zdravotnictví, založené nikoliv na dobrovolnosti (alespoň u lékařů ve vyšším věku), ale povinnosti, může negativně působit na rozhodování starších lékařů, zda ještě pokračovat ve výkonu praxe, či nikoliv. A v situaci, kdy více než polovina všech praktických lékařů pro děti a dorost je ve věku 60 a více let, a kdy mladých lékařů do 40 let je pouze necelých 7 %, nelze tuto problematiku podceňovat. Nelze tak činit ani s ohledem na výsledky druhé části šetření týkající se problematiky ukončení praxe, které jsou prezentovány v jiném článku, kdy reálně hrozí, že do 5 let může ukončit svou praxi až třetina PLDD, tj. cca 700 lékařů.
Je proto nutné systémově, koncepčně, ale i komplexně řešit problematiku primární péče o děti a dorost v ČR. Ministerstvo zdravotnictví ČR za tímto účelem zřídilo na začátku roku 2018 pracovní skupinu k tzv. reformě primární péče, která aktivně analyzuje současný stav a vytváří potřebná doporučení vedoucí mj. k zachování důstojného postavení praktického lékařství jako takového. Jednotlivá opatření se musí zabývat jak otázkou zajištění dostatečné atraktivity oboru pro mladé lékaře a možnosti bez zbytečných administrativních a legislativních překážek se specializovat v tomto oboru (důležité je v tomto ohledu navrácení samostatného základního specializačního oboru Praktické lékařství pro děti a dorost, který byl zrušen v roce 2017), stejně jako vytvořit dostatečné motivační mechanismy, které napomohou ze střednědobého hlediska překlenout problémy spjaté s generační obměnou. Tyto problémy však nelze řešit izolovaně, naopak je nutné vyvinout dostatečnou diskusi a konkrétní kroky ve spolupráci jak se zdravotními pojišťovnami, které zodpovídají za zajištění poskytovaných služeb, tak také se zástupci krajských samospráv, kteří vytvářejí koncepce zdravotní péče v jednotlivých krajích.
Konflikt zájmů: žádný.
ADRESA PRO KORESPONDENCI:
RNDr. Luděk Šídlo, Ph.D.
Katedra demografie a geodemografie
Přírodovědecká fakulta Univerzity Karlovy
Albertov 6, 128 49 Praha 2
e-mail: ludek.sidlo@natur.cuni.cz
Zdroje
1. Burcin B., Šídlo L. Budoucí dostupnost primární zdravotní péče v Česku. Analytická studie založená na výsledcích modelových projekcí počtu a struktury lékařů primární zdravotní péče [online]. Praha: Přírodovědecká fakulta Univerzity Karlovy, 2017. Dostupný z: https://www.natur.cuni.cz/geografie/demografie-a-geodemografie/veda-a-vyzkum/vybrane-projekty/hodnoceni-a-modelovani-dostupnosti-primarni-zdravotni-pece-jako-klicoveho-aspektu-zdravotni-pece-v-cr/projekce-lekari-pzp.pdf [cit. 2018-12-07].
2. Český statistický úřad. Věkové složení obyvatelstva – 2017 [online]. Dostupný z: https://www.czso.cz/csu/czso/vekove-slozeni-obyvatelstva-2017 [cit. 2018-12-07].
3. Janečková H, Hnilicová H. Úvod do veřejného zdravotnictví. Praha: Portál 2009.
4. Poslanecká sněmovna Parlamentu České republiky. Zdravotně pojistný plán Všeobecné zdravotní pojišťovny České republiky na rok 1997. Tabulka 15. Společná Česko-slovenská digitální parlamentní knihovna. 1996 [online]. Dostupný z: http://www.psp.cz/eknih/1996ps/tisky/t011300f.htm [cit. 2018-12-07].
5. Starfield B. Primary care: balancing health needs, services, and technology. New York: Oxford University Press 1998.
6. Šídlo L. Lékaři primární zdravotní péče v České republice z pohledu demografie – současný stav jako základní kámen budoucího vývoje. Čas. Lék. čes. 2010; 149(12): 563–571.
7. Šídlo L. Primární zdravotní péče v ohrožení? Modelová scénáře budoucího vývoje lékařů primární zdravotní péče v ČR. Zdravotnictví v ČR 2011; 14(1): 2–7. Dostupné z: http://www.zdravcr.cz/archiv/zcr-1-2011.pdf [cit. 2018-12-07].
8. Šídlo L. Regionální diferenciace věkové struktury praktických lékařů v České republice na počátku 21. století. Prakt. Lék. 2010; 90(12): 704–707.
9. Šídlo L. Praktičtí lékaři v Česku očima demografa. Geografické rozhledy 2015; 25(1): 22–23. Dostupné z: https://www.geograficke-rozhledy.cz/archiv/clanek/163/pdf [cit. 2018-12-07].
10. Šídlo L, Novák M, Kocová M, Bartoň P. Physicians in the Czech Republic: A demographic perspective. Demografie 2015; 57(4): 309–318. Dostupné z: https://www.czso.cz/documents/10180/20555391/13005315q4.pdf/2c840e6e-ddf5-4073-a2da-393be3ace992?version=1.1 [cit. 2018-12-07].
11. Šídlo L, Novák M, Štych P, Burcin B. Hodnocení dostupnosti primární zdravotní péče v Česku – dostupnost praktického lékařství pro děti a dorost. Praha: Nakladatelství P3K 2017.
12. Šídlo L, Novák M, Štych P, Burcin B. K otázce hodnocení dostupnosti zdravotní péče v Česku. Čas. Lék. čes. 2017; 156(1): 43–50.
13. Štych P, Šídlo L, Novák M, Hořínek J. Místní dostupnost primární zdravotní péče v Česku – dostupnost praktického lékařství pro děti a dorost. Sada specializovaných map s odborným obsahem [online]. Praha: Nakladatelství P3K 2017. Dostupný z: https://drive.google.com/file/d/11MvLSMbVgNtQnQ9AxBP-nMDz7nwEsMp3/view?usp=sharing [cit. 2018-12-07].
14. Ústav zdravotnických informací a statistiky ČR. Zdravotnická ročenka České republiky 2017 [online]. Dostupná z: http://uzis.cz/system/files/zdrroccz_2017.pdf [cit. 2018-12-07].
15. Všeobecná zdravotní pojišťovna ČR. Ročenka VZP ČR za rok 2017 [online]. Dostupný z: https://www.vzp.cz/o-nas/dokumenty/rocenky [cit. 2018-12-07].
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2019 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
-
Všetky články tohto čísla
- Pracovní vytížení praktických lékařů pro děti a dorost v Česku pohledem samotných lékařů
- Chronický stres jako rizikový faktor výskytu a progrese rakoviny?
- Osobná dôstojnosť pacientky so sklerózou multiplex: interpretatívno fenomenologická analýza
- Přístup lékařů a manažerů ambulantních zdravotnických zařízení k obdrženým stížnostem
- Protonová radioterapie v léčbě solidních nádorů
- Zdravotní gramotnost romské minority v České republice
- Život s Crohnem – pohled z kožní ordinace + autentické sdělení pacientky
- Chirurgie a tělocvik
- Odešel nestor olomouckého tělovýchovného lékařství: prof. MUDr. Zdeněk Jirka, CSc. (1928–2018)
- Epidemie chytrých telefonů Nebezpečí pro zdraví, vzdělání a společnost
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Chronický stres jako rizikový faktor výskytu a progrese rakoviny?
- Protonová radioterapie v léčbě solidních nádorů
- Osobná dôstojnosť pacientky so sklerózou multiplex: interpretatívno fenomenologická analýza
- Zdravotní gramotnost romské minority v České republice
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



