-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Diagnostika a základy principů terapie dysfagie u pacientů po resekcích nádorů orofaryngeální oblasti
Diagnostics and Basic Principles of Dysphagia Therapy after Resection of Oropharyngeal Region Tumors
Log-term disorders of swallowing in patients after resection surgery in oropharyngeal region and subsequent radiotherapy or chemotherapy are encountered in about 50% of patients (7). The aim of this article is to provide a comprehensive view of the possibilities of their examination and rehabilitation. Due to the fact that majority of extensive resections in this region is performed for malignant neoplasms, this article is focused mainly on the specifics of rehabilitation of this spectrum of patients and the possibility of affecting the effects of radiotherapy. The most frequent causes of swallowing disorders after surgery in the oropharyngeal region lie in the absence of resected parts of the swallowing tract, disorders of innervation in perioperative damage to nervous nerve supply, transposition of individual parts f the swallowing tract with subsequent change of their function, consequences of postoperative cicatrices or post-irradiation changes. The controversial causes of swallowing disorders include tracheostomy cannula.
Keywords:
swallowing disorders, resection surgery, tracheostomy cannula
Autori: L. Roubíčková 1; E. Košľabová 2; M. Kysílko 3; M. Vosmiková 1; J. Sýba 2; A. Kavka 3; M. Hrušková 1; P. Lukeš 2; E. Lukešová 2; P. Kolář 1; M. Kövári 1
Pôsobisko autorov: Klinika rehabilitace a tělovýchovného lékařství 2. LF UK a FN Motol, Praha přednosta prof. PaedDr. P. Kolář, Ph. D. primářka MUDr. M. Kövari 1; Klinika zobrazovacích metod 2. LF UK a FN Motol, Praha přednosta prof. MUDr. M. Roček, primář MUDr. R. Pádr 2; Klinika otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN Motol, Praha přednosta prof. MUDr. J. Betka, DrSc., primář MUDr. P. Jablonický 3
Vyšlo v časopise: Rehabil. fyz. Lék., 22, 2015, No. 2, pp. 64-69.
Kategória: Přehledový článek
Súhrn
Dlouhodobé poruchy polykání u pacientů po resekčních operacích v orofaryngeální oblasti a následně proběhlé radioterapii či chemoradioterapii jsou udávány průměrně okolo 50 % (7). Cílem tohoto článku je poskytnout ucelený pohled na možnosti jejich vyšetření a rehabilitace.
Vzhledem k faktu, že většina rozsáhlejších resekčních výkonů je v této oblasti prováděna pro zhoubné novotvary, je článek zaměřený zejména na specifiku rehabilitace tohoto spektra pacientů a možnosti ovlivnění následků radioterapie. Příčinou poruch polykání u pacientů po chirurgických výkonech v orofaryngeální oblasti jsou nejčastěji absence resekovaných částí polykacího traktu, poruchy inervace při perioperačním poškození nervového zásobení, transpozice jednotlivých částí polykacího traktu s následnou změnou jejich funkce, následky pooperačního jizvení či poradiační změny. Mezi sporné příčiny poruch polykání patří tracheostomická kanyla.Klíčová slova:
poruchy polykání, resekční operace, tracheostomická kanylaÚvod
Mimo důkladný odběr anamnézy obtíží je vždy třeba provést i fyzikální vyšetření. Vzhledem k faktu, že ani zkušeným klinikem není 40 % tichých aspirací pouhým klinickým vyšetřením odhaleno (21), je vždy u závažné anamnézy či abnormálního výsledku fyzikálního vyšetření nutná objektivizace průběhu polykání některou z níže uvedených zobrazovacích metod. Incidence tichých aspirací u pacientů po radioterapii je udávána až 100% (17).
Z objektivních zobrazovacích metod při poruchách polykání jsou za zlatý standard považována 2 vyšetření – videofluoroskopie a FEES (Fibreoptic endoscopic evaluation of swalloving).
DIAGNOSTIKA PORUCH POLYKÁNÍ
Fees
Jedná se o endoskopickou metodu, během které je pacientovi zaveden flexibilní videoendoskop nosním průduchem nejprve do nasofaryngu a poté do oro - a hypofaryngu . Vyšetření provádí ORL lékař ve spolupráci s logopedem a/nebo rehabilitačním lékařem. Během vyšetření, po zhodnocení anatomických struktur, je pacientovi perorálně podána obarvená tekutá, kašovitá a tuhá konzistence stravy. V případě subjektivních stesků pacienta na obtíže s polykáním konkrétní potraviny je možno průběh polknutí během tohoto vyšetření objektivizovat. Polykání při FEES nejsme schopni hodnotit přímo, vzhledem k white-out fázi, která je způsobena stištěním hltanových stěn okolo endoskopu po iniciaci polykacího reflexu. Přímo jsme schopni zobrazit předčasný vstup bolu do faryngu při špatné orální kontrole, významnější zpoždění či absenci polykacího reflexu. Velmi dobře také můžeme vidět vstup stravy do nosohltanu při inusficienci velofaryngeálního uzávěru či chybějícím kontaktu kořene jazyka se zadní hltanovou stěnou. Po proběhlém polknutí sledujeme rezidua v hltanu (obr. 1). Dle jejich distribuce je možno usuzovat na etiologii poruchy polykání. Rezidua v epiglotických valekulách a na stěnách hltanu nacházíme při špatném kontaktu kořene jazyka se zadní hltanovou stěnou či při oslabení hltanových konstriktorů, v piriformních recesech opět při oslabení hltanových stěn, při nedostatečné laryngeální elevaci či špatné relaxaci horního jícnového svěrače, stenóze jícnu. Hodnocení se stává obtížnější při poresekčním chybění některých anatomických struktur, např. epiglottis. Po polknutí vždy pátráme po přítomnosti barviva v dýchacích cestách, vyzveme pacienta k odkašlání. Při tomto vyšetření pouze obtížně odhadujeme míru aspirace, pokud se nejednalo o aspiraci predeglutivní, kdy můžeme sledovat stravu od kořene jazyka až do dýchacích cest. Zcela zřetelné jsou samozřejmě i postdeglutivní aspirace z reziduí, u kterých však často obtížně odhadujeme procento z původně polknutého sousta.
Obr. 1. Průběh polykání kaše při vyšetření FEES u pacienta po pravostranné laterální faryngotomii, rozšířené pravostranné tonzilektomii, blokové krční disekci a následné radioterapii pro pravostranný karcinom tonzily. 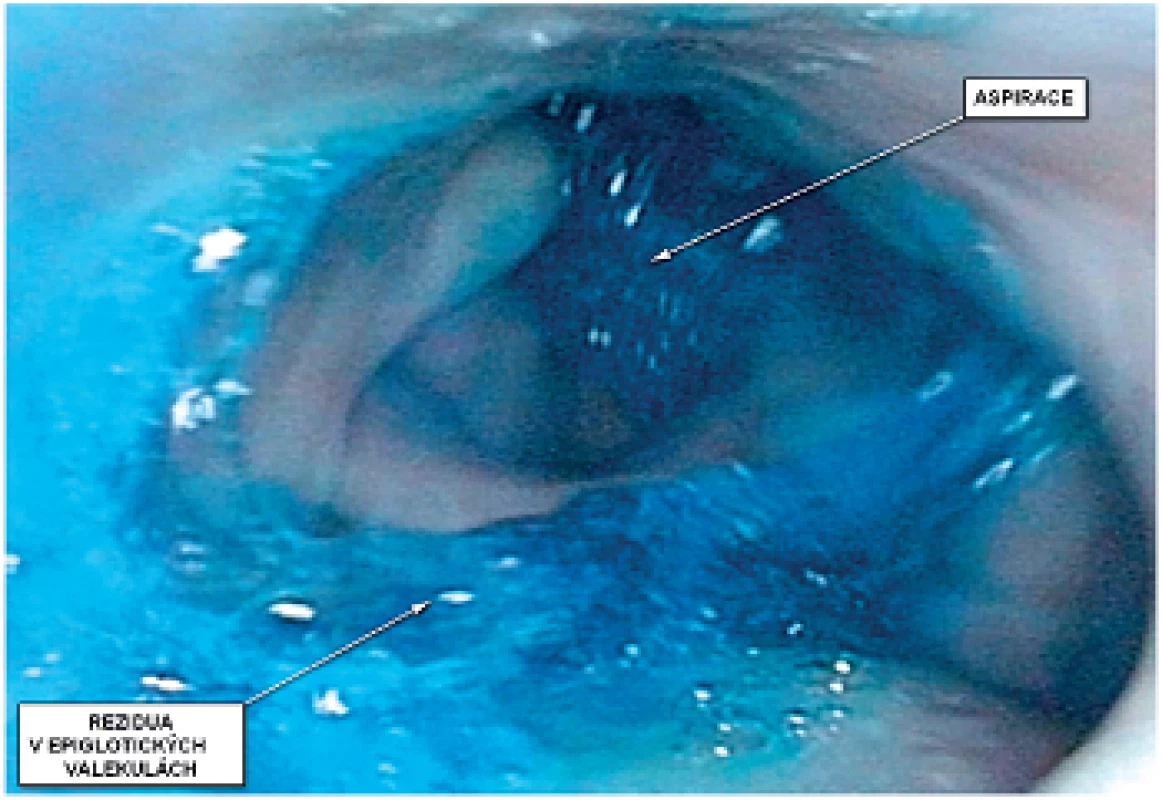
Po polknutí ještě vyzveme pacienta k otevření úst a zhodnotíme míru a lokalizaci případných zbytků. Při zjištění patologie je možno při vyšetření zkoušet efektivitu kompenzačních polohových či polykacích manévrů. Největší výhodou vyšetření je nepřítomnost radiační zátěže, možnost velmi detailního přehlédnutí anatomických struktur, zhodnocení stranové dominance obtíží. Nevýhodou je nemožnost detailního hodnocení orální fáze polykání, ve většině případů nemožnost kvantifikace aspirace a pouze nepřímé hodnocení průběhu polykacího aktu.
Videofluoroskopie
Videofluoroskopie je přístrojové rentgenologické vyšetření, při kterém je standardně rychlostí 30 snímků za sekundu zaznamenáván průběh polykacího aktu od dutiny ústní po průchod horním (eventuálně dle potřeby i dolním) jícnovým svěračem. Jedná se o komplexní funkční vyšetření polykacího aktu. Největšími výhodami jsou možnost posouzení průběhu celého polykacího aktu, přesné určení přítomné patologie a kvantifikace aspirace (obr. 2). Nevýhodou oproti FEES je přítomnost radiační zátěže a horší možnost hodnocení anatomických struktur. Vyšetření je prováděno radiologem ve spolupráci s logopedem či v případě FN Motol ve spolupráci s rehabilitačním lékařem. Při vyšetření je pacientům podávána baryová kontrastní látka různých konzistencí. Opět můžeme baryem obarvit i konkrétní jídla, která dělají pacientovi obtíže. Hodnotíme průběh orálně přípravné i transportní fáze, kvalitu nasofaryngeálního uzávěru, kontaktu mezi kořenem jazyka a hltanem, kontraktilitu hltanových stěn, v případě penetrace i těsnost hlasivkového uzávěru, schopnost relaxace krikofaryngeálního svěrače, míru laryngeální elevace a jeho ventrálního pohybu. Určujeme místo iniciace polykacího reflexu, hodnotíme přítomnost penetrace do laryngu a aspirace do dýchacích cest, včetně aspirovaného množství. Dále vždy hodnotíme, zda byla aspirace symptomatická (dopro-vázená kašlem) či tichá. V případě zjištěné patologie při vyšetření je možno vyzkoušet efektivitu a kvalitu provedení polykacích či polohových manévrů.
Obr. 2. Videofluoroskopický záznam polykání tekutiny pacienta po pravostranné laterální faryngotomii, rozšířené pravostranné tonzilektomii, blokové krční disekci a následné radioterapii pro pravostranný karcinom tonzily. Jasně patrná výrazná rezidua v hltanu a masivní aspirace. 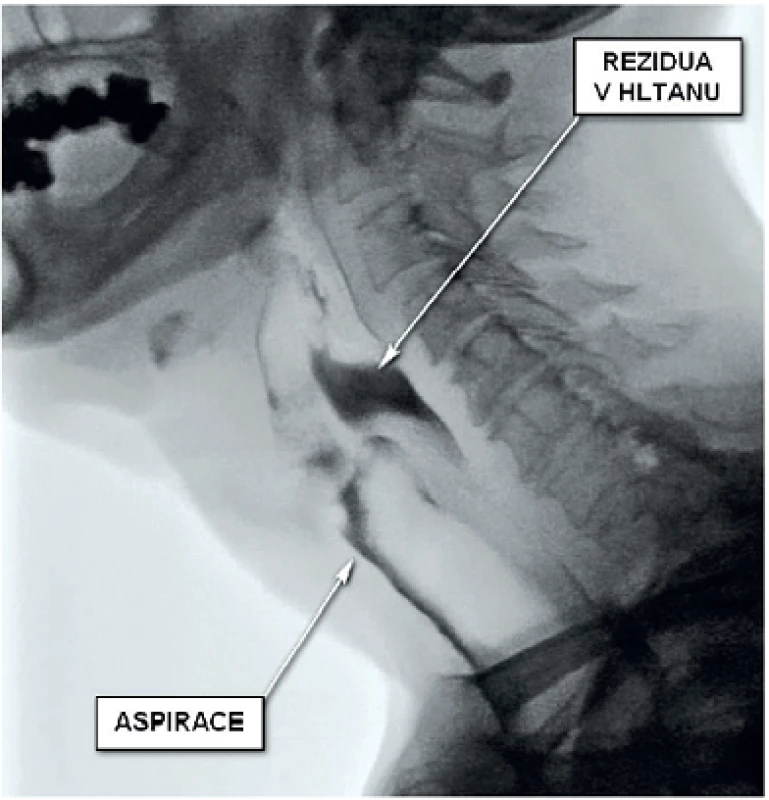
ZHODNOCENÍ VÝSLEDKŮ VYŠETŘENÍ A ZÁKLADNÍ PRINCIPY TERAPIE
Pokud je při vyšetřeních zjištěna aspirace 10 % a více určité konzistence, kterou se nepodaří polykacími ani polohovými manévry odstranit, je nutno tuto konzistenci, vzhledem k vysokému riziku vzniku aspirační bronchopneumonie, z die-ty zcela vyřadit.
Principy rehabilitace můžeme rozdělit na kompenzační, které nemění charakter poruchy, ale umožňují navýšení perorálního příjmu, zajišťují jeho bezpečnost či zvyšují komfort při polykání. Druhým typem rehabilitačních technik jsou terapeutické techniky, jejichž úkolem je zmírnit či odstranit stávající poruchu.
Kompenzační techniky můžeme rozdělit na chirurgické rekonstrukční techniky a nechirurgické techniky. Z nechirurgických rehabilitačních postupů využíváme posturální techniky, polykací manévry, senzomotorické stimulace, úpravu podávaných objemů či konzistencí, intraorální protetiku. Z terapeutických technik pak cvičení ke zlepšení rozsahu pohybu, ke zlepšení svalové síly, koordinace a dále senzorická cvičení. Popis kompenzačních i terapeutických technik, manév-rů a cvičení přesahuje rámec tohoto článku a měl by být proto obsahem dalšího příspěvku.
Aspirace, její příčiny a rizika s ní spojená
Aspirace je definována jako vstup stravy či tekutiny pod úroveň hlasových vazů. Aspirace můžeme rozdělovat dle mnoha kritérií. Nejvýznamnější je rozdělení na symptomatické a tiché. Symptomatická aspirace vyvolá u pacienta kašel, pocit dušení, zvlhčení hlasu apod., tichá aspirace není pacientem zaznamenána. Riziky spojenými s aspirací jsou zejména bronchopneumonie, dehydratace, malnutrice či akutně vzniklá asfyxie při obstrukci dýchacích cest aspirovaným materiálem.
Pacient s tracheostomickou kanylou
Ačkoli mnoho autorů neustále poukazuje na zvýšené riziko aspirací u pacientů s tracheostomickou kanylou (4, 12, 16), jsou tyto hypotézy četnými studiemi jiných autorů vyvraceny (5, 18, 26). Objevuje se otázka, zde je přítomnost tracheostomické kanyly příčinou poruch polykání, či se tyto poruchy pouze častěji vyskytují u spektra pacientů, kteří vyžadují její zavedení. Z výzkumu vyplývá, že důležitou roli hraje dostatečný subglotický tlak (20).
Nejčastější poradiační změny a možnosti jejich ovlivnění:
Incidence aspirační pneumonie u pacientů po proběhlé radioterapii na oblast hlavy a krku je udávána v 22-88 % (17). Následky radioterapie nebývají vždy pacientům před jejím započetím dostatečně objasněny. Přesto po jejím absolvování udává obtíže s příjmem potravy 63,1% z nich, na xerostomii si stěžuje 91.8 % , změny chuti udává 75,4 % (6).
Radioterapií indukovaná mucositida se vyskytuje přibližně u 80 % pacientů ozařovaných pro karcinom hlavy a krku (28). 20-30 % z těchto pacientů vyžaduje do jejího odeznění či zmírnění arteficiální výživu (28). Jedná se o časný následek radioterapie, kdy po jejím skončení dochází většinou k dobrému vyhojení. V oblasti jícnu v rámci pozdních následků poměrně často dochází k fibrotickým změnám, jejichž následkem může být jícnová stenóza, perforace či vznik fistul (13). V případě vzniku poradiační stenózy jícnu je nezbytná její dilatace, vznik fistul či perforací je nutno řešit chirurgicky.
Ztráta chuti k jídlu bývá ve většině případů pouze přechodnou obtíží a dle některých autorů dochází k návratu téměř k normálu v průběhu 1-5 let (28). Z našich zkušeností však pacienti nejsou s kvalitou chuťových vjemů dlouhodobě zcela spokojeni. Příčinou změny chuťových vjemů je nejen přímé poškození chuťových buněk a jejich nervového a cévního zásobení radiací, ale podílí se na ní i xerostomie (28).
Xerostomie je velmi častým a mnohdy ireverzibilním následkem radioterapie. Serózní acinární buňky slinných žláz jsou výrazně radiosenzitivnější nežli mucinózní. Proto dochází k poškození zejména glandulla parotis produkující většinu serózní složky slin. Díky časté přetrvávající produkci mucinózní složky slin ostatními slinnými žlázami, které jsou radiorezistentnější, bývají sliny pacientů po radioterapii často nepříjemně lepivé a viskózní. Kromě změny viskozity a množství slin dochází i k výrazným změnám jejich složení. Průměrné pH klesá z původních 7,0 na 5,0 (28). Koncentrace imunoproteinů, lysozymu a laktoferrinu je ve zbytkových slinách naopak zvýšena, přesto vzhledem k výrazně snížené produkci slin dochází k jejich významnému deficitu (28). To často vede ke změnám orální flóry. Nejčastěji dochází k pomnožení Streptococcus mutans, Lactobacillus species a Candida species (28). Kombinace těchto dějů vede k výrazně zvýšenému riziku vzniku zubního kazu a zánětů periodontu.
Celodenní popíjení vody je pro tyto pacienty zcela nezbytné k zabránění pocitu vysychání ústní dutiny. Vhodné je užívání umělých slin s obsahem baktericidní příměsi jako dalšího prostředku k zabránění zvýšené kazivosti chrupu mimo nezbytnou zvýšenou hygienu ústní dutiny. Vhodná jsou speciální, ústní sliznici nedráždící, lízátka, bonbony a žvýkačky bez cukru stimulující salivaci. Nevýhodou těchto přípravků je jejich vysoká cena a také jejich omezená dostupnost na českém trhu.
V zahraničí jsou v terapii xerostomie s velmi dobrým efektem využívány léky ze skupiny parasympatomimetik, nejčastěji Pilokarpin (19). Na našem pracovišti v poslední době využíváme vitamin C, který má schopnost štěpení disulfidových můstků, které jsou zodpovědné za vysokou viskozitu mucinózní složky slin (8). S výplachy úst kyselinou askorbovou určenou pro injekční podání dosahujeme zatím u malého vzorku pacientů dobrých výsledků. Nevýhodou běžně prodávaných bonbonů, žvýkaček a dalších potravin s umělými sladidly a vitaminem C bývá kyselina citronová, která je často ke zlepšení chuti do produktů přidávána. Ta působí velmi dráždivě na poradiačně poškozenou sliznici ústní dutiny a navíc má erozivní vliv na zubní sklovinu (23). Efekt akupunktury na stimulaci salivace je dosud sporný. Mnohými autory je výrazně doporučována (1, 14, 15, 22), zatímco jiní shledávají důkazy o její efektivitě nedostatečnými ( 11, 24). Osobní zkušenosti s touto metodou doposud nemáme.
Kožní poradiační změny vídáme téměř vždy. Erytém je radiací přímo vyvolaná změna epidermis, zatímco pozdní změny jsou vyvolány spíše poruchou cévního zásobení. Zahrnují zejména atrofizaci, vznik teleangiektazií a v krajním případě i nekrotizaci (9). Cílem terapie aktivní či fibrotické jizvy je dosažení normální vzájemné posunlivosti všech vrstev měkkých tkání (či měkké tkáně proti kosti) v oblasti jizvy a v jejím okolí.
Změny nervosvalové tkáně jsou důsledkem kombinace ischemizace v důsledku fibrotizace vasa vasorum, útlaku okolními fibrotickými strukturami (25) a přímého působení radiace na nervovou a svalovou tkáň. Velmi častými symptomy jsou poruchy senzitivity, bolest a svalové oslabení. Příčinou může být poškození kterékoli části nervosvalového sytému – mozku, míchy, periferních nervů či svalů samotných. Při radiací indukované myopatii pacienty zaučujeme v posilovacích cvičeních.
Změny svalových šlach a ligament zahrnují fibrotizaci, sklerotizaci a ztrátu elasticity. U pacientů po radioterapii na oblast hlavy a krku často diagnostikujeme fibrotizaci temporomandibulárního skloubení, která je následně zdrojem obtíží s otevíráním úst. Při vzniku fibrózy či ztrátě elasticity měkkých tkání v oblasti krku dochází k omezení rozsahů pohybu – zejména může docházet k omezení elevace a ventrálního pohybu laryngu. Tato omezení vedou často k aspiracím. Na našem pracovišti jsou pacienti zaučováni v autoterapii technikami měkkých tkání, kartáčkováním, míčkováním a v protahovacích cvičeních. Stran fibrotizace temporomandibulárního skloubení jsou doporučována cvičení na zlepšení rozsahu pohybu v těchto kloubech, která často doplňujeme o automobilizační techniky. Mechanické pomůcky, takzvané čelistní rozvěrače, nejsou na našem pracovišti využívány. I bez jejich užití se daří u pacientů dosahovat uspokojivých výsledků, ačkoli je v literatuře popisována jejich vysoká účinnost.
Lymfedém v oblasti hlavy a krku může být následkem již samotné resekční operace, pokud byla její součástí bloková krční lymfatická disekce, kdy dojde k porušení jak povrchové, tak hluboké lymfatické drenáže krku a obličeje (27). Následnou radioterapií dochází navíc k fibrotizaci a jizvení okolních měkkých tkání a útlaku reziduálních lymfatických cév a opět také k jejich přímému poškození radiací, což může být dalším rizikovým faktorem pro vznik lymfedému (2). Lymfodrenáže jsou v časném pooperačním období u pacientů s plánovanou radio - či chemoradioterapií vzhledem k riziku podpory karcinogeneze kontraindikovány. Guidelines pro vhodný čas započetí lymfodrenáží v české i světové literatuře chybí. Ve FN Motol jsou standardně doporučovány po skončení radioterapie.
Pacient by měl být předem obeznámen s možnými následky radioterapie a všichni pacienti s plánovanou radioterapií na oblast krku by měli být zaučeni v soustavě preventivních cvičení. Za nejdůležitější považujeme cvičení k udržení rozsahu pohybu temporomandibulárního skloubení, laryngeální elevace a svalové síly hltanových konstriktorů a jazyka.
DYSFAGIOLOGICKÝ TÝM FN Motol
Dysfagiologický tým FN Motol je tvořen otorinolaryngologem, radiologem, rehabilitačním lékařem a logopedem. Spolupracuejme i se stomatologickým protetikem, k dispozici je nutricionista. Tým v tomto složení funguje ve FN Motol od počátku roku 2012. Z objektivních zobrazovacích metod jsou na našem pracovišti pravidelně prováděna videofluoroskopická a videoendoskopická vyšetření FEES.
ZÁVĚR
Poruchy polykání jsou u pacientů po terapii tumorů v orofaryngeální oblasti velmi častým následkem. Rehabilitace by měla být zaměřena na zlepšení kvality života pacientů, usnadnění perorálního příjmu a zejména zajištění jeho bezpečnosti. Z důvodu možných život ohrožujících následků dysfagie by měl být každý pacient pečlivě vyšetřen a v případě zjištěného rizika malnutrice, dehydratace či aspirační bronchopneumonie předán do péče některého z dysfagiologických týmů fungujících v České republice. Jejich seznam naleznete např. na stránkách http://www.nestlehealthscience.cz/potizespolykanim/Pages/odbornici.html. Vzhledem k tomu, že mortalita aspirační pneumonie je udávána až 70% (3), měl by být každý pacient s podezřením na aspiraci vyšetřen některou z objektivních zobrazovacích metod a měla by u něj být zahájena adekvátní terapie a režimová opatření.
Adresa ke korespondenci:
MUDr. Lenka Roubíčková
Fakultní nemocnice v Motole
V Úvalu 84
150 06 Praha 5
e-mail: lenka.roubickova@fnmotol.cz
Zdroje
1. BLOM, M., LUNDEBERG, T.: Long-term follow-up of patients treated with acupuncture for xerostomia and the influence of additional treatment Oral Diseases, 6, 2000, 1, s. 15-24.
2. Cormier, N. J., Askew, L. R., Mungovan, D. K., Xing, Y., Ross, I. M., Armer, J. M.: Lymphedema beyond breast cancer, A systematic review and meta-analysis of cancer-related secondary lymphedema. Cancer, 116, 2010, 22, s. 5138–5149.
3. DeLegge, M. H.: Aspiration pneumonia: incidence, mortality, and at-risk populations. Journal of Parenteral and Enteral Nutrition, 26, 2002, 6, s. 19-26.
4. DING, R., LOGEMANN, A. J.: Swallow physiology in patients with trach cuff inflated or deflated: A retrospective study. Head & Neck, 27, 2005, 9, s. 809-813.
5. DONZELLI, J., BRADY, S., WESLING, M., THEISEN, M.: Effects of the removal of the tracheotomy tube on swallowing during the fiberoptic endoscopic exam of the swallow (FEES). Dysphagia, 20, 2005, 4, s. 283-289.
6. EPSTEIN, J. B., EMERTON, S., KOLBINSON, D. A., LE, N. D., PHILLIPS, N., STEVENSON-MOORE, P., OSOBA, D.: Quality of life and oral function following radiotherapy for head and neck cancer. Head & Neck, 21, 1999, 1, s. 1-11.
7. GARCÍA-PERIS, P., PARÓNA, l, VELASCOA, C., DE LA CUERDA, C., CAMBLORA, M., BRETÓNA, I., HERECIAB, H., VERDAGUERB, J., NAVARROB, C., CLAVEC, P.: Long-term prevalence of oropharyngeal dysphagia in head and neck cancer patients: Impact on quality of life. Clinical Nutrition, 26, 2007, 6, s. 710-717.
8. GIUSTARINI, D., DALLE-DONNE, I., COLOMBO, R., MILZANI, A., ROSSI, R.: Is ascorbate able to reduce disulfide bridges? A cautionary note. Nitric Oxide, 19, 2008, 3, s. 252–258.
9. Hopewell, J. W.: The skin: Its structure and response to ionizing radiation. International Journal of Radiation Biology, 57, 1990, 4, s. 751-773.
10. HUGHES, P. J., SCOTT, P. M., KEW, J., CHEUNG, D. M. C., LEUN, S. F., AHUJA, A. T., VAN HASSELT, C. A.: Dysphagia in treated nasopharyngeal cancer. Head & Neck, 22, 2000, 4, s. 393-397.
11. JEDEL, E.: Acupuncture in xerostomia – a systematic review. Journal of Oral Rehabilitation, 32, 2005, 6, s. 392-396.
12. JIN, S. J., YOUNG, D. K., WOOK, Y. K., WOO, Y. K., YOUNG, S. J., SUNG, E. K.: Effect of decannulation on pharyngeal and laryngeal movement in post-stroke tracheostomized patiens. Annals of Rehabilitation Medicine, 36, 2012, 3, s. 356-364.
13. Johnson, E., Gaumnitz, E., Reichelderfer, M.: Strictures, rings, webs (peptic caustic, radiation, anastomotic). In SHAKER, R., BELAFSKY, P. C., POSTMA, G. N., EASTERLING, C. (Eds.) 2013. Principles of deglutition: A multidisciplinary text of swallowing and its disorders. Springer, New York. Springer Science & Business Media, 2013, s. 431-443, ISBN 978-46114-3794-9.
14. JOHNSTONE, P. A. S., PETER, P. Y., BYRON, C. M., WARREN, S. I., NIEMTZOW, C. R.: Acupuncture for pilocarpine-resistant xerostomia following radiotherapy for head and neck malignancies. International Journal of Radiation Oncology*Biology*Physics, 50, 2001, 2, s. 353-357.
15. JOHNSTONE, P. A., NIEMTZOW, R. C., RIFFENBURGH, R. H.: Acupuncture for xerostomia: clinical update. Cancer, 94, 2002, 4, s. 1151-1156.
16. KOMÍNEK, P., ROSOLANKA, M., TEDLA, M., CHROBOK, V., PALEČEK, T.: Poruchy polykání po chirurgických výkonech. In TEDLA, M. et al., 2009. Poruchy polykání. Havlíčkův Brod, TOBIÁŠ, 2009, s. 150-162, ISBN 978-80-7311-105-2.
17. LAZARUS, C.: Dysphagia secondary to effects of chemotherapy and radiotherapy. In SHAKER, R., BELAFSKY, P. C., POSTMA, G. N., EASTERLING, C. (Eds.) 2013. Principles of deglutition: A multidisciplinary text of swallowing and its disorders. Springer New York. Springer Science & Business Media, 2013, s. 431-443, ISBN 978-46114-3794-9.
18. LEDER, S. B., JOE, J. K., ROSS, D. A., COELHO, D. H., MENDES, J.: Presence of a tracheotomy tube and aspiration status in early, postsurgical head and neck cancer patients. Head & Neck, 27, 2005, 9, s. 757-761.
19. LEVEQUE, F. G., MONTGOMERY, M., POTTER, D., ZIMMER, M. B., RIEKE, J. W., STEIGER, B. W., GALLAGHER, S. C., MUSCOPLAT, C. C.: A multicenter, randomized, double-blind, placebo-controlled, dose-titration study of oral pilocarpine for treatment of radiation-induced xerostomia in head and neck cancer patients. Journal of Clinical Oncology, 11, 1993, 6, s. 1124-1131.
20. LOGEMANN, A. J., PAULOSKI, B. R., COLANGELO, L.: Light digital occlusion of the tracheostomy tube: a pilot study of effects on aspiration and biomechanics of the swallow. Head & Neck, 20, 1998, 1, s. 52-57.
21. LOGEMANN, A. J.: Evaluation and treatment of swallowing disorders. Austin, Texas, PRO-ED, Inc., 1998, s. 406, ISBN 0-89079-728-5.
22. MENG, Z., KAY, M.G., HU, CH., CHIANG, J., CHAMBERS, M., ROSENTHAL, D.,I., PENG, H., ZHANG, Y., ZHAO, Q., ZHAO, G., LIU, L., SPELMAN, A., PALMER, J. L., WEI, Q., COHEN, L.: Randomized controlled trial of acupuncture for prevention of radiation-induced xerostomia among patients with nasopharyngeal carcinoma. Cancer, 118, 2012, 13, s. 3337-3344.
23. NIEUV, A. A. V., VEERMAN, E. C. I.: Current terapies for xerostomia and salivary gland hypofunction associated with cancer therapies. Supportive Care in Cancer, 11, 2003, 4, s. 226-231.
24. O‘SULLIVAN E, M., HIGGINSON, I. J.: Clinical effectiveness and safety of acupuncture in the treatment of irradiation-induced xerostomia in patients with head and neck cancer: a systematic review. Acupuncture in Medicine, 28, 2010, 4, s. 191-199.
25. Stubblefield, M. D.: Radiation fibrosis syndrome: Neuromuscular and musculoskeletal complications in cancer survivors. PM&R, 3, 2011, 11, s. 1041-1054.
26. TERK, R. A., LEDER, B. S., BURELL, I. M.: Hyoid bone and laryngeal movement dependent upon presence of a tracheotomy tube. Dysphagia, 22, 2007, 2, s. 89-93.
27. Váchová, H.: Manuální lymfodrenáž lymfedému hlavy a krku. Angiologie, 2008, 3, s. 111-114.
28. VISSINK, A., JANSMA, J., SPIJKERVET, F. K. L., BURLAGE, F. R., COPPES, R. P.: Oral sequelae of head and neck radiotherapy. Critical Reviews in Oral Biology & Medicine, 14, 2003, 3, s. 199-212.
Štítky
Fyzioterapia Rehabilitácia Telovýchovné lekárstvo
Článok vyšiel v časopiseRehabilitace a fyzikální lékařství
Najčítanejšie tento týždeň
2015 Číslo 2- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Hluboká stimulace globus pallidus zlepšila klinické příznaky u pacientky s refrakterním parkinsonismem a genetickou mutací
- V ČR chybí specializovaná péče o pacienty s nervosvalovým onemocněním
-
Všetky články tohto čísla
- Vliv akrální koaktivační terapie na sílu výdechových svalů a na rozvíjení hrudníku
- Vliv elastického tapu na rozsah pohybu při flexi trupu
- Diagnostika a základy principů terapie dysfagie u pacientů po resekcích nádorů orofaryngeální oblasti
- Využití zpětné vazby v rehabilitaci pacientů s poruchami chůze po cévní mozkové příhodě
- Neuropatia n. suprascapularis
- Únavová zlomenina v praxi fyzioterapeuta a lékaře I. – M. Osgood–Schlatter
- Kazuistika pacienta s Parkinsonovou nemocí – hodnocení chůze na suchu a ve vodě
- XXIV. konference rehabilitační, fyzikální a balneo medicíny – Jáchymov 2015
- Rehabilitace a fyzikální lékařství
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Únavová zlomenina v praxi fyzioterapeuta a lékaře I. – M. Osgood–Schlatter
- Vliv akrální koaktivační terapie na sílu výdechových svalů a na rozvíjení hrudníku
- Diagnostika a základy principů terapie dysfagie u pacientů po resekcích nádorů orofaryngeální oblasti
- Využití zpětné vazby v rehabilitaci pacientů s poruchami chůze po cévní mozkové příhodě
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



