-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Výskyt poruch rovnováhy u nemocných s chronickou obstrukční plicní nemocí
The Occurrence of Balance Disorders in Patients with Chronic Obstructive Pulmonary Disease
The ability to maintain balance is one of the basic criterions to keep functional self-sufficiency while performing activities of daily living and doing physical activities. Most frequently, balance disorders are connected with neurological conditions, vestibular apparatus or musculoskeletal dysfunction. Increased prevalence of balance disorders was proved in Chronic Obstructive Pulmonary Disease (COPD) patients as well. Balance disorders in COPD patients arise from several factors – higher age, impact of medication, skeletal muscle hypotrophy, dysfunction of breathing and postural function of the diaphragm, malnutrition and patients‘ comorbidities. A fall as a consequence of the balance disorders can markedly complicate health and psychological status of patients with COPD. Therefore, it is important to ask for balance disorders while taking medical history in COPD patients, assess the ability to maintain balance in such patients, and in case of presence of balance disorders, incorporate sensorimotor training and other physical therapy methods supporting the balance improvement into a pulmonary rehabilitation program.
Keywords:
extrapulmonary manifestations of COPD – risk of fall – pulmonary rehabilitation – balance training
Autori: T. Michalčíková; K. Neumannová
Pôsobisko autorov: Katedra fyzioterapie, Fakulta tělesné kultury, Univerzita Palackého v Olomouci, vedoucí katedry PhDr. D. Smékal, Ph. D.
Vyšlo v časopise: Rehabil. fyz. Lék., 26, 2019, No. 2, pp. 61-67.
Kategória: Původní práce
Súhrn
Schopnost udržet rovnováhu je jedním ze základních kritérií pro udržení funkční soběstačnosti při běžných denních a pohybových aktivitách. Nejčastěji jsou poruchy rovnováhy spojené s neurologickými onemocněními, s dysfunkcí vestibulárního nebo pohybového ústrojí. Zvýšený výskyt poruch rovnováhy byl však potvrzen i u nemocných s chronickou obstrukční plicní nemocí (CHOPN). K poruchám rovnováhy u nemocných s CHOPN dochází na podkladě více vlivů – vyšší věk, vliv medikace, hypotrofie svalů, dysfunkce bránice v dechové i posturální funkci, malnutrice i přidružené komorbidity. Pád jako následek poruch rovnováhy může výrazně komplikovat zdravotní i psychický stav pacientů s CHOPN. Proto je u nemocných s CHOPN důležité poruchy rovnováhy anamnesticky zjišťovat, rovnováhu u těchto pacientů vyšetřovat a v případě výskytu poruch rovnováhy je vhodné do programu plicní rehabilitace zařadit také senzomotorický trénink a ostatní fyzioterapeutické postupy ke zlepšení rovnováhy.
Klíčová slova:
mimoplicní projevy CHOPN – riziko pádu – plicní rehabilitace – balanční trénink
ÚVOD
Poruchy rovnováhy mají vliv na zvýšené riziko pádů, které mohou následně komplikovat zdravotní i psychický stav jedinců, u kterých jsou přítomny. Častěji se vyskytují u osob vyššího věku a osob, u nichž jsou přítomny poruchy pohybového aparátu nebo neurologická onemocnění. Často se jedná o jedince s chronickým onemocněním. Mezi chronická onemocnění, u kterých byl vyšší výskyt poruch rovnováhy také zaznamenán, patří i CHOPN.
PORUCHY ROVNOVÁHY U PACIENTŮ S CHOPN
Dle Globální iniciativy pro CHOPN (Global Initiative for Chronic Obstructive Lung Disease – GOLD) (1) jde o preventabilní, léčitelné onemocnění, charakterizované přetrvávajícím omezením průtoku vzduchu v průduškách, které obvykle progreduje a je spojeno se zvýšenou zánětlivou odpovědí dýchacích cest na škodlivé plyny a částice. Během výdechu dochází k předčasnému uzávěru dýchacích cest, což vede k jeho nedostatečnosti. V pokročilých stadiích může nedostatečný výdech vést k nárůstu reziduálního objemu plic. Sekundárně je redukována také inspirační kapacita (2). U pacientů s CHOPN však nejsou díky jejich nemoci přítomny pouze patologické změny v dýchacím systému, ale dochází také k mimoplicním projevům onemocnění. Ty se projevují zejména v muskuloskeletálním a kardiovaskulárním systému (28). Na podkladě hypoxie, dekondice a malnutrice dochází k systémovým poruchám, tzv. hypermetabolismu, myopatii kosterních svalů, možným psychiatrickým změnám a kardiovaskulárním či renálním onemocněním (2). U pacientů s CHOPN bylo potvrzeno dvou až pětinásobně vyšší riziko vzniku kardiovaskulárních onemocnění než u osob, které se pro CHOPN neléčí (22).
U pacientů s CHOPN je velmi často přítomen neoptimální dechový vzor. Je spojen s nedostatečným rozvíjením hrudníku a s dysfunkcí dýchacích svalů. U pacientů s CHOPN se dále může vyskytovat slabost nádechových i výdechových svalů (33, 36). Patologické změny v dýchacím systému, spojené s nedostatečnou funkcí dýchacích svalů, mají vliv na výskyt plicní hyperinflace, což má za následek další prohloubení dušnosti, dysfunkci bránice a nárůst únavy dýchacích svalů (41, 44). Je proto důležité si uvědomit, že u nemocných s CHOPN nedochází pouze k postižení dýchacího systému, ale díky mimoplicním projevům nemoci se vyskytují i další poruchy, jako hypotrofie nejen dýchacích, ale také trupových a končetinových svalů, a často se u pacientů vyskytuje i únava. To vše následně vede ke snížení tolerance zátěže a k poklesu úrovně pohybových aktivit. Výše uvedené změny se pak mohou podílet na výskytu poruch rovnováhy a zvýšeném riziku výskytu pádů u takto nemocných. Mezi další faktory, které mají na výskyt poruch rovnováhy u nemocných s CHOPN vliv, patří vyšší věk, vliv medikace, malnutrice a častý výskyt komorbidit (2, 8, 11, 19, 37).
Klíčovým aspektem k udržení stability a k prevenci pádů je posturální kontrola, a to jak ve statických, tak v dynamických situacích (4). Hlavním dýchacím svalem je bránice, která zastává tři funkce, dechovou, posturální a viscerální. Proto, aby bránice mohla vykonávat svou posturální funkci, je zapotřebí její souhra se svaly břicha, zad a pánevního dna (18, 20, 29). Pomocí dynamické MRI v kombinaci se simultánním spirometrickým záznamem bylo prokázáno přispění bránice k udržení postury i za současného dýchání během různých aktivit. Autoři dodávají, že dýchání hraje významnou roli při posturální kontrole a obráceně, nároky na provedení konkrétní aktivity mohou ovlivnit funkci bránice (30). Hodge a kolegové (19) uvedli, že při zvýšení ventilačních nároků dochází k potlačení posturální funkce bránice a k upřednostnění její dechové funkce na úkor posturální. Přitom se zvětšují dechové exkurze a narůstá dechový objem. Za situace, kdy nedojde ke zvýšení ventilačních nároků, jsou respirační a posturální funkce bránice v dynamické rovnováze.
Vliv chronické obstrukční plicní nemoci na výskyt poruch rovnováhy byl prokázán jak zahraničními, tak českými studiemi (4, 5, 6, 7, 8, 9, 27, 35, 37, 45, 47). Neumannová a spol. (37) svou studií potvrdili zhoršení mediolaterální stability u pacientů s CHOPN ve stoji. Tuto skutečnost spojují s vyšším rizikem pádu. Ve studii z roku 2017 Neumannová a kolegové u CHOPN pacientů zjistili i vysoký výskyt subjektivních poruch rovnováhy. U 45,5 % případů se tato porucha projevovala častým zakopáváním, které vedlo k projevům nejistoty při chůzi. U 13,5 % pacientů s CHOPN se v předchozích třech měsících vyskytl i pád. Bylo zjištěno, že pacienti s CHOPN ve srovnání s kontrolní skupinou zdravých jedinců vykazují narušení rovnováhy, změnu chůze a délky kroku, což opět vede k vyšší náchylnosti k pádům (55). Iwakura a kolegové (23) uvedli spojitost mezi rovnováhou a nízkou úrovní pohybové aktivity u CHOPN pacientů, která může vést právě k poruše rovnováhy. Dle jiných autorů se na zvýšení rizika pádu podílí nejen porucha rovnováhy, ale i síla dolních končetin (konkrétně m. quadriceps femoris) (42). Hlavním negativním důsledkem poruchy rovnováhy těchto pacientů je tedy nárůst rizika pádů a komplikace spojené s jeho následky.
RIZIKO PÁDU U PACIENTŮ S CHOPN
Schopnost udržení rovnováhy je jedním z esenciálních kritérií pro udržení funkční soběstačnosti při běžných denních aktivitách. Rizikové faktory pádu můžeme rozdělit na vnitřní a vnější. Zatímco vnitřní faktory představují chronická onemocnění, vyšší věk, odchylky v chůzi, svalová slabost, mnohočetná medikace a pozměněný kognitivní status, vnější faktory zahrnují např. chůzi na kluzkém povrchu, nevhodnou obuv nebo individuální charakteristiky okolí (3). Riziko pádu narůstá přímo úměrně k počtu rizikových faktorů (9, 48). Pády představují významný problém a přinášejí mnohé důsledky pro populaci vyššího věku. Odhaduje se, že 40 % populace ve věku nad 65 let, žijících doma, spadne alespoň jedenkrát za rok. Přitom 1 ze 40 jedinců této populace je kvůli pádu hospitalizován (48). S hospitalizací, kdy dochází k imobilizaci pacienta na lůžku, jsou spojena mnohá rizika. Zvyšuje se například riziko vzniku trombembolické choroby (16) a plicní embolie (21). Progreduje ztráta svalové hmoty, prohlubuje se dušnost a dekondice a klesají dechové funkce (14, 47, 54). S imobilizací souvisí také zvýšení rizika rozvoje osteoporózy (32). Nárůst prevalence osteoporózy byl prokázán u CHOPN pacientů z původních 47 % na 61 % po uplynutí 3 let od prvního měření. Dále byl zjištěn pokles hladiny vitaminu D, který dle autorů zvyšuje riziko rozvoje osteoporózy až 7,5krát (15). Přítomnost osteoporózy je přitom významným faktorem přispívajícím k nárůstu závažnosti důsledků pádu. Nejčastějšími následky pádů u populace nad 65 let jsou úrazy hlavy, páteře a zlomeniny – paže, ruky, žeber, sterna, femuru, pánve (34). Roig a spol. (47) u pacientů s CHOPN prokázali zvýšené předpoklady k pádům. Autoři uvádějí faktory ovlivňující četnost pádů, mezi něž patří komorbidity pacientů, závislost na oxygenoterapii, stav výživy a mimoplicní postižení (v muskuloskeletálním a kardiovaskulárním systému) vzniklé důsledkem plicního onemocnění. Dále také stárnutí a s ním související geriatrická křehkost ohrožující pacienty dekondicí, poklesem tolerance zátěže a úrovně pohybových aktivit (26, 27, 28, 35, 37).
Z výše uvedených informací vyplývá zvýšené riziko pro výskyt poruch rovnováhy a pádů u nemocných s CHOPN. Proto je nezbytné tyto poruchy včas rozpoznat a v případě jejich výskytu co nejdříve zahájit komplexní léčbu, aby se riziko pádů minimalizovalo.
DIAGNOSTIKA PORUCH ROVNOVÁHY U CHOPN
Součástí diagnostiky onemocnění je anamnéza symptomů a analýza přítomnosti rizikových faktorů (28). Vzhledem k tomu, že u nemocných s CHOPN byl prokázán vyšší výskyt pádů (4, 5, 7, 9, 26, 35, 37, 47, 51, 55), bylo by vhodné se na poruchy rovnováhy zaměřit již během odběru anamnézy. Vyšetření pacientů se zaměřením na zjištění poruch rovnováhy shrnuje tabulka 1. V anamnéze by neměly chybět dotazy na pocit nestability při stoji, při změně polohy a při chůzi a dotazy na zakopávání či pády (38). Na anamnestické zjišťování poruch rovnováhy by mělo navázat vyšetření statické a dynamické rovnováhy (37). Pro vyšetření statické rovnováhy je v rámci klinického vyšetření možné použít např. Rombergovu zkoušku (Romberg I – normální stoj, II – stoj spatný se zrakovou kontrolou, III – stoj spatný bez zrakové kontroly), nebo vyšetření stoje na jedné dolní končetině se zrakovou kontrolou či bez ní. K vyšetření dynamické rovnováhy jsou vhodné motorické testy. Příkladem jsou Time Up and Go test, který hodnotí čas potřebný k provedení úlohy obsahující změnu polohy, chůzi a změnu směru chůze. Dále Functional reach test hodnotící maximální vzdálenost dosaženou nataženou paží ve stoji s fixovanou opornou bází. Tyto motorické testy je možné kombinovat i s dalšími úkoly, jako tzv. dual task (4, 6, 8, 9, 37). Identifikujeme-li poruchu rovnováhy v anamnéze, lze ji více specifikovat také pomocí dotazníků. Příkladem je Activity-specific Balance Confidence (ABC) Scale (24) nebo Fall Efficacy Scale (10), které zjišťují obavu nemocných z pádu při jednotlivých denních činnostech. Vyhodnocení těchto dotazníků a jednotlivé odpovědi mohou fyzioterapeutům napomoci zjistit konkrétní situace, během kterých má pacient obavu z pádů, což pak může lépe specifikovat cíle rehabilitační léčby.
Tab. 1. Vyšetření pacienta s CHOPN se zaměřením na zjištění poruch rovnováhy. 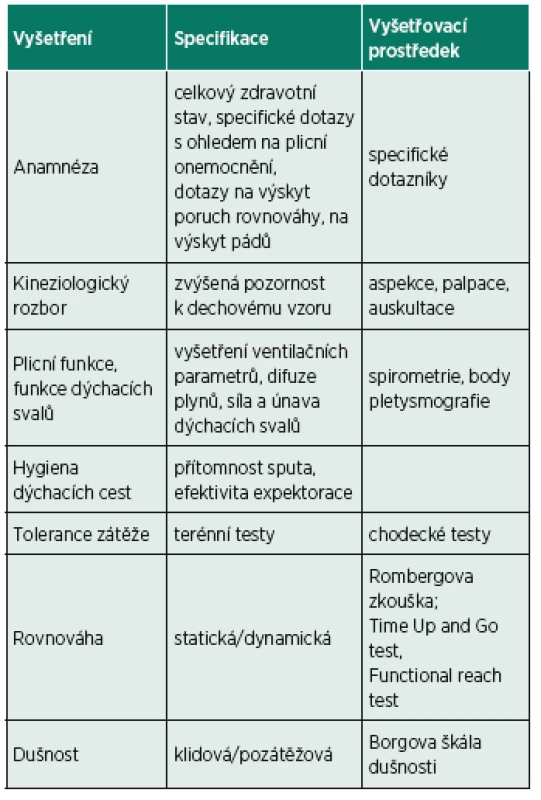
DOPORUČENÍ PRO REHABILITAČNÍ PRAXI
Hlavní náplní rehabilitačního programu by u nemocných s CHOPN měla být plicní rehabilitace (PR) (39). Před zahájením PR by pacient měl být pečlivě vyšetřen a mělo by dojít ke stanovení cílů a identifikaci individuálních potřeb pacienta. Součástí anamnézy by měl být dotaz na kouření, stravovací návyky, sociální status, a také na aktivity pacienta a jejich limity (13). Pokud se u pacienta s CHOPN vyskytnou i poruchy rovnováhy, bylo by vhodné program PR rozšířit o balanční trénink. Standardně program PR zahrnuje edukaci, vytrvalostní a silový trénink, techniky respirační fyzioterapie a další komponenty, které jsou uvedené v tabulce 2 (1, 12, 25, 31, 39, 40, 43, 46, 49, 50, 52, 53). Pokud to pacientův stav vyžaduje, je součástí PR také ergoterapie, psychosociální podpora a nutriční poradenství. Přínos balančního tréninku ke zvýšení jistoty a zlepšení rovnováhy byl potvrzen již v předchozích studiích. Příkladem jsou kanadské studie, které zaznamenaly pouze malé zlepšení rovnováhy a nezaznamenaly žádné zlepšení pocitu jistoty v prostoru u CHOPN pacientů po absolvování běžného programu plicní rehabilitace. Naopak, po rozšíření programu plicní rehabilitace o balanční trénink, byla u pacientů s CHOPN po tomto programu rovnováha zlepšena a pacienti měli i větší pocit jistoty v prostoru v porovnání s kontrolní skupinou (4, 7). Zlepšení rovnováhy CHOPN pacientů po absolvování programu plicní rehabilitace v kombinaci s balančním tréninkem uvádí také další studie (17). Chceme-li tedy cíleně ovlivnit rovnováhu těchto pacientů a snížit tak riziko výskytu pádů, je zařazení balančního tréninku do programu plicní rehabilitace žádoucí.
Tab. 2. Komponenty programu plicní rehabilitace. 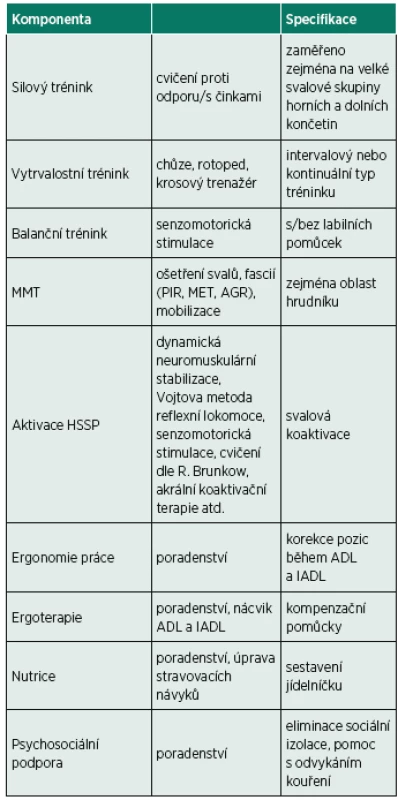
Vysvětlivky: MMT – měkké a mobilizační techniky; PIR – postizometrická relaxace; MET – muscle energy technique; AGR – antigravitační relaxace; HSSP – hluboký stabilizační systém páteře; ADL – aktivity denního života; IADL – instrumentální aktivity denního života Balanční trénink je možné zabezpečit prostřednictvím senzomotorické řady, která je ve fyzioterapeutické praxi běžně používána. Nutné je přitom dodržet její souslednost a začít ošetřením plosky nohy, následně postupovat dle obtížnosti cviků a schopností pacienta (25). Je možné přímo zkombinovat balanční cvičení s dechovým cvičením. V různě náročných posturálních pozicích (klek na čtyřech, šikmý sed, korigovaný stoj, stoj na 1 dolní končetině, stoj na labilních pomůckách (obr. 1, obr. 2) lze využít např. dechovou gymnastiku statickou, dynamickou, mobilizační, trénink dýchacích svalů, cvičení na zvýšení rozvíjení hrudníku, výdech přes sešpulené rty. Součástí programu PR by měly být i měkké a mobilizační techniky zaměřené především na ošetření svalů, fascií a skloubení hrudního koše, které mohou přispět k normalizaci porušeného dechového vzoru. Do terapie je také často zařazována aktivace hlubokého stabilizačního systému páteře pro správnou svalovou koaktivaci, ovlivnění dechového vzoru a účinnosti dýchání. Během programu PR by se pacientům mělo dostat také poradenství v oblasti ergonomie práce, tedy správné pozice během denních i pohybových činností umožňující optimální rozvíjení hrudníku. Pacienti by měli být seznamováni také s možností provádění jednotlivých denních i pohybových činností intervalově, aby předcházeli zvýšenému výskytu dušnosti a zhoršení dechových obtíží během dne. Důraz je kladen na pravidelné dýchání během jednotlivých činností, aby nedocházelo k zádržím dechu, které vedou k dalšímu nárůstu dechových obtíží. Dále by pacienti měli být informováni o vhodných kompenzačních pomůckách usnadňujících aktivity běžného života pro podporu a zlepšení rovnováhy (např. madla pro snazší zvedání, vycházková hůl, nordické hole) i o úpravě prostředí v domácnosti (dostatečně vysoké židle, křesla, nemít volně uložené koberce, dostatek osvětlení v bytě ve večerních a nočních hodinách, nenechávat předměty na zemi nebo místech, kde se běžně nevyskytují apod.). V oblasti nutričního poradenství je vhodné obrátit se přímo na nutričního terapeuta, který je schopen s pacientem konzultovat jeho stravovací návyky a doporučit mu vhodnou dietu s vyváženým poměrem nutrientů (40).
Obr. 1. Směr lokalizace nádechu do oblasti dolních žeber ve stoji na labilní podložce 
Obr. 2. Práce s výdechovým trenažérem v poloze šikmého sedu. 
ZÁVĚR
Poruchy rovnováhy pro CHOPN pacienty v běžném životě představují mnohá rizika a ovlivňují míru jejich soběstačnosti. Ohrožují pacienty také svými důsledky, jež mohou vyústit v pád a komplikace s ním spojené. Výzkum však prokázal signifikantní snížení výskytu pádů při zvýšení pozornosti k rizikovým faktorům, prostřednictvím vhodného vyšetření, cílené intervence a úpravou okolí. Přesto v současné klinické praxi není kladen důraz na zjišťování přítomnosti poruch rovnováhy, jejich diagnostiku a následnou léčbu. Hodnocení poruch rovnováhy a analýza úrovně pohybových aktivit by však dle odborníků měla být jednou z komponent programu PR cíleného na dlouhodobé udržení kvalitního života pacientů. Zařazení jednoduchých klinických testů, ověřujících přítomnost poruchy rovnováhy, přispěje k včasnému odhalení poruchy rovnováhy a k zahájení vhodné a cílené rehabilitační léčby. Ta by u CHOPN pacientů s narušenou rovnováhou, kromě standardních komponent PR zaměřených na zvýšení tolerance zátěže, podporu dechového vzoru a edukaci technik pro očistu dýchacích cest a usnadnění expektorace, měla obsahovat i balanční cvičení, například ve formě senzomotorického tréninku. Praktickým přínosem by mělo být snížení rizika pádů i případného úrazu a s ním potenciálně spojené potřeby hospitalizace, zvýšení funkční zdatnosti pacientů a udržení funkčních schopností a soběstačnosti v běžném životě s následným zlepšením či udržením kvality života pacientů.
Podpora projektu.
Práce byla podpořena projektem Univerzity Palackého v Olomouci IGA_FTK_2019_010.
Adresa ke korespondenci:
Mgr. Tamara Michalčíková
Katedra fyzioterapie FTK UP
Třída Míru 117
779 00 Olomouc
e-mail: tamara.michalcikova@gmail.com
Zdroje
1. AGUSTI, A. et al.: Global initiative for chronic ostructive lung disease. Global strategy for the diagnoses, management, and prevention of chronic ostructive pulmonary disease (2018 Report) [online]. [cit. 2018-23-03]. Dostupné z: https://goldcopd.org/wp-content/uploads/2017/11/GOLD-2018-v6.0-FINAL-revised-20-Nov_WMS.pdf.
2. ALI, J., SUMMER, W. R., LEVITZKY, M. G.: Pulmonary patophysiology (3rd ed.). New York, McGraw-Hill Companies, 2010. ISBN 978-0-07-161155-8.
3. AMERICAN GERIATRICS SOCIETY AND BRITISH GERIATRICS SOCIETY: Summary of the updated American Geriatrics Society/British Geriatrics Society clinical practice guideline for prevention of falls in older persons [online]. [cit. 2017-14-08]. Dostupné z: http://www.americangeriatrics.org/files/documents/health_care_pros/JAGS.Falls.Guidelines. pdf.
4. BEAUCHAMP, M. K., BROOKS, D., GOLDSTEIN, R. S.: Deficits in postural control in individuals with COPD – emerging evidence for an important secondary impairment. Multidiscip. Respir. Med., 5, 2010, 6, s. 417-421.
5. BEAUCHAMP, M. K., HARRISON, S. L., GOLDSTEIN, R. S., BROOKS, D.: Interpretability of change scores in measures of balance in people with COPD. Chest, 149, 2016, 3, s. 696-703.
6. BEAUCHAMP, M. K., HILL, K., GOLDSTEIN, R. S., JANAUDIS-FERRAIRA, T., BROOKS, D.: Impairments in balance discriminate fallers from non-fallers in COPD. Respir. Med., 103, 2009, s. 1885-1891.
7. BEAUCHAMP, M. K., JANAUDIS-FERRAIRA, T. et al.: A randomized controlled trial of balance training during pulmonary rehabilitation for individuals with COPD. Chest, 144, 2013, 6, s. 1803-1810.
8. BEAUCHAMP, M. K., SIBLEY, K. M. et al.: Impairments in systems underlying control of balance in COPD. Chest, 141, 2012, 6, s. 1496-1503.
9. CRISAN, A. F., OANCEA, C., TIMAR, B., FIRA-MLADINESCU, O., TUDORACHE, V.: Balance impairment in patients with COPD. PLoS ONE, 10, 2015, 3, s. 1-11.
10. DEWANA, N., MACDERMIDA, J. C.: Fall efficacy scale-international (FES-I). J Physiother., 60, 2014, s. 60.
11. FORLI, L. et al.: Vitamin D deficiency, bone mineral density and weight in patients with advanced pulmonary disease. J. Intern. Med., 256, 2004, s. 56-62.
12. FRANK, C., KOBESOVA, A., KOLAR, P.: Dynamic neuromuscular stabilization & sport rehabilitation. Int. J Sports Phys. Ther., 8, 2013, 1, s. 62-73.
13. GARVEY, C. et al.: Pulmonary rehabilitation exercise prescription in chronic obstructive pulmonary disease: review of selected guidelines. An official statement from The American Association of Cardiovaskular and Pulmonary Rehabilitation. J. Cardiopulm Rehabil. Prev., 36, 2016, 2, s. 75-83.
14. GAYAN-RAMIREZ, G.: Relevance of nutritional support and early rehabilitation in hospitalized patients with COPD. J. Thorac. Dis., 10, 2018, 12, s. 1400-1441.
15. GRAAT-VERBOOM, L. et al.: Progression of osteoporosis in patients with COPD: A 3-year follow up study. Respir. Med., 106, 2012, s. 861-870.
16. GUNEN, H., GULBAS, G., YETKIN, O., HACIEVLIYAGIL, S. S.: Venous thromboemboli and exacerbations of COPD. Eur. Respir. J., 35, 2010, s. 1243-1248.
17. HARRISON, S. L. et al.: Minimizing the evidence-practice gap – a prospective cohort study incorporating balance training into pulmonary rehabilitation for individuals with chronic obstructive pulmonary disease. BMC Pulm. Med,, 15, 2015, 73, s. 1-10.
18. HODGE, P. W., GANDEVIA, S. C.: Changes in intra-abdominal pressure during postural and respiratory activation of the human diaphragm. J. Appl. Phys., 89, 2000, s. 967-976.
19. HODGE, P. W., HEIJNEN, I., GANDEVIA, S. C.: Postural activity of the diaphragm is reduced in humans when respiratory demand increases. J. Physiol., 537, 2001, 3, s. 999-1008.
20. HODGE, P. W., SAPSFORD, R., PENGEL, L. H.: Postural and respiratory functions of the pelvic floor muscles. Neurourol Urodyn, 26, 2007, 3, s. 362-371.
21. CHEN, W. J. et al.: Pulmonary embolism in chronic obstructive pulmonary disease: A population-based cohort study. J. Chron. Obstruct. Pulman. Dis., 11, 2014, s. 438-443.
22. CHEN, W., THOMAS, J., SADATSAFAVI, M., FITZGERALD, J. M.: Risk of cardiovascular comorbidity in patients with chronic obstructive pulmonary disease: a systematic review and meta-analysis. Lancet. Respir. Med., 3, 2015, s. 631-639.
23. IWAKURA, M. et al.: Relationship between balance and physical activity measured by an activity monitor in elderly COPD patients [online]. [cit. 2017-14-08]. Dostupné z: https://www.dovepress.com/relationship-between-balance-and-physical-activity-measured-by-an-acti-peer-reviewed-fulltext-article-COPD.
24. JÁCOME, C., CRUZ, J., OLIVEIRA, A., MERQUES, A.: Validity, reliability, and ability to identify fall status of the Berg balance scale, BESTest, Mini-BESTest, and Brief BESTest in patients with COPD. Phys, Ther., 96, 2016, 11, s. 1807-1815.
25. JANDA, V., VÁVROVÁ, M.: Senzomotorická stimulace. Základy metodiky proprioceptivního cvičení. Rehabilitácia, 25, 1992, 3, s. 14-34.
26. JANSSENS, L., BRUMAGNE, S., MCCONNEL, A. K., CLAEYS, K., PIJNENBURG, M., BURTIN, C. et al.: Proprioceptive changes impair balance control in individuals with chronic obstructive pulmonary disease. PLoS ONE, 8, 2014, 3, s. e57949.
27. JANSSENS, L., BRUMAGNE, S., MCCONNEL, A. K., CLAEYS, K., PIJNENBURG, M., GROOSSENS, N. et al.: Impaired postural control reduces sit-to-stand-to-sit performance in individuals with chronic obstructive pulmonary disease. PLoS ONE, 9, 2014, 2, s. e88247.
28. KOBLÍŽEK, V., CHLUMSKÝ, J., ZINDR, V. et al.: Chronická obstrukční plicní nemoc. In KOLEK, V. (Ed.). Doporučené postupy v pneumologii. Praha, Maxdorf, 2013, s. 13-48. ISBN 978-80-7345-507-1
29. KOLÁŘ, P., KOBESOVÁ, A., VALOUCHOVÁ, P., BITNAR, P.: Dynamic neuromuscular stabilisation: assessment methods. In CHAITOW, L., BRADLEY, D., Gilbert, C. (Eds.). Recognizing and treating breathing disorders. A multidisciplinary approach (2nd ed.). London, Churchil Livingstone Elsevier, 2014, s. 93-98. ISBN 978-0-7020-4980-4
30. KOLÁŘ, P., ŠULC, J. et al.: Stabilizing function of the diaphragm: dynamic MRI and synchronized spirometric assessment. J. Appl. Physiol., 109, 2010, s. 1064-1071.
31. LEWIT, K.: Manipulační léčba v myoskeletální medicíně (5th ed). Praha, Sdělovací technika, 2003. ISBN 80-86645-04-5
32. MADSEN, H., BRIXEN, K., HALLAS, J.: Screening, prevention and treatment of osteoporosis in patients with chronic obstructive pulmonary disease – a population-based database study. Clin. Respir. J., 2010, s. 22-29.
33. MCCONNELL, A., GOSSELINK, R., HOGATH, B.: Respiratory muscle training theory and practice. Edinburg, Churchil Livingstone, 2013. ISBN 978-0702050206.
34. MILAT, A. J. et al.: Prevalence, circumstances and consequences of falls among community-dwelling older people: results of the 2009 NSW Falls prevention baseline survey. NSW. Public Health Bulletin, 22, 2011, 3-4, s. 43-48.
35. MKACHER, W., TABKA, Z., TRABELSI, Y.: Relationship between postural balance, lung function, nutritional status and functional capacity in patients with chronic obstructive pulmonary disease. Science & Sports, 31, 2016, s. 88-94.
36. NEUMANNOVÁ, K., DVOŘÁK, R., ŠLACHTOVÁ, M., PROCHÁZKOVÁ, M.: Snížená síla dýchacích svalů – jedna z možných příčin dušnosti u pacientů s poruchami dýchání. Rehabil. Fyz. Lék., 23, 2016, 1, s. 10-14.
37. NEUMANNOVÁ, K., JANURA, M., KOVÁČIKOVÁ, Z., SVOBODA, Z., JAKUBEC, L.: Analýza chůze u osob s chronickou obstrukční plicní nemocí. Olomouc, Univerzita Palackého v Olomouci, 2015. ISBN 978-80-244-4704-9
38. NEUMANNOVÁ, K., SVOBODA, Z. et al.: Poruchy rovnováhy u nemocných s chronickou obstrukční plicní nemocí. Stud. Pneumol. Phthiseol., 77, 2017, 3, s. 110-114.
39. NEUMANNOVÁ, K., ZATLOUKAL, J., KOBLÍŽEK.: Standard plicní rehabilitace (základní verze) [online]. [cit. 2017-18-06]. Dostupné z: www.pneumologie.cz/upload/1397488262.pdf.
40. NEUMANNOVÁ, K., ZATLOUKAL, J., KOBLÍŽEK, V., KOPECKÝ, M. In KOLEK, V., KAŠÁK, V., VAŠÁKOVÁ, M., (Eds.), Pneumologie (3rd ed.). Praha: Maxdorf, 2017, s. 493-501. ISBN 978-80-7345-538-5
41. O‘DONNELL, D. E. et al.: Pathophysiology of dyspnea in chronic obstructive pulmonary disease. Proceeding of the American Thoracic Society, 4, 2007, s. 145-167.
42. OLIVEIRA, C. C., MCGINLEY, J., LEE, A. L., IRVING, L. B., DENEHY, L.: Fear of falling in people with chronic obstructive pulmonary disease. Respir. Med., 109, 2015, s. 483-489.
43. PALAŠČÁKOVÁ ŠPRONGROVÁ, I.: Akrální koakticační terapie (1st ed). Čelákovice, Rehaspring, 2011. ISBN 978-80-906440-6-9
44. PLACHETA, Z. et al.: Zátěžové vyšetření a pohybová léčba ve vnitřním lékařství. Brno, Masarykova univerzita v Brně, 2001. ISBN 80-210-2614-6.
45. PORTO, E. et al.: Postural control in chronic obstructive pulmonary disease: a systematic review [online]. [cit. 2018-05-04]. Dostupné z: https://www.dovepress.com/postural-control-in-chronic-obstructive-pulmonary-disease-a-systematic-peer-reviewed-fulltext-article-COPD.
46. PRYOR, J. A., WEBER, B. A.: Physiotherapy techniques. In PRYOR, J. A., PRASAD, S. A., (Eds.). Physiotherapy for respiratory and cardiac problems (3rd ed.). Edinburg: Churchill Livingstone, 2002, s.161-242. ISBN 9780080449852
47. ROIG, M. et al.: Falls in people with chronic obstructive pulmonary disease: An observational cohort study. Respir. Med., 105, 2011, s. 461-469.
48. RUBENSTEIN, L. Z.: Falls in older people: epidemiology, risk factors and strategies for prevention. Age Ageing, 35, 2006, s. 37-41.
49. SIMONS, G. D., TRAVELL, J. G., SIMONS, L. S.: Myofascial pain and dysfunction the trigger point manual. Philadelphia, Lippincott Williams & Wilkins, 1999. ISBN 978-0683083675
50. SKIKI, E. M., TREBINJAC, S., AKOTA, S., AVDI, D., DELI, A.: Brunkow exercise and low back pain. Bosn. J. Basic Med. Sci., 4, 2004, 4, s. 37-41.
51. SMITH, M. D., CHANG, A. T., SEALE, H. E., WALSH, J. R., HODGE, P. W.: Balance is impared in people with chronic obstructive pulmonary disease. Gait Posture, 31, 2010, s. 456-460.
52. SPRUIT, M. A. et al.: An official American Thoracic Society/European Respiratory Society Statement: Key concepts and advances in pulmonary rehabilitation. Am. J. Respir. Crit. Care Med., 188, 2013, 8, s. 13-64.
53. VACEK, J.: Vojtova reflexní lokomoce. Neurol. prax, 18, 2017, 4, s. 283-284.
54. WALL, B. T., DIRKS, M. L., VAN LOON, J. C.: Skeletal muscle atrophy during short-term disuse: Implications for age-related sarcopenia. Ageing Res. Rev, 12, 2013, 4, s. 898-906.
55. YENTES, J. M., RENNARD, S. I., SCHMID, K. K., BLANKE, D., STEGIOU, N.: Patients with chronic obstructive pulmonary disease walk with altered step time and step width variability as compared with healthy control subjects. AnnalsATS, 14, 2017, 6, s. 858-866.
Štítky
Fyzioterapia Rehabilitácia Telovýchovné lekárstvo
Článok vyšiel v časopiseRehabilitace a fyzikální lékařství
Najčítanejšie tento týždeň
2019 Číslo 2- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Hluboká stimulace globus pallidus zlepšila klinické příznaky u pacientky s refrakterním parkinsonismem a genetickou mutací
- V ČR chybí specializovaná péče o pacienty s nervosvalovým onemocněním
-
Všetky články tohto čísla
- Doporučený postup vyšetření kojenců a batolat v ordinaci dětského fyzioterapeuta z pohledu vývojové kineziologie a reflexní lokomoce dle Vojty
- Mechanismy a aplikace motorického učení v rehabilitaci
- Výskyt poruch rovnováhy u nemocných s chronickou obstrukční plicní nemocí
- Vztahy mezi variabilitou a svalovou únavou v prototypových pohybech
- Efekt relaxačního programu audiovizuální stimulace na autonomní nervový systém, hodnocený vybranými ukazateli spektrální analýzy variability srdeční frekvence
- Vplyv počasia na bolesť a pohybovú aktivitu pacientov s osteoartrózou
- Porovnanie krčnej medzistavcovej fúzie a dynamic cervical implant artroplastiky: klinické výsledky 12 mesiacov po operácii krčnej chrbtice
- Potlačení chronické nociceptorové bolesti prolongovanou rehabilitací II
- Rehabilitace a fyzikální lékařství
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Doporučený postup vyšetření kojenců a batolat v ordinaci dětského fyzioterapeuta z pohledu vývojové kineziologie a reflexní lokomoce dle Vojty
- Mechanismy a aplikace motorického učení v rehabilitaci
- Potlačení chronické nociceptorové bolesti prolongovanou rehabilitací II
- Vplyv počasia na bolesť a pohybovú aktivitu pacientov s osteoartrózou
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



