-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Poranění pankreatu
Autoři: J. Šiller
Působiště autorů: Chirurgická klinika, Pardubická krajská nemocnice, a. s., přednosta: Doc. MUDr. J. Šiller, Ph. D.
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 11, s. 639-642.
Kategorie: Postgraduální vzdělávání
Úvod
Úrazy slinivky břišní jsou poměrné vzácné. Vzhledem k jejímu anatomickému uložení v retroperitoneu izolované poranění se vyskytuje přibližně do 5 % všech úrazů a více než 65 % vzniká při tupém poranění břicha. Hlavní příčinou jsou dopravní nehody, úrazy chodců nebo cyklistů. Dalším důvodem bývají přímé zásahy do oblasti epigastria při napadení a pádech, kdy dochází ke kompresi a dilaceraci pankreatu proti páteři. Ve většině případů jsou poraněny i okolní orgány, především duodenum, ale i játra, slezina nebo mezenterium tenkého střeva. Rovněž i penetrující traumata bodnými nástroji nebo střelnou zbraní se téměř vždy pojí s dalšími zraněními a jsou častější v některých částech světa, Severní Americe a Jižní Africe. Nejčastější příčinou smrti je hemoragický šok v důsledku poranění cévních struktur v blízkém okolí slinivky [1].
Klasifikace
V minulosti bylo navrženo několik klasifikačních systémů pro poranění pankreatu [2, 3]. V současné době se vychází z klasifikace přijaté American Association for the Surgery of Trauma, publikované v roce 1990 Moorem [4] (Tab. 1). Používá se rovněž klasifikace poranění v souvislosti s ERCP nálezem v oblasti pankreatického vývodu, která je zároveň i určitým návrhem terapie [5] (Tab. 2).
Tab. 1. Skórovací systém poranění pankreatu (AAST) 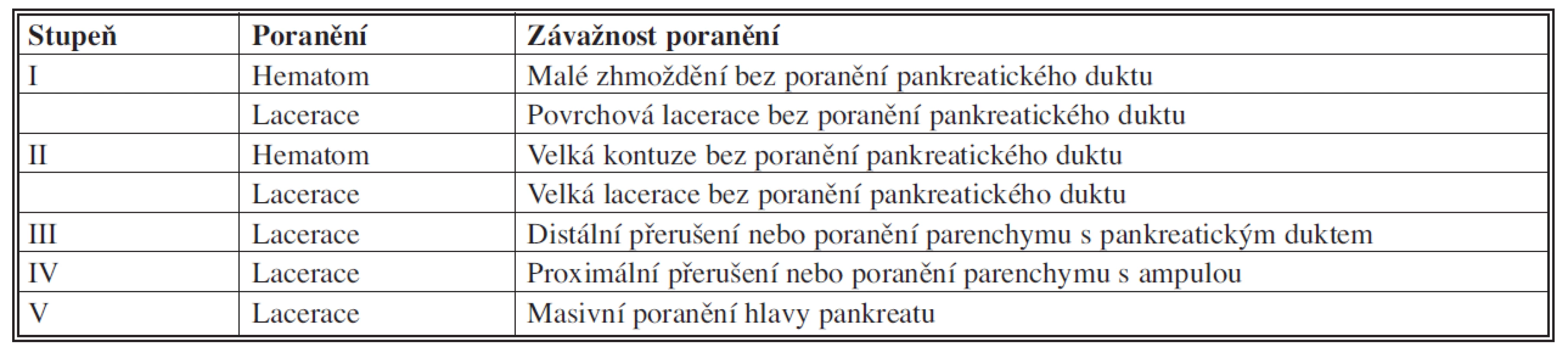
Tab. 2. Klasifikace poranění pankreatu – ERCP 
Diagnostika
Diagnostika a následný léčebný postup jsou dány hemodynamickou stabilitou zraněného. Při známkách oběhové nestability obecně je urgentní laparotomie a revize dutiny břišní se zastavením krvácení součástí resuscitačního postupu. U penetrujících poranění je rovněž indikace operační revize ve většině případů jasná. V diagnostice tupých poranění břicha k základním vyšetřovacím metodám patří endosonografie a CT. Fyzikální nález a monitoring vitálních funkcí a vybraných laboratorních ukazatelů jsou samozřejmostí.
Endosonografie břicha je první vyšetřovací volbou. Podává nám okamžitou informaci o přítomnosti patologické tekutiny v peritoneální dutině a zároveň i o možném poranění parenchymatózních orgánů. Má své určité omezení pro zhodnocení orgánů retroperitonea [6].
Nezastupitelné místo v diagnostice poranění pankreatu má CT s kontrastem. V 68–100 % diagnostikuje poranění nejenom parenchymu, ale i pankreatického vývodu. Detekce tekutiny v omentální burze, kumulace tekutiny v peritoneální dutině, otok nebo hematom pankreatu, ztenčení přední renální fascie či přítomnost tekutiny v předním pararenálním prostoru, nahromadění tekutiny v tkáních mezi lienální vénou a pankreatem, to jsou známky svědčící pro poranění slinivky. Pokud je poraněno (podle CT) více než 50 % parenchymu pankreatu, je vysoké podezření na poranění pankreatického duktu. Ten však může být poraněn i v případech menšího postižení parenchymu. Je nutné srovnání s klinickou symptomatologií [7]. Je nutné myslet i na možnost přehlédnutí nebo podcenění nálezu poškození slinivky na CT, a to především krátce po úrazu. Až opakované vyšetření může úrazovou diagnózu prokázat nebo potvrdit [8] (Obr. 1).
Obr. 1. CT, izolované poranění pankreatu 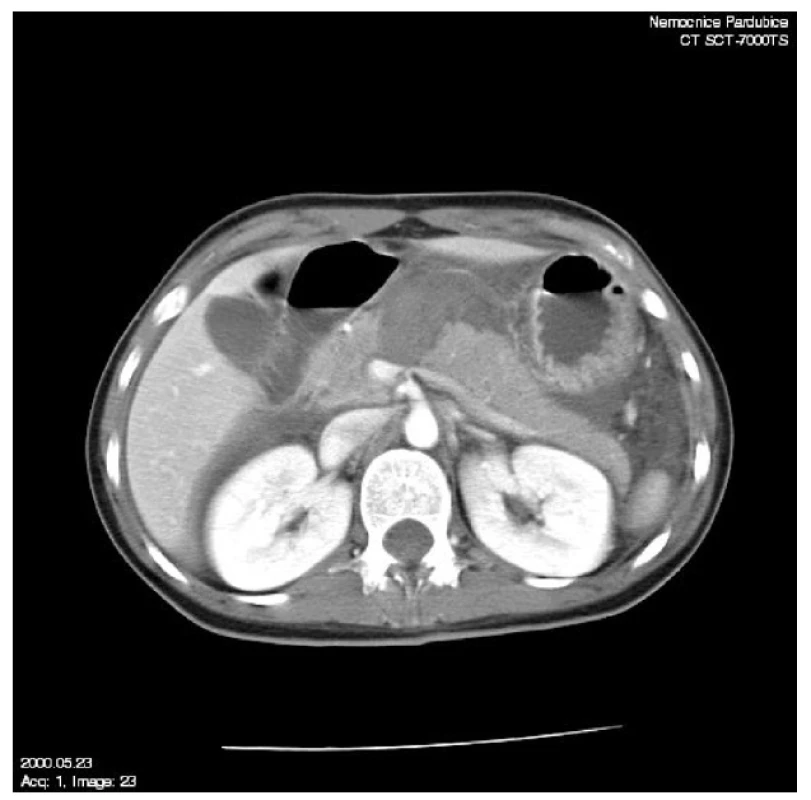
Za spolehlivý indikátor pankreatického traumatu bylo původně považováno vyšetření sérové amylázy. Postupně se ale dospělo k závěrům, že navýšení amylázy v séru nebo v tekutině po peritoneální laváži nemusí specifikovat diagnózu zranění ani jeho závažnost. Závažnost poranění tedy nekoreluje s úrovní výše amyláz. Jako významný faktor se udává časový interval vyšetření. Pozitivita hyperamylasemie po tupém poranění je u pacientů přijatých po třech a více hodinách po traumatu. Časnější odběry nebývají průkazné [6, 9]. Je potřeba mít na paměti, že zvýšené hodnoty pankreatických enzymů vyžadují další sledování nemocného při podezření na tupé poranění v abdominální krajině i bez klinických známek. Dlouhotrvající zvýšené hodnoty by měly být signálem k použití jiných vyšetřovacích metod k vyloučení či potvrzení postižení slinivky traumatem [10].
Klasické rentgenové snímky (rtg srdce a plic, NS břicha vstoje aj.) nebývají přínosem k přímé diagnostice pankreatického zranění. Při frakturách dolních hrudních či bederních obratlů, v rámci diferenciální diagnostiky, možnost poranění pankreatu či duodena spojené s frakturou nelze vyloučit. Rovněž přítomnost pneumoperitonea či pneumoretroperitonea může být známkou poranění těchto orgánů [11].
Magnetická retrográdní cholangio-pankreatografie (MRCP) byla v poslední době zařazena do dalších vyšetřovacích možností a technik k posouzení integrity pankreatického duktu a v budoucnu by mohla nahradit ERCP [12].
Statistika morbidity a letality u izolovaných zranění pankreatu je přímo navázána na přítomnost a rozsah poškození hlavního pankreatického duktu. ERCP je stále brána jako nejprůkaznější metoda detekce patologie duktu pankreatu u hemodynamicky stabilních pacientů, při extravazaci kontrastní látky mimo pankreas. Pacienti s traumatem břicha, zvýšenou hodnotou sérových amyláz, přetrvávajícími bolestmi a nevýrazným CT abdominální oblasti by měli mít jasně prokázanou integritu duktu. Stanovit jednoznačně optimální dobu asi nelze, každopádně indikace tohoto výkonu je nutná co nejdříve, do 12–24 hod. po poranění. Delší časová prodleva by mohla ohrozit celkový stav nemocného v důsledku závažnosti poranění a dalších možných komplikací s ním spojených. ERCP může být platné i v situacích, kdy poranění není jednoznačné na CT, ale projeví se až s postupem času. Své místo má rovněž v případech definování příčin a rozsahu poranění duktu a při rozhodování o léčbě, chirurgické nebo nechirugické, u pacientů s komplikacemi. Stentáž pankreatického duktu je jednou z možností u stabilizovaného pacienta [13].
Léčba
Základní léčebná strategie při úrazech orgánů dutiny břišní vychází z kontroly krvácení a prevence kontaminace. U poraněného pankreatu je rozhodující složkou rozsah poranění parenchymu a dominantně pankreatického duktu. V případě izolovaného poranění, nekomplikované kontuze bez úniku pankreatické sekrece při celkově uspokojivém stavu zraněného, lze postupovat konzervativně. Monitorace na JIP včetně laboratorního sledování a potřebných paraklinických vyšetření, zabezpečení nutrice, aplikace antibiotik. Konzervativní léčba je dominantně upřednostňována u dětí. Rozhodující je celkový stav nemocného a dynamika vývoje nálezu na břiše a především na CT [7, 8]. Pokud budeme vycházet z výše vedené klasifikace u izolovaného poranění, v návaznosti na nutnou chirurgickou intervenci, potom při poranění stupně I–II bývá dostačující revize se suturou žlázy a drenáží s odpovědnou revizí orgánů dutiny břišní a retroperitonea. Nabízí se i možnost využití tkáňového lepidla k ošetření poraněného parenchymu, především u tzv. soft pankreatu. U třetího stupně poranění, poranění těla a ocasu pankreatu (nalevo od v. mesenterica sup.), lze relativně snadno vyřešit tuto laceraci distální pankreatektomií. Ve většině případů včetně splenektomie. Uzavření pankreatického duktu v resekční linii (krčku, hlavy) ponechaného pankreatu je na rozhodnutí operatéra podle lokálního nálezu a vlastních zkušeností. Řešením je bezpečný opich (většinou matracový steh, který je rovněž vhodný pro hemostázu) nebo anastomóza s jejunální kličkou (Roux). Vždy ale hrozí pankreatická píštěl. Další možností, při přerušení bez výraznějšího zhmoždění parenchymu, je implantace pravé i levé části pankreatu do jejunální kličky dle Roux (Obr. 2). Výkon je časově náročnější.
Obr. 2. Roux klička s implantací proximální i distální částí pankreatu 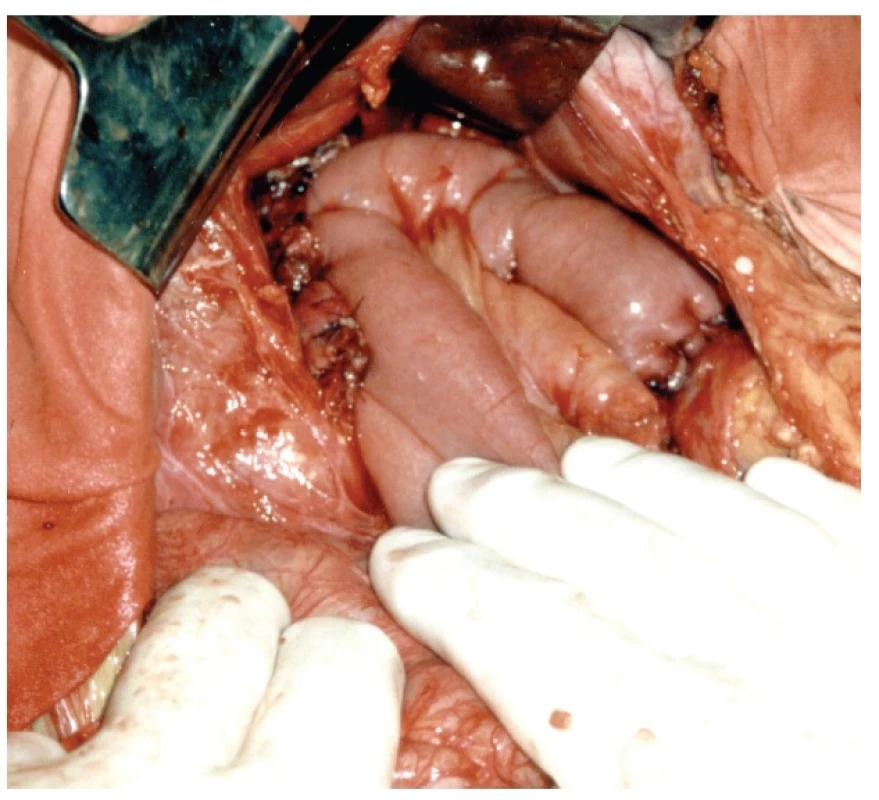
Poranění slinivky vpravo od vena mesenterica superior bývá k řešení nejobtížnější (st. IV, V). Ve většině případů se nejedná pouze o izolované poranění slinivky, často bývá postiženo i duodenum a orgány v anatomické blízkosti včetně cév. Poranění hlavy pankreatu jsou výzvou pro chirurga. Nejbezpečnější možností je léčba za pomoci zevní drenáže, pokud není přítomna devitalizace hlavy slinivky nebo duodena a ampula je nepoškozená. U případů, kdy se vytvoří píštěl, je určitá šance při příznivé kondici nemocného a zvládnutí infekce, že dojde k uzavření této fistuly a zhojení vlastního zranění. Jakákoliv anastomóza je velmi riziková. Problémem zůstávají, k rozhodnutí postupu chirurgické intervence, kombinovaná pankreatoduodenální poranění. Méně závažná, posouzení závažnosti je vždy obtížné, mohou být vyřešena primární suturou duodena a drenáží pankreatu. Obecně panuje shoda, že je nutná k zajištění této sutury duodenální dekomprese. Je ale stále diskutováno, jak toho dosáhnout. Gastrostomií s dvojitou jejunojejunoanastomózou, gastrostomií s duodenostomií aj. V poslední době je podporována exkluze pyloru [11]. U masivně destruktivních lézí zahrnujících pankreas, duodenum a společný žlučovod je nevyhnutelné provedení cefalické duodenopankreatektomie. Zda v jedné nebo ve dvou dobách, je rovněž věcí názoru. Pokud budeme brát v úvahu damage control surgery, potom jistě dvoudobý výkon je upřednostňován. Prioritní je hemostáza a jednoduché zajištění žaludku, duodena a pahýlu pankreatu suturou. Žlučovod by měl být ligován nebo drénován. Po stabilizaci nemocného, do 48 hodin, další revize s provedením definitivního výkonu. Na rozdíl od výkonu při malignitách u traumatu není důležité odstraňovat processus uncinatus. Následná pankreatojeunální nebo pankreatogastrická anastomóza je i v těchto případech ohrožena dehiscencí a možným vznikem píštěle podobně jako u výkonů pro malignitu. Totální duodenopankreatektomie bývá výkonem výjimečným [7, 8, 11, 14].
Komplikace
U 20–40 % pacientů léčených chirurgicky pro trauma pankreatu se vyskytují následně komplikace, zejména u kombinovaných pankreatoduodenálních zranění, naštěstí většina těchto komplikací se vyřeší konzervativní léčbou. Sepse a multiorgánové selhání způsobuje 30 % úmrtí. Nejčastější komplikací je pankreatická píštěl. Při zajištěné adekvátní drenáži a nutriční podpoře většina fistulí se spontánně uzavře do 1 až 2 týdnů od výkonu. Oprávnění v léčbě by mohla mít i aplikace somatostatinu nebo oktreoidu, jedná se ale o finančně náročnou léčbu s nejistým výsledkem [11]. Mohou být rovněž léčeny pomocí stentů zaváděných do pankreatického duktu přes papilu endoskopicky (ERCP) [11, 13]. Pokud se toto nepodaří, je vhodná chirurgická intervence (využití Rouxovy kličky až po extenzivní výkon, pankreatektomii). Výskyt abscesu po traumatu se pohybuje mezi 10 a 25 % v závislosti na typu a počtu s tím spojených zranění. Drenáž chirurgická nebo miniinvazivní perkutánní cestou je nutná co nejdříve. Většina abscesů je lokalizovaná peripankreaticky, v parenchymu jsou vzácné. Subhepatická a subfrenická abscesová ložiska lze drénovat rovněž perkutánní cestou (pod UZ nebo CT navigací a kontrolou), většinou vznikají v důsledku infikování hematomu nebo přetrvávající sekrece z pankreatického duktu [11, 14]. Druhotné krvácení může pocházet z pankreatického lůžka nebo blízkých cév jako důsledek autodigesce. Volbou léčby podle hemodynamické stability zraněného může být cílená embolizace při angiografii. Pokud se toto nepodaří, je nevyhnutelná laparotomie s ošetřením krvácení (opich, tkáňové lepidlo, lokální hemostatikum...) nebo tamponádou pomocí roušek [11, 14]. Pseudocystické formace se mohou objevit týdny nebo měsíce po původním zranění. Rozhodnutí o léčbě závisí na stavu pankreatického duktu. Pokud je nepoškozen, což prokáže ERCP nebo MRCP, perkutánní aspirace nebo drenáž pomocí pigtailu bývá dostatečná u většiny případů. Při prokázané disrupci pankreatického vývodu je řešení individuální – endoskopická drenáž, stentáž, vnitřní chirurgická drenáž nebo pankreatektomie [11, 14]. Pankreatitida s pomíjivou abdominální bolestí a zvýšenými sérovými amylázami a lipázami se vyskytuje až u 18 % nemocných. V terapii je na prvním místě léčba konzervativní. Jen velmi vzácně se vyskytuje hemoragickonekrotická forma, letalita může být až 80 % [11, 14].
Závěr
Nízká frekvence a nevelké osobní zkušenosti chirurgů s poraněním slinivky břišní podtrhují nutnost vždy na ně myslet. U oběhově stabilních úrazových pacientů je třeba využít včas všech současných vyšetřovacích možností k přesné diagnostice. Při hemodynamické nestabilitě a urgentním výkonu, při zkráceném programu paraklinických vyšetření, musíme oblast pankreatu o to pečlivěji revidovat, abychom možné poranění jednoznačně vyloučili nebo prokázali. Snahou je snížit morbiditu a především letalitu, která je udávána v literatuře 16–24 % při poranění pankreatu, při kombinaci s poraněním cév je až 67–92% v prvních 24–48 hodinách. Pozdě rozpoznané poranění pankreatického duktu zvyšuje nebezpečí sepse s následným multiorgánovým selháním [11, 14].
Doc. MUDr. Jiří Šiller, PhD.
Chirurgická klinika
Pardubická krajská nemocnice, a. s.
Kyjevská 44
532 03 Pardubice
e-mail: jiri.siller@nemocnice-pardubice.cz
Zdroje
1. Ahmed N, Vernick JJ. Pancreatic injury. South Med J 2009; 102(12):1253–1256.
2. Lucas CE. Diagnosis and treatment of pancreas and duodenal injury. Surg Clin North Am 1977;57 : 49–65.
3. Smego DR, Richardson JD, Flint LM. Determinants of outcome in pancreatic trauma. J Trauma 1985;25 : 771–776.
4. Moore EE, Cogbill TH, Malangoni MA et al. Organ Injury Scaling II: pancreas, duodenum, small bowel, colon and rectum, J Trauma 1990;30 : 1427–1429.
5. Takashima T, Hirat M, Kataoka Y et al. Pancreatographic classification of pancreatic ductal injuries caused by blunt injury to the pancreas. J Trauma 2000;48 : 7485–52.
6. Ilahi O, Bochicchio GV, Scalea TM. Efficacy of computed tomography in the diagnosis of pancreatic injury in adult blunt trauma patients: a single-institutional study. Am Surg 2002;68 : 704–8.
7. Tan KK, Chan DX, Vijayan A, Chiu MT. Management of pancreatic injuries after blunt abdominal trauma. Experience at a single institution. Journal of Pancreas 2009;10 : 657–63.
8. Lochan R, Sen G, Barrett AM, Scott J, Charnley RM. Management strategies in isolated pancreatic trauma. J Hepatobiliary Pancreat Surg 2009;16 : 189–96.
9. Takishima T, Sugimoto K, Hirata M et al. Serum amylase level on admission in the diagnosis of blunt injury to the pancreas: its significance and limitations. Ann Surg 1997;226 : 70–6.
10. Jurkovich GJ. Duodenum and pancreas. In: Mattox KL, Feliciano DV, Moore EE. 3. editors. Trauma. Northwalk, CT: Appleton and Lange 2005 : 709–34.
11. Degianis E, Glapa M, Loukogeorgakis SP, Smith MD. Management of pancreatic trauma. Injury, Int J Care Injured 2008;39 : 21–29.
12. Gillams AR, Kurzawinski T, Lees WR. Diagnosis of duct disruption and assessment of pancreatic leak with dynamic secretin-stimulated MR cholangiopancreatography. AJR Am J Roentgenol 2006;186 : 499–504.
13. Lin BC, Liu NJ, Fang JF et al. Long-term results of endoscopic stent in the management of blunt major pancreatic duct injuries. Surg Endosc 2006;20 : 1551–1555.
14. Önder A, Gümüs M, Kapan M, Böyük A, Arikanoglu Z. Associated organ injuries in pancreatic injuries, morbidity and mortality. Turk J Med Sci 2012;42(4):559–566.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Postup při poranění břichaČlánek O úspěšnosti operací
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2012 Číslo 11- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- O úspěšnosti operací
- Současná mikrochirurgická a neurointervenční terapie mozkových aneuryzmat
- Významné životní jubileum doc. Čestmíra Neorala
- Infekce cévních rekonstrukcí v aortofemorální oblasti
- Opakované operace pro karcinom příštítného tělíska
- Význam endosonografie v předoperačním managementu nemocných s karcinomem hlavy pankreatu
- Výtěžnost peroperační ultrasonografi v chirurgii příštítných tělísek
- Ošetření pankreatické pooperační píštěle gastrofistuloanastomózou – soubor kazuistik
- NanoKnife a dva úspěšné případy intrakavitální ireverzibilní elektroporatizace nádorů hlavního bronchu
- Postup při poranění břicha
- Poranění pankreatu
- Současný postup u poranění sleziny
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Současný postup u poranění sleziny
- Postup při poranění břicha
- Opakované operace pro karcinom příštítného tělíska
- Současná mikrochirurgická a neurointervenční terapie mozkových aneuryzmat
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



