-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Anatomicko-chirurgická studie průběhu interkostobrachiálních nervů (ICBN) v axile při exenteraci I. a II. etáže axily u karcinomu prsu a maligního melanomu
Anatomic-surgical study of intercostobrachial nerve (ICBN) course in axilla during I. and II. level of axilla clearance in breast cancer and malignant melanoma
Introduction:
The aim of this paper is to offer results of anatomic study of axillary course of intercostobrachial nerve (ICBN) and the effort of its saving in primary axilla clearance (PE), secondary clearance (SE) after previous positive sentinel nodes detection (SLN) and in re-clearance (RE) after previous axilla clearance in breast cancer and malignant melanoma. The correlation between possibility of ICBN saving and anatomic variant of ICBN and type of previous surgery was observed.Material and methods:
A total of 113 surgeries with the effort of description and preservation of ICBN were done between September 2007 and August 2011. Patients were divided into three groups according to type of surgery: primary clearance (PE), secondary clearance (SE) and re-clearance (RE). Results have been statistically tested using licensed statistical software Statgraphics.Results:
ICBN was found in 107 patients (94.7%), it wasn’t found in six cases. There were eight different types of ICBN branching. Two most frequent variants formed majority of cases – 87 out of 107 (81.3%). The successful preservation of intact ICBN was in 86 patients (76.1%). ICBN was interrupted or not found in 10 patients (8.8%), partial injury of ICBN branches was detected in 17 cases (15.0%). If the most frequent variant of ICBN branching was present, the nerve was not injured in 42 out of 45 cases (93.3%). Statistical testing showed that non-standard anatomical branches are associated with higher risk of perioperative injury. The risk of injury was lowest in PE (21.6%) and the highest in RE (42.9%). The difference wasn’t statistically significant because of low number of re-clearance cases in our study.Conclusion:
The anatomy of ICBN in axilla is variable. The standard variant of ICBN course is the most frequent (the trunk coming out of second intercostal space; no branches in axillary course). If other variants are present, there is significantly higher risk of perioperative injury. ICBN preservation is possible also after previous axilla clearance. Preparation is more difficult and the risk of injury is increasing with the degree of previous surgery radicality.Key words:
intercostobrachial nerve (ICBN) – anatomy – injury
Autori: O. Kubala 1; J. Prokop 1; P. Jelínek 1; P. Ostruszka 1; J. Tošenovský 2; P. Ihnát 1; P. Zonča 1
Pôsobisko autorov: Chirurgická klinika LF Ostravské univerzity a FN Ostrava přednosta: Doc. MUDr. P. Zonča, Ph. D. FRCS 1; Fakulta metalurgie a materiálového inženýrství, Katedra kontroly a řízení jakosti VŠB – Technická univerzita Ostrava, vedoucí katedry: Prof. Ing. J. Plura, CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 6, s. 320-329.
Kategória: Původní práce
Súhrn
Úvod:
Cílem studie je popis anatomie axilárního průběhu interkostobrachiálního nervu (ICBN) a snaha o jeho šetření u primárních exenterací axily (PE), sekundárních exenterací (SE) po předchozí detekci pozitivních sentinelových uzlin (SLN) a rovněž reexenterací (RE) po dřívější disekci axily bez výpadků inervace ICBN u karcinomu prsu a melanomu. Byla hodnocena možnost zachování ICBN v návaznosti na anatomickou variantu a typ předchozí operace.Materiál a metodika:
V období září 2007 – srpen 2011 bylo provedeno 113 operací se snahou o šetření a popis ICBN. Pacienti byli následně rozděleni do 3 skupin: primární exenterace (PE), sekundární exenterace (SE) a reexenterace (RE) a výsledky pak statisticky zpracovány testem o shodě relativních četností programem Statgraphics.Výsledky:
ICBN byl popsán u 107 pacientů (94,7 %), v 6 případech nebyl nalezen (5,3 %). Bylo nalezeno 8 základních typů větvení. 2 nejčastější typy tvoří většinu – 87 ze 107 (81,3%). Zachování intaktního ICBN se podařilo 86 krát (76,1 %). Přerušen nebo nenalezen byl v 10 případech (8,8 %), částečné poranění větví ICBN zaznamenáno 17 krát (15,0 %). U nejčastější varianty (standardní) byl nerv zachován intaktní ve 42 ze 45 případů (93,3 %). Testem o shodě relativních četností bylo potvrzeno, že nestandardní anatomické varianty jsou spojeny s vyšším rizikem poranění. Riziko poranění bylo nejnižší u PE (21,6 %), nejvyšší u RE (42,9 %). Statisticky nebyl nález jednoznačně signifikantní vzhledem k malému množství reexenterací.Závěr:
Anatomie ICBN v axile je variabilní. Nejčastěji se vyskytuje standardní varianta (kmen vychází ze 2. mezižebří, v axile nevydává větve). U ostatních variant bývá větší riziko poranění. Zachování ICBN je možné i po předchozí operaci v axile, ale preparace je obtížnější a možnost poranění stoupá s radikalitou předchozí operace.Klíčová slova:
interkostobrachiální nerv (ICBN) – anatomie – poranění.Úvod
Exenterace axily byla řadu let součástí všech operačních výkonů pro invazivní karcinom prsu. Tato operace může být provázena řadou komplikací, které mohou snižovat kvalitu života operovaných pacientů. V posledním desetiletí 20. století byla do klinické praxe zavedena metoda detekce sentinelové uzliny (SLN), jejíž rozvoj omezil indikace k exenteraci axily u karcinomu prsu [1,2,3,4, 5,6,7,8,9,10,11,12,13,14,15,16]. Současně zavedením této metody do standardu chirurgické léčby melanomu došlo ke zpřesnění stagingu tohoto onemocnění a rozšíření indikací k exenteraci axily u pacientů s pozitivními sentinelovými uzlinami axily u melanomu [17,18,19,20,21, 22,23].
Mezi dlouhodobé následky exenterace axily patří i výpadky citlivosti na paži a v oblasti axily[3,24,25,26,27]. Tato komplikace vzniká poraněním interkostobrachiálního nervu (ICBN) během axilární disekce. Poranění tohoto nervu je provázeno zánikovými (hypestézií a anestézií), případně iritačními příznaky (parestéziemi či hyperestéziemi a dysestéziemi) horní poloviny vnitřní a zadní plochy paže a axily [25,26,27,28].
Cílem této chirurgicko-anatomické studie je snaha o anatomický popis axilárního průběhu ICBN, včetně méně obvyklých variant, snaha o jeho peroperační šetření při zachování radikality výkonu u primárních exenterací axily pro karcinom prsu a melanom i sekundárních exenterací po předchozí detekci pozitivních sentinelových uzlin (SLN) u výše uvedených diagnóz. Rovněž byla sledována možnost ochrany ICBN při reexenteraci axily po již dříve provedené disekci, kde nebyl předoperačně prokázán výpadek citlivosti v inervační oblasti ICBN.
Materiál a metodika
Do studie byli zařazeni pacienti, kteří podstoupili na Chirurgické klinice FN Ostrava od 1. 9. 2007 do 31. 8. 2011 primární exenteraci (PE) axily 1. a 2. axilární etáže jako součást chirurgické léčby karcinomu prsu a pacienti, kterým byla provedena exenterace pro axilární metastatické postižení při melanomu. Dále pacienti, kteří primárně při operaci pro karcinom prsu či melanom podstoupili exstirpaci sentinelové uzliny (SLN) a pro její pozitivitu byli sekundárně indikováni k exenteraci axily (SE). Po detekci SLN neměli výpadek citlivosti v inervační oblasti ICBN. Současně bylo zařazeno několik pacientů, kterým byla v minulosti provedena disekce axily, neměli výpadek citlivosti v dermatomu ICBN a nyní měli metastatické postižení axilárních uzlin. Vzhledem k primární snaze práce o anatomický popis axilárního průběhu ICBN byli do chirurgicko-anatomické části zařazeni rovněž 2 pacienti, kteří byli pro výraznou lymfadenopatii v axile indikováni k exstirpaci axilárních uzlin a přitom byl kompletně vizualizován anatomický průběh axilární části ICBN. Tito pacienti však nebyli dále zahrnuti do pooperačního sledování a hodnocení.
Operační výkony provedli 2 zkušení chirurgové, kteří rutinně provádějí výkony v axile pro karcinom prsu a maligní melanom. Popis peroperačního nálezu anatomie ICBN byl součástí operačního protokolu.
Pacienti byli rozčleněni do skupin z hlediska základní diagnózy, provedení primární exenterace (PE), sekundární exenterace (SE) po detekci SLN či reexenterace (RE).
Peroperační výsledky šetření ICBN byly statisticky zpracovány testem o shodě relativních četností 2 souborů programem Statgraphics.
Zařazením pacientů po detekci SLN a pacientů po předchozí disekci axily jsme se chtěli přesvědčit, zda je technicky možné chránit ICBN i v případě pooperačních změn v axile.
Obr. 1. Schémata variant větvení ICBN Fig. 1: Schemes of branching variants ICBN 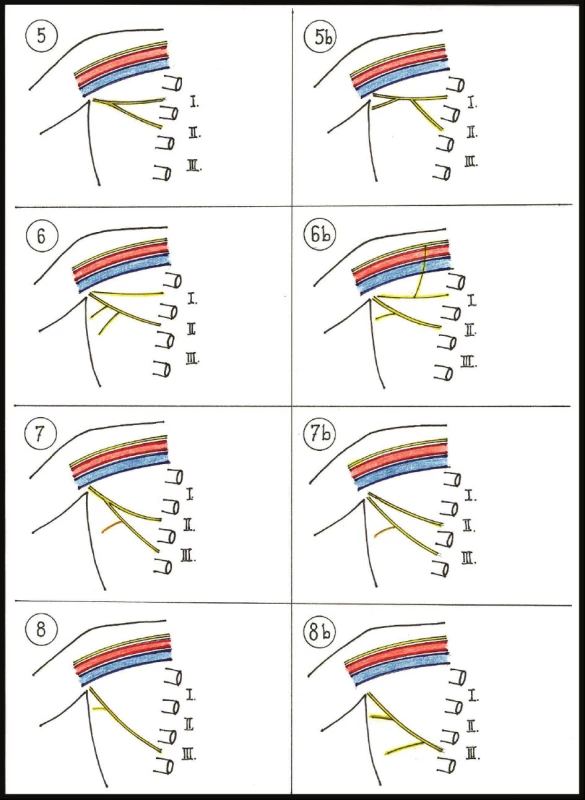
Obr. 2. Varianta ICBN – jeden kmen ze 2. mezižebří , křížení s vena thoracica lateralis Fig. 2: ICBN variant No.1 – one trunk coming out of 2<sup>nd</sup> intercostal space, crossing vena thoracica lateralis 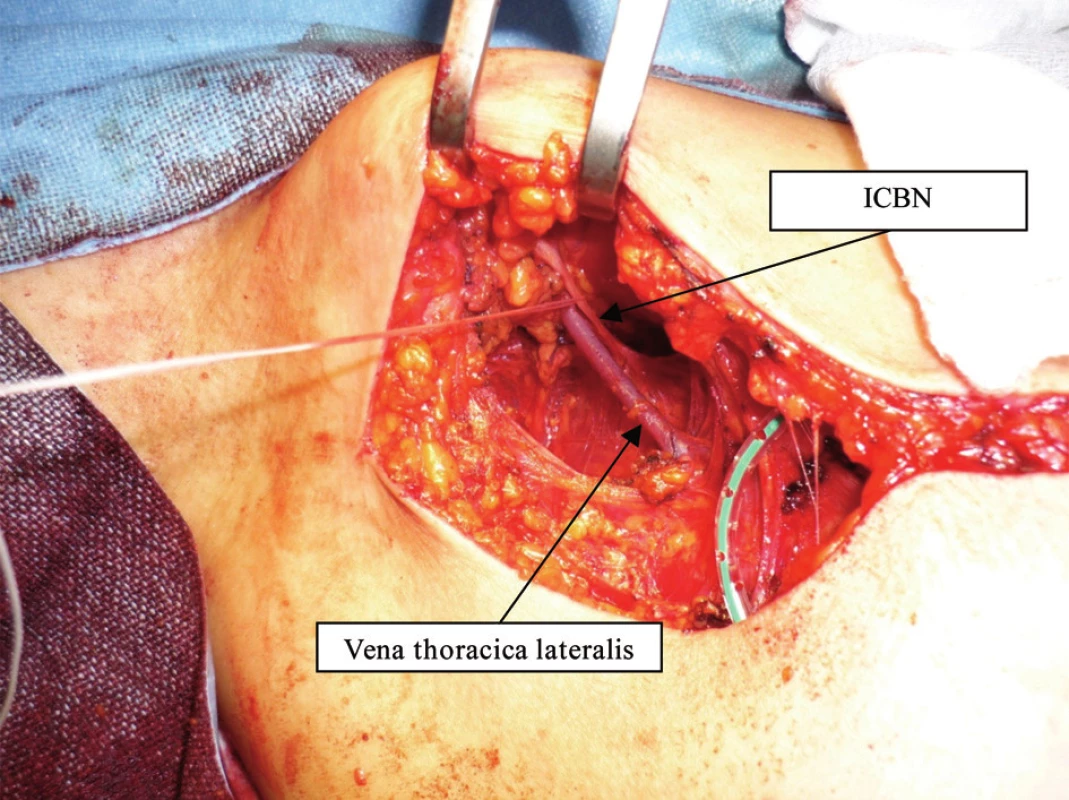
Obr. 3. 2. Varianta ICBN – jeden kmen ze 2. mezižebří se větví na 2 stejně silné větve Fig. 3: ICBN variant No.2 – one trunk coming out of 2<sup>nd</sup> intercostal space and dividing into two equally thick branches 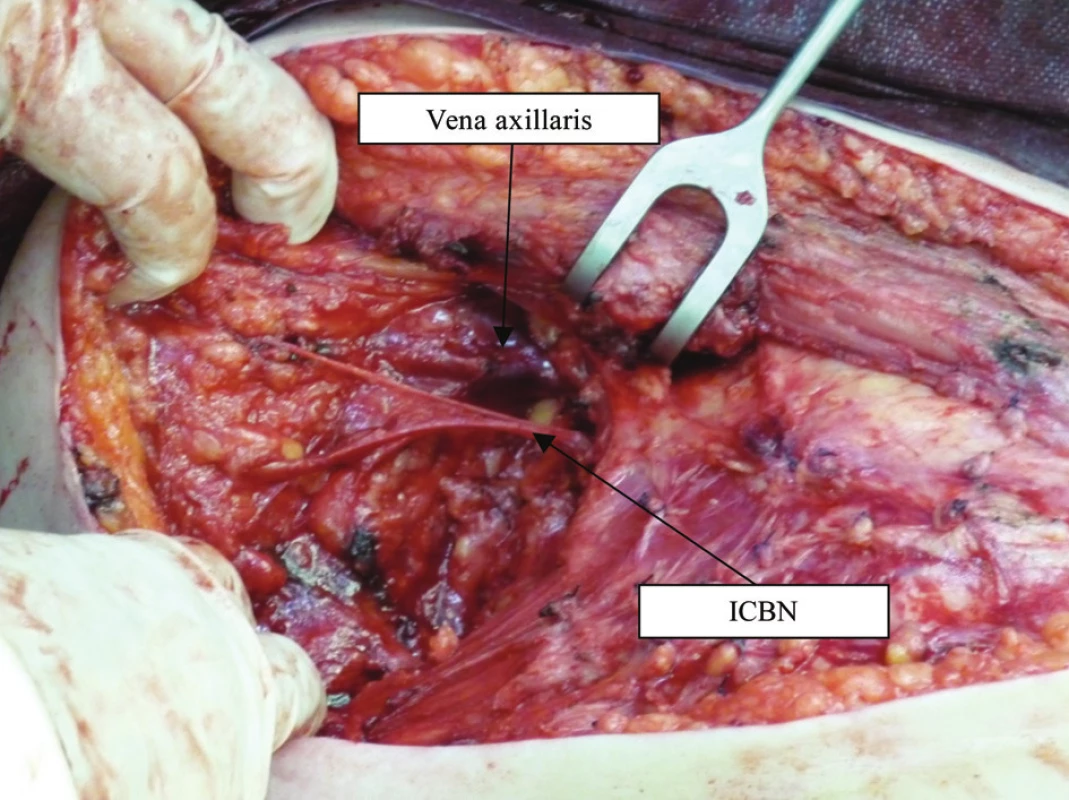
Obr. 4. Varianta 5b ICBN – kmen ICBN tvoří větve z 1.a 2. mezižebří, před vstupem na paži se větví na 2 větve Fig. 3: ICBN variant No.5b – branches from 1<sup>st</sup> and 2<sup>nd</sup> intercostal space are forming ICBN trunk, which divides into two branches before entering the arm 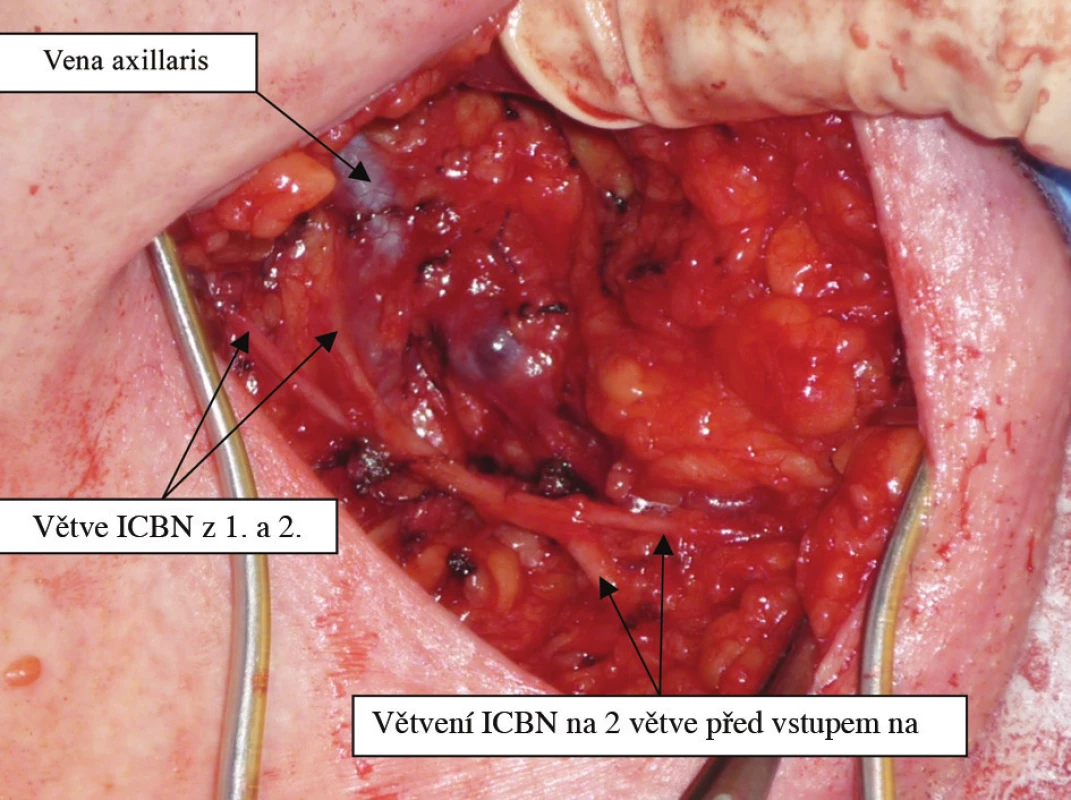
Výsledky
V období 9.2007 – 8.2011 bylo provedeno 113 operací, při kterých byla vždy snaha o šetření ICBN s jeho peroperačním anatomickým popisem.
U 107 pacientů jsme nalezli ICBN a byli schopni popsat jeho průběh (94,7 % v souboru). Šestkrát jsme ICBN při exenteraci nedetekovali a pravděpodobně jej přerušili dříve, než jsme jej popsali (5,3 % pacientů). Přehledně jsou data uvedena v Tab. 1
Tab. 1. Úspěšnost detekce ICBN ve studii Tab. 1: ICBN detection rate in the study 
Neúspěšné detekce ICBN: 3 krát u primární exenterace pro karcinom prsu, 1krát u melanomu po detekci SLN (přerušen v jizevnatých změnách) a 2krát u reexenterace pro melanom (v jizevnatých změnách nenalezen).
V 66 případech byla exenterace provedena u karcinomu prsu (58,4 %). Šlo o ženy průměrného věku 62,4 roků (32–83). Průměrný počet odstraněných uzlin u primárních (PE) a sekundárních (SE) exenterací byl 13,1 (7–25 uzlin). 45krát šlo o exenteraci při onemocnění maligním melanomem (39,8 %) u 33 mužů průměrného věku 59,8 let (18–86) a 12 žen průměrného věku 56,5 let (40–77). Průměrný počet odstraněných uzlin u PE a SE pro melanom byl 13,9 (8–34 uzlin). Ve 2 případech šlo o operaci pro lymfadenopatii (1 muž, 32 let; 1 žena 45 let). Při operaci byly odstraněny vícečetné výrazně změněné uzliny, histologicky šlo o nespecifickou lymfadenitidu. U obou byl současně popsán průběh ICBN.
Přehledně jsou diagnózy, věkové a pohlavní rozložení souboru uvedeny v Tab. 2.
Tab. 2. Operační diagnózy, věkové a pohlavní rozložení souboru Tab. 2: Surgical diagnosis, age and sex distribution of the file 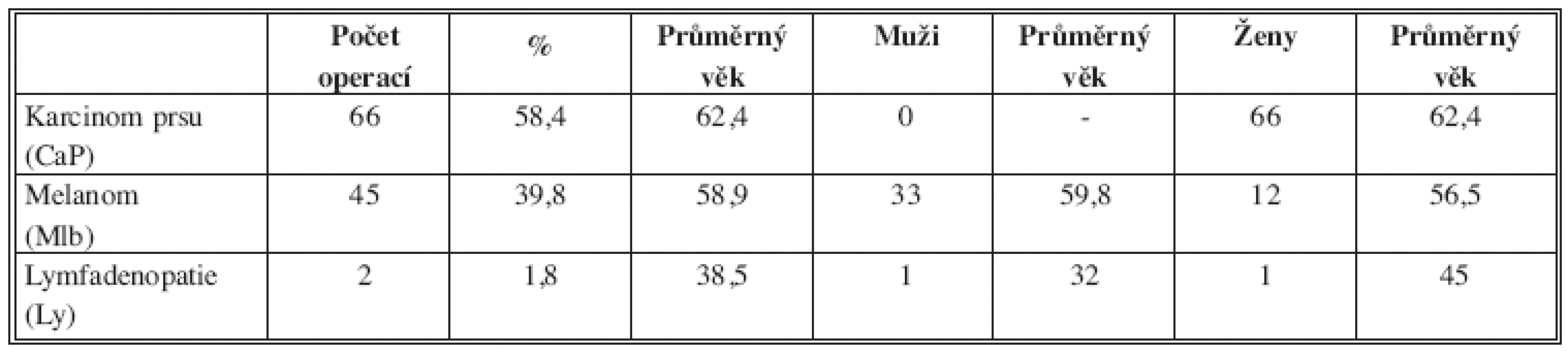
Počty a typy provedených výkonů v axile pro karcinom prsu a maligní melanom jsou uvedeny v Tab. 3.
Tab. 3. Typy výkonů v axile pro karcinom prsu a maligní melanom Tab. 3: The types of procedures in the axilla for breast cancer and malignant melanoma 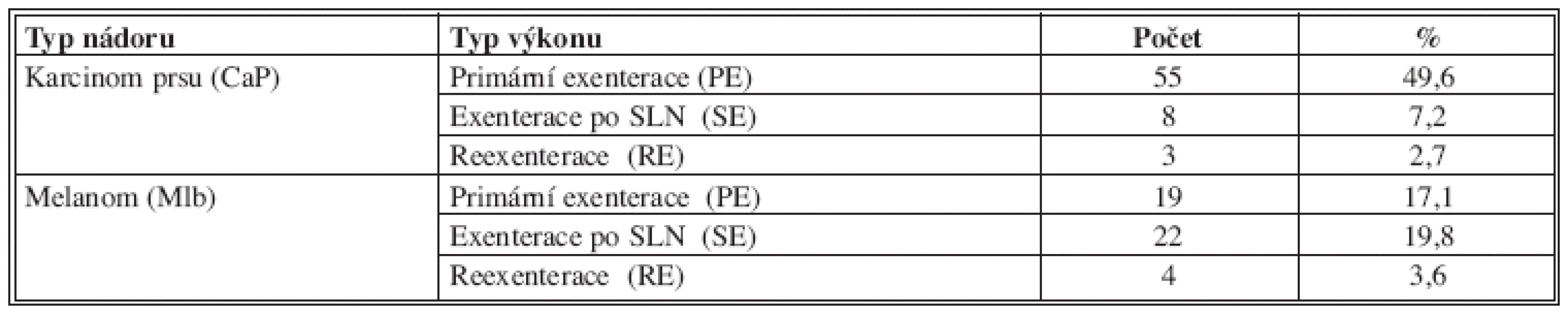
Anatomické varianty interkostobrachiálního nervu – ICBN
Dle peroperačního popisu jsme rozdělili varianty ICBN v axile do 8 základních skupin, které jsme očíslovali arabskými číslicemi 1–8. Méně zásadní varianty těchto skupin byly jako podskupiny označeny indexy malými písmeny abecedy.
Varianta 1: Typický průběh ICBN, proráží ve 2. mezižebří (mzž) ve střední axilární čáře mezižeberní svaly a vlákna m. serratus anterior, v tukovém tělese kříží v. thoracica lateralis (VTL) a přes úpon m. latissimus dorsi přechází do podkoží na paži. V axilárním průběhu nevysílá a nepřijímá významnější větve. Jde o nervový kmen tloušťky kolem 2 mm. Tato varianta byla nejčastější – 45 případů (42,1 %).
Varianta 1b: Průběh totožný jako předchozí, ale v axile přibírá tenkou větévku z brachiálního plexu jdoucí podél v. axillaris, nalezeno 5krát (4,7 %).
Varianta 2: ICBN vystupuje v typickém místě ve 2. mzž. Prochází axilárním tukovým tělesem a většinou v blízkosti křížení s VTL se větví na 2 stejně silné větve směřující laterálně. Dolní z nich se částečně stáčí dorsálně do axily, kde terminálními větvemi inervuje zadní stranu axily. Je 2. nejčastější, nalezena ve 25 případech (23,4 %).
Varianta 2b: Podobná předchozí, ale v tukovém tělese axily odstupuje dolní větev významně slabší, než hlavní kmen a přestupuje na zadní oblast podkoží axily, vysílá větvičky do podkoží a může zde i končit. Tuto variantu jsme nalezli 6krát (5,6 %).
Varianta 2c: Obdoba předchozí, ale z hlavního kmene odstupují celkem 2–4 větvičky samostatně, nebo se nejprve větví na 2 větve, přičemž dolní je slabší, tato se záhy větví na další 2–3 jemné větvičky inervující zadní plochu axily. Varianta byla nalezena 6krát (5,6 %).
Varianta 3: Vzácná varianta, v obvyklém místě ve 2. mezižebří vystupují ve střední axilární čáře vedle sebe 2 paralelně jdoucí větve, které paralelně procházejí přes axilu až na paži. Byla zachycena ve 2 případech (1,9 %).
Varianta 3b: Je modifikací předchozí, ale samostatně vystupující větévky ze 2. mezižebří se v axilárním tuku spojují v jeden kmen, který bez větvení přechází na paži. Nalezeno 1krát (0,9 %).
Varianta 4: Ve 2. mezižebří nevystupuje kmen ICBN. Na paži nejde ani větev ze 3. mezižebří, ale těsně pod axilární žilou jde nevětvící se nervový kmen vystupující z 1. mezižebří, který je jemnější. Popsali jsme ji ve 3 případech (2,8 %).
Varianta 5: Kmen ICBN vystupuje typicky ve 2. mezižebří, v tukovém tělese axily přibírá větev z 1. mezižebří, spojí se s ní a společně jdou na vnitřní stranu paže. Nalezena 4krát (3,7 %).
Varianta 5b: V mediální části obdobná s předchozí. Větve z 1. a 2. mezižebří se v axile spojí, ale laterálně se kmen znovu rozděluje na 2 přibližně stejně silné větve, které jdou na paži. Nalezeno pouze jednou (0,9 %).
Varianta 6: Hlavní kmen ICBN vystupuje typicky ze 2. mzž, ale před výstupem z axily se těsně k němu přidává jemnější větvička z 1. mezižebří. Zachycena 2krát (1,9 %).
Varianta 6b: Obdoba předchozí, k větévce z 1. mezižebří se přidává ještě jedna křížící ventrálně axilární venu z brachiálního plexu. Záchyt pouze 1krát (0,9 %).
Varianta 7: Kmen typicky ze 2. mezižebří, v laterální části axily se s ním spojuje obdobně silná laterální kožní větev interkostál. nervu ze 3. mzž. Z té odstupují 1–2 větvičky na zadní plochu axily. Nalezeno ve 3 případech (2,8 %).
Varianta 7b: Kmen typicky ze 2. mzž, ze 3. mzž k němu přichází obdobně silná větev, spolu se nespojí a paralelně jdou na paži. Nalezena pouze 1krát (0,9 %).
Varianta 8: Nenacházíme ve 2. mzž kmen ICBN. Ze 3. mezižebří vystupuje neobvykle silný laterální nerv, který se stáčí přes tukové těleso proximálně, cestou vydává jemné větvičky do axily a přechází na vnitřní stranu paže. Varianta nalezena 1krát (0,9 %).
Varianta 8b: Obdoba předchozí, ze 3. mezižebří vystupuje neobvykle silná laterální kožní větev, která hned po odstupu vydává silnější větev na zadní stranu axily, směřuje proximálně a přechází na paži. Nalezeno v jednom případě (0,9 %).
Přehled anatomických typů větvení je uveden v Tab. 4 a v Grafu 1.
Tab. 4. Souhrnná tabulka anatomických typů větvení Tab. 4: Summary table of anatomical types of branching 
Poznámky: 1. sloupec – typ větvení; 2. sloupec – mezižebří, ze kterého větve ICBN vystupují, 3./4. sloupec – počet / procentuální zastoupení jednotlivých typů: Karcinom prsu + Melanom: PE = primární exenterace; SE = sekundární exenterace; RE = reexenterace; Lymfadenopatie: EX = exstirpace Graf 1. Souhrnný graf anatomických typů větvení Graph 1: Summary graph anatomical types of branching Pravděpodobnost zachování ICBN ve vztahu k anatomické variantě Zachování intaktního ICBN včetně větví se v souboru 113 operací podařilo v 86 případech (76,1 %). Po vyřazení 2 operací pro lymfadenitidu (nešlo o úplnou exenteraci) byl zachován kompletní ICBN 84krát (75,7% všech exenterací). Kompletně přerušen nebo nenalezen byl ICBN v 10 případech (8,8 % všech případů, respektive v 9,0 % všech standardně provedených exenterací). Částečné poranění některé z větví ICBN bylo zaznamenáno 17krát (15,0 % celého souboru, respektive 15,3 % exenterací). Přehled počtu poranění v souboru je uveden v Tab. 5 a graficky v Grafu 2. 
Riziko poranění ICBN ve vztahu k anatomické variantě
Snažili jsme se zjistit, zda jsou některé varianty ICBN spojeny se zvýšeným rizikem jeho poranění. Popsali jsme 8 variant s dalšími podtypy, ale 2 základní typy větvení se svými podtypy (tj. varianty 1,1b,2,2b,2c) tvoří většinu průběhů ICBN – 87 ze 107 (81,3 %). Dva nejčastější typy – 1. a 2. varianta (bez podtypů) tvoří 65,4 % (70 případů). Samotná 1. varianta tvořila 42,1% (45 případů), s podtypem 1b pak 46,7 % (50 případů).
U varianty 1 (pro statistické zpracování označena jako standardní) byl nerv uchován intaktní u exenterací 41krát ze 44 případů – 93,2 %. Ve 3 případech byl přerušen – 1krát u primární exenterace a 2 krát při sekundární exenteraci (pro pozitivitu SLN). Částečné poranění nebylo zaznamenáno, neboť nerv je v axile tvořen jedním kmenem. U varianty 1b jsme z 5 případů jedenkrát u SE proťali komunikující větévku z brachiálního plexu. Kompletně neporušený byl čtyřikrát (80 % případů). U 2. varianty jsme zachovali nerv včetně větvení 21krát z 25 (84 %). Ve 4 případech byla přerušena distální větev. V případě podtypů 2b a 2c (12 případů) jsme ponechali neporušený ICBN pouze jedenkrát (8,3 %). V 10 případech byly částečně poraněny distální větévky v axile (83,3 %). Jednou (8,3 %) byl nerv kompletně přerušen.
Tab. 5. Přehled počtu poranění ICBN v souboru Tab. 5: Overview of injuries in the file ICBN 
Další anatomické varianty jsou vesměs ojedinělé. Méně obtížné je zachovat intaktní variantu 3 a 3b (nerv vystupuje typicky ve 2. mezižebří jako 2 paralelní kmeny, ve variantě 3b se v axile spojí v jeden společný); nerv zachován třikrát (100 %). U dalších variant je problémem méně obvyklý odstup větví z hrudní stěny a následné větvení. Riziko náhoného poranění je vyšší. Počet všech ostatních variant byl 17, přičemž byl nerv zachován ve 12 případech (70,6 %). Kompletně přerušen nebyl ani jednou, ale k přerušení některé z větví došlo pětkrát (29,4 %). Obtížnější k zachování jsou varianty, kdy se hlavní kmen ICBN spojuje z větví ze dvou mezižebří (varianty 5;5b,6;6b a 7;7b). Z 12 nalezených byl ICBN včetně větví uchován sedmkrát (58,3 %), částečně přerušen pětkrát (41,7 %). Ke kompletnímu přerušení nedošlo. Počty standardních a ostatních anatomických variant a počty jejich poranění jsou uvedeny v Tab. 6.
Tab. 6. Počty standardních a ostatních anatomických variant ICBN a počty jejich poranění Tab. 6: The number of standard and other anatomical variants and the number of injuries ICBN 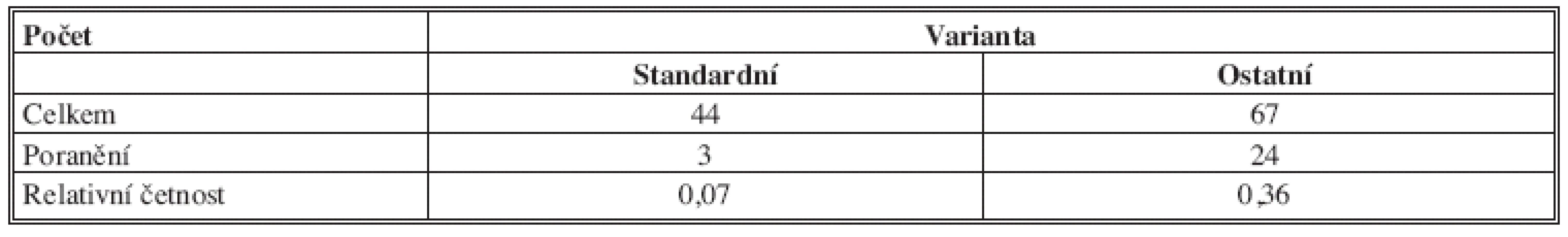
Graf 2. Stav ICBN v souboru exenterací axily Graph 2: Status ICBN in axillary file exenteration 
Statisticky jsme srovnali riziko poranění standardní (obvyklé) 1. varianty s ostatními (méně obvyklými) – vyřazeny 2 lymfadenitidy – nešlo o standardní exenterace. Byl použit test o shodě relativních četností a výpočty provedeny programem Statgraphics. Při testování byla zvolena hladina významnosti α = 0,05 a α = 0,1.
Hypotéza: nestandardní anatomické varianty ICBN jsou spojeny s vyšším rizikem poranění ICBN při exenteraci axily
a) Ho: Rozdíl mezi (teoretickými) relativními četnostmi standardní a nestandardních anatomických variant není významný, tzn. varianty se významně neliší; b) T = - 3,47; c) p-Value = 0,000; d) Závěr: Nulová hypotéza (Ho) se zamítá na hladině významnosti 0,05 i 0,1.
Rozdíl mezi variantami je jednoznačně významný. Nestandardní anatomické varianty ICBN jsou spojeny s vyšším rizikem poranění ICBN při exenteraci axily.
Pravděpodobnost zachování ICBN ve vztahu k typu operace a předchozí operaci v axile.
Pokusili jsme se zjistit nakolik je významná předchozí operace v axile pro možnost uchovat intaktní ICBN. Srovnali jsme výsledky mezi primárními exenteracemi v intaktním terénu se sekundárními exenteracemi po předchozí detekci SLN a reexenteracemi, kde je v anamnéze již dosti rozsáhlý zákrok v axile a došli k výsledkům, které jsou shrnuty v Tab. 7.
Tab. 7. srovnání typu operace a rizika poranění ICBN Tab. 7: comparison of the type of surgery and the risk of injury to the ICBN 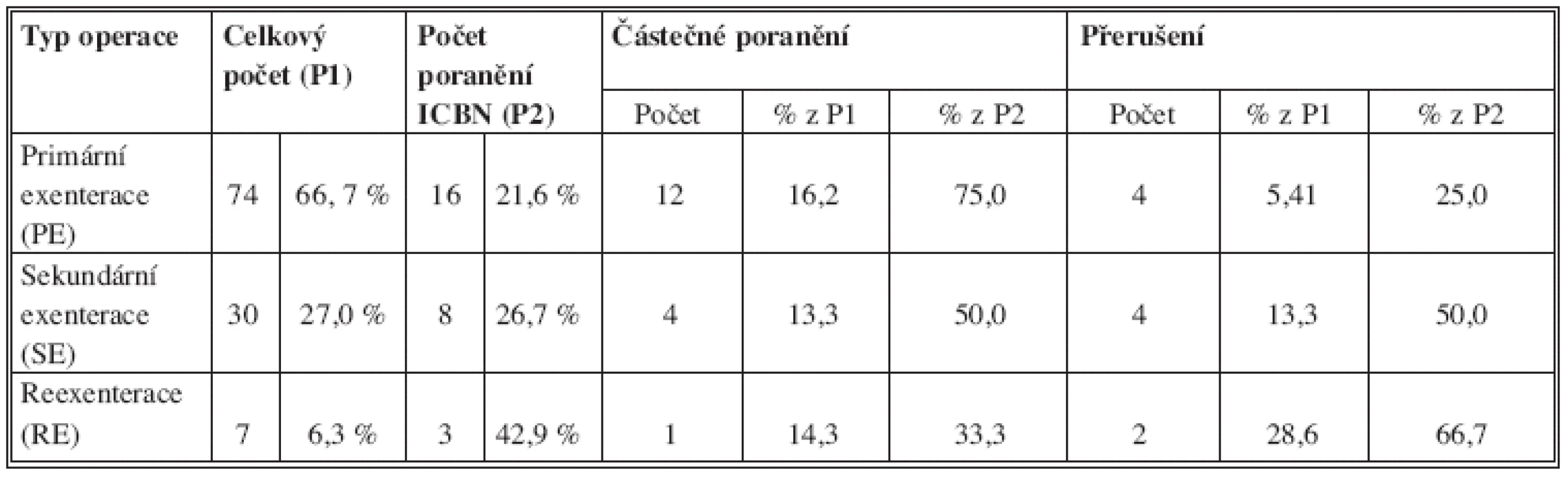
Z výsledků uvedených v tabulce 7 vyplývá, že riziko poranění ICBN významně stoupá jde-li o reoperaci v axile.
U PE byl nerv poraněn (i částečně = přerušení některé z větví) 16krát ze 74 PE (21,6 %). U SE po odstranění pozitivních SLN jsme ICBN poranili ze 30 SE 8krát (26,7 %). U RE bylo riziko poranění 42,9 % (3 poranění ze 7).
Při srovnání rizika kompletní léze ICBN u jednotlivých typů operací je rozdíl ještě významnější. V případě PE je většina poranění částečných (12 ze 16 = 75 %), kompletní léze byla 4krát (25 %). U SE jsou z 8 poranění 4 částečná (50 %) a 4 kompletní (50 %). U RE ze 3 poranění jedenkrát částečné (33,3 %) a dvakrát kompletní (66,7 %). Z toho vyplývá, že po jakékoliv předchozí operaci v axile (i po detekci SLN) je zvýšené riziko poranění ICBN. Toto riziko je po předcházejícím radikálním zákroku v axile již vysoké a navíc významně stoupá riziko kompletní léze ICBN.
Přehled počtů PE, SE a RE a počtů přerušení ICBN je uveden v Tab. 8.
Tab. 8. Počty PE + SE a RE a počty přerušení ICBN Tab. 8: Number of PE + SE and RE and the number of interruptions ICBN 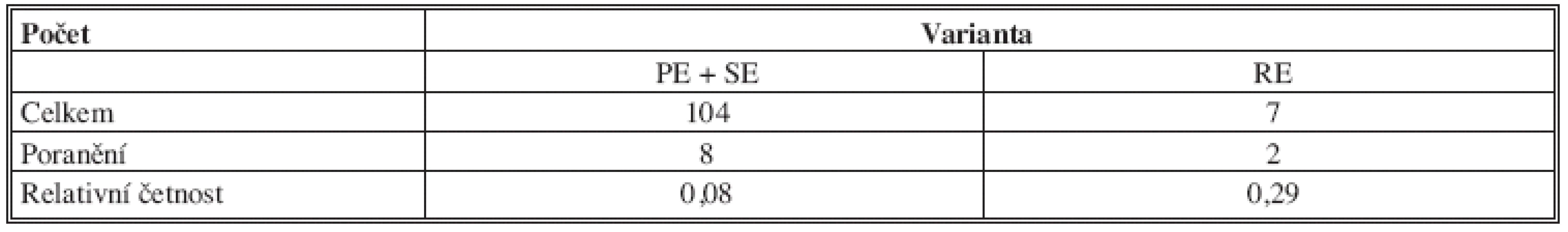
Ke statistickému hodnocení výsledků byl použit test o shodě relativních četností. Výpočty jsou provedeny programem Statgraphics; hladina významnosti α = 0,05 a α = 0,1.
Hypotéza: předchozí exenterace axily je spojena s vyšším rizikem přerušení ICBN
a) Ho: Rozdíl mezi (teoretickými) relativními četnostmi není významný, tzn. varianty se významně neliší; b) T = -1,849; c) p-Value = 0,064; d) Závěr: Ho platí na hladině významnosti α = 0,05 ale zamítá se na hladině 0,1.
Případ není jednoznačný.
Riziko přerušení ICBN u reexenterací je statisticky vyšší, než-li u primárních a sekundárních exenterací, ale pouze na hladině významnosti α = 0,1.
Lze předpokládat, že v případě většího souboru reexenterací by byl rozdíl výsledků významnější a lépe statisticky hodnotitelný.
Diskuze
K časným komplikacím exenterace axily se řadí pooperační krvácení a hematomy, rané komplikace, seromy, kožní nekrosy a aseptická lymfangoitida. Mezi dlouhodobé následky patří chronické bolesti, lymfedém horní končetiny a krajiny prsu, omezení hybnosti v ramenním kloubu, odstávající lopatka, atrofie pektorálního svalu, a změny citlivosti na paži a v oblasti axily na operované straně [3,24,25,26,27]. Tato komplikace je dávána do souvislosti s poraněním interkostobrachiálního nervu během axilární disekce. Poranění interkostobrachiálního nervu (ICBN) vede často k trvalé změně citlivosti horní poloviny vnitřní a zadní plochy paže a axily. U většiny pacientů je provázeno poranění tohoto nervu zánikovými (hypestézií a anestézií), případně iritačními příznaky (parestéziemi či hyper - a dysestéziemi) v uvedené inervační oblasti [25,26,27,28]. Při klasické axilární disekci není uváděn požadavek na preparaci a šetření ICBN. Někteří autoři význam ochrany ICBN zpochybňují. Zdůrazňují význam kompletnosti axilární exenterace, technickou obtížnost preparace a ochrany nervu a zvláště omezený a nejednoznačný význam plynoucí z jeho ochrany. Upozorňují na možnost jeho pohmoždění a zvýraznění pooperačních bolestí [3,29,30,31]. V literatuře jsou však již prospektivní a randomizované studie, které přínos šetření ICBN prokazují [27,28,32,33]. Současně se však ukazuje, že část neúspěchů a nejednoznačných výsledků při preparaci ICBN souvisí s anatomickou variabilitou průběhu ICBN v axile. Tomuto tématu se dosud chirurgové prakticky nevěnovali a v literatuře je pouze jedna chirurgická práce, která se zabývá anatomickými variantami ICBN v axile a jejich klinickým významem pro chirurga [34]. Rovněž anatomických studií řešících variabilitu průběhu ICBN je relativně málo [35,36,37,38,39]. V těchto studiích je sice detailně popsána variabilita celého průběhu nervu až na paži, včetně terminálních větvení, ale chybí zde zpětná vazba a klinický význam variability větvení a průběhu nervu.
První věcí, kterou jsme v práci potvrdili, je velká variabilita anatomie ICBN. Potvrzuje to zkušenosti, které vyplývají z literárních údajů velkých anatomických studií [34,35,37,39].
Na základě našich výsledků se ukazuje, že variabilita průběhu nervu má vliv na možnosti jeho zachování. Riziko poranění ICBN je statisticky vyšší u nestandardních typů průběhu ICBN. Ukazuje se, že zvláště varianty s větvením v axile jsou spojeny se zvýšeným rizikem poranění některé z odstupujících větví ICBN.
Podařilo se popsat i vzácné varianty axilárního průběhu ICBN, které v dostupné literatuře nebyly dosud popsány. Současně jsme potvrdili názor, že znalost anatomické variability ICBN může vést ke zlepšení možností peroperační ochrany ICBN [34]. Lze předpokládat, že v případě rozsáhlejšího souboru pacientů budou ojediněle nalezeny ještě další vzácné varianty větvení a průběhu ICBN, které však velmi pravděpodobně budou moci být zařazeny do jedné z námi navržených základních skupin větvení.
Ukazuje se, že riziko poranění je významně vyšší v případě předchozí radikální operace v axile, kdy je pro jizevnaté změny často velmi obtížné ICBN uchovat. Statistický rozdíl výsledků poruch citlivosti u reexenterací nebyl jednoznačný proti primárním a sekundárním exenteracím, ale tento výsledek je ovlivněn malým počtem reexenterací v souboru.
Domníváme se, ve shodě s jinými autory [34], že znalost anatomických variant ICBN může vést k šetrnější disekci, častějšímu zachování ICBN a snížení morbidity po exenteraci axily.
V případě kompletního přerušení ICBN je vysoká pravděpodobnost dlouhodobých, často i trvalých poruch inervace kůže dorsomediální strany paže. V některých případech však i v tomto případě může být výpadek s delším časovým odstupem zanedbatelný, neboť jsou v některých případech popisovány spojky mezi kmenem ICBN a nervus cutaneus brachii medialis [39]. V této studii byly spojky popsány v 5 případech z 28 (necelých 18 %). Dále zde byla popsána i závislost síly (tloušťky) ICBN a nervus cutaneus brachii medialis. Bylo pozorováno, že byl-li n. cutaneus brachii medialis tenký, pak byl ICBN silnější, obvykle i delší a častěji přecházel až na dolní třetinu paže.
Ve studii z roku 2010 se autoři pokusili o novou anatomickou klasifikaci dolní etáže axily na základě průběhu a průsečíku dvou anatomických struktur – průběhu vena thoracica lateralis (VTL) a interkostobrachiálního nervu (ICBN) ze 2. mezižebří [40]. Tyto 2 struktury dělí axilu na 4 zóny (A,B,C a D). V této studii u 242 pacientek ve stadiu I karcinomu se sentinelová uzlina (SLN) v 98,2% vyskytovala mediálně od v.thoracica lateralis. V 86,8 % v zóně A, tj. pod ICBN, v 11,5 % v zóně B – nad ICBN, pouze u 4 pacientek (1,8 %) se SLN vyskytla laterálně v axile, konkrétně v zoně C (laterálně od VTL a distálně od ICBN). Obdobná studie lymfatického spádu z oblasti prsu do SLN v axile na 12 ženských kadaverech (24 axil) s rozdělením podle vztahu k poloze ICBN a VTL byla práce českých autorů z roku 2006 [41]. Axila byla rozdělena dle výše uvedených struktur na 4 kvadranty s názvy stejnými jako u prsu. Všechny SLN byly lokalizovány v kruhu s poloměrem do 2 cm od křížení ICBN a VTL, přičemž většinou (v 58 % = 14krát) byly SLN uloženy v dolním vnitřním kvadrantu, ve 29 % (7krát) pak horním vnitřním, v 8 % (2krát) dolním zevním a ve 4% (jedenkrát) v horním zevním kvadrantu. Obdobně dělí axilární tuk podle polohy k VTL a ICBN na 4 kvadranty i Ivanović [42,43]. Podle těchto kvadrantů pak fragmentuje tuk se snahou o maximální šetření ICBN a VTL. Při použití této techniky se mu podařilo uchránit ICBN ve 100 % případů a VTL v 95 % (zatímco při standardní technice dříve měl úspěšnost 81,5 % u ICBN a 34 % u VTL). Tyto studie jsou zajímavé z hlediska přesnosti a snížení morbidity u axilární disekce, ale i snížení morbidity, zvýšení přesnosti detekce a zlepšení výuky detekce sentinelové uzliny u karcinomu prsu. Jejich slabinou je však to, že ani jedna nepočítá s anatomickou variabilitou ICBN a současně i velkou variabilitou žilní drenáže axily.
Kombinace snahy o rozdělení axily do 4 kvadrantů se znalostmi anatomické variability průběhu a větvení ICBN mohou skutečně vést ke snížení morbidity jak u axilární disekce, tak rovněž i při detekci SLN. Zajímavé by mohlo být sledování spádu sentinelových uzlin ve vztahu k poloze ICBN a VTL u melanomů horní končetiny, zad a trupu. Zde pozorujeme rovněž typické spádové oblasti SLN dle lokalizace primárního melanomu. Obdobná studie dosud nebyla v dostupné literatuře prezentována.
Závěr
- Anatomie interkostobrachiálního nervu (ICBN) v axile je velmi variabilní (celkem jsme popsali 8 základních variant s jednotlivými subtypy).
- Jednoznačně nejčastější je obvyklá (standardní) varianta, kdy kmen vychází ze mezižebří a v axilárním průběhu nevydává významnější větve.
- U ostatních a vzácných anatomických variant je větší riziko jejich poranění při exenteraci axily.
- Zachování ICBN je možné i v případě předchozí operace v axile, preparace je však obtížnější a možnost poranění ICBN stoupá s rozsahem a radikalitou předchozího operačního zákroku v axile.
- Zachování ICBN významně snižuje riziko dlouhodobých a trvalých výpadků a změn citlivosti v inervační oblasti ICBN na paži.
- I v případě přerušení některé z odstupujících větví ICBN jsou výpadky významně menší než při kompletní lézi ICBN.
- Kompletní léze ICBN znamená velmi pravděpodobně dlouhodobou a často i trvalou poruchu citlivosti v inervační oblasti ICBN.
- Riziko parestezií a obtěžujících dysestezií se objevuje obvykle v relativně krátkém pooperačním období, tyto subjektivně nepříznivé stavy většinou ustupují do několika měsíců od operace.
MUDr. Otakar Kubala
Ivana Sekaniny 1801/9
708 00 Ostrava 8 – Poruba
e-mail: otakar.kubala@seznam.cz
Zdroje
1. Alex JC, Krag DN. Gamma-probe-guided localisation of lymph nodes. Surg Oncol 1993;2 : 137–143.
2. Benson JR, Wishart GC. Role of axillary clearence for patiens with sentinel node-positive early breast cancer. Br J Surg 2011; 98 : 1499–1500.
3. Coufal O, Fait V, a kol. Chirurgická léčba karcinomu prsu. 1. vyd. Praha, Grada Publishing, 2011; ISBN 978-80-247-3641-9.
4. Coufal O, Fait V, Foltinová V, Vrtělová P, Gabrielová L, Chrenko V. Chirurgická léčba karcinomu prsu v MOÚ. Rozhl Chir 2007;86 : 540–547.
5. Del Bianco P, Zavagno G, Burelli P, Scalco G, Barutta L, Carraro P, et al. Morbidity comparison of sentinel lymph node biopsy versus conventional axillary lymph node dissection for breast cancer patiens: Results of the sentinella-GIVOM Italian randomised clinical trial. Eur J Surg Oncol 2008;34 : 508–513.
6. Ferreira BP, Pimentel MD, Santos LC, di Flora W, Gobbi H. Morbidity after sentinel node biopsy and axillary dissection in breast cancer. Rev Assoc Med Bras 2008;54 : 517–521.
7. Fait V, Coufal O, Gatěk J. Chirurgie karcinomu v České republice. Rozhl Chir 2010;89 : 229–230.
8. Giuliano AE, Haigh PI, Brennan MB, Hansen NM, Kelley MC, Ye W, et al. Prospective observational study of sentinel lymphadenectomy without further axillary dissection in patiens with sentinel node-negative breast cancer. J Clin Oncol 2000;18 : 2553–2559.
9. Kotoč J, Kotočová K, Gatěk J, Duben J, Vážan P, Bakala J. Mikrometastáza v sentinelové uzlině – nutnost disekce axilárních uzlin. Prakt Lék 2009;89 : 587–590.
10. Krag DN, Anderson SJ, Julian TB, Brown AM, Harlow SP, Ashikaga T, et al. Technical outcomes of sentinel-lymph-node resection and conventional axillary-lymph-node dissection in patients with clinically node-negative breast cancer: results from the NSABP B-32 randomized phase III trial. Lancet Oncol 2007;8 : 881–888.
11. Langer I, Guller U, Berlacz G, Koechli OR, Schaer G, Fehr MK, et al. Morbidity of sentinel lymph node biopsy (SLN) alone versus SLN and completion axillary lymph node dissection after breast cancer surgery: a prospective Swiss multicenter study on 659 patients. Ann Surg 2007;245 : 452–461.
12. Mansel RE, Fallowfield L, Kissin M, Goyal A, Newcombe RG, Dixon JM, et al. Randomized multicenter trial of sentinel node biopsy versus standard axillary treatment in operable breast cancer: the ALMANAC trial. J Natl Cancer Inst 2006;98 : 599–609.
13. Motomura K, Inaji H, Komoike Y, Kasugai T, Nagumo S, Noguchi S, Koyama H. Sentinel node biopsy in breast cancer patients with clinically negative lymph-nodes. Breast Cancer 1999;6 : 259–262.
14. Schijven MP, Vingerhoets AJ, Rutten HJ, Nieuwenhuijzen GA, Roumen RM, van Bussel ME, et al. Comparison of morbidity between axillary lymph node dissection and sentinel node biopsy. Eur J Surg Oncol 2003;29 : 341–350.
15. Silberman AW, McVay C, Cohen JS, Altura JF, Brackert S, Sarna GP, et al. Comparative morbidity of axillary lymph node dissection and the sentinel lymph node technique: implications for patients with breast cancer. Ann Surg 2004;240 : 1–6.
16. Veronesi U, Paganelli G, Viale G, Luini A, Zurrida S, Galimberti V, et al. A randomized comparison of sentinel-node biopsy with routine axillary dissection in breast cancer. N Engl J Med 2003;349 : 546–553.
17. Albertini JJ, Cruse CW, Rapaport D, et al. Intraoperative radio-lympho-scintigraphy improves sentinel lymph node identification for patiens with melanoma. Ann Surg 1996; 223 : 217–224.
18. Cole DJ, Baron PL. Surgical management of patients with intermediate thickness melanoma: current role of elective lymph node dissection. Semin Oncol 1996;23 : 719–724.
19. Fait V, Chrenko J, Žaloudík J. Sentinelová lymfadenektomie u kožního maligního melanomu – krátkodobé výsledky a prognostický význam. Rozhl Chir 1998;77 : 466–473.
20. Morton DL. Sentinel lymphadenectomy for patients with clinical stage I melanoma. J Surg Oncol 1997;66 : 267–269.
21. Morton DL, Thompson J, Cochran AJ, et al. Sentinel-node biopsy or nodal observation in melanoma. N Engl J Med 2006; 355 : 1307–1317.
22. Thompson JF, McCarthy WH, Bosch CM, et al. Sentinel lymph node status as an indicator of the presence of metastatic melanoma in regional lymph nodes. Melanoma Res 1995;5 : 255–260.
23. Thompson JF, Niewind P, Uren FR, Bosch CM, Howman-Giles R, Vrouenraets BC. Single-dose isotope injection for both preoperative lymphoscintigraphy and intraoperative sentinel lymph node identification in melanoma patiens. Melanoma Res 1997;7 : 500–506.
24. Aitken DR, Minton JP. Complications associated with mastectomy. Surg Clin North Am 1983;63 : 1331–1352.
25. Paredes JP, Puente JL, Potel J. Variations in sensitivity after sectioning the intercostobrachial nerve. Am J Surg 1990;160 : 525–528.
26. Temple WJ, Ketcham AS. Preservation of the intercostobrachial nerve during axillary dissection for breast cancer. Am J Surg 1985;150 : 585–588.
27. Torresan RZ, Cabello C, Conde DM, Brenelli HB. Impact of the preservation of the intercostobrachial nerve in axillary lymphadenectomy due to breast cancer. Breast J, 2003;9 : 389–392.
28. Abdullah TI, Iddon J, Barr L, Baildam AD, Bundred NJ. Prospective randomized controlled trial of preservation of the intercostobrachial nerve during axillary node clearence for breast cancer. Br J Surg 1998;85 : 1443–1445.
29. Cohen AM, Schaeffer N, Zu-Ying Chen, Wood WC. Early discharge after modified radical mastectomy. Am J Surg, 1986; 151 : 465–466.
30. Hermann RE, Esselstyn CB, Cooperman AM, Crile G. Mastectomía parcel sin radioterapia. Clin Quir Norteam 1984;6 : 1125–1135.
31. Roses DF, Harris MN, Potter DA, Gumport SL. Total mastectomy with complete axillary dissection. Ann Surg 1981;194 : 4–8.
32. Freeman SR, Washington SJ, Pritchard T, Barr L, Baildam AD, Bundred NJ. Long term results of a randomised prospective study of preservation of the intercostobrachial nerve. Eur J Surg Oncol, 2003;29 : 213–215.
33. Maycock LA, Dillon P, Dixon JM. Morbidity related to intercostobrachial nerve damage following axillary surgery for breast cancer. Breast1998,7 : 209–212.
34. Cunnick GH, Upponi S, Wishart GC. Anatomical variants of the intercostobrachial nerve encountered during axillary dissection. Breast 2001;10 : 160–162.
35. Loukas M, Hullet J, Louis RG, Holdman S, Holdman D. The gross anatomy of the extrathoracic course of the intercostobrachial nerve. Clin Anat 2006;19 : 106–111.
36. Loukas M, Louis RG, Jr., Fogg QA, Hallner B, Gupta AA. An unusual innervation of pectoralis minor and major muscles from a branch of the intercostobrachial nerve. Clin Anat 2006;19 : 347–349.
37. Loukas M, Louis RG, Jr., Wartmann CT. T2 contributions to the brachial plexus. Neurosurgery 2007;60(2 Suppl 1):13–18.
38. Murakami S, Ohtsuka A, Murakami T. Anterior intercostobrachial nerve penetrating the pectoralis minor or major muscle. Acta Med Okayama 2002;56 : 267–269.
39. OęRourke MGE, Tang TS, Allison SI, Wood W. The anatomy of the extrathoracic intercostobrachial nerve. Aust N Z J Surg 1999;69 : 860–864.
40. Clough KB, Nasr R, Nos C, Vieira M, Inguenault C, Poulet B. New anatomical classification of the axilla with implications for sentinel node biopsy. Br J Surg 2010;97 : 1659–1665.
41. Pavlišta D, Eliška O, Dušková M, Zikán M, Cibula D. Localization of the sentinel node of the upper outer breast quadrant in the axillary quadrants. Annals of Surg Oncology 2006;14 : 633–637.
42. Ivanović N, Granić M, Randelović T, Bilanović D, Dukanović B, Ristić N, Babić D. Functional effects of preserving the intercostobrachial nerve and the lateral thoracic vein during axillary dissection in breast cancer conservative surgery. Vojnosanit Pregl 2007;64 : 195–198.
43. Ivanović N, Granić M, Randjelović T, Todorović S. Fragmentation of axillary fibrofatty tissue during dissection facilitates preservativ of the intercostobrachial nerve and the lateral thoracic vein. Breast 2008;17 : 293–295.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2013 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Karcinom rekta – současný pohled na kritéria radikality resekčních výkonů
- Cirkumferenčný resekčný okraj v modernej liečbe karcinómu rekta
-
Radikalita resekční léčby pro karcinom rekta
Analýza prediktivních faktorů spojených s nekompletní mezorektální excizí - Osud jednoho chirurga ve 20. století
-
Karcinom rekta do 10 cm
Srovnání radikality laparoskopické a otevřené operační techniky s ohledem na cirkumferentní resekční okraj a na kompletnost mezorektální excize - Anatomicko-chirurgická studie průběhu interkostobrachiálních nervů (ICBN) v axile při exenteraci I. a II. etáže axily u karcinomu prsu a maligního melanomu
- De Garengeotova hernie komplikovaná inkarcerací a gangrenózní apendicitidou
- Reexpanzní edém plíce po drenáži dlouhotrvajícího spontánního pneumotoraxu – kazuistika
- Programové prohlášení výboru České společnosti intenzivní medicíny na období 2013–2016
- VI. jarní setkání českých a slovenských hrudních chirurgů
- Diagnosticko-terapeutické postupy u penetrujících poranění
- Algoritmus ošetření balistických poranění dutinových – poranění hrudní dutiny
- Penetrující poranění dutiny břišní – základní přehled a algoritmy ošetření
- Střelná poranění mozku – přehled
- Řezná, bodná a sečná poranění periferních nervů horních a dolních končetin
- Profylaxe infekce u balistických poranění
- Zomrel profesor Emil Matejiček
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Penetrující poranění dutiny břišní – základní přehled a algoritmy ošetření
- Reexpanzní edém plíce po drenáži dlouhotrvajícího spontánního pneumotoraxu – kazuistika
- Cirkumferenčný resekčný okraj v modernej liečbe karcinómu rekta
- Řezná, bodná a sečná poranění periferních nervů horních a dolních končetin
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




