-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Frontobazální poranění s recidivou likvorové píštěle po 25 letech - kazuistika
FRONTOBASAL TRAUMA WITH RECURRENT FISTULA AFTER 25 YEARS - CASE REPORT
The aim of this case report is to demonstrate existing discrepancy in opinion regarding timing of surgery to resolve cranionasal communication and the pitfall of chronic CSF fistula resolution. This patient was expirienced frontobasal injury with rhinorrhea in 1970 treated using conservative method to stem CSF leakage. 4,5 years later the patient had meningitis. He has underwent surgery after solution of intracranial inflammation. For the next 25 year he was asymptomatic. He was admitted to department of neurology with lumbago. Steroids was administered to epidural intraspinal space. After this intermitent CSF patological leakage was resumed. The patient was admitted to our department 4 month latter. The findings of invasive and noninvasive investigation were equivocal for posttraumatic and postsurgery skull base changes. Subsequent surgery disclosed base frontal lobe abscess with chronic CSF fistula. Postsurgical recovery was unevenfull. The hyporesorption hydrocephalus which was developed within postsurgery period was resolved after several lumbal punctures a diluran administrations.
Key words:
frontobasal trauma, meningitis, abscess, chronic CSF fistula, single early stage repair.
Autoři: O. Kalita; M. Vaverka; M. Houdek
Působiště autorů: Dpt. of Neurosurgery of Teaching Hospital and Palacky University Olomouc ; Neurochirurgická klinika FN a LF UP Olomouc
Vyšlo v časopise: Úraz chir. 13., 2005, č.2
Souhrn
Cílem naší kazuistiky je poukázat na stále existující nejednotnost v názorech na načasování operačního řešení kranionazálních komunikací a na úskalí ošetření chronických likvorových píštělí. Popsaný pacient utrpěl na počátku 70. let frontobazální poranění s rinoreou, po kterém byl léčen konzervativně do ústupu úniku moku. Za 4,5 roku po poranění vznikla sekundární meningitida, po jejímž vyléčení pacient podstoupil operační revizi. Dvacet pět let byl bez obtíží. V roce 2001 byl přijat na neurologické oddělení spádové nemocnice pro lumboischiadický syndrom, kdy mu byl aplikován epidurálně bolus kortikoidů. Následně se objevila opětovně rinorea. Pacient přichází na naše pracoviště po čtyřech měsících intermitentního úniku likvoru. Nálezy invazivních a neinvazivních zobrazovacích metod nebyly zcela jednoznačné pro poúrazové a pooperační změny na bázi přední jámy lební. Operační revize odhalila absces na spodině čelního laloku mozku s chronickou mokovou píštělí. Po ošetření rinorea ustala. V pooperačním období došlo k rozvoji hyporezorpčního hydrocefalu, který byl úspěšně léčen opakovanými odlehčovacími lumbálními punkcemi a podáváním diluranu.
Klíčová slova:
frontobazální poranění, meningitida, absces, chronická moková píštěl, časná a jednodobá operační revize.Úvod
Poranění spodiny lební lze definovat jako poškození kostěné báze lební, na ní lpící tvrdé pleny mozkové, často společně s poraněním mozkové tkáně, nervových a vaskulárních struktur. Při zlomeninách spodiny lební s lacerací dury vzniká patologické spojení nitrolebního prostoru se zevním prostředím. Tato komunikace se nazývá skrytě penetrující kraniocerebrální trauma, které se klinicky projeví únikem mozkomíšního moku. Pacient s neošetřenou kranionazální komunikací je potencionálně ohrožen vznikem sekundární nitrolební infekce.
U chronických a zánětem komplikovaných mokových píštělí k tomuto přistupují i změny oběhu likvoru. Tyto se mohou klinicky manifestovat až po operativním uzavření kranionazální komunikace.
Kazuistika
23letý pacient v roce 1970 havaroval na motocyklu a byl léčen na spádové chirurgii s diagnózou komoce mozku. Po úraze se objevila pravostranná nazální likvorea, která po 3 dnech spontánně vymizela.
V prosinci roku 1974 byl pacient postižen sinusitidou, po které následovala sekundární meningitida. Po vyléčení byl nemocný na počátku roku 1975 přijat na naší kliniku. Rtg vyšetření lebky ukázalo paramediální lomnou linii, v pravé části přední jámy lební. Při operaci byly nalezeny trhliny v duře navazující na zlomeninu báze v oblasti lamina cribriformis vpravo. Typická nálevkovitá adheze mozku k tvrdé pleně a gliózní změny byly evidovány pouze v místě durálního defektu. Známky hojení lacerace dury nebyly přítomny. K plastice pleny mozkové byly využity kousky svalu. Za 9 dní po výkonu byl pacient propuštěn do domácí péče bez likvorey, v dobrém stavu.
V roce 2001 byl přijat na neurologické oddělení spádové neurologie pro vertebrogenní obtíže. Lékaři v rámci konzervativní terapie aplikovali epidurálně bolus kortikoidů. Následně se objevila pravostranná nazální likvorea, která trvala 4 měsíce. Teprve poté navštívil naší ambulanci. Provedené nativní CT báze lební, vč. koronárních řezů nepřineslo jednoznačný průkaz mokové píštěle pro staré pooperační a poúrazové změny. Také CTcisternografie s jodovou kontrastní látkou nepřinesla průkaz kranionazální komunikace. Chyběly jakékoliv příznaky nitrolební infekce.
Obr. 1. Předoperační CT, s pooperačními změnami na bazi pravého F laloku 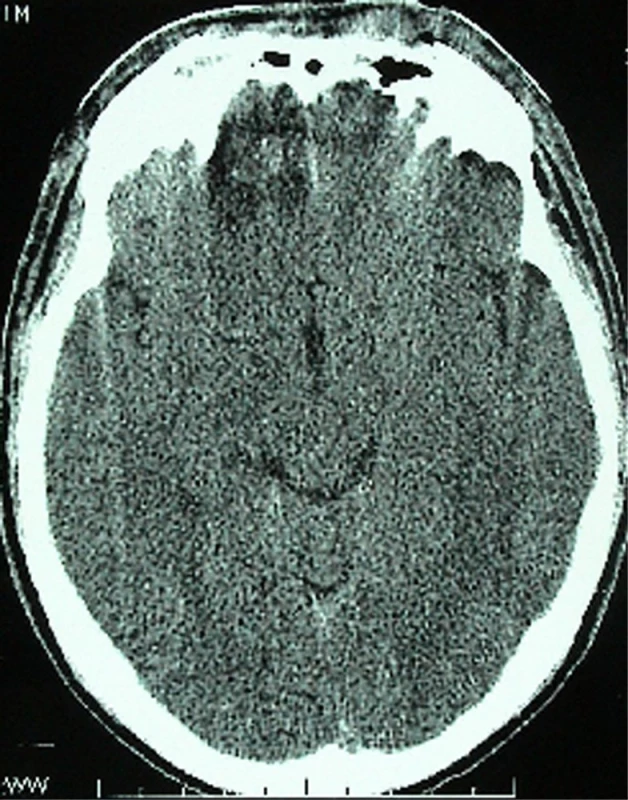
Obr. 2. CT časná pooperační kontrola s minimálním pneumocefalem 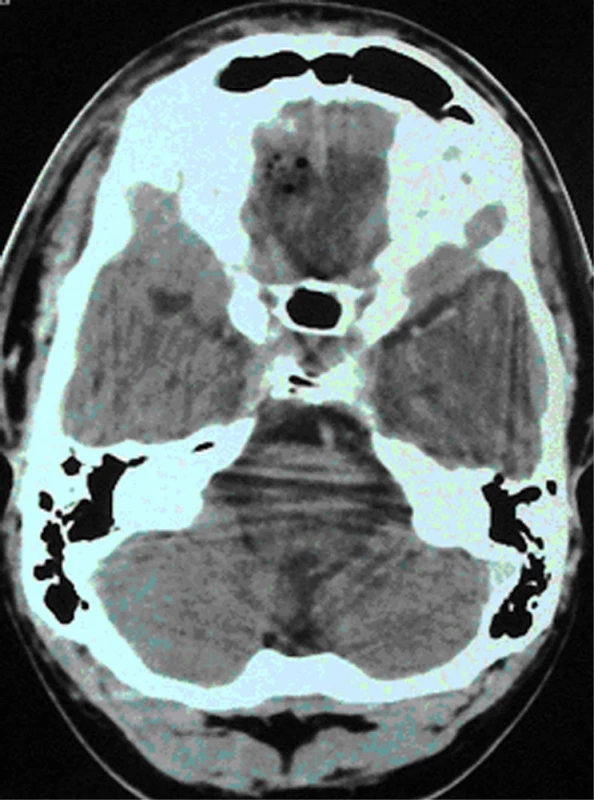
Obr. 3. Kontrastní CT kontrola po 3 měsících, bez známek patologického sycení, pooperační změny 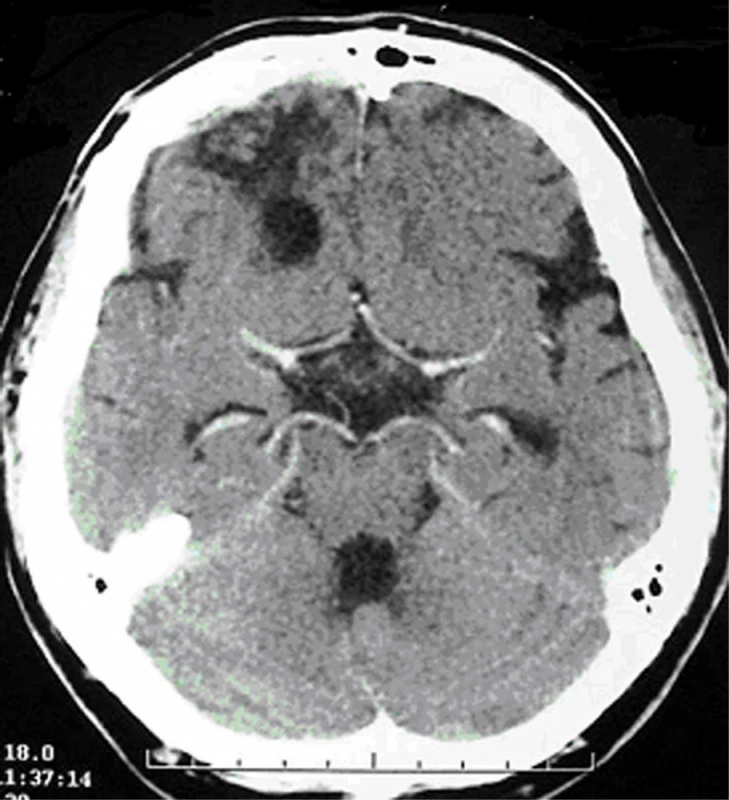
Přesto vzhledem k traumatické historii a klinickému nálezu likvorey byla operační revize indikována. Operace odhalila absces v jizevnatých srůstech nad pravou lamina cribriformis, který zasahoval až do parenchymu čelního mozkového laloku. Dále revize odhalila jednoznačný durální a kostěný defekt, odpovídající chronické píštěli v této lokalizaci. Po sanaci zánětlivého ložiska byl k plastice dury přední jámy lební použit stopkatý, vaskularizovaný perikraniální lalok. Jako etiologické agens byl prokázán pneumokokus. Antibiotická terapie pokračovala po tři týdny po operaci (claforan + metronidazol).
Během prvních 12 hodin po operaci se objevily známky nitrolební hypertenze (narůstající intenzivní cefalea, zvracení, somnolence). Akutní kontrolní CT u našeho pacienta neobjevilo patologický nález. Lumbální punkce však potvrdila vzestup tlaku likvoru na 650 mm H20. Snižování tlaku moku opakovanými lumbálními punkcemi týden po operaci a medikace diluranu po tři týdny vedly k obnovení dynamické rovnováhy koloběhu likvoru a stabilizaci klinického stavu pacienta bez nutnosti zkratové operace.
Pacient byl propuštěn do domácí péče, zhojen v dobrém klinickém stavu a bez známek úniku likvoru. Kontrolní kontrastní CT za tři měsíce potvrdilo příznivý nitrolební nález.
Diskuze
U pacientů s neošetřeným frontobazálním poraněním se podle literatury riziko vzniku meningitidy pohybuje mezi 3,9–50 % [4, 5, 7, 8]. V případě přítomnosti likvorey nebezpečí vývoje meningitidy stoupá až na 50 % [15]. Absces mozku se objevil v 3,5 % případů [11].
Operační revize u recidivujících a chronických píštělí je zatížena výrazně větším rizikem peroperační morbidity. U opakovaně a odloženě řešených píštělí je vzhledem k četným adhezím mezi tvrdou plenou a kortexem mozku velmi důležitý šetrný přístup. V současnosti mikrochirurgická technika umožňuje vyhledat a cíleně ošetřit defekt tvrdé pleny v minimálním přístupovém koridoru a redukovat tak přídatné operační trauma. U našeho pacienta po operaci původní technikou vznikla insuficientní jizva, jejíž integrita byla porušena podáním kortikoidů.
U chronické likvorey se často vyskytuje porucha dynamiky vstřebávání mozkomíšního moku, která se manifestuje až po uzavření kranionazální komunikace. Důvodem je pokles rezorpční kapacity při dlouhodobém úniku moku a následné likvorové hypotenzi. Produkce likvoru je stálá a nezávislá na intrakraniálním tlaku (ICP), ale rezorpce je přímo úměrná ICP. V případě proběhlé meningitidy se vyskytuje i pozánětlivá porucha vstřebávání moku.
Po uzavření mokové píštěle dochází k vzestupu ICP a klinické manifestaci nitrolební hypertenze. Nutná je proto pečlivá monitorace pooperačního stavu pacienta. K diagnostice těchto komplikací využíváme nativní CT mozku. Podle autorů normální tvar komor na CT mozku u našeho pacienta odpovídal iniciálnímu stadiu hydrocefalu, před vývojem periventrikulárního edému a dilatací komorového systému. Informace o nitrolebním tlaku lze získat i z měření tlaku likvoru při lumbální punkci (LP). Ve sporných případech přinese odpověď dynamické sledování tlaku likvoru. U nemocných se stoupajícím tlakem moku umožňují opakované LP i jeho řízenou drenáž. Selhání konzervativního postupu (opakované odlehčovací punkce a medikamentózní snížení tvorby likvoru) si často vynutí zkratovou operaci. Na uvedenou poruchu rezorpce nutno pomýšlet i v případě recidivy likvorey po operační revizi. Spetzler v roce 1978 popsal 33% selhání operačních revizí u chronické likvorey při poraněních střední jámy leb ní [13].
Vzhledem k uvedeným komplikacím u neošetřených, odloženě a opakovaně operovaných píštělí, autoři doporučují časné a definitivní řešení durálního defektu.
V současnosti existují dvě školy načasování revize frontobazálních poranění. Konzervativní škola se obává operace v akutní fázi, při edematózním a křehkém mozku. Při tradičním, „konzervativním“ postupu je pacient uložen na lůžko a symptomaticky léčen, vč. podávání antibiotik po dobu 3 týdnů. Teprve přetrvávající likvorea vedla k úvaze o operačním řešení. Tato léčebná strategie je uplatňována na některých pracovištích dodnes [12]. Při souběžném postižení skeletu obličeje má tradiční postup tři fáze [1]. V první době se provádí kraniotomie s revizí intrakraniálního prostoru, ošetřením trhliny dury a případně evakuací přítomných extravazátů. V druhé fázi za 7 až 10 dní následuje ošetření orbitofaciálního skeletu. V případě potřeby se až za 6 až 12 měsíců provádí korekční plastická operace řešící ztrátové kostní defekty.
Zastánci aktivního přístupu [1] doporučují časnou a jednodobou operační revizi v týmové spolupráci se stomatochirurgem. Záměrem je právě v časném poúrazovém období před plným rozvojem traumatického otoku mozku, který omezuje operační přístup, provést plastiku dury přední jámy lební a anatomickou rekonstrukci skeletu lebky i obličeje. Jako výhody jsou uváděny urychlení hojivého procesu, příznivé ovlivnění poúrazové bolesti a dobrý kosmetický efekt. Nesporný ekonomický přínos má výrazné zkrácení doby hospitalizace a nižší počet zákroků s minimem zánětlivých komplikací. Aktivní přístup podporují i současné diagnostické možnosti, aplikace mikrochirurgických postupů, pokroky v neuroanestézii a pooperační péči. Maximálně se také zrychlil vyšetřovací proces a minimalizovala peroperační a pooperační morbidita a mortalita. Zavedení technik používaných v chirurgii báze lební dovoluje primárně vyřešit i rozsáhlé a kombinované defekty přední jámy lební. Diagnostika a indikace operační revize frontobazálních poranění založená pouze na přítomnosti časného poúrazového výtoku likvoru, je problematická. Často bývá při epistaxi nesprávně hodnocena, nepodchycena nebo zdánlivě spontánně ustane. Příčinou zdánlivého vymizení úniku likvoru bývá herniace edematózní mozkové tkáně do trhliny v duře, přítomnost organizovaného hematomu v místě defektu nebo likvorová hypotenze. Po rezorpci procesů obturujících durální defekt, nebo po doplnění objemu mozkomíšního moku se likvorea opětovně manifestuje.
Jako další argument pro aktivní přístup je komplikované hojení durálního defektu u frontobazálních traumat. Příčinou nedostatečného hojení trhliny tvrdé pleny může být [6, 9] rychlost růstu sliznice paranazálních dutin přes okraje trhliny, rozsah lacerace dury a arachnoidey a také přítomnost infekce. Důvodem mohou být i poruchy cévního zásobení této oblasti a dislokace kostních fragmentů. Zhojení defektu dury je komplikováno anatomickou složitostí a členitostí přední jámy lební. Rovněž rozložení sousedících arachnoideálních prostor a tomu odpovídajících místních tlaků likvoru a rychlost jeho proudění negativně ovlivňuje hojivou tendenci. Profuzní likvorea je typická pro trhliny dury v místech s velkými kolekcemi likvoru, blízko střední čáry, jako je například optochiasmatická cisterna a zlomeniny ve stropu sfenoidální dutiny [2, 6]. Málo uváděným důvodem poruchy hojení je pulzace likvoru v místě defektu pleny při současné trhlině pavoučnice (hammer blow). Vznikají tzv. rostoucí zlomeniny, a to nejen u dětí, ale i u dospělých, jak ukazuje práce Gunzehaussera z roku 1993 [14]. Podle autorů je léčebná strategie chronických i akutních likvorových píštělí založena na kvalitním CT vyšetření. Základem je vždy nativní CT vyšetření ve standardní projekci, které odhalí poranění mozkové tkáně a extravazáty. Následuje vyšetření báze lební v kostním okně s 2 mm posunem (high resolution CT) opět ve standardní poloze a poté série koronárních řezů se stejným posunem při záklonu hlavy v rozsahu od kořene nosu po zadní klinoid. Jako indikaci k výkonu autoři považují lomné linie, často široké, s posunem kostních fragmentů, v oblasti stropů para nazálních dutin a kribriformní laminy. Dalšími podpůrnými nálezy komunikace je pneumocefalus a přítomnost tekutiny denzity likvoru v paranazálních dutinách. U chronických komunikací nacházíme sklerotické okraje lomných linií společně s reaktivními změnami v okolních měkkých tkáních. CT hodnocení již chirurgicky ošetřených píštělí je obtížné.
V případě chronických píštělí může být diagnostický protokol doplněn dalšími vyšetřovacími postupy. Při pochybnostech lze použit biochemické vyšetření odebraného likvoru (např. stanovení beta2transferinu [2]). Upřesnit lokalizaci mokové píštěle mohou pomoci zobrazovací vyšetření s intrathekální aplikací kontrastní látky (CT cisternografie [14] izotopová cisternografie [2], SPECT cisternografie), ORL techniky (nazofaryngoskopie, otomikroskopie) [15] a vyšetření magnetickou rezonancí (MRI). Problémem u již operovaných a částečně i u chronických defektů dury je obliterace subarachnoideálního prostoru vazivovou tkání, která brání volnému šíření kontrastního media. Při vyšetření také hraje roli i aktivita mokové píštěle.
Vlastní operační revize se provádí z frontální či bifrontální kraniotomie, s epidurální a intradurální revizí. K plastice tvrdé pleny mozkové se využívá, mimo prosté sutury, nejčastěji stopkatý, vaskularizovaný lalok perikrania, někdy doplněný o autologní štěp z fascia lata.
Autoři kladou důraz na repozici a fixaci kostních fragmentů báze lební, čelní krajiny, nadočnicových oblouků a navazujícího skeletu obličeje v původním anatomickém postavení. K příp. augmentaci při ztrátovém kostním poranění jsou využívány především autologní štěpy (kalva, žebra, lopata kosti kyčelní, atd.). Postavení kostěných struktur je fixováno minidlahami a šroubky s dobrou třídimenzionální stabilitou.
V pooperačním období jsou pacienti zajištěni antibiotiky. Při hodnocení preventivního účinku antibiotik autoři vycházejí z výsledků retrospektivní metaanalýzy z roku 1997 [3]. Studie potvrdila ochranný efekt antibiotik, ale sama terapie nebyla schopna sekundární nitrolební infekci zcela zabránit.
Závěr
Autoři jsou zastánci časné a jednodobé operační revize u frotobazálních poranění. Tato kazuistika potvrzuje názor, že jedině operace s plastikou tvrdé pleny mozkové vytvoří dostatečnou bariéru mezi nitrolebím a extrakraniálním prostředím. Proto je jedinou dlouhodobou profylaxí proti vzniku sekundární nitrolební infekce. Současné diagnostické možnosti zpřesnily určení místa durálního defektu. Operační technika s využitím mikroskopu zajistí jejich přesné ošetření a minimalizuje riziko selhání. Rovnováha dynamiky rezorpce a sekrece likvoru u chronických píštělí je často změněna. Její předoperační ověření je prakticky nemožné. Jedinou možností, jak předejít vážným komplikacím, je pečlivé pooperační sledování klinického stavu s časným odhalením vznikajícího hydrocefalu a následnou adekvátní léčbou (opakované lumbální punkce nebo zkratová operace).
MUDr. Ondřej Kalita
Neurochirurgická klinika FN a UP Olomouc
I.P. Pavlova 6
775 20, Olomouc
tel.: 58844 3440, 58844 3453
email: kalitao@email.cz
Zdroje
1. Benzil, D.L., Robotti, E., Dagi, F.T. et al. Early singlestage repair of complex craniofacial trauma. Neurosurgery. 30, 1992, 166–172.
2. Brisman, R., Hughes, J.O.E. Mount, L.A. Cerebrospinal fluid rhinorrhea. Arch. Neurol. 22, 1970, 3, 245–252.
3. Brodie, H.A. Prophylactic antibiotics for posttraumatic cerebrospinal fluid fistula: A metaanalysis. Arch Otolaryngol Head Neck Surg. 123, 1997, 7, 749–752.
4. Eljamel, M.S., Foy, P.M. Posttraumatic CSF fistula the case for surgical repair. Brit J Neurosurg. 4, 1990, 6, 479–483.
5. Fliss, D.M., Zucker, G., Coben, J.T. et al. The subcranial approach for the treatment of cerebrospinal fluid rhinorrhea: A report of 10 cases. J Oral Maxillofac Surg. 59, 2001, 10, 1171–1175.
6. Grahne, B. Traumatic cranionasal fistulas persistent cerebrospinal fluid rhinorrhoea and their repair with frontal sinus osteoplasty. Acta Otolaryng. 70, 1970, 5, 392–400.
7. Kral, T., Zentner, J., Vieweg, U. et al. Diagnosis and treatment of frontobasal skull fractures. Neurosurg Rew. 20, 1997, 1, 19–23.
8. Leech, P. Cerebrospinal fluid leakage, dural fistulas and meningitis after basal skull fractures. Injury. 6, 1998, 2, 141–149.
9. Lewin, W. Cerebrospinal fluid rhinorrhea in closed head injuries. Brit J Surg. 42, 1954, 171, 1–18.
10. Lloyd, M.N. H., Kimber, P.M., Borrows, E.H. Posttraumatic cerebrospinal fluid rhinorrhea: modern highresolution computered tomography is all that is required for the effective demostration of the site of leakage. Clin Radiol. 49, 1994, 2, 100–103.
11. Mraček, Z. Frontobazální poranění. Praha: Avicenum, 1984. 141 s.
12. Plas, J. et al. Speciální chirurgie – Neurochirurgie. Praha: Galen, 2000. 111 s.
13. Spetzler, R.F., Wilson, C.B. Management of recurrent CSF rhinorrhea of the middle and posterior fossa. J Neurosur. 49, 1978, 3, 393–397.
14. Vaverka, M., Kala, M., Buřval, S. Význam CT cisternografie při léčbě mokových píštělí. Čs Radiol. 49, 1995, 2, 112–116.
15. Villalobos, T., Arango, C., Jubilus, P. Antibiotic prophylaxis after basal skull fractures: A metaanalysis. Clin Infect Dis. 27, 1998, 2, 364–369.
Štítky
Chirurgia všeobecná Traumatológia Urgentná medicína
Článok vyšiel v časopiseÚrazová chirurgie
Najčítanejšie tento týždeň
2005 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
- Metamizol v terapii akutních bolestí hlavy
-
Všetky články tohto čísla
- Ovlivňuje stabilizace fibuly výsledky léčby zlomenin distální třetiny diafýzy tibie?
- NEOBVYKLÉ ŘEŠENÍ ZÁVAŽNÉHO PORANĚNÍ PATELY – KAZUISTIKA
- Taktika léčby otevřených zlomenin předloktí typu IIIB
- Použití úhlově stabilní dlahy Philos u zlomenin proximálního humeru
- Frontobazální poranění s recidivou likvorové píštěle po 25 letech - kazuistika
-
Traumatologie dospělých
Příprava ke zkouškám z chirurgických oborů - Zápis ze zasedání výboru České společnosti pro úrazovou chirurgii, které se konalo dne 30. března 2005 v Úrazové nemocnici v Brně
- Zápis ze zasedání výboru České společnosti pro úrazovou chirurgii, které se konalo dne 28. 4. 2005 v Liberci
- Úrazová chirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Ovlivňuje stabilizace fibuly výsledky léčby zlomenin distální třetiny diafýzy tibie?
- NEOBVYKLÉ ŘEŠENÍ ZÁVAŽNÉHO PORANĚNÍ PATELY – KAZUISTIKA
- Použití úhlově stabilní dlahy Philos u zlomenin proximálního humeru
- Taktika léčby otevřených zlomenin předloktí typu IIIB
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



