-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Osteonekróza hlavice humeru při operačním řešení intraartikulárních zlomenin proximálního humeru PHILOS dlahou
Humerus head osteonecrosis in surgical treatment intraarticular fractures of proximal humerus by PHILOS plate
INTRODUCTION:
Intra-articular humeral head fractures face a high risk of humeral head osteonecrosis development. Reduced bone quality in the area of humeral head and osteoporosis in older patients limit the options of successful osteosynthesis.MATERIAL AND METHODS:
A total of twenty-nine patients with intra-articular proximal humerus fractures treated surgically by LCP plate (PHILOS®) at our department from 2009 to 2013 were included in our study. All patients underwent X-ray and CT examination and the fractures were classified according to the AO classifiication. Predictors of the humeral head ischemia defined by Hertel in 2004 (length of the metaphyseal calcar segment less than 8 mm, disruption of the medial hinge, fractures of the anatomical neck, four-fragments fractures, head angulation over 45 degrees, displacement of tuberosities over 10 mm, glenohumeral dislocation and head-split component) were used for further assessment of patients with humeral head osteonecrosis (partial or complete).RESULTS:
Humeral head osteonecrosis occurred in 10 out of 29 cases (34.5 %). Complete head osteonecrosis with the collapse and resorption was noted only in 1 case (3.4 %). C3 fractures were affected by osteonecrosis in 55.6 % of cases, C2 fractures in 27.8 %. No avascular necrosis was noted in the C1 fracture group. Predictors of humeral head ischemia, i.e. length of the metaphyseal calcar segment less than 8mm, disruption of the medial hinge, fractures of the anatomical neck and four-fragments fracture were found in the case of complete humeral head osteonecrosis. Most of the predictors (70-100%) have occurred in fractures with developed partial head osteonecrosis.CONCLUSION:
The risk of osteonecrosis is considerably higher in C type fractures. Patients with humeral head osteonecrosis reached a significantly worse functional outcome and required more revision operations. Evaluation of humeral head ischemia predictors is important for the prognosis of fracture healing and for assessing the risk of head osteonecrosis. Fractures with highly predictable humeral head necrosis should be considered for primary hemiarthroplasty.Key words:
osteonecrosis, PHILOS plate, screw cut-out, predictors of humeral head ischemia.
Autori: Radek Pikula; Daniel Ira; Milan Krtička; Michal Mašek; Petr Nestrojil
Pôsobisko autorov: Oddělení dětské onkologie FN Brno ; Tramacentrum FN Brno
Vyšlo v časopise: Úraz chir. 21., 2013, č.3
Súhrn
ÚVOD:
Intraartikulární zlomeniny mají vysoké riziko osteonekrózy hlavice humeru. S věkem dochází i k redukci kostní hmoty v oblasti hlavice humeru a stupeň osteoporózy limituje možnosti spolehlivé fixace osteosyntetickým materiálem.METODIKA:
Do naší studie jsme zařadili celkem 29 pacientů s intraartikulárními zlomeninami proximálního humeru chirurgicky ošetřovaných LCP dlahou (PHILOS®) na našem pracovišti v letech 2009-2013. Pacienti absolvovali RTG a CT vyšetření a byli klasifikováni dle AO klasifikace. Prediktory ischemie hlavice humeru dle studie Hertela z roku 2004 (délka metafyzárního fragmentu (calcar) menší než 8 mm, poranění mediálního závěsu, zlomeniny v oblasti anatomického krčku, 4úlomková zlomenina, angulace hlavice nad 45 stupňů, dislokace hrbolků nad 10 mm, glenohumerální luxace a fragmentace hlavice) byly porovnávány u pacientů s následnou osteonekrózou (parciální nebo kompletní) hlavice.VÝSLEDKY:
Osteonekróza hlavice humeru se vyskytla v 10 případech (34.5 %). Kompletní osteonekróza hlavice s jejím kolapsem a resorbcí jsme zaznamenali v 1 případu (3.4 %). Osteonekróza hlavice se vyskytovala u C3 zlomenin v 55.6 % případů, u C2 zlomenin v 27.8 % případů. U C1 zlomeniny jsme nezaznamenali ostenekrózu hlavice ani u jednoho pacienta. Prediktory ischemie hlavice, tj. délka metafyzárního fragmentu menší než 8 mm, poranění mediálního závěsu, zlomenina v oblasti anatomického krčku a 4úlomková zlomenina byly přítomny u kompletní osteonekrózy hlavice. Většina těchto prediktorů (70-100 %) byla přítomna u parciální osteonekrózy hlavice.ZÁVĚR:
Riziko vzniku osteonekrózy je podstatně vyšší u C zlomenin. Pacienti s osteonekrózou hlavice humeru měli podstatně horší funkční výsledky a vyžadovali revizní operaci v daleko větším počtu. Po prognózu hojení zlomeniny a riziko vzniku osteo-nekrózy hlavice je žádoucí zhodnocení prediktorů ischemie hlavice. U zlomenin s vysokým rizikem vzniku osteonekrózy hlavice by měla být zvážena primární implantace hemiartroplastiky.Klíčová slova:
osteonekróza, PHILOS dlaha, prořezání šroubu, prediktory ischemie hlavice humeru.CÍL PRÁCE
Zhodnocení osteonekrózy hlavice u intraartikulárních zlomenin proximálního humeru řešených LCP dlahou PHILOS®.
TYP PRÁCE: retrospektivní studie.
ÚVOD
Přibližně 15–20 % zlomenin proximálního humeru z celkového počtu je určeno k operační léčbě, a to pokud možno akutně, za 24–48 hodin od úrazu [20].
Absolutní kontraindikací pro operační řešení se staly jednoduché zlomeniny nedislokované či minimálně dislokované, pokročilý věk nad 85 let, demence či lékové kontraindikace. Relativní kontraindikací pro operační léčbu jsou disseminovaná malignita, imunosuprese, diabetes mellitus, Parkinsonova nemoc, silný abusus nikotinu či alkoholu, revmatoidní artritida aj. Nerespektováním kontraindikací můžeme zvýšit procento komplikací někdy až mnohonásobně.
Prognóza hojení zlomeniny hlavice humeru je závislá od poranění cévního zásobení. Cévní zásobení proximálního humeru se skládá z ascendentní větve z a. circumflexa anterior – Laingovy arterie [1], která po odstupu běží proximálně v sulcus intertubercularis podél šlachy dlouhé hlavy bicepsu a vstupuje do hlavice jako a.arcuata. Dorzální část hlavice u velkého hrbolu zásobuje a. circumflexa posterior [17]. Ztráta krevní perfuze artikulační plochy a subchondrální kosti hlavice vede k avaskulární nekróze hlavice [23]. Intraartikulární zlomeniny mají vysoké riziko osteonekrózy hlavice.
I typ zlomeniny je určující pro stupeň rizika komplikací. Hertel a spol. ve své práci určil prediktory ischemie hlavice [11]. Mezi silné zařadil délku metafyzárního fragmentu (calcar) menší než 8 mm, poranění mediálního závěsu (periostu + měkkých tkání) a zlomeniny v oblasti anatomického krčku. Mezi střední až slabé zařadil: 4úlomkovou zlomeninu, angulaci hlavice nad 45 stupňů, dislokaci hrbolků nad 10 mm, gleno-humerální luxaci a fragmentaci hlavice. Kombinací zlomeniny anatomického krčku, krátkého metafyzárního fragmentu a poranění mediálního závěsu vzniká 97 % pravděpodobnost ischemie hlavice [11].
Kvalita skeletu v hlavici humeru se významně liší v jejím průběhu. S věkem dochází taktéž k redukci kostní hmoty v oblasti hlavice humeru. Nejpevnější spongiózní kost je v oblasti inferior (superior) - posterior, nejslabší pevnost a největší riziko vytržení šroubů je v oblasti superior - anterior [16, 22]. Stupeň osteoporózy limituje možnosti spolehlivé fixace osteosyntetickým materiálem [14]. Neméně důležitou součástí pro vznik komplikací je zkušenost operatéra a vybavenost pracoviště.
Osteonekróza (avaskulární nebo aseptická nekróza) hlavice humeru je definována jako buněčná smrt (nekróza) kosti hlavice humeru při poranění krevního zásobení [4, 19]. Poprvé byla popsána v roce 1960 autory Heimannem and Freibergerem [10]. Příčinou je poranění krevního zásobení (perfuze) s následnou ischemií hlavice.
Rizikové faktory jsou terapie kortikosteroidy, abusus nikotinu či alkoholu, imunosuprese [20]. Taktéž nepřiměřená manipulace s fragmentem hlavice či stripping měkkých tkání podstatně zvyšuje riziko vzniku nekrózy hlavice [20].
Klinicky se projevuje bolestí, ztuhlostí ramenního kloubu a omezením rozsahu pohybu, postupně také atrofií svalů ramenního pletence.
Diagnostika je převážně radiologická. Je popsáno několik klasifikací, na našem pracovišti jsme vycházeli z klasifikace dle Cruesse, která je založena na zhodnocení RTG dokumentace. K přesnějšímu stavu stupně nekrózy lze provést CT nebo MR vyšetření.
Pokud nejsou přítomny závažné symptomy, je doporučováno neoperativní řešení [23]. Hemiartroplastika je indikována při závažných symptomech a špatném funkčním výsledku [3, 7]. Pokud je přítomna rotátorová artropatie či malpozice hrbolků, je indikována reverzní totální endoprotéza. Při poranění glenoidu je indikována totální endoprotéza [15].
METODIKA
Od 1. 1. 2009 do 1. 1. 2013 jsme na našem pracovišti ošetřili 198 intraartikulárních zlomenin proximálního humeru. Operováno bylo 51 pacientů (37x PHILOS, 5x Targon PH, 9x cervikokapitální protéza GLOBAL® FX). Z uvedeného počtu jsme vyhodnotili retrospektivně 29 pacientů námi operovaných LCP dlahou PHILOS® pro intraartikulární zlomeninu proximálního humeru. Ostatní pacienti se nedostavili na kontroly nebo s námi nespolupracovali. Polytraumatizované pacienty jsme do naší studie nezařadili pro odlišnou strategii léčby zlomenin. Věk, pohlaví a typ zlomeniny hodnocených pacientů jsou uvedeny v tabulce 1.
Tab. 1. V tabulce uvádíme celkový počet pacientů daného souboru, rozdělení dle pohlaví, typu zlomeniny 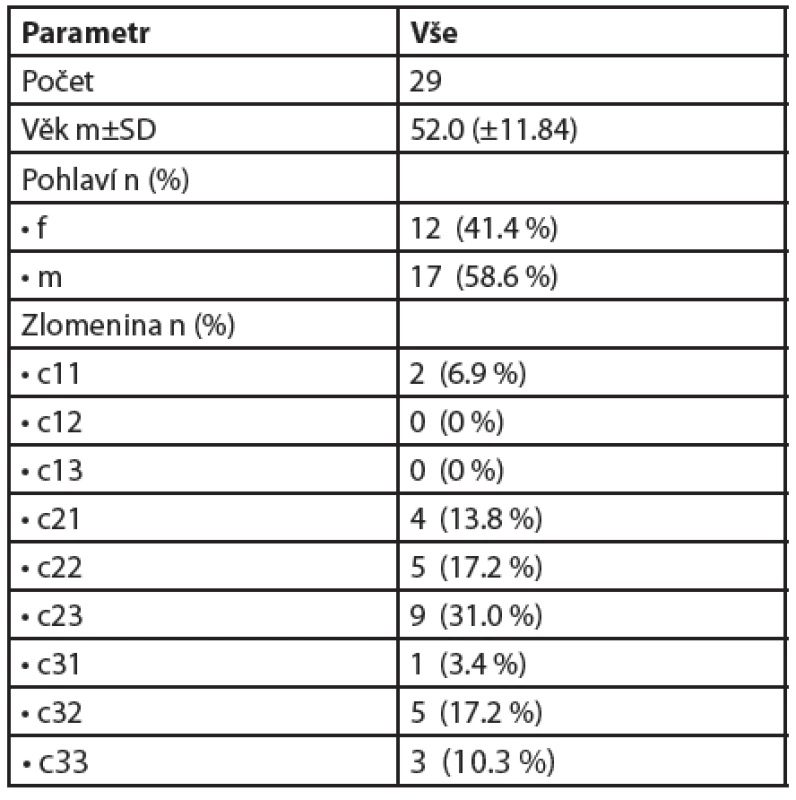
K diagnostice bylo u poraněných provedeno RTG a CT vyšetření. Používáme rozdělení zlomenin dle AO klasifikace [14], kdy intraartikulární zlomeniny jsou zlomeniny typu C1.1. až C3.3. V souvislosti s typem zlomeniny, biologického věku, přidružených onemocnění, lokálního stavu a nároků pacienta na pohyblivost a funkci, byl volen konzervativní či operační postup a daný typ osteosyntézy. Operační řešení LCP dlahou jsme indikovali pro mladší pacienty. Věk pacientů hrál klíčovou roli při rozhodování mezi LCP dlahou a hemiartroplastikou.
U zlomenin, které byly indikovány k operačnímu řešení LCP dlahou, jsme hodnotili prediktory ischemie hlavice. Vycházeli jsme ze studie Hertela z r. 2004 [11], kdy jsme určili tyto prediktory ischemie hlavice: délka metafyzárního fragmentu (calcar) menší než 8 mm, poranění mediálního závěsu (periostu + měkkých tkání), zlomeniny v oblasti anatomického krčku, 4úlomková zlomenina, angulace hlavice nad 45 stupňů, dislokace hrbolků nad 10 mm, gleno-humerální luxace a fragmentace hlavice. Tyto prediktory jsme poté porovnávali s pozdější osteo-nekrózou (parciální nebo kompletní) hlavice.
Pacienty jsme následně sledovali od 1 do 3 let od úrazu, kdy jsme prováděli pravidelné RTG kontroly (6 týdnů, 3 měsíce a 1 rok od úrazu, další kontroly byly dle vývoje stavu), zhodnotili jsme Constant-Murley Shoulder Score (CSS) [5] a zhodnotili jsme výskyt osteonekrózy hlavice během léčby.
Hodnocení potraumatické osteonekrózy hlavice humeru: Diagnostika byla radiologická.
Vycházeli jsme z Cruess klasifikace [6] (modifikace klasifikace dle Ficat & Arlet pro osteonekrózu hlavice femuru), založené na RTG dokumentaci:
Stupeň 1 – beze změn (viditelné pouze na MR)
Stupeň 2 – skleróza a oblasti osteopenie
Stupeň 3 – subchondrální fraktura (crescent sign – srpkovité znamení) s minimální depresí kloubní plochy
Stupeň 4 – kolaps kloubní plochy a subchondrální kosti (fragmentace, volná tělíska, sekundární artritis)
Stupeň 5 – degenerativní změny glenoidu
Může se jednat o obraz parciální nekrózy až obraz kompletní nekrózy hlavice, s úplným kolapsem a resorpcí kostní hmoty [2, 12]. Pro zjednodušení jsme v naší studii stupeň 1–3 označili jako parciální osteonekrózu hlavice a stupeň 4–5 jsme označili jako kompletní osteonekrózu hlavice.
Při asymptomatickém průběhu jsme postupovali konzervativně. Součástí byla dlouhodobá odborně vedená rehabilitace s motivací pacienta. Pasivní cvičení bylo indikováno bez omezení rozsahu pohybu pro zamezení vzniku adhezí.
Při operační terapii byl volen individuální přístup. Po zhodnocení RTG dokumentace, funkčního stavu a dle požadavků pacienta byla zvolena daná operační technika. Špatný RTG nález vždy neznamenal špatný funk-ční výsledek. Při operační terapii jsme zvolili ve většině případů extrakci kovového materiálu a otevřenou deliberaci (dekompresi) ramenního kloubu. Případně kovový materiál byl ponechán a provedli jsme deliberaci ASKP (artroskopicky) asistovaně.
VÝSLEDKY
Zhodnocení osteonekrózy hlavice u jednotlivých pa-cientů je uvedeno v tabulce 2. Procentuálně se osteo-nekróza hlavice vyskytovala v největším zastoupení u C3 zlomenin – 55.6 %, u C2 zlomenin bylo zastoupení cca poloviční – 27.8 %. U C1 zlomeniny jsme nezaznamenali osteonekrózu hlavice ani u jednoho pacienta.
Tab. 2. Osteonekróza hlavice humeru u intraartikulárních zlomenin proximálního humeru operovaných LCP dlahou PHILOS. Komplikace dle AO klasifikace. Taktéž zde uvádíme následné řešení těchto komplikací (malunion – zhojení zlomeniny v nesprávném postavení). 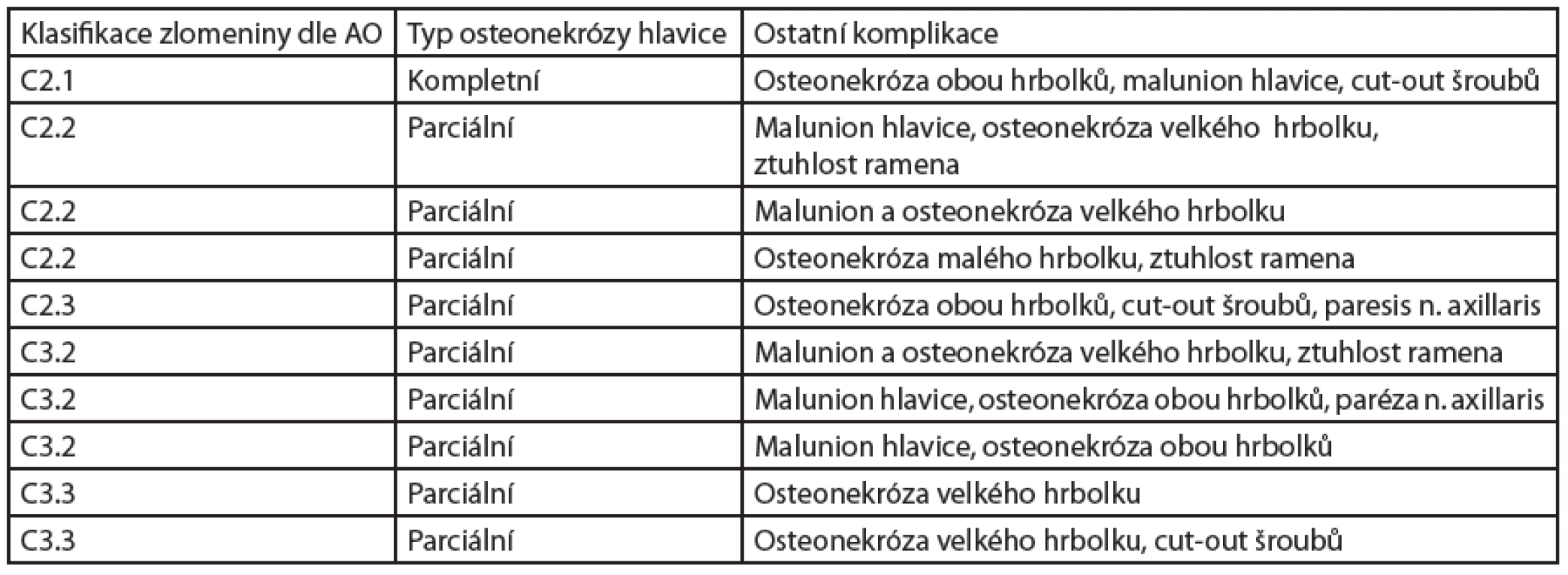
Zlomeniny C1 (2 pacienti): 0x osteonekróza hlavice (0 %).
U žádného námi ošetřených LCP dlahou PHILOS nedošlo k osteonekróze hlavice.
Zlomeniny C2 (18 pacientů): 5x osteonekróza hlavice (27.8 %).
U jednoho z pacientů s C 2.1 zlomeninou došlo ke kompletní osteonekróze hlavice i hrbolků, malpozici hlavice a následnému prořezání („cut-out“) šroubů. Pacient byl indikován k extrakci kovového materiálu a deliberaci ramenního kloubu. Nyní je objednáno MR vyšetření, nicméně pacient dále preferuje konzervativní postup (CSS 48).
Při zlomenině C 2.2. jsme u jednoho pacienta s úrazovou fragmentací hlavice zaznamenali parciální osteonekrózu hlavice s její malpozicí a osteonekrózu velkého hrbolku. Indikovali jsme extrakci kovového materiálu a deliberaci. Po operaci má pacient stále výrazné omezení pohybu (CSS 29), ale nepřeje si další případné operační řešení.
U dalšího z pacientů C 2.2 zlomeniny došlo k parciální osteonekróze hlavice, kdy navíc došlo k malpozici velkého hrbolku a k jeho následné nekróze. Pacient má nyní 70 let, uspokojivý funkční výsledek (CSS 61), námi je dále indikován ke konzervativní terapii. Posledním z pacientů s C 2.2 zlomeninou se objevila parciální osteonekróza hlavice a osteonekróza malého hrbolku se ztuhlostí ramena. Pacientka byla indikována k extrakci kovového materiálu + deliberaci ramenního kloubu, nyní je v péči RHB lékaře (CSS 40).
U zlomeniny C 2.3 jsme indikovali k osteosyntéze PHILOS dlahou jednoho pacienta, u kterého se projevila výrazně snížená compliance pro silný abusus alkoholu. Komplikace hojení zlomeniny pacienta jsou bohužel neřešitelné (parciální osteonekróza hlavice + obou hrbolků, cut-out šroubů a paréza axilárního nervu – CSS 40).
Zlomeniny C3 (9 pacientů): 5x osteonekróza hlavice (55.6 %).
V jednom případě C 3.2 zlomeniny došlo k parciální osteonekróze hlavice, malpozici a osteonekróze velkého hrbolku a ke ztuhlosti ramena. Tento stav jsme vyřešili extrakcí kovového materiálu a deliberací ramenního kloubu (CSS 83).
U dalších 2 pacientů s C 3.2 zlomeninou došlo k parciální osteonekróze hlavice s následnou malpozicí a osteonekróze obou hrbolků. U jednoho z nich pro sníženou compliance pacienta jsme nadále postupovali konzervativně (CSS 58), objevila se i pooperační paréza n. axillaris, která se ale spontánně upravila. U druhého jsme provedli extrakci kovového materiálu a deliberaci ramenního kloubu, nicméně tento pacient má stále potíže stran omezení pohybu a přetrvávající bolesti (CSS 65), je objednán na MR vyšetření.
U 2 pacientů s C 3.3 zlomeninou došlo k parciální osteonekróze hlavice a osteonekróze velkého hrbolku, nadále rehabilitují (CSS 68 a 70).
Při zhodnocení funkčního výsledku 10 pacientů s osteonekrózou hlavice humeru bylo průměrné CSS 56.2. U ostatních 20 pacientů bylo průměrné CSS 81.9. U intraartikulárních zlomenin byla osteonekróza hlavice spojena i s dalšími komplikacemi typu malunion hlavice či hrbolků, osteonekróza hrbolků nebo prořezání šroubů přes hlavici.
Tento horší funkční výsledek je dán kombinací několika komplikací, které se svými následky podílejí na snížení CSS (např. dysfunkce a oslabení rotátorové manžety při malunion či osteonekróze hrbolků nebo poranění glenoidu při prořezání šroubů).
Porovnání prediktorů ischemie hlavice s pozdější osteonekrózou hlavice
V naší práci jsme taktéž zjišťovali přítomnost prediktorů ischemie hlavice humeru a následně jsme zhodnotili výskyt osteonekrózy hlavice (parciální či kompletní) dle RTG (CT či MR) vyšetření. Výsledkem studie bylo porovnání prediktorů s pozdějším výskytem osteonekrózy hlavice (9x parciální, 1x kompletní) u 10 pacientů.
U 10 pacientů s osteonekrózou hlavice (tab. 4) byly dané prediktory přítomny téměř s identickým zastoupením. Délka metafyzárního fragmentu (calcar) menší než 8 mm, poranění mediálního závěsu, zlomenina v oblasti anatomického krčku a 4úlomková zlomenina byly přítomny u kompletní avaskulární nekrózy hlavice a většinově (70–100 %) i při parciální nekróze hlavice. Osteonekróza se vyskytla v 10 případech (34.5 %). Kompletní osteonekrózu hlavice (obr. 1, 2) s jejím kolapsem a resorbcí jsme zaznamenali v 1 případu (3.4 %).
Tab. 3. V tabulce uvádíme počet námi zjištěných osteonekróz (AVN) hlavice celkem a rozdělení na parciální a kompletní nekrózu. Dále jsou zobrazeny námi určené prediktory ischemie hlavice a jejich výskyt v počtu i procentuálním zastoupení. 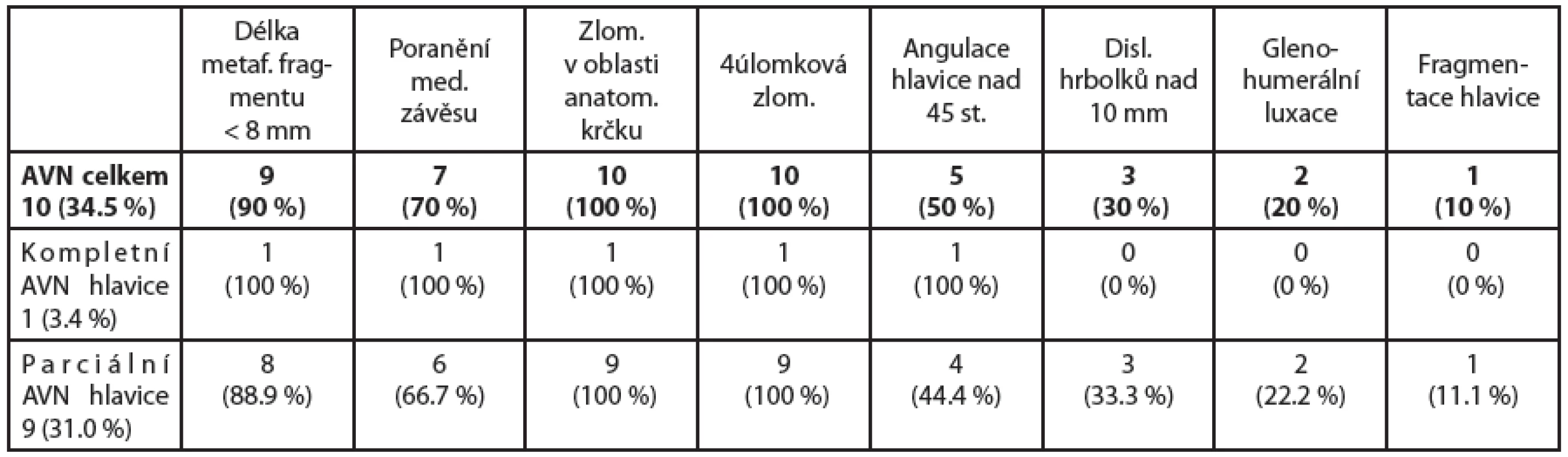
Obr. 1. RTG obraz kompletní osteonekrózy hlavice u pacientky se zlom. C 2.1. 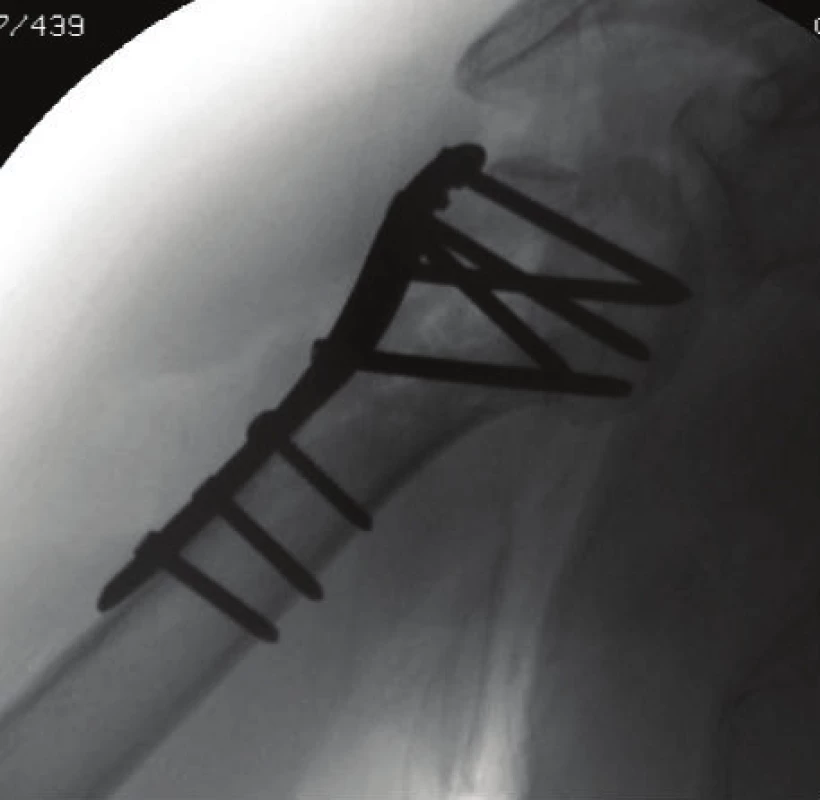
Obr. 2. RTG obraz kompletní osteonekrózy hlavice u pacientky se zlom. C 2.1. (RTG obraz 20 měsíců od operace) 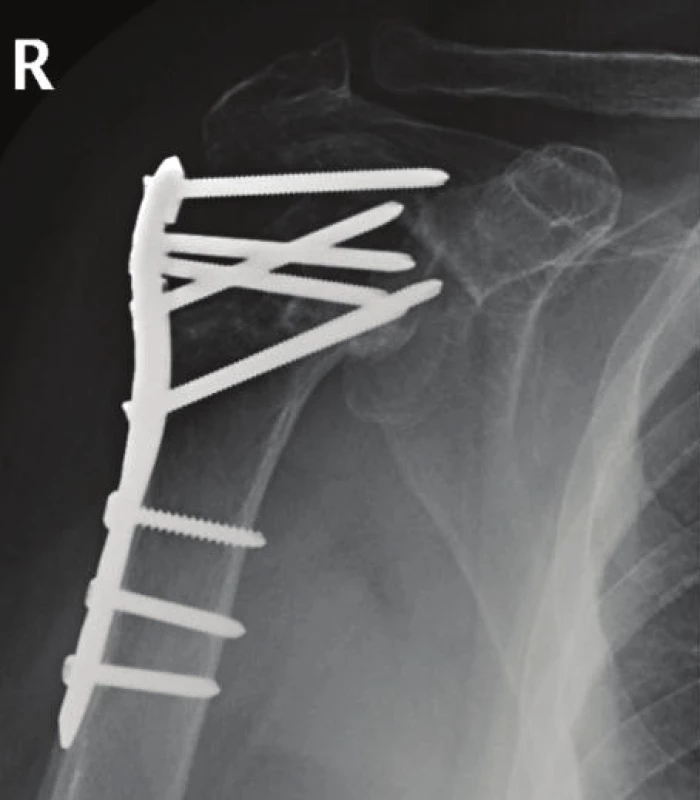
DISKUZE
Hertel ve své práci [12] z roku 2004 hledal u intraartikulárních zlomenin proximálního humeru prediktory pro ischemii hlavice humeru. Výsledkem práce bylo určení dobrých, středních a slabých prediktorů. Mezi dobré prediktory ischemie zařadil: délku metafyzárního fragmentu (calcar) menší než 8 mm, poranění mediálního závěsu (periostu + měkkých tkání) a zlomeninu v oblasti anatomického krčku. Mezi střední (až slabé) zařadil 4úlomkovou zlomeninu, angulaci hlavice nad 45 st., dislokaci hrbolků nad 10 mm, gleno-humerální luxaci a fragmentaci hlavice. Kombinací zlomeniny anatomického krčku, krátkého metafyzárního fragmentu a poranění mediálního závěsu vzniká pravděpodobnost 97 % ischemie hlavice [12].
Výsledky naší studie byly podobné. U 10 pacientů s osteonekrózou hlavice byly dané prediktory přítomny téměř s identickým zastoupením. Délka metafyzárního fragmentu (calcar) menší než 8 mm poranění mediálního závěsu, zlomenina v oblasti anatomického krčku a 4úlomková zlomenina byly přítomny vždy u kompletní osteonekrózy hlavice a většinově (70–100 %) i při parciální osteonekróze hlavice. Tato skutečnost je přínosem pro případné rozhodování operačního řešení mezi osteosyntézou LCP dlahou nebo implantací hemiartroplastiky.
Gardner a spol. představili ve své práci [8] význam mediální kortiky jako významného stabilizačního prvku a ukazují techniku použití segmentu fibuly (allograftu), uložené endostáně a začleněného do osteosyntetického materiálu LCP systémů k podpoře repozice a obnovení mechanické opory mediální kortiky proximálního humeru. Tato metodika by mohla být příslibem pro zmenšení počtu komplikací (včetně avaskulární nekrózy hlavice humeru) při osteosyntéze LCP dlahou, nicméně prozatím nejsou rozsáhlejší a dlouhodobé studie, které by tuto metodu podporovaly. Jako graft k vyplnění defektu metafýzy humeru lze využít i osteochondrální část hlavice femuru [9] nebo cristy z ilické kosti nebo lze implantovat cement [18]. Nemáme pro srovnání soubor pacientů, kterým bychom mohli potvrdit výhody této metodiky.
Kvalita skeletu hlavice humeru se významně liší v jejím průběhu. S věkem dochází taktéž k redukci kostní hmoty v oblasti hlavice humeru. Lill ve své práci [16] z roku 2002 porovnával kostní minerální denzitu (BMD) proximálního humeru na různých úrovních a různých místech u 70 humerů. Zaznamenal statisticky signifikanktní rozdíly u skupiny žen - mladší a starší 70 let. Vyšší BMD a kostní síla byly nalezeny proximálně a v dorzomediálním regionu proximálního humeru. Tingart ve své práci [22] měřil minerální kostní denzitu (BMD) u hlavic proximálních humerů po implantaci spongiózních šroubů. Superioranteriorní oblast měla signifikantně sníženou kostní denzitu než ostatní oblasti. Centrální oblast měla vyšší BMD než inferioranteriorní oblast. Nejnižní pevnost šroubů („pullout strenght“) byla v oblasti superior-anterior. Na základě těchto dvou prací jsme i my porovnávali zavedení šroubů u LCP dlah a výsledkem bylo, že u selhání LCP dlahy byly v 80 % případů šrouby nalezeny v zóně superior - anterior a v 80 % případů šrouby nebyly nalezeny v zóně inferior (superior) - posterior. Tyto výsledky se shodují s citovanými pracemi. Nesprávné zavedení LCP šroubů do hlavice humeru považujeme za rizikový faktor pro avaskulární nekrózu hlavice.
Spross a spol. [21] se zaměřili ve své studii u PHILOS dlahy na komplikace a rizikové faktory. Od roku 2003 do roku 2008 ošetřili 294 pacientů (223 žen, 71 mužů, průměrný věk 72.9 let), které začlenili do své studie. Nalezli 83 pacientů (28.2 %) s celkovým počtem 105 komplikací, vyžadujících 72 revizních operací (24.5 %). AVN (avaskulární nekróza) se vyskytovala ve 20 případech (6.8 %), která byla hlavní příčinou pro následnou artroplastiku. Dislokace zlomeniny byla predisponující k sekundárnímu prořezání šroubů a AVN hlavice. V našem souboru PHILOS dlahy u intraartikulárních zlomenin bylo celkem 29 pacientů. Z toho 20 pacientů (69 %) mělo některé z komplikací a celkový počet komplikací bylo 39 (1.95 komplikace na 1 pacienta). Revizních operací bylo provedeno celkem 16 (55.2 % z celkového počtu pacientů operovaných PHILOS dlahou). Osteonekróza hlavice byla přítomna v 10 případech (34.5 %). V citované práci autoři porovnávali komplikace PHILOS dlahy bez ohledu na typ zlomeniny dle AO klasifikace, ale v naší práci jsme se zaměřili pouze na intraartikulární zlomeniny. Proto se čísla neshodují a v našem souboru jsou podstatně vyšší. To dokazuje vyšší procento komplikací a revizních operací PHILOS dlahy u intraartikulárních zlomenin proximálního humeru.
ZÁVĚR
Riziko vzniku osteonekrózy je podstatně vyšší u C zlomenin než u A či B zlomenin. Při zhodnocení funkčního výsledku pacienti s osteonekrózou hlavice humeru měli podstatně horší funkční výsledky a vyžadovali revizní operaci v daleko větším počtu. Pro prognózu hojení zlomeniny a riziko vzniku osteonekrózy hlavice je žádoucí zhodnocení prediktorů ischemie hlavice a při pozitivitě těchto faktorů je na zvážení primární implantace hemiartroplastiky.
MUDr. Pikula Radek
rpikula@fnbrno.cz
Článek byl recenzován a přijat do tisku v roce 2013. Vzhledem k technických a organizačním problémům redakce byl tiskem vydán v roce 2014.
Za problémy se redakce autorům omlouvá.
Redakce časopisu Úrazová chirurgie
Zdroje
1. BARTONÍČEK, J., HEŘT, J. Základy klinické anatomie pohybového aparátu. Praha: Maxdorf s.r.o. 2004, 256 s.
2. BASTIAN, J.D., HERTEL, R. Initial postfracture humeral head ischemia does not predict development of necrosis. J Shoulder Elbow Surg. 2008, 17, 2–8.
3. BOILEAU, P., TROJANI, C., WALCH, G. et al. Shoulder arthroplasty for the treatment of the sequelae of fractures of the proximal humerus. J Shoulder Elbow Surg. 2001, 10, 288–308.
4. BOISSONNAULT, W.G. Joint and muscle disorders. In: GOODMAN, C.C., BOISSONNAULT, W.G. Pathology: Implications for the Physical Therapist. Philadelphia, PA: W. B. Saunders Company, 1998.
5. CONSTANT, C.R., MURLEY, A.H. A clinical method of functional assessment of the shoulder. Clin Orthop Relat Res. 1987, 214, 160–164.
6. CRUESS, R.L. Osteonecrosis of bone. Current concepts as to etiology and pathogenesis. Clin Orthop Relat Res. 1986, 208, 30–39.
7. DINES, D.M. et al. Posttraumatic changes ofthe proximal humerus: malunion, nonunion and osteonecrosis: treatment with modular hemiarthroplasty of the total shoulder athroplasty. J Shoulder Elbow Surg. 1993, 2, 11–21.
8. GARDNER, M. Indirect Medial Reduction and Strut Support of Proximal Humerus Fractures Using an Endosteal Implant. J Orthop Trauma. 2008, 22, 3.
9. GERBER, C., LANBERT, S.M. Allograft reconstruction of segmental defects of the humeral head for the treatment of chronic locked posterior dislocation of the shoulder. J Bone Joint Surg Am. 1996, 78A, 376–382.
10. HEINMANN, W.G., FREIBERGER, R.H. Avascular Necrosis of the Femoral and Humeral Heads after High-Dosage Corticosteroid Therapy. N Engl J Med.1960, 263, 672–675.
11. HERTEL, R. Fractures of the proximal humerus in osteoporotic bone. Osteoporosis In. 2005, 16, S65–572.
12. HERTEL, R., HEMPFING, A., STIEHLER, M. et al. Predictors of humeral head ischemia after intracapsular fracture of the proximal humerus. J Shoulder Elbow Surg. 2004, 13, 427–433.
13. JAEGER, M., LEUNG, F., LI, W. AO Surgery Reference. Müller AO Classification of Fractures – Proximal Humerus. https://www2.aofoundation.org/wps/portal/surgery?show Page =diagnosis&bone=Humerus&segment=Proximal. 2007
14. KŘIVOHLÁVEK, M., LUKÁŠ, S., TALLER, J. et al. Použití úhlově stabilních implantátů při ošetření zlomenin proximálního humeru – prospektivní studie. Acta Chir Orthop Traumatol Čech. 2008, 75, 212–220.
15. KULKARNI, R.R., NANDEDKAR, A.N., MYSOREKAR, V.R. Position of the axillary nerve inthe deltoid muscle. Anat Rec. 1992, 232, 316–317.
16. LILL, H., HEPP, P., GOWIN, W. et al. RoFo: Fortschritte auf dem Gebiete der Rontgenstrahlen und der Nuklearmedizin. 2002, 174, 1544–1550.
17. LUKÁČ, L., PLEVA, L., MADEJA, R. Možnosti využití reverzní TEP ramenního kloubu v úrazové chirurgii Úraz chir. 2007, 15, 114–118.
18. NAMDARI, S., VOLETI, P.B., MEHTA, S. Evaluation of the osteoporotic proximal humeral fracture and strategies for structural augmentation during surgical treatment. J Shoulder Elbow Surg. 2012, 21, 1787–1795.
19. OSTRUM, R.F., CHAO, E.Y.S., BASSET, C.A.L. et al. Bone injury, regeneration, and repair. In: SIMON, S.R. Orthopaedic Basic Science. Rosemont, IL: AAOS, 1994.
20. ROCKWOOD, C.A., BUCHOLZ, R.W., COURT-BROWN, C. et al. Rockwood and Green‘s Fractures in Adults. 2009.
21. SPROSS, C., PLATZ, A., RUFIBACH, K. et al. The PHILOS plate for proximal humeral fractures-risk factors for complications at one year. J Trauma Acute Care Surg. 2012, 72, 783–792.
22. TINGART, M.J., LEHTINEN, J., ZUKAROWSKI, D. et al. Proximal humerus fractures: Regional differences in bone mineral density of the humeral head affect the fixation strength of cancellous screws. J Shoulder Elbow Surg. 2006, 15, 5.
23. WIJGMAN, A.J., ROOLKER, W., PATT, T.W. et al. Open reduction and internal fixation of three and four-part fractures of the proximal part of the humerus. J Bone Joint Surg Am. 2002, 84A, 1919–1925.
Štítky
Chirurgia všeobecná Traumatológia Urgentná medicína
Článok vyšiel v časopiseÚrazová chirurgie
Najčítanejšie tento týždeň
2013 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
- Metamizol v terapii akutních bolestí hlavy
-
Všetky články tohto čísla
- Aplikace nitrodřeňové fixace Micronail do distálního radia, kadaverózní studie o pozici jeho vstupu, rotaci a penetraci šroubů přes kortikalis kosti a do kloubů
- Chirurgické ošetření intraartikulárních zlomenin proximálního humeru
- Osteonekróza hlavice humeru při operačním řešení intraartikulárních zlomenin proximálního humeru PHILOS dlahou
- Poranění měkkých tkání jako limitující faktor léčby poranění bérce
- Latrogenic nerve injuries during shoulder surgery
- Percutaneous fixation of hand fractures using locked K-wires: mechanical and clinical application
- Zpráva z konference Medicína katastrof
- Úrazová chirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Osteonekróza hlavice humeru při operačním řešení intraartikulárních zlomenin proximálního humeru PHILOS dlahou
- Poranění měkkých tkání jako limitující faktor léčby poranění bérce
- Chirurgické ošetření intraartikulárních zlomenin proximálního humeru
- Aplikace nitrodřeňové fixace Micronail do distálního radia, kadaverózní studie o pozici jeho vstupu, rotaci a penetraci šroubů přes kortikalis kosti a do kloubů
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



