-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Operační léčba zlomenin patní kosti
Surgical treatment of calcaneal fractures
INTRODUCTION:
This paper deals with intra-articular calcaneal fractures and their surgical treatment. The introduction includes an overview of theoretical knowledge. This is followed by the results of observations made over the period 2005-2014 of the surgical treatment of patients. The observations include Böhler angle evaluations prior to and after surgical treatment. The post-operative Böhler angle value was then compared to osteosynthesis performed under the MIOS (mini-invasive osteosynthesis) and ORIF (open reduction internal fixation) methods. Any complications in either type of osteosynthesis are listed.Objective:
To evaluate the post-operative Böhler angle and subsequent complications of osteosynthesis performed by MIOS and ORIF methods.Material:
In the period 2005-2014, 60 patients with fractures of the calcaneus were operated on, of which 48 (80 %) men, 11 (18.8 %) women and one child. The male: female ratio was therefore 5 : 1. Bilateral fractures occurred in three patients (5 %), closed fractures in 59 (98.3 %) patients, and an open fracture in one patient. The average age of the patients that were operated on was 39.5 years. The youngest child was 12 years old, the oldest man was 78 years of age.Discussion:
The treatment of calcaneus fractures and determining the type of osteosynthesis is difficult. There are many studies supporting both the MIOS and ORIF treatment methods. The diversity of opinions on surgical treatment is based on the existence of many variables (patient characteristics, character of the fracture lines, etc.) which are included in the selection of the type of osteosynthesis.Results:
The quality of the reduction after surgery was verified by assessing the Böhler angle. The average Böhler angle prior to surgery was 6.8 degrees (1.2 degrees minimum – 18.3 degrees maximum). The mean angle measured postoperatively was 28.4 degrees (19.2 degrees minimum - 35.5 degrees maximum). In Sanders II, III and IV fractures, the mean post surgery Böhler angle was 32.5 degrees, 27.9 degrees and 22.1 degrees respectively. The mean Böhler angles were also calculated after MIOS and ORIF osteosynthesis and were found to be 21.8 degrees and 25.1 degrees respectively.Conclusion:
The goal of the surgical treatment of calcaneal fractures is to restore the anatomy of the subtalar joint. The ORIF method enables the better visualisation and reduciton of the subtalar and calcaneocuboid joints, but with the increased risk of soft tissue healing disorders. The opposite is true of the MIOS method, it protects the soft tissue, but it is more difficult to achieve accurate reduciton. Fractures with significant damage of the articular surfaces are difficult to treat. Under these circumstances, even when utilising the ORIF method, it is difficult to achieve accurate reduciton. The question therefore remains whether these fractures can be treated by primary osteosynthesis or primary subtalar arthrodesis.Key words:
intra-articular calcaneal fractures, ORIF, arthroscopy, arthrodesis, leg compartment syndrome.
Autori: Petr Lysák; Marcel Guřan; Miroslav Budoš
Pôsobisko autorov: Tomas Bata Regional Hospital, a. s. . Zlín, Department of Traumatology ; Krajská nemocnice T. Bati, a. s. Zlín, Traumatologické oddělení
Vyšlo v časopise: Úraz chir. 24., 2016, č.1
Súhrn
ÚVOD:
Práce se zabývá intraartikulárními zlomeninami patních kostí a jejich operačním řešením. Teoretické poznatky jsou uvedeny v úvodu, v dalších částech jsou pak uvedeny výsledky operačního řešení skupiny pacientů sledovaných v letech 2005-2014. V souboru je hodnocen Böhlerův úhel před a po operačním řešení. Pooperační hodnota Böhlerova úhlu je pak porovnávána jak u osteosyntézy metodou MIOS (mininvasive osteosynthesiss), tak metody ORIF (open reduction internal fixa-tion). Rovněž jsou uvedeny komplikace jednotlivých typů osteosyntéz.Cíl práce:
Zhodnotit pooperační Böhlerův úhel a následné komplikace u osteosyntézy provedené metodou MIOS a ORIF.Materiál:
V období let 2005-2014 jsme operovali 60 pacientů se zlomeninami patní kosti, mužů bylo 48 (80 %) žen 11 (18,8 %) a jedenkrát bylo operováno dítě. Poměr muži:ženy byl tedy 5 : 1. Bilaterální zlomeniny se vyskytly u třech pacientů tj. v 5 %. Zavřených zlomenin bylo 59 (98,3 %) v jednom případě se jednalo o otevřenou zlomeninu. Průměrný věk byl u operovaných pa-cientů 39,5 let. Nejmladší bylo dítě 12leté, nejstarší pak muž 78 let.Diskuze:
Léčba zlomeniny patní kosti a rozhodnutí o typu osteosyntézy patří k nejobtížnějším. Existuje mnoho studií, které podporují jak léčbu metodou MIOS, tak metodu ORIF. Nejednotnost v názorech na operační řešení je dána existencí mnoha proměnných (charakteristika pacienta, charakter lomných linií apod.), které jsou zahrnuty při výběru typu osteosyntézy.Výsledky:
Kvalitu repozice po operaci jsme ověřovali měřením Böhlerova úhlu. Průměrný Böhlerův úhel před operací byl 6,8 stupně (minimum 1,2 stupně – maximum 18,3 stupně). Pooperačně byl průměrný úhel naměřen 28,4 stupně (minimum 19,2 stupně – maximum 35,5 stupně). U zlomenin typu Sanders II byl po operaci naměřen průměrný Böhlerův úhel 32,5 stupně, u Sanders III 27,9 stupňů, u zlomenin typu Sanders IV byl pak průměrný pooperační Böhlerův úhel 22,1 stupně. Rovněž byl spočítán průměrný Böhlerův úhel po osteosyntéze metodou ORIF, který byl 25,1 stupně, v případě miniivazivní osteosyntézy pak 21,8 stupně.Závěr:
Cílem operačního řešení zlomeniny patní kosti je obnovení anatomických poměrů v subtalárním skloubení. Metoda ORIF nám umožní lepší vizualizaci a repozici subtalárního a kalkaneokuboidálního skloubení, avšak za cenu zvýšeného rizika poruchy hojení měkkých tkání. Na rozdíl od MIOS, kde jsou maximálně šetřeny měkké tkáně, však nedosáhneme tak přesné repozice. Obtížně léčitelné jsou zlomeniny vysoce tříštivé s výrazným poškozením kloubních ploch, zde nedosáhneme uspokojivé repozice ani metodou ORIF a zůstává otázkou, zda tyto zlomeniny řešit primárně osteosyntézou nebo primární subtalární artrodézou.Klíčová slova:
Intrartikulární zlomeniny patní kosti, ORIF, artroskopie, artrodéza, kompartment syndrom nohy.Úvod
Zlomeniny patních kostí jsou nejčastějšími zlomeninami tarzálních kostí, představují 2–3 % všech zlomeniny dospělého věku. Častěji se vyskytují u mužů než u žen, a to v poměru 5 : 1 [11]. U některých poranění se vyskytují společně s jiným traumatem pohybového ústrojí, např. se zlomeninami THL přechodu, zlomeniny distálních tibií, poraněním hrudníku hlavy apod. [17].
Patní kost působí jako rameno páky, která je poháněná musculus triceps surae, dále tvoří zadní část klenby nohy, přes talus je na patní kost přenášeno 50 % zátěže končetiny při chůzi [12].
Nejčastěji se jedná o pády nebo skoky z výšky (žebřík, patro budovy apod.), méně pak působením přímého nárazu na patu při dopravních nehodách [11]. Většina zlomenin patní kosti vzniká axiálním násilím, při kterém dochází k impakci talu do kalkanea [17]. V okamžiku úrazu naráží procesuss lateralis tali na Gissanův úhel na patní kosti, přičemž je subtálární kloub vtlačen do everze, v důsledku toho je laterální část oddělena od těla patní kosti a vzniká tak primární podélná lomná linie. V závislosti na energii působícího násilí a pozici nohy během úrazu se rozvíjejí sekundární podélné a příčné lomené linie [12]. Kombinací podélných a příčných lomných linií vznikají čtyři hlavní fragmenty.
- Anterolaterální fragment zahrnuje laterální stěnu procesus anterior calcaneii, je obvykle pyramidální, a součástí bývá kloubní plocha calcaneoukuboideálního skloubení.
- Superomediální fragment bývá někdy nazýván konstantní fragment nebo sustenakulumfragment. Je variabilní velikosti a nachází se za primární lomnou linií. Tento fragment zůstává téměř vždy připojený skrze silný ligamentózní komplex k talu [2].
- Fragment zadní kloubní plochy je laterální část zadní kloubní plochy, na kterou je v případě zlomenin jazykovitých typů napojena zadní část horní plochy patní kosti. U kloubně depresních typů, je fragment oddělen sekundární příčnou linií.
- Tuberální fragment je největší, zůstává rotován a plantárně dislokován [15].
Diagnostika zlomeniny patní kosti se opírá o anamnézu, klinické vyšetření a vyšetření zobrazovacími metodami. Při podezření na zlomeninu patní kosti má být proveden standardní rentgenový snímek, a to ve třech projekcích – boční, axiální a předozadní. Zcela zásadní význam pro diagnostiku má zavedení výpočetní tomografie. Při CT vyšetření mají být pořízeny řezy 2–3mm silné, a to v v rovině axiální, sagitální, semikoronární 30 stupňů [2]. Pro indikaci operačního řešení je nutné zlomeniny klasifikovat. Klasifikace lze rozdělit do dvou skupin.
- Klasifikace založené na konvenčním RDG vyšetření. Nejznámější RTG klasifikací je klasifikace Essex – Loprestiho publikovaná v roce 1952. Pokud je tuberální fragment připojen na fragment zadní kloubní plochy, pak se jedná o jazykovitý typ zlomeniny. Pokud je oddělen, pak se jedná o kloubnědepresní typ [13]. Další rtg klasifikace: Böhler, Watson-Jones, Warric - Bremner, Rowe, Vondrák, Soeur-Remy, McReynolds, Ross a Soberby[9].
- Klasifikace založené na CT vyšetření. Výpočetní tomografie nejen zásadním způsobem ovlivnila diagnostiku a klasifikaci zlomenin patní kosti, ale také byla základem pro vznik nových operačních postupů. Mezi nejznámější a nejužívanější rozdělení patří klasifikace Sandersova a dále klasifikace Zwippova. Sanders uveřejnil svoji klasifikaci v roce 1992. Základem je CT vyšetření provedené v koronální a axiální projekci. Základem klasifikace je rozdělení zlomenin podle počtu fragmentů a jejich dislokace. Vychází z počtu lomných linií na zadní kloubní ploše paty a jejich umístění [15].
Konzervativní léčba je vyhrazena pro zlomeniny, které nejsou na CT skenech dislokovány - dle CT klasifikace zlomeniny typu Sanders I. K dalším specifickým indikacím konzervativní léčby zlomenin patní kosti patří pacienti s těžkou ischemickou chorobou dolních končetin, s diabetes mellitus, pacienti polymorbidní, non compliance pacienti (abúzus drog, alkoholu), imunodeficience (léčba kortikoidy). Zdrženliví budeme i u pacientů - těžkých kuřáků [2]. Vyšší věk je relativní kontraindikací k chirurgickému řešení, neboť dobrých výsledků je možno dle Zwippa dosáhnout i u aktivních pacientů nad 65 let věku. Při konzervativní léčbě na začátku poraněnou končetinu ledujeme, polohujeme do zvýšené polohy, za 3–4 dny začínáme s rehabilitací - postupným procvičováním hlezna, následně vertikalizujeme plný došlap umožňujeme pacientům po 6–10 týdnech v závislosti na typu zlomeniny [12]. Někteří autoři doporučují fixovat nohu ve speciální ortéze v neutrální flexi jako prevence equinus kontraktury [13].
Cílem operačního řešení je obnovení délky, výšky a šířky patní kosti. Anatomicky musí být obnoveny poměry v subtalárním skloubení. Dislokace kloubních ploch o více jak 1–2 mm vede k přetížení zbylé části kloubu a následně ke vzniku artrózy. Operační léčba zahrnuje externí fixaci, miniinvazivní osteosyntézou (MIOS) a klasickou ORIF (open reduction internal fixation) [4].
Soubor pacientů
V období let 2005–2014 jsme operovali 60 pacientů se zlomeninami patní kosti; mužů bylo 48 (80 %), žen 11 (18,8 %) a jedenkrát bylo operováno dítě. Poměr muži:ženy byl tedy 5 : 1. Bilaterální zlomeniny se vyskytly u třech pacientů, tj. v 5 %. Zavřených zlomenin bylo 59 (98,3 %), v jednom případě se jednalo o otevřenou zlomeninu. Průměrný věk byl u operovaných pacientů 39,5 let. Nejmladší bylo dítě 12leté, nejstarší pak muž 78 let, u kterého se jednalo a zlomeninu typu „kachního zobáku“; pro riziko vzniku útlakové nekrózy jsme proto přistoupili k operačnímu řešení i u pacienta ve vyšším věku. Nejčastějším mechanizmem byl v 58 případech pád z výšky (96,8 %), jedenkrát šlo o autonehodu (1,6 %) a jednou se vyskytlo sečné poranění kosou (1,6 %). U devíti pacientů bylo diagnostikováno sdružené poranění pohybového aparátu (15 %), dvakrát se vyskytla stejnostranná zlomenina laterálního plateau tibiae (3,3 %), jedenkrát zlomenina diafýzy humeru kontralaterálně (1,65 %), dvakrát zlomenina distálního radia na stejné straně (3,3 %), jedenkrát zlomeniny patelly na kontralaterální straně (1,65 %). Dvakrát (3,3 %) jsme diag-nostikovali zlomeninu femuru, jednou na stejné straně jednou kontralaterálně, jednou kontralaterální zlomeninu talu (1,65 %) jednou stejnostrannou zlomeninou mediálního kotníku (1,65 %). V jednom (1,65 %) případě se vyskytlo poranění pánve (raménka kosti stydké + sacrum). Zlomenina THL přechodu byla diagnostikována ve dvou případech (3,3 %). V rámci polytraumat jsme v daném období zlomeninu patní kosti nezaznamenali.
Metodika
Diagnostika zlomeniny patní kosti se opírá o anamnézu, klinické vyšetření a vyšetření zobrazovacími metodami. Anamnesticky jsme zjišťovali mechanizmus úrazového děje, polohu končetiny v době úrazu, charakter bolesti a celková onemocnění mající vliv na hojení. Dále jsme se zaměřovali na bolest, otok, deformitu zadní části chodidla. Aktivní nebo pasivní inverze nohy byla bolestivá. Puchýře se mohou rozvíjet během několika hodin po úraze a jsou známkou větší dislokace [11]. Puchýře vznikají odštěpením epidermální a dermální junkce. Tekutina představuje sterilní transsudát. Pokud si dermis zachová určitou vrstvu buněk, pak tekutina zůstává čirá, pokud je zcela bez buněk, pak se tekutina stává hemoragickou [12]. Hemoragické buly jsou z hlediska vitality kožního krytu nebezpečnější, riziko pozdějšího vzniku nekrózy kůže je výrazné [5]. Rychle narůstající otok, bolesti nereagující na analgetika mohou být známkou rozvíjejícího se kompartment syndromu [3]. U všech pacientů bylo v den úrazu provedeno RTG vyšetření paty ve dvou projekcích (laterální + axiální). Na laterální projekci hodnotíme tyto úhly a linie.
- Böhlerův úhel tvoří průsečík linií spojující nejvyšší bod zadního kraje kalkanea a zadní kloubní plochy resp. nejvyšší bod procesu anterior calcaneii a zadní kloubní plochou. Normální rozmezí je mezi 20–40 stupňů.
- Gissanův úhel tvoří průsečík linií kopírující subchondrální kost přední a střední kloubní plochy, resp. linií jdoucí pod zadní kloubní plochou. Normální rozmezí je 120–145 stupně. V anglosaské literatuře je nazýván kritický úhel. V axiální projekci hodnotíme tzv. Preissův úhel, který je tvořen průsečíkem nejvíce prominujících bodů na mediální resp. laterální straně. Normální rozmezí je 17–25 stupňů [15]. V našem souboru byl měřen poúrazový Böhlerův úhel. Následně bylo u všech pacientů s výjimkou dítěte doplněno CT vyšetření patní kosti ve třech projekcích (axiální, sagitální, semikoronární 30 stupňové) společně s 3D rekonstrukcemi. Axiální řezy zobrazují průběh lomných linií v procesuss anterior calcanei, vsustenaculum tali, dále prokáže poškození kalkaneucuboideálního skloubení a předního okraje zadní kloubní plochy. V sagitálních řezech zjišťujeme velikost dislokace tuberálního fragmentu a umožňují rozlišit kloubně depresní a jazykovitý typ zlomeniny. Semikoronární (30 stupňů) řezy ukazují posun fragmentů zadní kloubní plochy a zároveň zobrazují zkrácení, rozšíření těla patní kosti a velikost vyklenutí boční stěny [2].
Na základě CT vyšetření jsme zlomeniny klasifikovali dle Sanderse I – IV. Základem klasifikace je rozdělení zlomenin podle počtu fragmentů a jejich dislokace. Vychází z počtu lomných linií na zadní kloubní ploše paty a jejich umístění [15].
- I Nedislokované zlomeniny
- II Zlomeniny dvouúlomkové A, B, C
- III Zlomeniny tříúlomkové AB, AC, BC
- IV Tříštivé čtyř a víceúlomkové zlomeniny
Operační řešení jsme indikovali po zhodnocení CT (stupně dislokace a tříštivosti SandersII–IV), dále po zhodnocení stavu měkkých tkání, věku pacienta, schopnosti spolupráce a přidružených onemocnění pacienta. Při hodnocení CT v daném souboru jsme zjistili, že zlomenin typu Sanders II bylo 24 (38,1 %) zlomenin typu Sandres III bylo 28 (44,4 %) a zlomenin typu Sanders IV bylo 10 (15,1 %) (graf 1). Na základě výsledků CT vyšetření a po zhodnocení měkkých tkání, věku pacienta, přidružených chorob, schopnosti spolupráce jsme zvolili typ osteosyntézy (OS), a to buď miniinvazivní osteosyntéza anebo metodou ORIF. Většinu pacientů jsme operovali s odstupem - v průměru 8,5 dne od úrazu, akutně byly ošetřeny pouze zlomeniny typu „kachního zobáku“ s výraznou dislokací hrbolu a rizikem tlakové nekrózy. Tyto zlomeniny byly řešeny miniinvazivně. Při tomto typu OS jsou maximálně šetřeny měkké tkáně a můžeme se tak vyhnout raným komplikacím; schopnost přesné repozice jednotlivých fragmentů je však snížena než u metody ORIF. Repozice je provedena trakcí pomocí Ki drátů, manipulací piny tzv. joystick mechanizmem a následně retence fragmentů Ki dráty, kanylovanými šrouby nebo zevním fixátorem, případně jejich kombinací. MIOS je vhodná pro extraartikulrání zlomeniny a všude tam, kde je nutné maximální šetření měkkých tkání. Nevhodná je u tříštivých dislokovaných intrartkulárních zlomenin [5]. Dalším implantátem vhodným pro MIOS je kalkaneální hřeb C nail od firmy Medin. Principem je stabilizace fragmentů zlomeniny ve spojení se sedmi zajišťovacími šrouby, se kterými vytváří úhlově stabilní fixaci. Nejprve je z drobné boční inframaleolární incize provedena repozice zadní kloubní plochy, dále repozice a retence jednotlivých fragmentů pomocí Ki drátu, následně je incizí úponem Achillovy šlachy zaveden hřeb a pomocí cíličů jsou fixovány fragmenty jednotlivým šrouby [1]. Miniinavzivní OS jsme použili ve 32 případech (50,8 %) u deseti pacientů (15,9 %) jsme provedli transfixaci pomocí Ki drátů (obr. 5, 6), v jedenácti případech (17,5 %) byly použity AO šrouby (obr. 1, 2). Zevní fixátor byl použit osmkrát (12,6 %), dvakrát jsme zavedli kalkaneální hřeb firmy Medin (3,2 %). Vzhledem k příznivým anatomickým poměrům nebyly použity sustenakulární šrouby (obr. 3, 4) v jednom případě (1,6 %) byl použit biodegradabilní šroub (graf 2).
Obr. 1. Osteosyntéza AO šrouby - laterální projekce 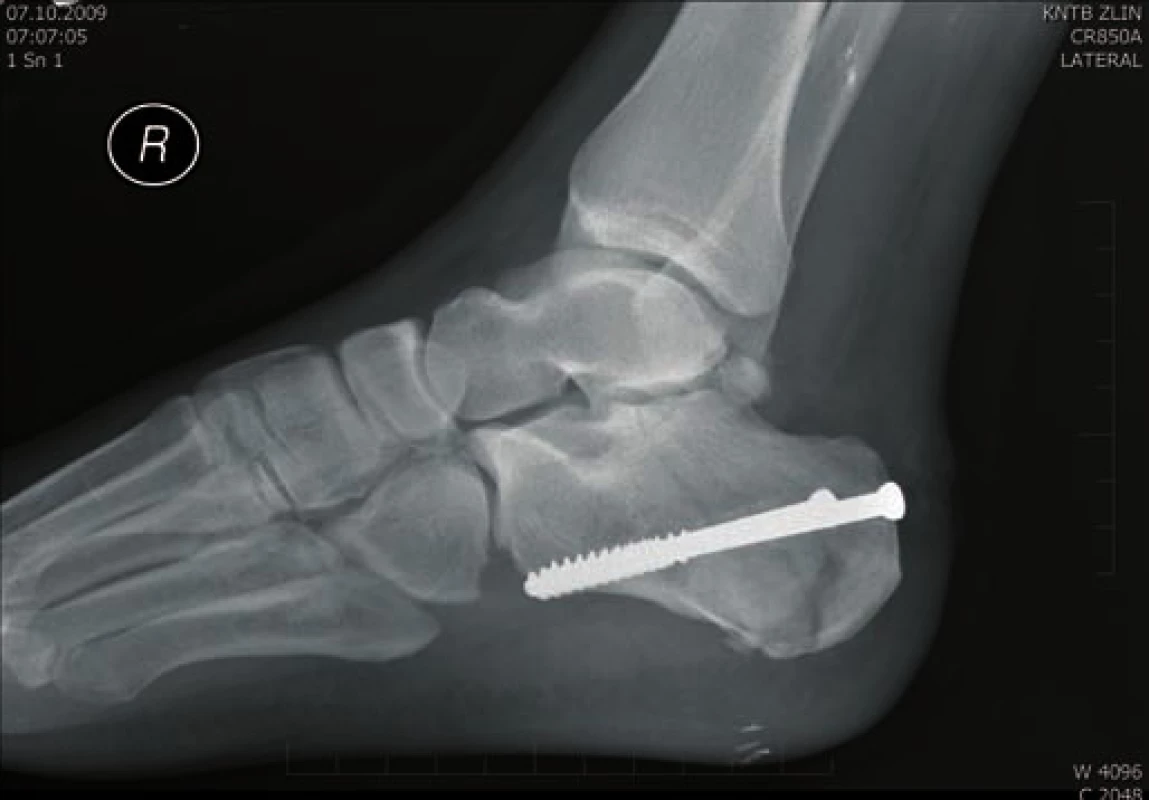
Obr. 2. Osteosyntéza AO šrouby - axiální projekce 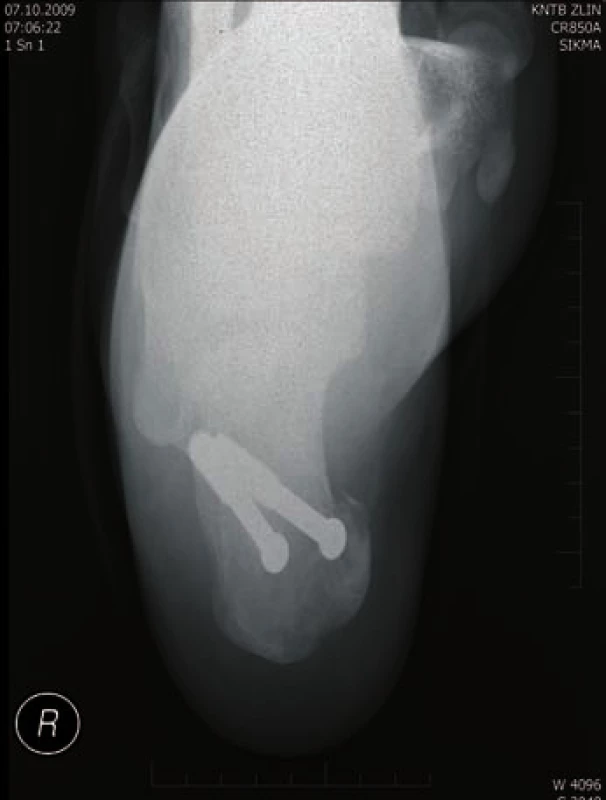
Obr. 3. Osteosyntéza hřebem C nail Medin - laterální projekce 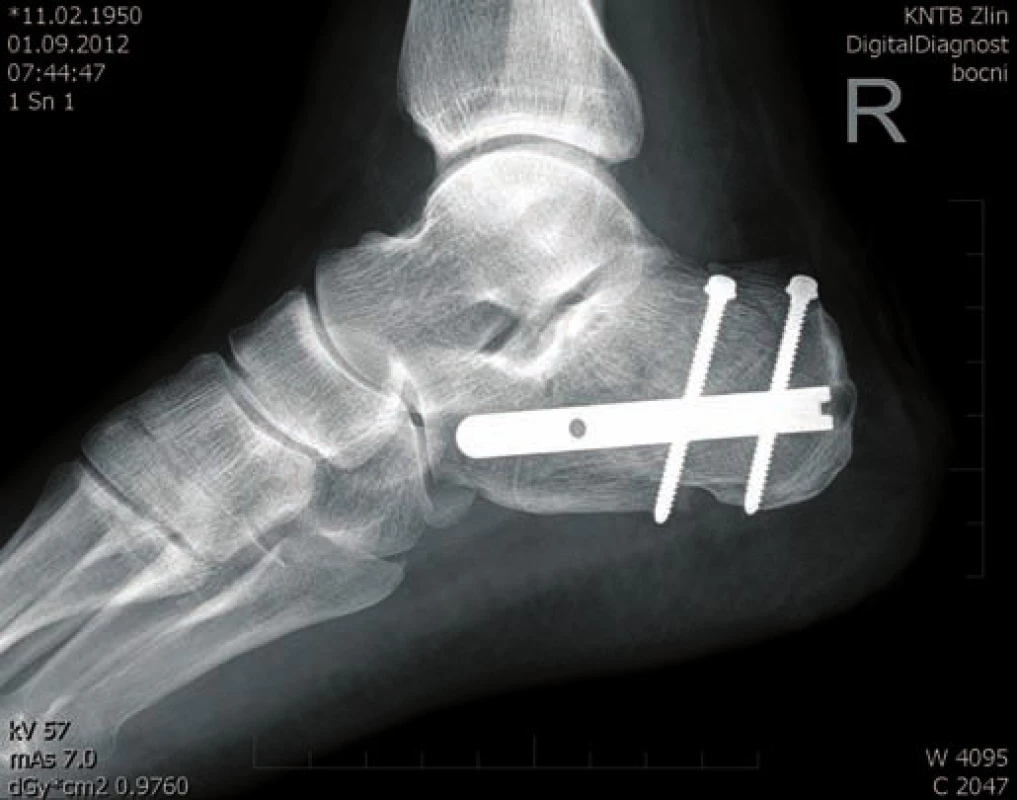
Obr. 4. Osteosyntéza hřebem C nail Medin - axiální projekce 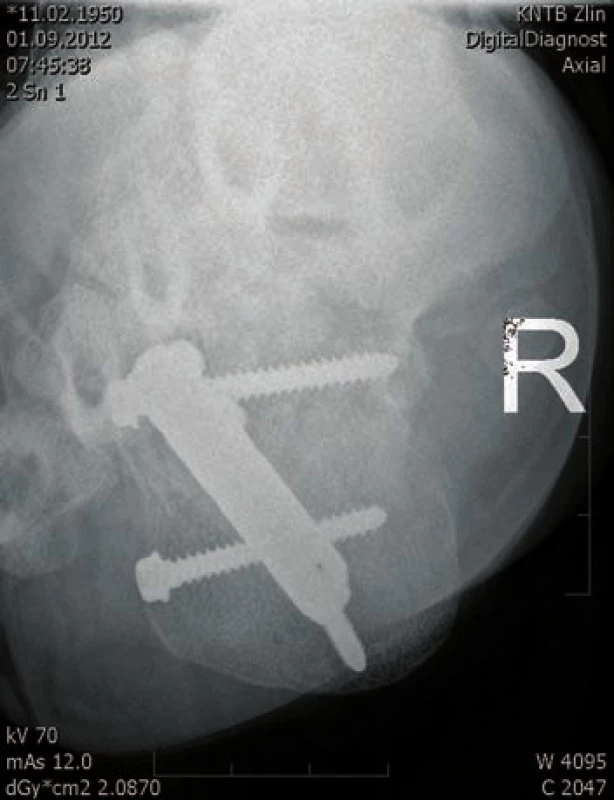
Obr. 5. Transfixace Ki dráty - laterální projekce 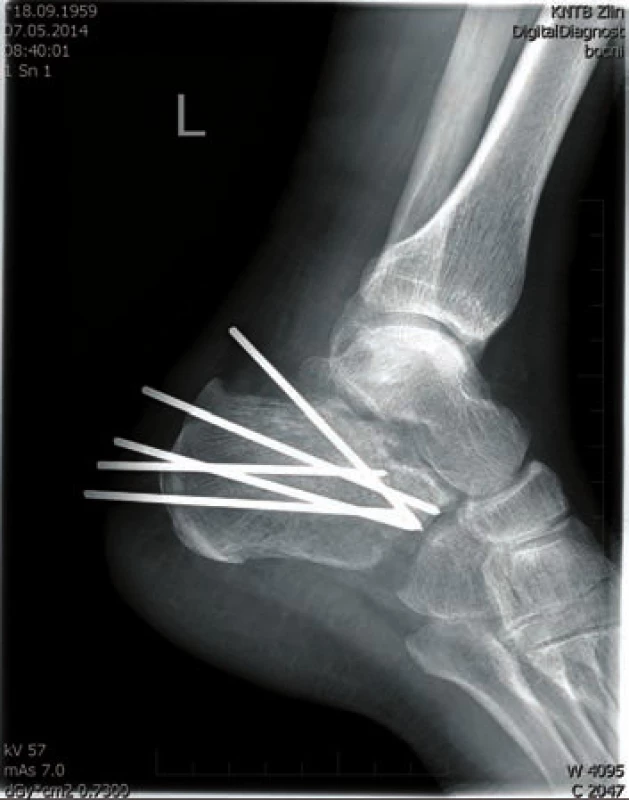
Obr. 6. Transfixace Ki dráty - axiální projekce 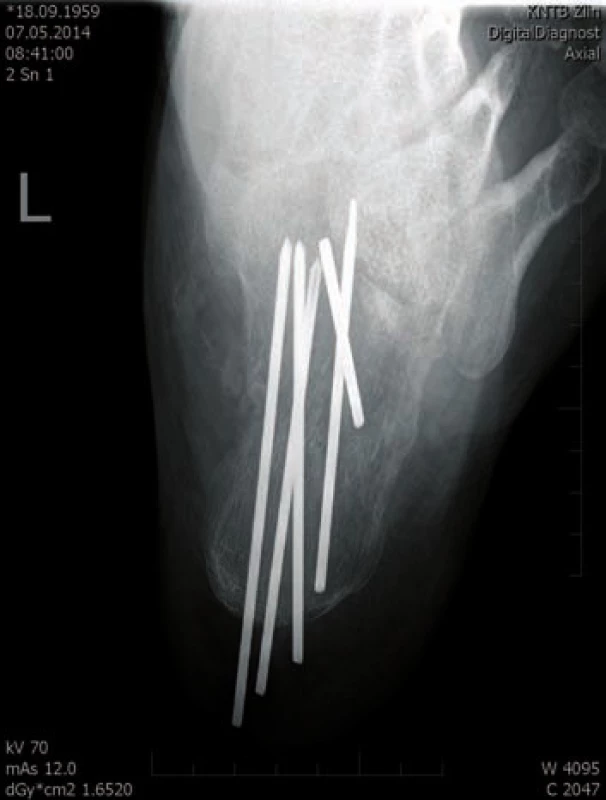
Obr. 7. Osteosyntéza LCP Synthes - laterální projekce 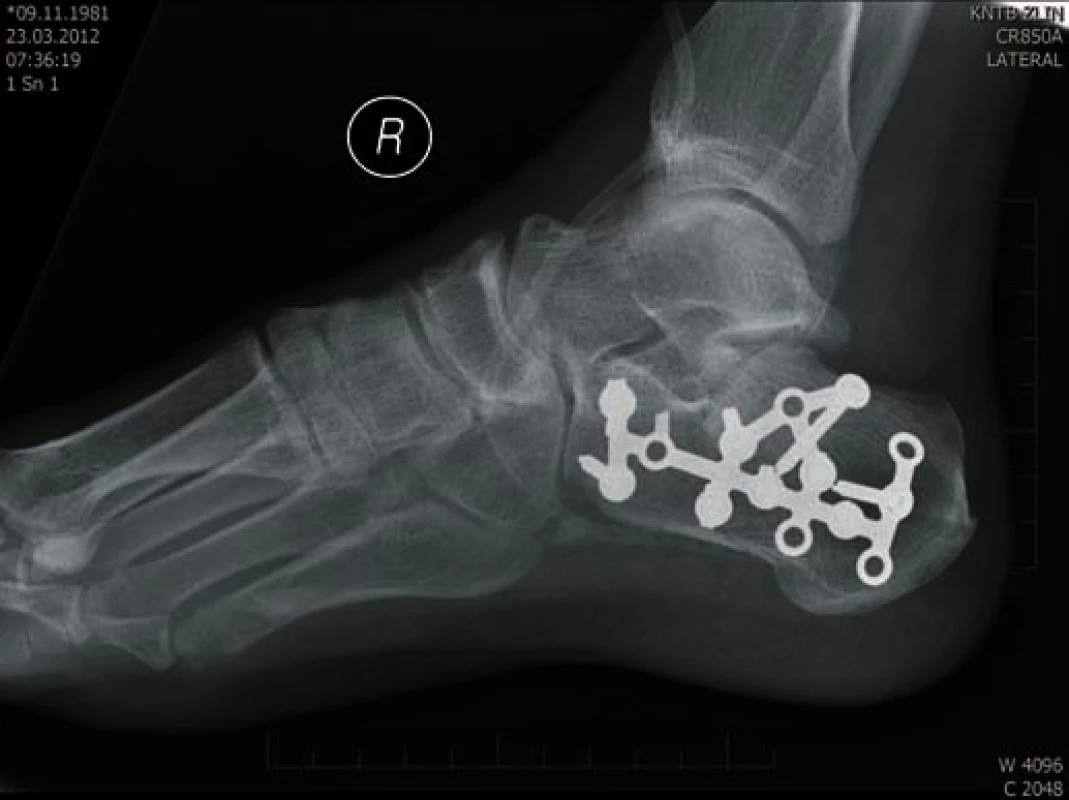
Obr. 8. Osteosyntéza LCP Synthes - axiální projekce 
Z celkového souboru jsme otevřenou repozici a vnitřní fixaci LCP dlahou použili 31krát (49.2 %). Pacienty jsme operovali na boku v chráněném koagulu (2g Cefazolin). Ve všech případech jsme použili rozšířený laterální přístup, mediálním přístupem jsme neoperovali. Incizi jsme vedli přímo ke kosti, bez preparace podkoží, poté jsme odklopili celý lalok obsahující peroneální šlachy, nervus suralis a ligamentum fibulocalcaneare, lalok jsme fixovali ohnutými KI dráty, následně jsme do tuberálního fragmentu zavedli Schanzův šroub, pomocí něhož jsme reponovali osu a déku patní kosti, po vizualizaci subtálárního skloubení jsme reponovali zadní kloubní plochu a dočasně fixovali Ki dráty k sustenaculu, poté jsme dokončili repozici tuberálního fragmentu a procesus anterior calcaneii, dočasně opět fixovali Ki dráty. Po repozici jednotlivých fragmentů přikládáme LCP kalkaneální dlahu a fixujeme kortikálními nebo zamykatelnými šrouby. Rána je vypláchnuta, zaveden Redonův drén, následuje sutura podkoží a kůže (obr. 7, 8). Druhý pooperační den byl proveden kontrolní RTG ve dvou projekcích. Zahájili jsme pasivní rehabilitaci hlezna a subtalárního skloubení. Stehy byly extrahovány 12.–14. den dle stavu měkkých tkání. Pacienta jsme časně vertikalizovali a mobilizovali na berlích. Po šesti týdnech byl proveden kontrolní RTG a zahájena zátěž.
Výsledky
Kvalitu repozice po operaci jsme ověřovali měřením Böhlerova úhlu. Průměrný Böhlerův úhel před operací byl 6,8 stupně (minimum 1,2 stupně – maximum 18,3 stupně). Pooperačně byl průměrný úhel naměřen 28,4 stupně (minimum 19,2 stupně – maximum 35,5 stupně). U zlomenin typu Sanders II byl po operaci naměřen průměrný Böhlerův úhel 32,5 stupně, u Sanders III 27,9 stupňů, u zlomenin typu Sanders IV byl pak průměrný pooperační Böhlerův úhel 22,1 stupně. Rovněž byl spočítán průměrný Böhlerův úhel po OS metodou ORIF, který byl 25,1 stupně, v případě miniivazivní OS pak 21,8 stupně. Dále byly v uvedeném souboru hodnoceny komplikace. Komplikace vzniklé po zlomenině patní kosti patří k nejhorším na dolní končetině. Příčinou častého vzniku komplikací je složité anatomické uspořádání, akrální lokalizace patní kosti a specifický kryt měkkých tkání [15].
Komplikace lze dle Stehlíka rozdělit na časné a pozdní.
- Časné komplikace
- a) Kompartment syndrom
- b) Infekce a poruchy hojení měkkých tkání
- Pozdní komplikace
- a) Algoneurodistrofický syndrom
- b) Zhojení v dislokaci
- c) Artróza subtálární a calcaneocuboidálního skloubení
V uvedeném souboru se jako nejčastější komplikace vyskytly poruchy hojení měkkých tkání. Dehiscence se nejčastěji objevuje v úhlu rány; pokud dehiscence postihuje jen povrchní vrstvy, léčíme konzervativně pravidelnými převazy, lokálně antiseptiky, elevací končetiny, po zgranulování defektu je možné krytí dermoepidermálním štěpem. Pokud je zjištěna purulence, musí být proveden razantní debridement měkkých tkání, intravenózní podávání ATB; pokud infekce přešla na kost, musí být odstraněny kovové implantáty včetně nekrotických částí kostí, jsou podávány ATB po dobu šesti týdnů, při progresi osteomyelitidy je mnohdy jediným řešením amputace [13]. Možným problémem u otevřené repozice může být nemožnost sutury operační rány v důsledku otoku, sutura by měla být odložena, defekt kryt syntetickým transpaltátem [15]. Otevřené zlomeniny mají pětkrát větší riziko vzniku infekce než zlomeniny zavřené [8]. Rozvoj nekrózy a následného defektu jsme zaznamenali v patnácti případech (23.8 %). 14x se nekróza vyskytla při otevřené repozici a vnitřní fixaci LCP dlahou. U čtyřech pacientů se jednalo o hluboký defekt, zasahující až k osteosyntetickému materiálu, který byl extrahován a následně byl naložen systém VAC. V jednou případě byl defekt kryt Tierschovou plastikou. U zlomenin patní kosti, které jsou způsobeny vysoko energetickým mechanizmem, se kompartment syndrom vyskytuje asi v 10 % případů [3]. Intraartikulární dislokace fragmentů subtalárního skloubení vede ke vzniku talocalcaneální artrózy. Rozvoj a klinická manifestace je závislá na míře poškození kloubní chrupavky na možnostech anatomické repozice. Podle Stehlíka bývá vyjádřena až u 62,9 % kominutivních typů zlomenin bez ohledu na způsob řešení [15]. V našem souboru bylo indikováno jako řešení subtalární artózy subtalo artrodéza jednom případě (1,6 %).
Diskuze
Léčba zlomeniny patní kosti a rozhodnutí o typu osteosyntézy patří k nejobtížnějším. Guerado a kol. ve své práci uvádějí, že existuje mnoho studií, které podporují jak léčbu metodou MIOS, tak metodu ORIF. Nejednotnost v názorech na operační řešení je dána existencí mnoha proměnných (charakteristika pacienta, charakter lomných linií apod.), které jsou zahrnuty při výběru typu osteosyntézy [4]. Rammelt a Zwipp referovali 60–85 % výborných výsledků při použití ORIF v souboru více než 100 pacientů. Dále uvádějí, že negativním prognostickým faktorem je přítomnost vyššího stupně Sandersovy nebo Zwippovy klasifikace, dále pak otevřené, bilaterální zlomeniny a pacienti těžce fyzicky pracující. K pozitivním prognostickým faktorům, které mohou být ovlivněny chirurgicky, patří obnova Böhlerova úhlu a repozice kloubní plochy subtalárního skloubení (dislokace méně jak 2 mm) [12]. Palarčík a kol. uvádějí otevřenou repozici a vnitřní fixaci šrouby a dlahou jako metodu základní k dosažení repozice úlomků [10]. Zeman a kol. uvádějí výsledky léčení oboustranných zlomenin patní kosti. U jednostranných zlomenin byl výborný výsledek ve 34,1 %, u oboustranných pak jen 18,7 % [17]. Holm ve své práci hodnotí výsledky primární subtalární artodézy, která byla provedena u 17 pacientů se zlomeninou typu Sanaders IV. Průměrné A-H skóre (Ankel-Hindfoot scale) bylo 78,4 bodů, VAS (vizuální analogová škála bolesti) pak 1,9 [5]. Wang porovnal výsledky při použití metody MIOS (repozice a fixace Steimannovými piny) a ORIF. U zlomeniny typu Sanders II bylo dosaženo stejných výsledků při použití obou metod [16]. Hyoung ve své prácí vyhodnocuje výsledky operačního řešení zlomenin patních kostí při použití rozšířeného laterálního přístupu a tzv. sinus trasi přístupu. Celkem bylo vyhodnoceno 100 případů. V 60 % byl použit rozšířený laterální přístup, ve 40 % případů pak sinus tarsi přístup. Ve studii nebyl zjištěn rozdíl [6]. Kopp ve své práci hodnotí výsledky artroskopicky asistované osteosyntézy, která byla použita ve 32 případech, funkční výsledky byly hodnoceny pomocí Roweho skóre, u 22 případů byl výsledek hodnocen jako výborný. Průměrné Roweho skóre bylo 86 [7]. V další studii porovnává Sing výsledky operačního řešení při použití kostního štěpu a bez něj. Při použití kostního štěpu byl naměřen větší pooperační Böhlerův úhel. Funkční výsledky však byly srovnatelné u obou skupin [14].
V našem souboru jsme operační řešení metodou MIOS indikovali většinou u zlomenin typu Sanders II. V případě vyšších stupňů Sandersovy klasifikace byla MIOS indikována v případech, kde bylo nutné šetřit měkké tkáně, v ostatních případech byla použita metoda ORIF. V celém souboru byl nejčastější komplikací infekt s rozvojem následné nekrózy. Komplikace převažovala u metody ORIF, při které byl však pooperačně naměřen větší Böhlerův úhel. Backes Manouk hodnotí ve své práci zlomeniny řešené metodou ORIF a následné ranné infekce, hluboké i povrchové. Udává, že při použití metody ORIF se ranná infekce vyskytuje až ve 25 %. K faktorům, které jsou spojeny s vyšším rizikem pooperační ranné infekce, patří ASA více jak 1 a pooperační absence RD drénu [8]. Nelson vyhodnocuje krátkodobé a střednědobé komplikace po subtalární artrodéze [9].
Závěr
Cílem operačního řešení zlomeniny patní kosti je obnovení anatomických poměrů v subtalárním skloubení. Metoda ORIF nám umožní lepší vizualizaci a repozici subtalárního a kalkaneokuboidálního skloubení, však za cenu zvýšeného rizika poruchy hojení měkkých tkání. Na rozdíl od MIOS, kde jsou maximálně šetřeny měkké tkáně, avšak nedosáhneme tak přesné repozice. Obtížně léčitelné jsou zlomeniny vysoce tříštivé s výrazným poškozením kloubní ploch, zde nedosáhneme uspokojivé repozice ani metodou ORIF. Na základě výsledků je vhodné při zlomeninách typu Sanders III použít dlahovou osteosyntézu, při zlomeninách typu Sanders II pak MIOS nebo ORIF dle dislokace fragmentů. U pacientů, kde přepokládáme špatné hojení měkkých tkání (diabetes mellitus, abúzus nikotinu, ischemie dolních končetiny, věk) je metodou volby MIOS. U zlomeniny typu Sanders IV pak zůstává otázkou, zda použít primárně osteosyntézu nebo primárně provést subtalární artrodézu.
MUDr. Petr Lysák
lysakp@centrum.cz
Zdroje
1. AMLANG, MH., RAMMELT S. Calcaneusnagel C - nail. Der Unfallchirurg, [online] 2016, [cit. 2016-01-04]. 1–6. ISSN 1433-044
2. CLARE, MP. et al. Kalkaneusfrakturen. Der Unfallchirurg. [online] 2011 [ cit. 2015-02-06]. 10, 869–876. ISSN 1433-044
3. DODD, A. Foot Compartment syndrom Diagnosis et managment, Journal of Academy of Orthopedics Surgeons [online] 2013, [cit. 2015-02-06]. 11, 657–663. ISSN 1067-151
4. GUERADO, E. et al. Managment of calcaneal fractures. What have we learnt over the years? Injury [online] 2012, [cit. 2015-02-06] 43, 1640–1650. ISSN 0020-1383
5. HOLM, JL. Primary Subtalar Joint Arthrodesis for Comminuted Fractures of the Calcaneus, The Journal of Foot & Ankle Surgery. [online] 2015, [cit. 2015-12-06] 54, 61–65, ISSN 1067-2516
6. JE-HYOUNG, Y., BHYUN-JONG, CHL. Comparison two surgical approaches for displacedn intra-articular calcaneal fractures A sinus tarsi versus extensit laterál approach. BMC. Musculoskeletal Disorders [online]. 2015, 16, 1–7 [cit. 2016-03-06]. DOI: 10.1186/s12891-015-0519-0. ISSN 14712474
7. KOPP, L., OBRUBA P. Arthroscopically assisted osteosynthesis of calcaneal fractures. Fuss & Sprunggelenk. [online] 2012 [cit. 2015-04-10] 10, 310. ISSN: 1619-9995
8. MANOUK, B., SCHEPERS, T. BEEREKAMP, SH. et al. Wound infections following open reduction and internal fixation of calcaneal fractures with an extended lateral approach. International Orthopaedics [online]. 2014, 38, 767–773. [cit. 2016-03-06]. ISSN 03412695
9. NELSON, F. SOOHOO, EF, KRENEK, L. et al. Complication rates following operative treatment of calcaneus fractures. Foot and Ankle Surgery [online]. 2011, 17, 233–238 [cit. 2015-01-11]. ISSN: 1268-773
10. PALARČÍK, J., BUČEK, P., VOPELKA, J. Zlomeniny kalkanea. Rozhledy chirurgii. 2011, 12, 652–658. ISSN 1803-6597
11. POPelKA, V., ŠIMKO, P. Operačná liečba intraartikulárných zlomením pätovej kosti. Acta chirurgicae orthopaedicae et traumatologiae Cechosl. 2011, 78, 106–113. ISSN 0001-5415
12. RAMMELT, S., ZWIPP, H. Fractures of calcaneus. Current treatment strategies. Acta chirurgicae orthopaedicae et traumatologiae Cechosl. 2014, 81, 177–196, ISSN 0001-5415
13. SANDERS, R. et al. Displaced Intra-Articular Fractures of the Calcaneus. The Journal of Bone and Joint Surgery. [online] 2000, [cit. 2015-02-06] 82, 225–250. ISSN 1535-1386
14. SINGH, AK., VINAY, K. Surgical treatment of displaced intra-articular calcanealfractures: is bone grafting necessary? International Orthopaedics. [online]. 2015, 39, 2061–2067 [cit. 2016-03-06]. ISSN 03412695
15. STEHLÍK, J., ŠTULÍK, J. Zlomeniny patní kosti. Praha : Galén, 2005. 114 s. ISBN 80-7262-328-1
16. WANG, YM, WEI WAN-FU. Sanders II Type Calcaneal Fractures: A Retrospective Trial of Percutaneous versus Operative Treatment. Orthopaedic Surgery [online]. 2015, 7, 31–36 [cit. 2016-03-06]. ISSN 17577853
17. ZEMAN, J. et al. Výsledky oboustranné zlomeniny patní kosti otevřenou repozicí a vnitřní fixací (ORIF LCP). Acta chururgicae orthopaedicae et traumatologiae Cechosl. 2013, 80, 142–147. ISSN 0001-5415
Štítky
Chirurgia všeobecná Traumatológia Urgentná medicína
Článok vyšiel v časopiseÚrazová chirurgie
Najčítanejšie tento týždeň
2016 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Možnosti využití metamizolu v léčbě akutních primárních bolestí hlavy
Najčítanejšie v tomto čísle- Operační léčba zlomenin patní kosti
- Kazuistika: Dorzální subluxace L4-5 v kombinaci s kompresivní zlomeninou L4
- Traumatická ruptura duodena - kazuistika
- DAMAGE CONTROL ORTHOPAEDICS (DCO) – NAŠE ZKUŠENOSTI
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy





