-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Operace umožňující zachování dělohy: nová výzva pro korekci prolapsu pánevních orgánů
Autori: E. Costantini; M. Lazzeri; A. Zucchi; M. Porena
Vyšlo v časopise: Urol List 2008; 6(1): 65-69
Prolaps pánevních orgánů (POP) znamená pokles jednoho nebo více orgánů uložených v pánvi – dělohy, vaginy, močového měchýře nebo střeva – a podle odhadů postihuje téměř polovinu všech žen starších 50 let [1]. Tento stav negativně ovlivňuje kvalitu pacientčina života (QoL). U ženy trpících POP je 11% riziko, že budou muset v průběhu života podstoupit rekonstrukční operaci pánve a/nebo že u nich vznikne močová inkontinence [2]. Náklady na korekční operaci prolapsu přesahují v Severní Americe miliardu dolarů [3].
Etiologie POP je složitá a zahrnuje řadu faktorů. Za normálních okolností zabraňují poklesu pánevních orgánů svaly, vazy a pánevní skelet. Petros a Ulmsten vyslovili domněnku, že významnou roli při vzniku POP hraje konzistence vaginální stěny, která může být způsobena vnitřními defekty v samé vaginální stěně nebo ligamentech, svalech a pojivových tkáních představujících její podpůrné struktury [4]. Mezi rizikové faktory pro vznik POP patří těhotenství, porod, stárnutí, obezita, hysterektomie, menopauza a faktory související s trvale zvýšeným intraabdominálním tlakem, jako je například chronická zácpa nebo chronický kašel. Symptomy POP jsou uvedeny v tab. 1.
Léčba tohoto stavu závisí na různých faktorech, jako jsou například závažnost nebo stupeň POP, symptomy a celkový zdravotní stav pacientky. Cílem případné operace je obnovení normální anatomie pánve, obnova či zachování normální funkce močových cest a střev, obnova či zachování sexuální funkce, omezení vlivu symptomů a zlepšení celkové QoL. Doposud byla popsána celá řada různých operačních přístupů. Vaginální techniky zahrnují hysterektomii, korekci anteriorní a posteriorní části vaginální stěny a suspenzi sakrospinální klenby. Abdominální přístup znamená otevřenou nebo laparoskopickou operaci [5].
Nedávno začali urologové a gynekologové užívat k augmentaci přirozené tkáně protézu. Tato metoda koresponduje s přístupem prováděným všeobecnými chirurgy, kteří zdokonalili techniku, a tedy i míru úspěšnosti korekce ventrální hernie pomocí syntetické síťky. Důvodem pro užívání protéz je poměrně vysoká míra selhání korekce anteriorní části vaginy při běžné operaci prolapsu a očekávání, že užití protézy při korekci prolapsu vaginální stěny přinese benefit.
Dnes se za standardní léčbu POP považuje souběžné provedení hysterektomie a korekce defektu podpory pánve, přestože pokles zdravé dělohy představu následek a nikoliv příčinu tohoto stavu [6]. Několik málo studií zabývajících se korekcí prolapsu urogenitálních orgánů se zachováním dělohy obvykle uvádí pouze krátkou dobu sledování a nekonkrétní měřítka pro hodnocení výsledků. Cílem tohoto přehledu je prezentace zkušeností jednoho terciárního urogynekologického centra se zákroky umožňujícími zachování dělohy a opodstatnění volby této techniky.
ZACHOVÁNÍ DĚLOHY: VLASTNÍ ZKUŠENOST
V instituci, v níž v současné době působí autor tohoto článku (University of Perugia, Perugia, Itálie), podstoupilo 43 pacientek s POP v období od ledna 1995 do prosince 2006 operaci se zachováním dělohy (USS, 36 pomocí abdominální hysterokolposakropexe (HSP) a 7 pomocí laparoskopické HSP). Výběr metody umožňující zachování dělohy závisel kromě přání pacientky na těchto kritériích: absence výskytu postmenopauzálního krvácení, absence dříve prokázané intraepiteliální neoplazie čípku (CIN) a absence abnormálního stěru z čípku nebo onemocnění dělohy, včetně jejího zvětšení nebo tvoření vředů na čípku.
Před operací byla všem pacientkám odebrána podrobná anamnéza a všechny vyplnily 2 italské validované dotazníky zjišťující výskyt mikčních symptomů (the Urogenital Distress Inventory a the Incontinence Impact on Quality of Life). Pacientky dále podstoupily celkové urogynekologické vyšetření a pánevní ultrazvukové vyšetření umožňující vyloučení onemocnění dělohy a vaječníků, dále pak vyšetření vaginy v gynekologické i vzpřímené poloze (v klidu a při maximálním zatížení s plným močovým měchýřem). POP byl hodnocen na základě Badenova-Walkerova klasifikačního systému [7]. Badenův - -Walkerův klasifikační systém a systém POP kvantifikace (POP-Q) se pro kvantitativní popis POP užívají od roku 1996 [8]. Klinické neurologické vyšetření perinea a dolních končetin prokázalo u všech pacientek normální výsledky. Mikční symptomy byly hodnoceny na základě kritérií International Continence System (ICS) [9] a následně rozděleny na symptomy týkající se jímání nebo vyprazdňování moči. Všechny pacientky poté podstoupily urodynamické vyšetření v souladu se standardy ICS, zahrnující uroflowmetrii, plnicí cystometrii, profil uretrálního tlaku, tlakově průtokovou studii a VLPP. Demografické a klinické údaje jsou uvedeny v tab. 2.
Tab. 2. Předoperační demografické a klinické údaje. 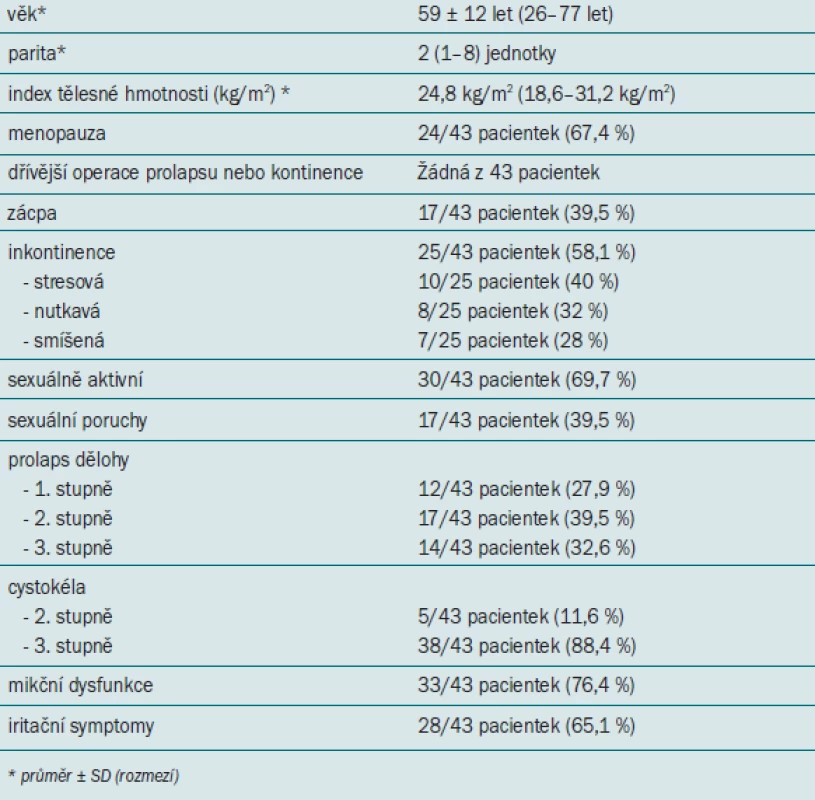
Před operací byly všechny pacientky informovány o výhodách i nevýhodách operace zachovávající dělohu a všechny podepsaly informovaný souhlas. Pacientky podstoupily kontrolní vyšetření 1, 3, 6 a 12 měsíců po operaci a následně v intervalu jednoho roku. Každá kontrola sestávala z vyšetření symptomů, fyzikálního vyšetření, vyplnění příslušných dotazníků a urodynamického vyšetření. Všem pacientkám byl také v rámci onkologického sledování jednou ročně proveden stěr z čípku.
Hodnocení výsledku zahrnovalo zjištění intraoperační morbidity, výskytu pooperačních komplikací a dlouhodobou úlevu symptomů způsobenou korekcí anatomických abnormalit. Objektivní úspěšnost operace byla definována jako podpora cervixu nebo vaginálního apexu (nebo obou) > 6 cm nad úrovní hymenu a absence vaginálního prolapsu stupně ≥ 2 v jakémkoliv místě vaginy během Valsavova manévru. Za subjektivní úspěšnost byla považována absence symptomů souvisejících s prolapsem nebo inkontinencí. Spokojenost pacientky byla stanovena na základě toho, zda byla spokojena s výsledkem operace a zda by ji v případě nutnosti znovu podstoupila.
OPERAČNÍ TECHNIKA
Po vstupu do peritoneální dutiny byla odpreparována anteriorní část vaginální stěny od močového měchýře až po úroveň hrdla močového měchýře, což umožnilo odhalení ≥ 3 cm vaginální stěny. K této oblasti byla pomocí 4 nebo 5 stehů (polyglycolic #0) připevněna síťka. Posteriorní část vaginy byla uvolněna až po úroveň roviny m. levator ani, kde byla síťka připevněna pomocí 4 stehů. 2 proximální stehy byly umístěny v anteriorní a posteriorní oblasti čípku. Byly vyříznuty 2 polypropylenové protézy: jedna obdélníkového tvaru a druhá ve tvaru písmene ypsilon (obr. 1).
Obr. 1. Při hysterokolposakropexi je podél anteriorní části vaginální stěny připevněna síťka ve tvaru ypsilon. 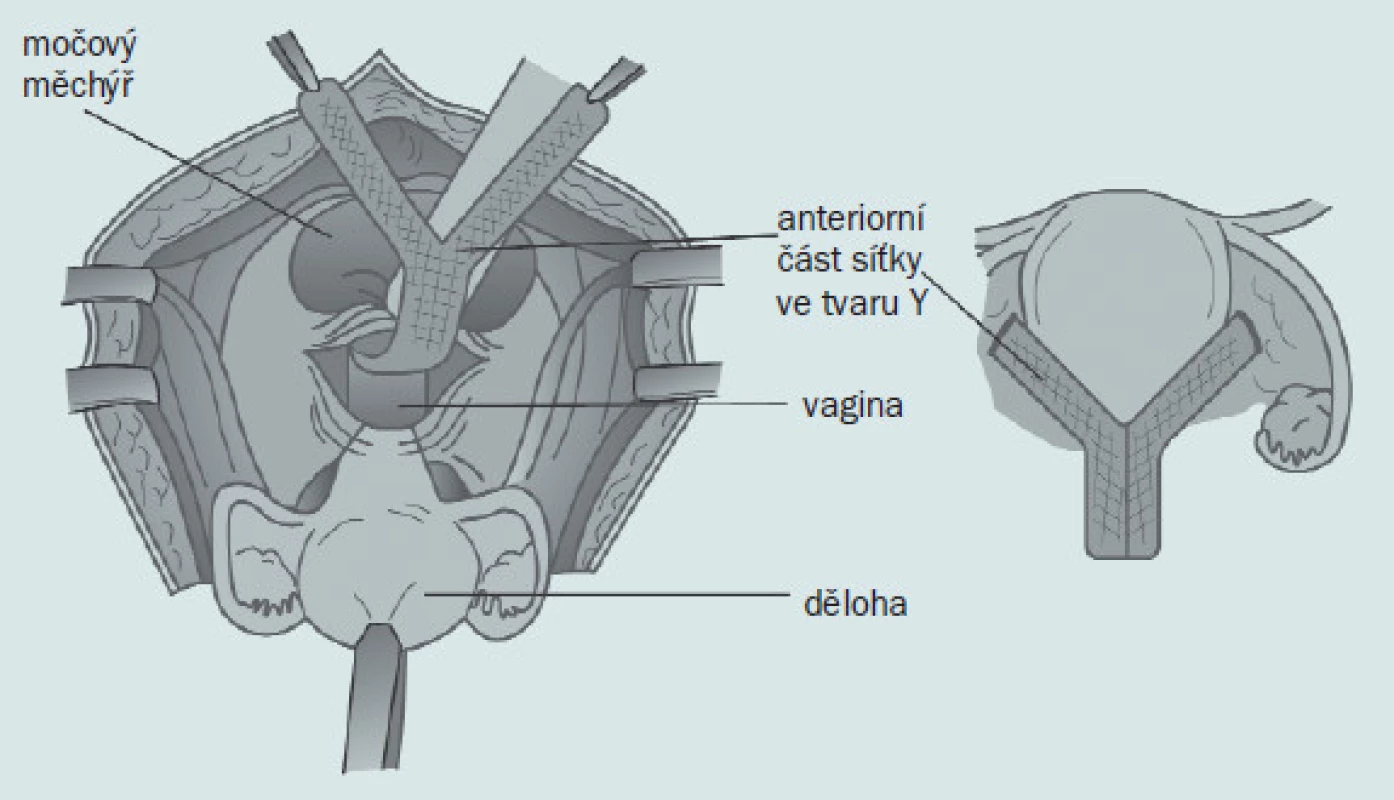
Pravý a levý okraj přední strany síťky ve tvaru Y byly protaženy skrze široké vazy – v avaskulární oblasti přibližně 1 cm od zevní části istmu. Byl připraven povrch sakrálního promontoria a do sakrální části periostu byl přibližně 2 cm pod promontoriem umístěn 1 nebo 2 nevstřebatelné stehy #00, čímž se předešlo nadměrné trakci. Byl vytvořen subperitoneální tunel, jímž byla protažena síťka. Peritoneum bylo posléze nad síťkou uzavřeno. U 25 (58,1 %) pacientek byla z důvodu korekce nebo prevence močové inkontinence provedena Burchova kolposuspenze.
VÝSLEDNÝ STAV
41 ze 43 pacientek léčených na University of Perugia dokončilo sledování pomocí Badenovy-Walkerovy klasifikace. U žádné pacientky nebyl prokázán prolaps ve vaginální klenbě ani prolaps dělohy. Tab. 3 uvádí střední hodnoty POP-Q klasifikace.
Tab. 3. Hodnocení POP-Q před a po operaci, vyjádřeno pomocí střední hodnoty (rozmezí). 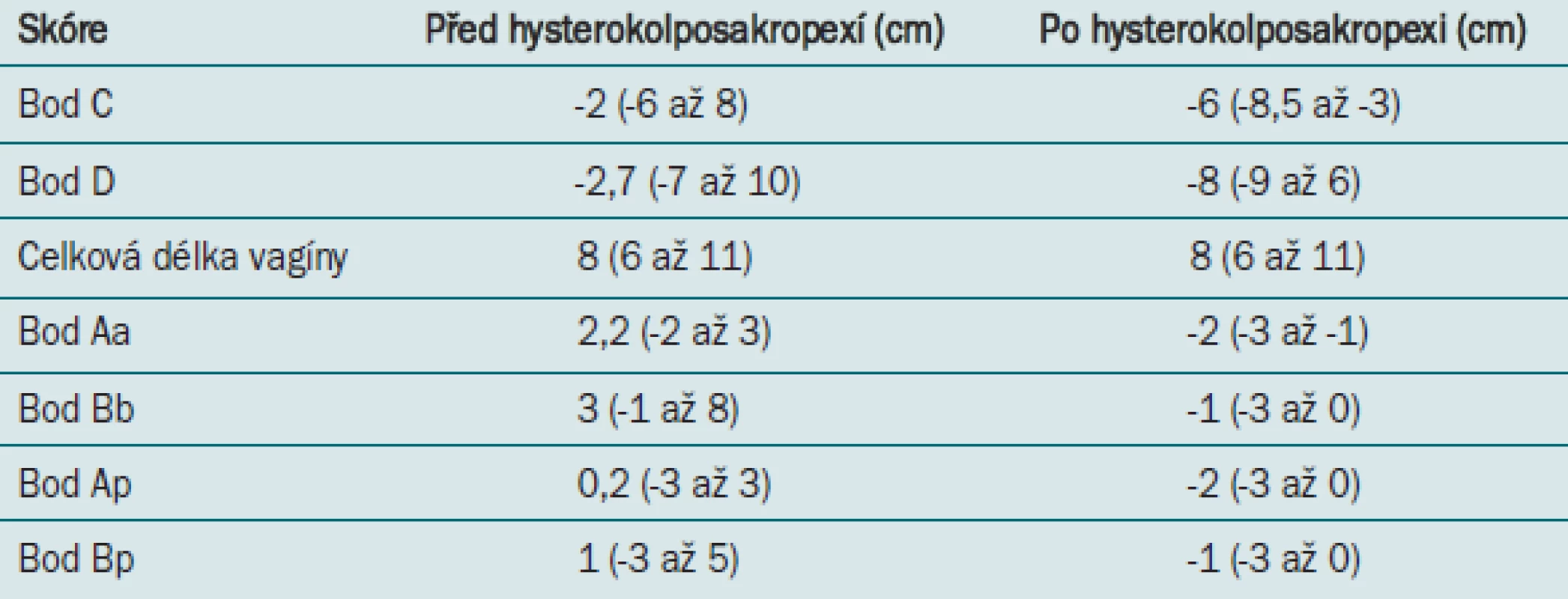
U 5 z 41 (12,2 %) pacientek došlo k prolapsu předního kompartmentu (cystokéla), u 4 z 41 (9,7 %) pacientek došlo k prolapsu zadního kompartmentu (rektokéla). Všech 9 pacientek bylo asymptomatických. Tyto údaje prokazují 21% míru anteriorního a posteriorního (nikoliv však centrálního) prolapsu po HSP. U žádné pacientky nebyla nutná další operace.
Z celkem 41 pacientek bylo 35 (85,4 %) spokojených se zákrokem. Hlavní důvody nespokojenosti zahrnovaly inkontinenci a výskyt močových (mikčních a jímacích) symptomů. 3 ze 4 pacientek, které podstoupily druhou operaci z důvodu léčby stresové inkontinence (SUI), byly s výsledkem spokojeny. Celková míra spokojenosti se po vyléčení SUI zvýšila na 92,6 % (38 z 41 pacientek). 5 pacientek však uvedlo, že by operaci znovu nepodstoupilo.
Po operaci byl hodnocen výskyt močových symptomů: mikční symptomy přetrvaly u 5 z 31 pacientek, které uváděly jejich výskyt již před operací, u 22 z 25 pacientek došlo k vymizení jímacích symptomů, u 2 pacientek se po operaci vyskytly urgentní symptomy de novo.
Močová inkontinence byla po operaci zaznamenána u 36,5 % pacientek (n = 15), u 11 (73,4 %) z nich symptomy inkontinence přetrvaly. 5 z těchto 15 pacientek uvedlo, že se závažnost symptomů inkontinence zmírnila, u 2 pacientek došlo naopak ke zhoršení symptomů. Urodynamické změny jsou uvedeny v tab. 4.
Tab. 4. Výsledky urodynamického vyšetření před a po operaci. Vyjádřeno pomocí střední hodnoty (rozmezí). 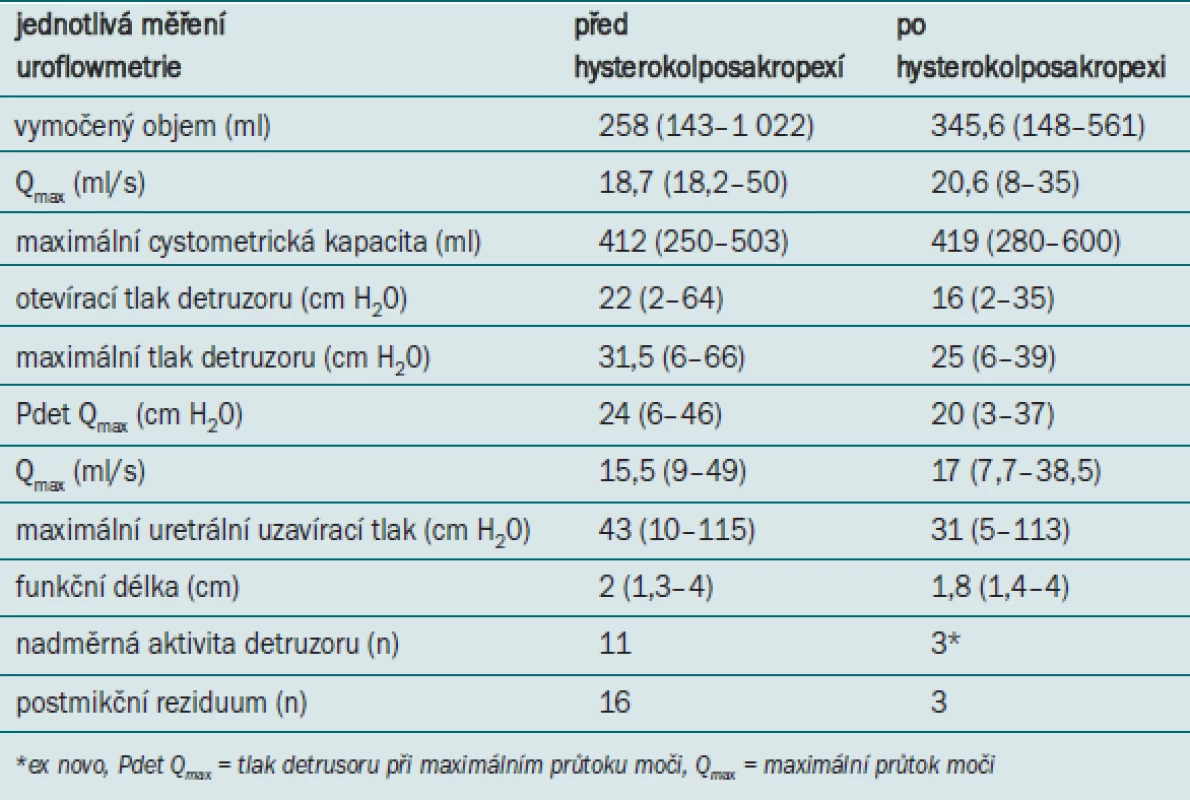
Většina pacientek byla i po operaci nadále sexuálně aktivní (95,5 %), přestože téměř čtvrtina z nich uvedla přetrvávající přítomnost sexuální poruchy.
U více než jedné čtvrtiny pacientek, které před operací uváděly problémy se zácpou, tento symptom po operaci vymizel. Ze zbývajících 11 pacientek, u nichž k vyléčení zácpy nedošlo, uvedl stejný počet žen zmírnění závažnosti zácpy, střední úlevu nebo žádnou úlevu.
Došlo k výskytu pouze malého počtu symptomů, z nichž nejčastější byly:
- horečka (n = 1)
- perivezikální hematom (n = 2)
- krátkodobá obstrukce (n = 4)
- kýla v jizvě • eroze síťky (n = 2)
- plicní embolie (n = 1)
ZACHOVÁNÍ DĚLOHY: PŘEHLED LITERATURY
V průběhu posledních 20 let popsaly některé studie úspěšné zachování dělohy během POP u mladších i starších pacientek [10,11]. Richardson et al popisují v předběžné studii novou techniku korekce prolapsu dělohy u mladých žen pomocí transvaginální sakrospinální fixace dělohy [10]. Prvním úspěšným využitím této techniky se u 5 pacientek předešlo operačnímu traumatu čípku, byla zachována normální vaginální osa a obliterován prostor pro potenciální vznik enterokély. Podobné výsledky zaznamenali Kovac et al, kteří se snažili zjistit, zda sakrospinální uterosakrální fixace ligament umožní posunutí dělohy do její normální anatomické polohy a současné zachování její funkce [11]. Tato skupina vycházela z předpokladu, že pokud samotná fixace sakrospinálních ligament přinese zmírnění symptomů POP, umožní adekvátní posunutí dělohy do normální anatomické polohy a obnovu podpory vaginy, nebude nutná hysterektomie.
Na základě těchto zjištění zkoumali Constantini et al možnost zachování dělohy během abdominální korekce POP [12]. Prospektivně identifikovali vhodné kandidátky, které se chtěly vyhnout hysterektomii. Tato skupina dospěla k závěru, že kolposakropexe (CSP) umožňuje bezpečné ukotvení dělohy, obnovu anatomické vaginální osy a zachování adekvátní délky vaginy. Dále dospěli k závěru, že HSP představuje bezpečnou volbu pro ženy, které požadují zachování dělohy. Uvádějí, že s ohledem na korekci prolapsu, výsledky urodynamických vyšetření, zlepšení mikční funkce a zmírnění sexuální dysfunkce nabízí HSP výsledky srovnatelné s výsledky po hysterektomii [12]. Rozet et al zaznamenali uspokojivé výsledky při laparoskopické CSP, při které se podařilo zachovat dělohu u 228 pacientek z celkových 363 [13].
Výhoda zachování dělohy při vaginálním a abdominálním přístupu spočívá v zachování integrity anatomie pánve, která představuje nezbytnou podmínku pro korekci prolapsu. Tato technika umožňuje menší krevní ztrátu během operace, zkrácení doby operace i hospitalizace. Navíc bylo prokázáno, že zachování dělohy přispívá ke zvýšení sebevědomí pacientky, jejího body image, sebedůvěry a sexuality [14]. USS při POP je však spojeno s následujícími obavami:
- otázka výběru vhodného anatomického přístupu (vaginální, abdominální, laparoskopický, robotický nebo kombinovaný)
- riziko pouze částečné korekce POP
- zvýšená míra recidivy
- dočasnost zlepšení močových funkcí
- střevní a sexuální symptomy
- trvanlivost výsledného efektu
- riziko vzniku karcinomu
Volba přístupu závisí na zkušenosti operatéra, jistotě s jakou přistupuje k dané technice, na celkovém zdravotním stavu a komorbiditách pacientky (např. obezitě) a typu dysfunkce vyžadující korekci.
Zachování dělohy zřejmě nezvyšuje míru recidivy POP. Při srovnávání výsledků sakrospinální cervikokolpopexe s nebo bez zachování dělohy nezjistili Hefni et al žádné rozdíly v míře recidivy (6,5 % vs. 4,1 %) [15].
Van Brummen s kolegy dospěli při srovnávání výsledků sakrospinální HSP a vaginální hysterektomie u pacientek s prolapsem dělohy k podobným závěrům [16]. Zjistili, že k recidivě prolapsu II stupně došlo u 6,7 % žen podstupujících vaginální hysterektomii a u 11,4 % žen podstupujících sakrospinální HSP.
Nízká míra incidence recidivy prolapsu byla zaznamenána i v dalších nekomparativních studiích. Kovac a Cruikshank uvádějí úspěšné zachování dělohy při sakrospinální fixaci uterosakrálních ligament u 19 pacientek [11], Ozcan et al zaznamenali recidivu u pouze 2 z 54 pacientek, které podstoupily transvaginální fixaci sakrospinálních ligament při zachování dělohy [17].
Nicita s kolegy uvádějí v další nekomparativní studii zaměřené na vaginální přístup (který autoři sami navrhli) 79,1 % míru vyléčení bez jediného případu recidivy během 31 měsíčního sledování [18].
Všechny tyto studie prokazují, že operace umožňující zachování dělohy představují bezpečnou alternativu pro ženy se symptomatickým uterovaginálním prolapsem, které vyžadují zachování plodnosti nebo zachování dělohy z osobních fyziologických důvodů. Tyto pacientky je však třeba upozornit na možná rizika související s těhotenstvím a porodem. Ve své studii Kovac a Cruikshank uvádějí, že 5 ze 6 porodů bylo vaginálních a bezproblémových [11].
Zkušenost autorů tohoto článku ukazuje, že také abdominální přístup má vysokou míru úspěšnosti – 100% míra objektivního vyléčení při korekci horního kompartmentu a 80% míra při korekci všech kompartmentů. Tyto výsledky jsou shodné s výsledky zaznamenanými při abdominální CSP, které uvádějí přibližně 3% míru recidivy [19]. Mezi HSP a CSP nebyly zaznamenány žádné signifikantní rozdíly týkající se objektivního hodnocení výsledku nebo spokojenosti pacientek. Hlavní nevýhodu pacientky spatřují v nutnosti pravidelného sledování z důvodu detekce karcinomu čípku nebo dělohy.
Ve studii srovnávající CSP a HSP Constantini et al potvrdili, že zachování dělohy je spojeno s kratší dobou operace a nižší mírou morbidity [12]. Střední doba operace ve skupině pacientek léčených pomocí CSP byla 115 min (rozmezí 80–135 min), ve skupině pacientek léčených pomocí HSP (p < 0,001) pak 89 minut (rozmezí 60–110 min). Střední hodnota peroperační krevní ztráty byla signifikantně nižší ve skupině pacientek léčených pomocí HSP (325 ml vs. 200 ml). V této skupině byla také zaznamenána kratší doba hospitalizace (p < 0,001 a p < 0,05). Tyto výsledky jsou v souladu s dalšími studiemi propagujícími USS.
ZÁVĚR
V uplynulých několika desetiletích se u lidí západního světa změnilo vnímání vlastní sexuality a psychologické i emocionální hodnoty pohlavních orgánů. Z tohoto důvodu by měli být lékaři schopni vyjít vstříc přáním a pocitům pacientek trpících POP, které vyžadují zachování vaginální funkce a funkce dělohy. Rekonstrukční přístup k léčbě POP užívající techniku umožňující zachování dělohy může skýtat ideální volbu. Rekonstrukce pánve, která zasahuje všechny 3 kompartmenty a je prováděna bez tahu, umožňuje přiblížit anatomii a statiku pánve její normální fyziologické normě, jakož i zachování standardní vaginální osy a délky. Jedním z hlavních cílů je umožnit všem ženám podstupujícím operaci touto technikou, aby byly po operaci spokojeny se svým tělem. Přesto je třeba je upozornit na možná rizika spojená s těhotenstvím a porodem a na nutnost dlouhodobého sledování, které má vyloučit maligní onemocnění.
prof. Elisabetta Costantini, MD.
Massimo Lazzeri, MD.
Alessandro Zucchi, MD.
Massimo Porena, MD.
Department of Medical-Surgical
Specialties and Public Health,
Section of Urology and Andrology,
University of Perugia, Perugia, Itálie
ecostant@unipg.it
Zdroje
1. Samuelsson EC, Victor FT, Tibblin G et al. Signs of genital prolapse in a Swedish population of women 20 to 59 years of age and possible related factors. Am J Obstet Gynecol 1999; 180 : 299-305.
2. Olsen AL, Smith VJ, Bergstrom JO et al. Epidemiology of surgically managed pelvic organ prolapse and urinary incontinence. Obstet Gynecol 1997; 89 : 501-506.
3. Subak LL, Waetjen LE, van den Eeden S et al. Cost of pelvic organ prolapse surgery in the United States. Obstet Gynecol 2001; 98 : 646-651.
4. Petros PE, Ulmsten UI. An integral theory of female urinary incontinence. Experimental and clinical considerations. Acta Obstet Gynecol Sand Suppl 1990; 153 : 7-31.
5. Nygaard IE, McCreery R, Brubaker L et al. Pelvic Floor Disorders Network. Abdominal sacrocolpopexy: a comprehensive review. Obstet Gynecol 2004; 104 : 805-823.
6. Nichols DH. Massive eversion of the vagina. In: Nichols DH, editor. Gynecologic and obstetric surgery. St Louis, MO: Mosby, 1993 : 431-464.
7. Baden WF, Walker T. Grading support loss: the Halfway system. In: Baden WF, Walker T, editors. Surgical Repair of Vaginal Defects. Philadelphia, PA: Lippincott, 1992 : 13-23.
8. Bump RC, Mattiasson A, Bo K et al. The standardization of terminology of female pelvic organ prolapse and pelvic floor dysfunction. Am J Obstet Gynecol 1996; 175 : 10-7.
9. www.icsoffice.org. Accessed 23 October 2007.
10. Richardson DA, Scotti RJ, Ostergard DR. Surgical management of uterine prolapse in young women. J Reprod Med 1989; 34 : 388-32.
11. Kovac SR, Cruikshank SH. Successful pregnancies and vaginal deliveries after sacrospinous uterosacral fixation in five of nineteen patients. Am J Obstet Gynecol 1993; 168 : 1778-1783.
12. Costantini E, Mearini L, Bini V et al. Uterus preservation in surgical correction of urogenital prolapse. Eur Urol 2005; 48 : 642-649.
13. Rozet F, Mandron E, Arroyo C et al. Laparoscopic sacral colpopexy approach for genito-urinary prolapse: experience with 363 cases. Eur Urol 2005; 47 : 230-236.
14. Neuman M, Lavy Y. Conservation of the prolapsed uterus is a valid option: medium term results of a prospective comparative study with the posterior intravaginal slingplasty operation. Int Urogynecol J 2007; 18 : 889-893.
15. Hefni M, El-Toukhy T, Bhaumik J et al. Sacrospinous cervicocolpopexy with uterine conservation for uterovaginal prolapse in elderly women: an evolving concept. Am J Obstet Gynecol 2003; 188 : 645-650.
16. van Brummen HJ, van de Pol G, Aalders CI et al. Sacrospinous hysteropexy compared to vaginal hysterectomy as primary surgical treatment for a descensus uteri: effects on urinary symptoms. Int Urogynecol J Pelvic Floor Dysfunct 2003; 14 : 350-355.
17. Ozcan U, Gungor T, Ekin M et al. Sacrospinous fixation for the prolapsed vaginal vault. Gynecol Obstet Invest 1999; 47 : 65-68.
18. Nicita G, Li Marzi V, Filocamo MT et al. Uterussparing vaginal surgery of genitourinary prolapse employing biocompatible material. Urol Int 2005; 75 : 314-318.
19. Higgs P, Goh J, Krause H et al. Abdominal sacral colpopexy: an independent prospective long-term follow-up study. Aust NZ J Obstet Gynaecol 2005; 45 : 430-434.
Štítky
Detská urológia Urológia
Článok vyšiel v časopiseUrologické listy
Najčítanejšie tento týždeň
2008 Číslo 1- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
-
Všetky články tohto čísla
- Kvíz
- Nykturie: diagnóza, klasifikace a léčba
- Validace symptom skóre pro vyšetřování hyperaktivního močového měchýře (Overactive Bladder Symptoms Score – OABSS)
- Injekce toxinu botulinu při léčbě hyperaktivního močového měchýře refrakterního na medikamentózní léčbu
- Analýza medikamentóznej liečby stresovej inkontinencie moču u žien
- Možnosti chirurgické léčby hyperaktivního močového měchýře (OAB)
- Slovo úvodem
-
Kolposuspenze dle Burche – zlatý standard v operacích ženské močové inkontinence
Současná urogynekologická operativa I - Periuretrální implantáty u stresové inkontinence (injectables)
- Patofyziologie močového měchýře o velké kapacitě
- Praktické poznámky k implantaci umělého svěrače močové trubice
- Sfinktery implantované skrotálním přístupem
- Operace umožňující zachování dělohy: nová výzva pro korekci prolapsu pánevních orgánů
- Prolaps pánevních orgánů ženy z pohledu urologa
- Urologické konsekvence gynekologických operací
- Ze zahraničních periodik
- Aktivity Inco Fora České společnosti podpory zdraví
- Guidelines EAU pro léčbu močové inkontinence
- Urologické listy
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Prolaps pánevních orgánů ženy z pohledu urologa
-
Kolposuspenze dle Burche – zlatý standard v operacích ženské močové inkontinence
Současná urogynekologická operativa I - Patofyziologie močového měchýře o velké kapacitě
- Urologické konsekvence gynekologických operací
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




