-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Hypertenze a hypercholesterolemie v české populaci
Hypertension and hypercholesterolemia in the Czech population
Introduction:
Hypertension and hypercholesterolemia are inter-related ad mutually potentiating cardiovascular risk factors, which, when occurring together, strongly accelerate atherosclerosis and significantly increase cardiovascular risk.
The aim of our study was to assess the prevalence and control of both risk factors in the Czech population.Methods:
A 1 % population random sample aged 40–64 years was examined within the Czech post-MONICA in 2006–2009. Hypertension was defined as systolic blood pressure ≥ 140 mm Hg and/or diastolic BP ≥ 90 mm Hg or use of antihypertensive medication. Hypercholesterolemia was defined according to cardiovascular risk and LDL-cholesterol levels or use of lipid-lowering drugs.Results:
In a group of 2 508 persons (51 % of females), hypertension was found in 52 % and hypercholesterolemia in 40 % of examined individuals. Both risk factors occurred together in 30 % of subjects. While lipid-lowering drugs were used by 39 % of individuals with hypertension and hypercholesterolemia, target LDL-cholesterol were achieved by only 42 % of treated individuals. Only a total of 10 % individuals with both hypertension and hypercholesterolemia achieved target levels for both risk factors.Conclusion:
Treatment and control of hypercholesterolemia in patients with hypertension remains unsatisfactory in the Czech Republic. Taking into account the high prevalence of hypercholesterolemia and the substantial increase in cardiovascular risk, lipid-lowering drugs should be considered in each patient with hypertension.Key words:
antihypertensive drugs – Czech post-MONICA – lipid-lowering drugs – SCORE – target values – total cardiovascular risk
Autori: Peter Wohlfahrt 1,2,3; Alena Krajčoviechová 1; Jan Bruthans 1; Renata Cífková 1,2,4
Pôsobisko autorov: Centrum kardiovaskulární prevence 1. LF UK a Thomayerovy nemocnice, Praha 1; Mezinárodní centrum klinického výzkumu FN u sv. Anny v Brně 2; Laboratoř pro výzkum aterosklerózy, Centra experimentální medicíny IKEM, Praha 3; II. interní klinika – klinika kardiologie a angiologie 1. LF UK a VFN v Praze 4
Vyšlo v časopise: Vnitř Lék 2016; 62(11): 863-867
Kategória: Původní práce
Súhrn
Úvod:
Hypertenze a hypercholesterolemie jsou provázané a vzájemně se potencující kardiovaskulární rizikové faktory, které při současném výskytu výrazně akcelerují proces aterosklerózy a významně zvyšují kardiovaskulární riziko.
Cílem naší práce bylo zjistit prevalenci a kontrolu obou rizikových faktorů v české populaci.Metodika:
V rámci studie Czech post-MONICA byl v letech 2006–2009 vyšetřen 1% náhodně vybraný vzorek populace ve věku 40–64 let. Hypertenze byla definována jako systolický krevní tlak ≥ 140 mm Hg nebo diastolický TK ≥ 90 mm Hg nebo užívání antihypertenziv. Hypercholesterolemie byla definována na základě kardiovaskulárního rizika a hodnoty LDL-cholesterolu, nebo užívání hypolipidemik.Výsledky:
V souboru 2 508 osob (51 % žen) jsme nalezli hypertenzi u 52 % a hypercholesterolemii u 40 % vyšetřených jedinců. Oba rizikové faktory současně se vyskytovaly u 30 % jedinců. Hypolipidemika dostávalo 39 % osob s hypertenzí a hypercholesterolemií, avšak cílových hodnot LDL-cholesterolu dosahovalo pouze 42 % léčených pacientů. 10 % pacientů s hypertenzí a hypercholesterolemií dosáhlo cílových hodnot obou rizikových faktorů.Závěr:
Léčba a kontrola hypercholesterolemie u pacientů s hypertenzí je v ČR nedostatečná. Vzhledem k vysoké prevalenci hypercholesterolemie a výraznému zvýšení kardiovaskulárního rizika by u každého pacienta s hypertenzí měla být zvážena hypolipidemická terapie.Klíčová slova:
antihypertenziva – celkové kardiovaskulární riziko – cílové hodnoty – Czech post-MONICA – hypolipidemická léčba – SCOREÚvod
Kardiovaskulární onemocnění je nejčastější příčinou úmrtí v České republice. Hypertenze je nejčastějším rizikovým faktorem pro rozvoj kardiovaskulárních onemocnění; 54 % ischemických iktů a 47 % infarktů myokardu lze přičíst na vrub hypertenzi [1]. Po hypertenzi a kouření je hypercholesterolemie 3. nejčastější příčinou úmrtí na světě. Přítomnost hypercholesterolemie u pacienta s hypertenzí zvyšuje riziko infarktu myokardu až 5násobně [2]. Současný výskyt hypertenze a hypercholesterolemie a jejich kontrola není v české populaci známa. Cílem naší práce bylo zjistit prevalenci hypertenze a hypercholesterolemie v náhodně vybraném reprezentativním vzorku české populace.
Metodika
Soubor vyšetřených
K analýze jsme použili výsledky studie Czech post-MONICA, která probíhala v období let 2006–2009 v 9 okresech ČR (Benešov, Cheb, Chrudim, Jindřichův Hradec, Kroměříž, Litoměřice, Pardubice, Plzeň-město, Praha-východ). Z registru pojištěnců byl proveden 1% náhodný výběr vzorku populace ve věku 25–64 let. Metodika studie byla v minulosti podrobně popsána [3,4]. Protože výpočet kardiovaskulárního rizika dle tabulek SCORE je možný pouze u osob ve věku nad 40 let, analyzovali jsme pouze skupinu osob ve věku 40–64 let.
Definice rizikových faktorů
Hypertenze byla definována jako systolický krevní tlak (TK) ≥ 140 mm Hg nebo diastolický TK ≥ 90 mm Hg (průměr 2. a 3. měření) nebo užívání antihypertenziv. Kontrola hypertenze byla definována jako dosažení TK < 140/90 mm Hg.
Definice hypercholesterolemie vycházela z doporučení Evropské společnosti pro aterosklerózu [5] a byla definována na základě kardiovaskulárního rizika (tab. 1) a hodnoty LDL-cholesterolu (LDL-C), tab. 2. Definice skupiny, u které lze zvážit farmakoterapii hypercholesterolemie po selhání režimových změn, je uvedena v tab. 3. Kritéria kompenzace hypercholesterolemie jsou uvedena v tab. 4.
Tab. 1. Definice kardiovaskulárního rizika 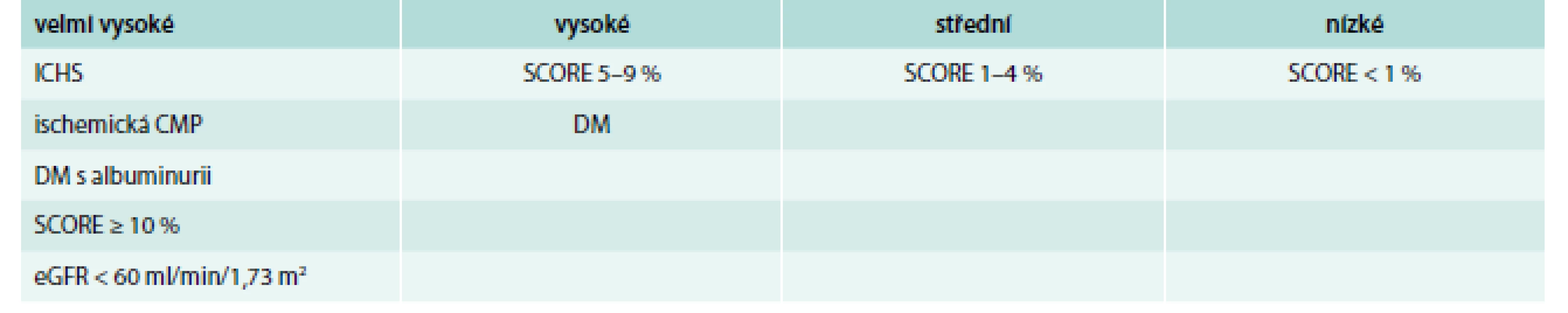
albuminurie – poměr albumin/kreatinin > 30 mg/g CMP – cévní mozková příhoda DM – diabetes mellitus 1. nebo 2. typu eGFR – odhadovaná glomerulární filtrace dle CKD EPI ICHS – ischemická choroba srdeční Tab. 2. Definice hypercholesterolemie dle kardiovaskulárního rizika a hladiny LDL-C 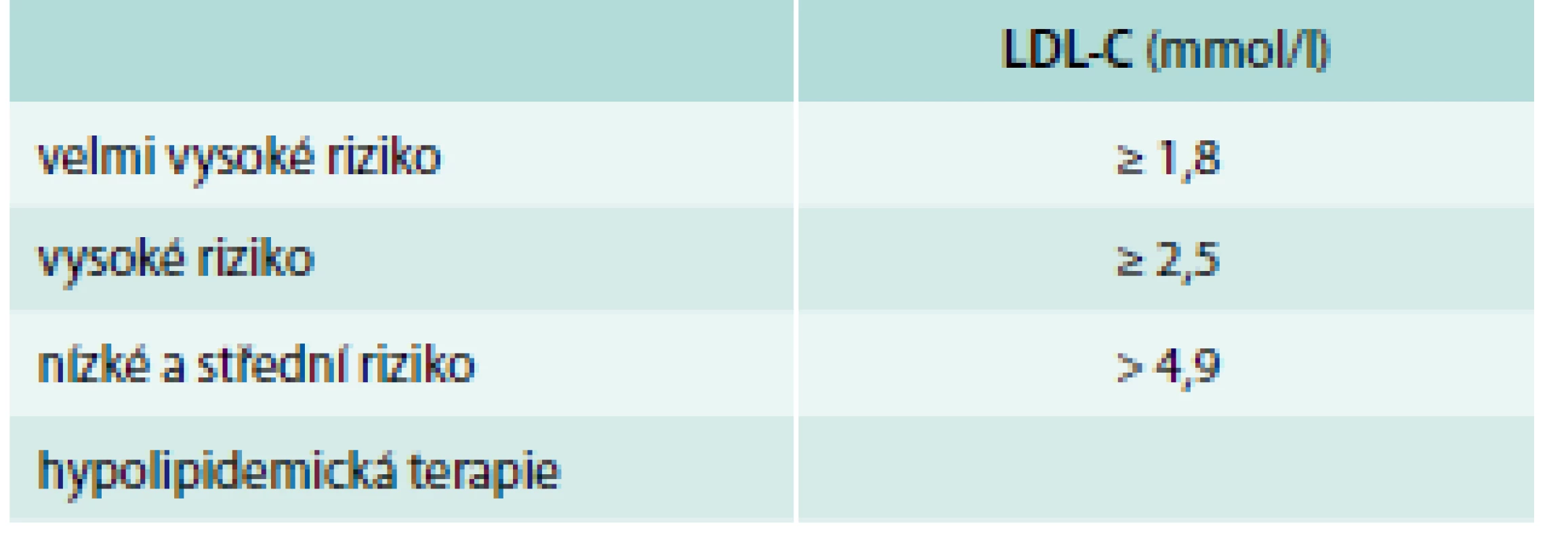
Tab. 3. Pacienti, u kterých lze zvážit farmakoterapii hypercholesterolemie, pokud režimová opatření nestačí 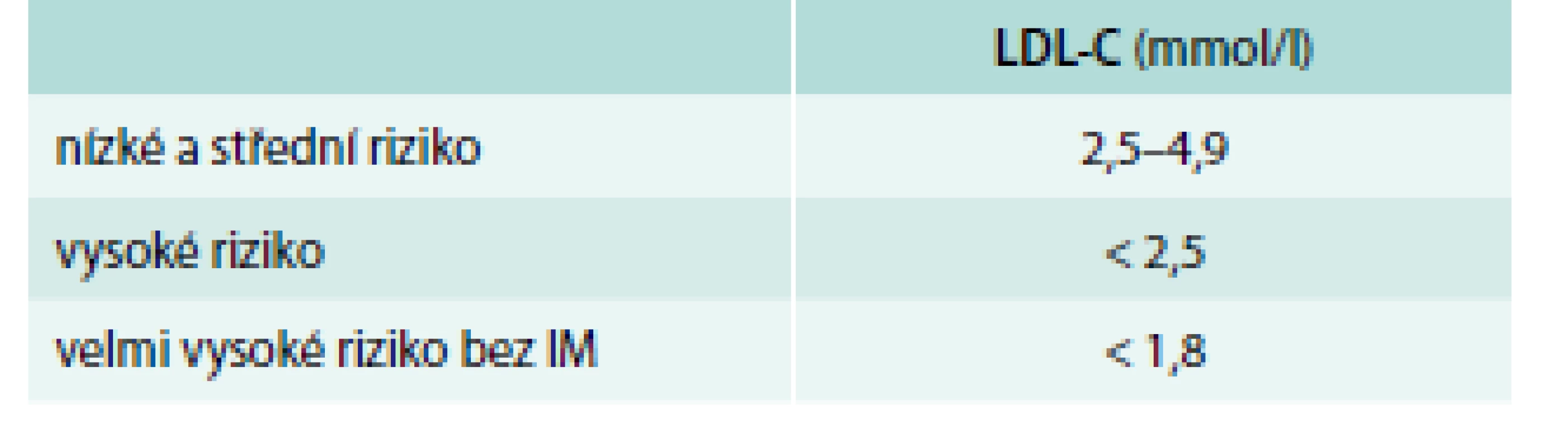
Tab. 4. Definice kompenzované hypercholesterolemie (cílové hodnoty LDL-C) 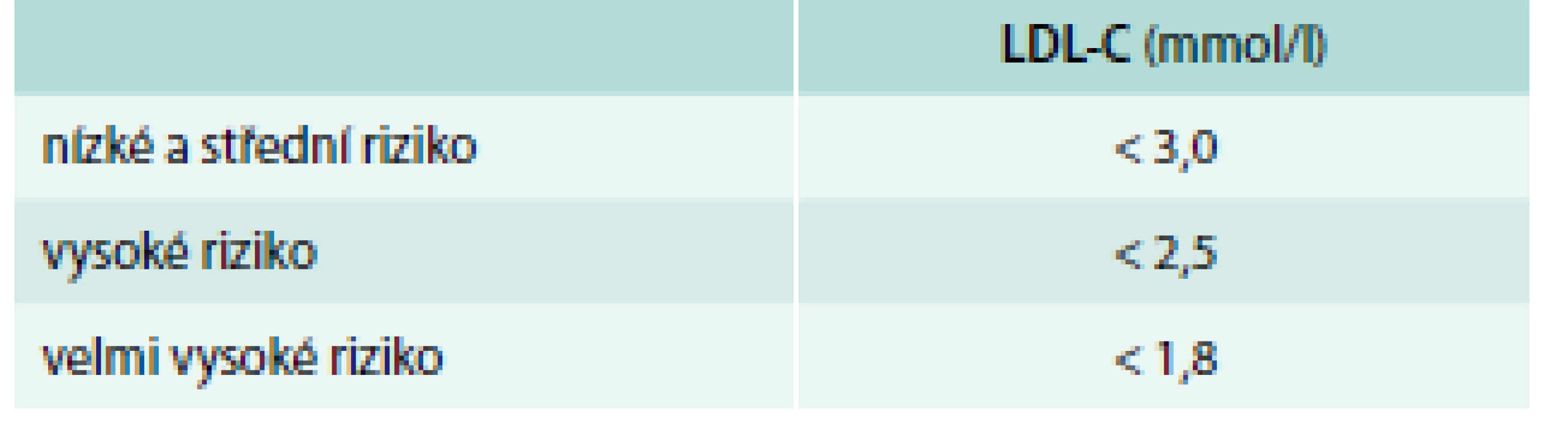
Výsledky
Celkem jsme analyzovali údaje 2 508 osob (51 % žen) ve věku 40–64 let. Ve vyšetřeném souboru mělo 52 % osob hypertenzi; 64 % hypertoniků užívalo antihypertenzní terapii a 51 % léčených pacientů mělo kompenzovanou hypertenzi (tab. 5).
Tab. 5. Prevalence, léčba a kontrola hypertenze, hypercholesterolemie a obou rizikových faktorů současně v ČR (Czech post-MONICA, 2006–2009) 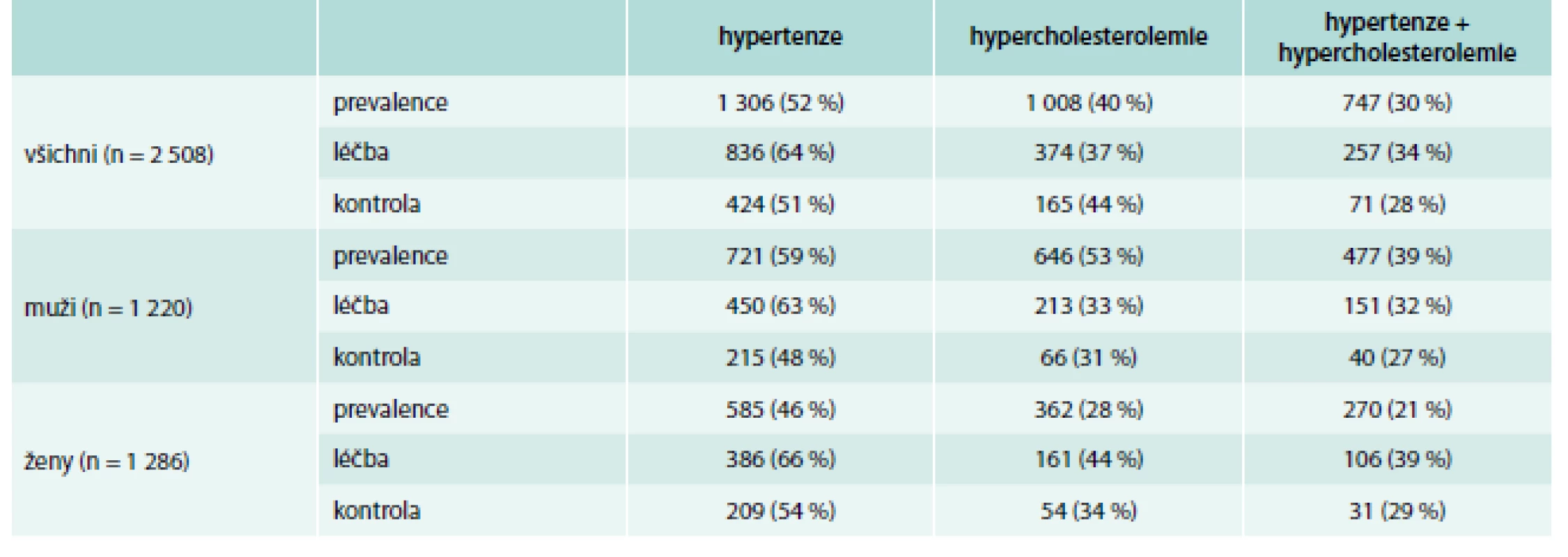
Hypercholesterolemii mělo 40 % osob, 37 % pacientů s hypercholesterolemií užívalo hypolipidemickou terapii, z léčených pacientů 44 % dosahovalo cílových hladin LDL-C. Výskyt hypercholesterolemie se zvyšoval s věkem (p pro lineární trend < 0,001) (graf 1).
Graf 1. Prevalence hypercholesterolemie dle věku 
Celkem 30 % pacientů mělo současně hypertenzi a hypercholesterolemii (schéma 1). Relativní riziko hypercholesterolemie bylo 2,4násobně vyšší u osob s hypertenzí ve srovnání se skupinou osob s normálním TK (57,3 % vs 21,7 %, p < 0,001).
Schéma 1. Výskyt hypertenze, hypercholesterolemie a obou rizikových faktorů v české populaci (Czech post-MONICA, 2006–2009) 
U 57 % hypertoniků byla indikována hypolipidemická léčba a u dalších 37 % hypertoniků by měla být zvážena po selhání režimových opatření (graf 2). Pouze 16 % pacientů s hypertenzí dosáhlo cílových hladin LDL-cholesterolu (graf 3).
Graf 2. Farmakoterapie hypercholesterolemie u pacientů s hypertenzí (Czech post-MONICA, 2006–2009) 
Graf 3. Prevalence, léčba a kontrola hypercholesterolemie u pacientů s hypertenzí v ČR (Czech post-MONICA, 2006–2009) 
Diskuse
Naše výsledky ukazují častý výskyt hypercholesterolemie u pacientů s hypertenzí, ale i nedostatečnou léčbu a kontrolu obou rizikových faktorů v ČR. Pouze 39 % pacientů, u kterých je hypolipidemická léčba indikována, užívá hypolipidemika. U více než 90 % pacientů s hypertenzí je hypolipidemická léčba indikována nebo by měla být zvážena při selhání režimových opatření. Alarmující je zjištění, že pouze 10 % pacientů s hypertenzí a hypercholesterolemií dosahuje doporučených cílových hodnot pro oba rizikové faktory.
Hypertenze a hypercholesterolemie jsou provázaná a vzájemně se potencující onemocnění, která při současném výskytu výrazně akcelerují proces aterosklerózy a kardiovaskulární riziko. Námi pozorovaný výskyt hypercholesterolemie u 57 % pacientů s hypertenzí je v souladu s výsledky předchozích studií, ve kterých 50–80 % osob s hypertenzí mělo současně dyslipidemii [6,7]. V našem souboru hypertenze více než dvojnásobně zvyšovala pravděpodobnost výskytu hypercholesterolemie. Důkazem vzájemného propojení obou rizikových faktorů jsou i předchozí pozorování, že dyslipidemie predikuje riziko vzniku hypertenze [8] a závažnost dyslipidemie koreluje se závažností hypertenze. Experimentální studie naznačují vzájemné propojení obou rizikových faktorů prostřednictvím systému renin-angiotenzin. LDL-cholesterol zvyšuje četnost receptorů pro angiotenzin. Hypercholesterolemie i hypertenze zvyšují hladinu angiotenzinu II, což vede k oxidačnímu stresu, snížení dostupnosti NO, zánětlivé reakci, vazokonstrikci a endoteliální dysfunkci [9]. Angiotenzin II zvyšuje vychytávaní lipidů buňkami a jejich akumulaci v cévní stěně. Ovlivnění systému renin-angiotenzin se proto zdá ideálním terapeutickým cílem u pacientů s hypertenzí a hypercholesterolemií.
Vliv terapie statiny na kardiovaskulární riziko u pacientů v primární prevenci s hypertenzí sledovala studie ASCOT (Anglo-Scandinavian Cardiac Outcomes Trial). Atorvastatin v dávce 10 mg vedl k poklesu primárního sledovaného parametru (nefatální infarkt myokardu, fatální kardiovaskulární příhody) o 36 % [10]. Uvedená studie naznačila i synergický účinek atorvastatinu a antihypertenzní léčby založené na kombinaci amlodipinu/perindoprilu. Atorvastatin (ve srovnání s placebem) snížil primární sledovaný parametr o 53 % při kombinaci amlodipinu s perindoprilem, ale pouze o 16 % při kombinací atenololu s bendroflumetiazidem [11]. V nedávno publikované studii HOPE 3 snížila léčba statinem u pacientů se středním kardiovaskulárním rizikem bez manifestního kardiovaskulárního onemocnění riziko kardiovaskulární morbidity a mortality o 24 % [12].
I přes uvedený pozitivní vliv hypolipidemické terapie na kardiovaskulární riziko u pacientů s hypertenzí je léčba a kontrola hypercholesterolemie nízká. Naše výsledky ukazují, že v ČR pouze 39 % pacientů s hypertenzí a hypercholesterolemií užívá hypolipidemickou léčbu a pouze 42 % léčených pacientů dosahuje cílovou hodnotu LDL-C. V USA je procento léčených pacientů s hypercholesterolemií srovnatelné s ČR, ale kontrola hypercholesterolemie je v USA vyšší. Dle studie NHANES, v USA 43 % osob užívá hypolipidemickou terapii a 63 % léčených osob dosahuje cílovou hodnotu LDL-C [13].
Naše výsledky poukazují na významné pohlavní rozdíly. Výskyt hypercholesterolemie ve sledované populaci byl vyšší u mužů než u žen. Tento rozdíl lze částečně vysvětlit vyšším kardiovaskulárním rizikem u mužů. Prevalence hypercholesterolemie byla významně vyšší v postmenopauzálním období ve srovnáním premenopauzálním obdobím (42 % vs 7 %, p < 0,001), což lze vysvětlit vyšším věkem, ale i změnou hormonálního stavu v menopauze. Předchozí práce ukázaly, že menopauza je spojená s poklesem hladiny HDL-C a vzestupem hladiny LDL-C [14]. Na druhou stranu větší procento žen s hypercholesterolemií dostávalo hypolipidemickou terapii.
V naši práci jsme hodnotili prevalenci a kontrolu hypercholesterolemie na základě hodnoty LDL-C a kardiovaskulárního rizika, protože LDL-C je v současné době primárním lipidovým parametrem v screeningu, diagnostice a terapii dyslipidemie. Je ale nutné podotknout, že i hodnoty HDL-C a triglyceridů jsou nezávislým prediktorem kardiovaskulárního rizika. Proto naše práce může podhodnocovat prevalenci pacientů s poruchou lipidového metabolizmu.
Závěr
Závěrem lze shrnout, že hypertenze a hypercholesterolemie jsou vzájemně propojené a často současně se vyskytující rizikové faktory. Současný výskyt obou faktorů akceleruje proces aterosklerózy a významně zvyšuje kardiovaskulární riziko. Léčba a kontrola hypercholesterolemie u pacientů s hypertenzí v ČR je nedostatečná. Proto je u každého pacienta s hypertenzí doporučeno zvážit hypolipidemickou terapii. Indikace hypolipidemické léčby není závislá pouze na hodnotě LDL-cholesterolu, ale i na výši kardiovaskulárního rizika.
Práce byla podpořena grantem č. 15–27109A MZ ČR.
MUDr. Peter Wohlfahrt, Ph.D.
wohlp@gmail.com
Centrum kardiovaskulární prevence 1. LF UK a Thomayerovy nemocnice,
Praha
www.ftn.cz
Doručeno do redakce 29. 7. 2016
Přijato po recenzi 16. 10. 2016
Zdroje
1. Lawes CM, Vander Hoorn S, Rodgers A et al. Global burden of blood-pressure-related disease, 2001. Lancet 2008; 371(9623): 1513–1518. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(08)60655–8>.
2. Stamler J, Wentworth D, Neaton JD. Prevalence and prognostic significance of hypercholesterolemia in men with hypertension. Prospective data on the primary screenees of the Multiple Risk Factor Intervention Trial. Am J Med 1986; 80(2A): 33–39.
3. Cifkova R, Skodova Z, Bruthans J et al. Longitudinal trends in major cardiovascular risk factors in the Czech population between 1985 and 2007/8. Czech MONICA and Czech post-MONICA. Atherosclerosis 2010; 211(2): 676–681. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2010.04.007>.
4. Cifkova R, Skodova Z, Bruthans J et al. Longitudinal trends in cardiovascular mortality and blood pressure levels, prevalence, awareness, treatment, and control of hypertension in the Czech population from 1985 to 2007/2008. J Hypertens 2010; 28(11): 2196–2203. Dostupné z DOI: <http://dx.doi.org/10.1097/HJH.0b013e32833d4451>.
5. Catapano AL, Reiner Z, De Backer G et al. ESC/EAS Guidelines for the management of dyslipidaemias: the Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and the European Atherosclerosis Society (EAS). Atherosclerosis 2011; 217: (Suppl 1): S1-S44. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2011.06.012>. Erratum in Atherosclerosis 2011; 217(1): 2.
6. O’Meara JG, Kardia SL, Armon JJ et al. Ethnic and sex differences in the prevalence, treatment, and control of dyslipidemia among hypertensive adults in the GENOA study. Arch Intern Med 2004; 164)12 : 1313–1318.
7. Stern N, Grosskopf I, Shapira I et al. Risk factor clustering in hypertensive patients: impact of the reports of NCEP-II and second joint task force on coronary prevention on JNC-VI guidelines. J Intern Med 2000; 248(3): 203–210.
8. Halperin RO, Sesso HD, Ma J et al. Dyslipidemia and the risk of incident hypertension in men. Hypertension 2006; 47(1): 45–50.
9. Nickenig G. Should angiotensin II receptor blockers and statins be combined? Circulation 2004; 110(8): 1013–1020.
10. Sever PS, Dahlof B, Poulter NR et al. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower-than-average cholesterol concentrations, in the Anglo-Scandinavian Cardiac Outcomes Trial – Lipid Lowering Arm (ASCOT-LLA): a multicentre randomised controlled trial. Drugs 2004; 64(Suppl 2): 43–60.
11. Sever P, Dahlof B, Poulter N et al. Potential synergy between lipid-lowering and blood-pressure-lowering in the Anglo-Scandinavian Cardiac Outcomes Trial. Eur Heart J 2006; 27(24): 2982–2988. Erratum in Eur Heart J 2007; 28(1): 142.
12. Yusuf S, Bosch J, Dagenais G et al. Cholesterol Lowering in Intermediate-Risk Persons without Cardiovascular Disease. N Engl J Med 2016; 374(21): 2021–2031. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1600176>.
13. Muntner P, Levitan EB, Brown TM et al. Trends in the prevalence, awareness, treatment and control of high low density lipoprotein-cholesterol among United States adults from 1999–2000 through 2009–2010. Am J Cardiol 2013; 112(5): 664–670. Dostupné z DOI: <http://dx.doi.org/10.1016/j.amjcard.2013.04.041>.
14. Matthews KA, Meilahn E, Kuller LH et al. Menopause and risk factors for coronary heart disease. N Engl J Med 1989; 321(10): 641–646.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2016 Číslo 11- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Nech brouka žít… Ať žije astma!
- Intermitentní hladovění v prevenci a léčbě chorob
- Statinová intolerance
-
Všetky články tohto čísla
- Ateroskleróza
- Hypertenze a hypercholesterolemie v české populaci
- Genetická determinace dyslipidemií – co přinesly výsledky celogenomových screeningů a další směry výzkumu
- Molekulární genetika hypercholesterolemie
- Hyperlipoproteinemie u dětí
- Hyperlipoproteinemie a dyslipidemie jako vzácná onemocnění: diagnostika a léčba
- Léčba těžké familiární hypercholesterolemie
- Jak zvládat ošklivá dvojčata, LDL-cholesterol a lipoprotein (a)
- Diabetes a dyslipidémia: prečo majú k sebe tak blízko?
- Dieta při dyslipidemii a metabolickém syndromu
- Kyselina močová jako rizikový faktor kardiovaskulárních onemocnění
- Familiární hypercholesterolemie v České republice v roce 2016
- Komentář ke studii HOPE-3
- Studie SPRINT – co přinesla nejvýznamnější studie posledního období v oblasti hypertenze
- Prof. MUDr. Jaroslav Rybka, DrSc., slaví 85. narozeniny
-
Diabetologický den. Pokroky v diagnostice a terapii diabetes mellitus 2016
Prof. MUDr. Jaroslav Rybka, DrSc., slaví 85. narozeniny - Európsky kardiologický kongres – poruchy metabolizmu lipidov
-
XIV. slovenské obezitologické dni s medzinárodnou účasťou
Nové pohľady na komplexný manažment pacienta s obezitou (1. časť) - Rajko Doleček et al. Endokrinologie traumatu
- Lukáš Zlatohlávek et al. Klinická dietologie a výživa
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Dieta při dyslipidemii a metabolickém syndromu
- Hyperlipoproteinemie u dětí
- Hyperlipoproteinemie a dyslipidemie jako vzácná onemocnění: diagnostika a léčba
- Kyselina močová jako rizikový faktor kardiovaskulárních onemocnění
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



