-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Poruchy termoregulace a jejich význam ve vyšším věku
Thermoregulatory disorders and their significance in the elderly
Our treatise is aimed at providing a brief survey on ethiology, pathogenesis, risks of inception, clinical picture, treatment pitfalls and prognosis of hypothermia and hyperthermia and possible interactions of these thermoregulation disorders with some other co-morbidities. It deals also with drugs and medicines including their potential unwanted side effects in these thermally abnormal conditions. The problems of hypothermia and hyperthermia in the senium (especially the late one) will be closely connected with labile homeostasis and the occurence of frailty syndrome which increases with the age. Permanently growing number of patients with polymorbidity of higher age tending to suffer from thermoregulation disorders and relatively small awareness of this issue in wider specialist (including medical) community have led us to come out with this topic in the form of survey treatise.
Key words:
drugs – hyperthermia – hypothermia – interactions – polymorbidity – senium – thermoregulation disorders
Autori: Pavel Weber; Hana Meluzínová; Dana Prudius; Katarína Bielaková
Pôsobisko autorov: Klinika interní, geriatrie a praktického lékařství LF MU a FN Brno, pracoviště Bohunice
Vyšlo v časopise: Vnitř Lék 2018; 64(11): 1091-1097
Kategória: Přehledné referáty
Súhrn
Cílem naší práce je podat stručný přehled o etiologii, patogeneze, rizicích vzniku, klinickém obraze, úskalích léčby a prognóze hypotermie a hypertermie, možných interakcích těchto poruch termoregulace v interakci s některými komorbiditami, léky, a to včetně jejich možných nežádoucích účinků v těchto teplotně abnormálních stavech. Problematika hypotermie i hypertermie ve stáří (zejména pozdním) bude mít těsný vztah k labilní homeostáze a s věkem narůstajícím výskytem syndromu křehkosti (frailty). Neustále rostoucí počet nemocných s polymorbiditou vyššího věku se sklonem k poruchám termoregulace a relativně malé povědomí této skutečnosti v širší odborné veřejnosti (včetně lékařské) nás vedlo ke zpracování této problematiky formou přehledného článku.
Klíčová slova:
hypertermie – hypotermie – interakce – léky – polymorbidita – poruchy termoregulace – stáří
Úvod
Poruchy termoregulace a zejména jejich zhoršování s věkem patří mezi základní geriatrické syndromy [1,2]. Ve vyšším věku v důsledku lability termoregulačních mechanizmů snadno může dojít jak k podchlazení, tak i přehřátí. V našem zeměpisném pásmu a klimatických podmínkách bývá jejich význam poněkud podceňován a možná rizika s ohledem na častou polymorbiditu (zejména ve vysokém věku) nejsou dostatečně vnímána. Z těchto důvodů se domnívám, že je aktuální uvedenou problematiku alespoň v hrubých rysech připomenout.
Normální tělesná teplota u zdravého člověka jako homoiotermního jedince je poměrně stabilní. Její dlouhodobé udržování ve stabilním pásmu je projevem fungujících fyziologických homeostatických mechanizmů. Naopak její kolísání může být ovlivněno osobou, věkem, denní dobou a fyzickou aktivitou [3]. Všeobecně bývá zevní tělesná teplota vnímána jako normální do 37 °C [4]. Průměrná tělesná teplota na povrchu člověka se pohybuje v rozmezí 35,8 °C – 37,3 °C [5]. Tato teplota zaručuje správné fungování všech tělesných orgánů a reakcí, které v nich probíhají. Z medicínského hlediska se za podchlazení u člověka považuje nechtěný pokles teploty tělesného jádra pod 35 °C. Normální teplota tělesného jádra je do 38 °C [6]. Orální teplota bývá o 0,3 °C – 0,4 °C vyšší proti axilární a rektální ještě o 0,5 °C – 0,7 °C vyšší ve srovnání s orální teplotou [6]. Vítr a vlhkost vzduchu také ovlivňují pocitovou teplotu [7]. Protože jsou termoreceptory umístěny v kůži, pociťují lidé se silnější podkožní tukovou vrstvou (např. ženy) nižší teplotu. Jejich termoreceptory jsou více tepelně izolovány od zdroje tepla, kterým je v chladu teplokrevný organizmus vystavován [8].
Selhání termoregulace u starších může nastat jak vlivem chladu tak i tepla, které na ně působí z okolního prostředí nebo zevního klimatu [9]. Tepelná homeostáza je u člověka udržována koordinovanou reakcí autonomních, metabolických a behaviorálních aktivit integrovaných v CNS [10]. Autonomní poruchy v termoregulaci člověka, zejména u křehkých seniorů nebo i jedinců velmi vysokého věku (≥ 85 roků), mohou vést k rozvoji abnormálních teplotních podmínek, jako je hypotermie a hypertermie [11]. Kromě toho sehrává deficit termální percepce ve stáří zásadní roli [12].
Diagnóza je obvykle zřejmá z anamnézy a fyzikálního vyšetření. Teplota jádra těla se měří rektálně nebo v ústech pomocí elektronického teploměru. Bývá o jeden stupeň vyšší ve srovnání se zevní kožní teplotou (např. v axile).
Efektorové mechanizmy termoregulace
V chladném prostředí vede třes a periferní tělesná vazokonstrikce v rámci termogeneze k udržení hluboké tělesné teploty. Termogeneze bez třesu u dospělého člověka může být vyvolána kalorigenním účinkem katecholaminů a dalších hormonů, např. štítné žlázy. Možný podíl termoregulační reakce závisí na sympatické nervové kontrole, a ta je u starších jedinců významně snížena [2,13]. Tvorbu tepla zajišťují především hlavní břišní a hrudní orgány, zejména játra – více než polovinu klidové produkce tepla, zatímco při fyzické zátěži produkují tyto aktivní svaly až 90 % tepla. Sympatické vazokonstrikční neurony pravděpodobně představují nejvlivnější skupinu nervů při kožním prokrvení a jejich dysfunkce hraje důležitou roli v termoregulační labilitě starších lidí v chladných podmínkách. Pandolf [14] uvádí, že starší lidé jsou více náchylní k selhání termoregulace a horší tolerance tepelných změn okolí díky chronickým organizmus oslabujícím chorobám. Mezi příčiny poruch termoregulace ve stáří patří snížená odpověď kožních kapilár, méně citlivý centrální termostat organizmu, snížená tvorba tepla a atrofie potních žláz [13]. Mnoho nemocí probíhajících ve středním nebo mladém věku se zvýšenou teplotou může probíhat v seniu afebrilně [15,16]. Horečka sama o sobě bývá ve stáří předzvěstí a varovným signálem závažné choroby. Jejími průvodními symptomy a důsledky mohou být: hypotenze, kolaps, dehydratace, delirium nebo srdeční selhání [2].
Zdraví starší jedinci a jedinci dobře adaptovaní k tepelným změnám okolního prostředí [14] mají podobnou toleranci jako mladší. Vazodilatace v horkém počasí naopak aktivuje vazodilatační systém v kůži. Stupeň tepelné indukce vazodilatace dosažené staršími osobami je obvykle nižší než u mladších lidí a odpovídá sníženému srdečnímu výkonu [17]. Podkladem pro horší a pomalejší reakci na teplo je pokles počtu imunoreaktivních sympatických nervů a navíc jejich zhoršená funkce.
Hypotermie
Hypotermie je definována jako stav, při němž hluboká tělesná teplota klesne pod 35,0 °C, obvykle k tomu dochází v důsledku náhodného a nadměrného vystavení chladu. Zdá se, že většina z případů hypotermie má uvedenou sníženou teplotu při aktivní ztrátě tepla těla prostřednictvím vazodilatace, pocením a snížením tvorby tepla pomocí behaviorálních mechanizmů. Chlad představuje v našem klimatickém pásmu větší riziko a nebezpečí pro křehké seniory než horké počasí [13,18].
Nízká hluboká tělesná teplota bývá spojena s existujícími patologickými stavy, jako je diabetes mellitus, Alzheimerova choroba [19], Parkinsonova nemoc [20,21], sepse [15,22], hypoproteinemie, polytrauma [18], kachexie nebo některé léky (digoxin, fenotiaziny, hypnotika, anxiolytika, antidepresiva a nadměrný abúzus alkoholu [20,23]. Obecně jsou starší lidé více náchylní k nachlazení kvůli horší termogenezi, snížené sympatické vazokonstrikční aktivitě a otupenému vnímání tepla a poklesu behaviorální odpovědi na změnu teploty [24], ačkoli někdy se považuje za významnou příčinu vyšší zimní úmrtnosti ve velmi pokročilém věku ve vyspělých zemích na severu planety. Je známo, že hypotermie způsobuje každoročně zhruba 600 úmrtí v USA [25]. U starších pacientů s diagnostikovanou hypotermií dosahuje úmrtnost 50 %. Míra úmrtnosti se zvyšuje se stoupajícím věkem, zejména po dosažení 75 let [26].
Úskalí problematiky hypotermie starších osob v širším pohledu:
- redukovaná fyzická aktivita, imobilita, demence, malnutrice, mnoho dalších běžně se vyskytujících onemocnění a mnoho běžně užívaných léků
- senioři se neuvědomují pocit chladu a nemusí se třást
- vyžadují pro správnou diagnostiku rozsáhlejší rutinní laboratorní testy než mladší pacienti
- vzhledem k tomu, že je u starších pacientů častá hypotyreóza, měla by být vždy vyloučena jako možná příčina nebo přispívatel
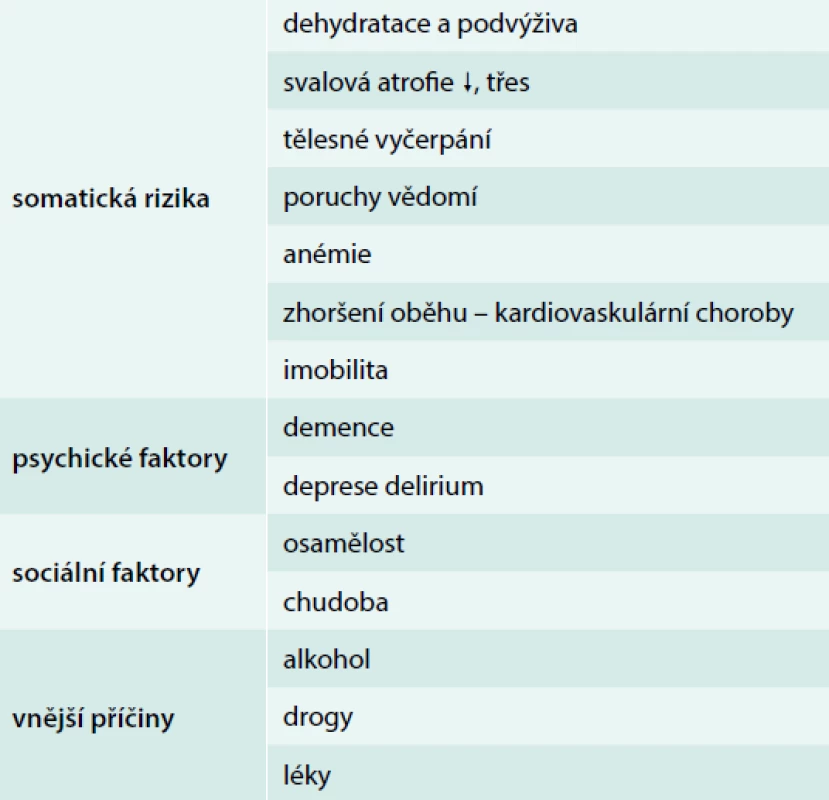
Rizikové faktory hypotermie přehledně shrnuje tab. 1.
Etiologie
Většina případů hypotermie vzniká při okolní teplotě mimo domov < 15,5 °C, ale křehcí starší lidé se mohou stát hypotermickými i uvnitř při teplotě místnosti od 22 °C do 24 °C. Iatrogenní hypotermie může také nastat, když starší málo nebo neoblečení pacienti jsou vyšetřováni v chladných málo vyhřátých prostorách. Niu [27] popisuje termoregulační systém jako výrazně stranově symetricky vyrovnaný. Potvrzuje ve své studii, že průměrná teplota na distálních partiích končetin u starších osob je statisticky významně nižší ve srovnání s mladšími jedinci.
Mnoho fyziologických změn souvisejících s věkem, včetně sníženého vnímání chladu, predisponuje starší lidi k rozvoji hypotermie [28]. Snížená citlivost na endogenní katecholaminy snižuje efektivitu vazokonstriktorů a třes jako odpověď na přítomný chlad. Tournisac [29] vztahuje vyšší sklon k termoregulačním poruchám u Alzheimerovy nemoci (sklon k hypotermii) k vzestupu tau fosforylace jako typickému patofyziologickému znaku Alzheimerovy demence.
Pokles beztukové tělesné hmoty snižuje účinnost třesu při produkci tepla. Snížená fyzická aktivita a kalorický příjem snižují obecně u starších metabolizmus, a tím snižují i produkci endogenního tepla.
Symptomatologie a klinický obraz
Symptomatologie a klinika hypotermie jsou zákeřné a mohou být přechodné [10]. Starší lidé s teplotou těla mezi 35–36,1 °C často hlásí pocit chladu, ale pokud je teplota nižší než tyto hodnoty, obvykle to senioři necítí. Jejich kůže má kadaverózní bledost a chlad. Tlakové body kůže mají erytematózní, bulózní nebo purpurové exkoriace. Třes se nemusí vždy objevit. Namísto toho vzniká výrazná rigidita doprovázená všeobecným zvýšením svalového tonu; občas je přítomen i jemný třes.
Neurologické nálezy zahrnují hlučnou pomalou řeč a ataxickou chůzi; hluboké šlachové reflexy jsou snížené. Ospalost a zmatenost mohou progredovat až do kómatu.
Kardiovaskulární symptomy se nejprve projevují jako tachykardie a zvýšený krevní tlak. Později dochází k hypotenzi a progresi sinusové bradykardie. Pravděpodobnost srdeční zástavy v důsledku komorové fibrilace nebo asystolie se výrazně zvyšuje při poklesu tělesné teploty < 30 °C.
Nálezy na zažívacím ústrojí představuje obvykle distenze střevních kliček, ochablá nebo zcela chybějící peristaltika (včetně akustických fenoménů) a méně často i zvracení. Gatrointestinální nálezy mohou zahrnovat břišní distenzi, snížené nebo chybějící zvuky a méně často zvracení.
Podle klinického obrazu lze hovořit o mírné hypotermii (tab. 2) spojené s teplotou 30–35 °C, který je u seniorů relativně častý a bývá často i poddiagnistikován. Těžká hypotermie spojená tělesnou teplotou ≤ 30 °C představuje u seniora bezprostřední ohrožení života a vyžaduje intenzivní terapii na ARO nebo JIP. Příčiny mohou být v seniu často sekundární (tab. 2).
Tab. 2. Klinický obraz a příčiny sekundární hypotermie 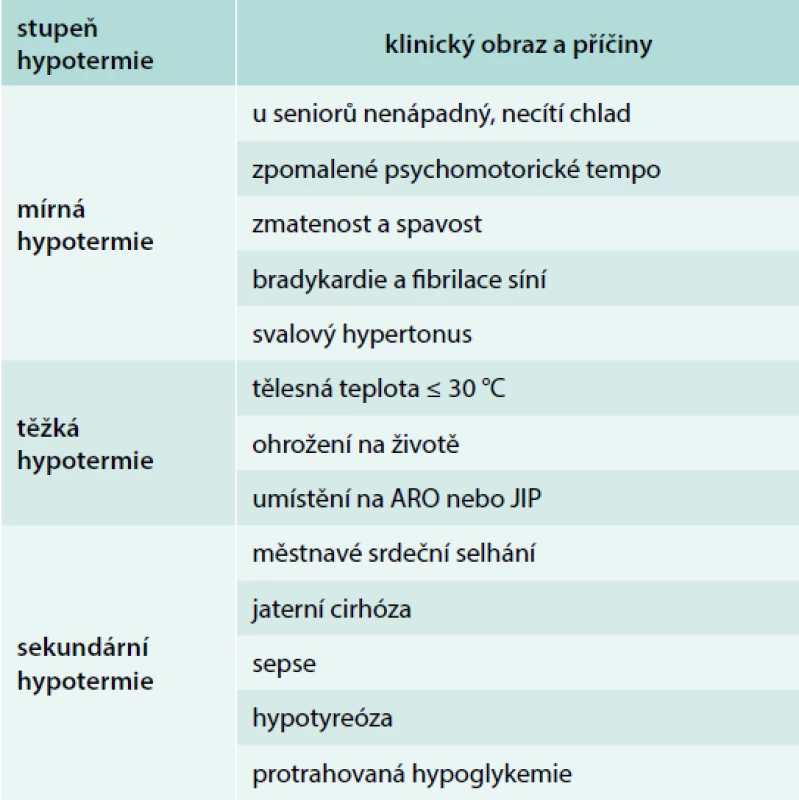
Diagnostika
Hypotermie bývá nejednou jako možná příčina uvedeného klinického stavu u seniora opomenuta. Klinika je obvykle nespecifická a může poukazovat i na jiná závažná onemocnění častá ve vyšším věku (např. infarkt myokardu, infekce, hypoglykemie aj).
Laboratorní vyšetření by mělo vždy zahrnovat kompletní krevní obraz; počet krevních destiček; PT a PTT/INR; měření močoviny, kreatininu, elektrolytů, kreatinfosfokinázy, glukózy v plazmě a hladiny lipázy a amylázy v séru; hormony štítné žlázy a jaterní testy; krevní plyny; EKG; RTG hrudníku a břicha. Výsledky většiny laboratorních testů jsou obvykle nespecifické. Zejména bývají časté hemokoncentrace, leukocytóza, acidóza, trombocytopenie a hyperglykemie.
Terapie
Hypotermie, i když je mírná, by měla být léčena v nemocnici, nejlépe na JIP. Léčba zahrnuje oteplování těla a podpůrná opatření pro komplikace plynoucí z hypotermie. Většina léčiv je vyloučena, pokud je přítomna hypotermie. Jsou neúčinná a špatně metabolizovaná; v důsledku toho se při zahřívání pacientů mohou objevit i nežádoucí účinky. Vzhledem k tomu, že většina pacientů je hypovolemická, jsou podávány i.v. tekutiny, obvykle 1 l 0,9% normálního fyziologického roztoku zahřátého na 37–45 °C.
U starších pacientů starších 80 let, a zejména > 85 let je rychlé ohřívání nevhodné, neboť u nich může vést k syndromu těžké hypotenze, vzniku nových srdečních arytmií, zhoršení metabolických odchylek, které mohou někdy končit i smrtí – a to zejména pokud je ohřívání z externího zdroje tepla. Proto je vhodné u oběhově stabilních starších pacientů zahřívání podporou endogenní produkce tepla a minimalizací externích tepelných ztrát (pasivní oteplování) – pomalou metodou. Pro pasivní oteplování se teplota v těle může zvyšovat maximálně o 0,6 °C/hod. Teplota v místnosti by měla být udržována > 21,1 °C a pro udržení tělesného tepla se používají přikrývky nebo jiné efektivní materiály.
Aktivní zevní oteplování je u starších pacientů víceméně kontraindikováno. Pokud je vnitřní tělesná teplota ≤ 30 °C, je zapotřebí aktivní vnější i vnitřní oteplování organizmu. Jinak v pokročilém věku je vhodné pasivní oteplování. Pokud se objeví srdeční rytmus spojený se zástavou oběhu (komorová fibrilace, asystolie) při teplotě < 30 °C, musí se oteplování zahájit co nejrychleji, protože při takové teplotě srdce nereaguje na elektrickou defibrilaci a léčba antiarytmiky je u většiny dysrytmií neúčinná.
Defibrilaci lze začít dávkou od 2 joulů/kg. Pokud jsou další výboje se zvyšující se dávkou (200/300/360 joulů) neúčinné, je třeba další pokusy o defibrilaci odložit až do zvýšení tělesné teploty. Resuscitace by měla pokračovat a neměla by být ukončena, pokud teplota nedosáhne 35 °C a pokud nejsou zjevně přítomny příznaky smrti.
I když hyperglykemie je běžná u pacientů s hypotermií, inzulin je zřídka podáván, pokud hladiny glukózy v plazmě nejsou > 22,2 mmol/l. Inzulin je totiž při nízkých teplotách neúčinný. Naopak produkce endogenního inzulinu během oteplování může vést k hypoglykemii. Glykemie by tedy měly být průběžně monitorovány.
Význam mírné terapeutické hypotermie (33 °C) bývá diskutován také ve vztahu k srdeční zástavě a následné kardiopulmonální resuscitaci: nemá totiž jednoznačně pozitivní vliv na neurologický nález po KPR pro srdeční zástavu [30,31].
Prevence
Při pobytu venku v chladném počasí by starší lidé měli nosit několik vrstev teplého oblečení a chránit se před vlhkostí a větrem. Rukavice a ponožky by měly být zásadně vždy suché. Teplá pokrývka hlavy je obzvláště důležitá, protože 30 % tělesného tepla se vydává povrchem hlavy.
Ve vnitřních prostorách by starší lidé s rizikovými faktory pro hypotermii měli udržovat pokojovou teplotu ≥ 18,3 °C. Přiměřený příjem kalorií a pokud možno pohyb a ev. cvičení pomáhají udržovat endogenní tvorbu tepla. Léky, které zvyšují riziko rozvoje hypotermie, by měly být vynechány (ev. sníženy) co možná nejdříve, kdykoli je to možné [32,33].
Hypertermie
Hypertermie je definována jako abnormálně vysoká tělesná teplota v důsledku nedostatečné nebo neadekvátní reakce mechanizmů regulace tepla [34]. Kazman [35] poukazuje na 3,7krát horší toleranci ponámahové hypertermie u žen ve srovnání s muži. Dává to u nich do korelace s menší aerobní kapacitou VO2max, vyšším procentním zastoupením tuku a menším povrchem těla.
Přibližně 80 % lidí, kteří zemřeli po velkém přehřátí (heatstroke – v češtině jde o úžeh, úpal – tedy klinicky stav vyvolaný nadměrným teplem), byli starší 50 roků. Počet úmrtí způsobených většinou jinými chorobami se také zvyšuje během horkého a vlhkého počasí, zejména u starších osob [36]. Např. úmrtí způsobená diabetem, plicními poruchami a hypertenzí se během vln veder zvyšují o více než 50 %. Pojem hypertermie se při tom v naší dokumentaci jako příčina uvedeného zhoršení nebo smrti buď neobjevuje vůbec, nebo zcela výjimečně. Zvýšení hluboké tělesné teploty nad 38,4 °C je obecně považováno za hypertermický stav.
Etiologie
Klasický stav vyvolaný nadměrným teplem nastává po několika dnech pobytu v teple, typicky během vln letních veder, a má tendenci postihovat seniory, kteří převážně posedávají doma, mají minimum pohybu, nemají klimatizaci a navíc mají i omezený přístup k tekutinám. Mezi rizikové faktory klasického úpalu u starších osob patří nízké socioekonomické postavení, narušená schopnost péče o sebe, alkoholizmus, jiné komorbidity v mentální nebo fyzické oblasti (např. kardiovaskulární nebo cerebrovaskulární onemocnění, diabetes, CHOPN, Alzheimer atp) a užívání některých léků [37,38]. Všeobecně může docházet k extrémní hypertermii mnohem častěji u lidí starších 65 než u mladších. Tab. 3 stručně charakterizuje stavy zvýšeného rizika přehřátí.
Tab. 3. Zvýšená rizika hypertermie plynoucí z tepelného přehřátí 
Patofyziologie
Dysfunkce orgánů při hypertermii může zahrnovat CNS, ledviny, plíce (ARDS – syndrom akutní respirační tísně), srdce, koagulační systém a někdy i játra. V mozku jsou běžně edémy, nepravidelná kongesce a difuzní petechiální krvácení. Může dojít k rabdomyolýze, která vede k akutnímu selhání ledvin. Může se zvýšit sekrece aldosteronu. Hodnoty laktátu se zvyšují, což vede k metabolické acidóze a kompenzační respirační alkalóze. Koagulační kaskáda se může aktivovat; zřídka se objevuje diseminovaná intravaskulární koagulace.
Symptomatologie a klinický obraz
Syndrom přehřátí lze klinicky charakterizovat symptomy, ke kterým může dojít zejména v seniu vystavením organizmu teplu [39]. Příznaky jsou nespecifické a nemusí být nejprve správně rozpoznány; mohou zahrnovat anorexii, žízeň, nevolnost, zvracení, závratě, slabost a svalové křeče. Svalové křeče (tab. 4) mohou dosahovat různé intenzity, jsou důsledkem rychlých změn v osmolaritě extracelulární tekutiny spojené se ztrátami natria a vody. To není samo o sobě život ohrožující, pokud není termoregulace výrazně porušena. Teplota těla může být normální nebo zvýšena až na 40 °C [40]. Tepelná exhausce je výsledkem deplece tekutin a elektrolytů, k nimž může dojít i při větší tělesné námaze.
Tab. 4. Klinický obraz mírné hypertermie 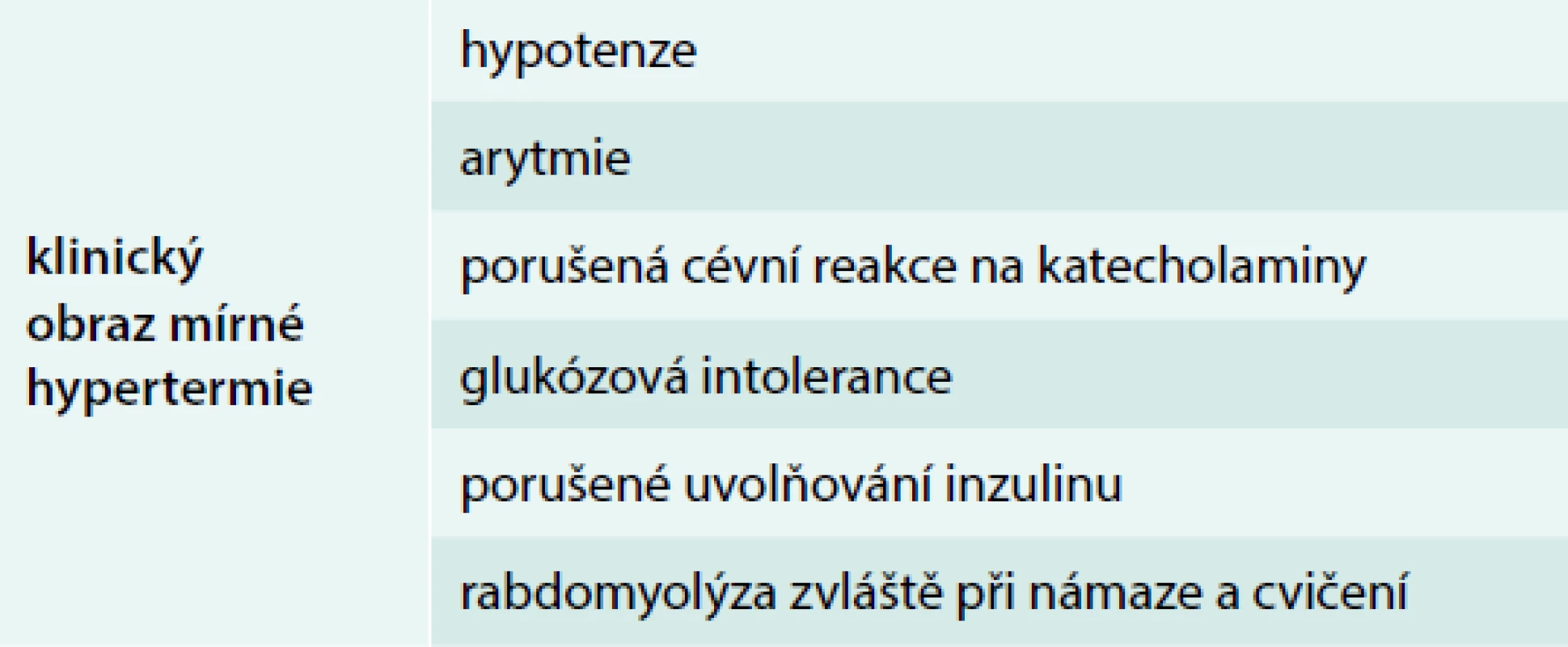
Pro správnou diagnostiku jsou zásadní anamnéza a pečlivá fyzikální vyšetření (tělesná teplota). EKG (obvykle) ukazuje změny v segmentu ST a T vln, komorové extrasystoly jako projev předčasných kontrakcí, supraventrikulární tachykardie a převodní abnormality. Co je důležité v laboratorních nálezech, je uvedeno níže:
- PT a PTT/INR: zvýšené, často se sníženou hladinou fibrinogenu
- elektrolyty: hypokalemie a metabolická acidóza s vysokým aniontovým gapem
- močovina a kreatinin: zvýšené
- kreatinkináza: zvýšená, odrážející možnou rabdomyolýzu nebo nekrózu srdečního svalu
- jaterní testy: zvýšené transaminázy nebo bilirubin
- vyšetření cévkované moči: proteinurie
Klinický obraz mírné hypertermie popisuje v bodech tab. 4.
Extrémní hypertermie
Úvodem je třeba jen poznamenat, že v angličtině pojmy jako heatstroke a sunstroke jsou používány jako synonyma. Zcela se nekryjí s našimi termíny úžeh a úpal. Extrémní hypertermie (heatstroke – v českém překladu stav vyvolaný nadměrným teplem) je do jisté míry vyšším stupněm postižení organizmu vlivem extrémních zevních teplot [41]. Vnitřní tělesná teplota může v extrémních případech dosáhnout až ke 41 °C [39]. Vlna veder při delším působení na seniora může způsobit nejprve oběhové selhání a poté až multiorgánové selhávání a nejednou v pozdním stáří i úmrtí na přítomné komorbidity a komplikace (tab. 5).
Tab. 5. Klinické komplikace plynoucí z extrémní hypertermie 
Termoregulační porucha autonomního nervového systému, která vede ke zmírnění pocení a periferní vazodilatace, pravděpodobně bude jedním z faktorů, které mohou vést ke vzniku úpalu u starších lidí [40]. Weinmann [39] uvádí pocení u klasické formy „tepelné mrtvice“ jako méně časté. Může se objevit až u 50 % ponámahové těžké hypertermie jako důsledek vyplavení katecholaminů. Navíc faktory, které ovlivňují rovnováhu tekutin, sekreci vazopresinu a jeho renální odezvu a kontrolu sodíku, jsou nepříznivě ovlivněny věkem. Běžně v seniu předepisované léky, jako jsou anticholinergika, diuretika a psychotropní látky zvyšují riziko tepelné intolerance u starších osob. Feinberg [43] zdůrazňuje problematičnost užití anticholinergik u starších a velmi starých osob – zejména při současné polymedikaci. Blokují pocení, protachykardickým efektem zhoršují anginu pectoris, snižují salivaci, vedou k zácpě a poruchám motility močového měchýře.
Extrémní hypertermie (úpal) je charakterizována hlubokou tělesnou teplotou > 40 °C doprovázenou poruchami CNS, které vedou ke křečím, kómatu a abnormálnímu poklesu až deficitu pocení, který bývá často přítomen, ale není pro diagnózu patognomický. Úmrtí vztahovaná ve městech k vlnám horkého počasí, zejména u starší populace, obecně nejsou přímo důsledkem selhání termoregulace, ale spíše jsou způsobeny současně se vyskytujícími kardiovaskulárními onemocněními, které se zhoršily vlnami teplého letního počasí.
Diagnostika
Extrémní hypertermie jako stav vyvolaný nadměrným teplem (heatstroke) je charakterizována tělesnou teplotou obvykle > 40 °C a globální mozkovou dysfunkcí – např. delirium, záchvaty, letargie, stupor, kóma [44]. Zatmění před očima, závratě, bolesti hlavy, slabost, dušnost, nevolnost nebo ztráta vědomí mohou předcházet rozvoji plně vyvinutého syndromu extrémní hypertermie. Až 20 % lidí, kteří přežijí, má trvalé poškození mozku. Renální insuficience se může stát trvalou a tělesná teplota může být labilní po celé týdny. U starších lidí se syndromem extrémní hypertermie může být srdeční frekvence nepřiměřeně pomalá navzdory hypovolemii.
Terapie
Vzhledem k tomu, že starší pacienti mají tendenci k pozdnímu rozvoji klinických symptomů a ty bývají mnohdy závažné (např. těžké svalové křeče, synkopa), léčba spočívá obvykle v i.v. podávání 0,9% normálního fyziologického roztoku. Objem a rychlost by měla být upravena na základě klinické odpovědi pacienta a přítomnosti srdečního selhání, renální insuficience nebo metabolických poruch.
Extrémní hypertermie (úpal) je vždy (a ve stáří obzvlášť) medicínsky mimořádnou událostí vyžadující okamžité ochlazování [45]. Trvalé větrání pacientova pokoje s aplikací ledu na krk, axily a třísla nebo ochlazování kůže studenou vodou bývají obvykle účinné. Chlazení by mělo být přerušeno, jakmile teplota těla dosáhne přibližně 38,8 °C, aby nedošlo k přechlazení a hypotermii. Vzhledem k tomu, že se může vyskytnout srdeční selhání nebo dehydratace, které mohou být klinicky nenápadné, je plně indikováno monitorování centrálního žilního tlaku.
Prevence
Pečovatelé seniorů by měli být ve velmi horkém počasí upozorněni na riziko a zejména příznaky hypertermie z přehřátí u starších osob. Senioři by měli nosit lehké, porézní oblečení a mít okna otevřená v noci a během dne pobývat ve stínu; mít přiměřený příjem tekutin (i když nemají žízeň) a vyhýbat se v horku jakékoli námaze, která není nevyhnutelná.
Závěr
Naše dlouholeté zkušenosti s multimorbidními starými pacienty nás vedou k závěru, že jakmile byl zjištěn u seniora kritický stav z hypotermie či hypertermie a byla zahájena terapie na JIP ihned po přijetí do nemocnice, je žádoucí pečlivě posuzovat všechny další komorbidity a jakoukoli další léčbu stavu vést s ohledem na možné lékové interakce a možnost vzniku nežádoucích účinků léků. Bohužel u multimorbidních seniorů je polyfarmakoterapie většinou nevyhnutelnou součástí terapeutických postupů [43]. Jistě i díky tomu, že žijeme v mírném pásmu, může stále přetrvávat v myslích nejen laiků, ale i profesionálů (včetně lékařů) do určité míry přezíravý pohled na problematiku obou možných termoregulačních poruch u starších zejména polymorbidních jedinců. Mírná hypotermie či hypertermie mnohdy bývá spouštěcím mechanizmem dekompenzace orgánových systémů a vzniku poruchy labilní homeostázy v seniu.
Přístup ke starším pacientům by měl být vždy (nejen u poruch termoregulace) důsledně individualizován. Nové diagnostické metody a terapeutické postupy používané na jednotkách intenzivní péče umožňují úspěšně léčit i starší pacienty s více chorobami, kteří jsou přijímáni v kritickém stavu. Tyto moderní terapeutické přístupy umožňují i léčbu kriticky nemocných seniorů z poruch termoregulace (včetně vyléčení), zachovávají jim soběstačnost a ponechávají existující kvalitu života.
prof. MUDr. Pavel Weber, CSc.
Klinika interní, geriatrie a praktického lékařství LF MU a FN Brno, pracoviště Bohunice
Doručeno do redakce 3. 1. 2018
Přijato po recenzi 5. 9. 2018
Zdroje
- Inouye SK, Studenski S, Tinetti ME et al. Geriatric syndromes: clinical, research, and policy implications of a core geriatric concept. J Am Geriatr Soc 2007; 55(5): 780–791. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1532–5415.2007.01156.x>.
- Pathy MS, Finucane P (eds). Geriatric Medicine: Problems and Practice. Springer: NY 2013. ISBN 9781447116486.
- Kelly GS. Body temperature variability (Part 1): a review of the history of body temperature and its variability due to site selection, biological rhythms, fitness, and aging. Altern Med Rev 2006; 11(4): 278–293.
- Termodynamika. Přenos tepla vedením. Dostupné z WWW: <http://kof.zcu.cz/vusc/pg/termo09/termodynamics/heat/conduction.htm>
- Kelly GS. Body temperature variability (Part 2): masking influences of body temperature variability and a review of body temperature variability in disease. Altern Med Rev 2007; 12(1): 49–62.
- Sund-Levander M, Forsberg C, Wahren LK. Normal oral, rectal, tympanic and axillary body temperature in adult men and women: a systematic literature review. Scand J Caring Sci 2002; 16(2): 122–128.
- Pocitová teplota – nespoléhejte jen na teploměr. Dostupné z WWW: <http://www.in-pocasi.cz/clanky/teorie/pocitova-teplota/>
- Why women feel the cold more than men. Dostupné z WWW: <https://www.bodyandsoul.com.au/health/health-news/why-women-feel-the-cold-more-than-men/news-story/912f3237c954d89968900c189177617d> <http://www.bodyandsoul.com.au/health/health+news/why+women+feel+the+cold+more+than+men,13259>
- Kramer MR, Vandijk J, Rosin AJ. Mortality in elderly patients with thermoregulatory failure. Arch Intern Med 1989; 149(7): 1521–1523.
- Krajčík Š. Poruchy termoregulácie. In: Hegyi L, Krajčík Š et al. Geriatria. Herba: Bratislava 2010 : 181–182. ISBN 978–80–89171–73–6.
- Collins KJ, Dore C, Exton-Smith AN et al. Accidental hypothermia and impaired temperature homeostasis in the elderly. Br Med J 1977; 1(6057): 353–356.
- Weber P, Prudius D, Meluzínová H. Geriatrická multimorbidita – jeden z klíčových problémů současné medicíny. Vnitř Lék 2015; 61(12): 1042–1048.
- Kalvach Z. Termoregulace a její poruchy ve stáří. In: Kalvach Z, Zadák Z, Jirák R et al. Geriatrické syndromy a geriatrický pacient. Galén: Praha 2008 : 334–337. ISBN 978–80–247–2490–4.
- Pandolf KB. Aging and heat tolerance at rest or during work. Exp Aging Res 1991; 17(3): 189–204. Dostupné z DOI: <http://dx.doi.org/10.1080/03610739108253897>.
- Skřičková J. Nozokomiální pneumonie. Vnitř Lék 2017; 63(7–8): 518–526.
- Williams B, Chang A, Landefeld C et al (eds). Current Diagnosis and Treatment: Geriatrics 2E. 2nd ed. McGraw-Hill Education/Medical: NY 2014. ISBN 978–0071792080.
- Morley JE, Caplan G. Cesari M. International Survey of Nursing Home Research Priorities. J Am Med Dir Assoc 2014; 15(5): 309–312. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jamda.2014.03.003>.
- Gutvirth J. Podchlazení (hypotermie) jako úraz, nemoc a příznak. Prakt Lék 2007; 87(9): 549–552.
- Vandal M, White PJ, Tournissac M et al. Impaired thermoregulation and beneficial effects of thermoneutrality in the 3×Tg-AD model of Alzheimer‘s disease. Neurobiol Aging 2016; 43 : 47–57. Dostupné z DOI: <http://dx.doi.org/10.1016/j.neurobiolaging.2016.03.024>.
- Kurtis MM, Rodriguez-Blazquez C, Martinez-Martin P et al. Relationship between sleep disorders and other non-motor symptoms in Parkinson‘s disease. Parkinsonism Relat Disord 2013; 19(12): 1152–1155. Dostupné z DOI: <http://dx.doi.org/10.1016/j.parkreldis.2013.07.026>.
- Tomic S, Rajkovaca I, Pekic V et al.. Impact of autonomic dysfunctions on the quality of life in Parkinson‘s disease patients. Acta Neurol Belg 2017; 117(1): 207–211. Dostupné z DOI: <http://dx.doi.org/10.1007/s13760–016–0739–6>.
- Kramer MR, Vandijk J, Rosin AJ. Mortality in elderly patients with thermoregulatory failure. Arch Intern Med 1989; 149(7): 1521–1523.
- Weber P, Meluzínová H, Prudius D et al. Polyfarmakoterapie nahlížená nejen prismatem multimorbidity, ale jako další geriatrický syndrom. Vnitř Lék 2016; 62(Suppl 3): 3S135–3S139.
- Koutsavlis AT, Kosatsky T. Environmental-temperature injury in a Canadian metropolis. J Environ Health 2003; 66(5): 40–45.
- Center for Disease Control. Hypothermia-related deaths-January 1996-December 1997, and United States, 1979–1995. MMWR Morb Mortal Wkly Rep 1998; 47(48): 1037–1040. Erratum in MMWR Morb Mortal Wkly Rep 1999; 48(3): 60.
- American Geriatrics Society Expert Panel on the Care of Older Adults with Multimorbidity. Guiding principles for the care of older adults with multimorbidity: an approach for clinicians. J Am Geriatr Soc 2012; 60(10): E1-E25. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1532–5415.2012.04188.x>.
- Niu HH, Lui PW, Hu JS et al. Thermal symmetry of skin temperature: normative data of normal subjects in Taiwan. Zhonghua Yi Xue Za Zhi (Taipei) 2001; 64(8): 459–468.
- Silfvast T, Pettila V. Outcome from severe accidental hypothermia in Southern Finland-A 10-year review. Resuscitation 2003; 59(3): 285–290.
- Tournissac M, Vandal M, François A et al. Old age potentiates cold-induced tau phosphorylation: linking thermoregulatory deficit with Alzheimer‘s disease. Neurobiol Aging 2017; 50 : 25–29. Dostupné z DOI: <http://dx.doi.org/10.1016/j.neurobiolaging.2016.09.024>.
- Škulec R, Kovárník T, Bělohlávek J et al. Nadměrné ochlazení během mírné hypotermie po srdeční zástavě – fenomén zasluhující pozornost. Vnitř Lék 2008; 54(6): 609–614.
- Fiala H, Berta E, Gabrhelík T et al. Má mírná terapeutická hypotermie stejný vliv na výsledný neurologický stav nemocných po resuscitaci v nemocnici a mimo nemocnici pro defibrilovatelný a nedefibrilovatelný rytmus? Anest Intenziv Med 2011; 22(4): 216–226.
- Gómez C, Vega-Quiroga S, Bermejo-Pareja F et al. Polypharmacy in the Elderly: A Marker of Increased Risk of Mortality in a Population-Based Prospective Study (NEDICES). Gerontology 2015; 61(4): 301–309. Dostupné z DOI: <http://dx.doi.org/10.1159/000365328>.
- Koper D, Kamenski G, Flamm M et al. Frequency of medication errors in primary care patients with polypharmacy. Fam Pract 2013; 30(3): 313–319. Dostupné z DOI: <http://dx.doi.org/10.1093/fampra/cms070>.
- Smoyer KE, Rainham DG, Hewko JN. Heat-stress-related mortality in five cities in Southern Ontario: 1980–1996. Int J Biometeorol 2000; 44(4): 190–197.
- Kazman JB, Purvis DL, Heled Y et al. Women and exertional heat illness: identification of gender specific risk factors. US Army Med Dep J 2015; 4–6 : 58–66.
- Salvage AV. Old People in Hot Weather. Age Ageing 1991; 20(4): 233–235
- Manias E, Kusljic S, Berry C et al. Use of the Screening Tool of Older Person‘s Prescriptions (STOPP) in older people admitted to an Australian hospital. Australas J Ageing 2015; 34(1): 15–20. Dostupné z DOI: <http://dx.doi.org/10.1111/ajag.12054>.
- Blanco-Reina E, Ariza-Zafra G, Ocaña-Riola R et al. Optimizing elderly pharmacotherapy: polypharmacy vs. undertreatment. Are these two concepts related? Eur J Clin Pharmacol 2015; 71(2): 199–207. Dostupné z DOI: <http://dx.doi.org/10.1007/s00228–014–1780–0>.
- Weinmann M. Hot on the inside. Emerg Med Serv 2003; 32(7): 34.
- Brunner-Ziegler S, Heinze G, Ryffel M et al. „Oldest old“ patients in intensive care: prognosis and therapeutic activity. Wien Klin Wochenschr 2007; 119(1–2): 14–19. Dostupné z DOI: <http://dx.doi.org/10.1007/s00508–007–0771-x>.
- Bouchama A, Knochel JP. Heat stroke. N Engl J Med 2002; 346(25): 1978–1988. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMra011089>.
- Madeira LG, Passos RL, Souza JF et al. Autonomic thermoregulatory dysfunction in neurofibromatosis type 1. Arq Neuropsiquiatr 2016; 74(10): 796–802. Dostupné z DOI: <http://dx.doi.org/10.1590/0004–282X20160122>.
- Feinberg M. The problems of anticholinergic adverse effects in older patients. Drugs Aging 1993; 3(4): 335–348. Dostupné z DOI: <http://dx.doi.org/10.2165/00002512–199303040–00004>.
- Rosenberg H, Pollock N, Schiemann A et al. Malignant hyperthermia: a review. Orphanet J Rare Dis 2015; 10 : 93. Dostupné z DOI: <http://dx.doi.org/10.1186/s13023–015–0310–1>.
- Gaffin SL, Gardner JW, Flinn SD. Cooling methods for heatstroke victims. Ann Intern Med 2000; 132(8): 678.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článek Rizika hospitalizace seniorů
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2018 Číslo 11- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Diabetes mellitus u staršího komplikovaného pacienta
- Antikoagulační léčba u seniorů
- Léčba statiny u osob vyššího věku
- Specifické rysy racionální geriatrické farmakoterapie: role klinických farmaceutů v individualizované léčbě ve stáří
- Sarkopenie jako závažné orgánové selhání, její diagnostika a současné možnosti léčby
- Nutriční podpora u geriatrických nemocných: nové doporučené postupy ESPEN
- Poruchy vodní a iontové rovnováhy ve stáří
- Geriatrický pacient a chirurgický výkon
- Rizika hospitalizace seniorů
- Pády: významná příčina morbidity a mortality seniorů
- Hyperaktivní močový měchýř u starších pacientek: zvláštnosti léčby a lékové interakce
- Poruchy termoregulace a jejich význam ve vyšším věku
- Chronické nehojící se rány v geriatrii
- Souvisí stav zásobení organizmu vitaminem D s výsledky testování kognitivních funkcí a aktivit denního života u seniorů?
- Integrující role vnitřního lékařství a geriatrie
- Poruchy termoregulace a jejich význam ve vyšším věku – editorial
- Souvisí stav zásobení organizmu vitaminem D s výsledky testování kognitivních funkcí a aktivity denního života seniorů? – editorial
- Arteriální hypertenze ve stáří
- Onemocnění štítné žlázy v seniorském věku
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Poruchy termoregulace a jejich význam ve vyšším věku
- Sarkopenie jako závažné orgánové selhání, její diagnostika a současné možnosti léčby
- Poruchy vodní a iontové rovnováhy ve stáří
- Pády: významná příčina morbidity a mortality seniorů
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy