-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Aká srdcová frekvencia je riziková v rôznych štádiách kardiovaskulárneho kontinua?
What is a risk heart rate at various stages of the cardiovascular continuum?
Prevention, detection, and treatment of high blood pressure remain an important public health challenge. There is convincing evidence that heart rate is an important risk factor for cardiovascular disease. Recommendations for the resting heart rate measurement are roughly the same as those used for blood pressure measurement which is usually made during the same session. Across different parts of the cardiovascular disease continuum, different heart rate thresholds are identified. Elevated heart rate identifies patients with hypertension at high cardiovascular risk. One of the important causes of inadequate blood pressure control and at the same time heart rate control is the poor adherence of patients to treatment. It is necessary to individualize the treatment of patients with elevated heart rates throughout the cardiovascular continuum. Fixed-dose combination decreases the risk of medication non-compliance and should be considered in patients with chronic conditions like hypertension for improving medication compliance which can translate into better clinical outcomes.
Keywords:
heart rate – arterial hypertension – treatment adherence – fixed drug combinations
Autori: Anna Vachulová
Pôsobisko autorov: Kardiologická klinika Lekárskej fakulty UK a Národného ústavu srdcových a cievnych chorôb, a. s., Bratislava
Vyšlo v časopise: Vnitř Lék 2022; 68(6): 387-392
Kategória:
doi: https://doi.org/10.36290/vnl.2022.079Súhrn
Prevencia, diagnostika a liečba AH je stále významným globálnym zdravotníckym problémom. Existujú presvedčivé dôkazy, že srdcová frekvencia je dôležitý rizikový faktor kardiovaskulárnych ochorení. Odporúčania pre meranie kľudovej srdcovej frekvencie sú identické ako pre meranie hodnôt tlaku krvi a oba parametre by sa mali merať súčasne. V rôznych štádiách KV kontinua sú stanovené rizikové hodnoty srdcovej frekvencie. Vysoká srdcová frekvencia u pacientov s artériovou hypertenziou znamená vysoké reziduálne kardiovaskulárne riziko. Jednou z dôležitých príčin nedostatočnej kontroly tlaku krvi a súčasne kontroly srdcovej frekvencie je zlá adherencia pacientov k liečbe. Je potrebné individualizovať liečbu pacientov so zvýšenou srdcovou frekvenciou v celom kardiovaskulárnom kontinuu. Použitie fixnej kombinácie liekov znižuje riziko nonkompliancie a mala by sa zvážiť v liečbe chronických ochorení akými sú napríklad artériová hypertenzia. Zlepšenie kompliancie pacientov vedie k dosiahnutiu lepších klinických výsledkov.
Klíčová slova:
artériová hypertenzia – adherencia k liečbe – srdcová frekvencia – fixné kombinácie liekov
Úvod
Artériová hypertenzia (AH) je globálnym problémom, je najrozšírenejším a súčasne najviac ovplyvniteľným rizikovým faktorom kardiovaskulárnej morbidity a mortality. Liečba AH by mohla byť považovaná za jeden z najväčších úspechov medicíny. Medicína dôkazov vo výsledkoch klinických štúdií s antihypertenzívami podáva jasné dôkazy o účinnosti, dobrej tolerancii a bezpečnosti AH liečby nielen v krátkodobom, ale i dlhodobom sledovaní. Kvalitná medicína dôkazov o účinnosti antihypertenzív je nielen na znižovanie hodnôt tlaku krvi a srdcovej frekvencie „per se“, ale i na znižovanie morbidity a mortality súvisiacej s AH. Získané dáta o účinnosti a bezpečnosti AH liečby sú bezpochyby jedny z najviac prepracovaných dát v porovnaní s medikamentóznou liečbou pri iných ochoreniach a v iných odboroch medicíny.
V roku 2018 boli publikované Odporúčania pre manažment artériovej hypertenzie Európskej kardiologickej a hypertenziologickej spoločnosti (ESC/ESH), ktoré priniesli zjednodušený liečebný algoritmus AH, umožňujúci včasnú a účinnú liečbu AH už v ambulancii lekára primárneho kontaktu. Napriek tomu, 4 roky po zverejnení odporúčaní, väčšina hypertonikov stále nedosahuje cieľové hodnoty tlaku krvi (TK) a srdcovej frekvencie (SF). Európske odporúčania pre manažment AH uvádzajú 3 základné faktory: nízka adherencia pacienta k liečbe, terapeutická inercia lekára, ktorý odsúva iniciáciu/zmenu/úpravu antihypertenzívnej liečby a chyby v prístupe zdravotníckych systémov k liečbe chronických ochorení (1).
Odporúčania sa snažili priniesť zlepšenie vo faktoch z pohľadu lekára a pacienta, a to sprísnením cieľových hodnôt TK (inercia lekára) a preferovaním využitia fixných kombinácií AH 2 a 3 liekov v 1 tabletke (adherencia pacienta k liečbe). Jedným z často zabúdaných rizikových faktorov je srdcová frekvencia. V uvedených odporúčaniach je riziková srdcová frekvencia u pacienta s nekomplikovanou artériovou hypertenziou > 80 úderov/min.
Problematika pacienta s AH a zvýšenou SF nie je nová. Už v predchádzajúcich rokoch boli publikované konsenzuálne dokumenty, ktoré podali presvedčivé dôkazy o tom, že SF je závažný rizikový faktor kardiovaskulárnych ochorení (KVO) v každom štádiu kardiovaskulárneho (KV) kontinua, a že meranie hodnôt TK má rutinne zahŕňať aj meranie SF (2).
Meranie srdcovej frekvencie
Pokojová srdcová frekvencia je ľahko merateľný fenotypový kvantitatívny znak, ktorý sa rutinne používa na predikciu kardiovaskulárneho rizika (2). Otázkou vyvstáva, ako a kedy správne merať SF. Ktorá nameraná hodnota SF má skutočný prognostický dosah na KV príhody a mortalitu. Väčšina klinických štúdií merala SF v ambulancii lekára v kľudových podmienkach ako je uvedené v tabuľke 1. Príprava na meranie TK a SF v podmienkach pokoja, je totožná. Dôležité je zaznamenať hodnoty ako TK aj SF a v prípade namerania vyšších hodnôt následne vyvodiť ďalšie terapeutické konzekvencie. Ako ukazujú výsledky skríningu fibrilácie predsiení (FP), v prípade nepravidelného pulzu pri palpácii je potrebné u pacienta aktívne pátrať po prítomnosti fibrilácie predsiení (3).
Tab. 1. Odporúčania pre štandardizované meranie TK a SF v pokoji (upravené podľa 1, 2) 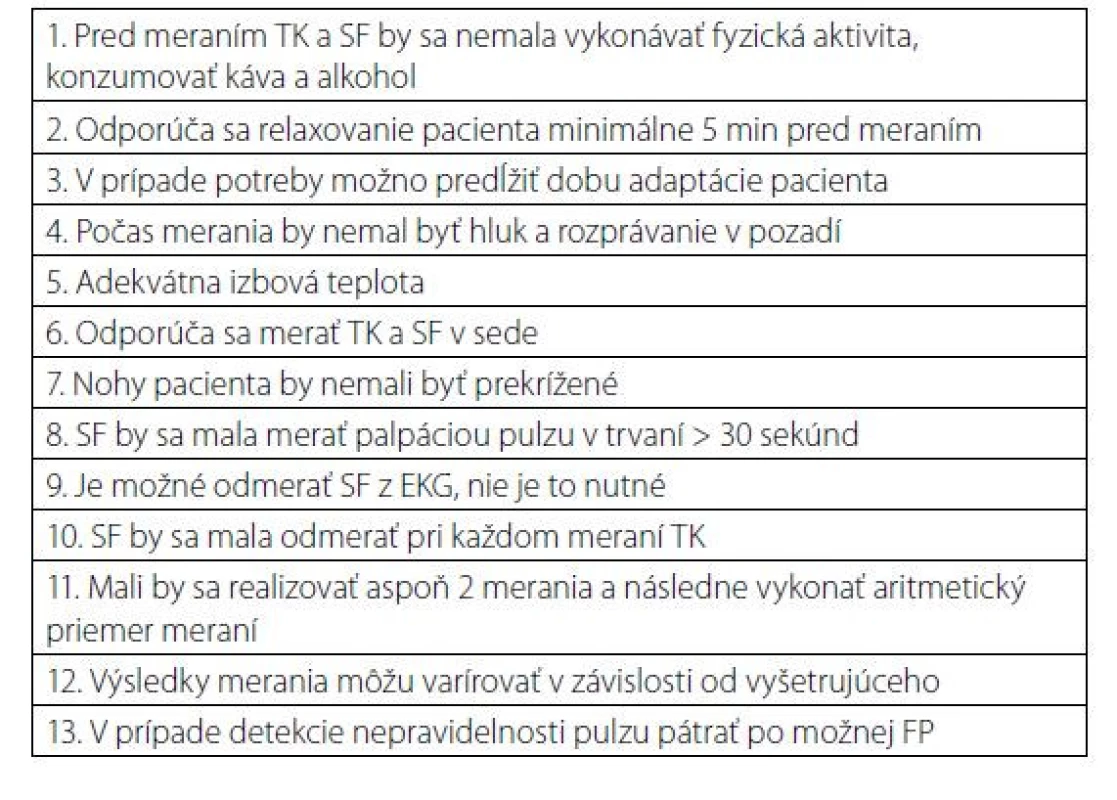
Srdcová frekvencia je stále podceňovaný rizikový faktor
Existujú literárne dôkazy o tom, že vysoká SF je považovaná za dôležitý determinant aterosklerózy a silný prediktor úmrtia z KV a nekardiovaskulárnych príčin. Samozrejme ide o komplexné interakcie s ostatnými rizikovými faktormi aterosklerózy. Zvýšenú SF však jednoznačne nemožno pokladať iba ako ukazovateľ nerovnováhy v autonómnom nervovom systéme (2). Už dávnejšie publikované veľké klinické štúdie ukázali, že zvýšená SF u pacientov s artériovou hypertenziou je spojená so zvýšeným rizikom KV príhod a mortality (4). Po adjustácii ostatných významných RF aterosklerózy: diabetes mellitus, obezita, dyslipidémia, hyperinzulinémia, je srdcová frekvencia považovaná za nezávislý rizikový faktor pre KV ochorenia (4). Už vo Framinghamskej štúdii a neskôr v ďalších štúdiách (ARIC, French study, Syst Eur, INVEST, Glasgow Clinic, LIFE, ASCOT, VALUE, ONTARGET/TRANSCEND, Cooper Clinic) bolo potvrdené, že zvýšená SF je nezávislý rizikový faktor v celom priebehu KV kontinua: vo všeobecnej populácii, u pacientov s AH, diabetes mellitus, koronárnou chorobou srdca a srdcovým zlyhávaním (2). Vo vyššie uvedených štúdiách bola najviac riziková celková mortalita v rozmedzí SF 81 – 90 úderov/min.
SF a pacienti s artériovou hypertenziou
Z klinických štúdií uvedieme štúdiu LIFE, kde zvýšenie SF o 10 úderov/min bolo spojené s 25 % zvýšením rizika KV mortality a 27 % zvýšením rizika celkovej mortality (2). V následnom sledovaní bolo pretrvávanie SF 84 úderov/min spojené s 89 % zvýšením rizika KV mortality a 97 % zvýšením rizika celkovej mortality. Ako už bolo vyššie uvedené, ESH vo svojich odporúčaniach stanovila SF 80 úderov /min ako rizikový faktor u pacientov s AH, aj u novodiagnostikovaných pacientov. V manažmente pacienta s AH je dôležité nielen dosahovanie cieľových hodnôt TK, ale taktiež SF. Štúdia VALUE s ďalším sledovaním po dobu 5 rokov potvrdila všetky vytýčené ciele štúdie. V populácii 15 193 pacientov s AH a vysokým rizikom dokázala, že zvýšená SF je dlhodobým prediktorom KV príhod, vstupná SF je rizikovým faktorom pacienta s AH, pacienti so zvýšenou SF (≥ 79 úderov/min) a nekontrolovaným TK mali o 53 % vyššie riziko KV príhod oproti pacientom s optimálnou hodnotou SF a kontrolovaným TK (2). Register CALIBER vyhodnocoval prepojené elektronické zdravotné záznamy pacientov v primárnej zdravotnej starostlivosti, s hospitalizáciami, registrom infarktov myokardu a úmrtnosti vo Veľkej Británii a spojitosť medzi pokojovou srdcovou frekvenciou a 12 fatálnymi a nefatálnymi koronárnymi, cerebrálnymi a periférnymi vaskulárnymi príhodami. V populácii 233 970 pacientov bola pokojová srdcová frekvencia, ktorú lekári v súčasnosti považujú za „normálnu“ vo všeobecnej populácii (> 90 úderov/min), špecificky spájaná so zvýšeným výskytom srdcového zlyhávania, akútnych koronárnych syndrómov, kardiovaskulárnych príhod, kardiovaskulárnych úmrtí a celkovej mortality v porovnaní s pacientami, ktorí mali SF 60 úderov/min (4).
SF a pacienti s artériovou hypertenziou a koronárnou chorobou srdca
Vzťah medzi srdcovou frekvenciou a výskytom KV príhod u pacientov s artériovou hypertenziou a koronárnou chorobou srdca (KCHS) ukázala štúdia INVEST. Čím bola vyššia srdcová frekvencia v sledovanej skupine 22 576 pacientov s artériovou hypertenziou a súčasnou KCHS, tým bol vyšší výskyt KV príhod infarktu myokardu (IM), cievnych mozgových príhod (CMP) a mortality v tejto skupine pacientov. Ako je uvedené v záveroch štúdie, silnejší rizikový faktor je výška SF pri užívanej liečbe, ako vstupná hodnota srdcovej frekvencie (5). Podľa 2019 Odporúčaní pre KCHS je riziková SF v skupine pacientov s AH a KCHS >60 úderov/min (6). Srdcová frekvencia je jednoducho merateľný parameter s prognostickými dôsledkami. Prognóza pacientov s angínou pektoris (AP) je úzko spojená s výškou ich SF. Výsledky štúdie ukázali, že pacienti so SF nižšou ako 62 úderov/min mali najlepšiu prognózu, kým pacienti so SF > 83 úderov/min mali o 31 % horšie prežívanie. Aj na základe tejto štúdie je odporúčané (6) u pacientov s AP dosiahnuť srdcovú frekvenciu 55 – 60 úderov /min (7).
Podľa registra CLARIFY však vieme, že slovenskí pacienti s AP často nedosahujú cieľovú srdcovú frekvenciu, až 82 % pacientov má SF nad 60 úderov za minútu (8).
SF a pacienti s AH a srdcovým zlyhávaním
Srdcová frekvencia u pacientov so srdcovým zlyhávaním (SZ) je tiež významný ukazovateľ mortality.
Z výsledkov štúdie SHIFT vyplýva, že pacienti s najvyššími hodnotami srdcovej frekvencie(≥ 87 úderov/min) mali viac ako dvojnásobné riziko výskytu KV príhod v porovnaní s pacientmi s najnižšími hodnotami srdcovej frekvencie (70 – 71 úderov /min) (9). Z najnovších údajov však vieme, že až 33 % pacientov so SZ má SF nad 70 úderov/min napriek liečbe betablokátorom (10). Kontrola srdcovej frekvencie je dôležitým cieľom liečby u pacientov so srdcovým zlyhávaním. Podľa najnovších ESC odporúčaní pre SZ je u pacienta s AH SF >60 úderov/min KV rizikovým faktorom (11).
Pacienti s AH z ambulancií slovenských lekárov
V roku 2021 sa realizoval celoslovenský projekt domáceho monitorovania TK u pacientov s AH zo 115 ambulanciách praktických lekárov. Pacienti si merali hodnoty TK a pulzu v domácom prostredí a mali odmerané hodnoty TK a pulzu aj v ambulancii lekára. Cieľom projektu bolo zozbierať základné údaje o hodnotách tlaku krvi, srdcovej frekvencie a ďalších rizikových faktorov, zodpovedných za rozvoj srdcovo‑cievnych ochorení u pacientov s diagnostikovanou a liečenou AH na Slovensku. Celkovo bolo zapojených 4 018 pacientov priemerného veku 60 rokov, ktorí sa v priemere liečili na AH 9,3 roka. Výsledky ukázali, že 20 % pacientov s AH malo SF > 80/min a až 66 % pacientov s AH malo SF > 65/ min (12). Z prieskumu domáceho monitorovania tlaku krvi 2021 vyplýva, že v našich podmienkach kontrola SF u väčšiny pacientov s AH v rámci KV kontinua nie je adekvátna a je potrebné aktívnejšie implementovať odporúčania ESC/ESH do každodennej klinickej praxe.
Obr. 1. Zlá kontrola TK a SF zostáva naďalej hlavným problémom u hypertonikov, faktory zo strany pacienta (upravené podľa 1, 16) 
Ovplyvnenie faktora: adherencia pacienta
Jednou z dôležitých príčin nedostatočnej kontroly TK a súčasne kontroly SF je zlá adherencia pacientov k liečbe. Celosvetovo máme k dispozícii dáta o zlej adherencii pacientov k antihypertenzívnej liečbe (počet predpísaných balení, kvantifikácia hladiny antihypertenzív v krvi a v moči) – veď „artériová hypertenzia nebolí“. Compliance a perzistencia ku antihypertenzívnej liečbe je po 1 roku menej ako 50 %. Klinické štúdie a každodenná klinická prax nám dokazujú, že existuje inverzný vzťah medzi počtom užívaných liekov a adherenciou pacientov k liečbe. Známa štúdia s pacientami s rezistentnou AH ukázala, že až 60 % hypertonikov neužíva pravidelne predpísané lieky (13). Na riziká nízkej adherencie pacientov k liečbe upozorňujú aj 2018 ESC/ESH odporúčania pre liečbu AH. Uvádzajú, že nízka adherencia je jednou z hlavných príčin zlej kontroly TK a je spojená s vyšším rizikom KV príhod. Keďže nízka adherencia je priamo úmerná počtu predpísaných tabliet, preferovanie liečby fixnými kombináciami (FK) je v liečbe AH veľmi dôležité a potrebné (1).
Nízka adherencia k liečbe AH je problémom hlavne v skupine diuretík a betablokátorov (BB). BB sú liekmi voľby u väčšiny pacientov s AH a KV ochorením, majú morbi‑mortalitný benefit pre túto vysokorizikovú skupinu pacientov (1). Veľká metanalýza s viac ako 376 000 pacientov, ktorá vyhodnocovala adherenciu k liekom na prevenciu KV ochorení, ukázala, že iba 44 % pacientov pravidelne užíva predpísaný betablokátor v primárnej prevencii. V sekundárnej prevencii KCHS je dokumentovaná adherencia k betablokátorom u 62 % pacientov, avšak stále 38 % vysokorizikových pacientov s AH vynecháva predpísaný betablokátor (14). Nonadherencia nie je významne ovplyvnená možným nežiaducimi účinkami liekov. Riešením, ako zlepšiť adherenciu pacientov k liečbe betablokátorom, je preferovať fixné kombinácie BB s blokátorom renín angiotenzín aldosterón, preferenčne inhibítor angiotenzín konvertujúceho enzýmu (ACEI) ako základná liečba AH v tejto skupine pacientov, čo je v súlade s odporúčaniami pre manažment AH (1). Výsledky meta‑analýzy zahrňujúcej vyše 11 tisíc pacientov ukázali, že použitie fixnej kombinácie zlepšilo adherenciu pacientov k liečbe o 24 % v porovnaní s voľnou kombináciou (15). Liečba fixnými kombináciami znižuje riziko nonkompliancie k liečbe u pacientov s chronickými ochoreniami. Pretože práve pri liečbe chronických ochorení, akým je AH-liečba fixnými kombináciami nielenže znižuje hodnoty TK a SF, ale znižuje i mortalitu pacientov.
Ovplyvnenie faktora: klinická inercia
Medzi faktory ovplyvňujúce kontrolu TK a SF zo strany lekára patrí klinická inercia. V klinickej praxi veľa lekárov začína liečbu AH monoterapiou, pričom ACEi a BB sú najčastejšou prvolíniovou liečbou hypertenzie, podľa slovenských dát je uvedená liečba liečbou prvej línie až u 49 % pacientov s AH (15). Pri manažmente pacientov s AH však nedochádza k ďalšej úprave liečby AH podľa aktuálnych potrieb pacienta. Veľa pacientov zostáva dlhodobo na monoterapii alebo na suboptimálnych dávkach antihypertenzív napriek nedostatočnej kontrole TK (1).
2018 ESC/ESH odporúčania pre liečbu AH dávajú jasný odkaz do klinickej praxe. Hlavnou stratégiou liečby hypertenzie vrátane rizikových faktorov (ako je zvýšená SF) a komorbidít je u väčšiny pacientov preferovanie dvojkombinácie liekov najmä vo fixnej kombinácii už na iniciáciu liečby (blokátory systému renín agiotenzín aldosterón, preferenčne ACEI a blokátory kalciových kanálov alebo diuretikum-tiazidu podobné).
Pri nedosahovaní cieľových hodnôt TK je indikované čím včasnejšie prejsť na trojkombináciu antihypertenzív (preferenčne fixnú). Účinnosť a organoprotektívne účinky ACEI boli potvrdené u tisícov pacientov v mnohých klinických randomizovaných štúdiách, avšak sartany uvedenú orgánovú protektivitu a mortalitný benefit nemajú. Kardiovaskulárny benefit ACEI môže byť pravdepodobne v dôsledku zvýšenej hladiny bradykinínu viac, než pokles angiotenzínu II (1). Z ACE inhibítorov sa nejedná iba o „class effect“ ACEI, preto je potrebné zvoliť ACEI, ktorý má medicínu dôkazov pre rôzne klinické situácie. Použitie betablokátorov v liečbe artériovej hypertenzie je indikované. Beta‑blokátory je odporúčané kombinovať s inými antihypertenzívami, v akomkoľvek kroku liečby (aj ako iniciálna liečba), ak je prítomná angína pektoris, stav po infarkte myokardu, srdcové zlyhávanie, fibrilácia predsiení alebo je nutné kontrolovať srdcovú frekvenciu (1). V porovnaní s inými antihypertenzívami sa betablokátory javia ako menej protektívne v ochrane pacientov pred vznikom cievnej mozgovej príhody. Ako ukazujú novšie metananalýzy, liečba betablokátormi vedie k dosiahnutiu redukcie nielen tlaku krvi, ale aj srdcovej frekvencie u pacientov s AH v celom KV kontinuu a je spojená s dôkazom o KV ochranu (redukcia fatálnych a nefatálnych príhod u pacientov s hodnotami STK viac ako 160 mmHg) (16).
Obr. 2. Zlá kontrola TK a SF zostáva naďalej hlavným problémom u hypertonikov, faktory zo strany lekára (upravené podľa 1, 15) 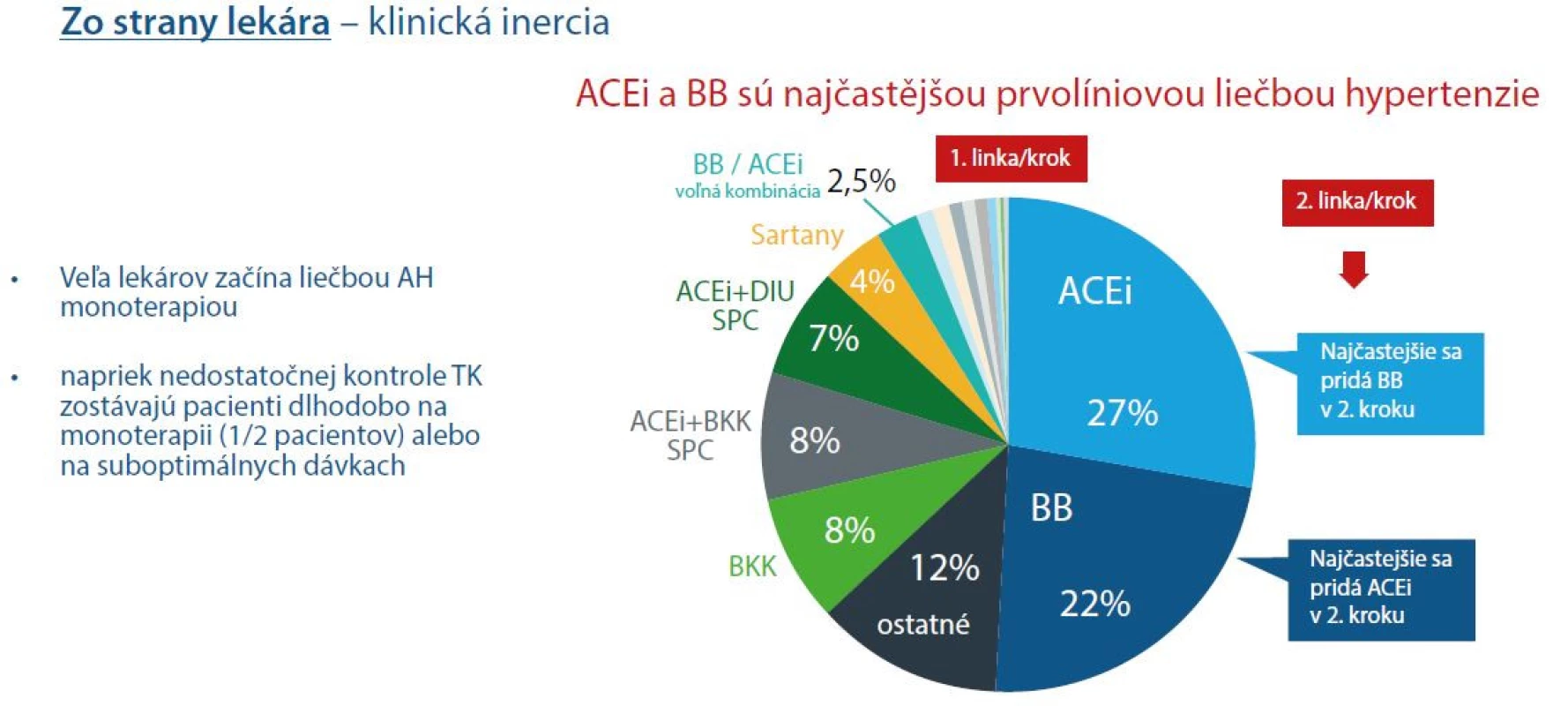
U pacientov s AH a zvýšenou SF (> 80 úderov/min), ako aj hypertonikov s fibriláciou predsiení, pacientov s AP, po IM, so SZ, je fixná kombinácia BB a ACEI odporúčaná hneď v prvom kroku liečby. V ďalšom kroku u pacientov s rezistentnou AH (po vylúčení non compliance a sekundárnej príčiny AH) je odporúčané pridať spironolakton (1). Fixné kombinácie zlepšujú adherenciu pacienta, zabezpečia rýchlejšiu kontrolu TK a sú spájané s nižším rizikom nežiaducich účinkov (1).
Kombinovaná liečba ACEI a BB alebo blokátora kalciového kanála ideálne vo FK, už ako iniciačná liečba, je odporúčaná v stratégii liečby pacienta s AH a KCHS, pri nedosahovaní cieľových hodnôt TK a SF je odporúčaná v druhom kroku trojkombinácia vyššie uvedených liekov. Pri blokátoroch renín angiotenzín aldosterón odporúčanie pre chronické koronárne syndrómy (6) a pre SZ (11) navyše zdôrazňujú, že sartan sa má použiť len v prípade intolerancie na ACEI.
Pri výbere antihypertenzív je potrebné sa zamerať nielen na tzv. „class efekt“ danej liekovej skupiny, ale preferovať molekuly s kvalitnou medicínou dôkazov. Ako ukázala nedávno publikovaná štúdia u pacientov s AH a KCHS (zahŕňajúca pacientov po IM a po revaskularizácii myokardu), fixná kombinácia bisoprolol/perindopril arginín zabezpečila signifikantné zníženie systolického TK (o 28 mmHg) ako aj diastolického TK (o 14 mmHg) už za 1 mesiac liečby, zároveň došlo k žiadanému poklesu SF o 17 úderov za minútu pri dobrej tolerancii liečby (17). Ideálne antihypertenzívum by malo zabezpečiť ochranu pacienta v priebehu 24 hodín, najmä v kritických ranných hodinách. Nedávno publikovaná dvojito zaslepená štúdia využívajúca ambulantné monitorovanie TK ukázala, že bisoprolol účinne redukuje SF a TK v porovnaní s pôvodnou terapiou počas celých 24 hodín (18).
Podobne v ďalšej štúdii s ambulantným monitorovaním TK bolo potvrdené, že perindopril arginín kontroluje TK počas celých 24 hodín, pričom je omnoho účinnejší v porovnaní s inými ACEI a sartanmi (19). Fixná kombinácia bisoprololu a perindopril arginínu poskytuje hypertonikom lepšiu KV ochranu, čo bolo dokázané v meta‑analýze autora Brugtsa. Výsledky preukázali, že kombinácia betablokátora a originálneho perindoprilu významne redukuje KV príhody o 23 %, IM o 26 % a tiež celkovú mortalitu o 32 % u hypertonikov s KV ochorením (20). Ak BB nestačí na kontrolu SF u pacientov s AP alebo SZ, je v súlade s ESC odporúčaniami indikované do liečby pridať ivabradín (6, 11).
Praktický prístup k pacientovi s vysokou srdcovou frekvenciou
Pri manažmente pacienta s AH a súčasne vysokou SF je potrebné zrealizovať všetky štandardné vyšetrenia v súlade s 2018 ESC/ESH odporúčaniami. Jedným z prvých krokov (hneď po zmeraní TK) by malo byť natočenie 12-zvodového EKG a následne vylúčiť inú príčinu zvýšenej SF ako napr. anémia alebo incipientné srdcové zlyhávanie. Praktický prístup je uvedený v tabuľke 2.
Tab. 2. Praktický prístup k pacientovi so zvýšenou SF (upravené podľa 1, 2) 
Záver
Artériová hypertenzia je závažným ovplyvniteľným rizikovým faktorom KV ochorení. Zvýšená SF je ďalší rizikový faktor KV ochorení, identifikuje pacientov s vysokým reziduálnym KV rizikom. Zvýšená SF je prediktorom mortality u hypertonikov, preto je nutná dôsledná kontrola SF. Meranie SF má byť súčasťou merania TK u každého pacienta s AH. SF viac ako 80 úderov/min je KV rizikovým faktorom u pacientov s AH. SF > 60 úderov/ min je KV rizikovým faktorom u hypertonikov/pacientov s KV komorbiditami: koronárna choroba srdca, angína pektoris, po infarkte myokardu, so srdcovým zlyhávaním. V manažmente pacienta so zvýšennou srdcovou frekvenciou a artériovou hypertenziou a ďalším KV ochorením je nutné optimalizovať manažment kardiovaskulárnych rizikových faktorov s cieľom redukcie morbidity a mortality pacientov. Potrebné je terapeuticky ovplyvniť aj zvýšenú aktiváciu sympatikového nervového systému a dosiahnuť redukciu ako tlaku krvi, tak aj srdcovej frekvencie. Dosahovanie cieľových hodnôt TK a SF je veľmi náročné, problémom je často nízka adherencia k liečbe a terapeutická inercia. Používanie fixných kombinácií zlepšuje adherenciu k liečbe, zvyšuje účinnosť liečby a znižuje KV mortalitu.
KORESPONDENČNÍ ADRESA AUTORKY:
MUDr. Anna Vachulová, Ph.D.
Kardiologická klinika Lekárskej fakulty UK a Národného ústavu srdcových a cievnych chorôb a.s., Bratislava
Pod Krásnou hôrkou 1, 833 48 Bratislava
Cit. zkr: Vnitř Lék. 2022;68(6):387-392
Článek přijat redakcí: 12. 7. 2022
Článek přijat po recenzích: 11. 8. 2022
Zdroje
1. Williams B, Mancia G, Spiering W et al. ESC Scientific Document Group. 2018 ESC/ESH guidelines for the management of arterial hypertension Eur Heart J. 2018; 39 : 3021-3104.
2. Palatini P, Rosei EA, Casiglia E et al. Management of the hypertensive patient with elevated heart rate: Statement of the Second Consensus Conference endorsed by the European Society of Hypertension. J Hypertens. 2016 May;34(5):813-21. doi: 10.1097/HJH.0000000000000865
3. Hindricks G, Potpara T, Dagres N et al. ESC Scientific Document Group. 2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association for Cardio‑Thoracic Surgery (EACTS): The Task Force for the diagnosis and management of atrial fibrillation of the European Society of Cardiology (ESC) Developed with the special contribution of the European Heart Rhythm Association (EHRA) of the ESC. Eur Heart J. 2021 Feb 1;42(5):373-498. doi: 10.1093/eurheartj/ehaa612. Erratum in: Eur Heart J. 2021 Feb 1;42(5):507.
4. Archangelidi O, Pujades‑Rodriguez M, Timmis A et al. Clinically recorded heart rate and incidence of 12 coronary, cardiac, cerebrovascular and peripheral arterial diseases in 233,970 men and women: A linked electronic health record study. Eur J Prev Cardiol. 2018 Sep; 25(14):1485 - 1495. doi: 10.1177/2047487318785228.
5. Kolloch R, Legler UF, Champion A et al Impact of resting heart rate on outcomes in hypertensive patients with coronary artery disease: findings from the INternational VErapamil‑SR/ trandolapril STudy (INVEST). Eur Heart J. 2008 May;29(10):1327-34. doi: 10.1093/eurheartj/ehn123.
6. Knuuti J, Wijns W, Saraste A et al. ESC Scientific Document Group. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020 Jan 14;41(3):407-477. doi: 10.1093/eurheartj/ehz425.
7. Diaz A, Bourassa MG, Guertin MC et al. Long‑term prognostic value of resting heart rate in patients with suspected or proven coronary artery disease. Eur Heart J. 2005 May;26(10):967 - 74. doi: 10.1093/eurheartj/ehi190.
8. Murín J, Kamenský G et al. Register CLARIFY – pohľad na slovenské údaje po piatich rokoch. Cardiology Letters 2017;26(4):236-246.
9. Böhm M, Swedberg K, Komajda M et al. Heart rate as a risk factor in chronic heart failure (SHIFT): the association between heart rate and outcomes in a randomised placebo‑controlled trial. Lancet. 2010 Sep 11;376(9744):886-94. doi: 10.1016/S0140-6736(10)61259-7. PMID: 20801495.
10. Eriksen‑Volnes T, Westheim A, Gullestad L et al. β‑Blocker Doses and Heart Rate in Patients with Heart Failure: Results from the National Norwegian Heart Failure Registry. Biomed Hub. 2020 Feb 21;5(1):9-18. doi: 10.1159/000505474
11. McDonagh TA, Metra M, Adamo M et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J. 2021 Sep 21;42(36):3599-3726. doi: 10.1093/eurheartj/ehab368.
12. Šimková A Výsledky DMTK u pacientov s artériovou hypertenziou v roku 2021, Medicus News 3/3021
13. Ceral J et al. Difficult‑to‑control arterial hypertension or uncooperative patients? The assessment of serum antihypertensive drug levels to differentiate non‑responsiveness from non‑adherence to recommended therapy. Hypertension Research. 2011;34,87–90.
14. Naderi SH, Bestwick JP, Wald DS. Adherence to drugs that prevent cardiovascular disease: meta‑analysis on 376,162 patients. Am J Med. 2012 Sep;125(9):882-7.e1. doi: 10.1016/j.amjmed. 2011. 12. 013.
15. IQVIA DATA, 2020
16. Thomopoulos C, Bazoukis G, Tsioufis C, Mancia G. Beta‑blockers in hypertension: overview and meta‑analysis of randomized outcome trials. J Hypertens. 2020; 38(9):1669-1681.
17. Lutai MI et al. Ukrainian Cardiology Magazine. 2019;26(1):13-2.
18. Yamashita T, Ikeda T, Akita Y. Comparison of heart rate reduction effect and safety between bisoprolol transdermal patch and bisoprolol fumarate oral formulation in Japanese patients with persistent/permanent atrial fibrillation (BISONO‑AF study). J Cardiol. 2019 May;73(5):386 - 393. doi: 10.1016/j.jjcc.2018. 11. 009.
19. Nedogoda SV, Ledyaeva AA, Chumachok EV et al. Randomized trial of perindopril, enalapril, losartan and telmisartan in overweight or obese patients with hypertension. Clin Drug Investig. 2013 Aug;33(8):553-61. doi: 10.1007/s40261-013-0094-9.
20. Brugts JJ, Bertrand M, Remme W et al. The Treatment Effect of an ACE‑Inhibitor Based Regimen with Perindopril in Relation to Beta‑Blocker use in 29,463 Patients with Vascular Disease: a Combined Analysis of Individual Data of ADVANCE, EUROPA and PROGRESS Trials. Cardiovasc Drugs Ther. 2017 Aug;31(4):391-400. doi: 10.1007/s10557-017-6747-9.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článek Časný karcinom žaludku
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2022 Číslo 6- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Co dělat při intoleranci statinů?
-
Všetky články tohto čísla
- Hlavní téma – Digestivní endoskopie
- Endoskopická léčba časného kolorektálního karcinomu
- Current trends in the diagnosis of pancreatic cancer
- Časný karcinom žaludku
- Komplexní přístup k pacientovi s arteriální hypertenzí a dyslipidemií
- Aká srdcová frekvencia je riziková v rôznych štádiách kardiovaskulárneho kontinua?
- SGLT-2 inhibice užitečným nástrojem v léčbě srdečního selhání se sníženou i zachovalou ejekční frakcí
- Chronická plicní onemocnění a spánek
- Spontánní koronární disekce, kazuistiky dvou případů u mužů
- Jaký je cílový krevní tlak pro pacienty po transplantaci ledviny?
- Opustil nás MUDr. Tomáš Klíma
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Časný karcinom žaludku
- Endoskopická léčba časného kolorektálního karcinomu
- Komplexní přístup k pacientovi s arteriální hypertenzí a dyslipidemií
- Current trends in the diagnosis of pancreatic cancer
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



