Postanalytická fáze a interpretace laboratorního testu (post-postanalytická fáze)
Postanalytical phase and interpretation of laboratory tests
The total testing process consists of five phases: pre-preanalytical (test selection), preanalytical, analytical, postanalytical and post-postanalytical (clinical work with laboratory test results). The major tools of postanalytical and post-postanalytical phases are: reference ranges, cut-off and action points, calculation of important indicators and graphic visualization, autovalidation, interpretative comment, reflexive and reflective testing, clinical examination of the patient with record in documentation, reporting of critical values and effective transmission of laboratory test results by laboratory information systems. The European Federation of Clinical Chemistry and Laboratory Medicine proposed quality indicators of postanalytical phase. The post-postanalytical phase currently has a great potential to be an important part of clinical biochemistry and other disciplines of laboratory medicine.
Keywords:
harmonization; patient safety; post-analytical phase; post-post-analytical phase; quality indicators; interpretative comment.
Authors:
T. Šálek 1,2; J. Franeková 3,4; A. Jabor 3,4; B. Friedecký 5
Authors‘ workplace:
obojí Hradec Králové
; Fakultní nemocnice Hradec Králové
; Katedra biomedicínských oborů, Lékařská fakulta, Ostravská Univerzita v Ostravě, Ostrava
1; Oddělení klinické biochemie, Krajská nemocnice T. Bati, a. s., Zlín
2; Pracoviště laboratorních metod, IKEM, Praha
3; 3. lékařská fakulta Univerzity Karlovy, Univerzita Karlova v Praze, Praha
4; Ústav klinické biochemie a diagnostiky, Lékařská fakulta Univerzity Karlovy v Hradci Králové, Univerzita Karlova v Praze
5
Published in:
Klin. Biochem. Metab., 24, 2016, No. 2, p. 82-87
Overview
Proces laboratorního vyšetření se skládá z pěti fází: pre-preanalytická (ordinace testu), preanalytická, analytická, postanalytická a post-postanalytická (klinická práce s výsledky testování). Klíčovými nástroji postanalytické a post-postanalytické fáze jsou referenční meze, cut-off hodnoty a akční meze, výpočty užitečných odvozených ukazatelů a grafické zhodnocení, autovalidace, interpretační komentář, reflexní a reflektivní testování, klinické vyšetření pacienta se záznamem o konziliu, hlášení kritických hodnot laboratorních testů a efektivní přenos výsledků laboratorních testů laboratorními informačními systémy. Evropská Federace Klinické Chemie a Laboratorní Medicíny navrhla indikátory kvality postanalytické fáze. Post-postanalytická fáze má v současné době předpoklady stát se významnou náplní klinické biochemie i jiných oborů laboratorní medicíny.
Klíčová slova:
harmonizace, bezpečnost pacienta, post-analytická fáze, post-post-analytická fáze; ukazatele kvality, interpretační komentář.
Úvod
V posledních letech roste počet, komplexnost a cena laboratorních testů. Proto se věnuje čím dál větší pozornost všem fázím laboratorního testování. Celkový proces laboratorního vyšetření se skládá z pěti fází:
- Pre-preanalytická (ordinace, indikace testů)
- Preanalytická (odběr a transport biologického materiálu, zpracování vzorku před vlastní analýzou)
- Analytická
- Postanalytická (vnitrolaboratorní procesy kontroly, generování výsledkových listů, přenos výsledků)
- Post-postanalytická (klinická práce s výsledky testování)
Evropská Federace Klinické Chemie a Laboratorní Medicíny (EFLM, European Federation of Clinical Chemistry and Laboratory Medicine) se snaží pomocí svých pracovních skupin o harmonizaci těchto fází. Chyby v laboratorní medicíně mohou být také rozděleny podle fáze, ve které vznikly [1]. Všechny fáze laboratorního testu jsou neoddělitelně propojeny. Chyba v kterékoliv předchozí fázi nemůže být napravena ve fázi další. Výskyt těchto chyb lze posoudit pomocí indikátorů kvality. Jedná se tedy o propojený řetězec se stejnou důležitostí všech fází. Vše musí probíhat v bezpečném prostředí pro pacienta [2].
Postanalytická fáze v nejširším slova smyslu začíná potvrzením analytické správnosti výsledků a končí rozhodnutím o další diagnostice nebo terapii pacienta. Cílem postanalytické fáze musí být maximální využití informace získané z provedených laboratorních testů. Kvalitní postanalytická fáze vyžaduje také kvalitní preanalytickou fázi, tj. zodpovědně předané informace na žádance, kde kromě výčtu jednotlivých testů by měl být prostor pro sdělení klinické otázky nebo konstatování klinického problému, údaj o tom, který hlavní problém se u pacienta řeší. Čím méně je známý klinický problém u pacienta, tím více se stává důležitou správně formulovaná klinická otázka.
Klinické rozhodování je čím dál více postaveno na laboratorních testech a mnohdy je laboratorní test jediným nástrojem rozhodování [3]. Jedná se o fázi s poměrně vysokým výskytem chyb. Počet chyb v postanalytické fázi se udává 13-20 % a v post-postanalytické 25-46 %, ze všech chyb v rámci celého laboratorního testu [4]. Určení přesné hranice mezi postanalytickou a post-postanalytickou fází možné není.
Nástroje postanalytické a post-postanalytické fáze (Desatero)
Referenční meze a rozhodovací limity
Jsou základními výchozími nástroji k interpretaci výsledků laboratorních vyšetření bez ohledu na to, zda probíhá v laboratoři nebo na klinickém pracovišti. Mezi referenčními intervaly a rozhodovacími limity existuje zásadní rozdíl.
Referenční intervaly jsou získávány statistickým zpracováním výsledků referenční populace (souboru jedinců o definovaném stavu zdraví) a při jejich ustanovení se zohledňují v různém stupni vlivy pohlaví, věku a případně i dalších demografických faktorů [5].
Rozhodovací limity (cut off hodnoty) jsou určeny jako konsensuální hodnoty, určené experty, stanovujícími je tak, aby co nejefektivněji diskriminovaly mezi zdravím a chorobou. Standardním nástrojem k určení hodnot rozhodovacích limitů jsou postupy ROC analýzy.
Historicky dlouhodobě byla interpretace výsledků laboratorních vyšetření založena na jejich srovnání s referenčními intervaly. V současnosti se však stále více preferuje interpretace založená na rozhodovacích limitech. Na aplikaci rozhodovacích limitů jsou založeny postupy při diagnostice a klasifikaci stupně chorob v některých obecně akceptovaných velkých mezinárodních doporučeních (guidelines).
Pro klinickou praxi má naprosto zásadní význam sledování vývoje výsledku laboratorního testu v čase. Ke změně stavu došlo s 95% pravděpodobností jen tehdy, když se dva po sobě jdoucí výsledky liší o více než takzvanou kritickou diferenci (CD). Ta se pro konkrétní test vypočítá z variačního koeficientu biologické intraindividuální variability (CVi) a mezilehlé preciznosti měření (CVa).
CD = 2,77 * (CVa2 + CVi2)0,5
Mezinárodní klinická doporučení jako nástroj harmonizace postanalytické fáze
V současnosti jsou dostupná k účelům interpretace laboratorních výsledků některá velmi důkladně propracovaná doporučení k diagnostice, klasifikaci a sledování některých často frekventovaných, závažných nemocí, umožňující vysoký stupeň jejich harmonizace. Máme na mysli doporučení k diagnostice a klasifikaci chronických ledvinových onemocnění, infarktu myokardu, a diagnózu a péči u diabetu.
K diagnostice a klasifikaci stupně onemocnění chronické ledvinové choroby jsou použity hodnoty cut off kreatininu, cystatinu C, odhadované glomerulární filtrace (eGFR) a hodnoty poměru albumin / kreatinin v moči (ACR). Z příslušného mezinárodního doporučení KDIGO 2012 [6] bylo odvozeno příslušné české národní doporučení [7]. Chronické onemocnění ledvin by mělo být klasifikováno podle glomerulární filtrace (GFR), albuminurie a příčiny. Rozlišuje se šest stadií podle eGFR a tři stadia podle albuminurie (Tabulka 1).
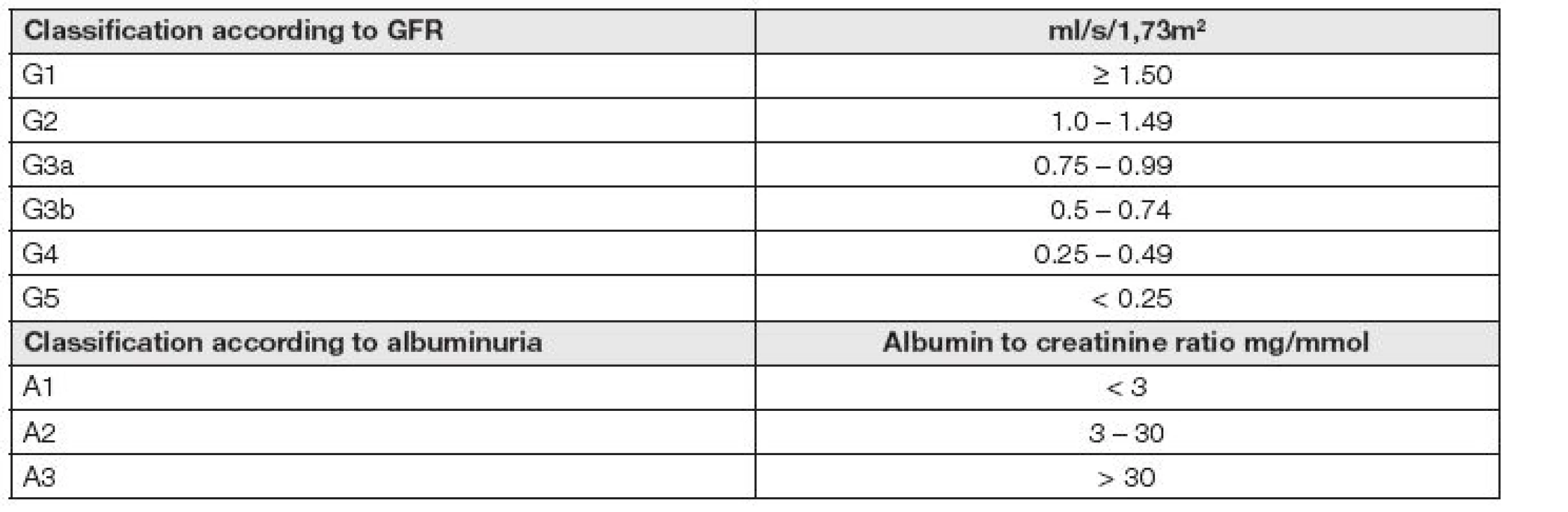
Mezinárodní doporučení pro diagnózu a management diabetu používá k diagnóze diabetu a prediabetu a k managementu průběhu nemoci řady rozhodovacích limitů (Tabulka 2).
![The use of decision limits in the diagnostics of diabetes mellitus [8]. FPG = fasting plasma glucose, 1h or 2h PG = one or two hours post glucose challenge, HbA<sub>1c</sub> = glycated hemoglobine, GDM = gestational diabetes mellitus](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/e1b8e8f330bf397b24c70925971bdd6d.jpg)
Aktualizace doporučení pro diabetes na rok 2016 byla nově publikována [8,9].
Mezinárodní doporučení k diagnóze infarktu myokardu pracují v současnosti s jediným markerem, s kardiálními troponiny I a T měřenými vysoce senzitivními metodami s požadavkem dosažení hodnoty preciznosti měření vyjádřené jako variační koeficient CV ≤ 10,0 % na koncentraci 99 percentilu zdravé populace [10]. Národní doporučení, vycházející se shodných předpokladů bylo publikováno v roce 2015. Hodnocení velikosti změny vysoce senzitivních troponinů v prvních hodinách suspektního akutního koronárního syndromu pro vyloučení (eventuálně potvrzení) akutního infarktu myokardu je označováno jako princip „delta“. Interval opakovaného vyšetření je podle doporučení Evropské kardiologické společnosti z roku 2011 tři hodiny. Některé nejcitlivější soupravy umožňují rozhodování již s použitím intervalu 1 hodina [11].
Při interpretaci výsledků a také při tvorbě kritických a akčních hodnot je třeba mít neustále na paměti jejich úzkou závislost na úrovni analytické kvality, jmenovitě na stupni její standardizace a harmonizace. Autoři uvedených doporučení si začínají tyto souvislosti uvědomovat a klást na ně důraz.
Výpočty užitečných odvozených parametrů a grafické hodnocení
Tyto parametry musejí být podloženy robustní teorií a relevantními zdroji, s důrazem na přesnost a spolehlivost, ideálně s odkazem na zdroj. Příkladem z oblasti acidobazické rovnováhy je výpočet Base excess v extracelulární tekutině, který je ukazatelem metabolické složky acidobazické rovnováhy. Při podezření na intoxikaci toxickými alkoholy, například metanolem, může pomoct výpočet takzvaného osmolálního okna. Grafické hodnocení se využívá například ve farmakokinetickém modelování.
Autovalidace
Autovalidace je proces, kdy počítač provádí prvotní verifikaci výsledků testů. Jakákoli data, která spadají mimo nastavené parametry, by měla být překontrolována laboratorním specialistou. Nastavení parametrů pro výběr výsledků, které jsou automaticky uvolněny, provádí erudovaný pracovník laboratoře (odpovídá současně za takto uvolněné výsledky).
Interpretační komentář (IK)
Může komentovat kteroukoliv fázi laboratorního testu, nicméně většina IK má nejvíce vztah k post-postanalytické fázi. Typy IK:
- a) IK vztahující se k adekvátnosti ordinace testu - vyslovení podezření na nesprávné naordinování testu
Příkladem je práce, kde autoři při ordinaci 1,25 kalcitriolu upozornili, že tento test neinformuje o zásobách vitaminu D v organismu. Výsledkem vhodně navrženého komentáře byl pokles ordinací tohoto testu ve prospěch 25-hydroxy vitaminu D [12].
- b) IK upozorňující na možný problém v preanalytické fázi
Příkladem je náhlý vzestup plazmatického kalia v rámci opakovaného vyšetření acidobazické rovnováhy v plné krvi bez rozvoje acidózy či renálního selhávání, u kterého lze dát upozornění: diferenciálně-diagnosticky zvažujte hemolýzu v odběrové nádobce.
- c) IK vztahující se k analytické fázi
Příkladem je náhlý pokles enzymově stanoveného kreatininu na jednotce intenzivní péče, který může být způsoben lékovou interferencí dobutaminu [13].
- d) Doporučení dalšího algoritmu testování
Příklady: u zvýšené koncentrace celkové bílkoviny v séru lze doporučit elektroforézu proteinů, při vysoké katalytické aktivitě alkalické fosfatázy u muže lze doporučit stanovení PSA, u patologie základních testů poruch štítné žlázy je možné doplňovat upřesňující vyšetření, viz též dále reflexní a reflektivní testování.
- e) Doporučení terapie – návrh dávky léku v rámci terapeutického monitorování léčiv (TDM).
V tomto případě se doporučuje mít vytvořenou elektronickou žádanku, ve které je prostor pro udání vstupních parametrů pro aplikaci celého farmakokinetického modelu: datum nasazení léku, interval podání, dávku léku, čas posledního podání a způsob aplikace. Na základě změřené koncentrace léku a farmakokinetických parametrů lze doporučit dávkování léku a interval dalšího vyšetření [14].
- f) Komplexní zhodnocení souboru testů
Příkladem je zhodnocení několika CD znaků v rámci vyšetření průtokové cytometrie krve nebo kostní dřeně. Dalším příkladem může být interpretační podpora v oblasti monoklonálních gamapatií a příbuzných onemocnění.
Mnohdy je k zodpovědnému vytvoření interpretačního komentáře nezbytné získat další informace. Vylepšující se laboratorní a nemocniční informační systémy toto získávání informací ulehčují. Velmi přínosná je diskuse s ošetřujícím lékařem, iniciovaná jak z kliniky, tak z laboratoře. Pokud není klinická otázka odpovězena, může si ošetřující lékař vyžádat konzilium klinického biochemika.
Reflexní testování
Jde o nástroj, kdy je automaticky při určité hodnotě laboratorního testu doplněno další laboratorní vyšetření. Někdy se také nazývá „testování podle protokolu“, kdy je předdefinovaný testovací protokol automaticky kompletován. Nevýhodou je, že se algoritmus spouští vždy s rizikem, že kompletace protokolu nemusí být vhodná ve všech klinických situacích. Příkladem je doplnění mikroskopického vyšetření moče při pozitivitě chemického vyšetření na krev nebo leukocyty.
Reflektivní testování
Reflektivní testování představuje praxi doplňování testů na podkladě individuálních výsledků pacienta. Vychází z úvahy laboratorního lékaře a je založeno na klinickém posouzení (reflexi) laboratorního lékaře při interpretaci výsledků. Jde o situaci, kdy při vydávání výsledkové zprávy se rýsuje určitý patologický stav, ale k jeho potvrzení je třeba doplnit stanovení dalšího testu [15]. V České republice to bohužel přímo možné není, nicméně proaktivním přístupem lze zatelefonovat ošetřujícímu lékaři a ten vystaví žádanku na dodatečná vyšetření. Předpokladem je tedy vždy efektivně nastavený způsob komunikace mezi klinickým pracovníkem a lékařem laboratoře. Laboratoř si obecně nastaví systém, u kterých testů, a v jakých situacích, lze uvažovat o doordinovávání testů. Pacientovi se tím ušetří zbytečný odběr a diagnostický proces se může podstatně urychlit.
Klinické vyšetření pacienta a konzilium u lůžka pacienta
To se skládá z odběru anamnézy pacienta, fyzikálního vyšetření, zhodnocení výsledků zobrazovacích metod a laboratorních testů. Výstupem je doporučení o dalším postupu. Může vyústit v dispenzarizaci pacienta. Ve Spojených Státech je diskutován přímý přístup pacientů k expertům laboratorní medicíny se svými problémy [16]. V České republice k tomuto účelu slouží metabolické ambulance klinické biochemie a další ambulance klinicko-laboratorních oborů. Dobrým příkladem je účast klinických biochemiků v projektu MED-PED (Make Early Diagnosis, Prevent Early Death) při vyhledávání, diagnostice a léčbě pacientů s familiární hypercholesterolémií. V nemocnicích se konzilia všech odborností zadávají elektronicky. Může být nabízeno konzilium klinické biochemie.
Hlášení výsledků v oblasti kritických (panických) hodnot.
Kritická hodnota je výsledek, který může pacienta bezprostředně ohrožovat na životě. Laboratoř musí mít vytvořený seznam vyšetření s kritickými hodnotami. Hlášení musí být dokumentováno včetně volaného obsahu, komu byl výsledek hlášen a času volání. Dnes je systém hlášení kritických hodnot součástí laboratorních informačních systémů s různou mírou automatizace. Pro hlášení kritických výsledků má mít laboratoř také stanovenou tzv. eskalační politiku, tj. systém předání informace na další (obvykle vyšší) místa v hierarchii ošetřování tak, aby při neúspěchu hlášení např. na úrovni sestry (nedostupnost) byla informace předávána na další úroveň tak, aby se kritická informace nikdy neztratila.
Technické přenesení výsledků
V dnešní době obrovských kvant výsledků nabývá také na významu. Je nutný bezchybný a rychlý přenos výsledků do ordinace ošetřujícího lékaře. Vše vyžaduje úzkou spolupráci s informatiky.
Souhrnně lze konstatovat, že hlavní složkou post-postanalytické fáze je interpretace výsledku s rozhodnutím o dalším postupu diagnostiky a léčby pacien-ta. Podílí se na ní laboratorní pracovník (lékař nebo jiný odborný pracovník laboratoře) vždy ve spolupráci s ošetřujícím lékařem.
Indikátory kvality postanalytické fáze
Normativní požadavky na postanalytickou fázi jsou uvedeny v normě ISO 15189 : 2012 [17]. (poznámka – v ČR jde o ČSN EN ISO 15189 : 2013, mezinárodní je 2012)
Požadavky k realizaci postanalytické fáze v klinických laboratořích jsou v této normě soustředěny v odstavcích:
- a) procesy po laboratorním vyšetření (5.7)
- b) sdělování výsledků (5.8)
- c) uvolňování výsledků (5.9)
Dále uvedené návrhy indikátorů kvality postanalytické fáze představují kritéria kvality těchto tří odstavců normy ISO 15189.
Pro rostoucí význam postanalytické fáze se rozběhla diskuse o potřebě indikátorů kvality také v této oblasti [18]. Později Mezinárodní federace Klinické Chemie a Laboratorní Medicíny (IFCC) vytvořila pracovní skupinu Laboratory Errors and Patient Safety (WG LEPS). Tato skupina vytvořila předběžný návrh indikátorů kvality v laboratorní medicíně. Rozdělení indikátorů je podle fází laboratorního testu na preanalytické, analytické a postanalytické.
Indikátory kvality postanalytické fáze zahrnují: (Tabulka 3).
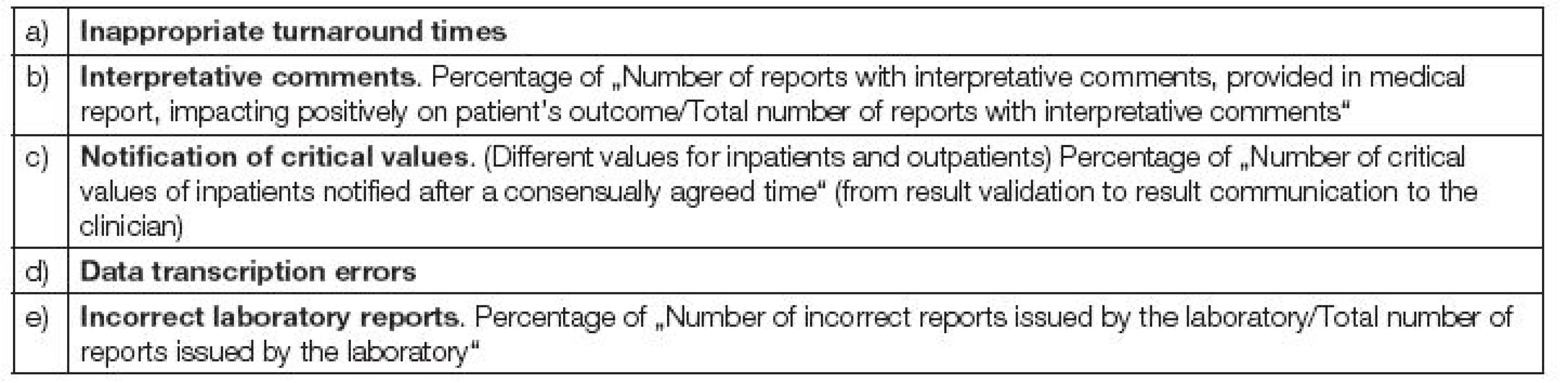
Ze stejného úhlu pohledu jsou rozděleny chyby v postanalytické fázi [19].
Konzultační a poradenské služby laboratoře jsou řešeny na třech místech normy ISO15 189. Pacient musí být jejím středobodem v pravém slova smyslu. Častým souslovím normy je zamýšlené použití (intended use). Všechny fáze laboratorního testu by měly vyhovovat zamýšlenému použití = prospěchu pacienta. Krev je majetkem pacienta. On má právo také znát své výsledky. Neustále se celosvětově diskutuje přímý přenos výsledků pacientovi. Přibývá situací, kdy si pacient telefonuje do laboratoře ohledně interpretace svých testů. Vzniká tedy komunikační trojúhelník mezi pacientem, ošetřujícím lékařem a laboratoří [20]. Otázkou zůstává bezpečnost komunikace včetně možnosti identifikace volající osoby.
Iniciativa „Choosing wisely“
V roce 2012 vyhlásila ve Spojených státech nadace ABIM (ABIM Foundation, http://www.abimfoundation.org/) kampaň s názvem „Choosing wisely“ s cílem „podpořit diskusi lékařů a pacientů o moudrém výběru léčby“ (http://www.choosingwisely.org/). Tato inciativa (v Evropě se také používá termín „slow medicine“) vychází z možnosti ohrožení bezpečnosti pacienta nebo z možnosti vytvoření rizikové situace nadměrnou a zbytečnou diagnostikou nebo nepotřebnou terapií. Postupně se zapojila celá řada odborných společností, v roce 2015 kampaň podporovalo 12 států (USA, Kanada, Austrálie, Itálie a další). Každá participující odborná společnost vytipovala pět zbytečných testů/postupů. Příklad 10 zbytečných postupů, které udává Americká společnost klinických patologů pro oblast laboratorní diagnostiky, je uvedena v Appendixu tohoto článku. Zajímavý report o výzkumu postojů amerických lékařů k problematice „choosing wisely“ lze nalézt na stránce http://www.choosingwisely.org/wp-content/uploads/2015/04/Final-Choosing-Wisely-Survey-Report.pdf.
„Choosing wisely“ tedy objímá jak počátek smyčky brain-to-brain (pre-preanalytická fáze) z hlediska správné indikace, ale i její konec (post-postanalytická fáze), kde se realizuje (konvertuje) správná indikace do pacientova prospěchu správnou interpretací a přiměřenou lékařskou akcí.
Appendix
American Society for Clinical Pathology
Ten Things Physicians and Patients Should Question
Released February 21, 2013 (1-5) and February 3, 2015 (6-10)
- Don’t perform population based screening for 25-OH-Vitamin D deficiency.
- Don’t perform low-risk HPV testing.
- Avoid routine preoperative testing for low risk surgeries without a clinical indication.
- Only order Methylated Septin 9 (SEPT9) to screen for colon cancer on patients for whom conventional diagnostics are not possible.
- Don’t use bleeding time test to guide patient care.
- Don’t order an erythrocyte sedimentation rate (ESR) to look for inflammation in patients with undiagnosed conditions. Order a C-reactive protein (CRP) to detect acute phase inflammation.
- Don’t test vitamin K levels unless the patient has an abnormal international normalized ratio (INR) and does not respond to vitamin K therapy.
- Don’t prescribe testosterone therapy unless there is laboratory evidence of testosterone deficiency.
- Don’t test for myoglobin or CK-MB in the diagnosis of acute myocardial infarction (AMI). Instead, use troponin I or T.
- Don’t order multiple tests in the initial evaluation of a patient with suspected thyroid disease. Order thyroid-stimulating hormone (TSH), and if abnormal, follow up with additional evaluation or treatment depending on the findings.
Převzato z: http://s3.amazonaws.com/ascpcdn/static/ASCPResources/Advocacy/Feb2015/Choosing+Wisely+Recommendations+2015.pdf (cit 31. 12. 2015).
Do redakce došlo 13. 1. 2016
Adresa pro korespondenci:
MUDr. Tomáš Šálek, Ph.D.
Krajská nemocnice T. Bati, a. s.
Havlíčkovo nábřeží 600
762 75 Zlín
e-mail: t.salek@bnzlin.cz
Sources
1. Lippi, G., Banfi, G., Church, S. et al. Preanalytical quality improvement: in pursuit of harmony, on behalf of European Federation for Clinical Chemistry and Laboratory Medicine (EFLM) Working group for Preanalytical Phase (WG-PRE). Clin. Chem. Lab. Med., 2014, 53: p. 357–370.
2. Friedecký, B. Kvalita v klinické laboratoři a bezpečnost pacientů. Klin. Biochem. Metab., 2010, 18 (39): p. 136–143.
3. Lippi, G., Plebani, M. Laboratory medicine does matter in science (and medicine)… yet many seem to ignore it. Clin. Chem. Lab. Med., 2015, 53: p. 1655–1656.
4. Hawkins, R. Managing the pre - and post-analytical phases of the total testing process. Ann. Lab. Med., 2012, 32: p. 5–16.
5. Cerriotti, F., Hinzmann, R., Panteghini, M. Reference intervals – the way forward. Ann. Clin. Biochem., 2009, 46: p. 8–17.
6. International society of nephrology. KDIGO 2012 clinical practice guideline for the evaluation and management of chronic kidney disease. Kidney Int. Suppl., 2013, 3: p. 1–150.
7. Česká nefrologická společnost ČLS JEP a Česká společnost klinické biochemie ČLS JEP. Doporučení k diagnostice chronického onemocnění ledvin. Klin. Biochem. Metab., 2014, 22 (43): p. 138–152.
8. American diabetes association. Standards of medical care in diabetes. Diabetes Care 2016, 39 (Suppl 1): S1–S112.
9. Česká diabetologická společnost ČLS JEP a Česká společnost klinické biochemie ČLS JEP. Doporučení odborných společností - aktualizace: Diabetes mellitus - laboratorní diagnostika a sledování stavu pacientů. Klin. Biochem. Metab., 2016, 24(45): p.39-50.
10. Thygessen, K., Alpert, J. S., Jaffe, A. S. et al. Third universal definition of myocardial infarction. Eur Heart. J., 2012, 33: p. 2551–2567.
11. Friedecký, B., Jabor, A., Kratochvíla, J. et al. Doporučení ČSKB: používání kardiálních troponinů při podezření na akutní koronární syndrom. Klin. Biochem. Metab., 2015, 23 (44): p. 71–77.
12. Salinas, M., López-Garrigós, M., Flores, E., Leiva-Salinas, M., Ahumada, M., Leiva-Salinas, C. Education and communication is the key for the successful management of vitamin D test requesting. Biochem. Med. (Zagreb) 2015, 25: p. 237–241.
13. Senčík, P.(jr), Franeková, J., Komínková, M. et al. Interference dobutaminu při stanovení analytů s využitím Trinderovy reakce. Klin. Biochem. Metab., 2012, 20 (41): p. 17–30.
14. Hiemke, C., Baumann, P., Bergmann, N. et al. AGNP consensus guidelines for therapeutic drug monitoring in psychiatry: update 2011. Pharmacopsychiatry 2011, 44: p. 195–235.
15. Verboeket-van de Venne, W. P. H. G., Aakre, K. M., Watine, J., Oosterhuis, W. P. Reflective testing: adding value to laboratory testing. Clin. Chem. Lab. Med., 2012, 50: p. 1249–1252.
16. Laposata, M. Putting the patient first – using the expertise of laboratory professionals to produce rapid and accurate diagnoses. Lab. Med., 2014, 45: p. 4–5.
17. International standardisation organisation. ISO 15189 : 2012 Medical laboratories – requirements for quality and kompetence. Geneva: International standardisation organisation, 2012. (Úřad pro technickou normalizaci, metrologii a státní zkušebnictví. ČSN EN ISO 15189 : 2013 Zdravotnické laboratoře – požadavky na kvalitu a způsobilost. Praha: Úřad pro technickou normalizaci, metrologii a státní zkušebnictví, 2013.)
18. Plebani, M. Laboratory errors: how to improve pre - and post-analytical phases? Biochem. Med. (Zagreb) 2007, 17: p. 5–9.
19. Plebani, M., Astion, M. L., Barth, J. H. et al. Harmonization of quality indicators in laboratory medicine: a preliminary consensus. Clin. Chem. Lab. Med., 2014, 52: p. 951–958.
20. Watson, I. D., Siodmiak, J., Oosterhuis, W. P. et al. European views on patients directly obtaining their laboratory test results. Clin. Chem. Lab. Med., 2015, 53: p. 1961–1966.
Labels
Clinical biochemistry Nuclear medicine Nutritive therapistArticle was published in
Clinical Biochemistry and Metabolism

2016 Issue 2
-
All articles in this issue
- Čipy a kapilární elektroforéza v imunoanalýze
- Ověření použitelnosti poměru expresí genů NPHS2 a SYNPO při diagnostice fokální segmentální glomerulosklerózy a minimálních změn glomerulů
- Aktivita fosfomanomutázy 2 u pacientů s podezřením na dědičnou poruchu glykosylace
- Kvalita, kontrola a validace glukometrů a CGM systémů. Přehled stavu.
- Postanalytická fáze a interpretace laboratorního testu (post-postanalytická fáze)
- Changes in Paraoxonase 1 activity and concentration of conjugated dienes in connection with number of metabolic syndrome components
- Clinical Biochemistry and Metabolism
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Kvalita, kontrola a validace glukometrů a CGM systémů. Přehled stavu.
- Postanalytická fáze a interpretace laboratorního testu (post-postanalytická fáze)
- Aktivita fosfomanomutázy 2 u pacientů s podezřením na dědičnou poruchu glykosylace
- Ověření použitelnosti poměru expresí genů NPHS2 a SYNPO při diagnostice fokální segmentální glomerulosklerózy a minimálních změn glomerulů
