Informační systémy v radioterapii
Radiotherapy and the Flow of Data and Documentation
Working approaches to radiotherapy are constantly in contact with new techniques that simultaneously require more advanced information flow and integration of all required information. These procedures are multi-dimensional and comprise a broad spectrum of documentation (patient demography, radiotherapy data, information required for diagnosis and treatment specification, illustrative records, etc.). These data are indispensable to the patient treatment process and it is crucial that they be integrated into patient health documentation. They are also necessary to enable long-term and speedy access to the data fields required by staff involved in treatment. In view of the various requirements placed on systems and their range of usage, it is essential that communication standards (DICOM, DICOM RT, PACS, HL7) are employed in such a way as to ensure compatibility and common systems communication.
Key words:
information system – PACS – RT PACS – electronic medical record (EMR) – DICOM RT
This study was supported by the following research programme of the Ministry of Health of the Czech Republic: FUNDIN MO0MOU2005.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
:
P. Tobiáš 1; P. Šlampa 1
; M. Zycháček 2
:
Klinika radiační onkologie LF MU a MOÚ, Brno
1; Krajská nemocnice Tomáše Bati, a. s., Onkologické centrum, Zlín
2
:
Klin Onkol 2011; 24(3): 224-230
:
Short Communication
V pracovních postupech radioterapie se neustále využívají nové techniky, které zvyšují nároky na informační toky a integraci veškerých nutných informací. Tyto postupy jsou multidimenzionální a zahrnují široké spektrum dokumentů (demografické údaje pacienta, data o radioterapii, diagnostické informace nutné pro stanovení postupu léčby, obrazovou dokumentaci atd.). Data jsou nezbytně nutná pro průběh léčby pacienta a je potřebné zajistit jejich integraci se zdravotní dokumentací pacienta. Dále musejí zajistit ošetřujícímu personálu trvalý a rychlý přístup k potřebným údajům. Vzhledem k různým požadavkům na systémy a jejich různorodé využití je nevyhnutelné použití komunikačních standardů (DICOM, DICOM RT, PACS, HL7) tak, aby byla zajištěna kompatibilita a vzájemná komunikace systémů.
Klíčová slova:
informační systém – PACS – pacientský elektronický záznam (EMR) – DICOM RT
Úvod
V posledních letech se v naší republice zvýšil na radioterapeutických pracovištích počet především lineárních urychlovačů. Od konce roku 2001, kdy bylo v ČR 18 lineárních urychlovačů (LINAC), se tento počet do roku 2009 více než zdvojnásobil; v současnosti je v naší republice evidováno 40 urychlovačů [1]. Spolu s nárůstem počtu ozařovačů dochází rovněž k rozvoji nových metod ozařování, plánování terapie (IMRT – intenzitně modulovaná radioterapie) a metod přesné lokalizace cílových objemů pomocí kV diagnostické techniky, např. obrazem řízené radioterapie (IGRT). Tyto nové metody přinesly významné kvalitativní změny v oblasti léčby zářením a vyšší počet LINAC má samozřejmě pozitivní vliv na vyšší počet ozářených pacientů. Díky rychle se vyvíjejícím technologiím v radiační terapii lze dnes sestavit systémy, které zajistí potřebnou úroveň integrace pro radioterapeutická pracoviště.
Vyšší počet pacientů léčených radioterapií s paralelním využitím nových metod generuje nové nároky na pacientskou dokumentaci z hlediska obsahu, kvantity uchovávaných dat, jejich dostupnosti, přehlednosti a přístupu k nim. Následkem toho se zvyšují nároky na kapacitu uchovávané dokumentace a přístup k ní. Rovněž objemy pacientských obrazových dat velmi prudce narůstají, a to díky novým technologiím v diagnostice, ale i v radioterapii a také díky novým možnostem v oblastech informačních technologií (IT) a digitální archivace pacientských dat. Z těchto důvodů dochází v posledních letech k rozvoji a využití IT technologií nejen v oblasti radiodiagnostiky, ale i v radioterapii. Jestliže v roce 2000 bylo digitální diagnostickou technikou a pacientským archivačním a komunikačním systémem (PACS) vybaveno pouze několik pracovišť (méně než 3 %), tak v dnešní době disponuje těmito technologiemi více než 80 % diagnostických klinik a oddělení. Tyto trendy zasáhly i oblast radioterapie. Nárůst počtu pacientů, objemy pacientských dat, nutnost interdisciplinárního přenosu informací, jejich zpracování a nastavení pracovních a datových toků generují nutnost vzájemné komunikace diagnostických a terapeutických systémů. Aby bylo možno zajistit vzájemnou komunikaci systémů, je pro digitální zobrazení a komunikaci v lékařských standardech používáno standardu DICOM (jeho předchůdci – ACR NEMA z roku 1982, další verze ACR-NEMA 2.0 z roku 1988 a hlavní reforma nazvaná DICOM), který integruje existující standardy přenosu obrazu a pacientských informací od roku 1992 a specifikuje standardy digitálních obrazových systémů v medicíně pro zpracování obrazů a přenosů informací [2,3].
Systém DICOM se stal jedním ze základních stavebních kamenů pro implementaci, přenos a uchování obrazových záznamů (PACS), které umožňují komunikaci mezi různými zařízeními v radiologii a v radioterapii. DICOM standardy umožňují archivovat obraz společně s příslušnými pacientskými informacemi. Velmi specifická zobrazení v radiační terapii (text, grafy a linie izodózního plánu a jejich superpozice v lékařském zobrazení) vytvářejí podklad pro vznik speciálních informací v radiační terapii a jejich atributů.
Pracovní postupy v radiodiagnostice
Srovnání postupů práce v radiologii s pracovními postupy v radiační terapii ukazuje rozdíly mezi informačními požadavky těchto dvou specializací v lékařství. Na obr. 1 jsou znázorněny datové toky při procesu diagnostiky daného pacienta na radiodiagnostickém oddělení. Předtím než byla oddělení digitalizována, byl tento postup prováděn manuálně s využitím analogové (tištěné) dokumentace a klasických filmů. S implementací digitální radiografie a PACS systémů se práce velmi zjednodušila. Po příjezdu pacienta do nemocnice, jeho registraci do nemocničního informačního systému (NIS) a do radiologického informačního systému (RIS) (kroky 1–3) jsou identifikační údaje pacienta s žádostí o vyšetření přeneseny prostřednictvím řídicích funkcí PACS do příslušných modalit (kroky 4–7) a zároveň je systémem připraven soubor dřívějších vyšetření pacienta. Po provedení vyšetření jsou snímky uloženy a zároveň jsou systémem distribuovány na požadovaná pracoviště (kroky 8–12), kde je doplněn jejich popis a na základě radiologem provedené diagnostiky (kroky 12–14) je specialistou stanoven další postup v diagnostice či léčbě pacienta. Paralelně jsou snímky včetně popisu uloženy do obrazového archivu a rovněž distribuovány na další (kompetentní) pracoviště (kroky 15–16), kde jsou k dispozici ošetřujícímu personálu.
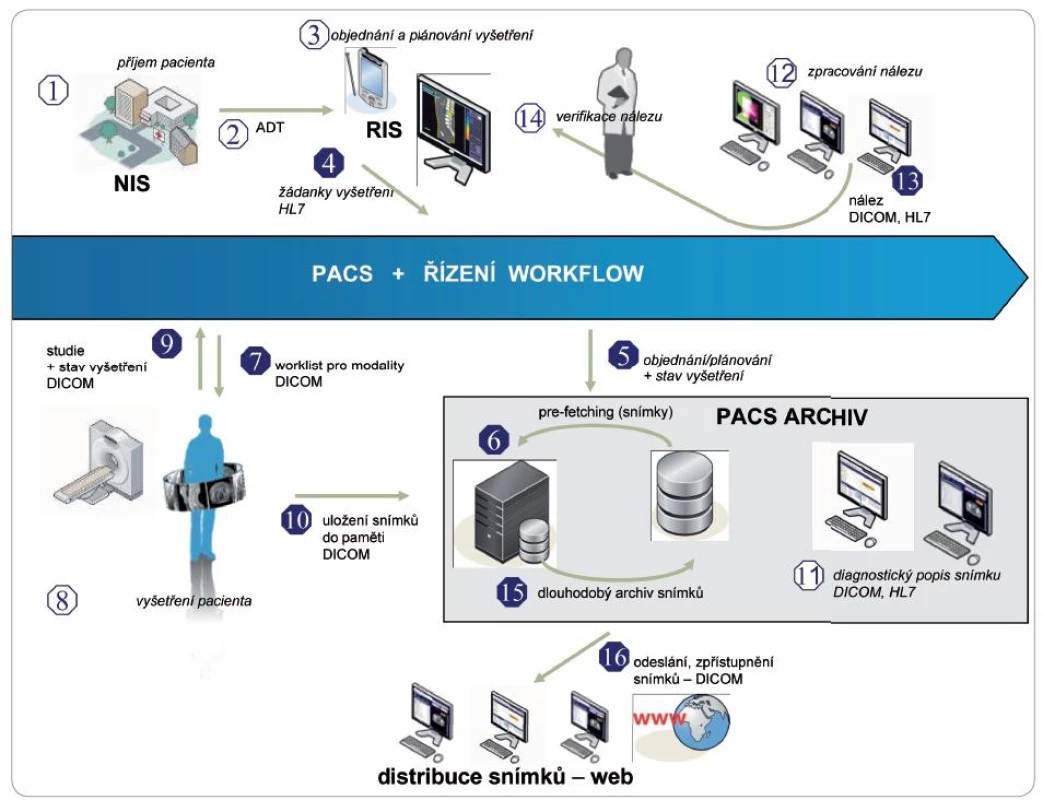
Tento systém práce je schopen ušetřit spoustu času a námahy při hledání starých snímků, při přípravě hlášení a kompletaci dokumentace pacienta. Navíc použití PACS systému umožňuje prohlížení snímků z různých modalit a jejich eventuální integraci. Veškeré archivované snímky a dokumenty jsou personálu rychle a snadno k dispozici bez obav ze ztráty datové nebo obrazové dokumentace.
Pracovní postupy v radiační terapii
Radiační terapie představuje dva základní typy modalit – externí radioterapii a brachyterapii. Na základě doporučení odesílajícího lékaře je pacient zaregistrován do NIS na oddělení radiační onkologie. Radiační onkolog vyšetří pacienta a určí další vhodný postup v diagnostice a léčebnou strategii na základě předchozích výsledků a léčebných zpráv. Při rozhodnutí o léčbě zářením bude u pacienta stanoven harmonogram plánování a zahájení léčby. Při plánování radioterapie je základní metodou CT vyšetření, nicméně v mnoha případech se začíná využívat i kombinací několika diagnostických metod (CT + PET, CT + MRI).
Obr. 2 ukazuje schematický přehled pacientovy léčby na oddělení radiační onkologie [4].
![Obrázek ilustruje rozhodovací proces o postupu léčby pacienta na oddělení radiační onkologie [4].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/039cae53f763ca06c150de3e4bf09a2a.jpg)
Cílem plánování léčby je distribuovat nejvyšší možnou homogenní dávku záření do plánovacího objemu, ale zároveň minimalizovat dávku do okolní zdravé tkáně, zvláště pak do citlivých (kritických) orgánů. Informace získané z diagnostických snímků jsou velmi důležité pro plánování procesů radiační terapie (obr. 3). Celý proces plánování radioterapie začíná lokalizací cílového objemu (nádoru). K tomuto účelu si lékař objedná plánovací diagnostická vyšetření (CT, MRI, PET CT) dle pravděpodobné lokalizace a struktury nádoru (kroky 2–6). Pacientské informace, včetně žádanky o vyšetření, jsou doručeny do přijímacího místa příslušné modality (DICOM WORKLIST) a zobrazeny na pracovní stanici. Po provedení diagnostického vyšetření jsou snímky (formát DICOM) přiřazeny k dokumentaci pacienta (krok 4) a uloženy do databáze systému jako součást chorobopisu pacienta. DICOM snímky (CT skeny, skeny magnetické rezonance – MRI nebo skeny pozitronové emisní tomografie – PET) jsou potom odeslány (kroky 5, 6) do plánovacího systému (TPS), kde je konkretizován plán ozáření cílového objemu (krok 7).
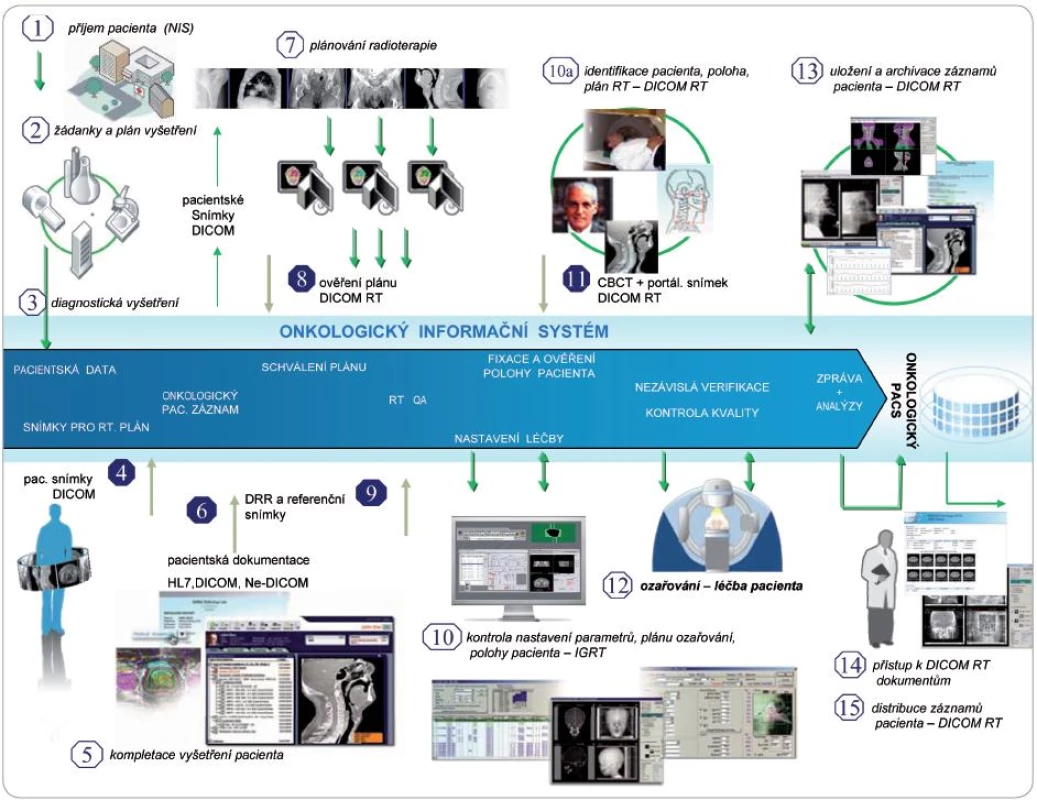
Každý plán musí být vyhodnocen a ověřen (kroky 7 a 8), musí obsahovat histogram objemu dávky a planární distribuci dávky. Detailní analýza distribuce dávky je důležitá pro dávku v cílovém objemu a pro přesné zjištění „teplých“ a „studených“ míst v izodózním plánu. Výsledné rozložení dávky je často limitováno prioritou kritických orgánů (OAR). Tyto faktory jsou v mnoha případech s výhodou korigovány při použití technik plánování IMRT a korekce polohy pomocí IGRT (umožňuje zmenšit ochranné lemy). Pro ověření polohy a izodózního plánu léčebného pole jsou využívány snímky ze simulátoru nebo virtuálního simulátoru. Nazývají se digitálně rekonstruované radiografy (DRR) a budou sloužit jako referenční obrázky pro ověření léčby (krok 9). Hotový plán je prezentován radiačním onkologům pro vyhodnocení a schválení léčby (krok 8).
Je-li ozařovací plán schválen, radiační onkolog předepíše léčbu (kroky 10, 11) – ozařovací protokol, včetně časové posloupnosti (časový plán / rozložení ozařování v čase, frakcionace). Protokoly záznamu léčby s veškerými detaily plánování a léčby jsou po zpracování a ověření uloženy jako součást dokumentace pacienta a vzhledem k tomu, že jsou uloženy v digitální formě, je možné je kdykoliv využít pro léčbu (zářením i dalšími metodami, např. chemoterapií) a také pro porovnání úspěšnosti terapie nebo v případě jejího opakování z důvodů recidivy onemocnění. Digitalizace procesů umožňuje automatické ukládání dat a jejich využití v procesu komplexní terapie.
Před vlastní léčbou zářením je nutné přezkoumání přesnosti plánu léčby s ohledem na velikost léčených polí, nastavení, stínění. Další ověření se provádí přímo na lineárním urychlovači. Pro toto ověření je lineárním urychlovačem generován portálový snímek, popř. kV zobrazení polohy pacienta (CBCT – Cone Beam CT – krok 11), buď jako filmový snímek (manuální zpracování), nebo digitální portálový snímek, eventuálně digitální sekvence z CBCT.
Po ověření všech uvedených dat, hodnot, plánů, stanovení ozařovací polohy a dávky kompetentní radiační onkolog schválí postup a radiační léčba může být zahájena (krok 12). Je nutné zdůraznit a uvědomit si, že tento relativně velký objem dat (dříve obsáhlá papírová dokumentace) je všem kompetentním pracovníkům k dispozici on-line – okamžitě a přehledně, což významně zvyšuje bezpečnost i komfort práce.
Kompletní terapie je po celou dobu (5–8 týdnů) monitorována a veškerá data o každé léčebné sekci, včetně záznamu dávky radiace, kumulované dávky, veškerých korekcí dávek, polí i polohy (krok 13) jsou zaznamenávána a archivována. Během léčby jsou rovněž požadovány ověřující snímky (eventuálně CBCT) k zajištění přesnosti ozařování cílového objemu, které jsou rovněž součástí elektronického záznamu pacienta (Electronic Medical Record – EMR). Po ukončení léčby je celkový záznam sumarizován a archivován v onkologickém či radioterapeutickém informačním systému (RT IS) nebo v RT PACS. Systém je kdykoliv schopen vygenerovat kompletní dokumentaci pacienta včetně všech vyšetření, plánů, verifikací a další předepsané dokumentace a zároveň jsou všechna pacientská data trvale přístupná všem kompetentním pracovníkům onkologie (kroky 14 a 15).
Porovnání pracovních postupů radiologie a radioterapie
Radiologie zajišťuje v prvé řadě generování diagnostických snímků a rovněž jejich popis a stanovení diagnózy. Radioterapie využívá tyto snímky pro plánování léčby a také pro ověření léčby. V radiologii se považuje proces za kompletní, jakmile jsou nálezy na snímcích popsány a uloženy do pacientovy dokumentace. Toto je však jen začátek radioterapie. Plánování léčby, vlastní léčba, konzultace a následné dodatečné postupy v radioterapii generují odlišné informace, než vyžaduje radiologie (obr. 4) [3,5].
![Vzájemný vztah a návaznost radioterapie na radiodiagnostiku a objektů DICOM a DICOM RT [3].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/fd55991149d128e9bcb9f6e85a2dd2e0.jpg)
Při porovnání pracovních postupů v radiologii, kde jsou za data považovány snímky a jsou spolu s popisem společně generovány, v radioterapii pracovní postupy zahrnují dodatečné snímky a informační data, která jsou generována s prodlevou a s návazností na další kroky. I když se struktura zdá být v mnoha oblastech podobná, jsou informační objekty DICOM různé. DICOM snímek v radiologii poskytuje ucelenou informaci a je umístěn do různých modulů a atributů. V radioterapii jsou diagnostické snímky doplněny řadou dodatečných informací (obr. 4, 5) a teprve poté mohou být generovány jako podklad pro léčbu či řídicí informace systémů pro nastavení parametrů vlastní terapie.
Z těchto důvodů byly na základě standardu DICOM modelu definovány nové datové struktury – v informačních objektech jsou označeny jako DICOM RT objekty [3]. Tyto informační objekty obsahují nastavení radioterapie, ozařovacího plánu, dávky záření, verifikačního snímku a záznamu léčby zářením. Nastavení struktury (RT Structure Set) léčby zářením je informační objekt definující oblasti významnosti pro radioterapii, jako jsou kontury těla, cílové objemy (CTV, PTV), kritické orgány (OAR), cílová oblast zájmu (ROI) atd.
Ozařovací plán (RT Plan) je proces plánování léčby a je rozhodující pro optimální lokalizaci radiačního svazku a pro optimální dávku. Tento protokol zahrnuje určení polohy cílového objemu a kritických orgánů, stejně jako tvar ozařovaného pole (umístění a velikost) radiačních svazků, včetně jejich dávkování s ohledem na plánovací cílový objem (PTV) a kritické orgány (OAR). Klinický plán léčby může zahrnovat všechny struktury znázorněné na CT snímcích, pozice a velikosti paprsku a distribuci dávky znázorněné na snímku.
Dávka záření (RT Dose) určuje distribuci radiační dávky pro léčbu. Je prezentována izodózami a je vyjádřena v procentech nebo v jednotkách dávky (Gy) a je součástí izodózového plánu. Verifikační snímek (RT Image) zahrnuje v porovnání s DICOM zobrazením nejen informaci o snímku, ale také jeho prezentaci (pozici, jeho orientaci, vzdálenost od zdroje radiace). Je-li to nutné, RT snímek může obsahovat dále pozici stolu, pozici izocentra, pozici pacienta a eventuálně typ vícelamelového kolimátoru (MLC).
Záznam léčby zářením (RT Treatment Record) zahrnuje záznam léčby zevní radioterapií (RT Beams Treatment Record) nebo brachyterapií (RT Brachy Treatment Record) a závěrečné shrnutí celé léčby zářením (RT Treatment Summary Record) – závěrečnou zprávu. RT záznam léčby zářením (RT Beams Treatment Record) obsahuje převážně textová data, která vytvoří léčebnou zprávu dané sekce. Informace zahrnuje typ používaného přístroje, typ radiace a energii svazku, čas, datum léčby, detaily externího svazku, detaily léčby, monitorování dávky, výpočet dávky, kumulovanou dávku, verifikační snímky a shrnutí léčby. Záznam o brachyterapii (RT Brachy Treatment Record) je obdobou RT záznamu léčby ozářením, je však složen převážně z informací získaných během aplikace brachyterapie a současně s volitelným shrnutím léčby. Sumarizace záznamu léčby (RT Treatment Summary Record) je shrnutí kumulovaných informací týkajících se radiační léčby zahrnující jak léčbu ozářením, tak brachyterapii.
Informační objekty (RT Object Modules): V DICOM standardu každý informační objekt zahrnuje moduly informací vztahující se k objektu a zahrnující oba moduly, které jsou běžné všem modalitám v radiologii, a moduly, které jsou specifické pro jednotlivé obrazové modality (např. CT snímkový modul pro CT, MRI snímkový modul pro MRI zobrazení). V těchto specificky vytvořených modulech jsou vlastnosti snímku jednoznačně definovány. Například MRI obrazový modul zahrnuje oba atributy, které se nacházejí v ostatních modalitách (např. obrázkový typ, příklady z obrázkových prvků) a zahrnují také jeho vlastní atributy (typ MRI akvizice, sílu magnetického pole, čas odezvy atd.). V objektech radiační terapie, navíc u společných modulů, obsahuje každý objekt několik přidružených modulů (další struktury, jako křivky definující oblast cílového zájmu, zkušební moduly aj.). Modul složené sady pro RT poskytuje rámec pro definování a stanovení oblastí zájmu; každý z nich je spojen s vytvořením odkazů, a to buď s odkazem, nebo bez odkazu do obrázků. Jestliže se strukturovaná sada odkazuje do obrázků, mohou být zobrazeny jako navrstvení obrázků, ve kterých má cílový objem (PTV) a kritický orgán (OAR) samostatné identifikační číslo. V cílové oblasti obrysového modulu je křivka definující cílový objem (ROI) samostatným obrysem nebo spojením dvou nebo více obrysů. Tyto obrysy budou přeneseny do identifikačního čísla cílové zájmové oblasti strukturované sady a do CT obrázků obsahujících příslušné obrysy a křivky (obr. 5).
Využití DICOM RT objektů v radiační terapii a v radioterapeutickém informačním systému
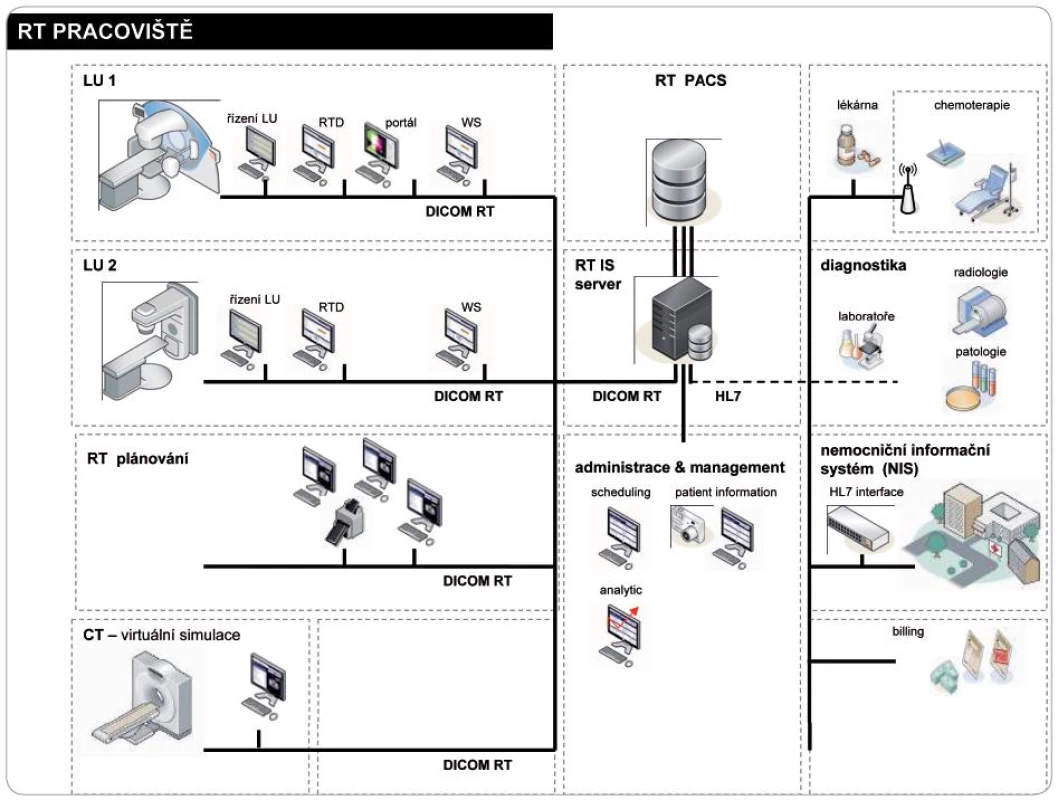
Na odděleních radiační terapie se lze často setkat s rozdílnými autonomně pracujícími systémy pro specifická použití (např. plánovací systém pro každou nebo pro několik modalit radioterapie – konformní 3D zevní radioterapie, stereotaktická radioterapie aj.). Každý systém má své úložiště pro plánování terapie a pro vlastní stanici. Někdy tyto systémy stojí samostatně a jsou pouze limitovány rozhraním s jinými systémy. Jako příklad lze uvést oddělení, kde ozařovací plán je uložen v autonomním plánovacím systému, záznam léčby je uložen v jiném informačním systému a chorobopis s dalšími informacemi o léčbě pacienta je uložen např. v nemocničním informačním systému NIS. Komplexní informace o léčbě pacienta, jejíž části jsou obsaženy ve třech různých systémech, bude uložena na třech různých místech. Tato dokumentace o léčbě je většinou vytištěna a uložena ve složce pacienta. V mnohých případech pak při přípravě a popisu aktuálního stavu pacienta není brán v úvahu předchozí stav a filmová dokumentace, která je uskladněna zvlášť ve filmovém skladu. Pokud dojde ke ztrátě papírového záznamu, informace o pacientově léčbě budou neúplné. Znepokojující je i fakt, že plán léčby ze starého plánovacího systému nemůže být získán (nebo velmi obtížně) po upgrade systému, z čehož vyplývá, že plán původní léčby je ztracen. Z těchto důvodů je pro oddělení radiační terapie nutno zajistit takový informační systém, který bude schopen integrovat data z různých systémů a uchovávat je v jedné pacientské databázi. Ta bude přístupná všem kompetentním pracovníkům oddělení či nemocnice.
Tento systém může nejen výrazně ušetřit čas a námahu při hledání, ale navíc minimalizuje nebezpečí ztráty záznamů a filmů. Problémem takového řešení byla do nedávné doby součinnost systémů různých výrobců. Významnou roli pro sloučení systémů sehrálo definování standardů DICOM a definování DICOM RT objektů.
Současný trend v informačních technologiích směřuje k informačním systémům (IS) – viz obr. 3, 6, což jsou elektronické lékařské záznamy (EPR). Obsahují veškeré lékařské záznamy a zdravotní informace o pacientovi, uložené pod pacientovým jménem nebo identifikačním číslem (ID) pacienta. Je-li do systému zadáno pacientovo jméno nebo ID, jsou kompetentním pracovníkům zobrazeny veškeré pacientovy záznamy bez nutnosti jejich hledání v různých systémech. Díky použití standardů DICOM a objektů DICOM RT jsou vytvořeny reálné předpoklady pro vytvoření takových systémů, které budou integrovat nejen pacientské informace a data, ale budou schopny zajistit integraci a komunikaci heterogenních modalit a vytvořit na pracovišti jednotný systém a postup práce (workflow) i při použití systémů různých dodavatelů (obr. 6). Takto koncipované systémy dávají rovněž možnost propojení pacientských databází a přenosů (lokálních i vzdálených) radiologických a radioterapeutických dat.
Závěr
Radioterapie je obor, který velmi intenzivně využívá diagnostické snímky a je vysoce technicky orientován. Všechny parametry musejí být zaznamenány pro budoucí využití v další léčbě pacienta. Z těchto důvodů jsou spolu s textovou informací archivovány elektronicky veškeré informace související s plánováním a provedením léčby zářením (zahrnující izodózní plán, dávkově-objemové grafy, frakcionaci, aplikovanou dávku atd.). Obrazová dokumentace musí být také součástí dokumentační elektronické složky pacienta.
Radiologický DICOM standard v radiodiagnostice i DICOM RT standard pro radioterapii jsou určeny pro integraci, archivaci a sdílení informací. Díky rychle se vyvíjejícím technologiím v radiační terapii lze dnes sestavit systémy, které zajistí potřebnou úroveň integrace pro radioterapeutická pracoviště. Nemocniční informační systémy a radiologický PACS jsou dnes pro většinu pracovišť samozřejmostí a nepostradatelným prostředkem pro léčbu pacientů. Radioterapie se v tomto směru ještě rozvíjí, ale naštěstí tyto systémy nejsou ani u nás pouhou teorií a v několika reálných případech už výrazně zlepšují kvalitu pracovních postupů na pracovišti, jakož i kvalitu přenosu a sdílení informací.
Vysvětlivky:
- CBCT – CT s kuželovým svazkem (Cone Beam CT)
- CTV – klinický cílový objem (Clinical Target Volume)
- DICOM – protokol pro přenos obrazových informací
- DICOM WORKLIST – protokol pro přenos pacientských informací a parametrů diagnostického úkonu
- EMR – pacientský elektronický záznam (Electronic Medical Record)
- HL7 – komunikační protokol (Health Level 7)
- IGRT – obrazem řízená radioterapie (Image Guided Radiotherapy)
- IS – informační systém
- LU – lineární urychlovač
- NIS – nemocniční informační systém
- OAR – kritické orgány (tumor volume and the organs risk)
- PACS – pacientský archivační a komunikační systém (Patient Archiving and Communication System)
- PTV – plánovaný cílový objem (Planning Target Volume)
- RIS – radiologický informační systém
- ROI – oblast zájmu (Region of Interest)
- RT IS – radioterapeutický informační systém
- RT PACS – radioterapeutický PACS
- TPS – plánovací systém
Tato
práce byla podpořena výzkumným záměrem MZ ČR: FUNDIN
MZ0MOU2005.
Autoři
deklarují, že v souvislosti s předmětem studie nemají žádné
komerční zájmy.
Redakční
rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro
publikace zasílané do bi omedicínských
časopisů.
Ing. Pavel Tobiáš, MBA
Klinika
radiační onkologie
LF
MU a MOÚ Brno
Žlutý
kopec 7
656
53 Brno
e-mail:
pavel.tobias@elekta.com
Sources
1. Společnost radiační onkologie, biologie a fyziky. Praha. Dostupné z: www.srobf.cz.
2. National Electrical Manufacturers‘ Association. Digital Imaging and Communication in Medicine (DICOM). Rosslyn, VA: NEMA 1996.
3. DICOM Standard 2003. Available fro: http://medical.nema.org/.
4. Law MY, Liu B. Informatics in radiology: DICOM-RT and its utilization in radiation therapy. Radiographics 2009; 29(3): 655–667.
5. Steil V, Schneider F, Küpper B et al. Patient-centered image and data management in radiation oncology. Strahlenther Onkol 2009; 185(1): 1–7.
6. Health Level Seven: An Application Protocol for Electronic Data Exchange in Health Care Environments. Version 2.1. Ann Arbor, MI: Health Level Seven 1991.
Labels
Paediatric clinical oncology Surgery Clinical oncologyArticle was published in
Clinical Oncology

2011 Issue 3
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Safety and Tolerance of Metamizole in Postoperative Analgesia in Children
-
All articles in this issue
- Selenium and Cancer: from Prevention to Treatment
- High-dose Interferon Alpha in Treatment of Patients with Malignant Melanoma, Monitoring of Predictive and Prognostic Biomarkers
- Gastrointestinal Stromal Tumors
- The Dynamics of Psychosocial Burden Development in Breast Cancer Survivors: Clinical Success with Psychosocial Consequences
- Radiofrequency Ablation of Pancreatic Neuroendocrine Tumor
- Regression of an Osteolytic Lesion in a Patient with Multiple Myeloma Treated with Clodronate after a Successful Therapy with Bortezomib-based Regimen
- Can Cancer Patient in Terminal Stage of Cancer Die with Dignity at Home? And under what Conditions?
- Radiotherapy and the Flow of Data and Documentation
- Palliative Care in the Czech Republic 2011 – Some Notes
- In vitro Evaluation of the Permeation of Cytotoxic Drugs through Reconstructed Human Epidermis and Oral Epithelium
- Clinical Oncology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Gastrointestinal Stromal Tumors
- Selenium and Cancer: from Prevention to Treatment
- Can Cancer Patient in Terminal Stage of Cancer Die with Dignity at Home? And under what Conditions?
- Radiotherapy and the Flow of Data and Documentation
