Chirurgická liečba pľúcnych metastáz kolorektálneho karcinómu – prežívanie a prognostické faktory
Surgical Treatment of Lung Metastases of Colorectal Carcinoma – Survival and Prognostic Factors
Backround:
Colorectal carcinoma has the third highest incidence of all tumor diseases in the world. In the long term, Slovak republic is among countries with highest occurrence of this disease. About 25% of patients have distant metastases at the time of diagnosis, and about 50% of patients progress. The first possibility of colorectal carcinoma lung metastases treatment is metastasectomy which may have a curative character.
Materials and Methods:
In this paper, the authors retrospectively evaluated 50 patients who had undergone surgical treatment to establish the diagnosis of colorectal carcinoma lung metastases at the Clinic of thoracic surgery of JLF UK and UH Martin between 2003 and 2014.
Results:
Altogether, 27 men and 23 women were operated (average age: 62 and 61 years). 52% of patients had solitary metastasis.We chose thoracotomy as a surgical access for majority of the surgeries (76%), and the most common type of surgical procedure was a wedge resection (74%). 3-year survival of patients after complete metastasectomy was 55.5%, and 5-year survival was 31.8% with a median survival of 42 months. We did not record any statistically significant influence of number of metastases (p = 0.3297) and length of disease-free interval (p = 0.4423) on the long-term survival, but we confirmed a significant difference of survival in different prognostic groups according to the International registry of lung metastases (p = 0.049).
Conclusion:
A surgical removal of colorectal carcinoma lung metastases in selected patients is an important curative modality that might prolongsurvival, improve the prognosis and at the same time have minimum complications. The results show that the strongest predicative indicator of prognosis is incorporation of the patients to the prognostic groups determined by the International Registry of Lung Metastases
Key words:
colorectal carcinoma – lung metastases – metastasectomy – survival
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE recommendation for biomedical papers.
Submitted:
20. 7. 2015
Accepted:
23. 8. 2015
:
Anton Dzian
; M. Uhnák; J. Hamžík
:
Klinika hrudníkovej chirurgie JLF UK a UN Martin, Slovenská republika
:
Klin Onkol 2015; 28(5): 345-351
:
Original Articles
prolekare.web.journal.doi_sk:
https://doi.org/10.14735/amko2015345
Východiská:
Kolorektálny karcinóm má zo všetkých nádorových ochorení celosvetovo tretí najvyššiu incidenciu. Slovenská republika patrí dlhodobo medzi krajiny s najvyšším výskytom. Približne 25 % pacientov má už v čase stanovenia diagnózy súčasne sa vyskytujúce distančné metastázy a celkovo k ich rozvoju dochádza približne v 50 % prípadov. Metastazektómia je prvou možnosťou liečby pľúcnych metastáz kolorektálneho karcinómu a zároveň má potenciálne kuratívny charakter.
Metodika:
V práci autori retrospektívne analyzujú súbor 50 pacientov, ktorí sa podrobili chirurgickej liečbe pre diagnózu pľúcnych metastáz kolorektálneho karcinómu na Klinike hrudníkovej chirurgie JLF UK a UN Martin v rokoch 2003 – 2014.
Výsledky:
Operovaných bolo 27 mužov a 23 žien (vekový priemer: 62 a 61 rokov). Solitárnu metastázu malo 52 % pacientov. Pri väčšine operácií sme volili operačný prístup z torakotómie (76 %) a najčastejším typom operačného výkonu bola klinovitá resekcia (74 %). Troj ročné a 5 - ročné prežívanie pacientov po kompletnej metastazektómii bolo 55,5 % a 31,8 %, s mediánom prežívania 42 mesiacov. Nezaznamenali sme štatisticky signifikantný vplyv počtu metastáz (p = 0,3297) a dĺžky disease‑free intervalu (p = 0,4423) na dlhodobé prežívanie, ale potvrdili sme významný rozdiel v prežívaní v rôznych prognostických skupinách podľa International Registry of Lung Metastases (p = 0,049).
Záver:
Chirurgické odstránenie pľúcnych metastáz kolorektálneho karcinómu je u selektovaných pacientov významnou liečebnou modalitou, ktorá by mohla predĺžiť ich prežaívnie, zlepšiť prognózu a zároveň má len minimum komplikácií.Výsledky odzrkadľujú, že najsilnejším prediktívnym ukazovateľom prognózy je začlenenie chorých do prognostických skupín, ktoré determinoval International Registry of Lung Metastases.
Kľúčové slová:
kolorektálny karcinóm – pľúcne metastázy ektómia – prežívanie
Úvod
Kolorektálny karcinóm (colorectal cancer – CRC) má zo všetkých nádorových ochorení celosvetovo tretiu najvyššiu incidenciu. Zároveň je štvrtou najčastejšou príčinou smrti na zhubné ochorenie. Podľa posledných odhadov bolo celosvetovo v roku 2012 zistených 1 360 602 nových prípadov CRC. Slovenská republika patrí dlhodobo medzi krajiny s najvyšším výskytom. V roku 2012 bola incidencia CRC v našej krajine, bez ohľadu na vek a pohlavie, druhá najvyššia na celom svete za prvou Kórejskou republikou. Celkový počet 3 963 nových prípadov CRC predstavuje štandardizovanú incidenciu 42,7/ 100 000 a 16,5 % zo všetkých zhubných ochorení. Zároveň je CRC u nás najčastejšou príčinou smrti na nádorové ochorenie u žien a druhou najčastejšou u mužov [1].
Približne 25 % pacientov má už v čase stanovenia diagnózy súčasne sa vyskytujúce distančné metastázy a celkovo k ich rozvoju dochádza približne v 50 % prípadov. Chirurgická resekcia pľúcnych metastáz ostáva jedinou potencionálnou kurabilnou metódou. Počet vhodných kandidátov pre pľúcnu metastazektómiu sa v posledných dvoch dekádach zvýšil, pričom stála pozornosť sa venuje indikačným kritériám a prognostickým faktorom [2].
Mnohí autori sa zaoberajú rôznymi prognostickými faktormi, ktoré ovplyvňujú celkové prežívanie (overall survival – OS) pacientov s metastatickým CRC (metastatic colorectal cancer – mCRC). Medzi takéto vplyvy patrí histologický typ a stupeň diferenciácie primárneho tumoru, synchrónny vs. metachrónny výskyt metastáz, veľkosť a počet metastáz, disease‑free interval (DFI), tumor doubling time (TDT), biologická agresivita nádoru, pozitívny nález metastáz v lymfatických uzlinách (LU), R0 resekcia a v prípade CRC aj sérové hodnoty karcinoembryonálneho antigénu (CEA).
Pravdepodobne najefektívnejším prognostickým systémom, ktorý je zároveň jednoduchý a platný pre rôzne typy metastatických nádorov, sú prognostické skupiny podľa International Registry of Lung Metastases (IRLM) (tab. 1) [3].

Za ostatné roky boli pozorované jasne sa zlepšujúce výsledky pacientov s mCRC, pričom medián OS v klinických štúdiách dosahuje takmer 30 mesiacov [4].
V predkladanej práci sa autori venujú analýze údajov súvisiacich s chirurgickým odstránením pľúcnych metastáz CRC a zhodnoteniu vplyvu určitých prognostických faktorov na prežívanie pacientov na základe 12 - ročných skúseností s danou problematikou.
Materiál a metodika
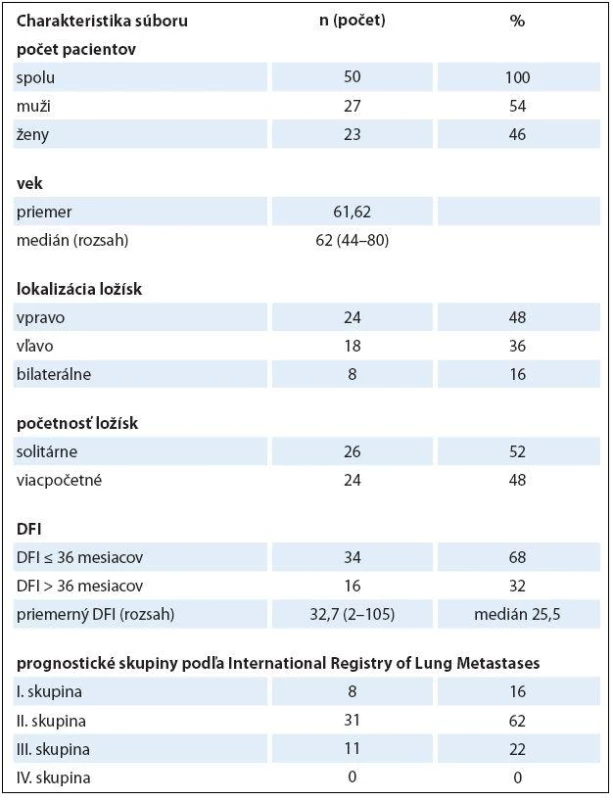
Retrospektívne sú vyhodnotené údaje o 50 pacientoch, ktorí podstúpili spolu 55 chirurgických zákrokov pre pľúcne metastázy CRC na Klinike hrudníkovej chirurgie JLF UK a UN Martin v rokoch 2003–2014. Išlo o 27 mužov (54 %) a 23 žien (46 %). Vekový priemer bol 61 a 62 rokov, v rozmedzí 44 – 80 rokov, medián 62 rokov. Spracované boli údaje o veku a pohlaví pacientov, počte a lokalizácii metastatických ložísk, DFI, type operačného výkonu, komplikáciách, dĺžke drenáže a dĺžke hospitalizácie.
U všetkých pacientov bol primárny nádor odstránený radikálnou chirurgickou resekciou. Údaje o ďalšej onkologickej liečbe nie sú vyhodnotené. Prítomnosť solitárnej metastázy sme zaznamenali v 26 prípadoch (52 %) a prítomnosť viacerých metastáz v 24 prípadoch (48 %). V 42 prípadoch (84 %) boli metastázy lokalizované unilaterálne a v ôsmich prípadoch (16 %) bilaterálne. Unilaterálne vpravo boli metastázy prítomné v 24 prípadoch (48 %) a unilaterálne vľavo v 18 prípadoch (36 %). Priemerný DFI bol 32,7 mesiacov, v rozsahu 2 – 105 mesiacov, s mediánom 25,5 mesiacov. Na základe hodnoty DFI boli respondenti kategorizovaní do dvoch skupín: počet pacientov s DFI ≤ 36 mesiacov bol 34 (68 %) a počet pacientov s DFI > 36 mesiacov bol 16 (32 %). Podľa klasifikácie IRLM boli pacienti rozdelení nasledovne: do I. skupiny (DFI > 36 mesiacov + solitárna metastáza) sa začlenilo osem pacientov (16 %), do II. skupiny (DFI < 36 mesiacov alebo mnohopočetné metastázy) 31 pacientov (62 %) a do III. skupiny (DFI < 36 mesiacov a mnohopočetné metastázy) patrilo 11 pacientov (22 %). V IV. skupine sa z nášho súboru pacientov nenachádzal ani jeden, keďže do našej štúdie neboli zaradení pacienti s neresekabilným nálezom. Celkový prehľad súboru pacientov uvádza tab. 2.
Pri všetkých metastazektómiach boli dodržané nasledujúce indikačné kritéria: pacient bol bez známok rekurencie primárneho nádoru, predoperačné vyšetrenia vylúčili možnosť diseminácie základného ochorenia, podľa predoperačných rádiologických vyšetrení (RTG, CT a/ alebo podľa dostupnosti PET, resp. PET ‑ CT metód) boli metastázy radikálne resekabilné. Viacpočetné ložiská ani opakované resekcie neboli pre pľúcnu metastazektómiu kontraindikované. Všetky operácie boli vykonané v celkovej anestézii so selektívnou pľúcnou ventiláciou. Lymfadenektómia nebola realizovaná rutinne, súčasťou resekcie bola iba v prípade pozitívneho výsledku rádiologického vyšetrenia alebo pri peroperačnom náleze zväčšených alebo inak suspektných lymfatických uzlín (LU) – tzv. sampling LU. OS pacientov bolo štatisticky hodnotené pomocou Kaplan ‑ Meierovej analýzy OS a komparácia kriviek bola realizovaná použitím Log‑rank testu. Za štatisticky signifikantný rozdiel bola považovaná hodnota p < 0,05.
Výsledky
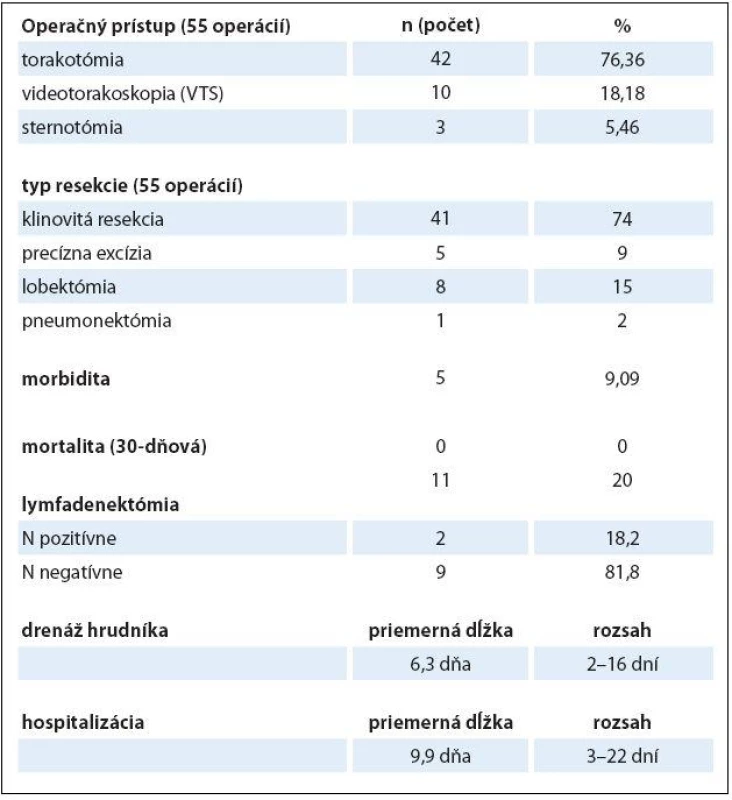
V súbore 50 pacientov bolo vykonaných celkom 55 chirurgických výkonov. Vo väčšine prípadov (76,36 %) bola resekcia realizovaná otvoreným prístupom z torakotómie. Pri bilaterálnom postihnutí pľúc bol u troch pacientov (5,46 %) volený prístup z mediálnej sternotómie. V prípadoch, ktoré to umožňovali (18,18 %), bol výkon realizovaný prostredníctvom videotorakoskopie.
Z resekčných techník prevládala klinovitá resekcia (74 %), nasleduje lobektómia (15 %), precízna excízia (9 %) a v jednom prípade bola vykonaná pneumonektómia (2 %). Neanatomické resekcie tvorili prevažnú väčšinu výkonov (89 %).
Maximálny počet odstránených metastáz v rámci jedného výkonu bol päť. Dvaja pacienti podstúpili metachrónnu resekciu pre bilaterálny výskyt metastáz. U troch pacientov sme boli nútení vykonať metastazektómiu opakovane pre recidívu ochorenia. U týchto pacientov sa nejednalo o lokálnu recidívu, ale o nové metastáze ložiská na pôvodne torakotomovanej strane, pričom u dvoch pacientov bolo prítomné ložisko v tom istom laloku ako prvotné metastázové ložisko. Pacienti boli indikovaní k retorakotómii a klinovitej resekcii nových ložísk. Z technického hľadiska treba každú remetastazektómiu v teréne predošlej torakotómie pokladať za problematickejšiu vzhľadom k zrastom, krvácaniu z nich, neprehľadnosti operačného poľa, jazvovitým zmenám pľúcneho parenchýmu po predošlej resekcii.
Sampling LU bol súčasťou 11 operácií (20 %), pričom v dvoch prípadoch bolo histologicky dokázané metastatické postihnutie LU (hilových alebo mediastinálnych). Priemerná dĺžka drenáže hrudníka bola šesť dní a priemerná dĺžka hospitalizácie bola 10 dní. Kratšia doba hospitalizácie bola po videotorakoskopických operáciách (v priemere 6,5 dňa). V pooperačnom období sme pozorovali tieto komplikácie: fluidotorax (3-krát), reziduálny pneumotorax (1-krát) a paroxyzmálnu tachyarytmiu (1-krát). Morbidita predstavovala 9,1 %. Počas 30 dní od operácie nedošlo k žiadnemu úmrtiu. Prehľad charakteristík operačných výkonov uvádza tab. 3.
Trojročné OS pacientov po kompletnej resekcii pľúcnych metastáz CRC bolo 55,5 %. Päťročné OS bolo 31,8 %, medián OS bol 42 mesiacov (graf 1).

Pri porovnávaní OS pacientov vzhľadom na dĺžku DFI sme nepozorovali štatisticky signifikantný rozdiel. Medián OS pre DFI ≤ 36 mesiacov bol 42 mesiacov a pre DFI > 36 mesiacov bol 46 mesiacov (p = 0,4423) (graf 2). Pacienti so solitárnou metastázou mali lepšie OS ako pacienti s viacpočetnými metastázami, ale tento rozdiel nebol štatisticky signifikantný (p = 0,3297) (graf 3).


V jednotlivých triedach podľa IRLM boli zaznamenané štatisticky signifikantné rozdiely v OS pacientov. Medián OS v jednotlivých prognostických skupinách (I, II a III) bol 69, 46 a 19 mesiacov (p = 0,049) (graf 4).

Diskusia
Chirurgická resekcia pľúcnych metastáz je považovaná za bezpečnú a efektívnu terapeutickú metódu. V našom súbore majorita pacientov podstúpila resekciu otvoreným prístupom (82 %), v zvyšných prípadoch bola použitá videotorakoskopia (VTS). V rámci otvoreného prístupu väčšina hrudných chirurgov preferuje posterolaterálnu torakotómiu [5]. Tento prístup sme najčastejšie využívali aj my (76 %). Chao et al preukázali, že výber chirurgického prístupu u pacientov s pľúcnymi metastázami CRC nemá významný vplyv na 5-ročné OS (51 % – torakotómia vs. 43 % – VTS) ani na recidívu ochorenia [6]. Signifikantný rozdiel v 5 - ročnom OS nezaznamenali ani Nakajima et al (49,3 % – torakotómia vs. 39,5 % – VTS) [7]. Carballo et al dokonca udávajú lepšie OS pacientov po VTS metastazektómii [8]. Použitie VTS je však v pľúcnej metastazektómii stále diskutovanou témou i v prípade výskytu solitárnej lézie [9]. Niektoré štúdie považujú VTS za ekvivalentnú metódu v pľúcnej metastazektómii [8], avšak podľa odporúčaní ESTS má peroperačná manuálna palpácia stále zásadný význam v detekcii intraparenchymálnych ložísk [10].
Za onkologicky radikálnu pľúcnu metastazektómiu je pokladaná resekcia, pri ktorej línie resekcie prebiehajú zdravým pľúcnym tkanivom. Zároveň má byť podľa možností resekcia pľúcneho parenchýmu čo najkonzervatívnejšia [9]. Rozsah resekcie pre metastázy je od atypickej klinovitej resekcie po rôzne typy anatomických pľúcnych resekcií. Najčastejším typom je práve klinovitá resekcia [2,10]. Medzi operačnými výkonmi prevažovala aj v našom súbore (74 %). Lobektómia je indikovaná pri postihnutí jedného laloka viacerými ložiskami alebo pri ich centrálnom uložení v blízkosti pľúcneho hílu. Podobne prísne indikačné kritéria má aj pneumonektómia. Tú sme považovali za oprávnenú u jedného pacienta, u ktorého sa dokázal výskyt centrálne lokalizovaných piatich ložísk v jednom pľúcnom krídle.
Sampling uzlín pre suspektný rádiologický a peroperačný nález sme vykonali u 20 % pacientov. U 10 % vyšetrených pacientov sme potvrdili postihnutie LU. Je publikovaných viacero štúdií, ktoré sa zaoberajú problematikou postihnutia mediastinálnych LU v súvislosti s pľúcnymi metastázami CRC. Tieto štúdie udávajú metastatické postihnutie LU v 12,9 – 19 % prípadov. Zároveň je podľa nich pozitívny nález v mediastinálnych LU spájaný s horším OS [11 – 13]. Podľa publikovaných výsledkov získaných z rozsiahleho súboru pacientov CT, PET ani predoperačné vyšetrenie CEA nie sú dostatočne senzitívne k detekcii malígnych mediastinálnych LU, a preto by systematická mediastinálna lymfadenektómia mala byť súčasťou každej resekcie pľúcnych metastáz CRC, čím by sa zlepšila prognóza pacientov [14]. Na druhej strane metastatické ochorenie rozšírené do hilových alebo mediastinálnych lymfatických uzlín môže predpokladať ďalšiu disemináciu ochorenia a fakt, že metastezektómia pravdepodobne neovplyvní ďalší priebeh ochorenia. Preto je dôležité do budúcnosti zadefinovať, či prítomnosť ochorenia v lymfatických uzlinách nie je kontraindikáciou metastezektómie a či nie je nutné predoperačne vylúčiť postihnutie LU cestou endobronchiálnej ultrasonografie (EBUS) alebo mediastinoskopie.
Štúdie potvrdzujú, že pľúcna metastazektómia je bezpečná terapeutická metóda. Viacerí autori uvádzajú najvyšší výskyt komplikácií u menej ako 17 % pacientov a nulovú 30 - dňovú letalitu [13,15]. V 30 - dňovom pooperačnom intervale nenastalo úmrtie pacienta ani v našom súbore. Výskyt komplikácii sme zaznamenali v 9,1 % prípadov.
Dlhodobé prežívanie po resekcii pľúcnych metastáz CRC analyzuje veľké množstvo štúdií. Podľa údajov z IRLM je 5 - ročné OS pacientov po kompletnej resekcii 36 % a 10 - ročné 26 % [3]. Podľa Girarda et al je 5-ročné a 10 - ročné OS 27 % a 22 % [16]. Saito et al udávajú vo svojej štúdii 5 - ročné OS 39,6 % a 10 - ročné 37,2 % [17]. V nami prezentovanom súbore dosahuje 3 - ročné OS 55,5 % a 5 - ročné OS 31,8 %. Na základe uvedených údajov možno konštatovať, že pľúcna metastazektómia predl-žuje dlhodobé prežívanie pacientov s mCRC.
Pri hodnotení vplyvu DFI na prežívanie Pfannschmidt et al nenašli signifikantnú dĺžku DFI, ktorá by bola pre pacientov predikciou dobrého, resp. zlého výsledku [12]. Pastorino et al zadefinovali, že objavenie sa metastázy po dobe dlhšej ako 36 mesiacov je spájané s dlhším OS v porovnaní so skoršou manifestáciou [3]. Pacienti s DFI > 36 majú lepšiu prognózu prežívania a tento rozdiel je štatisticky signifikantný aj podľa niektorých iných autorov [15,18]. Iní autori nezaznamenali signifikantný rozdiel v OS v závislosti na dĺžke DFI [9,19]. Takýto rozdiel nebol zistený ani v našom súbore (p = 0,4423), pričom zaznamenaná dĺžka DFI bola v rozmedzí 2–105 mesiacov.
V otázke vplyvu počtu metastáz na dĺžku OS pacientov nenájdeme v literatúre jednotnú a jednoznačnú odpoveď, i keď podľa väčšiny publikovaných štúdií sa počet metastáz radí medzi dôležité prognostické faktory dlhodobého prežívania. Podľa Zampina et al je počet metastáz jeden zo štyroch štatisticky významných prognostických faktorov OS [20]. Rovnaký záver vo svojich štúdiách vyslovujú aj iní autori, ktorí pozorovali dlhšie prežívanie pacientov so solitárnou metastázou [12,17]. Naopak Rena et al nepotvrdili štatisticky signifikantný rozdiel v OS v spojitosti s počtom meta-stáz [18]. Podobne ani v našej štúdii nebol rozdiel medzi OS pacientov so solitárnou, resp. s viacpočetnými metastázami štatisticky signifikantný (p = 0,3297).
Od roku 1997, kedy boli publikované výsledky IRLM, sa resekcia pľúcnych metastáz stala rozšíreným výkonom na pracoviskách hrudníkovej chirurgie. Jej najdôležitejším komponentom bolo vytvorenie prognostických skupín na základe prítomnosti určitých rizikových faktorov: resekabilita, počet metastáz a hodnota DFI [3]. Delenie do štyroch prognostických skupín podľa IRLM dodnes ostáva platným a efektívnym prediktívnym nástrojom prežívania, ktorý možno aplikovať pre rôzne typy nádorov. Aj v našom súbore sa medzi jednotlivými klasifikačnými triedami potvrdil štatisticky signifikantný rozdiel v OS (p = 0,049).
Záver
Radikálna pľúcna metastazektómia sa javí ako nástroj, ktorý by mohol predĺžiť celkové prežívanie pacientov s CRC.
Benefit pľúcnej metastazektómie však možno očakávať iba u pacientov, ktorí splnia indikačné kritéria. Preferovaným operačným prístupom je otvorená torakotómia a za dostatočne radikálnu operáciu je považovaná klinovitá resekcia šetriaca pľúcny parenchým. Minimálny počet komplikácií a pooperačných úmrtí potvrdzuje bezpečnosť pľúcnych metastazektómií.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Anton Dzian, PhD.
Klinika hrudníkovej chirurgie
JLF UK a UN Martin
Kollárova 2
036 59 Martin
Slovenská republika
e-mail: anton.dzian@gmail.com
Obdržané: 20. 7. 2015
Prijaté: 23. 8. 2015
Sources
1. Ferlay J, Soerjomataram I, Ervik M et al. GLOBOCAN 2012 v1.0, Cancer Incidence and Mortality Worldwide: IARC CancerBase No. 11 [monograph on the Internet]. Lyon, France: International Agency for Research on Cancer; 2013. Available from: http:/ / globocan.iarc.fr.
2. Rama N, Monteiro A, Bernardo JE et al. Lung metastases from colorectal cancer: surgical resection and prognostic factors. Eur J Cardiothorac Surg 2009; 35(3): 444 – 449. doi: 10.1016/ j.ejcts.2008.10.047.
3. Pastorino U, Buyse M, Friedel G et al. Long‑term results of lung metastasectomy: prognostic analyses based on 5,206 cases. J Thorac Cardiovasc Surg 1997; 113(1): 37 – 39.
4. Van Cutsem EV, Cervantes A, Nordlinger B et al. Metastatic colorectal cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow‑up. Ann Oncol 2014; 25 (Suppl 4): iii1 – iii9. doi: 10.1093/ annonc/ mdu260.
5. Zisis C, Tsakiridis K, Kougioumtzi I et al. The management of the advanced colorectal cancer: management of the pulmonary metastases. J Thor Dis 2013; 5 (Suppl 4): 383 – 388. doi: 10.3978/ j.issn.2072 ‑ 1439.2013.06.23.
6. Chao YK, Chang HC, Wu YC et al. Management of lung metastases from colorectal cancer: video ‑ assisted thoracoscopic surgery versus thoracotomy – a case ‑ matched study. J Thorac Cardiovascular Surg 2012; 60(6): 398 – 404. doi: 10.1055/ s ‑ 0031 ‑ 1295574.
7. Nakajima J, Murakawa T, Fukami T et al. Is thoracoscopic surgery justified to treat pulmonary metastasis from colorectal cancer? Interact Cardiovasc Thor Surg 2008; 7(2): 212 – 217.
8. Carballo M, Maish MS, Jaroszewski DE et al. Video ‑ assisted thoracic surgery (VATS) as a safe alternative for the resection of pulmonary metastases: a retrospective cohort study. J Cardiothorac Surg 2009; 4(13): 398 – 404. doi: 10.1186/ 1749 ‑ 8090 ‑ 4 ‑ 13.
9. Poletti GB, Toro IF, Alves TF et al. Descriptive analysis of and overall survival after surgical treatment of lung metastases. J Bras Pneumol 2013; 39(6): 650 – 658. doi: 10.1590/ S1806 ‑ 37132013000600003.
10. Su X, Ma G, Zhang X et al. Surgical approach and outcomes for treatment of pulmonary metastases. Ann Thorac Med 2013; 8(13): 160 – 164. doi: 10.4103/ 1817 ‑ 1737.114300.
11. Internullo E, Cassivi SD, Van Raemdonck D et al. Pulmonary metastasectomy: a survey of current practice amongst members of the European Society of Thoracic Surgeons. J Thorac Oncol 2008; 2(11): 1257 – 1266. doi: 10.1097/ JTO.0b013e31818bd9da.
12. Pfannschmidt J, Muley T, Hoffmann H et al. Prognostic factors and survival after complete resection of pulmonary metastases from colorectal carcinoma: experiences in 167 patients. J Thorac Cardiovasc Surg 2003; 126(3): 732 – 739.
13. Welter S, Jacobs J, Krbek T et al. Long‑term survival after repeated resection of pulmonary metastases from colorectal cancer. Ann Thorac Surg 2007; 84(1): 203 – 210.
14. Hamaji M, Cassivi SD, Shen KR et al. Is lymph node dissection required in pulmonary metastasectomy for colorectal adenocarcinoma? Ann Thorac Surg 2012; 64(6): 1796 – 1800. doi: 10.1016/ j.athoracsur.2012.04.049.
15. Monteiro A, Arce N, Bernardo J et al. Surgical resection of lung metastases from epithelial tumors. Ann Thorac Surg 2004; 77(2): 431 – 437.
16. Girard P, Baldeyrou P, Grunenwald D et al. Lung metastases from colorectal cancer: results of surgery. Presse Med 1995; 24(22): 1028 – 1032.
17. Saito Y, Omiya H, Kohno K et al. Pulmonary metastasectomy for 165 patients with colorectal carcinoma: a prognostic assessment. J Thorac Cardiovasc Surg 2002; 124(5): 1007 – 1013.
18. Rena O, Casadio C, Viano F et al. Pulmonary resection for metastases from colorectal cancer: factors influencing prognosis. Twenty‑year experience. Eur J Cardiothorac Surg 2002; 21(5): 906 – 912.
19. Van Schaik VP, Kouwenhoven EA, Bolhuis RJ et al. Pulmonary resection for metastases from colorectal cancer. J Thorac Oncol 2007; 2(7): 652 – 656.
20. Zampino MG, Maisonneuve P, Ravenda PS et al. Lung metastases from colorectal cancer: analysis of prognostic factors in a single institution study. Ann Thorac Surg 2014; 98(14): 1238 – 1245. doi: 10.1016/ j.athoracsur.2014.05.048.
Labels
Paediatric clinical oncology Surgery Clinical oncologyArticle was published in
Clinical Oncology

2015 Issue 5
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Spasmolytic Effect of Metamizole
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Assessment of Heavy/ Light Chain Pairs of Immunoglobulin (Hevylite™ assay) – Benefit for Stratification of Multiple Myeloma?
- Methods of Assesing Quality of Life in Women with Breast Cancer – Overview and Basic Characteristics
- The Relevance of MicroRNAs in Glioblastoma Stem Cells
- Surgical Treatment of Lung Metastases of Colorectal Carcinoma – Survival and Prognostic Factors
- Combining Systemic Therapies with Radiation in Non‑ small Cell Lung Cancer
- Utilization of Prognostic Indexes for Patients with Brain Metastases in Daily Radiotherapy Routine – is the Complexity and Intricacy Still an Issue?
- Forbidden to Drive – a New Chemotherapy Side Effect
- Clinical Oncology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Methods of Assesing Quality of Life in Women with Breast Cancer – Overview and Basic Characteristics
- Surgical Treatment of Lung Metastases of Colorectal Carcinoma – Survival and Prognostic Factors
- Forbidden to Drive – a New Chemotherapy Side Effect
- Combining Systemic Therapies with Radiation in Non‑ small Cell Lung Cancer
