Shoda a neshoda klinické a patologické TNM klasifikace u karcinomu orofaryngu – vliv na prognózu a výsledky léčby
Discordance between Clinical and Pathological TNM Classifications in Patients with Oropharyngeal Cancer – Influence on Treatment and Prognosis
Background:
The aim of this study was to determine the percentage of discordance between clinical (c) and pathological (p) TNM classifications in cases of oropharyngeal carcinoma and whether it influences recurrence rate and prognosis of primary disease.
Materials and Methods:
Fifty-one patients with oropharyngeal carcinoma who underwent primary surgical treatment were included in this retrospective study. Clinical TNM was determined on the basis of clinical examinations and imaging (US, CT, or MRI), and pathological TNM was determined by a histopathologist (analysis of the primary tumor and neck lymph nodes). Concordance and discordance were statistically evaluated. As potential prognostic factors, we statistically analyzed tumor recurrence, specific and nonspecific patient survival, patient age, extent of primary tumor, lymph node positivity, number of removed lymph nodes, and positive tumor margins.
Results:
Discordance in the TNM classification was found in 27 cases. Disease-free survival was shorter in patients with discordance in T, and this was statistically significant (p = 0.034). Six patients died due to primary disease (11.8%). Disease-specific survival was at the limit of statistical significance (p = 0.069).
Conclusions:
Discordance between clinical and pathological TNM classifications was 52.9% patients with oropharyngeal carcinoma. Discordance in T is a potential prognostic factor. Improvement in cancer treatment to some extent relies on preoperative staging and should influence the decision about whether or not to administer adjuvant oncological treatment.
Key words:
TNM staging – clinical TNM classification – pathological TNM classification – oropharynx cancer – prognosis
This study was supported by project of the Czech Ministry of Health project conceptual development research organization No. 00179906 and grant PRVOUK P37/11.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE recommendation for biomedical papers.
Submitted:
18. 9. 2015
Accepted:
1. 11. 2015
Authors:
P. Kordač 1
; D. Kalfeřt 1,2; K. Smatanová 1; J. Laco 3; M. Vošmik 4
; P. Čelakovský 1; Viktor Chrobok 1
Authors‘ workplace:
Klinika otorinolaryngologie a chirurgie hlavy a krku LF UK a FN Hradec Králové
1; ORL, foniatrie, sluchová protetika s. r. o., Plzeň
2; Fingerlandův ústav patologie, LF UK a FN Hradec Králové
3; Klinika onkologie a radioterapie LF UK a FN Hradec Králové
4
Published in:
Klin Onkol 2016; 29(2): 122-126
Category:
Original Articles
doi:
https://doi.org/10.14735/amko2016122
Overview
Východisko:
Cílem studie bylo určit, v jakém procentu případů dochází k neshodě mezi mezi klinickou (c) a patologickou (p) TNM klasifikací u karcinomu orofaryngu a zdali neshoda mezi c a p klasifikací ovlivňuje frekvenci recidiv a prognózu základního onemocnění.
Soubor a metodika:
Retrospektivní soubor 51 primárně chirurgicky léčených pacientů s karcinomem orofaryngu. Klinická TNM klasifikace byla stanovena na základě klinického a zobrazovacího vyšetření (sonografie, CT či MRI krku), patologickou klasifikaci stanovil patolog na základě histopatologického vyšetření vlastního tumoru a odstraněných lymfatických uzlin. Shoda a neshoda TNM byly statisticky hodnoceny ve vztahu k recidivě tumoru a celkovému specifickému a nespecifickému přežití pacientů. Mezi další statisticky hodnocené potenciální prognostické faktory patřily věk pacienta, rozsah primárního tumoru, histologická pozitivita odstraněných lymfatických uzlin a histologická pozitivita okrajů.
Výsledky:
Neshoda mezi cTNM a pTNM klasifikací byla prokázána u 27 pacientů. U neshody T bylo prokázáno statisticky významně kratší přežití bez známek nádoru (p = 0,034) i přesto, že neshoda T statisticky významně neovlivnila frekvenci recidiv. Ostatní sledované faktory neměly významnější vliv na frekvenci recidivy či přežití bez známek nádoru. K úmrtí v souvislosti s primárním tumorem došlo v průběhu sledování u šesti nemocných (11,8 %). U neshody T bylo prokázáno kratší specifické přežití na hranici statistické významnosti (p = 0,069). Ostatní sledované faktory neměly významnější vliv na specifické úmrtí.
Závěr:
Neshoda mezi klinickou a patologickou TNM klasifikací byla prokázána u 52,9 % nemocných s karcinomem orofaryngu. Neshoda cTNM a pTNM klasifikace v oblasti primárního nádoru (kategorie T) se jeví jako potenciální prognostický faktor. Zlepšení výsledků léčby onkologických pacientů je proto do jisté míry závislé na možnostech a přesnosti předoperační diagnostiky.
Klíčová slova:
TNM staging – klinická TNM klasifikace – patologická TNM klasifikace – karcinom orofaryngu – prognóza
Úvod
TNM klasifikace je i v současnosti považována za nejvýznamnější systém určující rozsah primárního tumoru i regionálních a vzdálených metastáz. Správné určení TNM klasifikace má zásadní význam při volbě terapie a stadium nádorové nemoci je u většiny maligních tumorů také rozhodujícím prognostickým faktorem.
Klinická klasifikace (cTNM) je stanovována na základě fyzikálního vyšetření, endoskopie a zobrazovacích metod. Pro určení patologické klasifikace (pTNM) je určující detailní histopatologické vyšetření odstraněné tkáně chirurgem [1 – 3]. Jak ukazuje řada soudobých prací, ani nejdokonalejší zobrazovací vyšetření není schopné přesně verifikovat rozsah primárního tumoru, ani prokázat, zdali jsou regionální lymfatické uzliny postiženy metastázami [4]. Často tak vzniká neshoda mezi cTNM a pTNM klasifikací.
Cílem naší studie bylo určit, v jakém procentu dochází k neshodě mezi cTNM a pTNM klasifikací u karcinomu orofaryngu a zdali neshoda mezi cTNM a pTNM klasifikací ovlivňuje frekvenci recidiv a prognózu základního onemocnění.
Soubor a metodika
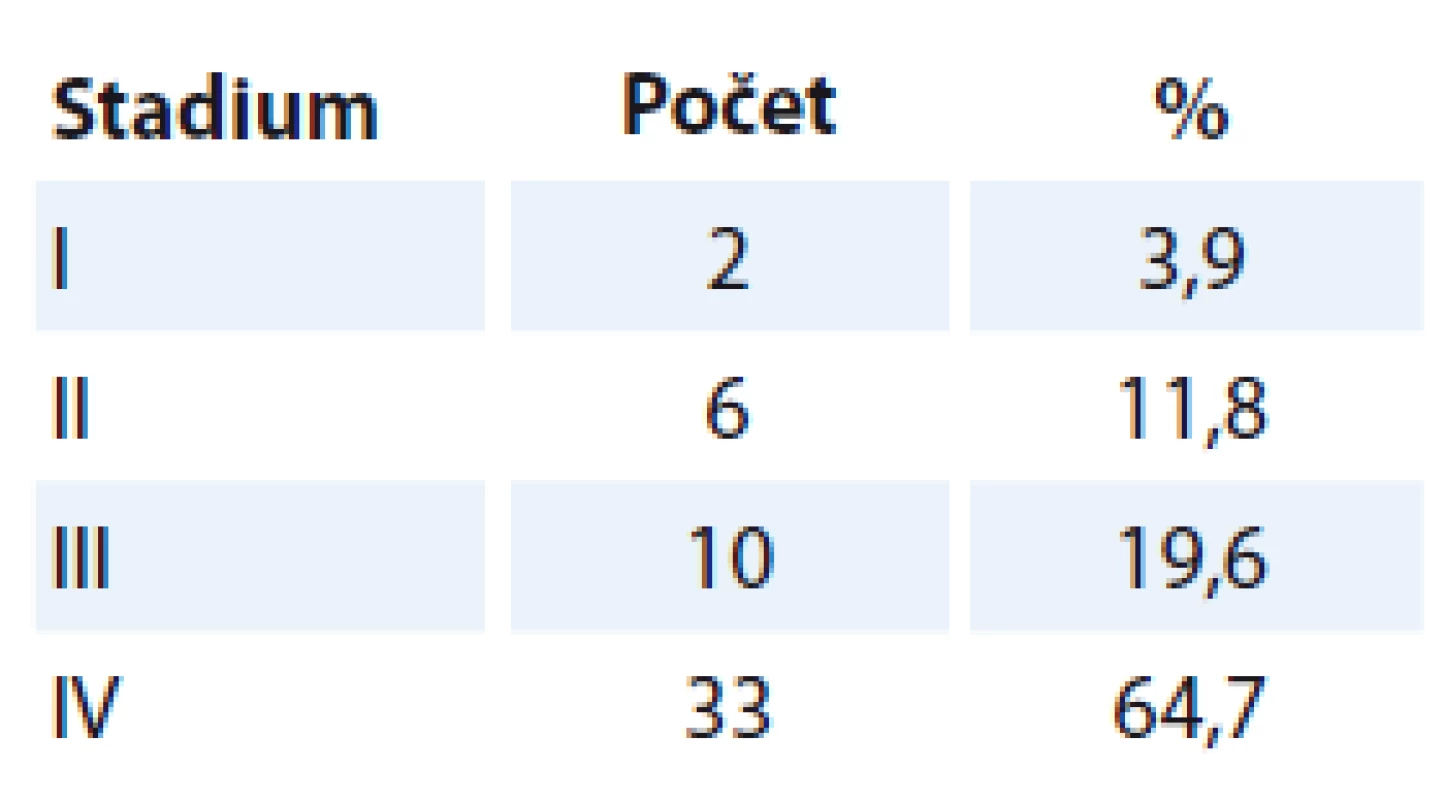
Do retrospektivního souboru byli zařazeni všichni pacienti s dlaždicobuněčným karcinomem orofaryngu, kteří v rámci primární terapie podstoupili operaci na Klinice otorinolaryngologie a chirurgie hlavy a krku FN v Hradci Králové v období 1. 1. 2001 – 31. 12. 2010. Jednalo se o 51 nemocných (40 mužů a 11 žen) ve věku 41 – 80 let (medián 58 let). TNM klasifikace byla stanovena dle aktuálně platného vydání. V období sledování souboru (2001 – 2010) bylo postupně v platnosti 5. a 6. vydání TNM klasifikace [1,2]. Rozvrstvení souboru dle jednotlivých TNM stadií ukazuje tab. 1.
V rámci chirurgického výkonu na primárním nádoru byl současně proveden u 94,1 % nemocných i výkon na krčních uzlinách. Pooperační radioterapii a případně radiochemoterapii podstoupilo 42 (82,4 %), resp. 8 (15,7 %) pacientů.
Klinická TNM klasifikace byla stanovena na základě klinického a zobrazovacího vyšetření (sonografie, počítačové tomografie (CT) či magnetické rezonance (MRI) hlavy a krku), pTNM stanovil patolog na základě histopatologického vyšetření vlastního tumoru, odstraněných lymfatických uzlin. Shoda a neshoda TNM byly statisticky hodnoceny ve vztahu k recidivě tumoru, celkovému specifickému a nespecifickému přežití pacientů. Mezi další statisticky hodnocené potenciální prognostické faktory patřily věk pacienta, rozsah primárního tumoru, histologická pozitivita odstraněných lymfatických uzlin a histologická pozitivita okrajů.
Ke statistickému zpracování výsledků byl použit statistický program IBM SSPS, verze 22.0. Pro popis souboru byly zvoleny metody deskriptivní statistiky, Fisherův přesný test a Pearsonův chí-kvadrát test. K hodnocení přežití bez známek nádoru (disease free survival – DFS), celkového přežití (overall survival – OS) a specifického přežití (disease specific survival – DSS) byla použita Kaplan-Meierova metoda a ve vztahu k různým faktorům Long rank test (Mantel-Coxova metoda). Pro hodnocení statistické významnosti byla zvolena hodnota p ≤ 0,05.
Výsledky
Neshoda TNM klasifikace
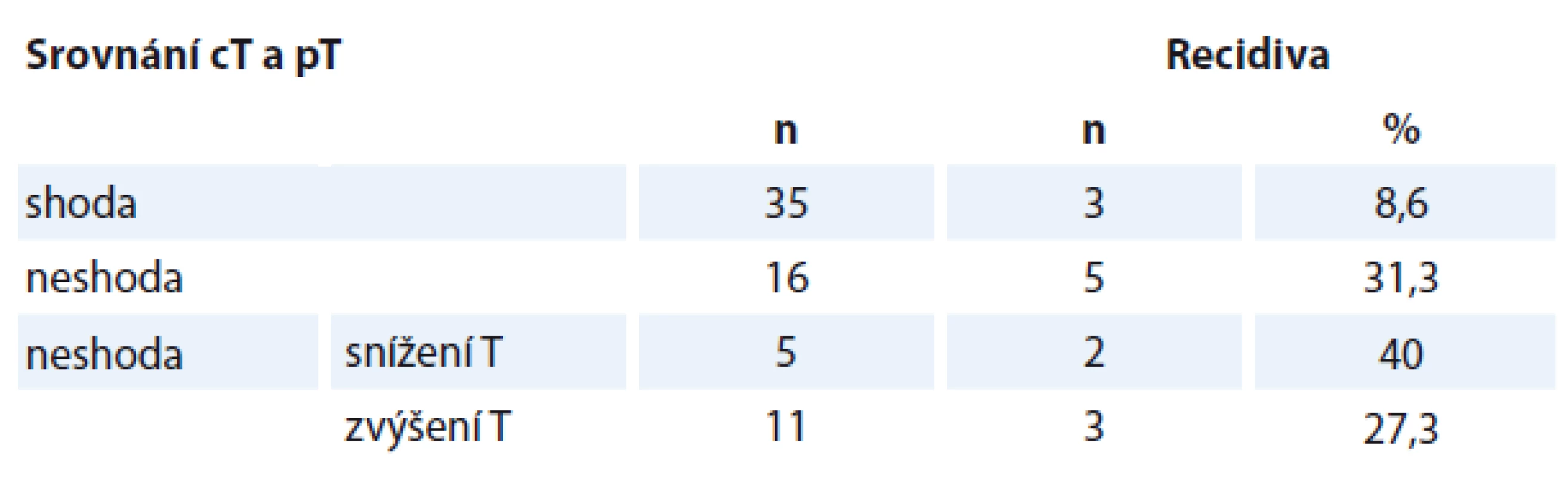
Neshoda c - či pTNM klasifikace byla prokázána u 27 pacientů, což představuje 52,9 % souboru. U 11 nemocných se jednalo o neshodu v oblasti primárního tumoru (T), u 11 pacientů o neshodu v oblasti krčních metastáz (N) a u pěti nemocných byla prokázána neshoda v oblasti T i N.
Recidiva karcinomu orofaryngu
Recidiva či perzistence karcinomu byla v průběhu sledování zjištěna u osmi nemocných (15,7 %), přičemž u tří pacientů z této skupiny (37,5 %) byla prokázána do jednoho roku od primární diagnostiky a do tří let u sedmi nemocných (87,5 %). Doba sledování pacientů byla v rozmezí 2 – 142 měsíců.
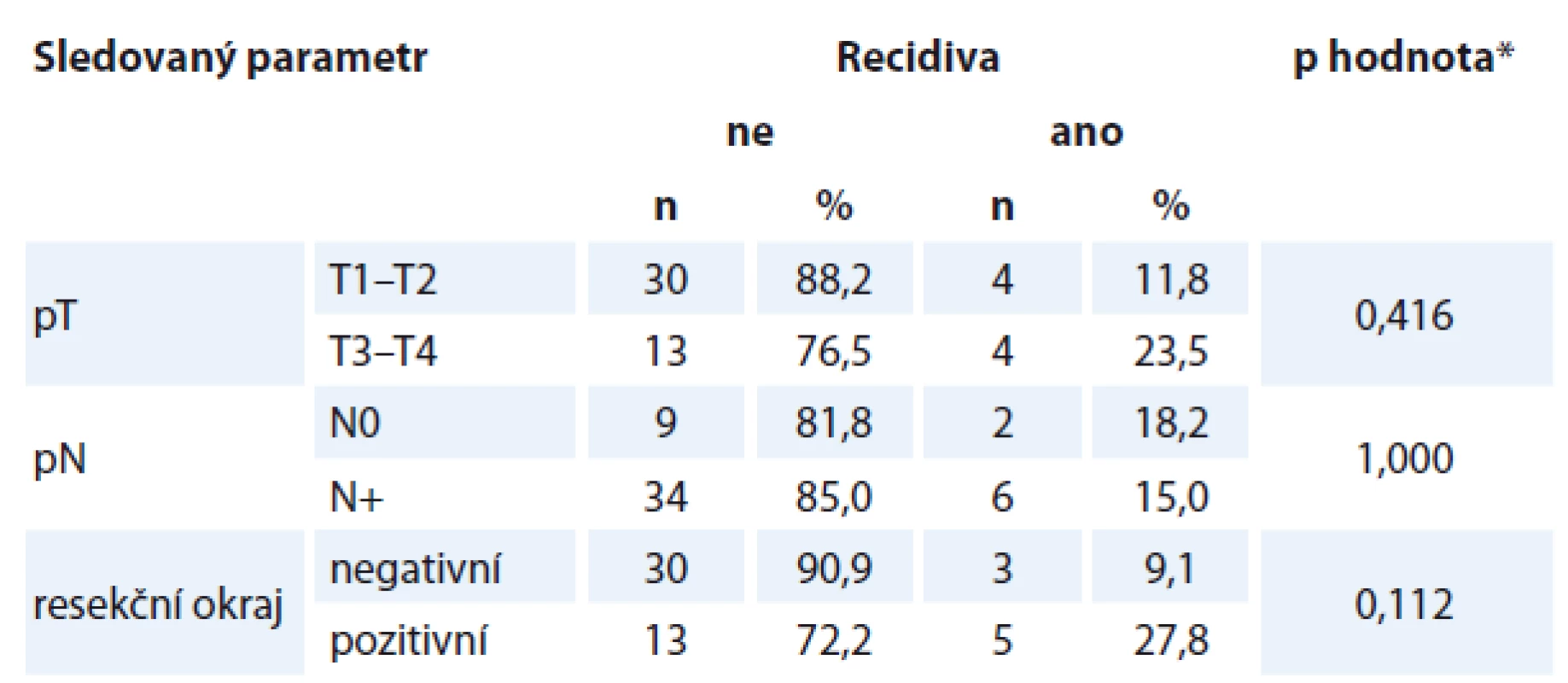
Neshoda v kategorii N a T významněji neovlivnila frekvenci recidiv nádoru (p = 0,240, resp. p = 0,090) i přesto, že neshoda kategorie T byla spojena s mírně častější frekvencí recidiv karcinomu. U obou kategorií byla frekvence recidiv bez závislosti na snížení či zvýšení p oproti c (p = 1,000) (tab. 2). DFS bylo u nemocných s neshodou T statisticky významně kratší (p = 0,034) (graf 1). U pacientů s neshodou N bylo DFS také kratší, ale bez statistické významnosti (p = 0,216).

Pravděpodobnost recidivy neovlivnil rozsah primárního tumoru, přítomnost krčních metastáz a ani prokázaný pozitivní resekční okraj (tab. 3).
Úmrtí
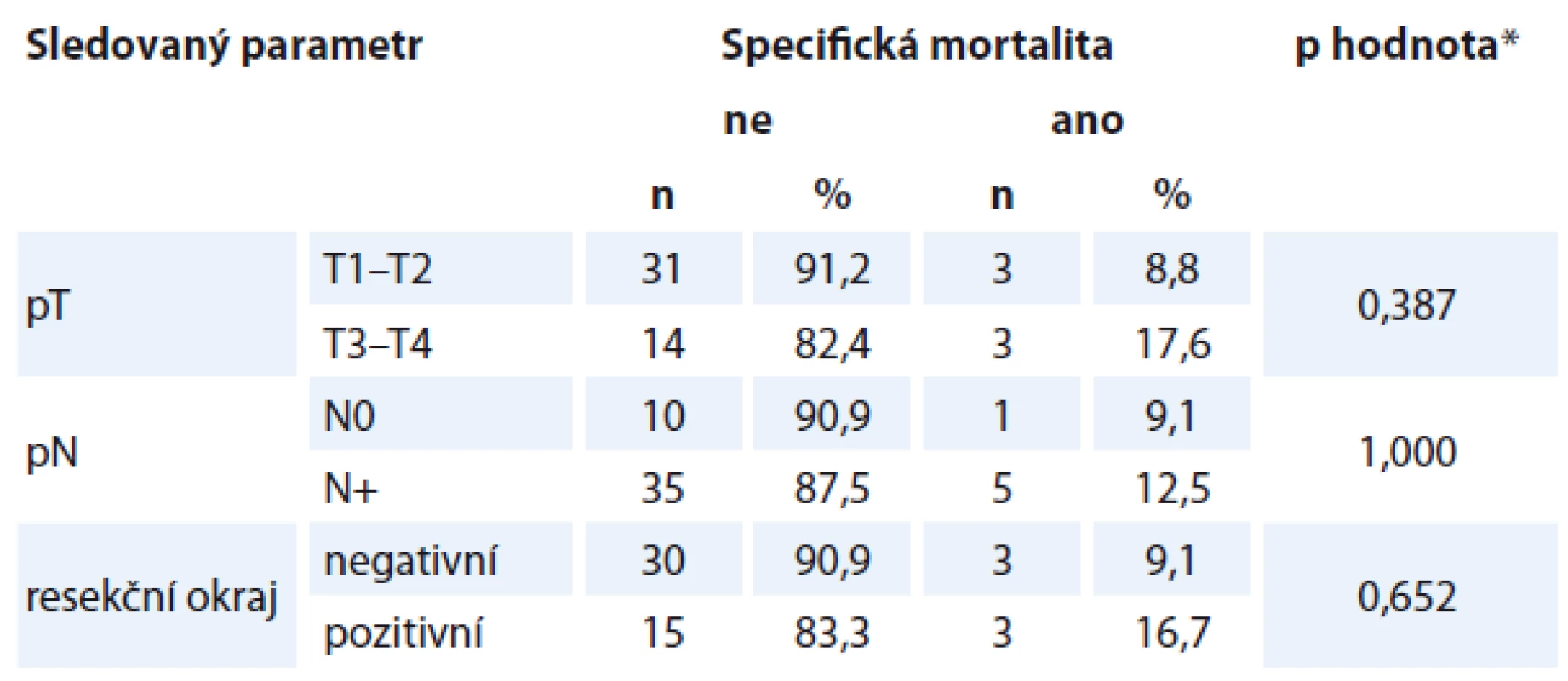
K úmrtí v souvislosti s primárním tumorem (specifická mortalita) došlo v průběhu sledování u šesti nemocných (11,8 %). Specifická mortalita byla srovnatelná jak u pacientů s neshodou v oblasti T, tak i N či při současné neshodě v T a N. U neshody T bylo prokázáno kratší DSS na hranici statistické významnosti (p = 0,069) (graf 2). Neshoda N však DSS významněji neovlivnila (p = 0,325).

Z dalších faktorů zvyšovaly pravděpodobnost úmrtí v souvislosti s karcinomem větší rozsah primárního tumoru, přítomnost krčních metastáz a pooperační radioterapie. Specifická mortalita nebyla ovlivněna rozsahem primárního tumoru, přítomností krčních metastáz či pozitivitou resekčních okrajů (tab. 4).
Diskuze
Sledovaný soubor byl klasifikován v době platnosti 5. a 6. vydání TNM klasifikace [1,2]. V současnosti je platné 7. vydání klasifikace zhoubných novotvarů, jehož česká verze byla vydána v roce 2011 [3]. V rámci jednotlivých vydání TNM klasifikace byla provedena částečná úprava kritérií pro klasifikaci rozsahu primárního tumoru (T), kdy v 6. vydání TNM byla upřesněna klasifikace T4, která byla dle vztahu nádorů k okolním anatomickým strukturám rozdělena na podskupiny T4a a T4b [2]. V současně platné TNM klasifikaci (7. vydání) byly zařazeny pod klasifikaci T3 i nádory šířící se na lingvální plochu epiglotis [3]. Určení rozsahu nádorového onemocnění pomáhá při plánování léčby, poskytuje údaje o prognóze a usnadňuje výměnu informací mezi centry, čímž přispívá k výzkumu zhoubných nádorů a současně umožňuje kontrolu a dohled nad nádorovými onemocněními. Nicméně přesnost klinického určení rozsahu nádoru je dána spolehlivostí jednotlivých diagnostických metod a současně je zatížena také chybou subjektivního hodnocení při zařazení konkrétního nádoru do příslušné TNM kategorie.
V současnosti není dostupná recentní práce, která by se zabývala touto problematikou se zaměřením na karcinom orofaryngu. Existuje však řada prací, které se zabývaly hodnocením přesnosti předoperačního klinického vyšetření, endoskopie a zobrazovacích vyšetření u karcinomu hrtanu [5,6]. Zbären et al dochází k závěru, že klinické a endoskopické vyšetření má pouze nízkou spolehlivost (57,5 %) vzhledem k možné infiltraci paraglotického prostoru, prelaryngeálního prostoru, invazi tumoru do laryngeálních chrupavek či extralaryngeálnímu šíření nádoru [6]. Současné použití CT či MRI zvyšuje spolehlivost vyšetření na 80, resp. 87,5 %. MRI dosahuje vyšší senzitivity než CT vyšetření, avšak na úkor nižší specificity [6]. Někteří autoři proto doporučují současné použití CT a MRI, přičemž kombinací těchto metod je u glotického karcinomu hrtanu dosahováno senzitivity 88 % a specificity 84 % [7 – 9]. Časté selhání CT při hodnocení přední komisury potvrzují u laryngeálních nádorů také Foucher et al [10]. V jejich souboru bylo 24,6 % nádorů na základě histologického vyšetření reklasifikováno na pT4a [10]. Větší přesnosti při určení celkového objemu tumoru oproti CT a MRI může být dosaženo pozitronovou emisní tomografií (PET), nevýhodou je však vyšší cena [11].
Ještě problematičtější než hodnocení primárního ložiska nádoru bývá průkaz metastáz v krčních uzlinách. Výsledky neovlivňuje pouze spolehlivost předoperačních diagnostických metod, ale také metodika histopatologického vyšetření. Výsledky budou zásadně rozdílné v závislosti na tom, kolik řezů každou lymfatickou uzlinou bude provedeno a zdali bude použito pouze standardní barvení, nebo bude aplikováno imunohistochemické, případně genetické vyšetření. Vyšetření lymfatických uzlin sériovými řezy a použití imunohistochemie je nutné především pro záchyt drobných okultních metastáz či mikrometastáz. Pro předoperační diagnostiku makrometastáz je zobrazovací vyšetření poměrně spolehlivé. Ultrazvukové vyšetření může být zatíženo subjektivní chybou vyšetřujícího, nicméně v rukou zkušeného lékaře dosahuje vysoké senzitivity (91 %) i specificity (97 %). O něco nižší přesnosti dosahuje při záchytu krčních metastáz CT vyšetření (senzitivita 83 %, specificita 93 %) [12].
Mikrometastázy však nebývají běžně dostupnými zobrazovacími metodami detekovatelné. Záchyt mikrometastáz u klinicky N0 nemocných se pohybuje ve velice širokém rozmezí od 2 do 58 % [13 – 17], což svědčí pro skutečnost, že metodika vyšetření je často nejednotná a procento zachycených mikrometastáz je závislé na zkušenostech vyšetřujícího histopatologa a také na rozsahu a lokalitě primárního nádoru.
Dostupné práce zabývající se porovnáním cTNM a pTNM klasifikace se zaměřují především na přesnost určení rozsahu nádoru při použití běžných diagnostických metod a standardním histologickém zpracování odstraněného nádoru i lymfatických uzlin. Koch et al porovnávali cTNM a pTNM klasifikaci u velkého soboru 501 nemocných s dlaždicobuněčným karcinomem hlavy a krku [18]. Neshodu mezi cTNM a pTNM prokázali v některém parametru u necelých 50 % pacientů v souboru [18]. Dle autorů má klinická i patologická klasifikace jako prognostický faktor obdobný význam [18]. V práci však chybí hodnocení specifických lokalit tumoru, navíc autor nehodnotí výsledky léčby ve vztahu ke shodě či neshodě cTNM a pTNM klasifikace. Nakolik nepřesné určení cTNM klasifikace ovlivňuje frekvenci recidiv onemocnění a celkovou prognózu pacienta není dle literárních údajů doposud přesně známo. V naší práci jsme prokázali neshodu mezi cTNM a pTNM klasifikací u 52,9 % souboru karcinomů orofaryngu, přičemž neshoda T či N byla diagnostikována ve stejné frekvenci. Neshoda kategorie N neměla významnější vliv na frekvenci recidiv ani na specifické přežití a přežití bez známek nádoru. Neshoda kategorie T také nebyla spojena s častějšími recidivami nádoru, ale i přesto negativně ovlivňovala specifické přežití pacientů a přežití bez známek nádoru. Ve sledovaném souboru byl prokázán statisticky významný vztah neshody T s histologicky pozitivními okraji (p = 0,011). Tento fakt vede k závěru, že případná přesnější znalost rozsahu onemocnění předoperačně (shoda cTNM a pTNM) by mohla pomoci lépe zvolit rozsah operačního výkonu. Naproti tomu by přesnější znalost rozsahu onemocnění (shoda cTNM a pTNM) ve sledovaném souboru neovlivnila léčebný postup stran pooperační radio - či chemoradioterapie. Neshoda cTNM a pTNM klasifikace v oblasti primárního nádoru (kategorie T) se tudíž jeví jako potenciální prognostický faktor a průkaz této neshody by měl být zvažován v rámci rozhodování o další pooperační onkologické léčbě.
Z dalších sledovaných faktorů neměl žádný z nich významný negativní vliv na frekvenci recidiv, DFS či na specifické přežití.
Závěr
Neshoda mezi cTNM a pTNM klasifikací byla prokázána u 52,9 % nemocných s karcinomem orofaryngu. Zatímco neshoda N neovlivňuje výrazněji prognózu onemocnění, tak neshoda T negativně ovlivňuje specifické přežití pacientů a přežití bez známek nádoru. Zlepšení výsledků léčby onkologických pacientů je proto do jisté míry závislé na možnostech a přesnosti předoperační diagnostiky.
Tato práce byla podpořena projektem Ministerstva zdravotnictví ČR koncepčního rozvoje výzkumné organizace č. 00179906 a grantem PRVOUK P37/11.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Obdrženo: 18. 9. 2015
Přijato: 1. 11. 2015
MUDr. David Kalfeřt, Ph.D.
Klinika otorinolaryngologie a chirurgie hlavy a krku
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: david.kalfert@email.cz
Sources
1. Sobin LH, Wittekind CH (eds). TNM klasifikace zhoubných novotvarů. 5. vyd. 1997, česká verze 2000. Praha: Ústav zdravotnických informací a statistiky České republiky 2000.
2. Sobin LH, Wittekind CH (eds). TNM klasifikace zhoubných novotvarů. 6. vyd. 2000, česká verze 2004. Praha: Ústav zdravotnických informací a statistiky České republiky 2004.
3. Sobin LH, Gospodarowicz MK, Wittekind CH (eds). TNM klasifikace zhoubných novotvarů. 7. vyd. 2009, česká verze 2011. Praha: Ústav zdravotnických informací a statistiky České republiky 2011.
4. Harréus U. Surgical errors and risks – the head and neck cancer patient. GMS Curr Top Otorhinolaryngol Head Neck Surg 2013; 12: Doc04. doi: 10.3205/cto000096.
5. Zbären P, Becker M, Läng H. Pretherapeutic staging of laryngeal carcinoma. Clinical findings, computed tomography, and magnetic resonance imaging compared with histopathology. Cancer 1996; 77(7): 1263 – 1273.
6. Zbären P, Becker M, Läng H. Staging of laryngeal cancer: endoscopy, computed tomography and magnetic resonance versus histopathology. Eur Arch Otorhinolaryngol 1997; 254 (Suppl 1): S117 – S122.
7. Kim JW, Yoon SY, Park IS et al. Correlation between radiological images and pathological results in supraglottic cancer. J Laryngol Otol 2008; 122(11): 1224 – 1229. doi: 10.1017/S0022215108001746.
8. Kuno H, Onaya H, Fujii S et al. Primary staging of laryngeal and hypopharyngeal cancer: CT, MR imaging and dual-energy CT. Eur J Radiol 2014; 83(1): e23 – e35. doi: 10.1016/j.ejrad.2013.10.022.
9. Lim JY, Park IS, Park SW et al. Potential pitfalls and therapeutic implications of pretherapeutic radiologic staging in glottic cancers. Acta Otolaryngol 2011; 131(8): 869 – 875. doi: 10.3109/00016489.2011.562538.
10. Foucher M, Barnoud R, Buiret G et al. Pre - and posttherapeutic staging of laryngeal carcinoma involving anterior commissure: review of 127 cases. ISRN Otolaryngol 2012; 2012 : 363148. doi: 10.5402/2012/ 363148.
11. Daisne JF, Duprez T, Weynand B et al. Tumor volume in pharyngolaryngeal squamous cell carcinoma: comparison at CT, MR imaging, and FDG PET and validation with surgical specimen. Radiology 2004; 233(1): 93 – 100.
12. Ashraf M, Biswas J, Jha J et al. Clinical utility and prospective comparison of ultrasonography and computed tomography imaging in staging of neck metastases in head and neck squamous cell cancer in an Indian setup. Int J Clin Oncol 2011; 16(6): 686 – 693. doi: 10.1007/s10147-011-0250-2.
13. De Waal PJ, Fagan JJ, Isaacs S. Pre - and intra-operative staging of the neck in a developing world practice. J Laryngol Otol 2003; 117(12): 976 – 978.
14. Ferlito A, Shaha AR, Rinaldo A. The incidence of lymph node micrometastases in patients pathologically staged N0 in cancer of oral cavity and oropharynx. Oral Oncol 2002; 38(1): 3 – 5.
15. Hamakawa H, Fukuzumi M, Bao Y et al. Keratin mRNA for detecting micrometastasis in cervical lymph nodes of oral cancer. Cancer Lett 2000; 160(1): 115 – 123.
16. Mnejja M, Hammami B, Bougacha L et al. Occult lymph node metastasis in laryngeal squamous cell carcinoma: therapeutic and prognostic impact. Eur Ann Otorhinolaryngol Head Neck Dis 2010; 127(5): 173 – 176. doi: 10.1016/j.anorl.2010.07.011.
17. Rhee D, Wenig BM, Smith RV. The significance of immunohistochemically demonstrated nodal micrometastases in patients with squamous cell carcinoma of the head and neck. Laryngoscope 2002; 112(11): 1970 – 1974.
18. Koch WM, Ridge JA, Forastiere A et al. Comparison of clinical and pathological staging in head and neck squamous cell carcinoma: results from Intergroup Study ECOG 4393/ RTOG 9614. Arch Otolaryngol Head Neck Surg 2009; 135(9): 851 – 858. doi: 10.1001/archoto.2009.123.
Labels
Paediatric clinical oncology Surgery Clinical oncologyArticle was published in
Clinical Oncology

2016 Issue 2
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
-
All articles in this issue
- Shoda a neshoda klinické a patologické TNM klasifikace u karcinomu orofaryngu – vliv na prognózu a výsledky léčby
- Enzalutamid a abirateron v léčbě metastatického kastračně refrakterního karcinomu prostaty po předchozí chemoterapii
- Role BRAF/ MEK inhibice u metastazujícího maligního melanomu – kazuistika
- Extravazace cytostatik – prevence a doporučené postupy
- Protinádorový efekt rybího oleje – mýtus, nebo realita?
- Novinky v adjuvantní terapii neseminomů stadia I
- Comment – Active Surveillance vs. Adjuvant Therapy in Clinical Stage I Non-seminomatous Germ Cell Testicular Cancer
- Kvalita života měřená jako změna v čase u českých žen s karcinomem prsu
- Papilárny karcinóm štítnej žľazy u dvojročného dieťaťa
- Clinical Oncology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Extravazace cytostatik – prevence a doporučené postupy
- Protinádorový efekt rybího oleje – mýtus, nebo realita?
- Enzalutamid a abirateron v léčbě metastatického kastračně refrakterního karcinomu prostaty po předchozí chemoterapii
- Role BRAF/ MEK inhibice u metastazujícího maligního melanomu – kazuistika
