Vertebroplastika – možnost léčby strukturálně narušených obratlů
Vertebroplasty – Treatment Option for Structurally Insufficient Vertebras
Percutaneous vertebroplasty is a minimally invasive technique that has been developed to treat pain secondary to vertebral fracture. The technique, originally described in 1987, was used on the basis of the hypothesis that consolidation of fragile and painful vertebra should eliminate pain. Having been first successfully used in the treatment of vertebral hemangiomas, it was subsequently introduced in the treatment of metastatic lesions, osteoporotic compressive fractures, aneurysmatic bone cysts as well as, for example, insufficiency of sacral fractures. The excellent clinical results obtained with percutaneous augmentation of vertebral bodies, together with limited incidence of clinically relevant complications, have resulted in gradual increase in the number of treated patients and wider clinical use of this technique. Optimistic outcome is reported also in open surgical procedures, where vertebroplasty has been implemented in order to increase stability of implants. The aim of the review article is to describe the technique itself, its complications, indications and relevant aspects of the specific patient care.
Key words:
vertebroplasty – vertebral fracture – treatment –
osteoporosis – vertebral hemangioma – secondary bone tumor –
complications
Authors:
Pavel Barsa
Authors‘ workplace:
Neurochirurgické oddělení, Neurocentrum, Krajská nemocnice Liberec a. s.
Published in:
Cesk Slov Neurol N 2012; 75/108(1): 8-17
Category:
Minimonography
Overview
Perkutánní vertebroplastika byla navržena jako minimálně invazivní technika při léčbě bolesti způsobené patologickou zlomeninou obratlového těla. Její popis pochází již z roku 1987 a v pozadí jejího terapeutického efektu se skrývá hypotéza, podle níž k eliminaci bolesti dojde mechanickou konsolidací kostních fragmentů. Prvotní úspěšné užití při léčbě vertebrálních hemangiomů vedlo k pozdějšímu rozšíření indikačního spektra také na metastatické obratlové léze, osteoporotické komprese, aneuryzmatické kostní cysty a například též na únavové zlomeniny křížové kosti. Velice dobré klinické výsledky ve spojení s omezenou incidencí klinicky významných komplikací vedly k postupnému přibývání pacientů a k rozšíření techniky. Optimistických výsledků dosahujeme rovněž při implementaci augmentačních technik jako součásti otevřených chirurgických výkonů. Můžeme tak zvýšit stabilitu implantátů zavedených do insuficientního kostního terénu. Cílem následujícího souborného článku bylo podat popis techniky, zmínit se o jejích komplikacích, indikačních okruzích a relevantních aspektech péče o pacienta.
Klíčová slova:
vertebroplastika – zlomenina obratle – léčba – osteoporóza – vertebrální hemangiom – sekundární kostní nádor – komplikace
Úvod
Páteřní chirurgie zaznamenala v posledním desetiletí nebývalý technologický rozvoj. Z postupů nově zavedených do praxe jednoznačně vybočují techniky augmentace obratlových těl. Novátorská je v jejich případě myšlenka perkutánní injekce materiálu do postiženého obratle, kde dochází k polymerizaci, a tím ke změně biomechanických vlastností celé anatomické struktury. Technika zásadně rozšiřuje možnosti intervence u nemocných, kteří dříve operaci nemohli absolvovat buď kvůli charakteru lokálního nálezu, nebo z důvodů nemožnosti podstoupit dlouhodobější anestezii pro komorbiditu. Adepti vertebroplastiky se rekrutují především z pacientů vyšších věkových kategorií, kteří byli v minulosti odkázáni prakticky výhradně na péči algeziologických ambulancí. Efekt léčby pocítí nemocní okamžitě bez nutnosti specifického pooperačního režimu.
Jde o metody obecně rozšířené a vzhledem k množství u nás provedených výkonů můžeme předpokládat jejich ještě širší uplatnění. Ke včasné a správné indikaci je však potřebná informovanost lékařů primárního kontaktu a specialistů spolupracujících oborů. Následující text si stanovil cíl vyplnit případné informační mezery.
Historie
Své první kroky vertebroplastika učinila ve francouzském Amiens. Neuroradiologové Galibert a Deramont zde v roce 1984 embolizovali hemangiom invadující druhý krční obratel. Jako materiál použili v té době běžně ortopedy užívaný kostní cement. Povzbuzeni pozitivním výsledkem začali tuto metodu užívat standardně při léčbě páteřních hemangiomů také uzavřenou perkutánní cestou a své zkušenosti v podobě dvouletých výsledků u sedmi ošetřených pacientů shrnuli v práci, která vyšla tiskem v roce 1987. Metoda se rozšířila mezi poměrně úzký okruh kontinentálních radiologů, kteří byli aktivní, a záhy se tak začaly objevovat první zkušenosti také s injektáží cementu do osteolytických nádorových ložisek páteře a až později s ošetřením osteoporotických kolapsů. Zdokonalení materiálových vlastností injikovaného cementu vedly k rozšíření na americký kontinent a britské ostrovy a komercializace celé technologie přispěla k následnému globálnímu rozšíření. Vertebroplastika je 25 let po svém vzniku standardní, široce dostupná léčebná metoda.
Operační technika
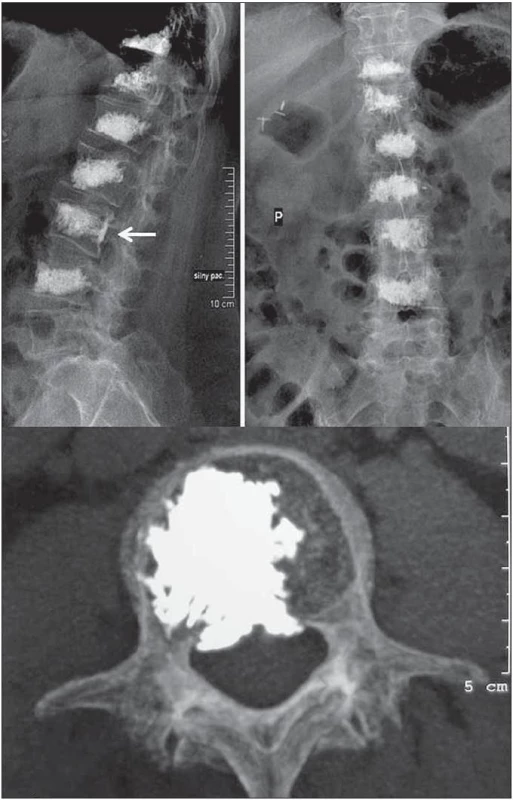
Perkutánní vertebroplastikou nejčastěji ošetřujeme obratle torakolumbální oblasti. U pacienta v celkové anestezii nebo anestezii lokální doplněné o sedaci zavádíme v pronační poloze pod biplanární skiaskopickou kontrolou vertebroplastické jehly do ventrální třetiny obratlového těla nebo do centra patologického ložiska. U postižených bederních a dolních hrudních obratlů volíme transpedikulární trajektorii, v případě středních a horních hrudních etáží preferujeme přístup latero-extrapedikulární (obr. 1). CT navigované zavedení jehly je možné v situacích, kdy rozměry pediklů činí skiaskopickou kontrolu nejistou. V minulosti prováděný nástřik obratle ve vodě rozpustnou rentgen-kontrastní látkou prostřednictvím zavedené jehly (vertebrální venografie) se dnes již standardně neprovádí. Prvotním předpokladem toho kontrastního vyšetření byl záměr upozornit na pozice defektů obratlového těla. Místa potenciálního úniku PMMA (polymetylmetakrylátu) se v řadě případů podařilo predikovat, avšak incidence extravertebrálního úniku se významněji nesnížila. V případech podezření na nádorové postižení obratle lze koaxiální technikou aspirovat histologický materiál a pravidelně tak činíme u hematoonkologických pacientů, kde tato technika nahrazuje sternální punkci. Po ověření bezpečné pozice jehel v obratli smícháme obě složky vertebroplastického cementu a po dobu určenou výrobcem je necháme reagovat. PMMA potřebné viskozity injikujeme do obratlového těla pomalu opět pod skiaskopickou kontrolou. Sledujeme-li tendenci k úniku cementu, měníme pozici hrotu vertebroplastické jehly tak, abychom vyplnili naplánovaný objem obratlového těla. S odstupem 3 hod po výkonu, kdy je kostní cement dostatečně zatvrdlý, může pacient začít s axiální zátěží osového skeletu. Pooperačně není zapotřebí používat zevní ortézu a nenařizujeme ani jiné režimové restrikce s výjimkou obecně platných doporučení pro pacienty s osteoporózou.
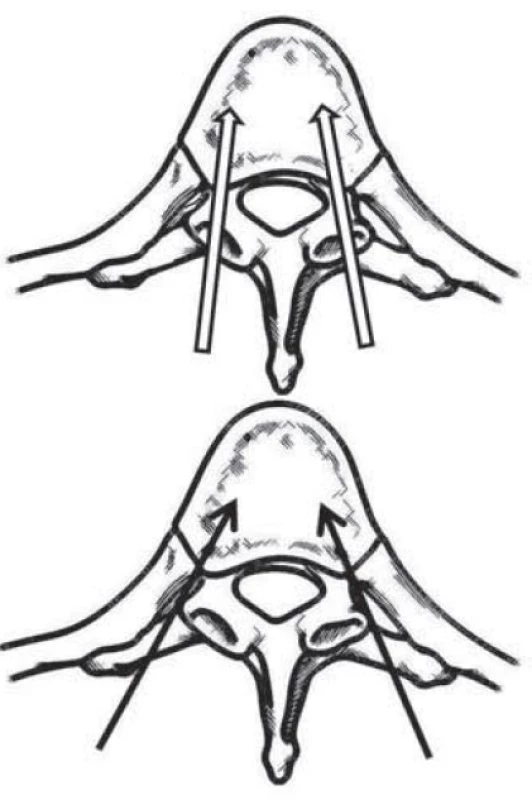
V souvislosti s perkutánní vertebroplastikou se vedou diskuze o nutnosti oboustranného, bipedikulárního zavedení jehel. Soudě podle výsledků biomechanických studií by oba přístupy měly poskytovat dostatečné mechanické zpevnění. Otázkou však je lokalizace vertebroplastického cementu v rámci obratlového těla. Centrální nástřik požadované zpevnění přinese. Asymetrická výplň obratle však vede k progresi komprese na nevyplněné straně a v některých případech perzistenci lateralizovaného bolestivého syndromu. V podobných situacích pacientovi nabízíme doplňující vertebroplastiku nevyplněné části obratle. Pokud se tedy podaří zavést vertebroplastickou jehlu do střední čáry obratle, preferuje autor unipedikulární techniku. V případě asymetrické pozice hrotu jehly doplňuje v bederní oblasti také druhostrannou injektáž.
Další otázkou je míra vyplnění obratlového těla. V případě léčby bolestivého syndromu u osteoporotických zlomenin neplatí přímá úměra mezi množstvím cementu a analgetickým efektem. Radikální výplň těla obratle proto není bezpodmínečně nutná, co více, s množstvím aplikovaného cementu stoupá riziko extravertebrálního úniku. Biomechanické práce tak popisují, že naplnění každých 2 % objemu obratlového těla cementem zvyšuje jeho pevnost o 15 % a z klinických studií vyplývá, že analgetický a dostatečný stabilizační efekt může v hrudní a bederní páteři přinést již injekce 2 ml PMMA. V případech vertebrálních hemangiomů či embolizace osteolytických nádorových ložisek se o radikální výplň fokusu naopak snažíme.
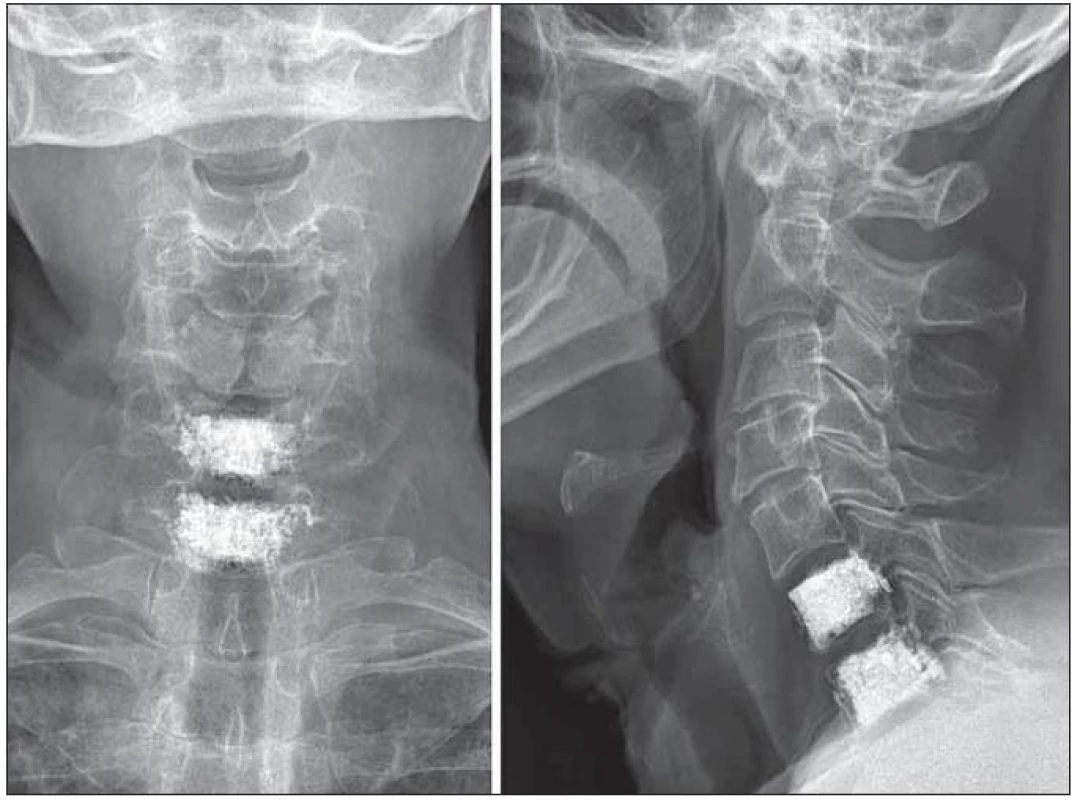
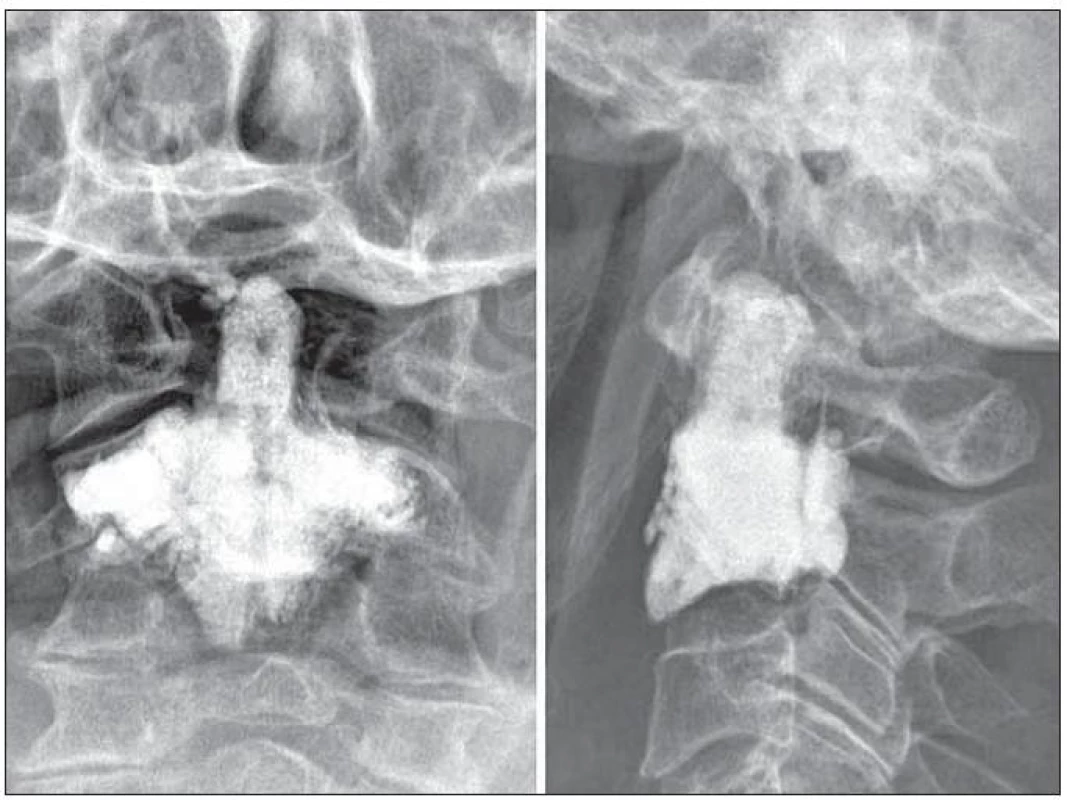
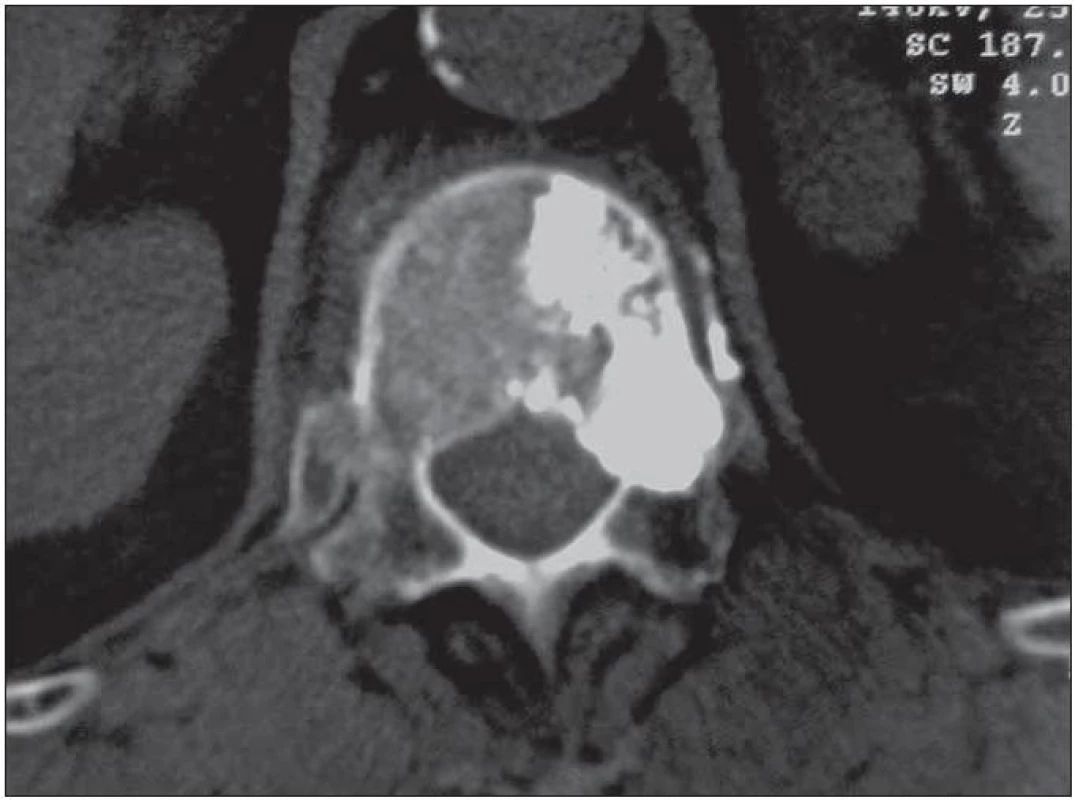
Vedle torakolumbálních segmentů můžeme vertebroplasticky ošetřit oblast kosti křížové. Transpedikulární přístup k patologickému procesu se neliší od přístupu v bederní oblasti. V případě ošetření patologických stavů krční páteře a tří kraniálních obratlů hrudních preferujeme anterolaterální retrofaryngeální přístup. Minimálně invazivní otevřená cesta umožňuje bezpečně měnit pozici hrotu vertebroplastické jehly a většina autorů ji preferuje před výkony perkutánními (obr. 2). K ošetřením patologických ložisek čepovce můžeme volit transorální přístup. Podle naší zkušenosti je však i v této situaci vhodnější a bezpečnější otevřená anterolaterální retrofaryngeální cesta s možností alterace pozic jehly. Změna pozice jehly umožní radikálnější vyplnění nejen obratlového těla C2, ale především nosných struktur, jimiž jsou kloubní výběžky (obr. 3).
Materiál
Klasickým materiálem používaným k injektáži strukturálně narušených obratlů je PMMA (kostní cement). Výrobu tohoto polymeru popsal na přelomu 20. a 30. let minulého století německý organický chemik Otto Röhm. Ostatně rodinná firma Röhm and Haas náhradu skla pod názvem Plexiglass® produkuje dodnes. Vedle průmyslového a stavebního využití polymeru se časem projevily jeho výhodné strukturální vlastnosti a biokompatibilita. S počátkem 60. let tak začíná jeho medicínské využití. Anglický ortoped Sir John Charnley si všiml kohezivních vlastností PMMA, díky nimž materiál věrně konturuje členitý povrch podkladu, a používá PMMA jako mezivrstvu fixující protetické komponenty ke kosti. Dosáhl tak optimálního přenosu mechanické zátěže i mezi dokonale nepřiléhajícími povrchy. S podobným záměrem jej využívají také stomatochirurgové a v páteřní chirurgii doznává užití jako vůbec první nebiologický materiál při rekonstrukci meziobratlového prostoru.
PMMA je k medicínskému užití dodáván ve dvou složkách: tekuté a práškové. Tekutina se skládá z monomeru metylmetakrylátu, stabilizátoru a aktivátoru polymerace. Prášek obsahuje kopolymer, rentgen-kontrastní aditivum a další polymerizační činidla. Smícháním tekuté a práškové složky vznikne řídká pasta, jejíž viskozita s časem míchání narůstá a povrch tuhne. Závěrečnou fázi polymerizace doprovází exotermická reakce, která vyústí ve vznik hmoty pevného skupenství. Teplota během polymerizace může dosáhnout až 120 °C, avšak studie provedené na kadaverním modelu obratlů prokázaly poměrně prudký teplotní gradient v kosti, který nezpůsobí vznik rozsáhlejší nekrózy.
V souvislosti s injektáží PMMA do prostoru, který není bezpečně ohraničen (zlomený obratel), existuje požadavek vysoké viskozity vstřikované směsi. Vysoce viskózní směs má nízkou tendenci úniku z porušeného obratle. Viskozitu lze zvýšit prodloužením přípravy polymeru, čímž však zkrátíme pracovní čas. Lepší způsob je proto zvýšení podílu monomeru (tekuté složky) v připravované směsi, čímž se současně prodlouží doba, po kterou je možné injektáž provést.
V současnosti máme k dispozici dvě hypotézy analgetického účinku PMMA během vertebroplastiky. První z nich udává neurotoxické a termické poškození nervových zakončení (denervaci kosti) jako důvod odeznění bolestivého syndromu. Druhá hypotéza připisuje analgetický efekt mechanické stabilizaci obratle.
Použití PMMA má však své limity. V souvislosti s dlouhodobými zkušenostmi s PMMA u cementovaných endoprotéz je z literatury známa obrovskobuněčná reakce na rozhraní kost – cement. Fragmentovaný povrch kostního cementu vyvolává celulární imunitní odpověď, která působí osteolyticky na nejbližší kostní tkáň a nahradí ji vazivem. Vazivová tkáň vykazuje horší mechanické vlastnosti, praská a šíří se jí nekrotické defekty. Ošetřená kost jako celek tak ztrácí pevnost a PMMA se pod obrazem aseptické nekrózy přilehlé tkáně uvolňuje. Popsaná reakce byla důvodem k zavedení věkového limitu klinického použití PMMA pro pacienty s cementovanými implantáty nad 55 let věku. Věková hranice je stanovena arbitrážně a v případě endoprotetiky striktně dodržována není. Obrovskobuněčná reakce po ošetření obratle vertebroplastickým cementem dosud literárně popsána nebyla a podle diskuzí s odborníky v problematice patrně neexistuje. U vertebroplastiky se na rozhraní s okolní kostí netvoří debris, vůči které je patrně namířena obrovskobuněčná reakce. Otázku věkového omezení proto výrobci vertebroplastických cementů řeší obecným doporučením k užití techniky pro pacienty vyšších věkových skupin. V souvislosti s prevencí možné obrovskobuněčné reakce organizmu na přítomný PMMA je předmětem výzkumu použití vitaminu E a především pak alendronátu (FosamaxTM) jako možných aditiv cementu. Alendronát, zástupce bisfosfonátů, by měl inhibovat resorpční aktivitu specializovaných osteoklastů, a vyloučit tak kostní resorpci. Výzkum v této oblasti probíhá a odborná veřejnost čeká na jeho výsledky.
V minulosti se hledaly alternativní materiály k PMMA. Nejširšího klinického uplatnění v této souvislosti dosáhl kompozitní cement CortosTM. Použití kompozitu sklokeramiky rozptýlené v trietylenglykoldimetakrylátu je v souvislosti s dlouhodobým mechanickým namáháním logické a dosavadní výsledky jsou uspokojivé. K obrovskobuněčné reakci však může dojít stejně jako u PMMA. Zabránit vzniku této reakce by měly resorbovatelné cementy např. na bázi kalciumfosfátu či kalciumsulfátu. Dosud však nebyly vyrobeny takové formule, které by vedle biologických vlastností splňovaly mechanické nároky.
Komplikace vertebroplastiky
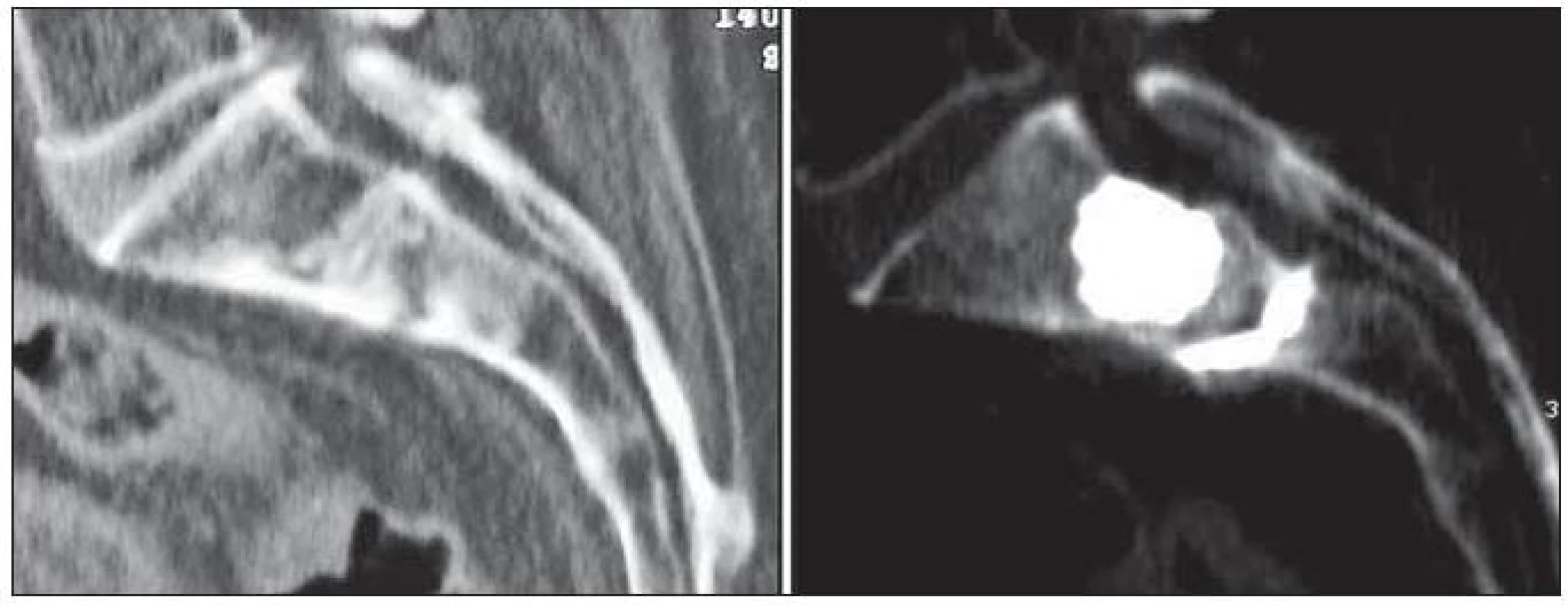
Vedle možného rizika přímého poranění přilehlých nervových a cévních struktur zavedenou jehlou registrujeme extravertebrální únik cementu jako nejčastější komplikaci vertebroplastiky. Existují studie, které sledují únik cementu mimo obratlové tělo u 70–75 % ošetřených pacientů. Výskyt této komplikace závisí na takových faktorech, jakými je procento výplně obratlového těla, čerstvost a stupeň komprese a v neposlední řadě také kontinuita kortikální kosti kryjící obratlové tělo. PMMA obratel nejčastěji opouští cestou koncových lišt intradiskálně (obr. 4). Únik většího objemu cementu do meziobratlového prostoru znamená změnu rozložení mechanické zátěže a někteří autoři jej považují za rizikový faktor vzniku zlomeniny sousedního obratle. Laterální a ventrální extravazace cementu nepředstavují ohrožení jakékoli struktury a jsou asymptomatické. V naprosté většině případů asymptomatické jsou rovněž subligamentózní úniky dorzální nebo dorzolaterální (obr. 5). Ve větším objemu však mohou způsobit kompresi nervových struktur a časná otevřená intervence je jedinou cestou k odstranění neurologické symptomatologie. Z medicínského pohledu je nejzávažnější vyplavení akrylátových částic do žilního oběhu. Touto cestou cement přejde buď do dolní duté žíly, kde může dojít k rozvoji trombózy, nebo embolizuje do plicnice. Masivní embolizace může způsobit vznik obstrukční plicní hypertenze a v ojedinělých případech i úmrtí pacienta. K pozdním a naštěstí výjimečným komplikacím vertebroplastiky řadíme infekci a aseptickou nekrózu ošetřeného obratle. Podle typu léčené patologie popisují jednotlivé studie výskyt klinicky signifikantních komplikací v rozmezí 1–3 % u osteoporózy, 2–5 % v případě vertebrálních hemangiomů a přibližně v 10 % ošetřených páteřních metastáz.
Indikační okruhy
Osteoporotická zlomenina
Komprese obratlových těl patří vedle zlomenin krčku femuru a zlomenin zápěstí k nejčastějším komplikacím osteoporózy. Přibližně 25 % žen ve věku vyšším 50 let prodělá zlomeninu alespoň jednoho obratle. Vzhledem k všeobecnému trendu stárnutí populace a k progresi osteoporózy v nižších věkových kategoriích existuje předpoklad, že se celková incidence osteoporotických kompresí v průběhu následujících 50 let zvýší čtyřnásobně.
Většina osteoporotických zlomenin páteře je výsledkem drobných traumatizmů, které se vyskytují jako součást každodenních aktivit. Zlomenina se projeví akutní, kontinuálně trvající bolestí, jež ve svých těžších stupních může pacienta zcela vyřadit z běžných fyzických aktivit. Základním cílem v léčbě komprese tedy zůstává kontrola bolesti tak, aby se pacient v co možná nejkratší době mohl vrátit zpět do aktivního života. Klidový režim, užití zevních ortéz během vertikalizace a aplikace analgetik by měly během 2–12 týdnů přinést kompletní ústup bolesti u 85 % postižených. U zbývajících 15 % však bolest přetrvává i po třech měsících, pacienta začíná nejen limitovat v oblasti fyzických aktivit, ale omezuje sociální kontakty a nezřídka bývá provázena reaktivní depresí. Zcela logicky tak vyvstává potřeba agresivnějšího léčebného postupu.
V indikaci perkutánní vertebroplastiky u osteoporotických kompresí stále dominuje podmínka existence bolestivého syndromu nereagujícího na adekvátní analgetickou léčbu. Typicky se jedná o zlomeninu torakolumbální páteře, při níž pacient lokalizuje bolest do odpovídající oblasti zad. Ze zobrazovacích vyšetření je na místě klasický rentgenogram páteře, avšak zásadní informaci podá magnetickorezonanční vyšetření. Tato diagnostická modalita na jedné straně pomůže vyloučit kompresivní zlomeninu neoplazmatického původu. V případě osteoporotických kolapsů dále označí obratle čerstvě zlomené a obratle, u kterých došlo k intraoseálním zlomeninám trámčiny bez prolomení krycích lišt. Klíčem k indikaci vertebroplastiky je přítomnost kostního edému (MR sekvence T2 a STIR). Kostní edém je výrazem mechanického neklidu uvnitř kosti. Označuje kostní oblasti, které nejsou vyhojené a přestavěné. V souvislosti s analgetickým účinkem vertebroplastiky má přítomnost edému vysokou prediktivní hodnotu. Některé studie ji uvádějí až kolem 90 % ve srovnání s 20% ústupem bolesti u pacientů, u jejichž komprimovaných obratlů předoperační MR edém neprokázala.
Osteolytické metastázy páteře
Tendence tvořit páteřní metastázy se u jednotlivých histologických typů generalizovaných nádorů liší. Karcinom prsu vytváří 30 %, karcinom plic 13 %, karcinom ledviny 12 %, prostaty 7 %, štítné žlázy 5 % a zbývající karcinomy 9 % páteřních metastáz. Přibližně 16 % metastáz přichází nediagnostikovaných, a spinální metastáza tak představuje první projev generalizovaného onemocnění. Hlavní cestou šíření do páteře je hematogenní rozsev. Vzhledem k tomu, že se v kraniokaudálním směru zvyšuje perfuze hematopoetické kostní dřeně, roste týmž směrem výskyt metastáz. V bederní oblasti proto nalézáme polovinu všech páteřních metastáz, hrudní segment je postižen v 35 % a na krční páteř zbývá 15 % metastáz. Predilekční rozsev karcinomu tlustého střeva a prostaty do bederní páteře a hrudně bederního přechodu souvisí s drenáží pánevních žil do Betsonovy žilní pleteně. Důvodem častějšího postižení hrudní páteře při karcinomu prsu a plic je drenáž těchto oblastí vénou azygos, resp. segmentálními žilami. Hematogenní šíření je důvodem pro predilekční usídlení nádorových embolů v obratlovém těle. Tělo je současně jedinou lokalizací ošetřitelnou prostřednictvím vertebroplastiky. S drobnou nepřesností si do této skupiny dovolím zařadit pacienty s kompresí obratlového těla při mnohočetném myelomu a plazmocytomu. Obě systémová hematoonkologická onemocnění vytvářejí většinou mnohočetná postižení páteře, principy léčby jsou však totožné s vertebroplastikou při matestatickém onemocnění.
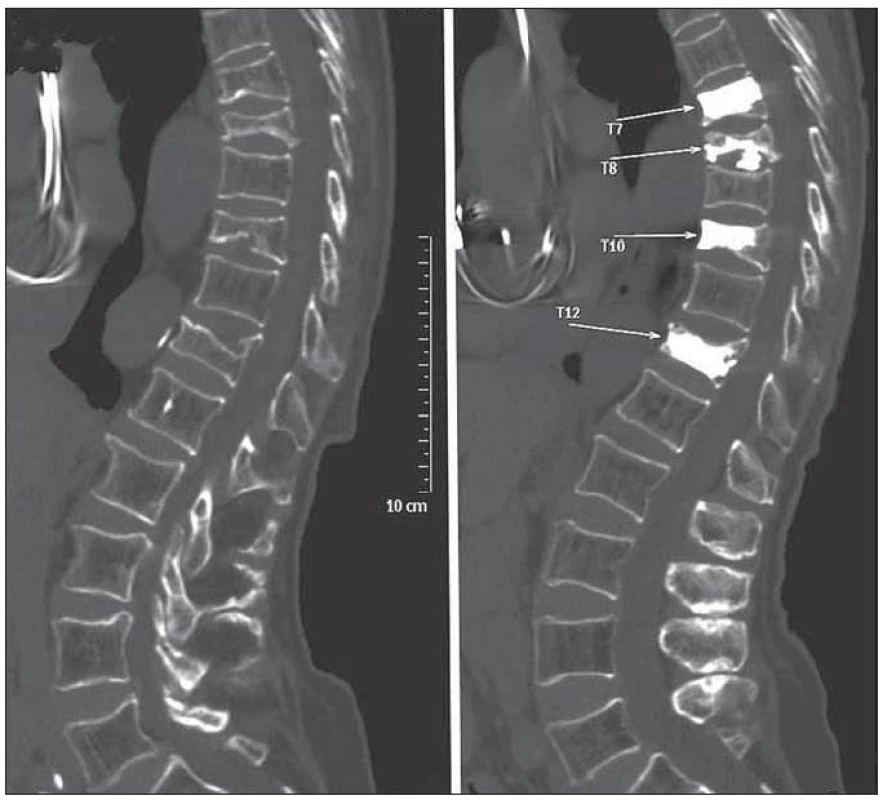
Cílem vertebroplastiky při léčbě páteřních metastáz je podobně jako v případě osteoporotických kolapsů utlumení bolestivého syndromu. Ten by měl topicky korespondovat s anatomickou lokalizací patologické zlomeniny. Typicky jde o bolest konstantní, lokalizovanou a s nočními maximy. První linie léčby nádorové bolesti páteře zahrnuje medikamentózní analgetickou léčbu včetně medikace opioidy. Teprve léky nekontrolovanou bolest indikujeme k vertebroplastice (obr. 6). K aktivnímu přístupu se rovněž přikláníme v situacích, kdy medikamentózní analgetická léčba přináší neakceptovatelné vedlejší účinky. Hranice mezi indikací jednotlivých chirurgických modalit při léčbě sekundárních nádorů páteře jsou velice subtilní. K vertebroplastice se v obecné rovině přikláníme spíše u pacientů starších, polymorbidních, s vyšším stupněm generalizace a u nemocných s kratší očekávanou délkou přežití. K přednostem vertebroplastiky patří také to, že v případě potřeby pooperační iradiace nedochází k interferenci PMMA s používanými typy záření. Analgetické výsledky u této skupiny pacientů nejsou tolik optimistické jako v případě ošetření osteoporotických kolapsů. Přesto je výrazná, 50–80% efektivita popisována i zde. Osteolytické chování nádorové masy velice často invaduje povrchovou kortikální kosti obratle, a extravertebrální úniky cementu tak bývají častější. Z onkologického pohledu je vertebroplastika výkon paliativní a ani na lokální úrovni nesměřuje k radikálnímu odstranění či devitalizaci metastázy. Mechanizmus účinku vertebroplastiky je totožný jako v případě analgetického účinku cementu u osteoporotických kolapsů. Vedle toho má však PMMA nebo některý z reaktantů protinádorový účinek. Tímto způsobem bývá vysvětlováno extrémně nízké procento lokálních recidiv metastáz. Histologické studie provedené půl roku po vertebroplastice v této souvislosti popisují nekrotický lem v tumoru, který bezpečně přesahuje hranice vertebroplastického cementu.
Současná páteřní chirurgie vyznává obecný trend agresivnějšího přístupu v léčbě páteřních metastáz. Tato snaha se v augmentačních technikách odrazila v kombinaci vertebroplastiky s radiofrekvenční ablací tumoru. Termická léze způsobená ablací by měla tumor devitalizovat a vzniklá dutina je z mechanických důvodů vyplněna vertebroplastickým cementem. Komplexnější zhodnocení tohoto kombinovaného přístupu dosud není k dispozici.
Vertebrální hemangiom
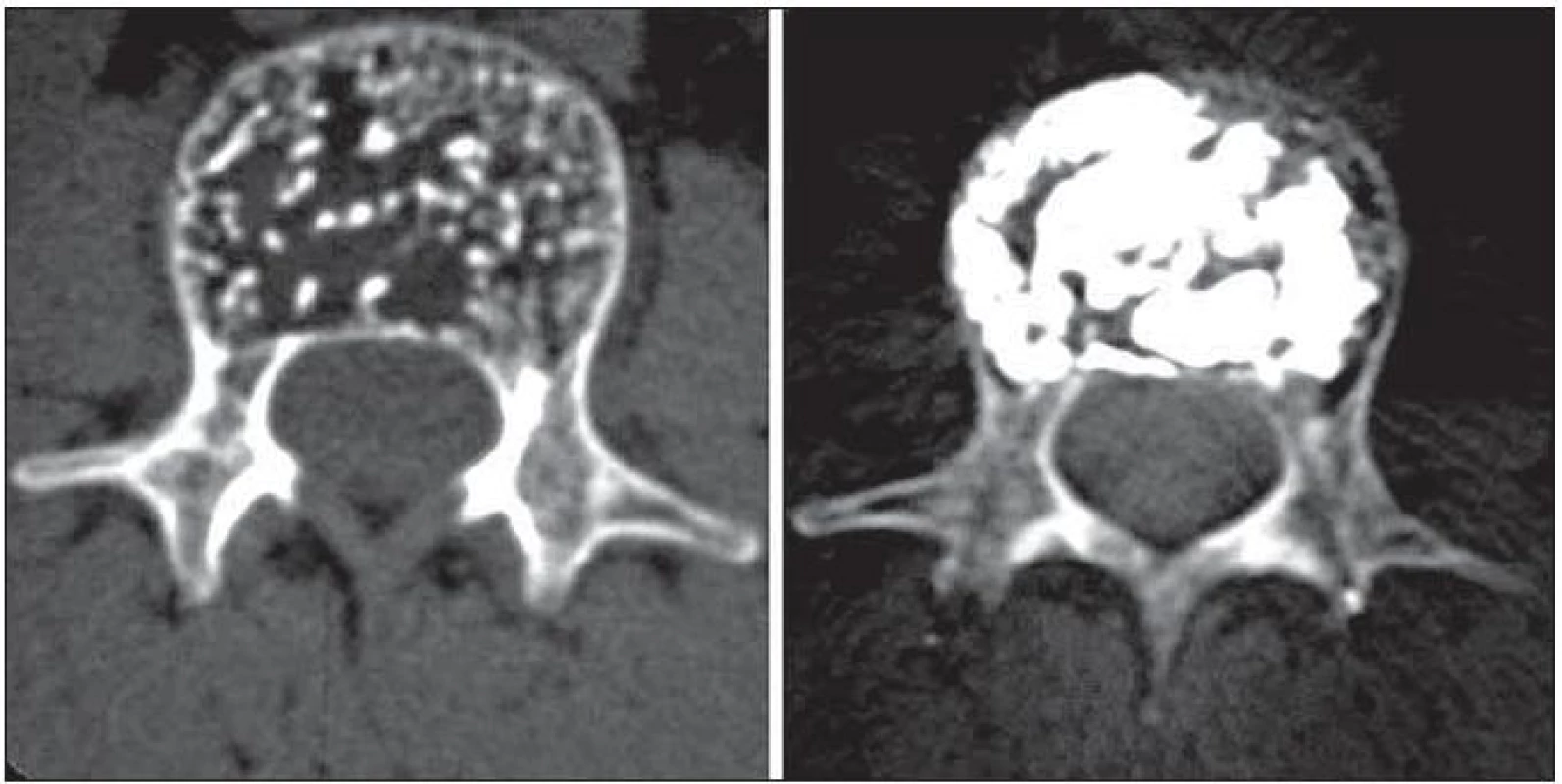
Třetím nejčastějším indikačním okruhem k vertebroplastice je vertebrální hemangiom. Tento nejfrekventovanější benigní tumor páteře má charakter hamartomu nekropticky zdokumentovaného v 11 % všech páteří. Jejich vznik se dává do souvislosti s ontogenetickou poruchou angiogeneze. Vymanění se z vlivu kontrolních mechanizmů vede k agresivnímu chování vaskulární tkáně v pozdější době. V této souvislosti se také uvádí spolupodíl hormonální situace organizmu (gravidita, menopauza). Agresivní hemangiom může porušením mechanických vlastností obratle způsobit vznik patologické zlomeniny (53 % agresivních hemangiomů) nebo přestupem povrchové kortikální kosti invaduje kanál páteřní se progresí radikulo/myelopatie (47 % tumorů). Klinicky se tak projeví pouze 1 % ze všech hemangiomů a právě symptomatické vertebrální hemangiomy jsou cílem terapeutických snah. Pro terapeutické plánování dosud nebyl přijat ustálený konsenzus. Dříve široce indikovaná radioterapie a selektivní embolizace ustupují do pozadí a jejich místo zaujímá vertebroplastika (obr. 7). Chirurgické řešení tradičně spojené s enormními krevními ztrátami (průměr kolem 10 litrů) a nutností 360° stabilizace bývá v současné době indikováno spíše jako doplňující intervence k odstranění rezidua tumorózních hmot z kanálu páteřního a neuroforamin po provedené vertebroplastice. Na pracovištích, která se léčbě těchto cévních expanzí věnují, bude vertebroplastika metodou volby patrně i v případě, že stávající výzkum v oblasti inhibitorů angiogeneze (fumagilin, batimastat) ukáže oprávněnost těchto látek v léčbě vertebrálních hemangiomů. V budoucnosti se léčba bude stále více přesouvat na makromolekulární úroveň.
Únavová zlomenina křížové kosti
Úbytek kostní hmoty přináší změnu mechanických vlastností kosti. Ztráta elastických vlastností hraje hlavní roli při vzniku únavových zlomenin kosti křížové. Typickým pacientem v tomto případě bývá žena starší 60 let. Klasicky nese zátěž vysokou komorbiditou. V pozadí zlomeniny diagnostikujeme sekundární osteoporózu při kortikoterapii nebo postiradiační osteopatii sakra jako následek iradiace malé pánve pro onkologické onemocnění. Lomné linie vzniknou typicky v oblastech massae laterales 1. a 2. křížového obratle po nepříliš významném úrazu. Vzhledem k opomíjení problému či klinickému podezření na vertebrální patologii dochází často k opožděné diagnóze s morfologickým nálezem sklerotizovaných okrajů zlomeniny (obr. 8). Většinou se jedná o nedislokovanou zlomeninu, která se projevuje mechanickými sakralgiemi. S projevy kořenového postižení, extrémně se syndromem kaudy se můžeme setkat v případě dislokovaných zlomenin procházejících neuroforaminy. Mechanické odlehčení oblasti při konzervativní léčbě je značně obtížné. Bolesti tak nezřídka přecházejí do chronicity společně se vznikem nestabilního pakloubu. V takovýchto případech stejně jako v situacích dislokovaných zlomenin s neurologickou symptomatologií je na místě chirurgická léčba s dekompresí a vnitřní stabilizací. Sakroplastika prováděná pod CT kontrolou, za skiaskopické vizualizace, při použití neuronavigace nebo pod biplanární skiaskopickou kontrolou přináší okamžitou úlevu a vysoké procento úspěšnosti. V souvislosti s indikací pacienta k sakroplastice je zapotřebí na přítomnost únavové zlomeniny sakra vůbec pomyslet a při sakralgiích a anamnéze sekundární osteoporózy či stavu po iradiaci malé pánve CT vyšetření křížové kosti indikovat.
Další indikace vertebroplastiky
K méně častým diagnózám, které indikujeme k ošetření perkutánní vertebroplastikou, patří aneuryzmatická kostní cysta a osteogenesis imperfecta. Indikace v případě aseptické osteonekrózy obratle (Kümmellova choroba) je značně nejistá a vzhledem k progresím deformity i po ošetření vertebroplastikou se od tohoto typu léčby ustupuje ve prospěch radikální chirurgické intervence.
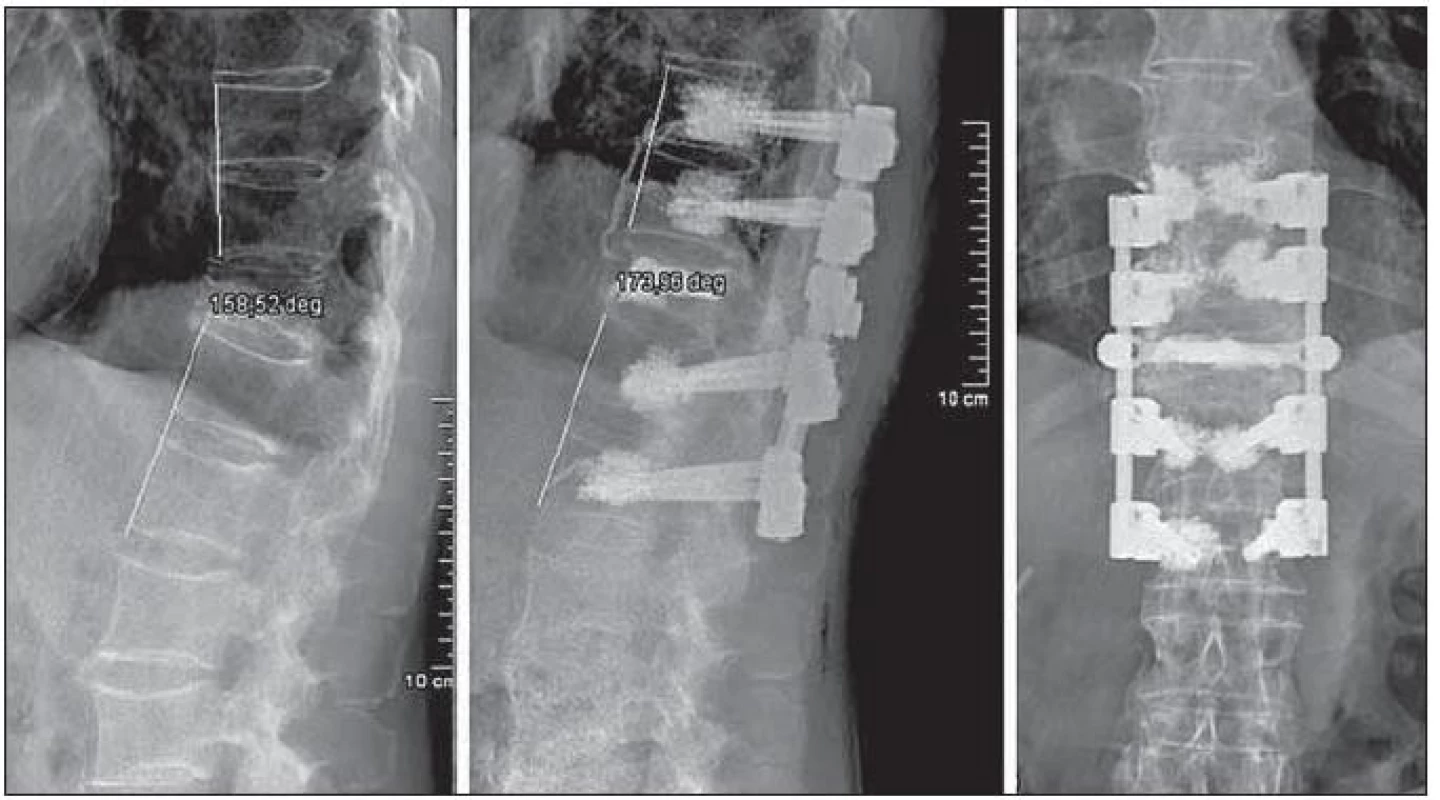
Samostatnou kapitolu představuje skupina otevřených vertebroplastik. Během operačního výkonu na páteři můžeme augmentovat vybrané obratle za pomoci standardního perkutánního instrumentária. Nástřikem PMMA do bezprostředního okolí zavedeného šroubu můžeme zvýšit jeho stabilitu v případě nedostatečné mechanické opory. V současnosti máme k dispozici také celé spektrum speciálních vertebroplastických implantátů. Jedná se o šrouby, jejichž osou prostupuje dutina. Ta bočními otvory komunikuje s okolím. K hlavičce šroubu připevníme aplikační set a prostřednictvím popsaných dutin můžeme do nejbližšího okolí šroubu nastříknout PMMA, a zvýšit tak pevnost ukotvení v obratlovém těle. Augmentované implantáty užíváme v osteoporotickém terénu a v situacích perioperačně zjištěného nestabilního ukotvení šroubu v kosti (obr. 9).
Kontraindikace
Augmentaci obratlového těla vertebroplastickou technikou nelze u informovaného pacienta provést v několika málo klinických situacích. Jednak se jedná o takovou komorbiditu, která znemožňuje pronační polohu pacienta během výkonu. Ke kontraindikacím dále řadíme zánětlivé procesy tkání anatomicky souvisejících s postiženým obratlem a přístupovou cestou, ale i fulminantní infekce jiné lokalizace či septické stavy. Vzhledem k tomu, že u naprosté většiny literárně popsaných spondylitid po provedené vertebroplastice byla v předchorobí popsána močová infekce, preferujeme na našem pracovišti předoperační antibiotickou léčbu případného uroinfektu. Samozřejmostí je také provedení výkonů pod antibiotickou clonou.
V případě hemoragické diatézy, je-li to možné, vyžadujeme normalizaci koagulačních parametrů. Pokud normalizace krvácivého stavu možná není, výkon je kontraindikován.
Proběhlá alergická reakce na některou ze strukturálních součástí kostního cementu nebo na použitou kontrastní látku může být další důvod, proč vertebroplastiku neprovést.
Morfologický typ postižení obratlového těla pak považujeme za kontraindikaci relativní. Morfologický nález vertebra plana vertebroplastikou ošetřitelný není. Indikace jednotlivých typů a stupňů komprese obratlových těl vycházejí ze zkušenosti konkrétního operatéra. Podobně je na zkušenostech terapeuta založena indikace verterboplastiky u zlomenin s fisurou procházející zadní stěnou obratlového těla, s retropulzací kostních fragmentů do kanálu páteřního a s koexistujícím kořenovým syndromem.
Perspektiva a závěr
Vertebroplastiku v současnosti řadíme ke standardnímu armamentáriu spondylochirurgických pracovišť. Je lhostejné, zda ji provádí chirurg či intervenční radiolog, podstatná je její bezpečnost a dosahovaný klinický přínos. Vzhledem k riziku extravertebrálního úniku a kompresi nervových struktur by měla být perkutánní vertebroplastika nabízena nemocničním zařízením s možností konverze v otevřený dekompresní výkon. V této souvislosti je jistě na místě také indikační přesah do ostatních spondylochirurgických léčebných modalit a ve vybraných situacích jejich kombinace.
Pro úspěšnou indikaci vertebroplastiky platí podmínka včasné indikace pacienta. Tato okolnost předpokládá pružný diagnostický a indikační systém, v rámci kterého zainteresovaní lékaři na možnost přítomnosti všech výše uvedených patologických stavů pomýšlejí a bez prodlev pacienta vyšetří a odešlou k finálnímu ošetření. Organizace standardně fungujícího komunikačního a diagnostického systému je potom úkol specialisty, který vertebroplastiku provádí. Indikace konkrétního pacienta vychází ze zkušeností daného terapeutického týmu. Vždy však předpokládá navýsost individuální rozvahu s akcentem na korelaci mezi distribucí bolesti a lokalizací radiologického nálezu.
V následujících letech se s vysokou pravděpodobností setkáme s boomem augmentačních technik. Rozvinuté země Evropy čeká demografický posun se stárnutím populace a nárůstem počtu ošetřených pacientů. Velká očekávání se dále vkládají do cementů, které by populace kostních buněk přestavěly na plnohodnotnou kost. V této souvislosti jsou ostře sledovanými materiály kalciumfosfát a kalciumsulfát. Oba dosud nedosahují potřebných mechanických kvalit, ale jejich zdokonalení by mohlo znamenat průlom v terapii vybraných torakolumbálních zlomenin typu A (izolované zlomeniny předního sloupce). Rozvoj lze dále očekávat v oblasti obohacování cementů biologicky aktivními látkami. Vedle již uvedeného alendronátu, tokoferolu a inhibitorů angiogeneze jsou v centru pozornosti výzkumných týmů také kostní morfogenetický protein, cytostatika či trombocytární koncentráty. Vertebroplastika, která byla zpočátku čistě mechanickou léčebnou metodou, tak začíná přesahovat do oblasti biologicky specifické léčby cílené na makromolekulární úroveň. Jedná se o moderní, minimálně invazivní léčebnou metodu se zásadním přínosem pro nemocného.
MUDr. Pavel Barsa, Ph.D.
Neurochirurgické oddělení,
Neurocentrum
Krajská nemocnice Liberec a.s.
Husova 10460
63 Liberec 1
e-mail: pavel.barsa@nemlib.cz
Recenzenti
MUDr. Tomáš Paleček, Ph.D.
doc. MUDr. Pavel Ryška, Ph.D.
MUDr. Petr Vaněk
Přijato k recenzi: 2. 11. 2011
Přijato do tisku: 13. 12. 2011
MUDr. Pavel Barsa, Ph.D. (1971)
Dr. Barsa absolvoval 3. LF UK v Praze. Po promoci v roce 1995 nastoupil na Kliniku plastické chirurgie a popáleninové medicíny 3. LF UK a FN Královské Vinohrady v Praze, aby o rok později přestoupil na Neurochirurgické oddělení Krajské nemocnice Liberec, kde pracuje dosud. V roce 1999 zde složil atestaci z všeobecné chirurgie I. stupně a v roce 2004 potom specializační atestaci z neurochirurgie. Ve své klinické praxi se věnuje plnému spektru páteřní chirurgie. Jako přípravu pro tuto činnost absolvoval celou řadu klinických stáží převážně na ortopedických klinikách (Oxford, Stanmore, Middlesbrough, Lund, Stockholm, Lyon, Berck-sur-Mer, Zurich, Innsbruck). Vedle postgraduálních kurzů pořádaných Evropskou asociací neurochirurgických společností (EANS) byl rovněž frekventantem kurzů postgraduálního vzdělávání organizovaných Evropskou páteřní společností (Eurospine – the Spine Society of Europe). Na Ústavu termomechaniky ČSAV v Praze dokončil v roce 2009 postgraduální studium v biomechanice s dizertační prací Matematická modelace osteodegenerativního procesu segmentu krční páteře. Pavel Barsa je členem redakční rady časopisů European Spine Journal (Zurich) a Ortopedia, Traumatologia, Rehabilitacja (Varšava). Jako recenzent přispívá také pro časopisy Clinical Neurology and Neurosurgery a Acta chirurgiae orthopaedicae et traumatologiae Čechoslovaca. Je hlavním autorem nebo spoluautorem 35 časopiseckých prací a 11 kapitol v monografiích. Mezi odborné společnosti, jichž je členem, patří Česká neurochirurgická společnost, Česká spondylochirurgická společnost a Eurospine – the Spine Society of Europe. V letech 2005–2008 pracoval jako člen a předseda vědeckého programového výboru a současně výkonného výboru poslední jmenované společnosti.
Sources
1. Ryška P, Hrubešová J, Málek V, Pavlíková V, Kračmarová R, Řehák S. Perkutánní vertebroplastika a kyfoplastika. Hradec Králové: vydavatelství Olga Čermáková 2010.
2. Klazen CA, Lohle PN, de Vries J, Jansen FH, Tielbeek AV, Blonk MC et al. Vertebroplasty versus conservative treatment in acute osteoporotic vertebral compression fractures (Vertos II): an open-label randomised trial. Lancet 2010; 376(9746): 1085–1092.
3. Cheung G, Chow E, Holden L, Vidmar M, Danjoux C, Yee AJ et al. Percutaneous vertebroplasty in patients with intractable pain from osteoporotic or metastatic fractures: A prospective study using quality-of-life assessment. Can Assoc Radiol J 2006; 57(1): 13–21.
4. Guarnieri G, Ambrosanio G, Vassallo P, Pezzullo MG, Galasso R, Lavanga A et al. Vertebroplasty as treatment of aggressive and symptomatic vertebral hemangiomas: up to 4 years of follow-up. Neuroradiology 2009; 51(7): 471–476.
5. Frey ME, Depalma MJ, Cifu DX, Bhagia SM, Carne W, Daitch JS. Percutaneous sacroplasty for osteoporotic sacral insufficiency fractures: a prospective, multicenter, observational pilot study. Spine J 2008; 8(2): 367–373.
6. McDonald RJ, Trout AT, Gray LA, Dispenzieri A, Thielen KR, Kallmes DF. Percutaneous vertebroplasty for osteolytic metastases and myeloma: effects of the percentage of lesion filling and the leakage of methyl methacrylate at clinical follow-up. AJNR Am J Neuroradiol 2008; 29(4): 642–648.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2012 Issue 1
- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Memantine Eases Daily Life for Patients and Caregivers
-
All articles in this issue
- Vertebroplastika – možnost léčby strukturálně narušených obratlů
- Multimodální neurozobrazování pomocí simultánního EEG-fMR
- Sonotrombolýza – mechanizmus účinku a její využití v léčbě ischemické cévní mozkové příhody
- Laboratorní disekce drah laterálního aspektu mozkové hemisféry
- Variabilita genu pro angiotenzinogen a vnímavost k roztroušené skleróze
- Karpální tunel a neurochirurg – zkušenosti po 2 200 operacích
- Zrakové funkce nedonošených dětí s perinatálním mozkovým postižením
- Neurologická profesionální onemocnění v České republice v letech 1994–2009
- Rekanalizace akutních uzávěrů mozkových tepen pomocí retrahovatelného stentu
- Paraneoplastická polymyozitida u karcinomu prostaty – kazuistika
- Kazuistika Guillainova-Barrého syndromu u pacienta s renálním karcinomem
- Diagnosticky specifické nálezy při posturografickém vyšetření – dvě kazuistiky
- Klinický standard pro farmakoterapii neuropatické bolesti
- Diabetes a schizofrenie
- Dětská intrakraniální aneuryzmata
- Správnost přednemocniční diagnózy cévní mozkové příhody
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Vertebroplastika – možnost léčby strukturálně narušených obratlů
- Karpální tunel a neurochirurg – zkušenosti po 2 200 operacích
- Kazuistika Guillainova-Barrého syndromu u pacienta s renálním karcinomem
- Klinický standard pro farmakoterapii neuropatické bolesti

