Meningeomy pochev zrakového nervu – přehled současných léčebných možností
Optic Nerve Sheath Meningiomas – a Review of Current Treatment Options
Trends in the management of optic nerve sheath meningiomas have significantly changed over the last few years. Stereotactic fractionated radiotherapy has been proven to stabilize or even improve visual function and has, therefore, become the treatment of choice in progressive and advanced cases where visual function is still present. It facilitates adequate and focused irradiation of the tumor mass, thus minimizing exposure of the surrounding tissue and a risk of complications from high doses of irradiation. Surgical excision of the tumor is, on the contrary, associated with a high risk of blindness and is recommended only in cases of intracranial extension with no useful vision, disfiguring proptosis and rapid deterioration. Opthalmological examination in patients with optic nerve sheath meningioma is crucial for the decision about further procedures. Changes in visual function and their progression require an active therapeutic approach. The aim of our paper is to review the advances in therapy for primary optic nerve sheath meningiomas, and to summarize indicative criteria for the individual therapy approaches.
Key words:
intraorbital meningioma – optic nerve sheath tumors – radiotherapy
Authors:
K. Skorkovská 1; A. Kollová 2,3
Authors‘ workplace:
Klinika nemocí očních a optometrie LF MU a FN u sv. Anny v Brně
1; Neurochirurgická klinika LF UPJŠ a UN L. Pasteura Košice
2; Oddělení stereotaktické a radiační neurochirurgie, Nemocnice Na Homolce, Praha
3
Published in:
Cesk Slov Neurol N 2012; 75/108(4): 420-425
Category:
Review Article
Overview
Léčba meningeomu pochev zrakového nervu prošla v posledních letech výraznými změnami. U pacientů s progredujícím nebo pokročilým nálezem a použitelným viděním se stala metodou první volby stereotaktická frakcionovaná radioterapie, která dokáže stabilizovat nebo dokonce zlepšit zrakové funkce. Umožňuje dostatečné a cílené ozáření nádorové masy při současné minimální expozici okolních tkání a minimalizaci nežádoucích účinků z ozáření. Chirurgické odstranění tumoru je naopak spojeno s velkým rizikem oslepnutí a mělo by být provedeno jen v případě intrakraniálního šíření tumoru a nepoužitelného vidění postiženého oka, kosmeticky obtěžující protruze a rychlého zhoršení oftalmologického nálezu. Při rozhodování o léčebném postupu u nemocných s meningeomem pochev zrakového nervu je důležité oftalmologické vyšetření. Změny zrakových funkcí a jejich progrese indikují aktivní terapeutický přístup. Cílem naší práce je podat souhrn aktuálních poznatků v oblasti terapie primárních meningeomů pochev zrakového nervu a pokusit se definovat indikační kritéria pro jednotlivé terapeutické postupy. )
Klíčová slova:
intraorbitální meningeom – tumory pochev zrakového nervu – radioterapie
Úvod
Primární meningeomy pochvy zrakového nervu představují klinickou výzvu pro lékaře několika specializací – oftalmology, neurology, neurochirurgy a radioterapeuty. Tvoří 1–2 % všech meningeomů, 5–10 % všech orbitálních tumorů a jednu třetinu primárních tumorů zrakového nervu [1]. V minulosti byla většina meningeomů pochev zrakového nervu pouze sledována nebo řešena radikálně chirurgicky, což však mělo v naprosté většině případů za následek výrazné a nevratné poškození vidění. V posledních letech se léčebné možnosti u meningeomů pochev zrakového nervu rozšířily o frakcionovanou radioterapii, která přináší velmi uspokojivé výsledky. Cílem naší práce je podat souhrn o aktuálních poznatcích v oblasti léčby primárních meningeomů pochev zrakového nervu a pokusit se definovat indikační kritéria pro jednotlivé terapeutické postupy.
Patologie
Primární meningeomy pochev zrakového nervu pochází z meningoendoteliálních buněk arachnoidálních klků uvnitř tvrdé pleny obkružující zrakový nerv [2,3]. 92 % primárních meningeomů pochev zrakového nervu přitom vychází z intraorbitální porce nervu a pouze 8 % z jeho intrakanalikulárního segmentu [1].
Sekundární meningeomy vznikají intrakraniálně v oblasti planum sphenoidale nebo tuberculum sellae a šíří se intraorbitálně. Mnohdy není možné určit, zda se jedná o intrakraniální meningeomy propagující se do orbity nebo naopak o primární meningeomy pochvy zrakového nervu propagující se intrakraniálně. Z klinického hlediska však toto dilema nemá vliv na výběr léčebného postupu.
Oboustranné meningeomy se vyskytují asi v 10 % [4,5]. Jsou častější u mužů, mladých osob [6,7] a u pacientů s neurofibromatózou 2 [8]. Bilateralita je většinou způsobena mnohočetnými tumory nebo rozšířením intrakraniálního tumoru do obou kanálů zrakového nervu [9].
Klinické charakteristiky
Typickým pacientem s meningeomem pochvy zrakového nervu je žena mezi 35 a 50 lety [4,5,10,11]. Muži tvoří ve většině studií jen 20 % pacientů nebo méně [5,11]. Přesto se může meningeom pochev zrakového nervu objevit v jakékoli věkové skupině včetně dětí [12]. U mladších pacientů jsou meningeomy častěji oboustranně, rychleji rostou a šíří se intrakraniálně [13].
Většina meningeomů pochev zrakového nervu způsobuje pomalu progredující neuropatii optiku, kterou provází variabilní pokles centrální zrakové ostrosti [1,13–15]. Ve studii Duttona mělo 45 % pacientů zrakovou ostrost 20/40 nebo lepší a pouze méně než 25 % pacientů mělo zrakovou ostrost na úrovni počítání prstů nebo horší [1]. Citlivějším ukazatelem než zraková ostrost proto mohou být v počátcích onemocnění poruchy barvocitu a výpadky v zorném poli. Ani na perimetru však meningeom nevytváří typické defekty, nejčastěji se setkáme s výpady typu svazků nervových vláken, může se ale jednat i o centrální nebo centrocekální skotom. Je tedy potřeba nález v zorném poli správně interpretovat. Méně časté symptomy zahrnují periokulární nebo retrobulbární bolest, dvojité vidění nebo obnubilace [1,13–15]. Objektivně lze u pacientů s jednostranným tumorem nalézt relativní aferentní pupilární defekt, který jasně signalizuje afekci zrakového nervu. Oftalmoskopicky může být patrný edém nebo atrofie terče zrakového nervu, makulární edém, choroidální záhyby a retinochoroidální shuntové cévy. Pro meningeomy pochev zrakového nervu patognomickou, tzv. Hoyt-Spencerovu triádu, tvoří porucha vidění, atrofie optiku a retinochorioidální (optikociliární) přemosťující žíly [1,16]. Objevuje se však většinou až v pozdních stadiích onemocnění [17]. Exoftalmus se vyskytuje u 30 až 65 % pacientů [1,13]. Poruchy okulomotoriky postihují asi 40 % pacientů, jsou však většinou asymptomatické [13].
V rámci diferenciální diagnostiky je nutné zvažovat gliom zrakového nervu, neuritidu nebo granulomatózní zánět typu sarkoidózy, lymfom nebo leukemický infiltrát. Na rozdíl od meningeomu a gliomu reagují tyto afekce na perorální aplikaci kortikosteroidů.
Zobrazovací metody
Diagnózu lze většinou stanovit na základě klinického a radiologického obrazu. Typický CT nález zobrazí difuzní tubulární, fuziformní nebo globulární rozšíření optického nervu s tzv. příznakem kolejnice („tram track“), tedy hyperintenzní pochvou zrakového nervu s centrálním projasněním [18]. Na CT může být patrný také rozšířený etmoid zvaný pneumosinus dilatans. Ten může být projevem intrakanalikulárního meningeomu, který je dostupnými zobrazovacími technikami někdy jen velmi obtížně detekovatelný [19]. Na magnetické rezonanci (MR) je meningeom pochev zrakového nervu izointenzní s extraokulárními svaly v T1 vážených a T2 vážených snímcích. Rozlišení tumoru je nejlépe patrné v T1 vážených obrazech s potlačením signálu tuku po podání kontrastní látky (Gd-DTPA) [20].
Pro výběr léčby je použití adekvátní zobrazovací metodiky zásadní. Magnetická rezonance je považována za jedinou zobrazovací metodu vhodnou pro stanovení diagnózy, i když někdy je vhodné i CT vyšetření za účelem zobrazení kostních detailů a intratumorózních kalcifikací. Diagnostická výtěžnost MR vždy závisí na kvalitě vyšetření a vhodném nastavení [21].
Radiologický obraz meningeomu pochev zrakového nervu bývá většinou natolik typický, že biopsie není nutná. Pokud však v některých případech ani podrobné zobrazovací metody nedokáží nález s jistotou potvrdit a klinický průběh je atypický, je na místě histologická verifikace léze. Biopsii lze provést cestou mediální či laterální orbitotomie nebo intrakraniálním či transnazálním endoskopickým přístupem, nachází-li se léze intrakanalikulárně. Biopsie by však měla být vždy limitována pouze na durální obal a subdurální tkáň a neměla by poškodit samotný nerv. Podle Saeeda et al lze v diagnostických rozpacích použít také somatostatinovou receptorovou scintigrafii, která má až 100% senzitivitu při 97% specificitě [22].
Léčba
Meningeom je benigní tumor, který nemetastazuje a není spojen s vyšší mortalitou. Ohrožuje především zrakové funkce, které se většinou zhoršují v průběhu mnoha let. V souboru Narayana et al [23] došlo u šesti ze sedmi pacientů s meningeomem pochev zrakového nervu, jejichž výchozí zraková ostrost byla 20/40 nebo lepší a kteří byli sledováni bez jakékoli léčebné intervence, k téměř kompletní ztrátě vidění v průměru během devíti let. Problémem všech studií zabývajících se léčbou meningeomů pochev zrakového nervu je nízká incidence těchto tumorů, jejich velmi pomalá progrese, a tedy potřeba dlouhé sledovací doby, absence histologické verifikace nálezu u řady pacientů a nutnost shromažďování dat z různých center.
Přes veškeré uvedené obtíže spojené s organizací klinických studií na toto téma prošla léčba meningeomů pochev zrakového nervu v poslední době výraznými změnami. V minulosti byli pacienti buď pouze sledováni, nebo byla provedena chirurgická excize tumoru, která však pro pacienty představuje velké riziko oslepnutí, poruch funkce víček nebo okulomotoriky [1]. Až v 80. letech minulého století se objevily první úspěšné pokusy o radioterapii těchto tumorů [24]. Obavy z radiačního poškození optiku a okolních tkání však způsobily, že se tento léčebný přístup začal standardně aplikovat až v posledním desetiletí. Oftalmologické vyšetření pacientů s meningeomem pochev zrakového nervu je při rozhodování o dalším postupu klíčové. Změny zrakových funkcí a jejich progrese indikují aktivní terapeutický přístup.
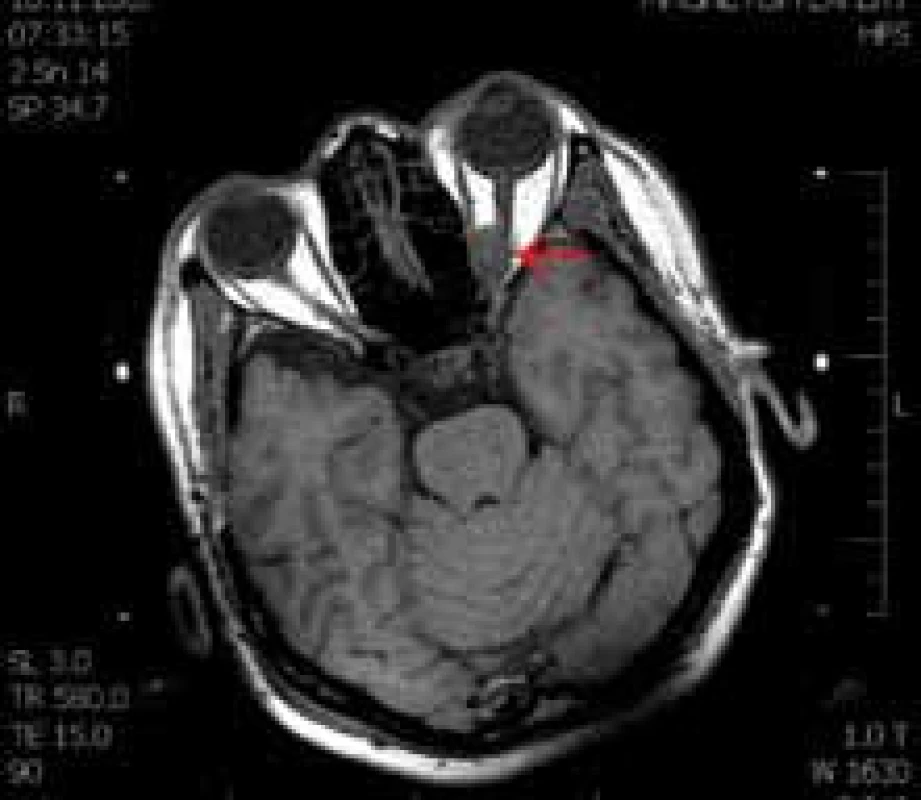
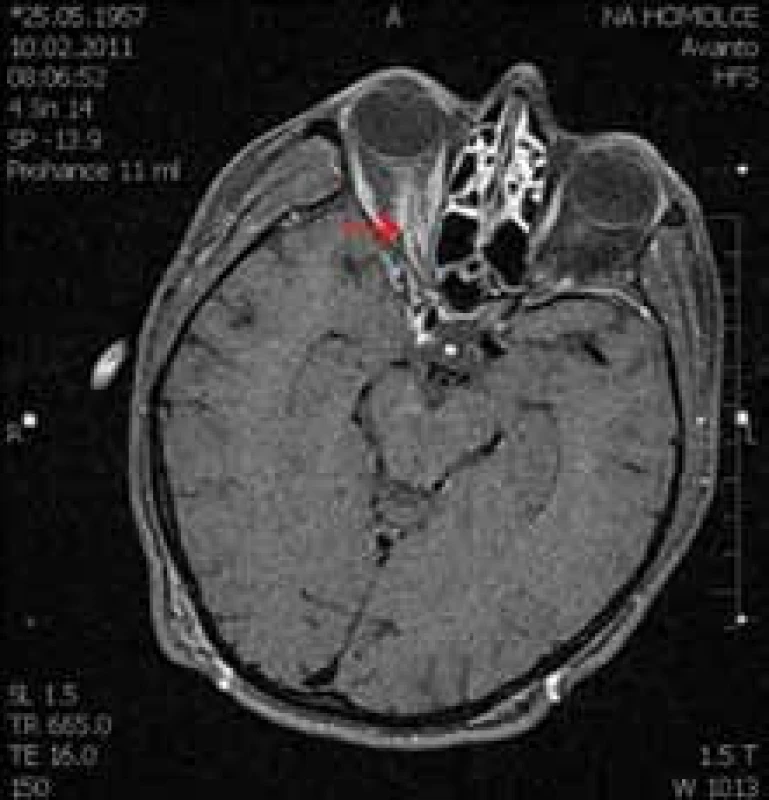
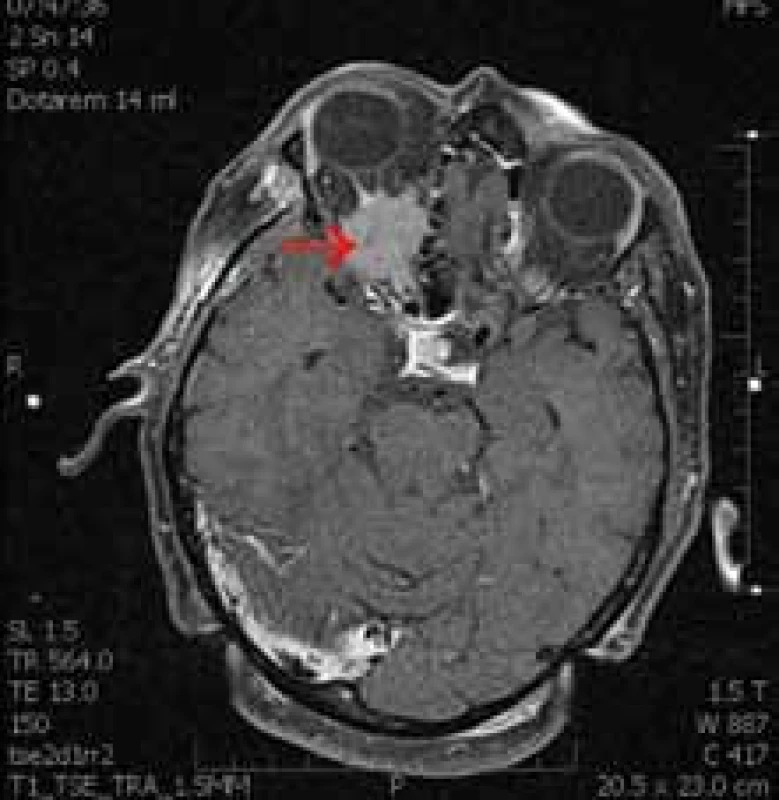
Meningeomy pochvy optického nervu lze za účelem plánování léčby a výskytu předpokládaného rizika rozdělit na dvě podskupiny. Za prvé na exofyticky rostoucí meningeomy vyrůstající z pochvy optického nervu, rostoucí extradurálně a tvořící globulární meningeomy orbity, které je možné resekovat s dobrým funkčním výsledkem (obr. 1). Druhou podskupinou jsou meningeomy, jež rostou cirkulárně kolem zrakového nervu v celém jeho rozsahu. Hlavním symptomem je zde progredující porucha vizu, okulomotorika je většinou intaktní (obr. 2). Chirurgický zákrok pro pacienta znamená v naprosté většině případů okamžitou a nevratnou ztrátu vidění [2,13,24–26]. U pacientů, kteří absolvovali operaci z důvodu primárního meningeomu pochev zrakového nervu, došlo pooperačně ke zhoršení vidění u 94 % z nich, v 78 % se jednalo o kompletní o ztrátu světlocitu [1]. Nedávná retrospektivní studie také ukázala, že je téměř nemožné odstranit meningeom kompletně. Následné poruchy okulomotoriky a recidivy tumoru se objevily až v 30 % případů (obr. 3) [27]. Většina studií proto doporučuje chirurgické řešení pouze v případě intrakraniálního šíření tumoru a nepoužitelného vidění postiženého oka, kosmeticky obtěžující protruze nebo rychlého zhoršení zraku [11].
Další možností chirurgické intervence je fenestrace pochvy optického nervu, která má odstranit útlak zrakového nervu a zásobujících cév, a oddálit tak funkční zhoršení. I když bylo publikováno, že došlo po zákroku ke zlepšení nálezu, bylo toto obvykle jen dočasné, následované progresí meningeomu. Proto se dnes fenestrace provádí jen zřídka [10].
O chemoterapii meningeomů není mnoho známo. Buňky meningeomů často exprimují různé hormonální receptory, obvykle pro progesteron nebo estrogen. Mohly by tedy být citlivé na léčbu jejich antagonisty, bohužel se však tato skutečnost zatím nepotvrdila. V malém souboru 16 recidivujících meningeomů, které nepostihovaly zrakový nerv, vedla léčba somatostatinem ke stabilizaci onemocnění nebo jeho regresi v 10 případech [28]. Mifepriston (RU 486) byl podán 28 pacientům s inoperabilním meningeomem a vedl ke zlepšení u osmi z nich [29], ve druhé fázi studie se však jeho účinnost nepotvrdila [30].
V poslední době se v léčbě meningeomů pochev zrakového nervu uplatňuje terapie zářením. K dispozici jsou různé techniky: 3D konformní radioterapie, „intensity-modulated“ radioterapie, stereotaktická frakcionovaná radioterapie (SRT, SFR) a stereotaktická radiochirurgie (SRS). Radioterapie přináší slibné výsledky jak s ohledem na zachování zraku, tak na zastavení růstu tumoru [10,16,31].
Radioterapie meningeomů pochev zrakového nervu byla původně používána pouze jako adjuvantní léčba při operaci, protože meningeomy byly považovány spíše za radiorezistentní tumory. V roce 1981 Smith et al [32] popsali úspěch konvenční frakcionované radioterapie u pěti pacientů s meningeomem pochvy zrakového nervu. Kennerdell et al [24] následně použili frakcionovanou radioterapii u šesti pacientů. Ke zlepšení zrakové ostrosti a zorného pole došlo u pěti pacientů, ke stabilizaci nálezu v jednom případě. Během sledovacího období tří až sedmi let navíc nedošlo k výskytu žádných komplikací po ozáření. Turbin et al [5] v roce 2002 publikovali retrospektivní studii s 64 pacienty s meningeomem pochev zrakového nervu, kteří byli buď pouze sledováni, nebo léčeni operací, operací v kombinaci s ozářením nebo jen ozářeni. Sledovací doba v této studii činila v průměru 150 měsíců. Autoři zjistili, že nejlepší dlouhodobé výsledky přinesla léčba samotným ozářením, přestože asi u třetiny pacientů došlo k rozvoji komplikací z ozáření jako například radiační retinopatie, sítnicové cévní okluze, iritidy nebo atrofie temporálního laloku. Ve studii není klasifikováno, jaký druh radioterapie byl u konkrétních pacientů aplikován, ale vzhledem k dlouhému sledovacímu období se tenkrát u většiny pacientů pravděpodobně jednalo o konvenční a nikoli stereotaktické techniky. Následovaly další studie, které prokázaly, že radioterapie skutečně zastaví progresi tumoru a zachová zrakové funkce.
Například Saeed et al [33] ve své studii s 34 pacienty léčenými konvenční nebo stereotaktickou frakcionovanou radioterapií s dlouhodobým sledováním (medián 58 měsíců) zjistili zlepšení nebo stabilizaci vizu u 91 % pacientů. Mezi časné komplikace do šesti týdnů po ozáření patřilo vypadávání vlasů a bolesti hlavy. V rámci pozdních komplikací byl zaznamenán syndrom suchého oka, katarakta a radiační retinopatie. Rozdíl v konečném efektu na zrakové funkce nebyl mezi konvenční a stereotaktickou frakcionovanou radioterapií zjištěn. Arvold et al [34] ve své studii s 25 pacienty (medián sledování 30 měsíců) léčenými stereotaktickou fotonovou nebo protonovou radiací zjistili zlepšení nebo stabilizaci vizu u 95 % pacientů a zhoršení pouze u jednoho z nich, nicméně po předchozím zlepšení. U tří pacientů byla zaznamenána ohraničená retinopatie. U jednoho pacienta došlo k recidivě meningeomu 11 let po iradiaci. Baumert et al [35] referují o skupině 23 pacientů, u kterých došlo během sledování (medián 20 měsíců) ke stabilizaci nebo zlepšení zraku v 95 %. Zlepšení zraku bylo zjištěno již během jednoho až tří měsíců po stereotaktické frakcionované radioterapii. U jednoho pacienta došlo k rozvoji radiační retinopatie a krvácení do sklivce čtyři roky po ozáření.
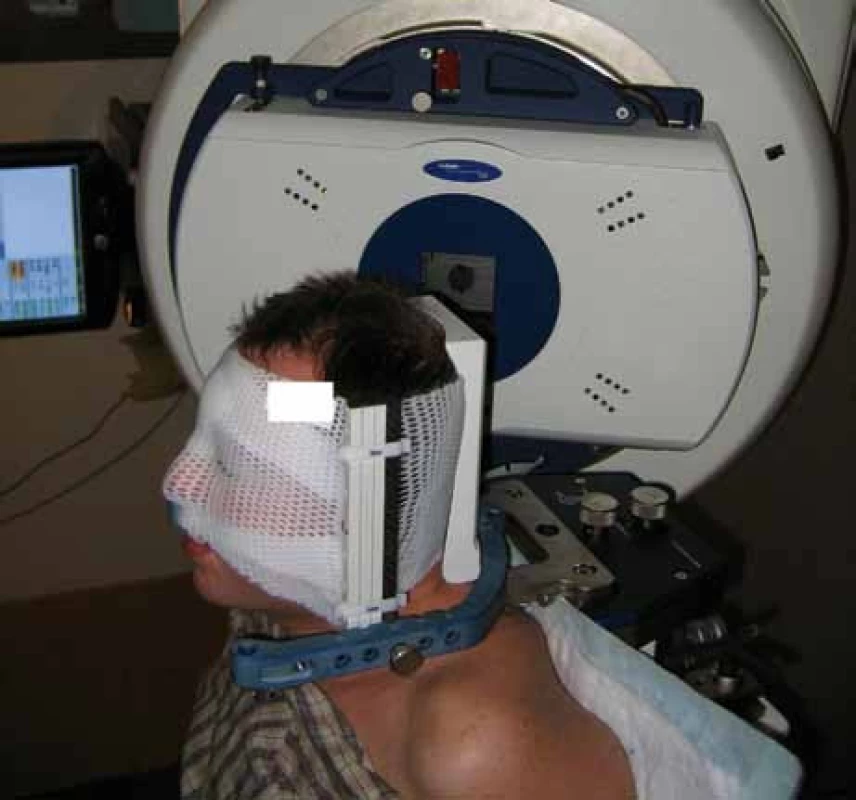
Konformní stereotaktická frakcionovaná radioterapie (SRT, SFR) za fixace ve stereotaktické masce se tedy jeví jako optimální léčebná metoda pro zachování nebo dokonce zlepšení vidění u pacientů s progredujícím nebo pokročilým meningeomem pochev zrakového nervu a použitelným viděním postiženého oka. Umožňuje dostatečné a cílené ozáření nádorové masy při současné minimální expozici okolních tkání a minimalizaci nežádoucích účinků z ozáření. Celková dávka aplikovaná frakcionovaně na tumor se většinou pohybuje mezi 45 a 54 Gy, jednotlivá dávka ozáření zrakového nervu a chiazma při radiochirurgickém jednorázovém ozáření by neměla překročit 8 Gy; většinou je snahou udržet při frakcionaci jednotlivou dávku na 1,8 Gy [36]. SFR vyžaduje komplexní plánování, které usnadňuje speciální software a trojrozměrné zobrazení oblasti nádoru. Zajímavé je, že i přes výrazné funkční zlepšení se velikost tumoru na MR zmenší jen minimálně [31]. Stereotaktickou frakcionovanou radioterapii lze v České republice provést na lineárních urychlovačích. Tzv. X-nůž je v současné době v provozu ve FN Motol v Praze a také v Masarykově onkologickém ústavu v Brně, kde se navíc provádí i stereotaktická radiochirurgie (obr. 4).
Největším rizikem radioterapie meningeomů pochev zrakového nervu je pozdní toxicita, zejména v podobě radiační neuropatie zrakového nervu. Objevuje se většinou 6–12 měsíců po ozáření a projevuje se akutním zhoršením vidění nereagujícím na léčbu [31]. Dále může dojít k rozvoji radiační retinopatie, iritidy nebo katarakty, vzácně byla popsána dysfunkce hypofýzy, mozková atrofie nebo indukce dalšího tumoru [36–38]. Vysoká celková i jednotlivá dávka ozáření zvyšují riziko těchto nežádoucích účinků, frakcionace dávek toto riziko snižuje [39].
Další možností radioterapie je radiochirurgická léčba Leksellovým gama nožem, který je v naší zemi v provozu v Nemocnici Na Homolce v Praze. Vzhledem k tomu, že principem stereotaktické radiochirurgie je jednorázová aplikace vysoké dávky záření na přesně definovanou lézi, hrozí zde poškození zrakového nervu a chiazma v těsné blízkosti ozařovaného meningeomu [40]. V případě zachovaného vidění je možná akcelerovaná frakcionovaná radioterapie, při které je stereotaktický rám nasazen po dobu pěti dní. Tento postup šetří zrakový nerv. V případě amaurózy je však indikovaný jednorázový stereotaktický radiochirurgický výkon.
Efekt léčby Leksellovým gama nožem hodnotili u 30 pacientů s meningeomem pochev např. Liu et al [41]. Sledovací období činilo 56 měsíců. Z 30 pacientů se zrak zlepšil u 11 z nich, zůstal nezměněn u 13 (včetně pacientů s předoperační amaurózou) a zhoršil se u šesti pacientů. Progrese tumoru byla zaznamenána ve dvou případech. Jak vyplývá z vlastního pozorování jedné z autorek článku, je u nás většinou stereotaktická radiochirurgie prováděna až ve stadiu amaurózy, nikoli tedy za účelem záchrany funkce oka (obr. 5). Ze souboru 22 pacientů s meningeomem orbity byli pro primární meningeom pochev zrakového nervu léčeni tři pacienti. Dva z nich měli amaurózu, jeden pacient zachovalý světlocit. Z osmi pacientů s meningeomem apexu byl sektorový výpad zorného pole u tří z nich a diplopie u jednoho pacienta. Zbylí čtyři pacienti měli opět amaurózu. Polovina souboru – tedy 11 pacientů – byla léčena pro meningeom sekundární, prorůstající z intrakrania (nepublikované údaje).
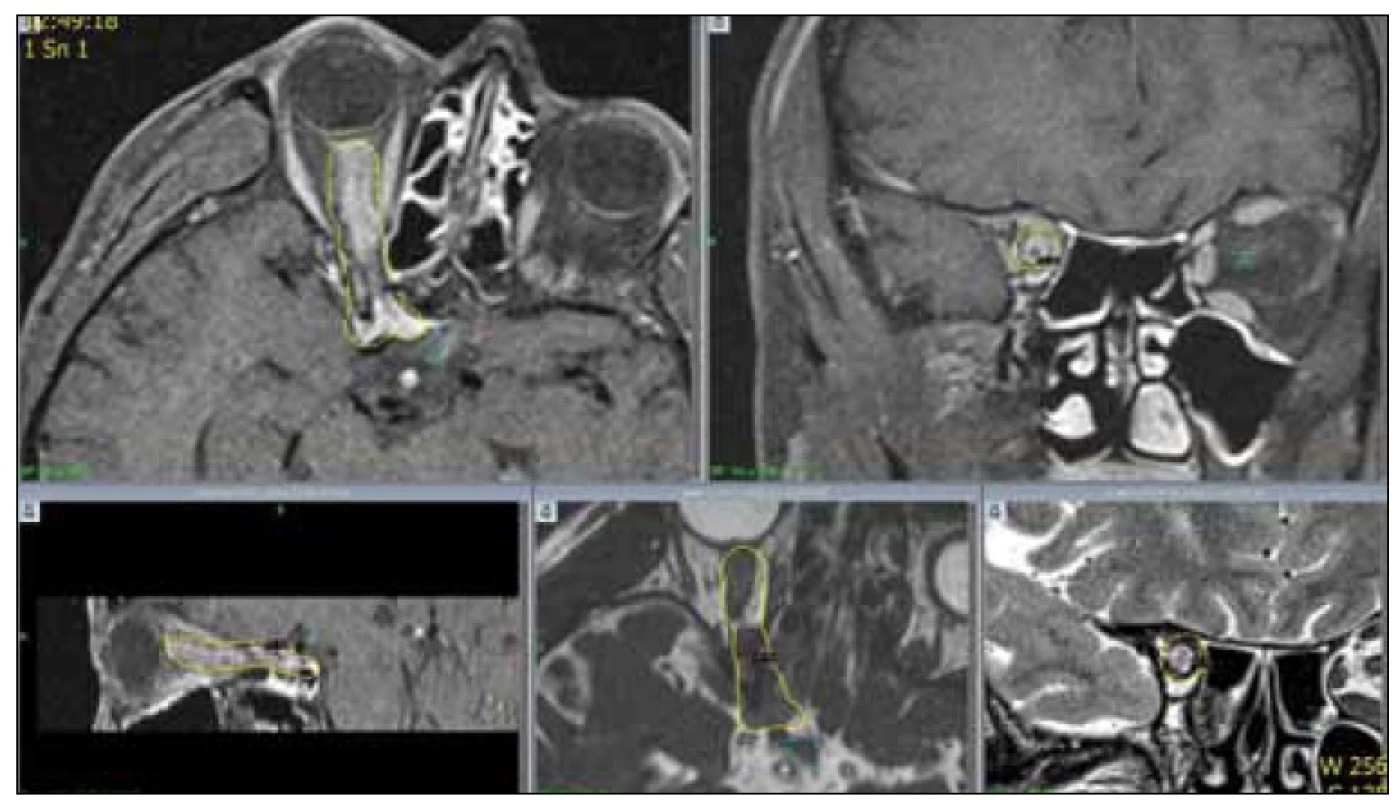
Dalším příspěvkem do armamentaria je „frameless“ robotická radiochirurgie na zařízení CyberKnife® (Accuray Inc., CA, USA) dostupná nyní ve FN Ostrava. Lineární urychlovač na robotickém rameni umožňuje konformně aplikovat jednorázovou nebo frakcionovanou léčbu [42].
Přes dlouhodobě nepříznivou prognózu stran zhoršování zrakových funkcí, pokroky v diagnostických zobrazovacích metodách a moderní metody léčby se však v případě stabilního nálezu nadále přikláníme ke sledování a včasné indikaci případného ozáření. Týká se to pacientů bez významného klinického poškození, bez průkazu zhoršování zrakových funkcí nebo intrakraniální progrese tumoru. Oční vyšetření by u těchto pacientů mělo být provedeno dvakrát za rok po dobu dvou až tří let a poté vždy jednou za rok, zůstávají-li zrakové funkce stabilní [16]. Kontrolní CT nebo MR jsou během prvního až druhého roku vhodné rovněž po půl roce, během následujících dvou až tří let vždy jednou za rok a posléze jednou za tři až čtyři roky za předpokladu, že klinické vyšetření neukázalo žádnou progresi [35,43].
Závěr
Primární meningeomy pochev zrakového nervu jsou vzácné tumory a pro jejich léčbu neexistují jasná doporučení. Jejím cílem by mělo být zajištění příznivých zrakových funkcí, kontroly nad růstem tumoru a minimalizace rizik vyplývajících z možných vedlejších účinků léčby. Na základě publikovaných klinických studií se jako nejefektivnější léčba první volby u progredujícího nebo pokročilého onemocnění s použitelným viděním jeví konformní techniky ozařování – stereotaktická frakcionovaná radioterapie, která dokáže zastavit růst tumoru a stabilizovat nebo dokonce zlepšit zrakové funkce. Tento pokrok umožnilo i neustálé technické zdokonalování jak zobrazovacích metod, tak samotných léčebných postupů, u kterých se zvyšuje přesnost ozáření cílové struktury, a minimalizují se tak nežádoucí účinky na okolní tkáně. Je však nutné si uvědomit, že i neléčení pacienti se zrakem 20/50 a lepší mají až v 71 % šanci zachovat si stejný vizus po dobu dalších pěti let. Přes sofistikované terapeutické postupy je riziko komplikací stále až 10%. S radiační léčbou se proto doporučuje vyčkat do doby, kdy je prokázáno zhoršování zraku.
Poděkování:
Děkujeme doc. MUDr. Romanu Liščákovi, CSc., a prof. MUDr. Josefu Vymazalovi, DrSc., za poskytnutí snímků z magnetické rezonance. Děkujeme také prof. MUDr. Pavlu Šlampovi, CSc., MUDr. Ludmile Hynkové a MUDr. Miloslavu Ambrušovi za informace k radioterapii meningeomů pochev zrakového nervu v České republice. MUDr. Ludmile Hynkové velmi děkujeme za poskytnutí obrázku fixace pacienta ve stereotaktické masce a její připomínky k popisu radioterapeutických technik v textu.
MUDr. Karolína Skorkovská, Ph.D.
Klinika nemocí očních a optometrie LF MU a FN u sv. Anny
Pekařska 53
656 91 Brno
e-mail: skorka@centrum.cz
Přijato k recenzi: 15. 11. 2011
Přijato do tisku: 10. 2. 2012
Sources
1. Dutton JJ. Optic nerve sheath meningiomas. Surv Ophthalmol 1992; 37(3): 167–183.
2. Alper MG. Management of primary optic meningiomas. Current status-therapy in controversy. J Clin Neuroophthalmol 1981; 1(2): 101–117.
3. Wilson WB. Meningiomas of the anterior visual system. Surv Ophthalmol 1981; 26(3): 109–127.
4. Dutton JJ. Optic nerve gliomas and meningiomas. Neurol Clin 1991; 9(1): 163–177.
5. Turbin RE, Thompson CR, Kennerdell JS, Cockerham KP, Kupersmith MJ. A long-therm visual outcome comparison in patients with optic nerve sheath meningioma managed with observation, surgery, radiotherapy, or surgery and radiotherapy. Ophthalmology 2002; 109(5): 899–900.
6. Bosch MM, Wichmann WW, Boltshauser E, Landau K.
Optic nerve sheath meningiomas in patients with neurofibromatosis type 2. Arch Ophthalmol 2006; 124(3): 379–385.
7. Hart WM Jr, Burde RM, Klingele TG, Perlmutter JC. Bilateral optic nerve sheath meningiomas. Arch Ophthalmol 1980; 98(1): 149–151.
8. Bosch MM, Boltshauser E, Harpes P, Landau K. Ophthalmologic findings and long-term course in patients with neurofibromatosis type 2. Am J Ophthalmol 2006; 141(6): 1068–1077.
9. Lewis T, Kingsley D, Moseley I. Do bilateral optic nerve sheath meningiomas exist? Br J Neuroseurg 1991; 5(1): 13–18.
10. Eddleman CS, Liu JK. Optic nerve sheath meningioma: current diagnosis and treatment. Neurosurg Focus 2007; 23(5): E4.
11. Roser F, Nakamura M, Martini-Thomas R, Samii M,
Tatagiba M. The role of surgery in meningiomas involving the optic nerve sheath. Clin Neurol Neurosurg 2006; 108(5): 470–476.
12. Harold Lee HB, Garrity JA, Cameron JD, Strianese D,
Bonavolontà G, Patrinely JR. Primary optic nerve sheath meningioma in children. Surv Ophthalmol 2008; 53(6): 543–558.
13. Saeed P, Rootman J, Nugent RA, White VA, Mackanzie IR, Koornneef L. Optic nerve sheath meningiomas. Ophthalmology 2003; 110(10): 2019–2030.
14. Wright JE, Call NB, Liaricos S. Primary optic nerve meningioma. Br J Ophthalmol 1980; 64(8): 553–558.
15. Sibony PA, Krauss HR, Kennerdell JS, Maroon JC, Slamovits TL. Optic nerve sheath meningiomas. Clinical manifestations. Ophthalmology 1984; 91(11): 1313–1326.
16. Miller NR. New concepts in the diagnosis and management of optic nerve sheath meningiomas. J Neuroophthalmol 2006; 26(3): 200–208.
17. Hollenhorst RW Jr, Hollenhorst RW Sr, MacCarty CS. Visual prognosis of optic nerve sheath meningiomas producing shunt vessels on the optic disc: the Hoyt-Spencer syndrome. Trans Am Ophthalmol Soc 1977; 75: 141–163.
18. Kanamalla US. The optic nerve tram-track sign. Radiology 2003; 227(3): 718–719.
19. Hirst LW, Miller NR, Hodges FJ 3rd, Corbett JJ, Thompson S. Sphenoid pneumosinus dilatans. A sign of meningioma originating in the optic canal. Neuroradiology 1982; 22(4): 207–210.
20. Lindblom B, Truwit CL, Hoyt WF. Optic nerve sheath meningioma. Definition of intraorbital, intracanalicular, and intracranial components with magnetic resonance imaging. Ophthalmology 1992; 99(4): 560–566.
21. Becker M, Masterson K, Delavelle J, Viallon M, Vargas MI, Becker CD. Imaging of the optic nerve. Eur J Radiol 2010; 74(2): 299–313.
22. Saeed P, Tanck MW, Freling N, Baldeschi L, Mourits MP, Bennink RJ. Somatostatin receptor scintigraphy for optic nerve sheath meningiomas. Ophthalmology 2009; 116(8): 1581–1586.
23. Narayan S, Cornblath WT, Sandler HM, Elner V, Hayman JA. Preliminary visual outcomes after three-dimensional conformal radiation therapy for optic nerve sheath meningioma. Int J Radiat Oncol Biol Phys 2003; 56(2): 537–543.
24. Kennerdell JS, Maroon JC, Malton M, Warren FA. The management of optic nerve sheath meningiomas. Am J Ophthalmol 1988; 106(4): 450–457.
25. Schurmann K. Chapter 17. Surgical Management of Meningiomas of the Orbit: A Personal Series. In: Schmidek HH, Sweet HW (eds). Operative neurosurgical techniques: indications, methods and results. 4th ed. Philadelphia: W.B. Saunders Company 2000.
26. Miller NR. The evolving management of optic nerve sheath meningiomas. Br J Ophthalmol 2002; 86(11): 1198.
27. Ringel F, Cedzich C, Schramm J. Microsurgical technique and results of a series of 63 spheno-orbital meningiomas. Neurosurgery 2007; 60 (Suppl 2): 214–221.
28. Chamberlain MC, Glantz MJ, Fadul CE. Recurrent meningioma: salvage therapy with long-acting somatostatin analogue. Neurology 2007; 69(10): 969–973.
29. Grunberg SM, Weiss MH, Russell CA, Spitz IM, Ahmadi J, Sadun A et al. Long-term administration of mifepristone (RU486): clinical tolerance during extended treatment of meningioma. Cancer Invest 2006; 24(8): 727–733.
30. Chamberlain MC, Tsao-Wei DD, Groshen S. Salvage chemotherapy with CPT-11 for recurrent meningioma. J Neurooncol 2006; 78(3): 271–276.
31. Wilhelm H. Primary optic nerve tumours. Curr Opin Neurol 2009; 22: 11–18.
32. Smith JL, Vuksanovic MM, Yates BM, Bienfang DC. Radiation therapy for primary optic nerve meningiomas. J Clin Neuroophthalmol 1981; 1(2): 85–99.
33. Saeed P, Blank L, Selva D, Wolbers JG, Nowak PJ,
Geskus RB et al. Primary radiotherapy in progressive optic nerve sheath meningiomas: a long-term follow-up study. Br J Ophthalmol 2010; 94(5): 564–568.
34. Arvold ND, Lessell S, Bussiere M, Beaudette K, Rizzo JF, Loeffler JS et al. Visual outcome and tumor control after conformal radiotherapy for patients with optic nerve sheath meningioma. Int J Radiat Oncol Biol Phys 2009; 75(4): 1166–1172.
35. Baumert BG, Villà S, Studer S, Mirimanoff RO, Davis JB, Landau K et al. Early improvements in vision after fractionated stereotactic radiotherapy for primary optic nerve sheath meningioma. Radiother Oncol 2004; 72(2): 169–174.
36. Parsons JT, Bova FJ, Fitzgerald CR, Mendenhall WM, Million RR. Radiation optic neuropathy after megavoltage external-beam irradiation: analysis of time-dose factors. Int J Radiat Oncol Biol Phys 1994; 30(4): 765–773.
37. Stelzer KJ. Acute and long-term complications of therapeutic radiation for skull base tumors. Neurosurg Clin North Am 2000; 11(4): 597–604.
38. Jančálek R, Novák Z, Chrastina J, Slaná B, Feitová V.
Radioterapií indukované meningeomy. Cesk Slov Neurol N 2011; 74/107(2): 191–196.
39. Bhandare N, Monroe AT, Morris CG, Bhatti MT, Mendenhall WM. Does altered fractionation influence the risk of radiation-induced optic neuropathy? Int
J Radiat Oncol Biol Phys 2005; 62(4): 1070–1077.
40. Kollová A, Liščák R, Šemnická J, Šimonová G, Vladyka V, Urgošík D. Dlhodobé výsledky liečby meningeómov Leksellovým gama nožom. Cesk Slov Neurol N 2010; 73/106(4): 415–421.
41. Liu D, Xu D, Zhang Z, Zhang Y, Li Y, Liu X et al.
Long-term results of Gamma Knife surgery for optic nerve sheath meningioma. J Neurosurg 2010;
113 (Suppl): 28–33.
42. Romanelli P, Wowra B, Muacevic A. Multisession CyberKnife radiosurgery for optic nerve sheath meningiomas. Neurosurg. Focus 2007; 23(6): E11.
43. Andrews DW, Faroozan R, Yang BP, Hudes RS, Werner-Wasik M, Kim SM et al. Fractionated stereotactic radiotherapy for the treatment of optic nerve sheath meningiomas: preliminary observations of 33 optic nerves in 30 patients with historical comparison to observation with or without prior surgery. Neurosurgery 2002; 51(4): 890–902.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2012 Issue 4
- Memantine Eases Daily Life for Patients and Caregivers
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Advances in the Treatment of Myasthenia Gravis on the Horizon
Most read in this issue
- Mozkové arachnoidální cysty u dospělých – retrospektivní analýza výsledků chirurgické terapie
- Porucha spánku s rytmickými pohyby
- Izolovaná sfenoidální sinusitida – možná příčina bolestí hlavy a závažných komplikací
- Oswestry dotazník, verze 2.1a – výsledky u pacientů s lumbální spinální stenózou, srovnání se starší verzí dotazníku
