Zkrácení door-to-needle intervalu, zkušenosti z Iktového centra Kladno
Reducing the Door-to-needle Interval, Experience from the Stroke Centre in Kladno
Aim:
To analyze the effectiveness of interventions intended to reduce door-to-needle time (DNT) for patients treated with intravenous thrombolysis (IVT), considering that DNT is the only parameter we can influence to improve the efficacy of IVT.
Material and methods:
The data were collected from the Stroke Centre of the Kladno Regional Hospital over the period 07/ 2011 to 06/ 2013. Interventions intended to reduce the DNT have been implemented in 05/ 2012 and include: well-developed cooperation with the emergency medical service, improved coordination of care within the hospital, administration of IVT immediately after CT in selected patients. DNTs in the target group (patients treated after implementation of the interventions) were compared to the DNTs in a historical control group (patients treated with thrombolysis from 7/ 2011 to 4/ 2012). Multiple logistic regression analysis was used for adjusting the baseline characteristics of the patients.
Results:
The target group showed clinically crucial shortening of DNT from 65 min to 45 min (p = 0.001), a slight reduction of the median onset-to-treatment time (OTT) from 144 min to 130 min (p = 0.66) and a slight decrease in symptomatic intracranial hemorrhage (SICH) compared to the control group – from 4.40% to 3.70% (OR 0.90, 95% CI: 0.11 – 7.03). We did not detect any SICH in the group of patients who were treated even though the complete laboratory results were not known (n = 17). Patients treated during working hours had a 6.8 – times higher chance of treatment initiation within 60 min compared to patients treated during “on call” hours (OR 6.78, 95% CI: 2.34 – 19.64).
Conclusions:
The interventions implemented to reduce DNT were highly effective and safe. IVT administration without complete laboratory results in selected patients was safe and significantly contributed to reducing the median DNT of the entire group.
Key words:
stroke – reducing DTN – increasing efficacy of IVT
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Authors:
M. Šrámek 1,2; T. Růžičková 2,3; P. Kešnerová 2,3; P. Kadlecová 4; R. Mikulík 4,5
Authors‘ workplace:
Neurologické oddělení, Nemocnice Hořovice
1; Neurologická klinika 2. LF UK a FN v Motole, Praha
2; Neurologické oddělení, Oblastní nemocnice Kladno, a. s.
3; Neurologická klinika LF MU a FN u sv. Anny v Brně
4; Mezinárodní centrum klinického výzkumu (ICRC), FN u sv. Anny v Brně v Brně
5
Published in:
Cesk Slov Neurol N 2014; 77/110(6): 747-752
Category:
Short Communication
R. Mikulík a P. Kadlecová jsou podporováni z Evropského fondu regionálního rozvoje – Projekt FNUSA-ICRC (No. CZ.1.05/1.1.00/02.0123).
Overview
Cíl:
Analyzovat efektivitu postupů vedoucích ke zkrácení Door-to-Needle Time (DNT) u pacientů léčených intravenózní trombolýzou (IVT). Důvodem je skutečnost, že DNT je jediný parametr, který dokáže zlepšit efektivitu IVT a který je současně modifikovatelný.
Soubor a metodika:
Data pochází z Iktového centra (IC) Oblastní nemocnice Kladno z období 07/ 2011 do 06/ 2013. Opatření směřující ke zkrácení DNT byla zaváděna od 05/ 2012 a zahrnovala: propracování spolupráce se složkami záchranného systému, zlepšení koordinace péče v rámci nemocnice, u vybraných pacientů podání IVT bezprostředně po provedení výpočetní tomografie (CT). DNT cílové skupiny pacientů léčených po zavedení nových standardů byla srovnávána s DNT historické kontrolní skupiny pacientů léčených trombolýzou od 7/ 2011 do 4/ 2012. Regresní metody byly použity pro adjustaci na vstupní charakteristiky pacientů.
Výsledky:
V cílové skupině došlo ke klinicky zásadnímu zkrácení DNT z 65 min na 45 min (p = 0,001), k mírnému zkrácení mediánu Onset to Treatment Time (OTT) ze 144 min na 130 min (p = 0,66) a také k mírnému poklesu výskytu symptomatických intrakraniálních krvácení (SICH) oproti skupině kontrolní – z 4,40 % na 3,70 % (OR 0,90; 95% CI: 0,11 – 7,03). U pacientů léčených bez znalosti kompletních výsledků laboratoře (n = 17) jsme nezaznamenali žádné SICH. Pacienti léčení v pracovní době měli 6,8krát vyšší šanci na zahájení léčby do 60 min oproti pacientům léčeným v době ústavní pohotovostní služby (ÚPS) (OR 6,78; 95% CI: 2,34 – 19,64).
Závěry:
Zavedení opatření ke zkrácení DNT bylo vysoce účinné a bezpečné. Podání IVT bez kompletních výsledků laboratoře u vybraných pacientů bylo bezpečné a významně se podílí na zkrácení mediánu DNT celého souboru.
Klíčová slova:
cévní mozková příhoda – zkrácení door-to-needle time – zvýšení efektivity intravenózní trombolýzy
Úvod
Cévní mozková příhoda (CMP) je nejčastější příčina invalidizace v dospělé populaci a jedna z nejčastějších příčin úmrtí. Léčba pacientů s ischemickou CMP (iCMP) intravenózní trombolýzou (IVT) v časovém okně do 4,5 hod od vzniku obtíží je všeobecně doporučený postup platný i v České republice (ČR) [1]. Úspěšnost terapie IVT se však v rámci časového okna snižuje, počet pacientů, které musíme léčit, abychom u jednoho z nich dosáhli příznivý klinický stav (modifikovaná Rankinova škála (mRS) 0 – 1), stoupá od 4,5 pacientů při zahájení léčby do 1,5 hod ke 14 pacientům v časovém okně 3 – 4,5 hod [2]. Patofyziologickým podkladem snižující se úspěšnosti léčby je nejspíše rychlý úbytek funkční mozkové tkáně postupující s trváním ischemie. Každou minutu trvání okluze velké mozkové tepny pacient ztrácí až 1,9 mil. neuronů a 14 miliard synapsí [2]. Ve výsledku se tak zkracuje očekávaná doba života pacienta o tři týdny na každou minutu trvání ischemie mozku.
Naopak zkrácení intervalu od vzniku příhody do zahájení léčby (OTT) je spojeno s lepším klinickým výsledkem, snížením výskytu symptomatických intrakraniálních krvácení (SICH) a se snížením celkové mortality [3]. Dle matematické simulace na základě údajů z registru SITS by zkrácení OTT o 8 min oproti současné hodnotě vedlo v populaci pacientů s iCMP ke stejnému benefitu, jako přineslo prodloužení terapeutického okna ze 3 hod na 4,5 hod po výsledcích studie ECAS III [2]. Podle jiných zdrojů každá minuta, o kterou zkrátíme OTT, přinese prodloužení doby nezávislého života pacienta o 1,8 dne [4]. Efektivita trombolytické léčby je tedy tím vyšší, čím dříve je zahájena, tuto závislost vyjadřuje heslo „time is brain“.
Hospitalizační část OTT popisuje interval od přijetí pacienta do zahájení trombolytické terapie (DNT). Je doporučeno, aby léčba IVT byla zahájena do 1 hod od přijetí do nemocnice [5]. Reálné časy jsou však delší, například střední hodnota DNT v registru SITS je 67 min, pro pacienty pouze z ČR 70 min, střední hodnota OTT činí 150 min [6]. Podíl pacientů léčených IVT do 60 min ve východoevropských zemích dosahuje 38 % [7]. Pacienti tedy takřka polovinu doby celkového trvání ischemie stráví v nemocnici (OTT 150 min/ DNT 70 min). Zlepšením organizace nemocniční péče je možné zkrátit interval DNT, tím i celkový OTT, a zlepšit tak prognózu pacienta.
V našem IC jsme od května 2012 zavedli některá organizační opatření směřující ke zkrácení intervalu DNT. Cílem práce je zhodnocení účinnosti těchto opatření pomocí vybraných ukazatelů kvality mezi cílovou a historickou kontrolní skupinou.
Metodika
Iktový program v IC Kladno
IC Oblastní nemocnice Kladno má spádovou oblast 240 000 obyvatel (okresy Kladno, Rakovník a část okresu Mělník), trombolytický program zde byl zahájen v roce 2007. Od roku 2011 je otevřena nová neurologická jednotka intenzivní péče (JIP) ve 2. patře budovy, v jejímž přízemí se nachází oddělení urgentního příjmu s monitorovanými lůžky a CT vyšetřovna. Vzdálenost urgentního příjmu od CT je cca 20 m, spojení výtahy na neurologickou JIP je rychlé a s dostatečnou kapacitou. Laboratorní výsledky pacientů s akutní CMP jsou k dispozici během 20 – 30 min od odběru. Akutní pacienti jsou přiváženi přímo na urgentní příjem vozy Zdravotnické záchranné služby Středočeského kraje. Iktový telefon má u sebe přes den trvale lékař iktového týmu, během ÚPS pak lékař mající na starosti JIPová lůžka a konziliární zajištění oddělení urgentního příjmu.
Cílová skupina
Cílovou skupinu tvoří pacienti léčení IVT od května 2012 do konce sledovaného období v červnu 2013. V té době byla zaváděna opatření směřující ke zkrácení DNT popsaná níže jako Intervence ke zkrácení DNT.
Kontrolní skupina
Kontrolní skupinu tvoří pacienti léčení IVT od otevření nových lůžek JIP v červenci 2011 do dubna 2012. V tomto období nebyl sjednocen postup léčby, pacienti byli jen někdy avizováni na iktový telefon, rutinně jim bylo na urgentním příjmu natáčeno 12svodové EKG a zaváděn močový katétr, léčba IVT byla zahajována až na lůžku neurologické JIP. Někdy docházelo k předávání pacienta mezi více lékaři (konziliář, lékař iktového týmu) a léčba byla vždy zahajována až se znalostí kompletních výsledků laboratoře.
O pacientech z obou skupin jsme shromažďovali základní demografické údaje (věk, pohlaví), dále časové údaje týkající se CMP – vznik příznaků, příjezd do nemocnice, začátek terapie a příslušné intervaly (DNT, OTT), dále způsob přijetí do IC (centrální příjem, ambulance, z lůžka nemocnice) a výskyt SICH.
Intervence ke zkrácení DNT
K prohloubení spolupráce se záchrannou službou proběhl edukační seminář pro její posádky s důrazem na rozpoznání klinických známek CMP a na nutnost avizování pacienta na iktový telefon. Byl také vypracován „worksheet“ s jednoduchým dotazníkem, který zasahující zdravotníci vyplňují na místě zásahu (čas vzniku CMP, užívání antikoagulancií, operace či hemoragie v anamnéze, telefon na příbuzného), a s kontakty na spádové IC i komplexní cerebrovaskulární centrum.
Po obdržení avíza od záchranné služby je uvolněno místo na JIP a upozorněn personál urgentního příjmu na brzký příjezd kandidáta trombolýzy. Dále je rezervován termín CT vyšetření v čase předpokládaného dojezdu pacienta, neboť v minulosti někdy docházelo ke zdržení kvůli nutnosti dokončit vyšetření předchozího neurgentního pacienta (typicky kontrastní CT břicha) nebo přítomnosti radiologa u výkonu na jiném oddělení. Lékař iktového týmu odchází na urgentní příjem na předpokládaný čas dojezdu sanity.
Po převzetí pacienta od posádky záchranné služby je pacientovi změřena glykemie glukometrem, odebrána krev na laboratorní vyšetření (krevní obraz, koagulace, biochemie), dále je změřen krevní tlak (TK), saturace O2 v periferní krvi oxymetrem a na monitoru zjištěna srdeční frekvence, event. přítomnost fibrilace síní či jiné arytmie. Před podáním IVT není natáčeno 12svodové EKG ani není zaváděn permanentní močový katétr, inkontinentní pacient je zajištěn plenou.
Dále je odebrána anamnéza, provedeno neurologické vyšetření s určením tíže postižení dle National Institute of Health Stroke Scale (NIHSS) a základní interní vyšetření, vše s důrazem na potvrzení diagnózy CMP, upřesnění doby vzniku obtíží a zjištění případných kontraindikací IVT. Tato vyšetření provádí neurolog iktového týmu, který doprovází pacienta po celou dobu od převzetí z rukou posádky záchranné služby, přes CT i dále cestou na JIP a řídí jeho léčbu. Nedochází tak ke zdržení při předávání pacienta mezi různými lékaři, k pacientovi není rutinně volán internista. Výsledky vyšetření jsou bodově zaznamenány do „worksheetu“, definitivní zápis do dokumentace je proveden až po zahájení léčby. Celý postup od převzetí pacienta od záchranné služby do jeho odjezdu na CT lze v optimálním případě zvládnout během 10 – 15 min.
Na CT je nejprve provedeno nativní vyšetření mozku a po vyloučení krvácení je doplněno i CT angiografické vyšetření tepen krku a mozku. Vyšetření je přítomen lékař RTG a spolu s doprovázejícím neurologem snímky zhodnotí, zatímco je pacient překládán z CT přístroje zpět na transportní lůžko. Pátráme zejm. po nálezu, který by kontraindikoval podání IVT (nitrolební krvácení, rozsáhlá ischemie), a po známkách okluze, stenózy, disekce nebo jiné patologie mozkové tepny; definitivní a podrobný popis je k dispozici později. Doba pobytu na CT je 5 – 10 min.
V případě, že výsledek CT je z hlediska podání IVT příznivý, pacient má hodnoty TK do 185/ 110 a glykemii v rozmezí 3 – 22,2mmol/ l, zahajujeme u některých pacientů léčbu IVT bezprostředně po provedení CT, ještě před transportem na JIP a bez znalosti kompletních výsledků laboratoře. Jsou to pacienti, kteří nejsou na antikoagulační terapii a nemají v anamnéze hematologické onemocnění, jaterní selhání nebo alkoholizmus [1,8 – 10]. U takových pacientů je v optimálním případě léčba IVT zahájena 15 – 20 min od příjezdu do nemocnice.
Statistické zpracování
Primárním cílem naší práce bylo prokázat, zda došlo ke statisticky významnému zkrácení DNT mezi cílovou a kontrolní skupinou po zavedení výše uvedených opatření. Dále jsme analyzovali, zda došlo ke zkrácení OTT a zda se nezvýšil výskyt SICH mezi cílovou a kontrolní skupinou. Cílem další analýzy bylo mezi vstupními charakteristikami nalézt významné prediktory zahájení léčby do 60 min od přijetí.
Charakteristiky cílové a kontrolní skupiny byly porovnány statistickými testy dle charakteru dat. Normálně rozložená data (věk) byla srovnána dvouvýběrovým t-testem, ODT, DNT a OTT byly srovnány Mannovým-Whitneyho U-testem. Pro srovnání dichotomických (binárních) parametrů byl použit Fisherův test a pro srovnání kategoriálních dat chí-kvadrát test.
Srovnání DNT a OTT mezi cílovou a kontrolní skupinou s adjustací na vstupní charakteristiky bylo provedeno využitím zobecněných lineárních modelů. S ohledem na charakter dat byla správnost modelů hodnocena pomocí diagnostiky reziduí. Parametry DNT (≤ 60 min vs > 60 min) a výskyt SICH byly dále analyzovány logistickou regresí s adjustací na vstupní charakteristiky, na základě jejích výsledků byly spočítány podíly šancí (OR). Lineární a logistická regrese byla taktéž použita pro identifikaci významných prediktorů DNT a DNT ≤ 60 min. Všechny analýzy byly provedeny na 5% hladině významnosti.
Výsledky
Celkem bylo IVT léčeno 45 pacientů od července 2011 do dubna 2012 (kontrolní skupina) a 126 pacientů od května 2012 do června 2013. Demografické údaje jsou ukázány v tab. 1. Mezi srovnávanými skupinami nebyl v základních demografických charakteristikách významný rozdíl s výjimkou vyššího zastoupení pacientů starších 80 let, a tím i vyššího průměrného věku v cílové skupině. Také ostatní sledované údaje týkající se ODT, doby a způsobu přijetí pacienta byly srovnatelné; většina pacientů v obou skupinách byla přijata v době ÚPS a cestou urgentního příjmu, podrobněji viz tab. 1.
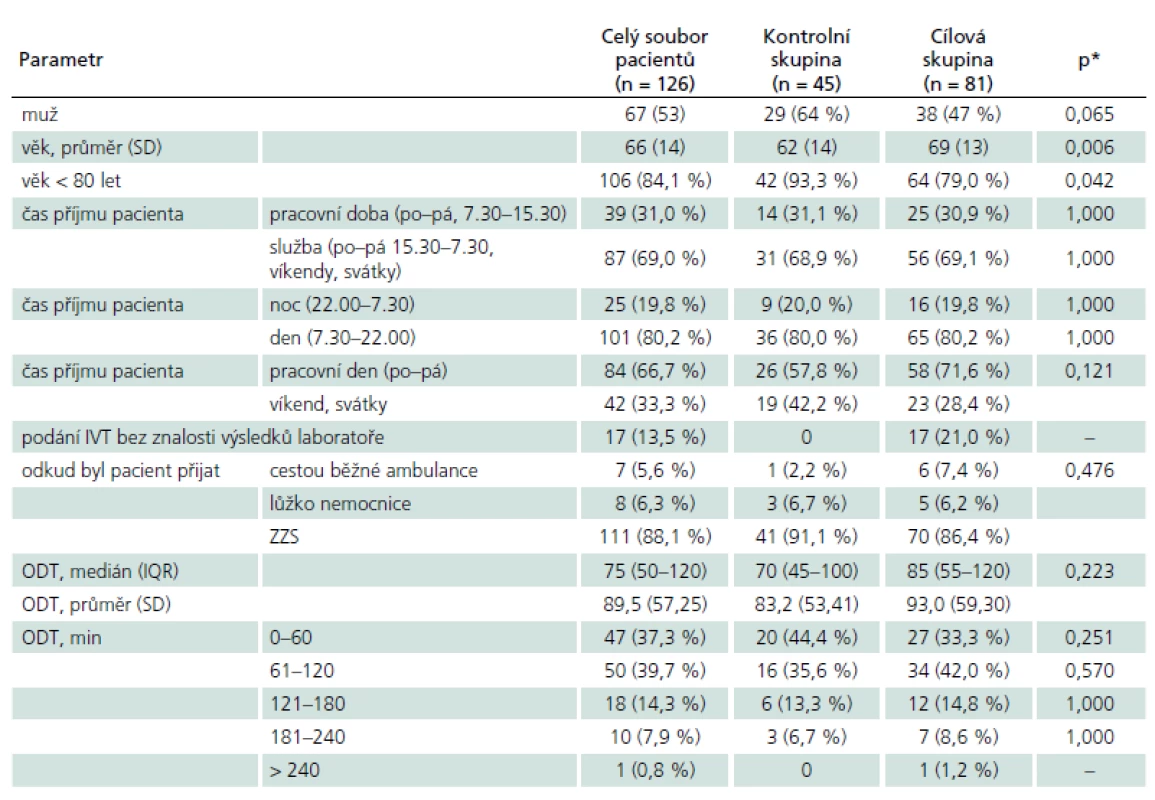
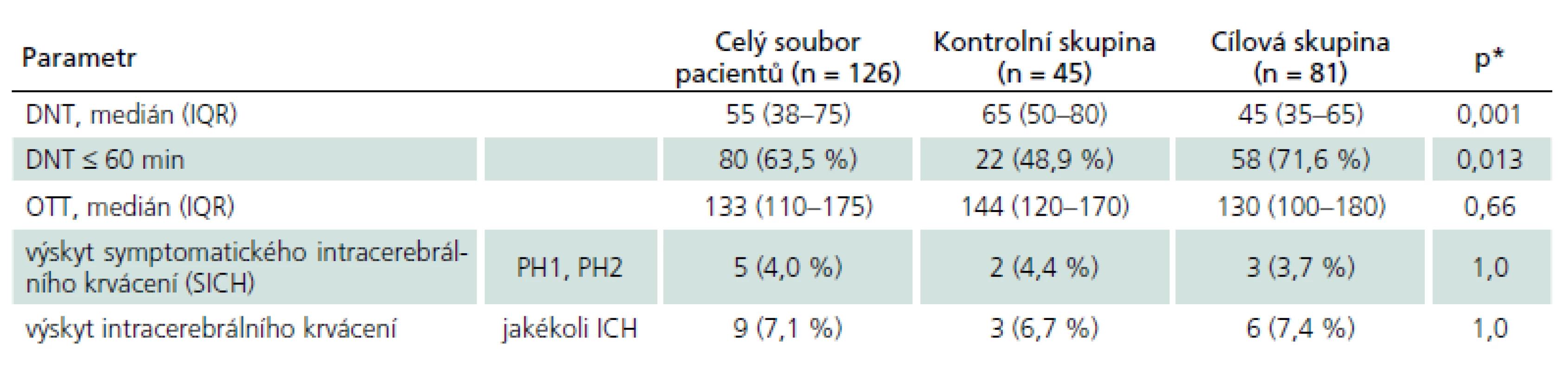
DNT se podařilo zkrátit z 65 min (medián) u kontrolní skupiny na 45 min u pacientů hospitalizovaných po zavedení příslušných opatření (p = 0,001). Rozdíl mezi průměrnými hodnotami DNT byl více než 13 min (64,1 min u kontrolní skupiny a 50,7 min u cílové skupiny). Tento příznivý výsledek potvrdila i analýza s adjustací na vstupní charakteristiky (věk, pohlaví, dobu přijetí, ODT), která prokázala zkrácení průměru DNT o 10,67 min (95% CI: – 18,82 až – 2,53; p = 0,011). Zároveň došlo ke zvýšení množství pacientů léčených do 1 hod ze 49 % na 72 %, a tak se šance pacienta na zahájení léčby r-tPA do 60 min od přijetí zvýšila 2,5krát (95% CI: 1,24 – 5,63; p = 0,035). Medián OTT se podařilo zkrátit ze 144 min na 130 min (p = 0,664).
Mezi oběma skupinami nebyl významný rozdíl ve výskytu symptomatických (SICH) ani jakýchkoliv intrakraniálních krvácení (tab. 2). V cílové skupině jsme u pacientů léčených bez znalosti kompletních výsledků laboratoře (17 pacientů) dokonce nezaznamenali žádné SICH.
Po adjustaci výsledků na vstupní parametry byly identifikovány následující tři parametry, které byly nezávisle asociovány s DNT:
- příslušnost k cílové skupině oproti kontrolní skupině;
- příjem v běžné pracovní době – pacienti hospitalizováni v běžné pracovní době měli DNT kratší o 16,20 min v porovnání s pacienty přijatými v době ÚPS;
- věk pacienta – pacienti nad 80 let měli významně kratší DNT. Ostatní sledované parametry DNT neovlivňovaly – pohlaví, přijetí pacienta v noci či ve dne, ODT.
Identifikace nezávislých prediktorů zahájení léčby do 1 hod od přijetí
Ze shromažďovaných údajů byl kromě příslušnosti k cílové skupině identifikován pouze jeden jako nezávislý prediktor DNT ≤ 60 min, a to přijetí pacienta v běžné pracovní době, které zvyšuje 6,8krát jeho šanci na zahájení léčby do 1 hod oproti pacientům přijatým v době ÚPS.
V grafu 1 jsou zobrazeny hodnoty DNT jednotlivých případů v cílové a kontrolní skupině, v oddělených grafech pak zvlášť pro podskupiny pacientů přijatých v běžné pracovní době a během ÚPS. Z grafů je patrná tendence ke kratším hodnotám DNT v pracovní době oproti ÚPS, po zavedení organizačních opatření však došlo k významnému zkrácení DNT u obou těchto podskupin.


Sloupcový graf 2 zobrazuje percentuální zastoupení pacientů léčených do 1 hod v jednotlivých skupinách a jeho nárůst v cílové skupině.
Diskuze
Naše práce ukázala, že v podmínkách zdravotnického systému ČR je možné poměrně rychle a pomocí jednoduchých organizačních opatření výrazně zkrátit DNT. V našem centru došlo ke zkrácení DNT o 20 min na střední hodnotu 45 min, která je výrazně pod průměrnou hodnotu všech center v ČR, jež v roce 2012 byla 70 min [6]. Naše zkušenost je obdobná jako v jiných centrech, např. v Helsinkách, kde se podařilo postupně snížit DNT až na 20 min [11]. Helsinský protokol byl následně zaveden v australském Melbourne, kde se podařilo již v řádu měsíců dosáhnout obdobné výsledky [12]. Opatření zavedená v našem centru se v hlavních bodech neliší od Helsinského protokolu, důraz je na avizování pacienta předem, uvolnění termínu na CT a redukci všech procedur před IVT na nejmenší možnou míru. Rozdílem v Helsinském protokolu je např. zjišťování anamnestických dat z elektronického systému a vyplnění žádanek před příjezdem pacienta, odebírání anamnézy od pacienta či příbuzných mobilním telefonem ještě během transportu, transport pacienta přímo na stůl CT, kde je neurologicky vyšetřen, vyšetření INR bed-side systémem apod. [12]. Zavedení těchto postupů i v našem centru může v budoucnu vést k další redukci DNT.
Zkrácení DNT se projevilo u všech skupin pacientů bez ohledu na jejich věk, pohlaví, čas přijetí do nemocnice či dobu trvání ischemie. Výraznější zkrácení DNT u pacientů nad 80 let ve srovnání s pacienty mladšími je artefaktem nerovnoměrného rozložení s vyšším podílem pacientů nad 80 let věku v cílové skupině oproti kontrolní (21 vs 7 %).
Významný rozdíl v hodnotě DNT v rámci cílové skupiny byl mezi pacienty léčenými v běžné pracovní době, kde medián DNT dosahoval 35 min, a pacienty přijímanými v době ÚPS s mediánem DNT 54 min. Pacientů přijímaných během ÚPS je však většina, takřka 70 %. Obdobný rozdíl byl také v kontrolní skupině (medián DNT 57,5 min v pracovní době vs 70 min v ÚPS) a je popisován i ve velkých souborech [13]. Určitý podíl na tom může mít pokrytí běžné pracovní doby výhradně kmenovými lékaři stroke teamu, zatímco v ÚPS se střídají všichni atestovaní lékaři. Do budoucna bude zásadní zaměřit se na motivování všech službu konajících lékařů k dodržování postupů vedoucích ke zkrácení DNT (podání IVT bez kompletních výsledků laboratoře atd.). Tato motivace by měla zahrnovat následující postupy: vysvětlení nezbytnosti krátkého DNT, monitorování a reportování DNT u každého pacienta a reportování problémů, které vedly k prodloužení DNT.
Rizikovou skupinou z hlediska prodlevy před zahájením terapie jsou v našem souboru, obdobně jako v jiných pracích, pacienti, u kterých dojde ke vzniku CMP během hospitalizace (osm pacientů, medián DNT 72,5 min), a dále pacienti přijímaní cestou neurgentní neurologické ambulance (sedm pacientů, medián DNT 71 min), kteří ztrácejí cenné minuty v čekárně [11]. Takových pacientů ovšem bylo v našem souboru málo ke statistickému zhodnocení. Cestou ke zlepšení bude prohloubení mezioborové spolupráce v rámci nemocnice, edukace kolegů z jiných oborů na téma CMP s důrazem na zásadu time is brain.
V našem souboru nemělo na DNT vliv trvání ischemie (ODT) na rozdíl od analýz registrů, kdy je u pacientů s kratší dobou trvání ischemie popisován paradoxně delší interval DNT, pravděpodobně v důsledku pocitu, že do uplynutí časového okna pro IVT zbývá dostatek času [7].
Zkrácení celkového OTT nedosáhlo statistické významnosti v důsledku výrazně delšího předhospitalizačního intervalu (ODT) v cílové skupině (medián 85 min) oproti kontrolní skupině (medián 70 min). Tuto proměnnou nelze ovlivnit zlepšením nemocniční péče.
Je nepravděpodobné, že by k takto podstatnému zkrácení DNT došlo i bez výše uvedených organizačních opatření. Data z registru SITS ukazují, že procento pacientů s DNT ≤ 60 min se v průběhu let výrazně nemění (2004 – 39 %, 2009 – 37 %), zatímco v našem souboru došlo ke skokovému zvýšení ze 49 na 72 % [7].
Limitace
Naše práce vzhledem k počtu pacientů nemůže odpovědět na otázku, zda dosažené zkrácení DNT mělo příznivý efekt na výslednou kvalitu života pacientů. Tato skutečnost však byla opakovaně potvrzena analýzami velkých souborů [7,14].
Závěr
Po zavedení organizačních opatření došlo ke zkrácení DNT v našem IC o 20 min. Zároveň se nezměnila bezpečnost léčby. Podání IVT bez kompletních výsledků laboratoře u vybraných pacientů se v našem souboru jeví jako bezpečné a významně se podílí na zkrácení mediánu DNT celého souboru. DNT mimo pracovní dobu je delší než v pracovní době a bude potřeba zlepšit kvalitu léčby pacientů s CMP mimo pracovní dobu.
MUDr. Martin Šrámek
Nemocnice Hořovice
K Nemocnici 1106
268 31 Hořovice
e-mail: martin.sramek@gmail.com
Přijato k recenzi: 9. 6. 2014
Přijato do tisku: 9. 9. 2014
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Sources
1. Neumann J, Tomek A, Školoudík D, Škoda O, Mikulík R, Herzig R et al. Doporučený postup pro intravenózní trombolýzu v léčbě akutního mozkového infarktu – verze 2014. Cesk Slov Neurol N 2014; 77/ 110(3): 381 – 385.
2. Fassbender K, Balucani C, Walter S, Levine SR, Haass A, Grotta J. Streamlining of prehospital stroke management: the golden hour. Lancet Neurol 2013; 12(6): 585 – 596. doi: 10.1016/ S1474-4422(13)70100-5.
3. Saver JL, Fonarow GC, Smith EE, Reeves MJ, Grau-Sepulveda MV, Pan W et al. Time to treatment with intravenous tissue plasminogen activator and outcome from acute ischemic stroke. JAMA 2013; 309(23): 2480 – 2488. doi: 10.1001/ jama.2013.6959.
4. Meretoja A, Keshtkaran M, Saver JL, Tatlisumak T, Parsons MW, Kaste M et al. Stroke thrombolysis: save a minute, save a day. Stroke 2014; 45(4): 1053 – 1058. doi: 10.1161/ STROKEAHA.113.002910.
5. The European Stroke Organisation (ESO). Guidelines for management of ischaemic stroke and transient ischaemic attack 2008. Cerebrovasc Dis 2008; 25(5): 457 – 507. doi: 10.1159/ 000131083.
6. SITS Annual Report 2012 – Czech Republic. Available from URL: http:/ / app.emarketeer.com/ resources/ 4139/ My_Documents/ Annual_Reports_2012/ 2012_Update_CzechRepublic.pdf.
7. Mikulík R, Kadlecová P, Clonkowska A, Kobayashi A, Brozman M, Švigelj V et al. Factors influencing in-hospital delay in treatment with intravenous thrombolysis. Stroke 2012; 43(6): 1578 – 1583. doi: 10.1161/ STROKEAHA.111.644120.
8. Cucchiara BL, Jackson B, Weiner M, Messe SR. Usefulness of checking platelet count before trombolysis in acute ischemic stroke. Stroke 2007; 38(5): 1639 – 1640.
9. Rost NS, Masrur S, Pervez MA, Viswanathan A, Schwamm LH. Unsuspected coagulopathy rarely prevents IV thrombolysis in acute ischemic stroke. Neurology 2009; 73(23): 1957 – 1962. doi: 10.1212/ WNL.0b013e3181c5b46d.
10. Jauch EC, Saver JL, Adams HP, Bruno A, Connors JJ, Demaerschalk BM et al. Guidelines for the early management of patients with acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/ American Stroke Association. Stroke 2013; 44(3): 870 – 947. doi: 10.1161/ STR.0b013e318284056a.
11. Meretoje A, Strbian D, Mustanoja S, Tatlisumak T, Lindsberg P, Kaste M. Reducing inhospital to 20 minutes in stroke thrombolysis. Neurology 2012; 79(4): 306 – 313. doi: 10.1212/ WNL.0b013e31825d6011.
12. Meretoja A, Weir J, Ugalde M, Yassi N, Yan B, Hadd P et al. Helsinki model cut stroke thrombolysis delays to 25 minutes in Melbourne in only 4 months. Neurology 2013; 81(12):1071 – 1076. doi: 10.1212/ WNL.0b013e3182a4a4d2.
13. Lorenzano S, Ahmed N, Tatlisumak T, Gomis M, Dávalos A, Mikulik R et al. Within-day and weekly variations of thrombolysis in acute ischemic stroke: results from safe implementation of treatments in stroke-international stroke thrombolysis register. Stroke 2014; 45(1):176 – 184. doi: 10.1161/ STROKEAHA.113.002133.
14. Fonarow G, Zhao X, Smith E, Saver J, Reeves M, Bhath D et al. Door-to-needle times for tissue plasminogen activator administration and clinical outcomes in acute ischemic stroke before and after a quality improvement initiative. JAMA 2014; 311(16): 1632 – 1640. doi: 10.1001/ jama.2014.3203.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2014 Issue 6
- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Memantine Eases Daily Life for Patients and Caregivers
-
All articles in this issue
- Zkrácení door-to-needle intervalu, zkušenosti z Iktového centra Kladno
- WHO Grade II ependymomy IV. komory u dospělých – zkušenosti s léčbou
- Diazepam i. m. – nejčastěji užívaný, ale nevhodný lék ke zvládání akutní úzkosti, agitovanosti a agresivity
- Raritní použití dekompresivní hemikraniektomie u nemocného s abscesem mozku – kazuistika
- Střelné poranění hlavy replikou historické zbraně – patofyziologie a popis kazuistiky
- Adultní forma Pompeho nemoci
- Rehabilitace kognitivních funkcí u pacientů s roztroušenou sklerózou
- Efektivita dočasné imobilizace po operaci syndromu karpálního tunelu
- Kombinace sluchových a somatosenzorických evokovaných potenciálů zvyšuje senzitivitu průkazu smrti mozku
- Test neverbální fluence – Five Point Test: normativní data pro dospělé
- Molekulárna diagnostika NF1 na Slovensku s využitím analýzy cDNA a MLPA
- Vliv neoptimálního chirurgického ošetření páteře na průběh míšního poranění
- Využití elektromagnetické navigace při léčbě hydrocefalu a arachnoidálních cyst u dětí do jednoho roku věku
- Je elektrofyziologické vyšetření přínosné v diferenciální diagnostice lumbální spinální stenózy a diabetické polyneuropatie?
- Epidemiologická studie neurodegenerativního parkinsonizmu na „Horňácku“, specifickém regionu jihovýchodní Moravy, Česká republika
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Diazepam i. m. – nejčastěji užívaný, ale nevhodný lék ke zvládání akutní úzkosti, agitovanosti a agresivity
- Střelné poranění hlavy replikou historické zbraně – patofyziologie a popis kazuistiky
- Test neverbální fluence – Five Point Test: normativní data pro dospělé
- Adultní forma Pompeho nemoci
