Neurofyziologická vyšetření u traumatických lézí brachiálního plexu
Traumatic Brachial Plexus Injuries Represents Serious Peripheral Nerve Palsies
Objectives:
Traumatic lesions of brachial plexus are serious periferal nerve injuries. Neurological examination and CT myelography or MRI are the basic examination methods that can confirm spinal root avulsion. To specify severity of the injury – electromyography and evoked potentials are used. The objective of this study was to determine whether implementation of cutaneous silent period that asseses function of small diameter A-delta fibers, is useful as a diagnostic tool in cervical root avulsion and brachial plexus injury.
Material and methods:
Clinical examination, imaging studies (CT myelography or MRI) and neurophysiological examination were performed in 23 patients with traumatic brachial plexus injury (16 males, age 18–62 years). Needle EMG was obtained from muscles supplied by C5–T1 myotomes. CSP was recorded after painful stimuli were delivered to the thumb (C6 dermatome), middle (C7) and little (C8) fingers while subjects maintained voluntary contraction of intrinsic hand muscles.
Results:
Electrodiagnostic and CT/MRI studies confirmed brachial plexopathy involving mainly the upper trunk or corresponding C5, C6 roots in all patients. However, well defined CSP was still present in 16 subjects. CSP was absent in at least one of the dermatomes in the remaining seven patients. All these patients had severe plurisegmental sensitive lesion.
Conclusion:
CSP was still present, although not absolutely normal, in the majority of patients with severe brachial plexus injury. This suggests there are plurisegmental innervations with residual function of A-delta fibers and the presence of spinal inhibitory reflexes. Resistance of A-delta fibers seems to be higher compared to motor fibers despite of severe traumatic lesion.
Key words:
plexus brachialis injury – CT myelography – magnetic resonance imaging – neurophysiology – EMG – cutaneous silent period
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
:
P. Vaško 1; A. A. Leis 2; V. Boček 1; L. Mencl 3; P. Haninec 3; I. Štětkářová 1
:
Neurologická klinika 3. LF UK a FN Královské Vinohrady, Praha
1; Methodist Rehabilitation Center, Jackson, Mississippi, USA
2; Neurochirurgická klinika 3. LF UK a FN Královské Vinohrady, Praha
3
:
Cesk Slov Neurol N 2016; 79/112(5): 595-599
:
Short Communication
Úvod:
Traumatické léze brachiálního plexu patří mezi závažná postižení periferních nervů. Základní diagnostickou metodou je podrobné klinické neurologické vyšetření, CT myelografie nebo MR, které prokážou vytržené míšní kořeny. K upřesnění tíže poruchy se používají neurofyziologická vyšetření – elektromyografie a evokované potenciály. Cílem práce bylo ukázat, zda při diagnostice traumatické léze brachiálního plexu, vč. avulze krčních míšních kořenů může pomoci i vyšetření míšního inhibičního reflexu (kožní perioda útlumu), který hodnotí funkci tenkých A-delta vláken.
Materiál a metodika:
Vyšetřili jsme 23 nemocných s traumatickým poraněním brachiálního plexu (16 mužů, věk 18–62 let). Provedli jsme podrobné neurologické vyšetření, zobrazovací metody (CT myelografie nebo MR) a neurofyziologické vyšetření vč. jehlové EMG, kondukčních studií a kožní periody útlumu po stimulaci 1., 3. a 5. prstu (dermatomy C6–C8).
Výsledky:
U všech nemocných byla prokázána léze brachiálního plexu s maximálním postižením horního trunku nebo s avulzí kořenů C5 a C6. U 16 nemocných byla kožní perioda útlumu přesto dobře výbavná. U sedmi osob jsme kožní periodu útlumu nevybavili alespoň v jednom dermatomu. Všichni tito nemocní měli zároveň těžkou kořenovou senzitivní lézi.
Závěr:
U většiny nemocných s těžkou lézí brachiálního plexu byla kožní perioda útlumu zachována. Ukazuje to existenci plurisegmentální inervace s reziduální funkcí A-delta vláken se zachováním míšních protektivních reflexů. I přes těžkou traumatickou lézi je patrna výraznější odolnost A-delta vláken vůči traumatu např. ve srovnání s motorickými vlákny.
Klíčová slova:
poranění plexus brachialis – CT myelografie – magnetická rezonance – neurofyziologie – EMG – kožní perioda útlumu
Úvod
Traumatické léze brachiálního plexu patří mezi závažná postižení periferního nervového systému [1]. Brachiální plexus je relativně povrchově uložený nervově-cévní svazek s těsným vztahem ke kostem (zejména ke klíční kosti) a k mobilnímu ramennímu kloubu a krku. K jeho poranění dochází nejčastěji v souvislosti s úrazem na motocyklu nebo po sportovních úrazech, např. po pádu při jízdě na lyžích anebo snowboardu. Objevuje se často u zavřených trakčních poranění spojených s akceleračním nebo deceleračním traumatem. Může být součástí polytraumatu, kdy je pacient v bezvědomí na umělé plicní ventilaci, a pak bývá diagnóza obtížná.
Rozlišuje se izolované poranění kořenů (avulze) [2], tzv. preganglionární supraklavikulární postižení, léze distálnější části plexu, tzv. postganglionární postižení, nebo kombinace obou typů léze. Vulnerabilnější jsou přední kořeny, které jsou postiženy zejména při nárazu nebo tahu za končetinu. Základní diagnostickou metodou je podrobné klinické neurologické vyšetření s provedením CT myelografie nebo magnetické rezonance (MR), které ukážou pseudocysty s vytrženými míšními kořeny [3,4]. I přes zdokonalování morfologických zobrazení existují diskrepance mezi klinickým nálezem a zobrazovacími metodami. Je nutné doplnit neurofyziologické vyšetření, které upřesní tíži poruchy a ukáže přesnější lokalizaci léze [5,6]. Provádí se rutinní elektromyografické vyšetření (EMG) s vyšetřením vodivosti periferními nervy na postižené končetině a jehlové EMG, které u motorické léze, vč. avulze kořene, ukáže abnormální spontánní aktivitu v příslušných postižených svalech. Kromě EMG se také využívají somatosenzorické a motorické evokované potenciály (SEP, MEP). Po určení diagnózy je možné zvolit nejvhodnější léčebný postup. Pokud se jedná o avulzi kořene, volí se neurochirurgické rekonstrukční výkony. Provádějí se end-to-end nebo end-to-side anastomózy mezi dobře funkčními motorickými vlákny periferních nervů v okolí s nervy, které jsou pro pacienta významné z hlediska ztráty funkce [7]. Vždy je nutná dlouhodobá rehabilitace.
Cílem naší práce bylo zhodnotit možnosti a přínos vyšetření míšního inhibičního reflexu (kožní perioda útlumu), který odráží integritu tenkých myelinizovaných A-delta vláken [8,9] u pacientů s lézí brachiálního plexu. Chtěli jsme zjistit, zda je tento reflex porušen nebo zachován a zda jeho výbavnost nebo absence pomůže v upřesnění místa léze.
Materiál a metodika
Vyšetřili jsme 23 nemocných s traumatickým poraněním brachiálního plexu (16 mužů, věk 18–62 let). Provedli jsme podrobné neurologické vyšetření vč. svalového testu, zobrazovacích metod (CT myelografie nebo MR) k průkazu avulze kořene a podrobné neurofyziologické vyšetření pomocí EMG přístrojů (v České republice: Medelec Synergy, Oxford Instruments, Surrey, England, v USA: Nicolet Viking IV, Viasys, Madison, Wisconsin, USA). V kondukční studii jsme snímali motorickou odpověď po stimulaci n. medianus, radialis a ulnaris (CMAP) ze svalů m. abductor pollicis brevis (APB), m. extensor indicis proprius (EIP) a m. abductor digiti minimi (ADM). Po stimulaci jsme snímali antidromní senzitivní odpovědi (SNAP) z ukazováku (n. medianus), malíku (n. ulnaris) a z radiálního nervu na dorzu ruky. Pomocí jehlové EMG jsme vyšetřovali některé z 15 svalů, které jsou zásobeny kořeny C5–T1 (supraspinatus, infraspinatus, deltoideus, biceps, triceps, latissimus dorsi, serratus anterior, trapezius, pectoralis, flexor carpi ulnaris, flexor digitorum superficialis, pronator teres, extensor digitorum communis, abductor digiti minimi, opponens pollicis). Diagnózu léze kořene C6 jsme stanovili při poruše citlivosti na palci, při oslabení svalů inervovaných kořenem C6 se současným výskytem denervačních změn ve svalech ramenního pletence (zejména m. biceps brachii). Diagnózu léze kořene C7 jsme stanovili při poruše citlivosti na ukazováku, při oslabení svalů inervovaných kořenem C7 a při výskytu denervačních změn ve svalech (zejména m. triceps, extensor dig. communis). Diagnózu léze kořene C8 jsme stanovili při poruše citlivosti na malíku, při oslabení svalů inervovaných kořenem C8 a při výskytu denervačních změn zejména v drobných svalech ruky a flexorech prstů.
Z našeho souboru byli vyloučeni všichni pacienti se známou lézí periferního nervového systému (polyneuropatií, syndromem karpálního tunelu apod.).
Kožní periodu útlumu jsme snímali z bříška m. APB po bolestivé stimulaci palce (dermatom C6), prostředního prstu (dermatom C7) a malíku (dermatom C8). Prsténková stimulační elektroda byla umístěna na konec 1., 3. a 5. prstu. Snímací elektroda byla uložena na thenar (bříško m. APB). Pacient během stimulace prováděl volní kontrakci m. APB. Intenzita stimulu byla 20krát nad subjektivní senzitivní práh. Filtry byly nastaveny mezi 20 Hz a 5 kHz. Délka trvání podnětu byla 0,2 ms. Provedli jsme zprůměrnění 50 křivek s rektifikací výsledné křivky. Kožní perioda útlumu byla definována jako pokles rektifikovaného EMG signálu pod 80 % (obr. 1). Stanovili jsme začátek, trvání a konec kožní periody útlumu. V případě nevybavení kožní periody útlumu jsme vyšetření opakovali, k vyloučení technické chyby (obr. 2).
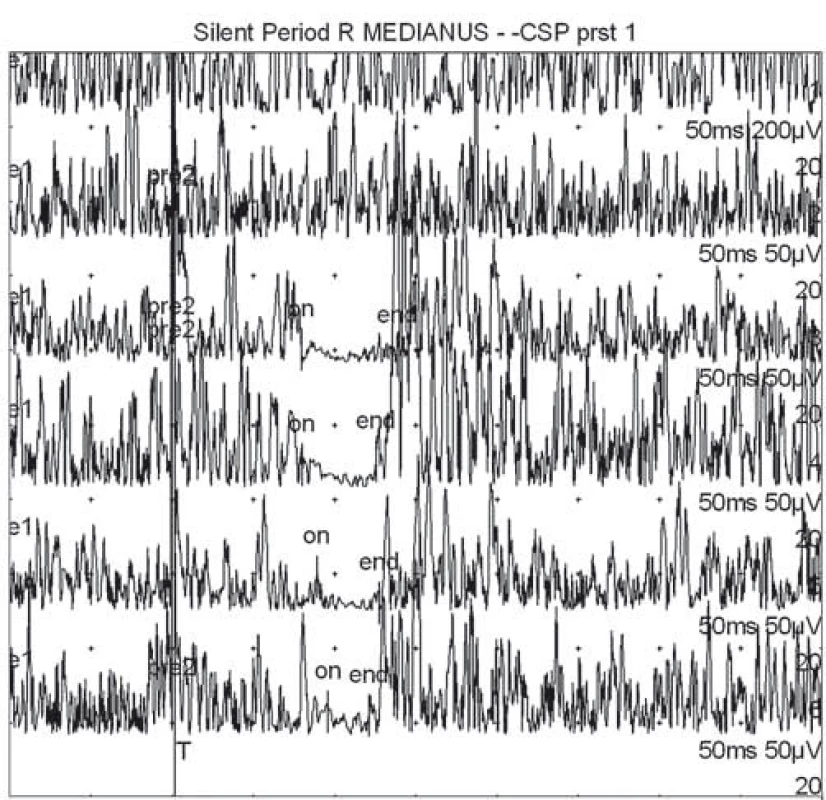
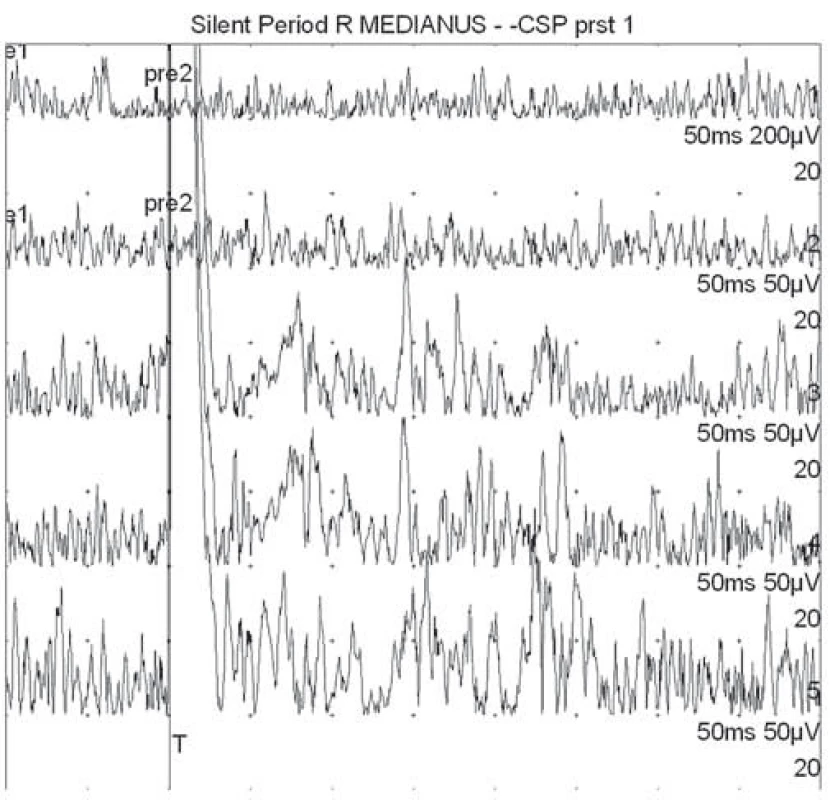
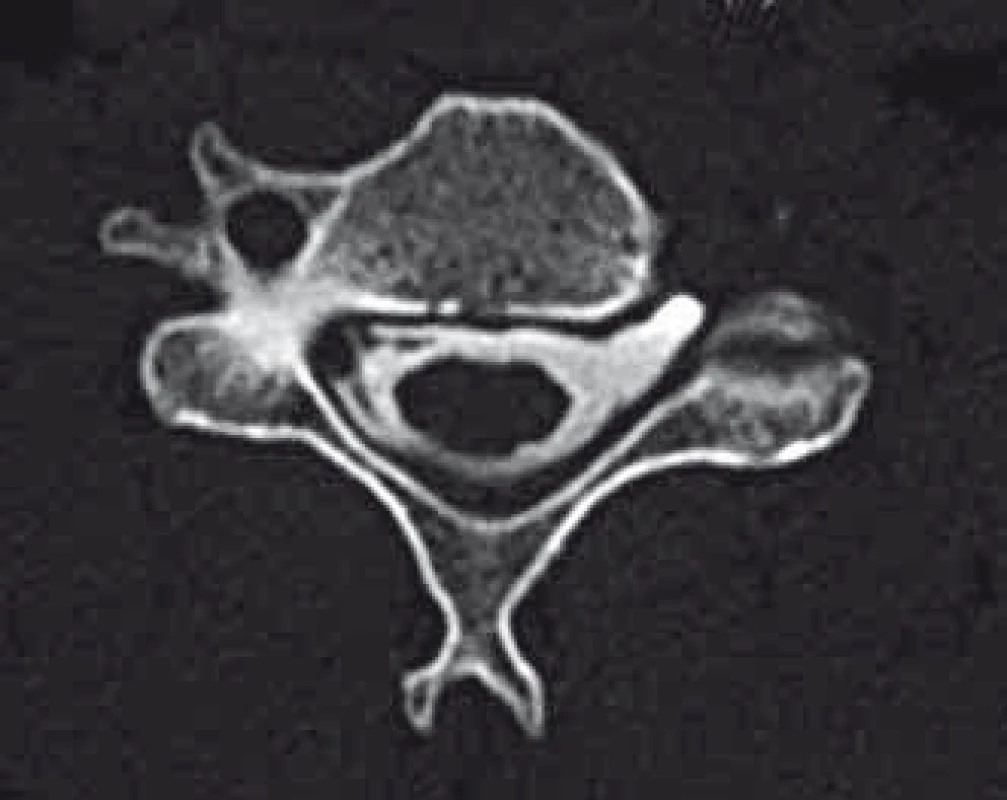
Úplná avulze kořene byla definována radiologicky, pokud byla přítomna kořenová pseudocysta na CT myelografii nebo MR (obr. 3). Částečná avulze kořene byla potvrzena při absenci ventrálních částí motorických vláken v axiálních a sagitálních snímcích na CT myelografii nebo MR.
Výsledky
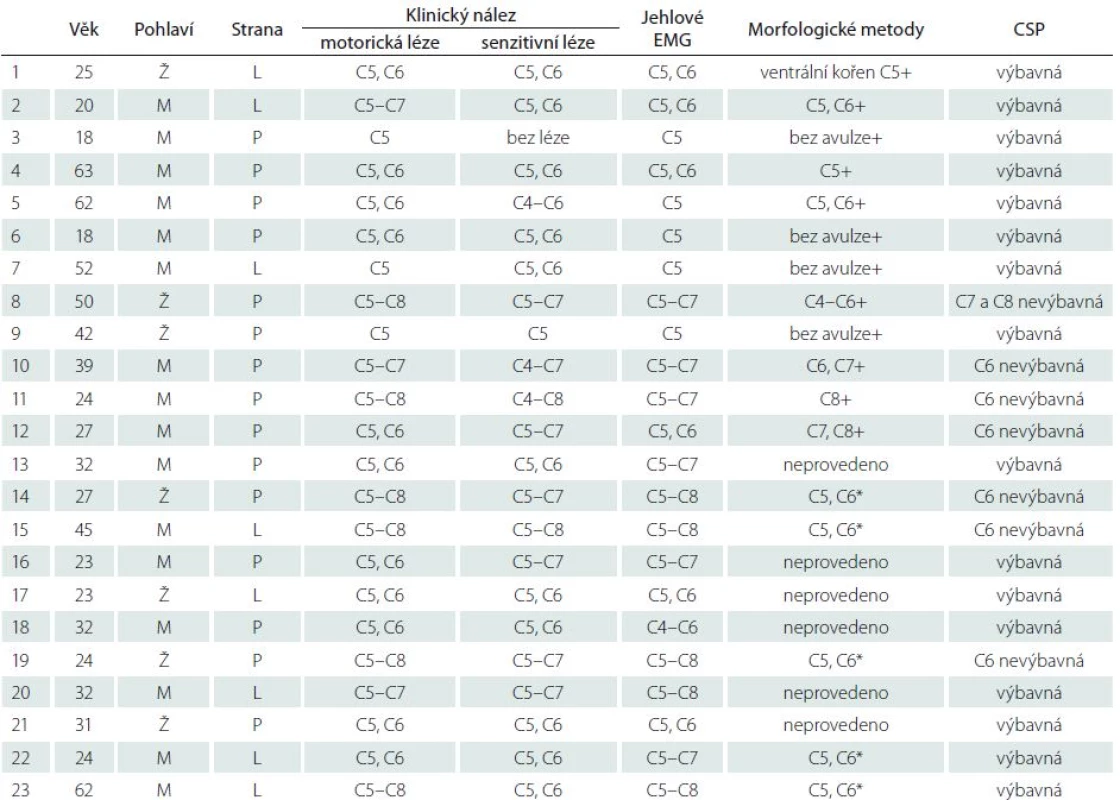
V tab. 1 jsou uvedeny základní demografické údaje o nemocných, vč. věku, pohlaví, rozsahu léze a výsledků zobrazovacích metod. Nemocní č. 1–11 byli vyšetřeni v České republice, nemocní č. 12–23 byli vyšetřováni v USA. U všech osob se pomocí klinického vyšetření a jehlového EMG prokázala léze brachiálního plexu s maximálním postižením horního trunku nebo avulze kořenů C5 a C6. CT myelografie potvrdila avulzi kořenů u sedmi osob. U dalších 10 osob byla zjištěna současná léze i středního a dolního trunku a kořenů C7 a C8.
U 16 nemocných byla kožní perioda útlumu dobře výbavná. Pouze u sedmi osob jsme alespoň v jednom dermatomu kožní periodu útlumu nevybavili (obr. 2). Všichni nemocní, kteří měli nevýbavnou kožní periodou útlumu, měli zároveň těžkou senzitivní lézi v příslušných inervačních zónách porušeného míšního kořene.
Diskuze
V naší studii jsme zjistili, že léze brachiálního plexu vč. avulze kořenů není vždy spojena i s absencí kožní periody útlumu. Nevýbavnost nebo abnormální zkrácení CSP byly nalezeny u případů s vícečetnou avulzí kořenů (C5, C6 a C7). Byla nalezena těsná klinická korelace mezi nevýbavností CSP a senzitivní kořenovou lézí. V literatuře jsme nenašli práci, která by zkoumala CSP u lézí plexus brachialis.
Poranění brachiálního plexu je vždy závažná afekce periferního nervového systému. Častější jsou supraklavikulární léze, při kterých dochází k trakčnímu poranění při náhlém zvětšení vzdálenosti mezi hlavou a ramenem s poruchou horního plexu nebo tahem za horní končetinu v abdukci s postižením dolní části plexu [1]. To bývá časté při pádu ve velké rychlosti, např. z motocyklu, kola, lyží nebo snowboardu. Většinou je postižení plexu úplné, méně často je postižení horního typu a vzácnější je postižení dolního typu. U paréz dolního typu je častější vytržení kořene nebo kořenů. Může také dojít k tupému zhmoždění při úrazech hrudníku nebo krku. Infraklavikulární poranění nastává při zlomeninách paže nebo luxaci ramenního kloubu a také při zlomenině klíční kosti. Bývá většinou postižen n. axillaris či zadní fascikulus a horní truncus.
Podle rozsahu poruchy se léze plexus brachialis dělí na postižení částečné nebo úplné. Diagnostika léze plexus brachialis zahrnuje anamnézu se stanovením mechanizmu úrazového děje (např. zavřené poranění, akceleračně-decelerační trauma) a podrobné klinické neurologické vyšetření s určením stupně motorické a senzitivní poruchy na horní končetině. Dále je nutné provést zobrazovací metody [10,11]. Provádí se CT myelografie a/nebo MR, které prokážou avulzi kořene (vizualizace kořene, likvorová pseudocysta). Je-li současně přítomno i poranění krční míchy, zobrazí se na MR ložisko myelomalacie.
Neurofyziologická vyšetření upřesní rozsah postižení a ukážou, zda se jedná o částečnou nebo úplnou lézi, zda jsou zasa- žena jen motorická vlákna nebo zda jsou postižena i vlákna senzitivní. Určí, zda je porucha kombinovaná nebo jen na úrovni kořene či jednotlivých nervů a zda se již objevuje kolaterální reinervace nebo regenerace. Mezi základní diagnostické metody patří elektromyografie (EMG). Jehlová EMG prokáže abnormální spontánní aktivitu v jednotlivých svalech na úrovni postižení kořene, trunku, fascikulu nebo nervu [12]. Při diagnostice avulze kořene je výhodné vyšetřovat i paravertebrální svaly, ale v naší studii jsme toto vyšetření neprováděli. Vyšetření vodivosti periferními nervy obvykle zahrnuje senzitivní akční potenciál n. ulnaris, medianus a radialis (SNAP) a motorický akční potenciál (CMAP) n. medianus, ulnaris, radialis, musculocutaneus, apod. Dále je možné vyšetřit somatosenzorické a motorické evokované potenciály, které pomohou při průkazu preganglionární (supraganglionární) a postganglionární (infraganglionární) léze na úrovni fascikulů. SEP n. medianus určí vedení impulzu somatosenzorickou dráhou z oblasti kořenů C5–C8 a SEP n. ulnaris z oblasti kořenů C8–Th1. Registrační elektrody se umístí na oblast plexus brachialis (Erbův bod) a spinálně nad oblast krční intumescence (trn obratle C5). V oblasti Erbova bodu se snímá negativní potenciál, který se značí podle latence jako vlna N9. Tento potenciál odráží signálovou změnu v oblasti plexus brachialis. Jde o propagující se akční potenciál podél nervového kmene. Vlna N13 je robustní negativní stacionární vlna, o které se předpokládá, že je postsynaptická a vzniká na podkladě neuronální aktivity v oblasti zadních míšních rohů. Normálně výbavná vlna N9 a absence spinální vlny N13 svědčí pro avulzi kořenů C5–C8 v případě SEP n. medianus a postižení kořenů C8–Th1 v případě vyšetření SEP n. ulnaris. Pokud je vlna N9 normálně výbavná a je snížena amplituda vlny N13, svědčí to pro částečnou kořenovou deaferentaci. Vyšetření SEP se provádí k zpřesnění místa léze v kombinaci se senzitivní neurografií (SNAP) z 1.–5. prstu. Motorické evokované potenciály se používají peroperačně k určení kontinuity předního míšního kořene [13]. Lze použít transkraniální elektrickou stimulaci (TES) se snímáním z míšních kořenů nebo snímání z vláken plexus brachialis [14]. Dále se používá i přímá elektrická stimulace kořenů a snímání z cílového svalu. V našem souboru jsme SEP ani MEP neprováděli a soustředili jsme se na vyšetření kožní periody útlumu.
Rutinní neurofyziologické techniky, používané k vyšetření vodivosti periferními vlákny, vyšetřují zejména rychle vedoucí silná myelinizovaná vlákna. Tenká vlákna A-delta a C-vlákna se vyšetřují obtížně. Kožní perioda útlumu (Cutaneous Silent Period; CSP) je jedním z jednoduchých testů, který umožňuje posoudit integritu nociceptivních vláken [8,15]. U zdravého jedince dochází během volní kontrakce svalu k přechodnému snížení až vymizení EMG aktivity v závislosti na bolestivém podnětu. Začátek CSP je 60–80 ms po stimulaci. Doba trvání se pohybuje kolem 60–80 ms. Přesné mechanizmy vzniku CSP nejsou zatím známy. Většina autorů se shoduje na tom, že jde o míšní inhibiční reflex [16,17]. Aferentní část reflexního oblouku tvoří pomalu vedoucí tenká myelinizovaná vlákna A-delta. Dále se podílí inhibice motoneuronu prostřednictvím Renshawových buněk, presynaptická inhibice kortikospinálních vláken nebo míšních interneuronů, které vedou podněty z motorického kortexu k motoneuronu a postsynaptická inhibice míšního motoneuronu [18–20].
Kožní perioda útlumu se využívá k určení vodivosti tenkými myelinizovanými vlákny na horních končetinách a zároveň ke stanovení míšních inhibičních mechanizmů. Abnormální nálezy prodlouženého trvání CSP byly popsány u lehkého a středně těžkého karpálního tunelu [21,22]. U těžké komprese karpální i kubitální s absencí senzitivních odpovědí byly rovněž popsány normální nálezy CSP [23]. Abnormálně prodloužený začátek CSP byl popsán u whiplash syndromu [24], syringomyelie [25,26] a jiných intramedulárních lézí jako projev lokalizované míšní dysfunkce [27]. U lehkých forem cervikální spondylogenní myelopatie byla zjištěna porucha CSP s prodlouženým začátkem a zkráceným trváním u 93 % osob, které měly na MR nález hyperintenzního ložiska na T2 [28]. Tyto nálezy korelovaly s poruchou čití, ale ne vždy s poruchou termoalgickou, což bylo nalezeno u centromedulárních lézí [27].
V naší studii jsme u avulzí kořenů ve většině případů nalezli výbavnou kožní periodu útlumu, byť ne zcela normální (abnormalitou se myslí změna trvání či začátku CSP, což ale nebylo primárním předmětem studie; hodnoceným kritériem byla pouze výbavnost/nevýbavnost CSP).
Pokud je léze brachiálního plexu částečná, je míšní inhibiční reflex (CSP) relativně dobře zachován. Je to u lézí s převahou postižení ventrálního kořene, tj. při lézi převážně motorických vláken. Motorická vlákna jsou mnohem citlivější vůči lézi než vlákna senzitivní. Zdá se, že A-delta vlákna jsou nejvíce odolná na akutní poranění ve smyslu distenze. Může to být např. v důsledku jejich tenkého průměru nebo slabé myelinizace. U těžkých radikulopatií s průkazem abnormální spontánní aktivity v kořenových svalech byla rovněž prokázána dobrá výbavnost tohoto reflexu [29]. Svědčí to pro zachování normální funkce A-delta vláken přes místo nervové komprese, tj. pro malou citlivost těchto vláken na chronickou kompresi.
Závěrem lze říci, že u většiny nemocných s těžkou lézí brachiálního plexu byla kožní perioda útlumu zachována, i když ne zcela normálně výbavná. Ukazuje to na robustnost obranných míšních reflexů, které i u částečných avulzí kořene zůstávají zachované a dokumentují reziduální vodivost reflexního míšního oblouku. Na zachování výbavnosti CSP je nutná aferentace A-delta vláken, které musejí být v kontinuitě a vést dermatomem daného kořene. V našem souboru jsme však zjistili, že u několika pacientů je CSP výbavná i při neurotméze příslušného aferentního nervu, vč. pacientů s kompletní avulzí kořene, tedy vč. jeho zadní porce. Hypotetické vysvětlení je např. v překryvu dermatomů nebo v možnosti, že bolestivá vlákna (na rozdíl od silných myelinizovaných vláken) mají méně přísné či více se překrývající somatotopické uspořádání. To by podporovalo i možný fylogenetický význam obranného reflexu, kdy nociceptivní podnět vede k obranné flexi končetiny s oddálením od bolestivého podnětu, a to v libovolném dermatomu na ohrožené končetině. Vyšetření CSP u léze plexus brachialis vč. avulzí kořene určí, zda je alespoň část A-delta vláken v kontinuitě. To nelze jinými rutinními elektrofyziologickými metodami prokázat. Tento test se ale nedá pou
Podpořeno Výzkumným projektem Karlovy Univerzity v Praze PRVOUK P34, IGA NT13693, 260168/SVV/2015.
Autoři děkují pracovníkům Radiologické kliniky 3. LF UK a FN Královské Vinohrady za laskavé zapůjčení obrazové dokumentace.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
prof. MUDr. Ivana Štětkářová, CSc.
Neurologická klinika
3. LF UK a FN Královské Vinohrady
Ruská 87
100 00 Praha
e-mail: ivana.stetkarova@fnkv.cz
Přijato k recenzi: 28. 4. 2015
Přijato do tisku: 7. 7. 2015
Sources
1. O’Shea K, Feinberg JH, Wolfe SW. Imaging and electrodiagnostic work-up of acute adult brachial plexus injuries. J Hand Surg Eur Vol 2011; 36 (9): 747–59. doi: 10.1177/1753193411422313.
2. Chanlalit C, Vipulakorn K, Jiraruttanapochai K, et al. Value of clinical findings, electrodiagnosis and magnetic resonance imaging in the diagnosis of root lesions in traumatic brachial plexus injuries. J Med Assoc Thai 2005; 88 (1): 66–70.
3. Roger B, Travers V, Laval-Jeantet M. Imaging of posttraumatic brachial plexus injury. Clin Orthop Relat Res 1988; 237: 57–61.
4. Ochi M, Ikuta Y, Watanabe M, et al. The diagnostic value of MRI in traumatic brachial plexus injury. J Hand Surg Br 1994; 19 (1): 55–9.
5. Tsai PY, Chuang TY, Cheng H, et al. Concordance and discrepancy between electrodiagnosis and magnetic resonance imaging in cervical root avulsion injuries. J Neurotrauma 2006; 23 (8): 1274–81.
6. Trojaborg W. Clinical, electrophysiological, and myelographic studies of 9 patients with cervical spinal root avulsions: discrepancies between EMG and X-ray findings. Muscle Nerve 1994; 17 (8): 913–22.
7. Haninec P, Mencl L, Kaiser R. End-to-side neurorrhaphy in brachial plexus reconstruction. J Neurosurg 2013; 119 (3): 689–94. doi: 10.3171/2013.6.JNS122211.
8. Floeter MK. Cutaneous silent periods. Muscle Nerve 2003; 28 (4): 391–401.
9. Svilpauskaite J, Truffert A, Vaiciene, et al. Electrophysiology of small peripheral nerve fibers in man. A study using the cutaneous silent period. Medicina (Kaunas) 2006; 42 (4): 300–13.
10. Puri V, Chaudhry N, Jain KK, et al. Brachial plexopathy: a clinical and electrophysiological study. Electromyogr Clin Neurophysiol 2004; 44 (4): 229–35.
11. Parry GJ. Electrodiagnostic studies in the evaluation of peripheral nerve and brachial plexus injuries. Neurol Clin 1992; 10 (4): 921–34.
12. Vredeveld JW, Slooff BC, Blaauw G, et al. Validation of an electromyography and nerve conduction study protocol for the analysis of brachial plexus lesions in 184 consecutive patients with traumatic lesions. J Clin Neuromuscul Dis 2001; 2 (3): 123–8.
13. Oberle J, Antoniadis G, Kast E, et al. Evaluation of traumatic cervical nerve root injuries by intraoperative evoked potentials. Neurosurgery 2002; 51 (5): 1182–8.
14. Burkholder LM, Houlden DA, Midha R, et al. Neurogenic motor evoked potentials: role in brachial plexus surgery. Case report. J Neurosurg 2003; 98 (3): 607–10.
15. Leis AA. Conduction abnormalities detected by silent period testing. Electropenceph Clin Neurophysiol 1994; 93 (6): 444–9.
16. Kofler M, Valls-Solé J, Vasko P, et al. Influence of limb temperature on cutaneous silent periods. Clin Neurophysiol 2014; 125 (9): 1826–33. doi: 10.1016/j.clinph.2014.01.018.
17. Kofler M. Functional organization of exteroceptive inhibition following nociceptive electrical fingertip stimulation in humans. Clin Neurophysiol 2003; 114 (6): 973–80.
18. Kofler M, Stetkarova I, Wissel J. Nociceptive EMG suppression in triceps brachii muscle in humans. Clin Neurophysiol 2004; 115 (5): 1052–6.
19. Kofler M, Kumru H, Stetkarova I, et al. Muscle force up to 50% of maximum does not affect cutaneous silent periods in thenar muscles. Clin Neurophysiol 2007; 118 (9): 2025–30.
20. Rodi Z, Springer C. Influence of muscle contraction and intensity of stimulation on the cutaneous silent period. Muscle Nerve 2011; 43 (3): 324–8. doi: 10.1002/mus.21868.
21. Svilpauskaite J, Truffert A, Vaiciene N, et al. Cutaneous silent period in carpal tunnel syndrome. Muscle Nerve 2006; 33 (4): 487–93.
22. Aurora SK, Ahmad BK, Aurora TK. Silent period abnormalities in carpal tunnel syndrome. Muscle Nerve 1998; 21 (9): 1213–5.
23. Leis AA, Kofler M, Ross MA. The silent period in pure sensory neuronopathy. Muscle Nerve 1992; 15 (12): 1345–8.
24. Lo YL, Tan YE, Fook-Chong S, et al. Role of spinal inhibitory mechanisms in whiplash injuries. J Neurotrauma 2007; 24 (6): 1055–67.
25. Štětkářová I, Chrobok J. Elektrofyziologická diagnostika míšních dysfunkcí u syringomyelie. Cesk Slov Neurol N 2002; 65/98 (4): 379–85.
26. Štětkářová I, Kofler M, Leis AA. Cutaneous and mixed nerve silent periods in cervical syringomyelia. Clin Neurophysiol 2001; 112 (1): 78–85.
27. Kofler M, Kronenberg MF, Brenneis C, et al. Cutaneous silent periods in intramedullary spinal cord lesions. J Neurol Sci 2003; 216 (1): 67–79.
28. Stetkarova I, Kofler M. Cutaneous silent periods in the assessment of mild cervical spondylotic myelopathy. Spine 2009; 34 (1): 34–42. doi: 10.1097/BRS.0b013e31818f8be3.
29. Leis AA, Kofler M, Stetkarova I, et al. The cutaneous silent period is preserved in cervical radiculopathy: significance for the diagnosis of cervical myelopathy. Eur Spine J 2011; 20 (2): 236–9. doi: 10.1007/s00586-010-1627-z.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2016 Issue 5
- Metamizole vs. Tramadol in Postoperative Analgesia
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Memantine Eases Daily Life for Patients and Caregivers
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Advances in the Treatment of Myasthenia Gravis on the Horizon
Most read in this issue
- Current Corticosteroid Treatment in Brain Tumours
- Rasmussen’s Encephalitis
- Traumatic Brachial Plexus Injuries Represents Serious Peripheral Nerve Palsies
- Detection of Spirochetal DNA from Patients with Neuroborreliosis
