Neuropaliativní a rehabilitační péče u pacientů v pokročilé fázi progresivních neurologických onemocnění
Neuropalliative and rehabilitative care in patients with an advanced stage of progressive neurological diseases
Patients with an advanced stage of progressive neurological diseases belong to the group of patients who may be eligible for palliative care. The aim of this review paper is to describe groups of patients eligible for palliative care and to analyze the number of hospitalizations in the last year of their life, their location and age of death. Furthermore, to describe the possibilities of using the concept of neuropalliative and rehabilitative care that is based on connecting the care of a neurology specialist, rehabilitation and palliative care services throughout the illness until the end of the patient’s life. Emphasis is placed on maintaining functional abilities, symptom management, providing comfort, maximizing the quality of life, and reducing the burden of the illness of the patient and his/ her family. An important part of the care is also the discussion of the end-of-life care plan, or transcribing a previously expressed wish. In foreign literature, neuropalliative care is described in patients with Parkinson disease, multiple sclerosis, amyotrophic lateral sclerosis, Huntington disease and atypical parkinsonism. The evaluation scales (GSF PIG, SPICT, NECPAL CCOMS-ICO) were used to identify patients who require any kind of palliative care. The criteria for the patient’s admission to hospice care are also pointed out.
Key words:
quality of life – palliative care – rehabilitation – death
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
Authors:
R. Bužgová 1; M. Bar 2,3; P. Bártová 2,3; R. Kozáková 1; P. Ressner 2,3; L. Sikorová 1; R. Zeleníková 1
Authors‘ workplace:
Ústav ošetřovatelství a porodní asistence, LF OU Ostrava
1; Neurologická klinika FN Ostrava
2; Katedra neurologie a psychiatrie, LF OU Ostrava
3
Published in:
Cesk Slov Neurol N 2018; 81(1): 17-23
Category:
Review Article
doi:
https://doi.org/10.14735/amcsnn201717
Overview
Pacienti v pokročilé fázi progresivních neurologických onemocnění patří do skupiny nemocných, kteří mohou být vhodní pro poskytování paliativní péče. Cílem tohoto přehledového referátu je popsat skupiny pacientů vhodných pro paliativní péči a analyzovat počet hospitalizací v posledním roce života, místo a věk úmrtí těchto pacientů. Dále popsat možnosti využití konceptu neuropaliativní a rehabilitační péče. Základem je propojení péče specialisty neurologa, rehabilitace a služeb paliativní péče po celou dobu nemoci až do konce života pacienta. Důraz je kladen na udržení funkčních schopností, léčbu symptomů, zajištění komfortu, maximalizace kvality života a snižování zátěže z nemoci pacienta i jeho rodiny. Důležitou součástí péče je také diskuze nad plánem péče na konci života, případně sepsání dříve vysloveného přání. V zahraniční literatuře je neuropaliativní péče popsána u pacientů s Parkinsonovou chorobou, roztroušenou sklerózou, amyotrofickou laterální sklerózou, Huntingtonovou nemocí a atypickým parkinsonizmem. K identifikaci pacientů, kteří potřebují jakýkoli druh paliativní péče, jsou využívány hodnotící škály (GSF PIG, SPICT, NECPAL CCOMS-ICO). Dále jsou uvedena kritéria přijetí pacienta do hospicové péče.
Klíčová slova:
kvalita života – paliativní péče – rehabilitace – smrt
Úvod
V posledních dvaceti letech došlo k vývoji v definování pojmu paliativní péče [1]. Anglické slovo „to palliate“ znamená mírnit, tišit, snížit závažnost nebo poskytnout dočasnou úlevu. Tato metafora odkazuje především na ochranu pacienta a koresponduje s použitím přídavných jmen, jako je „komplexní“, „celostní“, tedy „holistická“ [2]. V souvislosti se zmírňováním utrpení se objevují další charakteristické pojmy upřesňující paliativní péči jako „podpora a ocenění“, „průběžná informovanost“, „posilování naděje“, „poskytování útěchy“, „poskytování empatie“ a „být přítomen“ [3].
Mezi nejčastěji uváděné definice paliativní péče patří definice World Health Organisation (WHO), která v roce 1990 vymezila paliativní péči jako komplexní péči (symptomatologickou, psychosociální a duchovní) o pacienty nereagující na kurativní léčbu s cílem dosáhnout co nejlepší kvality života nemocných a jejich rodin [4]. Zpočátku byla paliativní péče vnímána zejména jako péče o onkologické pacienty s ukončenou kurativní léčbou [5]. V roce 2002 byla publikována novější definice WHO, která klade větší důraz na předcházení utrpení a současně je chápána v širším pojetí pro pacienty s život ohrožující nemocí. Důraz na kvalitu života a holistickou péči byl zachován [4]. Cílem paliativní péče dle WHO je tedy podpora, zachování, posílení a někdy i dosažení lepší kvality života u pacientů s život ohrožující nemocí, zahrnující také pacienty s chronickým, progresivním, neonkologickým onemocněním. Principy paliativní péče mohou být dle tohoto pojetí aplikovány již v brzké fázi nemoci a probíhat společně s kurativní léčbou. Hospicová péče je specializovaná paliativní péče především pacientům v preterminální a terminální fázi nevyléčitelného onemocnění (obvyklá délka pobytu je 3 – 4 týdny) [6].
Určitá progresivní neurologická onemocnění vedou k těžkému zdravotnímu postižení pacienta a v mnoha případech také k jeho smrti. Jedná se o různorodou skupinu pacientů s různou dynamikou postupného zhoršování. Pokročilá stadia daných nemocí mohou trvat několik měsíců i let. Chronický stále narůstající pohybový hendikep přináší celou řadu nejen zdravotních, ale i psychosociálních problémů pacientovi i jeho rodině a vyžaduje multioborovou péči a spolupráci. Pacienti s progresivním neurologickým onemocněním tedy patří do skupiny nemocných, u nichž může být poskytována paliativní péče [6].
Zájem o zajištění paliativní péče u pacientů s neonkologickým onemocněním se v současné době zvyšuje. V USA bylo v hospicové péči v roce 1990 pouze 20 % pacientů s neonkologickou diagnózou, v roce 2005 to bylo již 54 % a v roce 2015 již 63 % (zejména pacienti s demencí – 15 %, onemocněním srdce 15 % a plic 9 %, dále to byli pacienti po cévní mozkové příhodě nebo v kómatu – 6 % a s nemocemi motorického neuronu (NMN) – 2,5 %) [7,8]. V ČR, podobně jako v Německu, Velké Británii a Kanadě, převažují v hospicové péči stále pacienti s onkologickým onemocněním. V ČR zemřelo v letech 2011 – 2015 v hospicové péči 12 555 pacientů, z nichž mělo „neonkologickou“ diagnózu pouze 17 % (pacienti s neurodegenerativním onemocněním 0,7 %, s Alzheimerovou nemocí (AN) nebo s demencí 0,2 %) [9]. Z neurologických onemocnění tvořili početnější skupinu v hospici pacienti umírající na zhoubné onemocnění mozku (14,4 %) [10]. Kala uvádí, že lůžkové hospice jsou schopny zajistit péči také nemocným se závažnými neurologickými chorobami [11].
Evropská asociace pro paliativní péči zahájila diskuzi o rozvoji paliativní péče u pacientů s neurologickým onemocněním v roce 2008. Společně s European Academy of Neurology (EAN) se angažují ve zlepšení spolupráce mezi poskytovateli paliativní a neurologické péče s cílem zlepšit péči o osoby s progresivními neurologickými nemocemi. Přestože progresivní neurologická onemocnění nepatří mezi nejčastější příčiny úmrtí, dle statistik se všude v Evropě úmrtnost na neurologické onemocnění zvyšuje [12]. V ČR tvoří přibližně 2 % ze všech zemřelých [10].
Jedním z problémů zavádění paliativní péče v neurologii a také důvod pro nízký počet těchto pacientů v hospicové péči je ten, že pacienti s progresivními neurologickými nemocemi patří do skupiny pacientů, kteří přímo neumírají, ale čelí životu ohrožující nemoci. V současné době chybí upřesnění způsobu identifikace neurologických pacientů vhodných pro zahájení některé z forem paliativní péče. Přesto tito pacienti potřebují kvalitní léčbu symptomů, vhodnou komunikaci podporující a usnadňující rozhodování o další léčbě a péči a dopomoc při koordinaci zajištění péče v různých prostředích ještě před nástupem terminální fáze nemoci [13]. Mnohdy lékaři specialisté nejsou dostatečně vzděláni v oblasti paliativní medicíny a problematice bolesti a dalších obtížných symptomů nevěnují dostatečnou pozornost [14].
Některé zahraniční výzkumy dokládají, že u pacientů s progresivními neurologickými nemocemi byly zjištěny nenaplněné potřeby v oblasti fyzické i psychosociální [15]. Nenaplněné potřeby byly zjištěny také u rodinných příslušníků [16]. Péče o tyto pacienty je velmi náročná po fyzické i psychické stránce. Zvládání neúprosné ztráty funkčních schopností a dopad této ztráty mohou způsobovat depresi, a tím snižují kvalitu života jak u samotných pacientů, tak u pečujících osob, kteří by mohli mít prospěch ze služeb paliativní péče [17]. Zatím však není příliš mnoho vědeckých důkazů o propojení konceptu neurologické a paliativní péče [15]. Z tohoto důvodu chceme zahájit odbornou diskuzi o možnostech poskytování paliativní péče pacientům s neurologickým onemocněním v ČR v rámci řešeného projektu Agentury pro zdravotnický výzkum Ministerstva zdravotnictví ČR (AZV MZ ČR) č. 17-29447A. Cílem tohoto přehledového referátu je popsat skupiny pacientů vhodných pro paliativní péči a analyzovat počet hospitalizací v posledním roce života, místo a věk úmrtí těchto pacientů. Dále popsat možnosti využití konceptu neuropaliativní a rehabilitační péče.
Pacienti s neurologickým onemocněním v paliativní péči
V souvislosti s paliativní péčí jsou nejčastěji uváděna tato progresivní neurologická onemocnění: Parkinsonova nemoc (PN) – prevalence 110 – 180/ 100 000, roztroušená skleróza (RS) – 80 – 140/ 100 000, amyotrofická laterální skleróza (ALS) – 6 – 7/ 100 000, Huntingtonova nemoc (HN) – 6/ 100 000 a atypický parkinsonizmus (multisystémová atrofie – 5/ 100 000, progresivní supranukleární obrna – 7/ 100 000) [18].
Zpravidla jako samostatná skupina se specifickými potřebami jsou pro paliativní péči uváděni pacienti s AN, jinými typy demence, dále pacienti s cerebrovaskulárním onemocněním, pacienti po úrazech mozku a míchy a pacienti s primárním nádorem mozku. V tomto přehledu se chceme zaměřit zejména na pacienty s neurodegenerativním onemocněním. Dále na pacienty s onemocněním z okruhu demyelinizačních onemocnění (RS), které vedou ke stejným invalidizujícím příznakům chronicko-progresivním i u mladých lidí.
Dle údajů Národní datové základny paliativní péče ČR (tab. 1) jako nejčastější příčiny úmrtí na neurodegenerativní onemocnění byly zjištěny dvě onemocnění, a to AN a PN [10]. Zjevným důsledkem patologického děje s různě rychlou progresí je charakteristický syndrom, ve kterém se obvykle kombinuje porucha kognitivních funkcí s poruchami hybnosti a chování. Kognitivní poruchy se mohou u některých pacientů objevit také v brzké fázi nemoci [19]. PN nebývá sama o sobě příčinou úmrtí, ke kterému však mohou vést její komplikace a následky – např. pády při těžké poruše hybnosti anebo infekce v souvislosti se sníženou mobilitou v pozdních stadiích onemocnění. Rychlejší průběh nemoci je zpravidla pozorován u atypického parkinsonizmu, a to u progresivní supranukleární obrny s kombinací parkinsonského syndromu (PS), kognitivního úbytku, supranukleární okohybné poruchy a časným rozvojem pádů, dysartrie a dysfagie a multisystémové atrofie, která se vyznačuje postupným rozvojem projevů PS, cerebelárního syndromu a autonomní dysfunkce [20].
Pro paliativní péči jsou indikováni také pacienti s NMN, které zahrnuje několik forem, z nichž nejčastější je ALS s incidencí 2/ 100 000. Společným znakem pro NMN u je relativně rychlá progrese slabosti, která vede během několika málo let (někdy i měsíců) k plné závislosti pacienta na péči okolí, event. k aplikaci enterální výživy sondou a umělé plicní ventilaci [21].
HN je neurodegenerativní, dědičné choreatické onemocnění charakteristické pohybovými poruchami (chorea, dystonie, bradykineze), s progresivní kognitivní deteriorací a emočními a behaviorálními poruchami. V pozdních fázích nemoci bývá charakteristická tzv. vegetativní dysfunkce, hubnutí s předpokládaným důvodem neurčené metabolické dysfunkce centrálního původu [20].
Onemocnění RS má velmi individuální průběh, příznaky se kombinují a vedou k invalidizaci nemocného. Nepříznivými prognostickými známkami jsou mozečkové poruchy a těžší parézy na počátku onemocnění, rezidua neurologického nálezu po akutních atakách, iniciálně velké množství zánětlivých ložisek na MR, rychlý rozvoj atrofie CNS na MR [22]. RS není klasické neurodegenerativní onemocnění, ale zánětlivé a autoimunitní. V pozdějších fázích nemoci, zejména u chronicky progredientních forem onemocnění, hraje neurodegenerace významnou roli i v patofyziologii RS [23]. Vzhledem k závažnosti RS, četnosti v populaci a chronicky progresivním rysům průběhu onemocnění jsme onemocnění RS zařadili do této práce vedle neurodegenerativních onemocnění uvedených v textu.
Místo a věk úmrtí pacientů
V ČR dle dostupné statistiky nejvíce pacientů s neurodegenerativním onemocněním zemřelo v letech 2011 – 2015 v nemocnici, zejména pacienti s NMN a s RS (tab. 1) [10]. Přestože dle standardů hospicové paliativní péče v ČR tvoří pacienti s neurodegenerativním onemocněním jednu z cílových skupin hospicové paliativní péče, v současné době v hospicové péči umírá velmi málo těchto pacientů, nejčastěji pacienti s NMN (8,2 %).
U pacientů, kteří zemřeli ve zdravotnickém zařízení, byl evidován vyšší počet hospitalizací během posledního roku života. Přehled počtu hospitalizací u jednotlivých diagnóz je uveden v tab. 2.
Také počet umírajících pacientů v jednotlivých věkových skupinách se lišil dle jednotlivých diagnóz (obr. 1). V produktivním věku (do 60 let) umírali častěji pacienti s HN.
![Úmrtí na jednotlivá onemocnění dle věkových skupin (v %) v letech 2011–2015 [10].
Fig. 1. Deaths for individual diseases by age group (%) in 2011–2015 [10].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/718afc49eb54d70153c62bb9c7c35ebd.png)
Koncept neuropaliativní a rehabilitační péče
Neuropaliativní rehabilitace propojuje rehabilitační péči s neurologickou a paliativní péčí s cílem optimalizovat management péče o pacienty v pokročilé fázi chronické neurologické nemoci [24,25]. Základem je propojení péče specialisty neurologa, rehabilitace a služeb paliativní péče po celou dobu nemoci až do konce života pacienta. Koncept neuropaliativní a rehabilitační péče je definován jako holistický přístup péče o neurologické pacienty s významnou disabilitou, komplexními potřebami a potenciálně zkráceným životem. Péče zaměřená na pacienta zahrnuje diagnostiku klinických problémů ve všech fázích nemoci, rehabilitaci pro udržení funkcí, koordinaci péče a přiměřené zmírnění symptomů [26]. Složení multidisciplinárního neuropaliativního týmu je: lékař, sestra, psycholog, psychiatr, sociální pracovník, duchovní, fyzioterapeut, ergoterapeut, nutriční terapeut a logoped.
Péče o pacienty s neurologickým onemocněním může probíhat ve čtyřech fázích, které se mohou vzájemně překrývat (obr. 2).
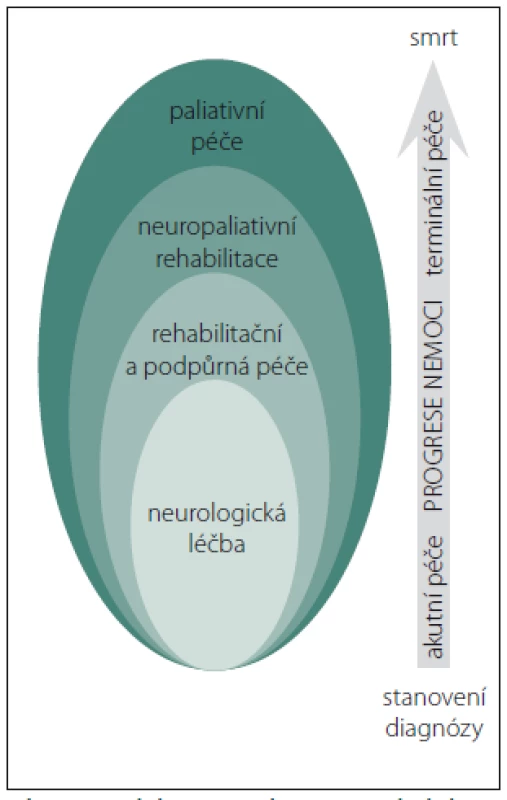
Neurologická léčba je zaměřena na diagnostiku, vyšetření a léčbu, případně zmírnění symptomů. Druhou fází je poskytování komplexní rehabilitační a podpůrné péče, zpravidla společně s neurologickou léčbou, se snahou o zlepšení soběstačnosti a kvality života maximalizací schopností pacienta a jeho spoluúčasti. Rehabilitační část péče zahrnuje pokračující léčbu a management invalidity, koordinaci všech intervencí multidisciplinárního týmu, pomoc a zajištění potřebného vybavení [25]. V tradičním pojetí je za rehabilitaci považována obnova a fyzické zlepšení, která se může zdát u pacientů v pokročilé fázi neurologické nemoci nepřijatelná. Jestliže zotavení není možné, může pomoci realizovat pacientův optimální fyzický, mentální a sociální potenciál. Komplexní rehabilitace zahrnuje léčbu tělesných potíží (fyzioterapie, ergoterapie), psychických potíží (psychoterapie, kognitivní rehabilitace) a sociální podporu.
Při postupném progresivním zhoršování stavu bez možnosti obnovy je uplatněna tzv. neuropaliativní rehabilitace, která má za cíl udržet individuální kondici a kognitivní schopnosti, případně oddálit nebo zpomalit zhoršování stavu. Pojem neuropaliativní rehabilitace není zatím v české odborné literatuře používán. Jednou z využitelných intervencí v neuropaliativní rehabilitaci je muzikoterapie [27]. Je používána ke zlepšení motorických funkcí u pacientů s PN a HN a jako prostředek ke zlepšení pevnosti respiračních svalů, vitální kapacity plic a trupové stability u pacientů s RS i PN.
Poslední fází je poskytování některé z forem paliativní péče za účelem poskytovat komfort, maximalizovat kvalitu života a minimalizovat zátěž z nemoci pacienta i jeho rodiny [28]. V ČR je specializovaná paliativní péče vymezena v zákoně č. 372/ 2011 Sb. o zdravotních službách a podmínkách jejich poskytování jako samostatný druh zdravotní péče, jehož cílem je „zmírnění utrpení a zachování kvality života pacienta, který trpí nevyléčitelnou nemocí“. Nejčastější formou specializované paliativní péče v ČR jsou mobilní a lůžkové hospice. Specializovaná paliativní péče může být dále poskytnuta v rámci oddělení paliativní péče nebo konziliárním týmem ve zdravotnickém zařízení, případně zajištěna také v zařízení sociálních služeb.
Dle obr. 2 může paliativní péče začít již v době podpůrné péče a neurorehabilitace, největší podíl však tvoří v pokročilé fázi nemoci. Pacient může být odkázán na tým specializované paliativní péče při nezvladatelných symptomech, distresu, managementu komplexních potřeb, potížích při koordinaci péče, odlehčovací péči, rozhodnutí na konci života a plánování [29].
V průběhu nemoci (před nástupem pokročilé fáze) může lékař se zaměřením na paliativní medicínu ve spolupráci s neurologem poskytovat konzultace zejména v oblasti stanovení cílů léčby s respektem k pacientovým přáním a hodnotám a vytvoření plánu léčby a péče na konci života [13]. Pacienti, kteří mají pravdivé informace o nemoci a progresi již v první fázi onemocnění, mohou plánovat budoucí péči, diskutovat nad vhodnou podporou v pokročilé a terminální fázi. Pro rodinu i pacienta může být důležité diskutovat se zdravotníky nad tématy, kdy přijmout k hospitalizaci, otázky resuscitace při zhoršení stavu, zavedení umělé výživy a hydratace, případně místa úmrtí s ohledem na preference a hodnoty jich samotných i jejich blízkých. Plánování budoucí péče je velmi podstatné v době, kdy ještě pacient je schopen komunikovat o svých přáních a preferencích a může případně sepsat dříve vyslovená přání [19]. Chahine et al zkoumali retrospektivně pacienty ve službách paliativní medicíny v USA v letech 2004 – 2007 [7]. Polovina pacientů přijatých v pokročilé fázi neurodegenerativního onemocnění již nebyla schopna verbální komunikace. K plánu péče se tedy v době přijetí do služeb specializované paliativní péče již nemohli vyjádřit.
Dříve vyslovená přání
Také v ČR může pacient dle § 36 zákona 372/ 2011 Sb. o zdravotních službách (v platnosti od 1. 4. 2012) sepsat tzv. dříve vyslovené přání, a to pro případ, kdy by se dostal do takového zdravotního stavu, ve kterém nebude schopen vyslovit souhlas nebo nesouhlas s poskytnutím zdravotních služeb a způsobem jejich poskytnutí. Dříve vyslovené přání musí být písemné, s poučením pacienta o důsledcích jeho rozhodnutí, zpracované lékařem v oboru všeobecné praktické lékařství, u něhož je pacient registrován, nebo jiným ošetřujícím lékařem v oboru zdravotní péče, s níž dříve vyslovené přání souvisí (v tomto případě neurologem). Musí být opatřeno úředně ověřeným podpisem pacienta. Pacient může učinit dříve vyslovené přání též při přijetí do péče nebo kdykoliv v průběhu hospitalizace, a to pro poskytování zdravotních služeb zajišťovaných tímto poskytovatelem. Takto vyslovené přání se zaznamená do zdravotnické dokumentace vedené o pacientovi s podpisem pacienta, zdravotnického pracovníka a svědka. Pacient s neurodegenerativním onemocněním může například odmítnout resuscitaci napojení na umělou plicní ventilaci (UPV) nebo zavedení výživy přes perkutánní endoskopickou gastrostomii [30]. Nelze však respektovat přání aktivního způsobení smrti, nebo pokud byly v době, kdy poskytovatel neměl k dispozici dříve vyslovené přání, započaty takové zdravotní výkony (např. UPV), jejichž přerušení by vedlo k aktivnímu způsobení smrti. Dříve vyslovené přání může pacient kdykoli zrušit nebo změnit.
Vedle dříve vysloveného přání existuje v ČR ještě další způsob. Jsou to tzv. předběžná prohlášení upravená občanským zákoníkem. Podle něj je od 1. 1. 2014 možné, aby pacient předem (a nikoliv jen při přijetí do péče) určil před dvěma svědky, kdo jej má v rozhodování o další péči zastupovat, případně koho by si přál za opatrovníka [31].
Zahájení specializovaných služeb paliativní péče
Průběh a zahájení poskytování služeb paliativní péče může být rozdílný u jednotlivých diagnóz v závislosti na progresi nemoci, věku pacienta a jeho sociální situaci. Průměrný věk pacientů při stanovení diagnózy, průměrná doba přežití a typické symptomy u jednotlivých diagnóz jsou uvedeny v tab. 3. Bolest se objevuje asi u 25 % pacientů s neurodegenerativním onemocněním.
U pacientů s AN a PN může být paliativní přístup aplikován během progrese nemoci, služby paliativní péče až v pozdní fázi progrese nemoci. Miyasaki et al zjistili, že zátěž ze symptomů u pacientů s PN je podobná jako u pacientů s metastázemi [32]. Pečující prochází zpravidla stejnou, mnohdy i vyšší zátěží jako pečující o onkologicky nemocné. Hasson et al v retrospektivní studii s pozůstalými rodinami u pacientů s PN dokládají efektivnost paliativní péče v pokročilé fázi PN [33].
Onemocnění RS má velmi individuální průběh, proto musí být zahájení komunikace s pacientem o plánu konce života a problematice paliativní péče posouzeno individuálně. Higginson et al provedli randomizovanou studii, ve které dokládají, že včasné zahájení paliativní péče u pacientů s RS je finančně efektivní [34]. Dále Edmons et al na základě randomizované kontrolované studie dokládají, že neuropaliativní péče zmírňuje symptomy nemoci a snižuje zátěž rodinných pečovatelů [35]. V Německu byla stanovena kritéria pro určení pacientů s RS vhodných pro specializovanou paliativní péči, a to: Expanded Disability Status Scale (EDSS) > 6, nutnost péče o symptomy (zejména bolest) nebo potřeba pacienta komunikovat o prognóze nemoci a plánu péče [36,37]. Ve Velké Británii byla stanovena hranice EDSS > 8 [34]. Evropská organizace pro roztroušenou sklerózu (European Multiple Sclerosis Platform; EMSP) stanovila klíčové indikátory pro doporučení služeb specializované paliativní péče: nutnost péče o symptomy, potřeba vytvoření plánu konce života, podpora rozhodování na konci života, hodnocení kapacity pro rozhodování [38].
U ALS se symptomy a disabilita mohou prohloubit od začátku nemoci. Proto je vhodné poskytovat paliativní péči od stanovení diagnózy [28]. Andersen et al na základě literárního přehledu dokládají, že poskytování paliativní péče u pacientů s ALS zlepšuje jejich fyzickou, psychosociální i duchovní pohodu [39]. Galvin et al publikovali v retrospektivní studii pozitivní vliv multidisciplinárního paliativního přístupu na kvalitu života pacientů i jejich rodin [28]. Přesto Boersma et al zdůrazňují, že u pacientů s ALS je častější výskyt demoralizace, ztráty naděje a sebevražedných tendencí než u onkologických pacientů [5]. V Nizozemí až 31 % pacientů s ALS zvažuje eutanázii nebo asistovanou sebevraždu a 69 % z nich se pro ni rozhodne [18].
Nástroje k posouzení pokročilé fáze nemoci
V zahraničí jsou používány nástroje k identifikaci pacientů, kteří potřebují jakýkoli druh paliativní péče v rámci poskytování zdravotních a sociálních služeb. Je to např. zlatý standard GSF PIG (Prognostic Indicator Guidance), který vznikl ve Velké Británii, nebo dotazníky SPICT (Supportive and Palliative Care Indicators Tool) a NECPAL CCOMS-ICO Tool (tool to identify advanced-terminal patients in need of palliative care within health and social services) [40]. Dotazníky zahrnují hodnocení lékaře v kontextu přání pacienta a klinické parametry: progrese nemoci (např. ztráta 2 a více aktivit denního života), nutriční stav (např. albumin v séru < 2,5 g/ dl, váhový úbytek > 10 %), funkční závislost (např. Barthelové skóre < 25, Karnofského skóre < 50), křehkost (např. dekubity – 3. a 4. stupně, infekce > 1), demence, delirium, pády (> 2), emoční distres, komorbidita (> 2) a další faktory (např. 2 < neplánovaných hospitalizací, potřeba intenzivní následné péče). Všechny tři uvedené nástroje zahrnují také specifická kritéria pro pacienty s neurologickým onemocněním (progresivní zhoršení fyzických nebo kognitivních schopností, komplexní a obtížně kontrolované symptomy, řečové problémy se zhoršující se komunikací, progresivní dysfagie, opakující se aspirační pneumonie, dušnost nebo respirační selhání).
Kritérium přijetí do hospicové péče v ČR je pokročilá fáze onemocnění, vyčerpání všech možností léčby a předpoklad úmrtí do 6 měsíců. Boersma et al publikovali přesnější kritéria pro přijetí pacienta s neurologickým onemocněním do hospicové péče [5]. Standard zahrnuje obecná kritéria: rychlý pokles během 3 – 6 měsíců s progresí příznaků nemoci, zhoršení v PPS (Palliative Performance Scale) ≤ 40 %, a nedobrovolný pokles hmotnosti > 10 % nebo albumin < 2,5 g/ dl.
Dále jsou uvedena kriteria pro pacienty s demencí:
- stupeň 7C a vyšší u testu FAST škály (Functional Assessment Staging Test) a současně
- jeden nebo více z následujících znaků v posledním roce: aspirační pneumonie, pyelonefritida, septikémie, stupeň dekubitů 3 nebo 4, opakující se horečky nebo neschopnost udržet dostatečný příjem tekutin/ kalorií v posledních 6 měsících (10% úbytek váhy nebo albumin < 2,5 g/ dl).
Pro pacienty s ALS, PN, RS jsou uvedena tato specifická kritéria:
- kriticky zhoršené dýchání zahrnující dušnost v klidu, vitální kapacita < 30 %, potřeba O2 v klidu a odmítnutí umělé plicní ventilace, nebo
- rychlá progrese onemocnění (upoutání na lůžko, nesrozumitelná řeč, potřeba mixované stravy a/ nebo potřeba pomoci v běžných denních činnostech) s jedním z následujících ukazatelů:
- A) kritický nutriční příjem v posledním roce : neschopnost udržet dostatečný příjem tekutin/ kalorií, pokračující úbytek hmotnosti, dehydratace a odmítnutí zavedení umělé výživy, nebo
- B) život ohrožující komplikace v posledním roce (opakující se aspirační pneumonie, pyelonefritida, sepse, opakující se horečky, nebo 3. – 4. stupeň dekubitů).
Autoři však upozorňují na to, že mohou být pacienti, kteří daná kritéria nesplní, a přesto by byli vhodní pro poskytování hospicové péče.
Závěr
V ČR zatím není problematice komplexní péče o pacienty v pokročilé fázi neurologické nemoci s propojením paliativního přístupu věnováno příliš mnoho pozornosti, a představuje tak pro klinické lékaře v neurologii a paliativní péči značné výzvy. I pacienti s těžkým progresivním neurologickým onemocněním mají právo na adekvátní péči se zajištěním lidské důstojnosti a kvality života i v závěrečných stadiích jejich onemocnění. Této problematice je třeba se věnovat, a to s přihlédnutím ke specifikům těchto neurologických chorob a respektováním adekvátního naplnění potřeb v oblasti fyzické i psychosociální. Péče o pacienty v pokročilé fázi neurologického onemocnění je zejména na konci života složitá a vyžaduje spolupráci mnoha různých oborů a týmů. Je nutné identifikovat potřeby pacientů a jejich rodin v průběhu progrese onemocnění a rozpoznat spouštěče, které mohou naznačovat, že dochází k výraznému zhoršení stavu vyžadujícímu paliativní přístup.
V naší práci jsme mimo jiné zjistili, že u RS, ačkoliv se týká mladších pacientů, než je typické u neurodegenerativních onemocnění, je problematika podobná, co se týká místa úmrtí, počtu hospitalizací, invalidizace a problematiky péče v terminálním stadiu onemocnění. Představa plného multidisciplinárního neuropaliativního týmu je jistě nyní v celé šíři nesplnitelná, ale měli bychom si stanovit priority, kteří specialisté jsou naprosto primární a nenahraditelní, neboť péče v této oblasti bude narážet zejména na to, kdo ji bude naplňovat a kdo ji bude financovat. Téma neuropaliativní péče bude dále řešeno v rámci projektu AZV MZ ČR č. 17-29447A, jehož hlavním cílem je ověření konceptu neuropaliativní a rehabilitační péče pro pacienty s vybranými neurologickými onemocněními v pokročilé fázi nemoci a hodnocení bio-psychosociálních a spirituálních potřeb těchto pacientů a jejich pečujících v souvislosti s kvalitou života vytvořenými standardizovanými nástroji.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Tato práce byla podpořena grantem AZV MZ ČR č. 17-29447A s názvem „Neuropaliativní a rehabilitační přístup pro zachování kvality života pacientů v pokročilé fázi vybraných neurologických onemocnění“.
Přijato k recenzi: 27. 7. 2017
Přijato do tisku: 21. 11. 2017
doc. PhDr. Radka Bužgová, Ph.D.
Ústav ošetřovatelství a porodní asistence, LF OU Ostrava
Dvořákova 7
701 03 Ostrava 1
e-mail: radka.buzgova@osu.cz
Sources
1. Radbruch L, Payne S. White Paper on standards and norms for hospice and palliative care in Europe: part 1:recommendations from the European Association for Palliative Care. Eur J Palliat Care 2009; 16(6): 278 – 289.
2. Pastrana T, Junger S, Ostgathe S et al. A matter of definition – key elements identified in a discourse analysis of definitions of palliative care. Palliat Med 2008; 22(3): 222 – 232. doi: 10.1177/ 0269216308089803.
3. Seymour J. Co je v názvu? Pojmová analýza klíčových termínů v paliativní péči. In: Payne S, Seymour J, Ingleton CH et al. Paliativní péče: principy a praxe. Brno: Společnost pro odbornou literaturu 2007 : 63 – 83.
4. Sepúlveda C, Marlin A, Yoshida T et al. Palliative Care: The World Health Organization’s Global Perspective. J Pain Symptom Manage 2002; 24(2): 91 – 96.
5. Boersma I, Miyasaki ME, Kutner J et al. Palliative care and neurology: time for a paradigm shift. Neurology 2014; 83(5): 561 – 567. doi: 10.1212/ WNL.0000000000000674.
6. Skála B, Sláma O, Vorlíček J. Paliativní péče o pacienty v terminálním stádiu nemoci: doporučený diagnostický a léčebný postup pro všeobecné praktické lékaře, Praha: Společnost všeobecného lékařství ČLS JEP, Centrum doporučených postupů pro praktické lékaře 2011. Dostupné z URL: https:/ / www.paliativnimedicina.cz/ sites/ www.paliativnimedicina.cz/ files/ users/ simicek/ paliativni-pece-2011pro_pl.pdf.
7. Chahine LM, Malik B, Davis M. Palliative care needs of patients with neurologic or neurosurgical conditions. Eur J Neurol 2008; 15(12): 1265 – 1272. doi: 10.1111/ j.1468-1331.2008.02319.x.
8. Friebert S, Williams C. NHPCO’s Facts and Figures: Pediatric Palliative & Hospice Care in America. Washington: National Hospice and Palliative Care Organization 2015. Available from URL: https:/ / www.nhpco.org/ sites/ default/ files/ public/ quality/ Pediatric_Facts-Figures.pdf.
9. Klinger CA, Howell D, Zakus D et al. Barriers and facilitators to care for the terminally ill: a cross-country case comparison study of Canada, England, Germany, and the United States. Palliat Med 2014; 28(2): 111 – 120. doi: 10.1177/ 0269216313493342.
10. Švancara J, Sláma O, Kabelka L et al. Národní datová základna paliativní péče. Praha: Ústav zdravotnických informací ČR 2016. Dostupné z URL: http:/ / www.paliativnidata.cz.
11. Kala M. Neurologické diagnózy v diferencované hospicové péči – dvě kazuistiky. Cesk Slov Neurol N 2013; 76/ 109(6): 756 – 758.
12. Borasio GD. The role of palliative care in patients with neurological disease. Nat Rev Neurol 2013; 9(5): 292 – 295. doi: 10.1038/ nrneurol.2013.49.
13. Meier DE. Palliative care in hospitals. J Hospit Med 2006; 1(1): 21 – 28. doi: 10.1002/ jhm.3.
14. Sláma O, Kabelka L, Špinková M. Paliativní péče v ČR v roce 2013. Praha a Brno: Perspektiva České společnosti paliativní medicíny ČLS JEP 2013.
15. van Vliet M, Gao W, Di Francesco D et al. How integrated are neurology and palliative care services? Results of a multicentre mapping exercise. BMC Neurol 2016; 16(10): 63. doi: 10.1186/ s12883-016-0583-6.
16. Fitzpatrick R, Peters M, Doll H et al. The needs and experiences of services by individuals with long-term progressive neurological conditions and their carers: a benchmarking study. Oxford: University of Oxford 2010.
17. Aarsland D, Larsen JP, Karlsen K et al. Mental symptoms in Parkinson‘s disease are important contributors to caregiver distress. Int J Geriatr Psychiatry 1999; 14(10): 866 – 874.
18. Oliver DJ, Borasio GD, Caraceni A et al. A consensus review on the development of palliative care for patients with chronic and progressive neurological disease. Eur J Neurol 2016; 23(1): 30 – 38. doi: 10.1111/ ene.12889.
19. Hussain J, Adams D, Campbell C. End-of-life care in neurodegenerative conditions: outcomes of a specialist palliative neurology service. Int J Palliat Nurs 2013; 19(4): 162 – 169. doi: 10.12968/ ijpn.2013.19.4.162.
20. Růžička E. Neurodegenerativní onemocnění mozku. In: Bednařík J et al. Klinická neurologie I. Praha: Triton 2010 : 541 – 707.
21. Ridzoň P, Mazanec R. Paliativní péče u terminálních stavů chorob motorického neuronu (amyotrofické laterární sklerózy, progresivní bulbární paralýzy a progresivní svalové atrofie). Neurol praxi 2010; 11(1): 23 – 26.
22. Havrdová E. Roztroušená skleróza. In: Bednařík Jet al. Klinická neurologie I. Praha: Triton 2010.
23. Hauser SL, Oksenberg JR. The neurobiology of multiple sclerosis: genes, inflammation, and neurodegeneration. Neuron 2006; 52(1): 61 – 76.
24. Lindop F, Brown L, Graziano M et al. Atypical Parkinsonism: Making the case for a neuropalliative rehabilitation approach. Int J Ther Rehab 2014; 21(4): 176 – 182.
25. Turner-Stokes L, Sykes N, Silber E et al. From diagnosis to death: exploring the interface between neurology, rehabilitation and palliative care, in the management of people with long term neurological conditions. Clin Med 2007; 7(2): 129 – 236.
26. Sutton L. Addressing palliative and end-of-life care needs in neurology. Brit J Neurosci Nurs 2008; 4(5): 235 – 238. doi: doi.org/ 10.12968/ bjnn.2008.4.5.29323.
27. McNab E. Music therapy in progressive neurological disease: A neuropalliative rehabilitation perspective. Austr J Mus Ther 2010; 21 : 59 – 76.
28. Galvin M, Madden C, Maquire S et al. Patient journey to a specialist amyotrophic lateral sclerosis multidisciplinary clinic: an exploratory study. BMC Health Serv Res 2015; 15 : 1 – 8. doi: 10.1186/ s12913-015-1229-x.
29. Dallara A, Tolchin D. Emerging Subspecialties in Neurology: palliative care. Neurology 2014; 82(18): 640 – 642. doi: 10.1212/ WNL.0000000000000453.
30. Krejčíková H. Dříve vyslovená přání: manuál nejen pro pacienty. Praha: Cesta domů 2016.
31. Matějek J, Závadová I. Dříve vyslovená přání: manuál pro lékaře. Praha: Cesta domů 2016.
32. Miyasaki JM, Long J, Mancini D et al. Palliative care for advanced Parkinson disease: an interdisciplinary clinic and new scale, the ESAS-PF. Parkinsonism Relat Disord 2012; 18 (Suppl 3): S6 – S9. doi: 10.1016/ j.parkreldis.2012.06.013.
33. Hasson F, Kernohan WG, McLaughlin M et al. An exploration into the palliative and end-of-life experiences of cares of people with Parkinson disease. Palliat Med 2010; 24(7): 731 – 736. doi: 10.1177/ 0269216310371414.
34. Higginson IJ, McCrone P, Hart SR et al. Is short-term palliative care cost effective in multiple sclerosis. A randomized phase II trial. J Pain Symptom Manage 2009; 38(6): 816 – 826. doi: 10.1016/ j.painsymman.2009.07.002.
35. Edmonds P, Hart S, Wei Gao et al. Palliative care for people severely affected by multiple sclerosis: evaluation of a novel palliative care service. Multiple Sclerosis 2010; 16(5): 627 – 636. doi: 10.1177/ 1352458510364632.
36. Dufek M. Roztroušená skleróza – EDSS (Expanded disability status scale), tzv. Kurtzkeho škala. Neurol praxi 2012; 12 (Suppl G): 6 – 9.
37. Strupp J, Romtzky V, Paed D et al. Palliative care for severely affected patients with multiple sclerosis: when and why? Results of a Delphi Survey of health care professionals. J Pall Med 2014; 17(10): 1128 – 1136. doi: 10.1089/ jpm.2013.0667.
38. Higginson I, Voltz R, Haffenden S et al. EMSP toolkit on code of good practice. 2008. Available from z URL: www.emsp.org/ attachments/ article/ 134/ 1code08.pdf.
39. Andersen PM, Abrahams S, Boraio GD et al. The EFNS task force on diagnosis and management of amyotrophic lateral sclerosis. EFNS guidelines on the clinical management of ALS – revised report of an EFNS task force. Eur J Neurol 2012; 19(3): 360 – 375. doi: 10.1111/ j.1468-1331.2011.0351.x.
40. Gómez-Batiste X, Martínez-Munoz M, Blay C et al. Identifying needs and improving palliative care of chronically ill patients: a community-oriented, population-based, public-health approach. Curr Opin Support Palliat Care 2012; 6 : 371 – 378. doi: 10.1097/ SPC.0b012e328356 aaed.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2018 Issue 1
- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Memantine Eases Daily Life for Patients and Caregivers
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
-
All articles in this issue
- Traumata jako příčina extrapyramidových syndromů
- Traumy ako príčina extrapyramídových syndrómov
- Komentár ku kontroverziám Traumy ako príčina extrapyramídových syndrómov
- Olfaktoriální meningiomy – chirurgická léčba, její rizika a možnosti zachování čichu
- Neuropaliativní a rehabilitační péče u pacientů v pokročilé fázi progresivních neurologických onemocnění
- Ochranné faktory kognitivního deficitu u roztroušené sklerózy
- Měření kognitivních funkcí pomocí krátkých opakovatelných neuropsychologických baterií
- Test gest (TEGEST) k rychlému vyšetření epizodické paměti u mírné kognitivní poruchy
- Význam morfologických a klinických klasifikací stenózy bederní páteře v předoperační rozvaze
- Parosmie a fantosmie u pacientů s poruchou čichu
- Syndróm Dravetovej s mutáciou v SCN1A géne, genetické aspekty a klinické skúsenosti
- Porozumenie viet u slovensky hovoriacich pacientov s Parkinsonovou chorobou
- Pilotní studie efektu ambulantní funkční peroneální stimulace
- Spondylodiscitida z pohledu neurologa
- Statiny a jejich vliv na periferní nervový systém
- Trombóza kavernózního splavu – stále aktuální komplikace rinosinusitidy
- Radikulopatie Th1 na podkladě masivního výhřezu disku Th1/ 2
- Neuropatologické post mortem vyšetření mozku a míchy v deseti bodech – co může neurolog od neuropatologa očekávat při verifikaci klinické diagnózy neurodegenerativního onemocnění?
- Dlouhodobé sledování pacienta s primárním meningeálním melanocytomem krční míchy
- Neurochirurgické předatestační vzdělávání v ČR
- Alternativní formy pro české verze Paměťového testu učení, Reyovy-Osterriethovy komplexní figury a testu Verbální fluence
- Leiomyom dlaně
- Gigantický kavernózní hemangiom zadní jámy nasedající na duru napodobující hemangiopericytom
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Spondylodiscitida z pohledu neurologa
- Parosmie a fantosmie u pacientů s poruchou čichu
- Měření kognitivních funkcí pomocí krátkých opakovatelných neuropsychologických baterií
- Trombóza kavernózního splavu – stále aktuální komplikace rinosinusitidy



