Objektivní vyhodnocení léčby funkčních poruch temporomandibulárního kloubu pomocí fotoregistrace
Objective Evaluation of the Treatment of Functional Disorders in Temporomandibular Joint by Means of Photo-registration
Summary:
In a group of 40 patients the authors demonstrated the method of objective examination of the function of temporomandibular joint. A simple measurement of the mouth by a ruler or a sliding ruler does not necessarily provide precise results and may not be identical when made by two individuals. The authors employed a method of recording the function of jaw joints by measuring the extent of abduction and lateral motion of mandible by means of photo-registration of the movements of lower jaw. The method was used for the evaluation of the results of mini-invasive therapy of dislocation of the joint disc.
Key words:
temporomandibular joint -functional examination - photo-registration
Authors:
P. Tvrdý; J. Pazdera
Authors‘ workplace:
Klinika ústní, čelistní a obličejové chirurgie LF UP a FN, Olomouc
Published in:
Česká stomatologie / Praktické zubní lékařství, ročník 108, 2008, 6, s. 142-148
Overview
Na souboru 40 pacientů autoři prezentují alternativní metodu objektivního vyšetření funkce temporomandibulárního kloubu. Prosté měření otevírání úst pravítkem či posuvným měřidlem nemusí být přesné a totožné při měření dvěmi různými osobami. Autoři použili metodiku záznamu funkce čelistních kloubů měřením rozsahu abdukce a lateropulze mandibuly pomocí fotoregistrace pohybů dolní čelisti. Tuto využili při vyhodnocení výsledků miniinvazivní léčby dislokace kloubního disku.
Klíčová slova:
temporomandibulární kloub - vyšetření funkce - fotoregistrace
ÚVOD
Temporomandibulární poruchy (TMP) představují celou řadu funkčních změn a patologických stavů postihujících nejen vlastní čelistní kloub, ale také žvýkací svaly a ve svém důsledku všechny další složky stomatognátního systému. V posledních létech se stávají stále častější příčinou vyhledávání lékařské pomoci. Nemocných přibývá zřejmě také vlivem zvyšující se psychické tenze v současné společnosti. Temporomandibulární poruchy mají multifaktoriální patogenetické pozadí a velmi pestrý klinický obraz. Podle dříve přijímané psychofyziologické koncepce byly za nejzávažnější etiologické faktory považovány okluzní poměry a emoční stres. Příčiny vzniku TMP jsou však pravděpodobně daleko složitější. Na základě komplexního chápání problematiky je dnes spíše chybou zaměřit se jenom na čelistní kloub, ale je potřeba věnovat se celému žvýkacímu aparátu. Počáteční nevýrazné obtíže vedou k tomu, že se nemocný dostaví až v období rozvinutých symptomů a v mnoha případech ireverzibilních morfologických a funkčních změn. Proto by se měla věnovat těmto poruchám větší pozornost, jejich prevenci, časnějšímu rozpoznání a včasné léčbě. Pro exaktní diagnostiku temporomandibulárních poruch zpravidla nestačí jen pečlivá anamnéza a klinické vyšetření pacienta. V praxi je důležitá i volba zobrazovací metody, která má význam nejen pro stanovení diagnózy, ale i pro volbu optimální terapeutické metody.
Z klinického hlediska je možné při hodnocení výsledků léčby vycházet pouze ze subjektivních stesků pacienta a měření rozsahu otevírání úst. V této souvislosti stoupá nejen potřeba exaktního stanovení klinické diagnózy, ale i objektivního hodnocení pohybů dolní čelisti. Pro stanovení diagnózy má zásadní význam vyšetření s využitím nukleární magnetické rezonance (MR) v dynamickém režimu, které umožňuje přesné posouzení vzájemného vztahu kloubních struktur. Vyšetření vyžaduje dobrou spolupráci pacienta, je časově poměrně náročné (asi 45 min.), velmi drahé a jen omezeně dostupné. Nelze jej proto opakovat v řádu dnů nebo týdnů a využít např. k objektivnímu posouzení funkce čelistního kloubu v průběhu léčby nebo po jejím ukončení. Jednoduchým náhradním řešením z našeho pohledu je fotoregistrace pohybů čelisti provedená před zahájením léčby a po jejím ukončení. Tímto způsobem můžeme přesně a v libovolném časovém odstupu vyhodnotit rozsah abdukce (s případnou stranovou úchylkou) a lateropulze mandibuly, výsledky archivovat a vzájemně porovnávat.
MATERIÁL A METODIKA
Do našeho souboru jsme zařadili 40 pacientů léčených pro luxaci kloubního disku bez repozice. Průměrný věk pacientů byl 32 let (v rozmezí 18–61 let) složení souboru s ohledem na pohlaví a věk pacientů je uvedeno v grafech 1 a 2. Všichni pacienti byli ambulantně léčeni v poradně pro onemocnění čelistního kloubu Kliniky ústní, čelistní a obličejové chirurgie LF UP a FN v Olomouci.


Součástí vstupního vyšetření bylo vedle anamnézy také klasické RTG vyšetření (OPG v programu pro čelistní kloub), vyšetření kloubu s využitím MR, palpační vyšetření kloubů, měření abdukce dolní čelisti, hodnocení zvukových fenoménů při pohybu dolní čelisti, hodnocení stavu chrupu a potřeby protetické sanace a vyšetření případných ortodontických anomálií.
Měření abdukce, lateropulze a deviace dolní čelisti při otevírání úst jsme prováděli pomocí metody fotografické registrace dráhy luminiscenční diody, upevněné na bradě vyšetřovaného pacienta. K měření jsme použili jednoduchý přístroj, který navrhli Pazdera a Obadálek [3].
Zařízení se skládá z cefalostatu, upravených brýlí beze skel a digitálního fotoaparátu umístěného v konstantní vzdálenosti 500 mm od obličeje nemocného a v konstantní výšce. Při měření je hlava pacienta fixována v cefalostatu tak, aby spojnice tragu s ústním koutkem byla orientována vodorovně. Pacient má nasazené brýle beze skel, v jejichž obroučkách jsou upevněny tři luminiscenční diody: první v oblasti nasion a zbývající dvě při dolním okraji obou očnic ve vzájemné vzdálenosti 100 mm. Čtvrtá dioda je upevněna náplastí na bradě v oblasti mentálního hrbolu. Diody jsou napájeny proudem o napětí 9V odebíraným ze sítě přes transformátor. V průběhu měření abdukce byl pacient vyzván, aby maximálně otevřel a zavřel ústa, při měření lateropulze pohyboval bradou z klidové polohy doprava a doleva.
K registraci dráhy, kterou při pohybech dolní čelisti opisuje dioda umístěná na bradě vyšetřovaného, jsme použili digitální fotoaparát Minolta Dimage. Naměřené hodnoty jsme zaznamenali a vyhodnotili s využitím Helkimova klinického indexu [1, 2], který jsme pro naše účely poněkud upravili (příloha 1).
Vyšetření pomocí magnetické rezonance bylo prováděno u všech našich pacientů na Radiologické klinice FN Olomouc. Vyšetřovací protokol je rozdělen do dvou fází. V první fázi je sestaven ze sekvencí k hodnocení morfologických změn a ve druhé pak k hodnocení kinematiky temporomandibuláních kloubů a jejich vztahu ke kloubní jamce a disku. První fáze je prováděna při zavřených a následně otevřených ústech. Soubor sekvencí umožní komplexní hodnocení patologických změn temporomandibulárních kloubů a jejich disků jak morfologických tak i funkčních.
Základní terapeutický postup se lišil podle toho, zda se jednalo o krátkodobou akutní dislokaci kloubního disku bez repozice, nebo chronické, dlouhodobé obtíže. U pacientů s krátkodobou dislokací disku (7-10 dnů) bez repozice jsme provedli manuální repozici disku repozičním hmatem v infiltrační anestezii. Pokud po manuální repozici nedošlo ke zlepšení stavu, nebo porucha trvala delší dobu, prováděli jsme laváž (artrocentézu) čelistního kloubu s následnou manipulací.
S odstupem jednoho týdne a jednoho měsíce jsme provedli opět fotoregistraci pro vyhodnocení úspěšnosti terapeutické metody.
VÝSLEDKY
Manuální repozici disku jsme použili u 12 pacientů s krátkodobými, 7-10denními obtížemi v anamnéze. V této první skupině nemocných jsme zaznamenali po prvním týdnu u devíti zlepšení, u tří se stav nezměnil. Artrocentézu jsme použili u 28 nemocných s dlouhodobými, chronickými potížemi. U nemocných této druhé skupiny se stav zlepšil ve 20 případech, u osmi ke zlepšení nedošlo. Celkově tedy bylo zlepšení stavu zaznamenáno u 29 pacientů a u 11 pacientů se stav nezlepšil.
U tří nemocných první skupiny, jejichž stav se po manipulaci nezlepšil, jsme s časovým odstupem jednoho týdne provedli artrocentézu, která přinesla úlevu dvěma z nich. U osmi pacientů zařazených do druhé skupiny, jejichž stav se nezlepšil po první artrocentéze, jsme výplach kloubní štěrbiny opakovali. Další klinické vyšetření bylo provedeno s odstupem 4 týdnů od první návštěvy. 21 pacientů bylo nadále bez obtíží. Zhoršení stavu jak subjektivní tak i objektivní jsme zaznamenali u osmi pacientů, z toho u pěti po manuální repozici a u tří po artrocentéze. Setrvalý nezlepšený stav jsme pozorovali u tří pacientů, z toho u jednoho pacienta po neúspěšné manipulaci a následné artrocentéze (tab. 1, grafy 3., 4., 5. ).



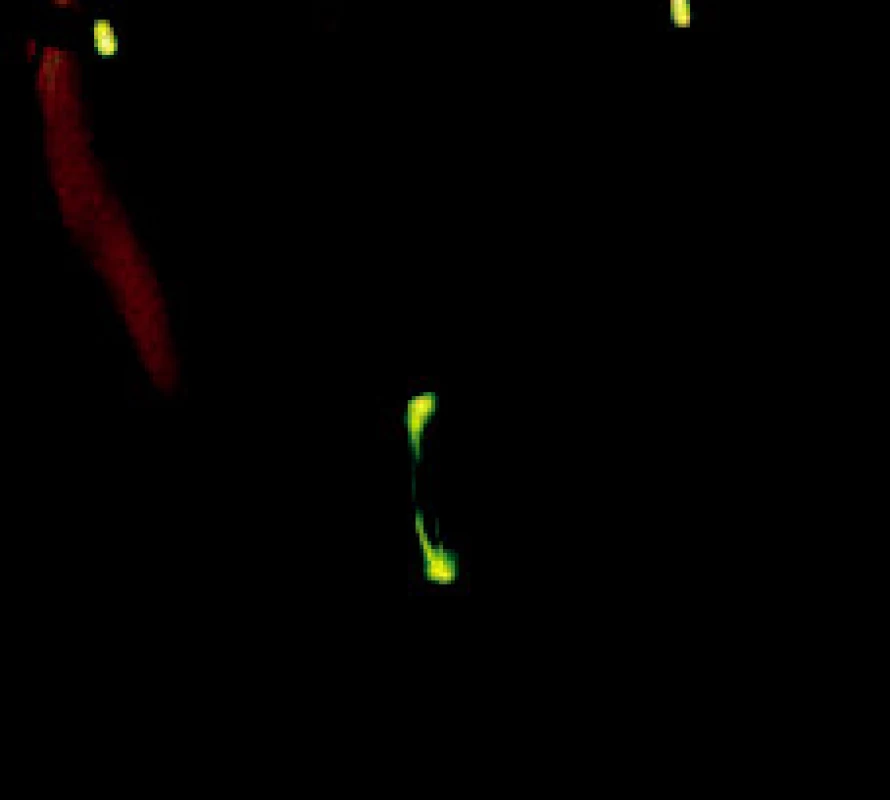
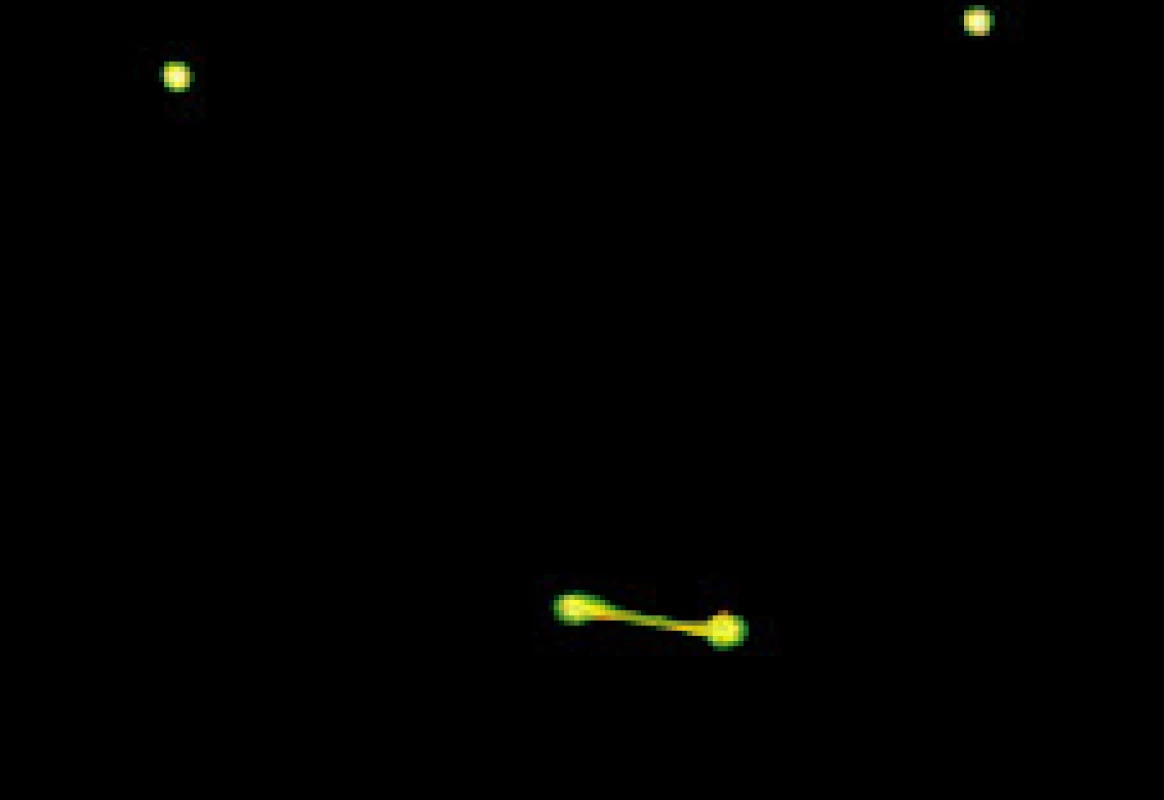
Příklad záznamu fotoregistrace je uveden v obrazové dokumentaci. Pacientka, 40letá, stav při vstupním vyšetření (obr. 1, obr 2) a měsíc po artrocentéze (obr. 3, obr. 4).


DISKUSE
Nevyhovující poloha (dislokace) kloubního disku v rámci diskokondylárního komplexu patří k nejčastějším artropatiím čelistního kloubu. Mezi pacienty, kteří vyhledávají lékaře pro obtíže s TMK, tvoří nemocní s poruchami disko-kondylárního komplexu asi 33–70 % vyšetřených. Pod pojmem dislokace disku rozumíme nefyziologické uložení kloubního disku ve vztahu ke kondylu. Kloubní disk bývá obvykle dislokován ve směru anteriorním nebo anteromediálním. Dislokace směrem posteriorním, nebo do stran (laterálně, mediálně) byly rovněž popsány, jsou však vzácné a vznikají nejčastěji na podkladě nitrokloubních adhezí.
Předpokládá se, že ve většině případů se na posunu disku podílí tah vazů, které se upínají do disku a kondylu, abnormální svalová funkce nebo tvarové deformace disku. Poruchy mohou být spojeny i s větším horizontálním úhlem mandibulárního kondylu. Častou příčinou dislokace bývá akutní trauma, na jehož základě dojde k postižení intrakapsulárních tkání reaktivním zánětem, nebo také mechanické přetěžování čelistního kloubu, při kterém dochází k remodelaci kostních kloubních artikulačních ploch se zatlačením disku do tvarově změněného kloubního prostoru a k ochabnutí retrodiskálních tkání a vazů disku. Kromě toho může vést k dislokaci disku i nepoměr mezi velikostí kloubní jamky a konfigurací kondylu (např. u hypoplazie).
Dislokace disku vzniká většinou unilaterálně. Je charakterizována několika typy klinické dysfunkce, které způsobují abnormální vztah disk-kondyl. Dislokace disku můžeme rozdělit na tzv. displacement – posunutí kloubního disku, dislokaci kloubního disku s repozicí a dislokaci kloubního disku bez repozice. Někteří autoři rozlišují ještě částečnou dislokaci s repozicí a bez repozice. Rozpoznat částečnou a úplnou dislokaci je však klinicky téměř nemožné bez použití nukleární magnetické rezonance. NMR je dnes nejlepší zobrazovací metodou k průkazu dislokace kloubního disku, i když také není naprosto spolehlivá [12].
Dislokace kloubního disku bývá spojena se zvýšeným výskytem osteoartrózy. Osteoartróza byla zjištěna zhruba u 50 % pacientů trpících dislokací disku. Dosud není ale jasné, které z obou onemocnění je primární. Je ale nepochybné, že špatná poloha disku vede k abnormálnímu zatěžování kloubních struktur, které může vyvolat jejich přestavbu nebo poškození.
Dojde-li k prodloužení lamina retrodiscalis inferior a kolaterálních diskálních vazů, může být kloubní disk působením pars superior m. pterygoidei lateralis přemístěn směrem dopředu (anteriorně). Pokud je tah tímto směrem trvalý, může dojít k postupnému zeslabení zadního okraje disku, a tím se posune disk ještě více dopředu. Hovoříme o posunutí kloubního disku (displacement). V tomto stavu spočívá kondyl více na posteriorní části disku a při otevírání úst dochází k translačnímu pohybu hlavice již v první fázi otevírání úst. S tím je spojeno kliknutí v kloubu, které může být iniciační (pouze při otevírání) nebo reciproční (při otevírání i zavírání úst).
Na vznik této poruchy má vliv prodělané makro nebo mikrotrauma, které pacient ani nemusí registrovat. Běžným mikrotraumatem bývá bruxismus a ortopedická instabilita TMK. Anamnesticky je nástup zvukových fenoménů, často v časové souvislosti s úrazem. Jindy pacient udává i bruxismus. Subjektivně se může objevovat bolest, která je intrakapsulárního původu a provází zvuk.
Pokud se lamina retrodiscalis inferior a kolaterální vazy nadále prodloužily a zadní okraj disku se ztenčil, dochází k dislokaci kloubního disku z jeho fyziologického postavení v kloubní štěrbině. Kondyl a disk spolu již neartikulují. Hovoříme o dislokaci kloubního disku. Disk bývá zpravidla vysunut anteriorně před kloubní hlavici. Pokud se pacientovi podaří určitým pohybem mandibuly vrátit kondyl zpět přes okraj kloubního disku, mluvíme o dislokaci disku s repozicí [7, 8, 10].
Na vzniku této poruchy se podílí podobně jako u displacement kloubního disku prodělané makro nebo mikrotrauma a zřejmě také ochablost kloubních vazů a pouzdra. U těchto stavů se setkáváme s déletrvajícím lupáním, provázeným v poslední fázi pocitem váznoucího pohybu nebo ztuhnutí, které lze překonat pohybem čelisti do stran. Pokud je stav provázen bolestmi, jsou vázány zpravidla na funkci TMK. Při větší ztrátě elasticity lamina retrodiscalis superior je repozice kloubního disku stále obtížnější, až je nakonec disk trvale dislokován a vytváří překážku pohybu čelisti. Rozsah otevírání úst je většinou podstatně omezen. Tento stav je popisován jako chybný vztah kondylu a kloubního disku, který trvá po celou dobu pohybu mandibuly. Hovoříme o dislokaci kloubního disku bez repozice [7, 8, 10]. Většina pacientů s touto diagnózou dokáže určit, kdy dislokaci disku zpozorovali. Popisují, že ústa náhle nešla normálně otevřít. Stav je doprovázen bolestí, zejména při pokusech pacienta o překonání překážky v otevírání úst. Převaha nemocných uvádí dlouhodobé předchozí lupání v kloubu, které po vzniku bloku vymizelo.
Ideální by bylo obnovit léčbou normální vztah kondylu a kloubního disku. Bohužel je to úkol nelehký a proveditelný pouze chirurgickou metodou léčby. Za možné řešení v léčení narušeného diskokondylárního vztahu se považovalo a stále považuje použití anteriorních repozičních nákusných dlah, které svým působením posunují kondyl v posteriorní jamce. Ideálním působením se s kondylem vrací také kloubní disk a zaujme svoji původní polohu. Ne vždy je takový výsledek dosažen. Asi ve 30 % případů se disk nevrací zcela na své původní místo. Kondyl pak artikuluje s retrodiskální tkání, která se na tuto funkci částečně adaptuje zmnožením vaziva a utváří se tzv. pseudodisk. Zatížení už nepůsobí bolest, zvukové fenomény však přetrvávají. Aby se předešlo vedlejším účinkům dlah na okluzní poměry, nosí je pacienti v noci. Kromě repozičního efektu při spánkové relaxaci má tak i ochranný účinek proti přetížení kloubu bruxismem. Tato léčba je vhodná pouze při dislokaci disku s repozicí, při displacement kloubního disku.
U pacientů s dislokací disku bez repozice, která je akutní nebo trvá krátkodobě (7-10 dnů), je nutné provést manuální repozici kloubního disku. Tímto manévrem je často dosažen návrat disku. Úspěšnost repozice disku je do velké míry ovlivněna časovým faktorem. Pokud tkáně disku a vazů ještě nejsou morfologicky změněny, je velká naděje na úspěch. Vydařená repozice se projeví okamžitým návratem pohyblivosti mandibuly. Pokud je první pokus o repozici neúspěšný, můžeme jej 2-3krát zopakovat. U pacientů s anamnézou dlouhodobé blokády se naděje na akutní manuální repozici disku snižuje. Retrodiskální lamina, vazy i disk ztratily svoji elasticitu a prodělaly morfologické změny.
Nepodaří-li se pacienta zbavit bolestí a obnovit normální rozsah otevírání úst, je nutné přistoupit k miniinvazivní terapii. Úlevu může nemocnému přinést provedení artrocentézy a laváže kloubu fyziologickým nebo Ringerovým roztokem. Úspěšnost této metody se přisuzuje jednak úvodní distenzi kloubního prostoru, kdy mohou být rozrušeny intraartikulární adheze mezi diskem a kloubní jamkou, a také odplavení produktů degradačních procesů a mediátorů zánětu [7 ,8, 9, 10, 11].
Neuspějeme-li ani tímto způsobem, může se uvažovat o provedení artroskopické revize tzv. horního kloubního prostoru, který se nachází mezi diskem a jamkou. Provádí se lýza a laváž, to znamená přerušení adhezí a výplach kloubního prostoru. I když nejde o repozici disku, zpravidla zlepší pohyblivost kloubu a ustoupí bolesti [4, 5, 6]. Kloubní prostor se rozšíří a v další etapě lze provést postupnou repozici disku pomocí nákusné dláhy.
Otevřená chirurgická revize kloubu s možností repozice a fixace disku, nebo jeho odstranění, zůstává poslední terapeutickou možností.
ZÁVĚR
Nedílnou součástí racionálního terapeutického algoritmu je výběr optimální metody pro objektivní vyhodnocení výsledků léčby. Při exaktní diagnostice temporomandibulárních diskopatií má nezastupitelnou úlohu magnetická nukleární rezonance. Další možností je ultrasonografické vyšetření čelistního kloubu s využitím nákladnějších přístrojů vyšší generace, které však nejsou zpravidla běžně dostupné. Z praktického hlediska postrádáme metodu objektivního vyhodnocení výsledků v průběhu a v samém závěru léčby. V tomto směru je MR prakticky nepoužitelná s ohledem na vysokou cenu a omezenou dostupnost vyšetření. Metoda fotografické registrace základních pohybů mandibuly a objektivizace výsledků léčby s využitím Helkimových indexů je jednou z možností, jak tento nedostatek odstranit. Z čistě praktického hlediska je třeba mít na paměti, že u značné části populace můžeme prokázat temporomandibulární dysfunkce, aniž by si to postižení jednotlivci uvědomovali. Proto nelze považovat Helkimův dysfunkční index za jediné kritérium hodnocení úspěšnosti léčby. Vždy je třeba přihlédnout k subjektivním pocitům nemocného, které jsou ostatně pro jeho spokojenost s výsledky léčení nejpodstatnější.
Práce byla podpořena grantem MZ ČR - NJ - 9941-4.
Odb. as. MUDr. Peter Tvrdý
Klinika ústní, čelistní a obličejové chirurgie
LF UP a FN
I. P. Pavlova 6
775 20 Olomouc
e-mail: tvr@email.cz
Sources
1. Helkimo, M.: Studies on fiction and dysfunction of the masticatory systém. STT, 67, 1974, 2, s. 101-119.
2. Hartel, J. et al.: Der Helkimo – Index als Beurteilungmoglichkeit der Behandlungsergebnisse von Unterkieferfrakturen. Deutsch. Z Mund Kiefer Gesichts Chir., 15, 1991, s. 292-296.
3. Pazdera, J., Obadálek, J.: Kritéria hodnocení funkce temporomandibulárního kloubu po úrazu. Čes. Stomat., 1994, č.1, s. 24-30.
4. Nátek, Š., Jiroušek, Z.: Naše zkušenosti s artroskopií temporomandibulárního kloubu. Čes. Stomat., roč. 106, 2006, č. 2, s. 49–55.
5. McCain, J. P.: Arthroscopy of the human temporomandibular joint. J. Oral. Maxillofac. Surg., 46, 1988, s. 648-655.
6. White, R. D.: Arthroscopic lysis and lavage as the preferred treatment for internal derangement of the temporomandibular joint. J. Oral. Maxillofac. Surg., 59. 2001, s. 313-316.
7. Emshoff, R., Rudisch, A., Bosch, R., Strobl, H.: Prognostic indicators of the outcome of arthrocentesis: A short-term follow-up study. Oral Surg. Oral Med. Oral Pathol. Oral Radiol. Endod., 96, 2003, s. 12-18.
8. Barkin, S., Weinberg, S.: Internal derangements of the temporomandibular joint: The role of arthroscopic surgery and arthrocentesis. J. Can. Dent. Assoc., 66, 2000, s. 199-203.
9. Holmund, A. B., Axelsson, S., Gynter, G. W.: A comparison of discectomy and arthroscopic lysis and lavage for the treatment of chronic closed lock of the temporomandibular joint: A randomi-zed outcome study. J. Oral. Maxillofac. Surg., 59, 2001, s. 972-977.
10. Machoň V.: Artrocentéza temporomandibulárního kloubu při terapii chronického omezeného otevírání (chronic closed lock). Choroby hlavy a krku, 2004.
11. Nitzan, D. W.: Arthrocentesis for management of severe closed lock of the temporomandibular joint. Oral. Maxillofac. Surg. Clin. North America, 6, 1994, 2, s. 245-257.
12. Westesson, P. L.: Temporomandibular joint: diagnostic accuracy with sagittal and coronal MR imaging. Radiology, 186, 1993, s. 723-729.
Labels
Maxillofacial surgery Orthodontics Dental medicineArticle was published in
Czech Dental Journal

2008 Issue 6
- What Effect Can Be Expected from Limosilactobacillus reuteri in Mucositis and Peri-Implantitis?
- The Importance of Limosilactobacillus reuteri in Administration to Diabetics with Gingivitis
-
All articles in this issue
- Retrospektivní studie 447 stálých zubů s poraněním závěsného aparátu
- Objektivní vyhodnocení léčby funkčních poruch temporomandibulárního kloubu pomocí fotoregistrace
- Liposarkom jazyka (Kazuistické sdělení)
- Asymetrické extrakce jako součást léčby pevným ortodontickým aparátem
- Příčiny zlomenin dolní čelisti v moravskoslezském regionu
- Czech Dental Journal
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Liposarkom jazyka (Kazuistické sdělení)
- Objektivní vyhodnocení léčby funkčních poruch temporomandibulárního kloubu pomocí fotoregistrace
- Asymetrické extrakce jako součást léčby pevným ortodontickým aparátem
- Příčiny zlomenin dolní čelisti v moravskoslezském regionu

