Transplantace zubů
Dental Transplantation
Transplantation of teeth is a method of choice for substitution of missing teeth especially in growing patients. For the therapy of retained teeth tooth transplantation is indicated in cases, where a disadvantageous position of the impacted tooth does not make it possible to include it into the dental arch. The aim of the present paper is to describe a complex survey of available information on tooth transplantation. The historical development is described as well as indications and target groups for tooth transplantation. Factors influencing success are described in detail and the procedure of transplantation is outlined.
Key words:
autotransplantation - allotransplantation - tooth transplantation - impacted tooth - missing tooth - premolar - third molar - tooth with unfinished evolution of the root - resorption - ankylosis
:
P. Černochová
:
Stomatologická klinika LF MU a FN u sv. Anny, Brno
:
Česká stomatologie / Praktické zubní lékařství, ročník 109, 2009, 1, s. 4-10
:
Comprehensive Report
Transplantace zubů jsou metodou volby pro náhradu chybějících zubů především u rostoucích pacientů. Pro léčbu retinovaných zubů se indikují v případech, kdy nevýhodná poloha retinovaného zubu neumožňuje jeho ortodontické zařazení do zubního oblouku. Cílem uvedené práce je podat komplexní přehled dostupných informací o transplantacích zubů. Je popsán historický vývoj, indikace a cílové skupiny transplantací zubů. Podrobně jsou uvedeny faktory ovlivňující úspěšnost a postup provedení transplantací.
Klíčová slova:
autotransplantace - alotransplantace - transplantace zubu - retinovaný zub - chybějící zub - premolár - třetí molár - zub s nedokončeným vývojem kořene - resorpce - ankylóza
ÚVOD
Alogenní transplantací (alotransplantací) rozumíme přenos (transplantaci) tkáně (např. srdce, ledviny, zub) mezi různými jedinci stejného druhu. O autogenní (autotransplantaci) hovoříme při přenosu tkáně (např. zubu) z jednoho místa na jiné u stejného jedince. Transplantace zubů je jednou z chirurgických metod pro náhradu chybějících zubů.
Z historického pohledu se jedná o velmi starou metodu. První zmínky pocházejí již ze starověkého Egypta, kde se pomocí transplantací zdravých zubů od otroků nahrazovaly chybějící zuby faraónům. Metoda transplantace zubů se používala po mnoho století s různými úspěchy, které byly dány především empirickými zkušenostmi. Až do konce středověku provozovali transplantace jako i ostatní léčbu zubů většinou kočovní lazebníci, nožíři, ranhojiči či zubní lichváři. Tato povolání příslušela k nízkým stavům. Čistá řemeslnická činnost a také to, že bylo na ně pohlíženo jako na šarlatány, jakožto neznalost latiny, znemožnily dokumentaci v lékařské literatuře. Teprve v průběhu 16. a 17. století se rozvíjela zubní lékařská věda jako vlastní obor, jehož zástupce byl nazván zubním lékařem a byl přijat do stavu měšťanů. V 18. století obhajovali alotransplantace zubů Pierre Fauchard a John Hunter, prominentní orální chirurgové a dentisté. Existují písemné důkazy, že americký dentista Josiah Flagg kupoval ,,živé“ zuby pro transplantace nebo pro použití v protézách. V 19. století byl v souvislosti s transplantacemi zubů zaznamenán přenos syfilis a byly kriticky hodnoceny neúspěchy transplantací, proto se přestaly provádět [26]. Novodobým průkopníkem použití transplantací zubů na počátku 20. století byl Widman. Velký rozvoj především v Evropě zaznamenaly v šedesátých letech 20. století. V sedmdesátých letech došlo k mírnému poklesu počtu prováděných transplantací. Příčinou byly osseointegrované implantáty, které se začaly používat pro náhrady chybějících zubů. V tomto období se zdálo, že implantáty úplně nahradí transplantace zubů. Později však došlo k ustálení v indikacích jak autotransplantací, tak aplikací implantátů.
Autotransplantace mají oproti implantacím určité výhody. Autotransplantáty indukují regeneraci kosti v kostních defektech kolem kořene. V případech dlouhodobého chybění zubu dochází k atrofii alveolárního výběžku, který je pak především ve vestibuloorálním směru úzký. Pokud se vypreparuje v úzkém alveolárním výběžku nové příjmové lůžko pro autotransplantát, může v některých okrscích část kosti chybět. Z nepoškozených buněk periodontálního ligamenta autotransplantovaného zubu pak dojde k regeneraci kosti. Implantáty tuto schopnost nemají, což vede k omezení jejich použití v místech s nedostatečným objemem kosti. Po vhojení autotransplantovaného zubu dochází při jeho funkci k fyziologické stimulaci periodontálního ligamenta, což vede k zachování objemu alveolární kosti. Transplantované zuby se po svém vhojení funkčně adaptují v nové poloze. Velmi důležité je také srovnání obou metod z časového a finančního pohledu. Transplantace zubu je nejrychlejší a nejekonomičtější metodou pro náhradu chybějících zubů. V případech, kdy není potřeba transplantát v nové poloze esteticky upravovat, je výsledný stav náhrady zubu pomocí transplantátu (resp. přirozeného zubu) více estetický ve srovnání s použitím implantátu a protetické náhrady [30].
1. INDIKACE AUTOTRANSPLANTACÍ ZUBŮ
Během vývoje metody transplantování zubů se ustálily její indikace. Obecně je to jedna z metod pro náhradu chybějících zubů. K ostatním metodám v této indikaci patří protetická náhrada, použití osseointegrovaných implantátů a v případech ztrát jednotlivých zubů ortodontický uzávěr mezery [12]. Zároveň je autotransplantace metodou léčby retinovaných zubů. U retinovaných zubů se rozhodujeme mezi extrakcí, při které je retinovaný zub definitivně ztracen, ortodontickým zařazením nebo autotransplantací, jejichž cílem je dostat postižený zub do zubního oblouku. Autotransplantace má přednost v případech, ve kterých nevýhodná poloha retinovaného zubu neumožňuje jeho ortodontické zařazování.
2. CÍLOVÉ SKUPINY PACIENTŮ
Na základě výše uvedených údajů je možné definovat cílové skupiny pacientů vhodných pro autotransplantaci. Autotransplantace jsou metodou volby především u rostoucích pacientů, u nichž by v důsledku pokračujícího růstu alveolárního výběžku došlo k postupnému zanoření implantátu. Další skupinou jsou nesolventní pacienti, kteří si z finančních důvodů nemohou dovolit nákladné ošetření pomocí implantátů. Pro úplnost je potřeba dodat, že další cílovou skupinou jsou pacienti z vývojových zemí třetího světa. V těchto zemích je špatná dostupnost zubní péče na určité úrovni, proto se tam implantace neprovádějí. Naopak se často používají transplantace zubů všeho druhu, tedy kromě autotransplantací také alotransplantace zubů. Dokonce byly popsány kazuistické případy, kdy byl použit zubní transplantát od mrtvého dárce [26].
3. KLINICKÉ SITUACE ŘEŠITELNÉ TRANSPLANTACEMI ZUBŮ
V současnosti se autotransplantace provádějí v několika konkrétních klinických situacích.
3.1 Třetí moláry nebo premoláry se transplantují na místo prvních stálých molárů,
které jsou ztraceny nebo mají špatnou prognózu [5, 6, 7].
3.2 Náhrada vývojově chybějících zubů.
Do oblasti nezaloženého premoláru se transplantuje premolár nejčastěji z protilehlého zubního oblouku [15]. Do kostního štěpu rozštěpových pacientů se zavádí zubní transplantát, aby funkční stimulace kosti bránila atrofii štěpu [10]. V odborné literatuře lze nalézt i kazuistická sdělení popisující případy, kdy byl jako donorový zub použit přespočetný řezák [24, 27].
3.3 Léčba retinovaných nebo ektopických zubů,
zejména stálých špičáků, jejichž poloha není vhodná pro ortodontické zařazování (obr. 1) [23]. V literatuře se pro transplantaci retinovaného zubu do jeho normální polohy užívá název transalveolární transplantace. V některých zemích je transplantace preferována před ortodontickým tahem, neboť je považována za jednodušší a rychlejší formu léčby se stejnou úspěšností [8, 25].
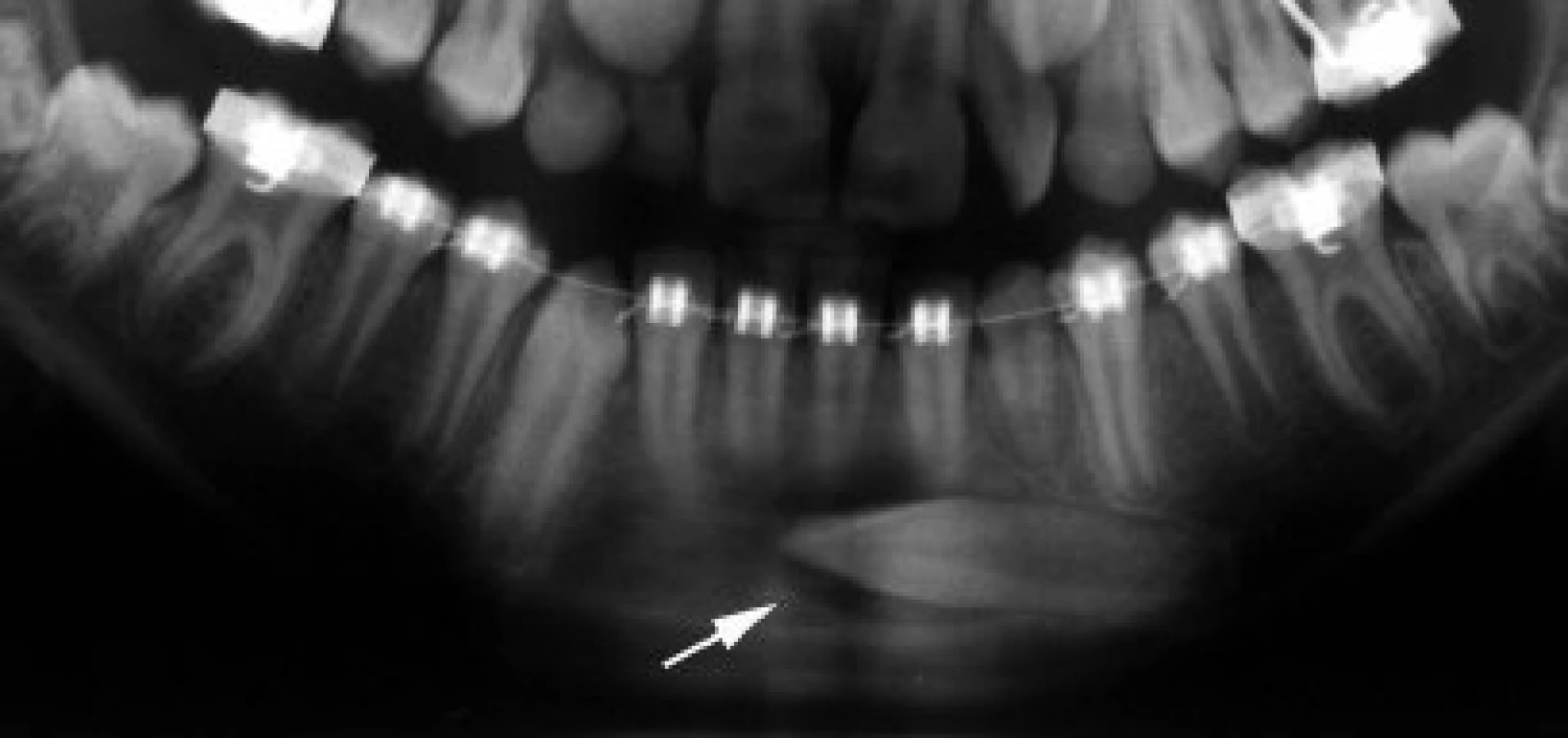
3.4 U poúrazových ztrát zubů,
nejčastěji v oblasti horních řezáků, se s výhodou dá využít k transplantaci premolár ze zubního oblouku se stěsnáním, který by byl z ortodontických důvodů indikován k extrakci [11, 17].
4. KRITÉRIA ÚSPĚCHU TRANSPLANTACÍ ZUBŮ
Ve vývoji klinického využití transplantací zubů sehrálo klíčovou úlohu několik posledních desetiletí. Dnes jsou přesně definována kritéria úspěchu, tzn. stav, kdy je možné transplantaci považovat za úspěšnou.
4.1 Hojení periodoncia a okolní kosti bez zánětu a resorpce
Aby se mohlo periodoncium zahojit bez zánětu a resorpce, musí se na povrchu kořene zachovat dostatečný počet životaschopných buněk. Buňky jsou při provedení transplantace ohroženy jednak mechanickým poškozením (dotykem, tlakem nástrojů - např. extrakčních kleští, tlakem na okolní kost při nešetrné extrakci nebo při narážení na stěny nedostatečně vypreparovaného příjmového lůžka), jednak biochemickým poškozením (různým pH či osmotickým tlakem okolního prostředí, dehydratací apod.). Optimální hojení nastane, když je transplantát bezprostředně po šetrném vyjmutí ze své původní polohy umístěn do příjmového lůžka. Pokud se transplantuje do čerstvé rány po extrahovaném zubu, uvažuje se, že na stěnách kostního lůžka jsou přítomny progenitorové buňky potřebné pro hojení. Počáteční reakcí tkání na transplantaci je akutní zánět, pokud žádné další podněty neudržují tuto zánětlivou odpověď, následuje hojení [30]. Diferencované osteoblasty generují kost kolem transplantátu. Dochází k regeneraci kosti. Lamina dura kolem kořene transplantátu se objevuje většinou během druhého měsíce fyziologického hojení po transplantaci (obr. 2, obr. 3) [4].
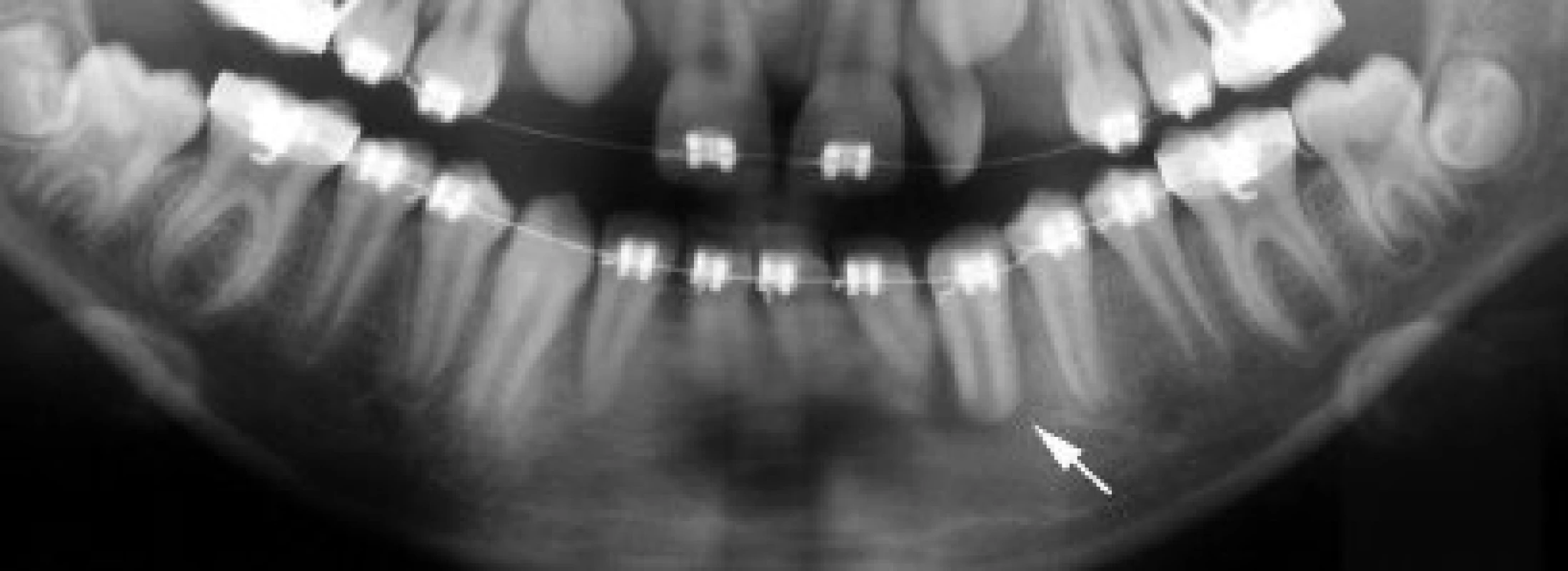
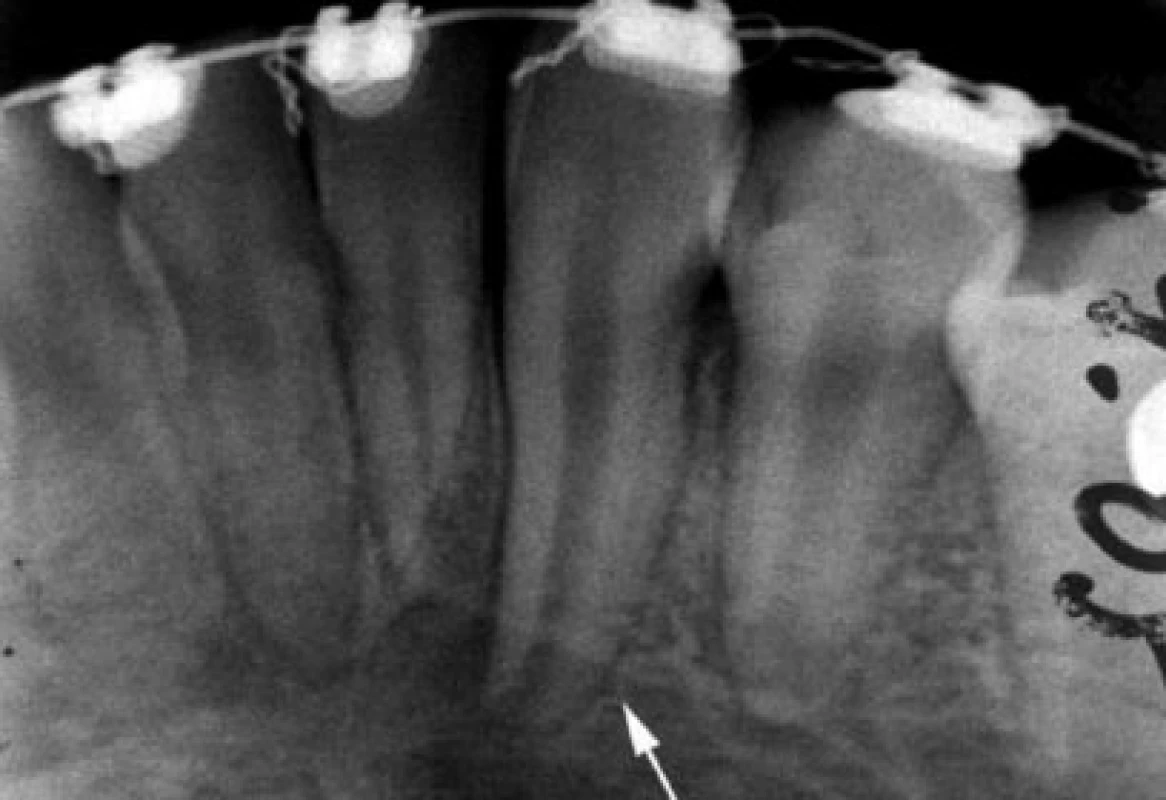
K patologickým typům hojení patří [1, 2]:
4.1.1 Zánětlivá resorpce.
Vzniká během prvních dvou měsíců po transplantaci v důsledku dráždění z nekrotické dřeně. Na intraorálním rentgenovém (RTG) snímku jsou patrné charakteristické radiolucentní miskovité resorpční kavity na povrchu kořene transplantátu, okolní alveolární kost rovněž jeví známky zánětu. Léčba spočívá v odstranění nekrotické dřeně a v opakovaném plnění kořenového kanálku preparáty s Ca(OH)2.
4.1.2 Povrchová zevní kořenová resorpce (tzv. hojení cementem).
Objevuje se později, asi šest měsíců po transplantaci. Dojde-li při transplantaci k poškození buněk periodontálního ligamenta v malém rozsahu, jsou resorbovány a resorpční lakuny jsou posléze překryty kořenovým cementem. Alveolární kost nově formovaného lůžka je bez zánětu, tzn. na RTG snímku je viditelná lamina dura a periodontální štěrbina má normální velikost nebo je lehce rozšířená.
4.1.3 Nahrazující resorpce
- ankylóza (tzv. hojení kostí). Je následkem poškození buněk většího rozsahu. Představuje náhradu periodoncia kostí. Na RTG snímku není v místě ankylózy zřetelná radiolucentní periodontální štěrbina. Vzniká až ke konci prvního roku po transplantaci a je nevratná. Naopak se dále zhoršuje, tzn. že dochází k náhradě tvrdých tkání kořene zubu kostí. Bylo zjištěno, že rychlost její progrese závisí na věku. U mladších pacientů probíhá rychleji [30].
4.2 Hojení dřeně bez zánětu
Bezprostředně po vyjmutí transplantovaného zubu z původního místa dojde v důsledku přerušení nervově-cévního zásobení k nekróze jeho zubní dřeně. Bylo dokázáno, že pokud transplantát nemá dokončený vývoj kořene a foramen apicale je větší než 1 mm, dojde k revaskularizaci nekrotické dřeně [9]. V tomto případě není nutné nekrotickou dřeň odstraňovat a provádět endodontickou léčbu transplantátu. Dochází-li k revaskulatizaci, objevuje se postupně pozitivní odpověď na zkoušky vitality. Za 2 měsíce po transplantaci u 2 % zubů, za 6 měsíců je pozitivní reakce u 90 % zubů a po 1 roce u 95 % transplantátů. Zároveň u všech transplantovaných zubů je projevem hojivých procesů dřeně ukládání dentinu na stěny dřeňové dutiny a kořenového kanálku. První známky obliterace dřeňové dutiny je možné zaznamenat již 8 týdnů po transplantaci, pravidelně se vyskytuje 6 měsíců po výkonu (obr. 4) [3]. I přestože dojde k obliteraci, má 90 % zubů i nadále pozitivní reakci na zkoušky vitality.
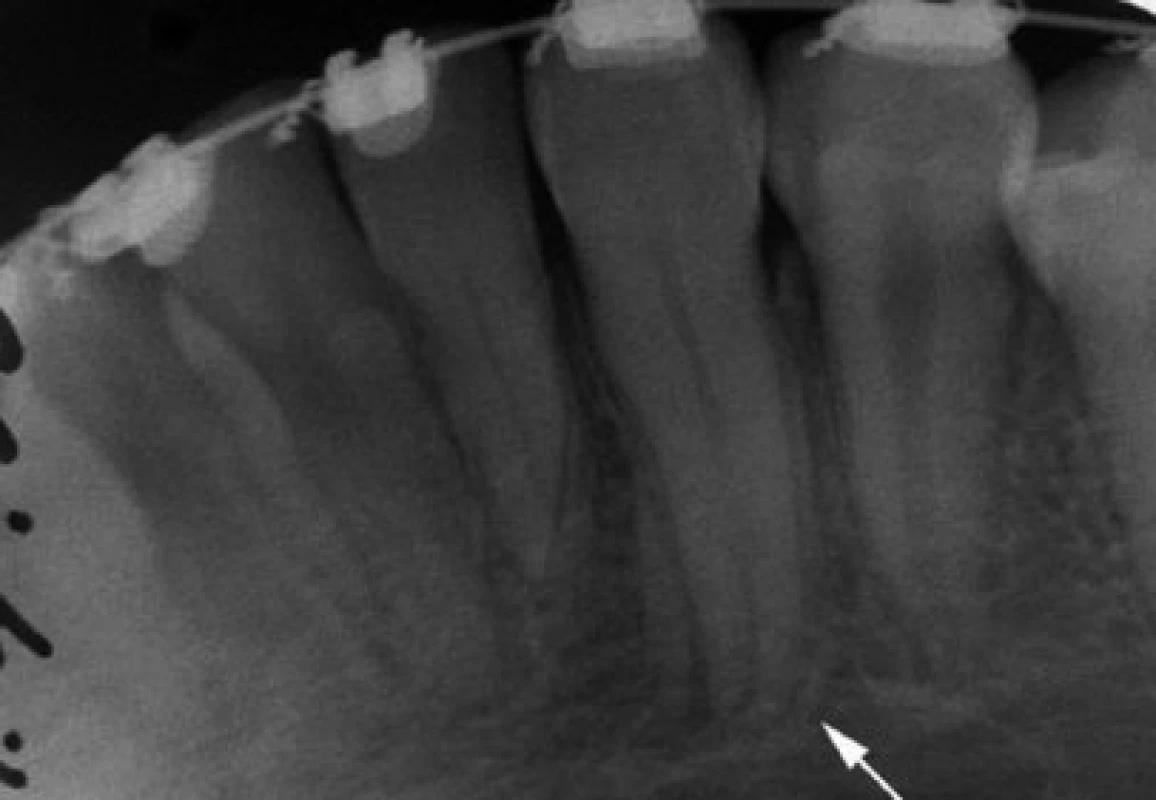
4.3 Pokračující vývoj kořene
Andreasen a kol. [3, 4] provedli 370 transplantací premolárů s nedokončeným vývojem kořene. Mimo jiné hodnotili, jakým způsobem probíhá další vývoj kořene. Zjistili, že vývoj kořene se plně dokončí u 22 % zubů, naopak u 18 % transplantátů nedojde k dalšímu vývoji kořene. U 60 % pokračuje vývoj kořene částečně.
5. FAKTORY OVLIVŇUJÍCÍ ÚSPĚCH AUTOTRANSPLANTACÍ
Z didaktických důvodů je dobré uvést faktory odpovídající za úspěšnost autotransplantací přehledně [3, 4]:
- Stadium vývoje kořene transplantovaného zubu. Techniku autotransplantace zubů s nedokončeným vývojem kořene začali v šedesátých letech minulého století prosazovat Slagsvold a Bjercke [28]. V osmdesátých letech ji dále rozvíjeli Kristerson a Lagerstrom [17], kteří zaznamenali vyšší poměr úspěchu. Z výsledků jejich práce vyplývá, že nejlepším vývojovým stadiem kořene je takové, kdy délka kořene dosahuje ½ až ¾ konečné délky. Transplantované premoláry potom mají o 1 až 2 mm kratší konečnou délku kořene ve srovnání s kontrolními netransplantovanými premoláry [19].
- Velikost foramen apicale. Je-li foramen apicale větší než 1 mm, lze předpokládat, že dojde k revaskularizaci dřeně. Má-li donorový zub menší foramen apicale, nebo má-li dokončený vývoj kořene, je nutné odstranit nekrotickou dřeň a provést endodontickou léčbu. Provádí se buď těsně před transplantací u prořezaných zubů, nebo během 2 až 4 týdnů po transplantaci. Z pokusů na opicích vyplývá, že varianta s endodontickou léčbou po transplantaci snižuje riziko vzniku ankylózy [16]. Nedoporučuje se provádět ji v průběhu vlastní transplantace z důvodu rizika poškození buněk na povrchu kořene při manipulaci a prodloužení extraalveolární doby [13].
- Vertikální okluzní výška transplantovaného zubu. Zárodky zubů se transplantují do stejné výše, v jaké byly na donorovém místě. Vlivem pokračujícího vývoje kořene transplantovaný zub prořeže a dosáhne okluzní roviny. Zuby s dokončeným vývojem kořene se umisťují lehce pod úroveň okluzní roviny, aby nedocházelo k jejich traumatizaci při žvýkání a při ostatních funkčních pohybech čelistí.
- Atraumatické provedení transplantace je jedním z nejdůležitějších faktorů, na jehož splnění se musí chirurg, provádějící transplantaci, zaměřit.
- Extraalveolární doba a uchování transplantátu během ní. Extraalveolární dobou se rozumí časové období mezi vyjmutím transplantátu z původního (donorového) místa a umístěním do nového (příjmového) lůžka. Za ideálního stavu je tato doba minimální, tzn. že transplantát se vyjme a ihned umístí do velikostně odpovídajícího připraveného lůžka. V mnoha případech toto není možné provést a je nutné transplantát odložit. Doporučuje se zavést jej do původního lůžka nebo umístit do prostředí s fyziologickým roztokem či slinou. Roztoky obohacené antibiotiky a jinými chemickými prostředky se nedoporučují, vedou k biochemickému poškození buněk periodontálního ligamenta.
- Dlahování transplantovaného zubu. Cílem dlahování transplantátu je držení v nové pozici a podpora hojení periodoncia. Rigidní dlouhodobá fixace je kontraindikována. Doporučuje se flexibilní dlahování dovolující funkční pohyby transplantátu na dobu 7 až 10 dní. Funkční pohyb stimuluje buněčnou aktivitu periodontálního ligamenta. Flexibilní fixaci docílíme suturou nebo ortodontickým drátem (připevněným k zubům pomocí adheziva nebo jako součást pevného ortodontického aparátu). Gerard a kol. [14] použili pro funkční fixaci transplantovaných zárodků zubů resorbovatelnou membránu.
- Aktivní ortodontický pohyb s transplantátem. Většina pacientů indikovaných k transplantaci zubu současně prodělává léčbu fixním ortodontickým aparátem. Ten je možné využít v období dlahování zubu. Pak je nutné aplikovat takový drátěný oblouk, který umožní funkční pohyb transplantátu (např. kličkový oblouk z pružného drátu). Aktivní ortodontické pohyby transplantátu je možné provádět za 1 měsíc po transplantaci u endodonticky ošetřených zubů s dokončeným vývojem kořene [30]. U zubů s nedokončeným vývojem kořene se doporučuje s aktivními pohyby čekat minimálně 3 měsíce [22]. Aktivní ortodontická extruze a rotace nemá vliv na dlouhodobé přežití jednokořenových zubů, ale nedoporučuje se u transplantovaných vícekořenových třetích molárů [7].
6. POSTUP PŘI AUTOTRANSPLANTACÍCH [16, 30]
Vyšetření a diagnostika.
Předpokladem pro provedení autotransplantace je dobrý zdravotní stav a dobrá úroveň ústní hygieny pacienta. Pacient musí být zároveň dostatečně motivován, aby pochopil a respektoval opatření související s touto metodou.
Plánování léčby.
Zaměřuje se především na dva důležité aspekty - výběr donorového zubu a načasování jednotlivých fází léčby. Za vhodný donorový zub se považuje takový, u kterého nevadí jeho ztráta v zubním oblouku (např. premolár indikovaný k extrakci z ortodontických důvodů pro korekci stěsnání, pro úpravu Angleovy II. třídy a velkého incizálního schůdku), který má jednoduchý tvar kořene (lépe druhý premolár, který má na rozdíl od prvního premoláru jednodušší systém kořenových kanálků), u kterého předpokládáme snadnou extrakci. (Retinované zuby v extrémních polohách nejsou vhodné z důvodu možného poškození při komplikované extrakci.) Prořezávající zuby s nedokončeným vývojem kořene mají jednak tlustší periodontální ligamentum a také nevyžadují velkou luxační sílu; při jejich vybavení proto mají větší úspěšnost než zuby s dokončeným vývojem [4], u kterého je optimální stadium vývoje kořene, jehož velikost odpovídá příjmovému místu (např. pro transplantaci do oblasti horních řezáků nejsou vhodné třetí moláry). Jak už bylo uvedeno výše, hojení transplantátu je založeno na průběhu a vzájemné souhře řady tkáňových změn v čase. Pečlivé načasování jednotlivých fází (ortodontická příprava příjmového místa, vlastní chirurgický výkon, případná endodontická léčba, pravidelné RTG kontroly, následná ortodontická léčba) je nezbytným předpokladem pro fyziologický průběh hojení.
Vlastní chirurgický výkon.
Na základě výsledků práce Andreasena a kol. [3, 4] se doporučuje následující postup (protokol):
- Profylaktické podání antibiotik 1 hodinu před výkonem, celkem po dobu 10 dní.
- Dezinfekce a anestezie operačního pole.
- Preparace příjmového lůžka nástroji při pomalých otáčkách a dostatečném chlazení. Vypreparované lůžko má mít přesně takovou velikost, aby umožnilo zavedení transplantátu bez narážení kořene na stěny lůžka. Na druhou stranu příliš velké lůžko také není vhodné. Nezajišťuje primární stabilitu transplantátu, a tak se komplikuje a prodlužuje nutné dlahování. Volný prostor mezi povrchem kořene a povrchem kostního lůžka se vyplní krevní sraženinou, která zhoršuje iniciální krevní zásobení a může vést k nekróze periodontálního ligamenta [20].
- Atraumatická extrakce donorového zubu z původního místa s cílem maximálně zachovat intaktní periodontální ligamentum a Hertwigovu epiteliální pochvu. Proto se doporučuje ponechat kolem prořezaného zubu gingivální lem a u neprořezaného zubu folikulární vak. Samozřejmostí je nijak se nedotýkat kořene transplantátu. Dříve prováděné transplantace s apektomií u zubů s dokončeným vývojem kořene měly malou úspěšnost právě proto, že manipulací se zubem docházelo k poškození buněk periodontálního ligamenta. Někteří autoři [30] doporučují nejprve extrahovat donorový zub, zkontrolovat jeho anatomický tvar, velikost a stav periodontálního ligamenta a poté preparovat příjmového lůžko. Tento postup ale vede k prodloužení extraaveolární doby.
- Umístění transplantovaného zubu do příjmového lůžka a kontrola jeho polohy zejména ve vztahu k okluzní rovině a k protilehlým zubům. Při funkčních pohybech čelistí nemá být transplantát zatěžován silami.
- Úprava a sutura laloku. Těsný uzávěr brání bakteriální invazi.
- Fixace (dlahování transplantátu) v nové poloze suturou či dlahou podle jeho primární stability.
- Chirurgický obvaz se doporučuje jako ochrana proti infekci na dobu 2 až 3 dní po výkonu.
- Výplachy úst např. chlorhexidinem po dobu 7 dní.
Kontrola průběhu hojení.
U zubů s uzavřeným foramen apicale je nutné 2 týdny po transplantaci zahájit endodontickou léčbu. U zubů s nedokončeným vývojem kořene, u kterých se předpokládá revaskularizace pulpy, se provede RTG snímek 2 měsíce po výkonu s cílem vyloučit zánětlivou resorpci. Dříve se RTG kontrola provádí při jiných známkách probíhajícího zánětu, např. zhoršující se viklavost transplantátu, bolest atd. Šest měsíců po transplantaci se provádí zkouška vitality a další RTG snímek pro kontrolu pokračujícího vývoje kořene a stavu dřeňové dutiny. Následují kontroly v šestiměsíčních intervalech (nebo dle potřeby dříve) doplněné o poklepové vyšetření pro detekci ankylózy.
7. DVOUFÁZOVÁ TRANSPLANTACE
V některých klinických případech je potřeba provést autotransplantaci zubu ve dvou fázích. Jsou to případy, kdy není v příjmovém místě dostatečný prostor pro zavedení transplantátu a je nutné prostor získat prostřednictvím pevného ortodontického aparátu. Současně ale donorový zub překáží tomuto ortodontickému pohybu. V první fázi se proto donorový zub extrahuje ze svého místa a do příjmového místa se transplantuje ve druhé fázi až po ortodontické přípravě. Mezi těmito fázemi je potřeba donorový zub ,,někde“ uchovat. Dříve se doporučovalo zašít donorový zub do měkkých tkání bukálního vaku. V současnosti je jednoznačnou metodou volby pro uchovávání tkání jejich zmražování (kryoprezervace) [18, 29].
8. ALOGENNÍ TRANSPLANTACE ZUBŮ
Z výsledků dlouhodobých sledování alotransplantovaných zubů vzešel obecně přijímaný názor, že tento typ transplantací je v současnosti velice těžko obhajitelný. Ve většině případů jsou imunologické reakce pro alotransplantát fatální [27]. Pouze v ojedinělých případech přežívají zubní alotransplantáty delší dobu, ale u většiny z nich se vyskytuje ankylóza, proto je nelze považovat za úspěšné [21].
Práce byla řešena v rámci projektu Stomatologického výzkumného centra č. 1 M0528.
MUDr. Pavlína Černochová, Ph.D.
Stomatologická klinika LF MU
a FN u sv. Anny
Pekařská 53
656 91 Brno
e-mail: pavlina.cernochova@fnusa.cz
Sources
1. Andreasen, J. O., Hjorting-Hansen, E.: Replantation of teeth. I. Radiographic and clinical study of 110 human teeth replanted after accidental loss. Acta Odont. Scan., roč. 24, 1966a, s. 263-286.
2. Andreasen, J. O., Hjorting-Hansen, E.: Replantation of teeth. II. Histological study of 22 replanted anterior teeth in humans. Acta Odontol. Scan., roč. 24, 1966b, s. 287-306.
3. Andreasen, J. O., Paulsen, H. U., Yu, Z., Bayer, T., Schwartz, O.: A long-term study of 370 autotransplanted premolars. Part II. Tooth survival and pulp healing subsequent to transplantation. Eur. J. Orthod., roč. 12, 1990, s. 14-24.
4. Andreasen, J. O., Paulsen, H. U., Yu, Z., Schwartz, O.: A long-term study of 370 autotransplanted premolars. Part III. Periodontal healing subsequent to transplantation. Eur. J. Orthod., roč. 12, 1990, s. 25-37.
5. Bauss, O., Sadat-Khonsari, R., Engelke, W., Kahl-Nieke, B.: Results of transplanting developing third molars as part of orthodontic space management. Part 1: Clinical and radiographic results. J. Orofac. Orthop./Fortschr. Kieferorthop., roč. 63, 2002, č. 6, s.483-492.
6. Bauss, O., Sadat-Khonsari, R., Engelke, W., Kahl-Nieke, B.: Results of transplanting developing third molars as part of orthodontic space management. Part 2: Results following the orthodontic treatment of transplanting developing third molars in cases of aplasia and premature loss of teeth with atrophy of the alveolar process. J. Orofac. Orthop., roč. 64, 2003, č. 1, s. 40-47.
7. Bauss, O., Schwestka-Polly, R., Kiliaridis, S.: Influence of orthodontic derotation and extrusion on pulpal and periodontal condition of autotransplanted immature third molars. Am. J. Orthod. Dentofacial Orthop., roč. 125, 2004, č. 4., s. 488-496.
8. Berglund, L., Kurol, J., Kvint, S.: Orthodontic pre-treatment prior to autotransplantation of palatally impacted maxillary canines: case reports on a new approach. Eur. J. Orthod., roč. 18, 1996, s. 449-456.
9. Claus, I., Laureys, W., Cornelissen, R., Dermaut, L. R.: Histologic analysis of pulpal revascularization of autotransplanted immature teeth after removal of the original pulp tissue. Am. J. Orthod. Dentofacial Orthop., roč. 125, 2004, č. 1, s. 93-99.
10. Czochrowska, E. M., Semb, G., Stenvik, A.: Nonprosthodontic management of alveolar clefts with 2 incisors missing on the cleft side: a report of 5 patients. Am. J. Orthod. Dentofacial Orthop., roč. 122, 2002, s. 587-592.
11. Czochrowska, E. M., Stenvik, A., Album, B., Zachrisson, B. U.: Autotransplantation of premolars to replace maxillary incisors: A comparison with natural incisors. Am. J. Orthod. Dentofacial Orthop., roč. 118, 2000, č. 6, s. 592-600.
12. Czochrowska, E. M., Stenvik, A., Bjercke, B., Zachrisson, B. U.: Outcome of tooth transplantation: Survival and success rates 17-41 years posttreatment. Am. J. Orthod. Dentofacial Orthop., roč. 121, 2002, č. 2, s. 110-119.
13. Gardiner, G. T.: The autogenous transplantation of maxillary canine teeth. Br. Dent. J., roč. 146, 1979, s. 382-385.
14. Gerard, E., Membre, H., Gaudy, J. F., Mahler, P., Bravetti, P.: Functional fixation of autotransplanted tooth germs by using bioresorbable membranes. Oral Surg. Oral Med. Oral Pathol. Oral Radiol. Endod., roč. 94, 2002, č. 6, s. 667-672.
15. Jonsson, T., Sigurdsson, T. J.: Autotransplantation of premolars to premolar sites. A long-term follow-up study of 40 consecutive patients. Am. J. Orthod. Dentofac Orthop., roč. 125, 2004, s. 668-675.
16. Kristerson, L.: Autotransplantation of human premolars. Int. J. Oral Surg., roč. 14, 1985, s. 200-213.
17. Kristerson, L., Lagerstrom, L.: Autotransplantation of teeth in cases with agenesis or traumatic loss of maxillary incisors. Eur. J. Orthod., roč. 13, 1991, s. 486-492.
18. Laureys, W., Beele, H., Cornelissen, R., Dermaut, L. R.: Revascularization after cryopreservation and autotransplantation of immature and mature apicoectomized teeth. Am. J. Orthod. Dentofacial Orthop., roč.119, 2001, č. 4, s. 346-352.
19. Myrlund, S., Stermer, E. M., Album, B., Stenvik, A.: Root length in transplanted premolars. Acta Odontol. Scan., roč .62, 2004, s. 132-136.
20. Nethander, G., Andersson, J. E., Hirsch, J. M.: Autogenous free tooth transplantation in man by a 2-stage operation technique. Int. J. Oral Maxillofac. Surg., roč. 17, 1988, s. 330-336.
21. Nordenram, A.: Allogeneic tooth transplantation with an observation time of 16 years. Clinical report of 32 cases. Swed. Dent. J., roč. 6, 1982, s. 149-156.
22. Paulsen, H. U., Andreasen, J. O., Schwartz, O.: Pulp and periodontal healing, root development and root resorption subsequent to transplantation and orthodontic rotation: A long-term study of autotransplanted premolars. Am. J. Orthod. Dentofac Orthop., roč. 108, 1995, č. 6, s. 630-640.
23. Schatz, J. P., Joho, J. P.: A clinical and radiologic study of autotransplanted impacted canines. Int. J. Oral Maxillofac. Surg., roč. 22, 1993, s. 342-346.
24. Schatz, J. P., Joho, J. P.: Indications of autotransplantation of teeth in orthodontic problem cases. Am. J. Orthod. Dentofac Orthop., roč. 106, 1994, č. 4, s. 351-357.
25. Schneider, P. M.: A comparison of autotransplantation and orthodontics in a case exhibiting two ectopic upper cuspids. Aust. J. Orthod., roč. 15, 1999, č. 5, s. 308-312.
26. Schuman, N. J., Owens, B. M., Mincer, H. H.: Dental transplants: discussion and case report. J. Clin. Pediatr. Dent., roč. 21, 1997, č. 4, s. 281-285.
27. Slagsvold, O., Bjercke, B.: Applicability of autotransplantation in cases of missing upper anterior teeth. Am. J. Orthod., roč. 74, 1978, č. 4, s. 410-421.
28. Slagsvold, O., Bjercke, B.: Autotransplantation of premolars with partly formed roots. A radiographic study of root growth. Am. J. Orthod., roč. 66, 1974, č. 4, s. 355-366.
29. Temmerman, L., De Pauw, G. A., Beele, H., Dermaut, L. R.: Tooth transplantation and cryopreservation: State of the art. Am. J. Orthod. Dentofacial Orthop., roč. 129, 2006, č. 5, s. 691-695.
30. Tsukiboshi, M.: Autotransplantation of teeth: requirements for predictable success. Dent. Traumatol., roč. 18, 2002, s. 157-180.
Labels
Maxillofacial surgery Orthodontics Dental medicineArticle was published in
Czech Dental Journal

2009 Issue 1
- What Effect Can Be Expected from Limosilactobacillus reuteri in Mucositis and Peri-Implantitis?
- The Importance of Limosilactobacillus reuteri in Administration to Diabetics with Gingivitis
Most read in this issue
- Disc Plication as an Operation Method of Temporomandibular Joint Disc Dislocation
- Dental Transplantation
- Advances in Pharmacotherapy of Oral Mucosa Diseases
- Sonic Techniques of Preparation of Hard Dental Tissue
