Využití zobrazovacích vyšetřovacích metod při diagnostice osteonekrózy čelistí vzniklé v souvislosti s léčbou bisfosfonáty
The Use of Imaging Methods in the Diagnosis of Bisphosphonate-related Osteonecrosis of the Jaw
Objectives:
Osteonecrosis of the jaws is a rare side effect of bisphosphonate therapy, occurring especially in oncological patients but also in patients with metabolic bone diseases. Because it is a relatively recently described disease (year 2003), the etiopathogenesis of these lesions has not yet been fully clarified, there is also no consensus for their treatment. Conservative as well as surgical therapy leads to complete healing in a small percentage of cases only, the emphasis is therefore placed on preventive measures. The diagnosis is based primarily on patient‘s history and clinical examination, without the need of using imaging methods. Pathological changes in this jawbone necrosis imagined by any of known methods are nonspecific only, distinction of these lesions from other pathological condition is difficult. Imaging of jawbones is important for disease staging and determining the real extent of bone lesion, which does not correlate with the extent of exposed necrotic bone into the oral cavity. These information are useful mainly during the planning of surgical therapy, ie. resections of the jaws. Detection of associated complications such as pathological fractures, deep neck space infections or maxillary sinusitis is another kind of use. Some of the imaging methods seem to be good in early detection of subclinical lesions or even for differentiation of osteonecrosis from neoplastic jawbone disease. The ability to fulfill these criteria is different for each type of imaging examination, so far the most useful imaging methods are hybrid methods which combine functional and morphological imaging. This hybrid imaging gives information not only about structural pathological changes in the jaws and surrounding soft tissues, but also about osteoblast activity and bone metabolism. There is not enough reported cases of such an imaging in the indication of bisphosphonate-related osteonecrosis of the jaw. High price of some of these examinations is also a limiting factor.
Aim of study:
In this review article the authors summarize the current knowledge of the use of all available imaging methods in the diagnosis of bisphosphonate-related osteonecrosis of the jaw (radiography, computed tomography, cone beam computed tomography, magnetic resonance imaging, bone scintigraphy and single photon emission computed tomography, positron emission tomography and hybrid imaging methods)
Key words:
imaging methods – osteonecrosis of the jaw – bisphosphonates
:
L. Hauer 1
; J. Baxa 2; D. Hrušák 1; L. Hostička 1; P. Andrle 1
:
Stomatologická klinika LF UK a FN Plzeň
1; Klinika zobrazovacích metod LF UK a FN Plzeň
2
:
Česká stomatologie / Praktické zubní lékařství, ročník 112, 2012, 1, s. 4-13
:
Review Article
Úvod do problematiky:
Osteonekróza čelistí je vzácný nežádoucí účinek bisfosfonátové terapie vznikající především u onkologicky nemocných, ale i u pacientů s metabolickým onemocněním skeletu. Vzhledem k tomu, že se jedná o relativně nedávno popsané onemocnění (rok 2003), dosud nebyla plně objasněna etiopatogeneze těchto lézí, není ani jasný konsenzus pro jejich léčbu. Konzervativní stejně jako chirurgická terapie vede k úplnému zhojení jen v malém procentu případů, důraz je proto kladen na preventivní opatření. Stanovení diagnózy je založeno především na anamnestických údajích a na klinickém vyšetření, bez nutnosti využití zobrazovacích vyšetřovacích metod. Patologické změny při této nekróze čelistních kostí zobrazené všemi dosud známými metodami jsou pouze nespecifické, neodlišující tyto léze od jiných čelistních patologií. Zobrazení čelistních kostí má proto význam především v rámci stagingu onemocnění a ve stanovení skutečného rozsahu kostního postižení, který nekoreluje s rozsahem obnažené nekrotické kosti v dutině ústní. Tyto informace jsou pak přínosné především při plánování chirurgické terapie, tzn. resekčních výkonech na čelistech. Dalším využitím je pak detekce přidružených komplikací, jakými jsou např. patologické zlomeniny, kolemčelistní záněty nebo maxilární sinusitida. Některé z vyšetřovacích metod se jeví jako slibné v odhalování časných subklinických lézí nebo dokonce v rozlišení osteonekrózy od neoplastického postižení čelistí. Schopnost splňovat výše zmíněné klinické požadavky je u jednotlivých vyšetřovacích metod odlišná, jako nejvíce přínosné se zatím jeví metody hybridní, které kombinují funkční zobrazení se zobrazením morfologickým. Tato vyšetření dávají informaci nejen o strukturálních patologických změnách v čelistech a okolních měkkých tkáních, ale i o osteoblastické aktivitě a kostním metabolismu. Zatím však není dostatek popsaných případů využití těchto metod v indikaci osteonekrózy čelistí, limitem je také vysoká cena některých těchto vyšetření.
Cíl práce:
Autoři v předkládaném přehledovém sdělení shrnují současné poznatky týkající se využití všech dostupných zobrazovacích vyšetřovacích metod při diagnostice osteonekrózy čelistí vzniklé v souvislosti s léčbou bisfosfonáty (skiagrafie, počítačová tomografie, cone beam počítačová tomografie, magnetická rezonance, kostní scintigrafie a jednofotonová emisní výpočetní tomografie, pozitronová emisní tomografie a metody hybridní).
Klíčová slova:
zobrazovací vyšetřovací metody – osteonekróza čelistí – bisfosfonáty
ÚVOD
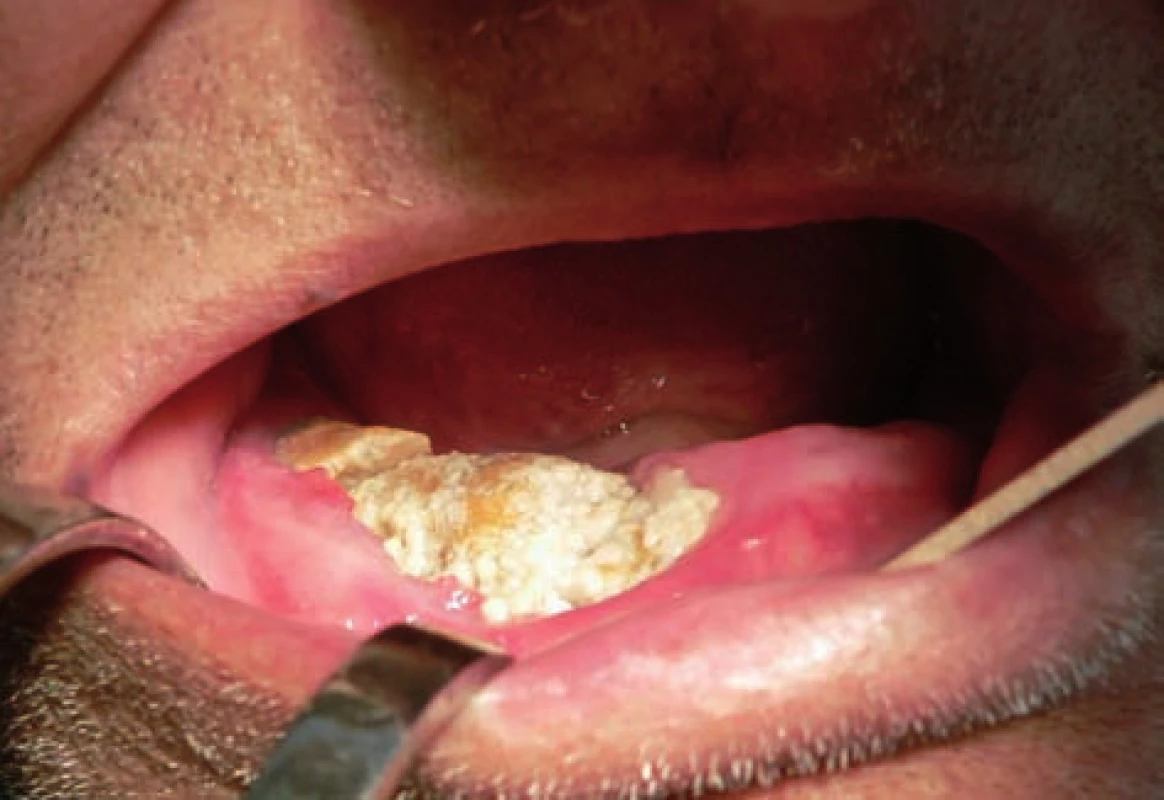
Osteonekróza čelistí vzniklá v souvislosti s léčbou bisfosfonáty je definována jako ložisko obnažené kosti v maxilofaciální oblasti, přičemž pacienti musejí splňovat všechny tři následující podmínky – 1. perzistence obnažené kosti po dobu více jak osmi týdnů, 2. současné užívání perorálních či intravenózních bisfosfonátů nebo anamnestické informace o jejich užívání v minulosti, 3. pacienti bez prodělané radioterapie v oblasti hlavy a krku, kde by čelist byla v ozařovaném poli [5]. Přítomnost obnažené nekrotické kosti čelistí může být doprovázena bolestí, příznaky z postižení nervových struktur (parestezie, hypestezie), známkami zánětu tvrdých a měkkých tkání (otok, hnisavá exsudace, zevní i intraorální píštěle) a přítomností patologické zlomeniny nebo oronazální či oroantrální komunikace s příznaky zánětu čelistní dutiny. Bisfosfonáty jsou léky, které působením na osteoklasty inhibují kostní resorpci. Využívají se k léčbě celé řady metabolických kostních chorob (osteoporóza, Pagetova kostní choroba, osteogenesis imperfecta aj.) a postižení skeletu při maligních onemocněních (mnohočetný myelom, kostní metastázy solidních karcinomů). Zabraňují ztrátě kostní hmoty a tak předcházejí komplikacím jako jsou patologické zlomeniny, nádorem vyvolaná hyperkalcemie a kostní bolest. Nekrózy čelistí vznikají v podstatě jen při terapii nejvíce účinnými léky z této skupiny, a to dusík obsahujícími bisfosfonáty (aminobisfosfonáty), především pokud jsou užívané z onkologické indikace. Ostatní případy jsou méně časté. Patogeneze těchto lézí je nejasná, pravděpodobně multifaktoriální; za hlavní mechanismus je považován útlum kostní remodelace [5]. Nejčastějším spouštěcím faktorem pro vznik těchto osteonekróz je dentoalveolární chirurgický výkon, mohou ovšem vznikat i spontánně. Se vzrůstající preskripcí bisfosfonátů vzrůstá i incidence těchto lézí, které ale stále patří mezi vzácné komplikace této léčby. Ke stanovení diagnózy osteonekrózy čelistí vzniklé v souvislosti s léčbou bisfosfonáty většinou postačují anamnestické údaje a klinické vyšetření (obr. 1, 2, 3). Vyšetření jednotlivými zobrazovacími metodami se ukazují jako nespecifická, neodlišující tyto léze od některých jiných patologií (např. dlaždicobuněčný karcinom s invazí do kosti, osteomyelitida aj.). Tato vyšetření jsou však již nezbytná při stagingu onemocnění a od něj odvozené terapie, neboť třetí stadium je definováno i na základě radiologických známek (tab. 1) [5]. Ideální zobrazovací vyšetřovací metoda by měla být schopna stanovit přesný rozsah nekrózy čelisti, který většinou neodpovídá velikosti slizničního defektu s obnaženou kostí v ústní dutině [2, 12]. Tento údaj je nezbytný pro chirurgickou terapii, tzn. resekční výkony. Dále by měla být schopna detekovat přidružené komplikace, jako např. patologickou zlomeninu čelisti, kolemčelistní zánět (rozlišení flegmóny od abscesu, krční lymfadenopatie) nebo maxilární sinusitidu. Jasné rozlišení osteonekrózy od nádorového postižení čelistí při základním onemocnění, tzn. od metastáz při generalizaci solidních karcinomů (prostaty, prsu, plic, ledvin) nebo od osteolytického postižení při mnohočetném myelomu, by mohlo zabránit zbytečným biopsiím čelistních kostí při této diagnóze. Kostní biopsie je coby invazivní výkon zatížena rizikem zhoršení klinických příznaků osteonekrózy, která má navíc nespecifický histologický obraz. Další nespornou výhodou by bylo rozpoznání subklinických fází kostní nekrózy (0. stadium), kdy je kost ještě kryta intaktními měkkými tkáněmi. Mohlo by se tak zabránit nejčastějšímu spouštěcímu mechanismu, tedy dentoalveolárnímu chirurgickému výkonu, eventuálně by se mohla v některých případech upravit antiresorpční léčba, což by hypoteticky mohlo zabránit rozvoji osteonekrózy.
![Staging osteonekrózy čelistí vzniklé v souvislosti s léčbou bisfosfonáty podle AAOMS [5]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/7b9687bcc444dda6580ae46d6e866793.png)

Cílem této práce je shrnout současné poznatky o zobrazení těchto lézí dostupnými vyšetřovacími metodami, kterými jsou skiagrafie (RTG), cone beam počítačová tomografie (CB CT), počítačová (výpočetní) tomografie (CT), magnetická rezonance (MR), metody nukleární medicíny – kostní scintigrafie a jednofotonová emisní výpočetní tomografie (SPECT), pozitronová emisní tomografie (PET) a metody hybridní (nejčastěji PET/CT, SPECT/CT) s jejich klinickým využitím ve výše zmiňovaných indikacích.
ZOBRAZOVACÍ METODY DIAGNOSTIKY OSTEONEKRÓZY ČELISTÍ
Z hlediska zobrazovacích vyšetření je nutné mít na paměti, že kostní tkáň je schopna jen omezeně reagovat na patologické podněty, nehledě na jejich etiologii. Proto stejně jako u jiných patologických stavů i v případě osteonekrózy čelistí se v závislosti na stadiu léze setkáváme s osteolýzou, osteosklerózou a periostální nebo endostální reakcí spojenou s kostní apozicí [1]. Jednotlivé projevy se mohou vyskytovat samostatně, častěji však v různých kombinacích. Radiologicko-morfologické znaky můžeme rozdělit na znaky způsobené přímým účinkem bisfosfonátů a na ty, které vznikají následkem sekundární infekce – osteomyelitidy. Mezi prvně jmenované patří zvýraznění a zesílení lamina dura, sklerotizace spongiózy, která může v oblasti mandibulárního kanálu způsobit jeho zúžení, a zesílení kosti kortikální [1]. Tyto příznaky, které mohou být patrné ještě před expozicí nekrotické kosti do ústní dutiny (0. stadium), jsou pravděpodobně způsobeny antiresorpčním účinkem bisfosfonátů, umožňujícím prodlouženou sekundární mineralizaci se zvýšením kostní denzity. Osteoskleróza obvykle začíná na alveolárním výběžku, kde za fyziologických okolností probíhá nejintenzivnější kostní remodelace, a poté se šíří dále do spongiózní kosti těla čelisti. Za radiologické, ale i klinické známky sekundární infekce v oblasti nekrotické kosti je považována neostře ohraničená, nepravidelná osteolýza, tvorba píštělí, sekvestrů, periostální reakce, v pozdějším stádiu i kalcifikovaná, a reaktivní perifokální osteoskleróza [1]. V pokročilých klinických stadiích je možné zaznamenat patologické zlomeniny a oronazální nebo oroantrální komunikace bez/se známkami maxilární sinusitidy (hyperplastická sliznice, přítomnost exsudátu v dutině).
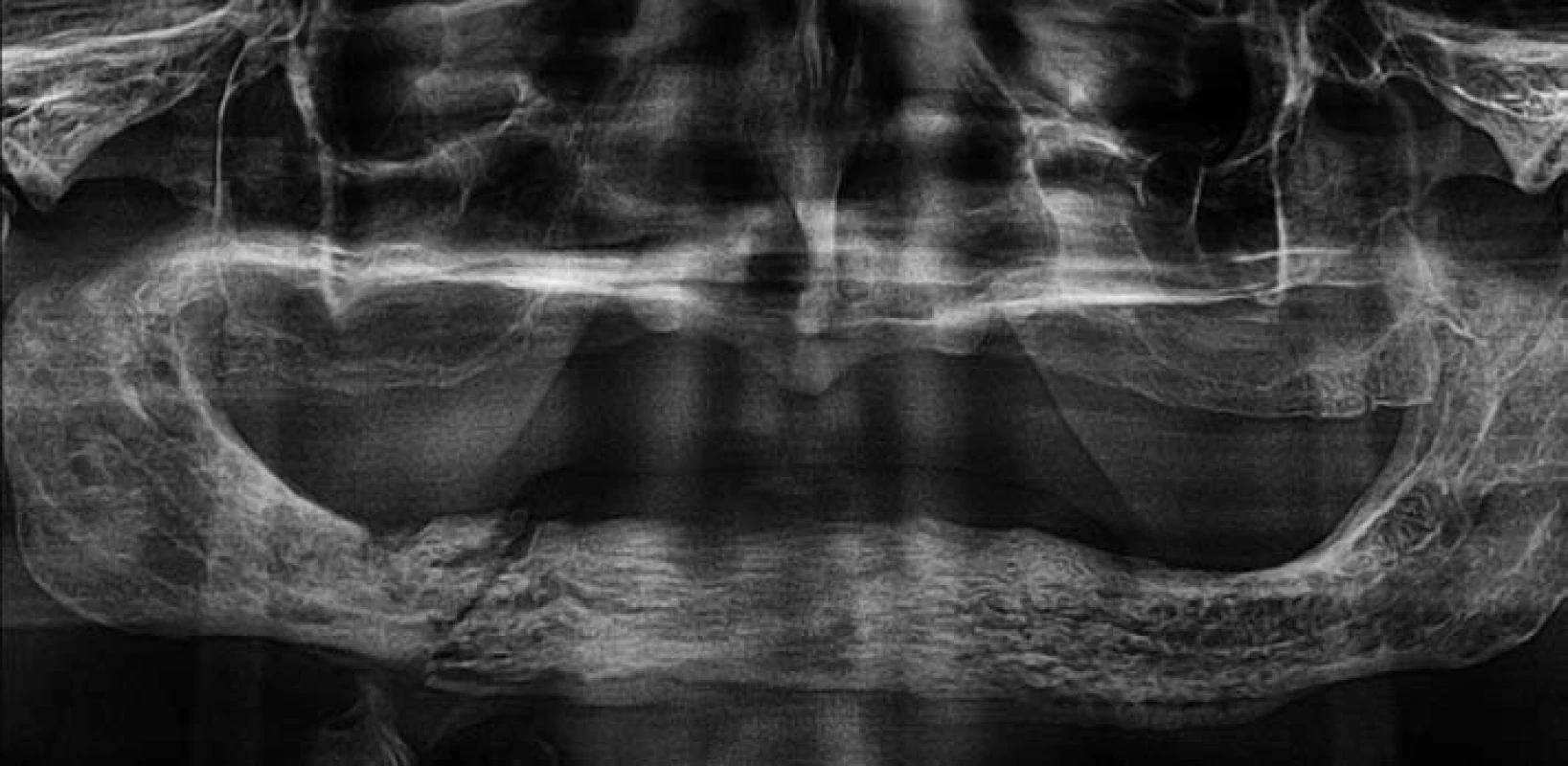
I když jsou určité patologické změny při této nekróze čelistí samozřejmě patrné i na intraorálním rentgenogramu, pro větší přehlednost a zobrazení celých čelistí je první volbou ortopantomogram (OPG) (obr. 4). Jedná se o vyšetření pouze s dvoudimenzionálním zobrazením a s nižší senzitivitou jak pro detekci periostální reakce, tak i pro počínající sekvestraci kosti. Časné nebo malé léze (subklinické nebo s krátkým intervalem od vzniku, < 1 cm) většinou nejsou na skiagramu patrné stejně tak jako „zarakvující“ se sekvestr (involucrum), což je stav, kdy novotvořená kost produkovaná periostem postupně obklopuje sekvestr pevným kostěným pouzdrem [1, 7]. Nejčastějším nálezem na OPG je nepravidelná kostní skleróza, jejíž rozsah se pohybuje od pouhého ztluštění lamina dura až po osteopetrotické vzezření čelisti [11]. U pokročilých lézí je častá nepravidelná osteolýza někdy i s patrnou sekvestrací kosti. Aby byla osteolytická léze na OPG patrná, je nutná třiceti až padesáti procentní ztráta kostního minerálu [4]. Častým nálezem jsou i nezhojené extrakční rány, buď zcela prázdné, nebo s perzistencí nezremodelované kosti. Podle jedné studie byla v souboru 24 pacientů osteonekróza čelistí detekovatelná na OPG pouze v 54 % případů, oproti 92 % na MR a 96 % na CT [11]. Je třeba si také uvědomit, že na OPG nelze vzhledem k nekonstantnímu zvětšení provádět přesnou metrickou analýzu.
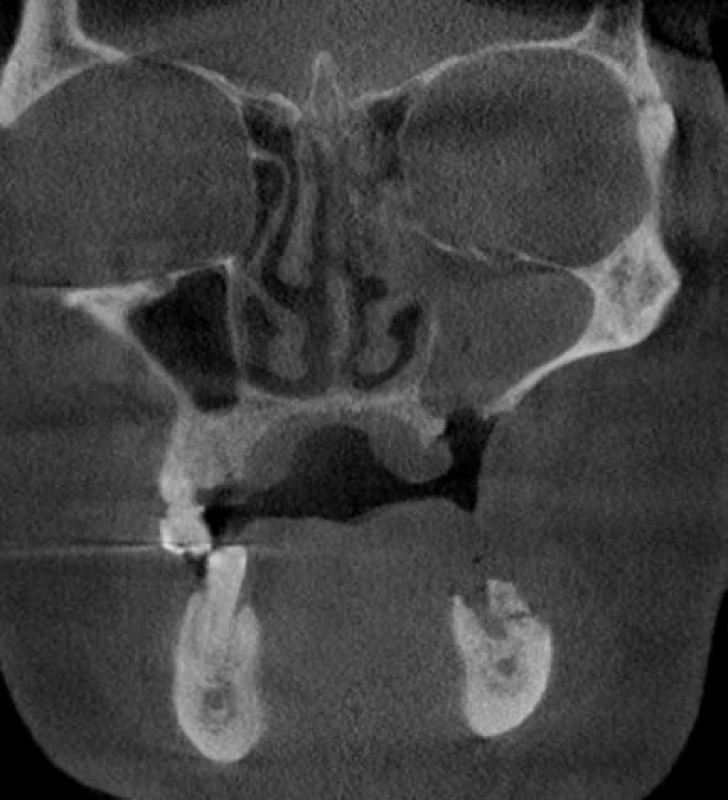
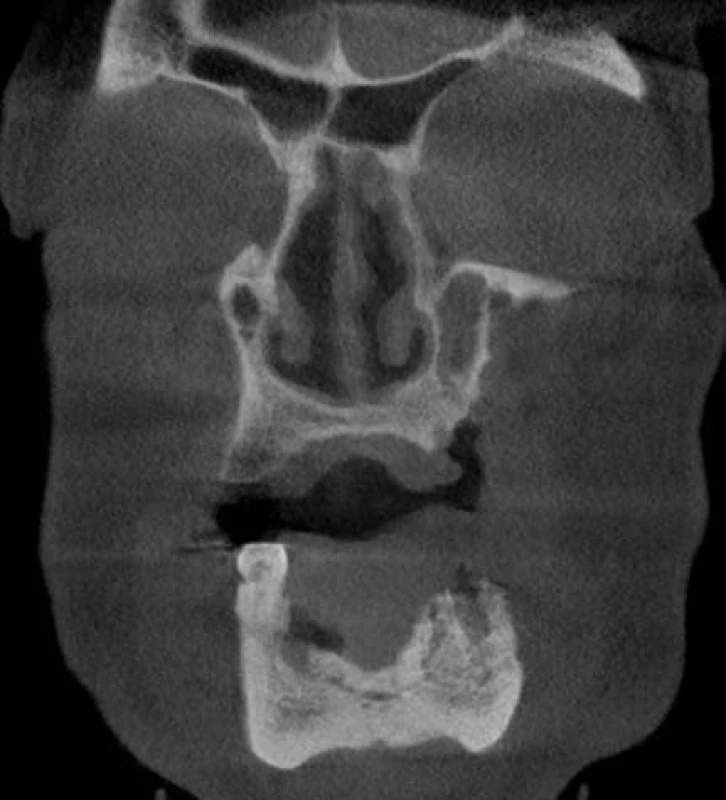
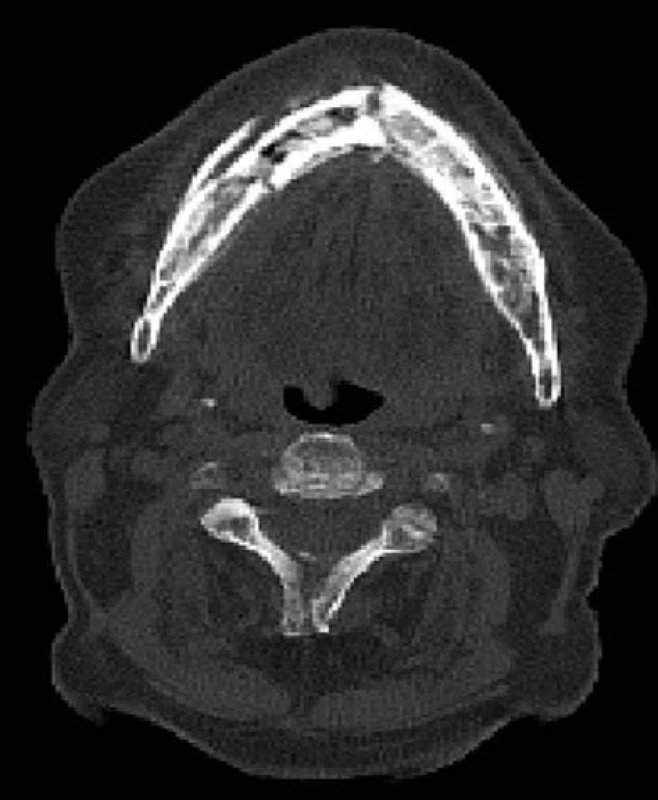
K upřesnění lokalizace, rozsahu a tíže postižení je tedy lépe využít třídimenzionálních zobrazovacích metod (CB CT, CT, MR). CB CT je relativně nová vyšetřovací metoda pro tvrdé tkáně maxilofaciální oblasti. Tato technika s krátkým expozičním časem je zatížená jen nízkou dávkou záření, umožňuje vysoké prostorové rozlišení s možností volumometrie a další nespornou výhodou je i její dostupnost a možnost využití v běžných ambulantních zubních praxích (obr. 5, 6). Oproti CT je i cena vyšetření nižší, avšak CB CT poskytuje horší tkáňové rozlišení, měkké tkáně nelze touto metodou spolehlivě hodnotit [1, 9]. Obě metody dokáží dobře zobrazit přesnou lokalizaci a rozsah kostních, ale pouze morfologických změn (přítomnost kostních sekvestrů, periostální reakce s kostní apozicí, vzdálenost patologických změn od nervových struktur nebo čelistní dutiny, patologické změny v čelistní dutině, hrozící či již přítomná patologická zlomenina aj.) MR se díky své schopnosti rozpoznat edém kostní dřeně a nekalcifikovanou periostální reakci jeví jako vhodná metoda k časné detekci lézí ještě před objevením se obnažené kosti v dutině ústní [1, 6]. Takovéto časné subklinické léze jsou hypointenzivní v T1-obraze, v T2-obraze se projevují zvýšenou intenzitou signálu [2, 7]. Dosud však není dostatečné množství popsaných případů zobrazení časných lézí na MR. Pokročilá stadia osteonekrózy jsou v T1-obraze také hypointenzivní, vzhled lézí v T2-obraze je variabilní, spíše převládá snížení signálu, hyperintenzivní může být periferie lézí [2, 7]. T2-zobrazení na MR koreluje s histologickým nálezem, kdy zvýšení intenzity signálu znamená osteomyelitický, zatímco snížení nekrotický charakter lézí [2, 7]. MR je i velice senzitivní metodou pro diagnostiku zánětlivého postižení měkkých tkání při čelistní osteonekróze (hyperintenzivní v T2-obraze). Metody CB CT, CT a MR, díky zobrazení jen morfologických změn, které vznikají až s určitou latencí jako následek probíhajícího patologického procesu, nezobrazují přesný rozsah čelistních lézí. Velikost čelistního postižení stanovená podle těchto vyšetření je oproti skutečnému stavu často podhodnocena [11].
Pokud vycházíme z předpokladu, že při vzniku osteonekrózy čelistí funkční změny předcházejí změnám anatomickým, mají metody funkčního zobrazování, tedy metody nukleární medicíny, výhodu v časné diagnostice onemocnění (před objevením se obnažené kosti v ústní dutině). Při kostní scintigrafii se nejčastěji jako vhodné osteotropní radiofarmakum, které se váže na hydroxyapatit a vychytává se ve skeletu v místech se zvýšenou osteoblastickou aktivitou, využívá 99mTc-MDP (metylendifosfonát značený metastabilním techneciem 99). MDP je látka chemickou strukturou blízká bisfosfonátům, jejichž podávání ale výsledek toho vyšetření neovlivňuje [8]. Kostní scintigrafie může být provedena jako celotělová scintigrafie skeletu, statická cílená scintigrafie čelistních kostí nebo třífázová scintigrafie skeletu (zachycující krevní průtok, tkáňovou perfuzi a metabolický obrat kostních buněk – osteoblastickou aktivitu) (obr. 7). Zobrazení může být planární nebo tomografické (SPECT). V oblasti časných lézí může být při kostní scintigrafii přítomno snížené vychytávání radiofarmaka, i když se podle publikovaných prací jedná spíše o vzácný jev, zvýšená kumulace radiofarmaka je frekventnější [7]. Podle jedné z publikovaných studií byla zaznamenána zvýšená metabolická aktivita v čelistech v 66 % případů ze skupiny 35 pacientů ještě před obnažením nekrotické kosti do dutiny ústní, ke kterému došlo právě v lokalitách detekovaných při tomto vyšetření [10]. U pokročilých stadií onemocnění je pak registrována zvýšená metabolická aktivita s možností zobrazení centrálního výpadku (v závislosti na velikosti léze a scintigrafické metodě).
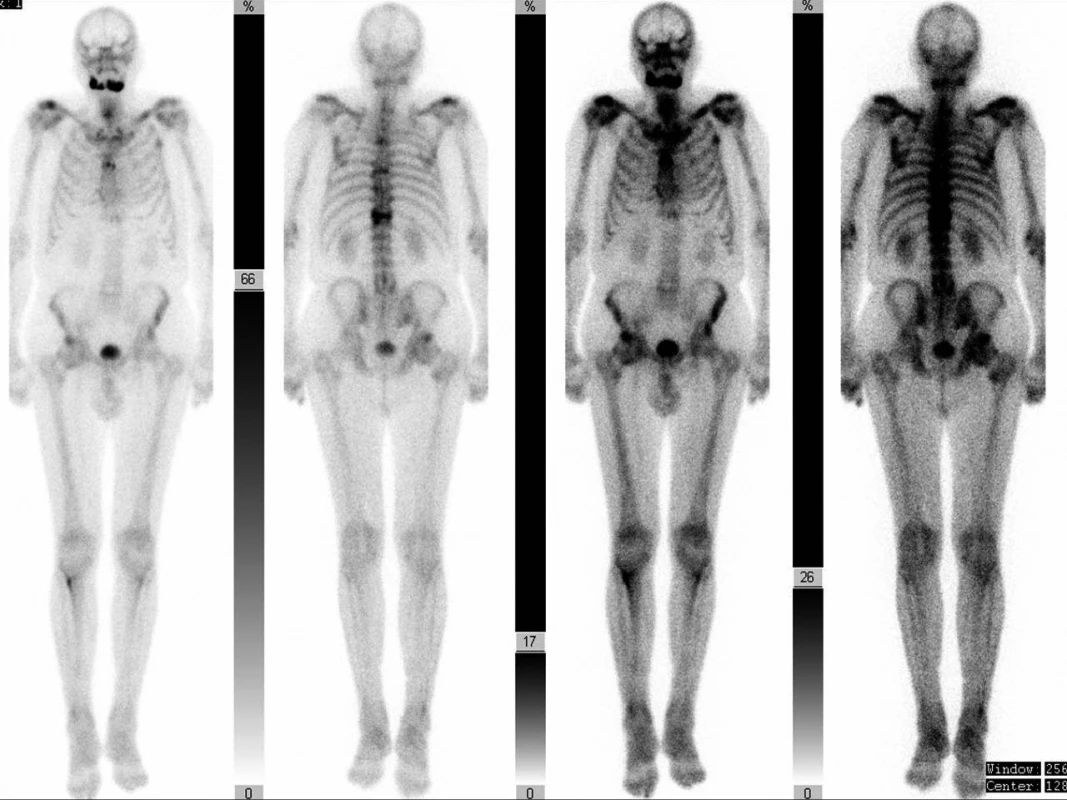
Ve shrnutí lze konstatovat, že zvýšené vychytávání radiofarmaka je obecně zaznamenáváno v 60–90 % případů čelistních osteonekróz [7]. Nekrotická kost ale nemá osteoblastickou aktivitu a je avaskulární, proto by zde teoreticky nemělo k tomuto jevu vůbec docházet. Častý výskyt lézí s vysokou metabolickou aktivitou je tak zdůvodňován zvýšeným vychytáváním radiofarmaka buď v reaktivní kosti na periferii lézí nebo v důsledku infekce – osteomyelitidy [4, 7]. Oproti RTG nebo CT je rozsah postižené kosti při vyšetření kostní scintigrafií větší, což je dáno charakterem vyšetřovací metody, která je funkčním zobrazením a ukazuje tak přesněji skutečnou velikost patologického procesu (většinou rozsah zánětu). Opakované kostní scany čelistí mohou být využity i pro monitoraci léčebné odpovědi. Kostní scintigrafie je sice metodou vysoce senzitivní, ale nízce specifickou pro detekci nejen osteonekrózy čelistí (nejčastějším nálezem je zvýšená metabolická aktivita při odontogenních infekčních fokusech v čelistech). Nevýhodou je též pro klinického lékaře nesnadná přesná lokalizace zjištěných abnormalit kostního metabolismu, hlavně při planárním zobrazení. Nízkou specificitu metod nukleární medicíny lze významně zvýšit kombinací s morfologickým zobrazením, zejména CT. Jednou z těchto hybridních metod je SPECT/CT vyšetření (fúzní zobrazení SPECT s CT), které při zachování senzitivity SPECT záznamu, poskytuje také dobré prostorové rozlišení a umožňuje přesnou lokalizaci patologického procesu (obr. 8, 9). Díky kombinaci zobrazení kostního metabolismu (osteoblastické aktivity) a strukturálních změn je dobře patrný rozsah postižení, může být i dobře rozlišitelné osteonekrotické jádro od okolní viabilní hyperreaktivní kosti [4]. Rozlišovací schopnost morfologického hodnocení je obecně závislá na typu CT přístroje, který je součástí přístroje hybridního.
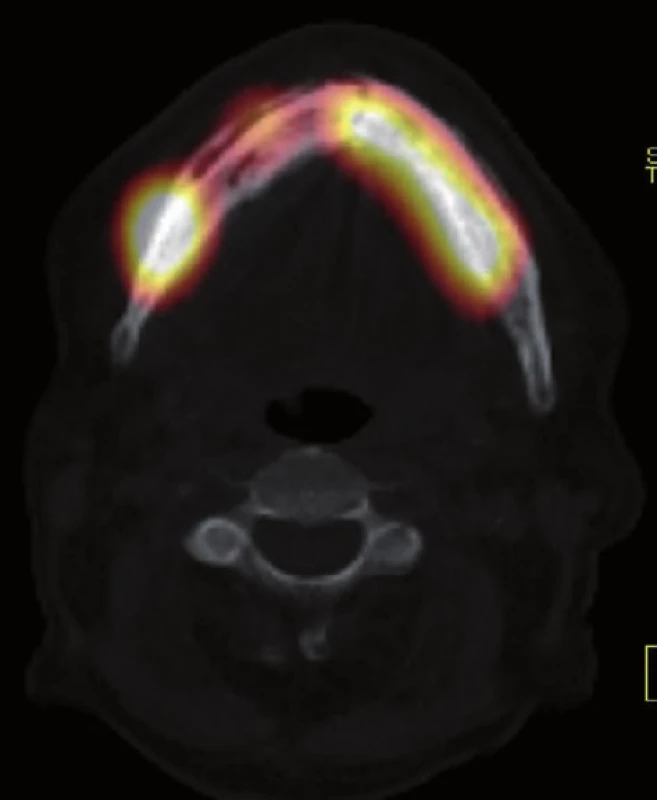
Zajímavou variantou je možnost tzv. off-line fúze záznamu z kostní scintigrafie a obrazové dokumentace z multidetektorového CT. Tento postup umožní velmi kvalitní hodnocení jak morfologického, tak metabolického obrazu a zároveň nezatíží vyšetřovaného doplňujícími vyšetřeními a tím i vyšší radiační dávkou.
Zatím není dostatek publikovaných studií ohledně využití PET vyšetření při diagnostice osteonekrózy čelistí vzniklé v souvislosti s léčbou bisfosfonáty. Jako radiofarmakum se využívají 18F-FDG (fluordeoxyglukóza značená radioaktivním fluorem 18F) a 18F-NaF (fluorid sodný značený radioaktivním fluorem 18F). Při obou těchto vyšetření se oblast osteonekróz projevuje zvýšenou akumulací radiofarmaka [7, 12]. Vyšetření pomocí 18F-FDG mapuje metabolismus glukózy, který je v místech kostní nekrózy zvýšený především díky probíhajícímu konkomitantnímu zánětu – osteomyelitidy. 18F-NaF se pak zvýšeně vychytává přímo v osteoblastech a odlišuje tak místa s různě vysokou osteoblastickou aktivitou. Z tohoto důvodu se vyšetření s radioaktivním fluoridem sodným z indikace čelistních nekróz jeví nadřazené předešlému, vizuálně se také projevuje intenzivnějším signálem [12]. Hybridní metoda PET/CT pak skýtá podobné výhody jako SPECT/CT vyšetření (obr. 10). U pacientů s mnohočetným myelomem, kteří užívají bisfosfonáty, se k odlišení nekrózy čelistních kostí od neoplastického osteolytického postižení čelistí při základním onemocnění dá využít kombinace 99mTc-sestamibi SPECT a 18F-FDG PET/CT. Zatímco v osteolytických lézích způsobených maligním onemocněním dochází k vychytávání radiofarmaka jak při 99mTc-sestamibi SPECT, tak i při 18F-FDG PET/CT vyšetření, v oblasti osteonekróz se vychytává radiofarmakum jen při 18F-FDG PET/CT [3]. Pokud by byla potvrzena účinnost této vyšetřovací strategie i v dalších studiích, mohlo by se tímto postupem zabránit zbytečným biopsiím čelistí. Na závěr je třeba podotknout, že zobrazení osteonekrózy čelistí vzniklé v souvislosti s léčbou bisfosfonáty metodami nukleární medicíny se liší od nekróz ostatních částí lidského skeletu, tedy takzvaných avaskulárních kostních nekróz, neboli osteochondróz. Tyto se v prvních týdnech jeví jako chladná ložiska (defekt akumulace) a teprve po jejich vaskularizaci, hojení a přestavbě dochází k difuzně zvýšenému vychytávání radiofarmaka, která přetrvává měsíce.
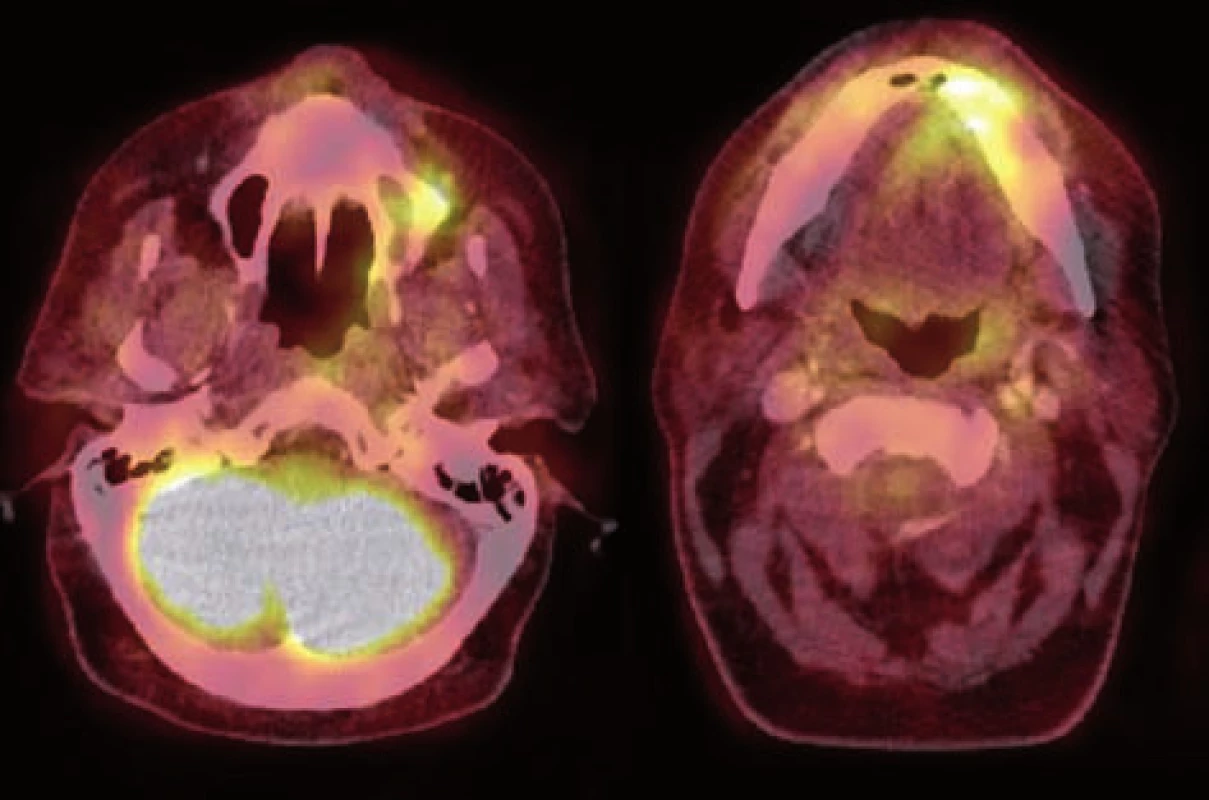
ZÁVĚR
Zobrazovací vyšetřovací metody ukazují při osteonekróze čelistí vzniklé v souvislosti s léčbou bisfosfonáty jen málo specifický patologický nález a jejich hlavním významem je stanovení lokalizace a přesného rozsahu lézí, diagnostika raných fází osteonekrózy, diagnostika přidružených komplikací, do jisté míry i vyloučení jiných onemocnění čelistí a zhodnocení stavu čelistních kostí před chirurgickými výkony. Jako nejslibnější se v této indikaci jeví hybridní zobrazovací metody kombinující funkční zobrazení (stav kostního metabolismu) se zobrazením morfologickým, a to v dnešní době především SPECT/CT vyšetření.
MUDr. Lukáš Hauer
Stomatologická klinika LF UK a FN Plzeň
Oddělení ústní, čelistní a obličejové chirurgie
Alej Svobody 80
304 60 Plzeň
e-mail hauerl@fnplzen.cz
Sources
1. Baltensperger, M. M., Eyrich, G. K. H. (Eds.): Osteomyelitis of the Jaws. 1. vyd., Berlin Heidelberg, Springer-Verlag, 2009, s. 88–91. ISBN 978-3-540-28764-3
2. Bedogni, A., Blandamura, S., Lokmic, Z., Palubo, C., Ragazzo, M., Ferrari, F., Tregnaghi, A., Pietrogrande, F., Procopio, O., Saia, G., Ferretti, M., Bedogni, G., Chiarini, L., Ferronato, G., Ninfo, V., Lo Russo, L., Lo Muzio, L., Nocini, P. F.: Bisphosphonate-associated jawbone osteonecrosis: a correlation between imaging techniques and histopathology. Oral Surg. Oral Med. Oral Pathol. Oral Radiol. Endod., roč. 105, 2008, č. 3, s. 358–364.
3. Catalano, L., Del Vecchio, S., Petruzziello, F. Fonti, R., Salvatore, B., Martorelli, C., Califano, C., Caparrotti, G., Segreto, S., Pace, L., Rotoli, B.: Sestamibi and FDG-PET scans to support diagnosis of jaw osteonecrosis. Ann. Hematom., roč. 86, 2007, č. 6, s. 415–423.
4. Dore, F., Filippi, L., Biasotto, M., Chiandussi, S., Cavalli, F., Di Lenarda, R.: Bone scintigraphy and SPECT/CT of bisphosphonate-induced osteonecrosis of the jaw. J. Nucl. Med., roč. 50, 2009, č. 1, s. 30–35.
5. Hauer, L., Hrušák, D., Hostička, L., Andrle, P. , Jambura, J., Pošta, P.: Osteonekróza čelistí v souvislosti s celkovou léčbou bisfosfonáty – doporučení pro praxi. LKS, roč. 21, 2011, č. 5, s. 94–105.
6. Krishnan, A., Arslanoglu, A., Yildirm, N., Silbergleit, R., Aygun, N.: Imaging findings of bisphosphonate-related osteonecrosis of the jaw with emphasis on early magnetic resonance imaging findings. J. Comput. Assist. Tomogr., roč. 33, 2009, č. 2, s. 298–304.
7. Morag, Y., Morag-Hezroni, M., Jamadar, D. A. Ward, B. B., Jacobson, J. A., Zwetchkenbaum, S. R., Helman, J.: Bisphosphonate-related osteonecrosis of the jaw: a pictorial review. Radiographics, roč. 29, 2009, č. 7, s. 1971–1984.
8. Morfia, P. G., Poznak, C. V., Modi, S., Mak, A.F., Patil, S., Larson, S., Hudis, C. A., Divgi, C., Grewal, R. K.: Intravenous bisphosphonate therapy does not acutely alter nuclear bone scan results. Clin. Breast. Cancer, roč. 10, 2010, č. 1, s. 33–39.
9. Olutayo, J., Agbaje, J. O., Jacobs, R., Verhaeghe, V., Velde, F. V., Vinckier, F.: Bisphosphonate-Related Osteonecrosis of the Jaw Bone: Radiological Pattern and the Potential Role of CBCT in Early Diagnosis. J. Oral Maxillofac. Res., roč. 1, 2010, č. 2, s. e3.
10. O‘Ryan, F. S., Khoury, S., Liao, W., Han, M. M., Hui, R. L., Baer, D., Martin, D., Liberty, D., Lo, J. C.: Intravenous bisphosphonate-related osteonecrosis of the jaw: bone scintigraphy as an early indicator. J. Oral Maxillofac. Surg., roč. 67, 2009, č. 7, s. 1363–1372.
11. Stockmann, P., Hinkmann, F. M., Lell, M. M., Fenner, M., Vairaktaris, E., Neukam, F. W., Nkenke, E.: Panoramic radiograph, computed tomography or magnetic resonance imaging. Which imaging technique should be preferred in bisphosphonate-associated osteonecrosis of the jaw? A prospective clinical study. Clin. Oral Investig., roč. 14, 2010, č. 3, s. 311–317.
12. Wilde, F., Steinhoff, K., Frerich, B. Schulz, T., Winter, K., Hemprich, A., Sabri, O., Kluge, R.: Positron-emission tomography imaging in the diagnosis of bisphosphonate-related osteonecrosis of the jaw. Oral Surg. Oral Med. Oral Pathol. Oral Radiol. Endod., roč. 107, 2009, č. 3, s. 412–419.
Labels
Maxillofacial surgery Orthodontics Dental medicineArticle was published in
Czech Dental Journal

2012 Issue 1
- What Effect Can Be Expected from Limosilactobacillus reuteri in Mucositis and Peri-Implantitis?
- The Importance of Limosilactobacillus reuteri in Administration to Diabetics with Gingivitis
-
All articles in this issue
- The Occurrence of Streptococcus Mutans and Oral Health Condition in Pregnant Women
- Advances in the Pharmacotherapy of Periodontal and Oral Mucosal Diseases
- Advantages and Disadvantages of Dental Miniimplants – Ten Different Viewpoints
- The Use of Imaging Methods in the Diagnosis of Bisphosphonate-related Osteonecrosis of the Jaw
- Cleft Lip and Palate, the Initial Phase of Treatment Planning and Interdisciplinary Therapy for Patients in the Neonatal Age
- Czech Dental Journal
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Advantages and Disadvantages of Dental Miniimplants – Ten Different Viewpoints
- Cleft Lip and Palate, the Initial Phase of Treatment Planning and Interdisciplinary Therapy for Patients in the Neonatal Age
- Advances in the Pharmacotherapy of Periodontal and Oral Mucosal Diseases
- The Use of Imaging Methods in the Diagnosis of Bisphosphonate-related Osteonecrosis of the Jaw

