Změny lipidů a lipoproteinů provázející fyziologická a riziková těhotenství
Lipid and lipoprotein levels in normal and complicated pregnancies
Objective:
Lipid and lipoprotein levels during pregnancy and postpartum were compared in healthy pregnant women and in high risk pregnancy groups including women with pre-existing metabolic syndrome. The second half of a normal pregnany is accompanied by hyperlipidaemia and glucose intolerance. Physiological response to pregnancy represents a transient excursion into a metabolic syndrome.
Design:
Clinical study.
Setting:
Department of Obstetrics and Gynaecology, Regional Hospital Pardubice, Faculty of Health Studies, University of Pardubice.
Methods:
Fasting plasma lipid and lipoprotein levels were studied in 54 women during pregnancy and postpartum at the Regional Hospital Pardubice. The group of patients consisted of 25 healthy pregnant women,11 women with gestational diabetes, 9 women with diabetes type 1 and 9 women with pre-existing metabolic syndrome. The results were compared to measurements in 30 non-pregnant healthy controls.
Results:
Total triglyceride levels in late gestation were at least but significantly (p < 0.001) elevated above those in non-pregnant controls in the group of patiens with pre-existing metabolic syndrome. In the same group, in kontrast with other groups, no changes in plasma cholesterol and LDL-cholesterol were found in late pregnancy. However, signifiant decline in HDL-cholesterol, when compared to non-pregnant controls, was observed 6 and 24 months postpartum only in the group of women with pre-existing metabolic syndrome (p < 0.01, p < 0.001 respectively).
Conclusion:
The gynaecologist may be the first physician that a woman of reproductive age and with a metabolic syndrome encounters, it is important to suspect the presence of this syndrome and inform the woman about the most notable clinical implications.
Keywords:
hyperlipidaemia – insulin resistance – metabolic syndrome – pregnancy
Authors:
Z. Kokrdová; M. Košťál
Authors‘ workplace:
Fakulta zdravotnických studií, Univerzita Pardubice, děkan prof. MUDr. A. Pellant, DrSc.
; Gynekologicko-porodnická klinika, Pardubická krajská nemocnice, a. s., Pardubice, přednosta doc. MUDr. M. Košťál, CSc.
Published in:
Ceska Gynekol 2013; 78(5): 412-419
Category:
Original Article
Overview
Cíl studie:
Porovnání hladin lipidů a lipoproteinů v průběhu těhotenství a po porodu u zdravých těhotných žen i u žen s rizikovým těhotenstvím včetně těhotenství žen s metabolickým syndromem. Druhá polovina těhotenství je provázena hyperlipidémií a inzulinovou rezistencí. Fyziologická reakce na těhotenství představuje přechodnou exkurzi do metabolického syndromu.
Typ studie:
Původní práce.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika, Pardubická krajská nemocnice, a.s., Fakulta zdravotnických studií, Univerzita Pardubice.
Metodika:
Vyšetřovali jsme lačné hladiny lipidů a lipoproteinů u 54 těhotných žen v průběhu těhotenství a po porodu. Skupinu těhotných žen tvořilo 25 zdravých těhotných žen, 11 žen s gestačním diabetes mellitus, 9 žen s diabetes mellitus 1. typu a 9 žen s metabolickým syndromem. Výsledky se porovnávaly s netěhotnými zdravými kontrolami.
Výsledky:
Při srovnání jednotlivých skupin těhotných žen jsme ve skupině těhotných žen s metabolickým syndromem prokázali nejnižší, přesto signifikantní zvýšení hladiny triglyceridů vůči netěhotným zdravým kontrolám (p < 0,001). Ve skupině žen s metabolickým syndromem, na rozdíl od ostatních skupin, nedošlo v průběhu těhotenství ke zvýšení celkového ani LDL-cholesterolu. Naopak právě ve skupině žen s metabolickým syndromem byl prokázán signifikantní pokles HDL-cholesterolu vůči netěhotným zdravým kontrolám 6 a 24 měsíců po porodu (p < 0,01, p < 0,001).
Závěr:
Gynekologové a porodníci jsou často prvními lékaři, kteří se setkávají se ženami v reprodukčním věku, které jsou postiženy metabolickým syndromem. Je důležité na tento syndrom myslet, provést nutná vyšetření a informovat ženu o možných zdravotních důsledcích.
Klíčová slova:
hyperlipidémie – inzulinová rezistence – metabolický syndrom – těhotenství
ÚVOD
Druhá polovina fyziologického těhotenství je provázena zvýšením inzulinové rezistence, hyperlipidémií, vzestupem koagulačních faktorů, zánětlivých markerů (C-reaktivního proteinu, interleukinu 6) a vzestupem bílých krvinek [5, 6, 10, 13]. Změny provázející fyziologické těhotenství se podobají změnám, ke kterým dochází u lidí s metabolickým syndromem. Proto se může na těhotenství nahlížet jako na stav přechodné exkurze do metabolického syndromu (MS) [18]. Metabolický syndrom je významný tím, že se při stoupajícím počtu metabolických abnormalit u tohoto onemocnění zvyšuje pravděpodobnost diabetes mellitus a ischemické choroby srdeční. Tím se zvyšuje celková morbidita i mortalita lidí s metabolickým syndromem a stoupá i riziko vzniku některých nádorů, například karcinomů tračníku, prostaty, plic a dělohy [9, 17].
Poprvé byl syndrom inzulinové rezistence, syndrom X nebo metabolický syndrom (MS) popsán G. M. Reavenem v roce 1988 [14]. K vyslovení diagnózy MS stačí přítomnost alespoň tří z pěti rizikových faktorů, kterými jsou: abdominální obezita (zvýšený obvod pasu), dyslipidémie (zvýšené triglyceridy a snížený HDL-cholesterol), zvýšený krevní tlak a zvýšení lačné glykémie [1]. Základem syndromu je zvýšení inzulinové rezistence (IR), které je definováno jako stav, při němž normální hladiny inzulinu v plazmě vyvolávají nižší biologickou odpověď v organismu.
Cílem studie bylo porovnat změny v hladinách lipidů a lipoproteinů mezi skupinou zdravých těhotných žen a skupinami žen s rizikovým těhotenstvím, mezi které patřila i skupina žen s metabolickým syndromem. Právě v této skupině jsme v posledním trimestru těhotenství očekávali nejvyšší vzestup hladin lipidů a lipoproteinů.
SOUBOR PACIENTEK A METODIKA
Vyšetřovaný soubor tvořilo 54 žen, které od července 2007 do března 2012 prošly poradnou pro rizikové těhotenství Porodnicko-gynekologické kliniky Pardubické krajské nemocnice, a.s., a které později na klinice porodily. Odběry krve na stanovení krevních tuků se prováděly ve čtyřech skupinách těhotných žen, tj. ve skupině zdravých těhotných žen, ve skupině žen s gestačním diabetes mellitus, ve skupině žen s diabetem 1. typu a ve skupině žen s metabolickým syndromem. Skupina zdravých těhotných žen (skupina 1) byla definována jako skupina žen bez trvalé medikace, užívající pouze těhotenské vitaminy. Skupina těhotných žen s gestačním diabetes mellitus (skupina 2) byla oddělena ze skupiny zdravých těhotných žen na základě patologického o-GTT. Test byl proveden mezi 24. a 28. týdnem těhotenství. U tří z jedenácti žen byl z důvodu předchozího gestačního diabetu proveden test o-GTT mezi 12. a 17. týdnem těhotenství. Ve skupině žen s diabetes mellitus 1. typu (skupina 3) bylo toto onemocnění známo již před otěhotněním a průměrná doba trvání diabetu činila 14 let (od 3 do 27 let). Velký důraz byl kladen na dobrou kompenzaci diabetu jako základní podmínky prevence sekundární dyslipidémie a diabetické embryo - i fetopatie. Tuto skutečnost jsme ověřovali stanovením glykovaného hemoglobinu (HbA1c). Podle International Federation of Clinical Chemistry and Laboratory Medicine (IFCC) se pro dobře kompenzovaný diabetes mellitus (DM) uvádějí hodnoty HbA1c v rozmezí 43–53 mmol/mol.Skupinu 4 tvořily těhotné ženy, které mimo graviditu splňovaly alespoň 3 z výše uvedených 5 kritérií pro diagnózu metabolického syndromu (MS) podle ČIMS [16]. Podezření na metabolický syndrom bylo vysloveno na počátku těhotenství a potvrzeno přítomností alespoň tří z výše uvedených pěti kritérií platných pro diagnózu MS za půl roku a dva roky po porodu. Pacientky s chronickou hypertenzí užívaly antihypertenzní terapii před těhotenstvím. Medikace se upravovala s ohledem na plánovanou graviditu nebo hned při stanovení těhotenství. Pacientky s MS, které již vstupovaly do těhotenství s DM 2. typu, byly převedeny na inzulin ještě před plánovanou graviditou nebo bezprostředně po jejím zjištění. U těhotných bez diabetu byl o-GTT proveden pro velký počet rizikových faktorů již v prvním trimestru.
Těhotné ženy byly požádány o účast ve studii, pokud bylo možné odebrat první krev na stanovení krevních tuků ve 12. týdnu těhotenství. Žádná z žen neužívala léky snižující hladiny krevních tuků. Těhotné ženy během studie neměnily svůj životní styl, pouze u čerstvě zjištěných diabetiček se zahájila diabetická dieta s 275 g sacharidů. U těhotných žen s DM 1. a 2. typu obsahovala diabetická dieta 225 g sacharidů, pouze v jednom případě 175 g sacharidů. Rozhodnutí o dávce sacharidů v diabetické dietě bylo plně v rukách ošetřujícího diabetologa. Délka těhotenství byla stanovena podle poslední menstruace a korigována podle UZ vyšetření na začátku gravidity. Šlo pouze o jednočetná těhotenství a porod v termínu byl definován gestačním stářím 37+0. U žádného z našich dětí nebyla před porodem ani po porodu diagnostikována vrozená vývojová vada. Antropometrická měření, tj. měření obvodu pasu v netěhotném stavu se prováděla krejčovským metrem na holém těle u stojící pacientky. Při porovnávání body mas indexu (BMI, váha v kilogramech dělená čtvercem výšky v metrech) mezi jednotlivými skupinami těhotných žen jsme vycházeli z hodnoty vypočítané na začátku těhotenství.
Žilní krev na stanovení krevních lipidů byla odebírána po lačnění trvajícím 9–12 hodin. Pacientky nežíznily, pily nesladké nápoje a nekonzumovaly alkoholické nápoje. Při odběrech v době těhotenství nebylo třeba upozorňovat pacientky na nevhodnost konzumace alkoholu dva až tři dny před odběrem a při odběrech po porodu byla tato podmínka také dodržena. U diabetiček se prováděly odběry v době dobré kompenzace diabetu. V době odběrů byly pacientky bez projevů akutních onemocnění (tonsilitis, chřipka atd.).
Vyšetřoval se celkový cholesterol (T-Ch), triglyceridy (Tg), LDL-cholesterol (LDL-Ch), HDL-cholesterol (HDL-Ch), jaterní enzymy (bilirubin, ALT, AST, GMT, ALP) a glykémie nalačno. U těhotných diabetiček řídil odběry glykémií, glykovaného hemoglobinu, TSH a fT4 ošetřující diabetolog. Odběry vyšetřující hladiny krevních tuků prováděla jedna sestra, a to ve 12., 32. až 34. týdnu těhotenství, za 6 měsíců a za 2 roky po porodu. Lipidy byly stanoveny v krevní plazmě, a proto se krev odebírala do zkumavky s EDTA.Výsledky byly porovnávány s měřeními u 30 netěhotných zdravých kontrol odpovídajícího věku a BMI bez hormonální antikoncepce. Ženy při vstupu do studie podepisovaly informovaný souhlas a studie byla schválena Etickou komisí Pardubické krajské nemocnice, a.s.
Stanovení lipidů a lipoproteinů
Triglyceridy (Tg) a celkový cholesterol (T-Ch) byl stanovován na analyzátoru Dimension RxL MAX (fy Siemens), šlo o enzymové fotometrické stanovení. LDL-cholesterol (LDL-Ch) se stanovoval přímo na analyzátoru Cobas Integra 400 (fy Roche Diagnostics), HDL-cholesterol (HDL-Ch) na přístroji Dimension RxL MAX (fy Siemens), k blokaci non-HDL částic bylo užito polyaniontů a polymerů.
Statistická analýza
Výsledné hodnoty lipidů a lipoproteinů v těhotenství a po porodu jsou u jednotlivých skupin těhotných žen a netěhotných kontrol uvedeny jako průměr se směrodatnou odchylkou. K porovnání výsledných hodnot lipidů a lipoproteinů (T-Ch, Tg, LDL-Ch, HDL-Ch) mezi jednotlivými skupinami a v jednotlivých časech byla využita jednofaktorová analýza rozptylu (ANOVA) s opakovanými měřeními a s následným mnohonásobným porovnáním (Fisherův LSD test). Pro porovnání věku a BMI byla použita neparametrická Kruskalova-Wallisova analýza rozptylu s následným mnohonásobným porovnáním s Bonferroniho korekcí na hladinu významnosti. Zvolená hladina významnosti byla α = 0,05.
VÝSLEDKY
Tabulka 1 uvádí klinické charakteristiky jednotlivých skupin těhotných žen a netěhotných kontrol spolu s průměrnou váhou dětí narozených ženám v jednotlivých skupinách. Při porovnávání základních parametrů jednotlivých souborů nebyl nalezen statisticky významný rozdíl mezi průměrným věkem těhotných v jednotlivých skupinách a netěhotných kontrol (p = 0,201). Při porovnávání průměrného BMI mezi skupinami na počátku gravidity byl nalezen statisticky významný rozdíl(p < 0,001). Podle předpokladu se nejvyšší průměrný BMI vyskytoval ve skupině žen s metabolickým syndromem. Z celého souboru padesáti čtyř žen porodilo sedm, tj. 13 %, předčasně. Všichni novorozenci byli zdrávi a nebyl nalezen statisticky významný rozdíl v průměrných hmotnostech narozených dětí (p = 0,800) (tab. 1). Tabulky 2, 3, 4 a 5 uvádějí průměrné koncentrace lipidů a lipoproteinů během těhotenství a po porodu v jednotlivých skupinách těhotných žen a netěhotných kontrol.
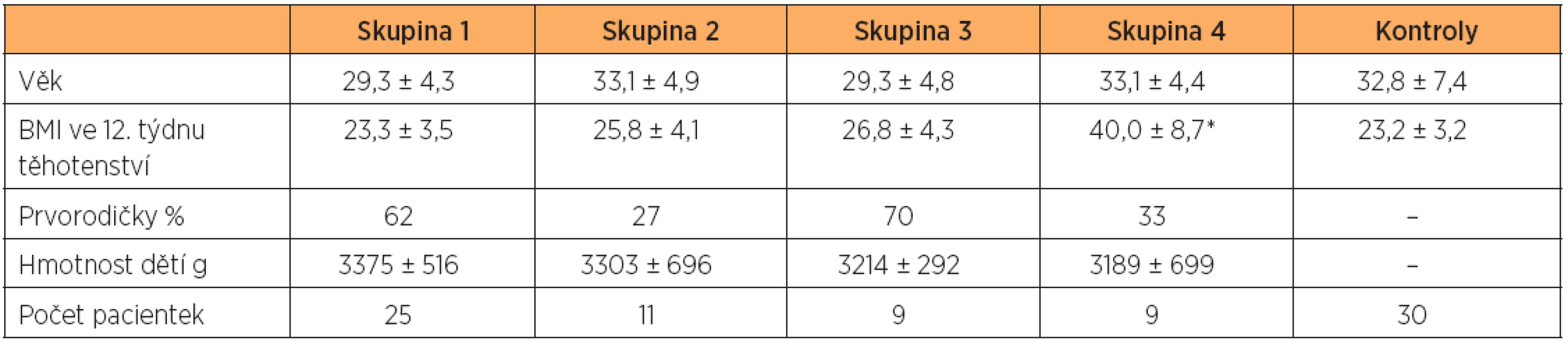
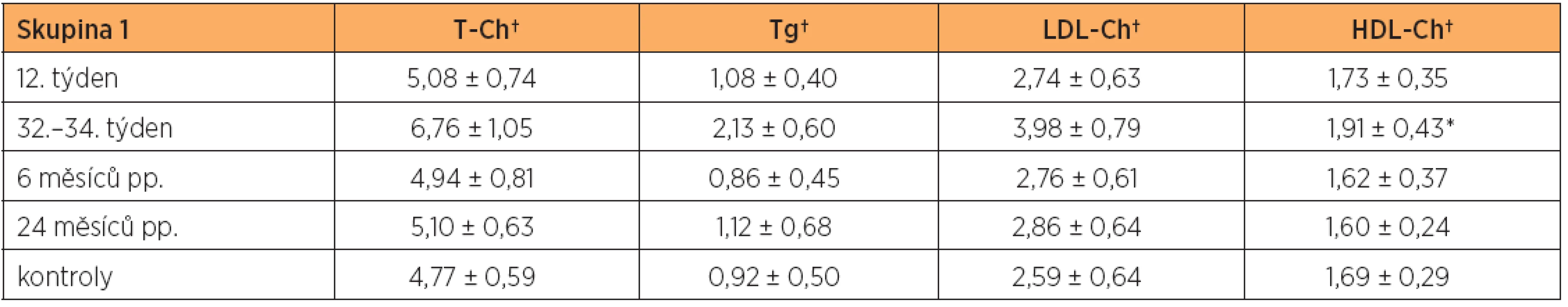
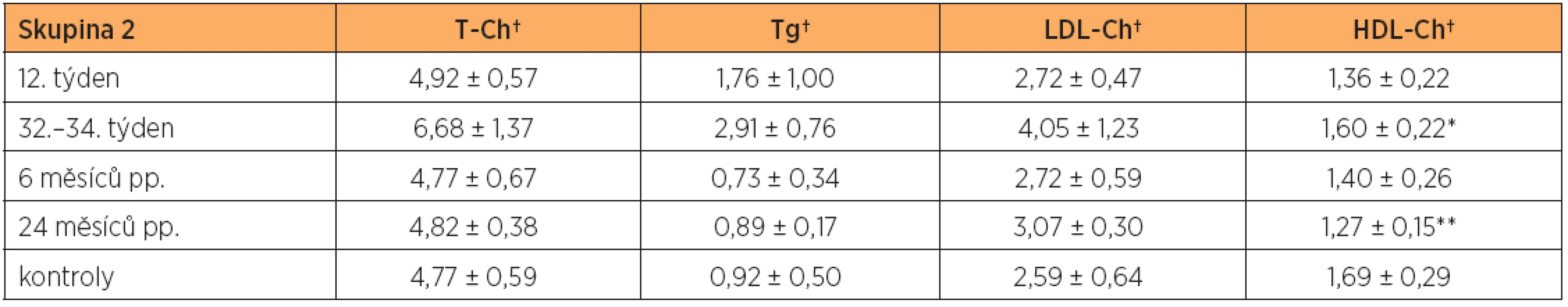
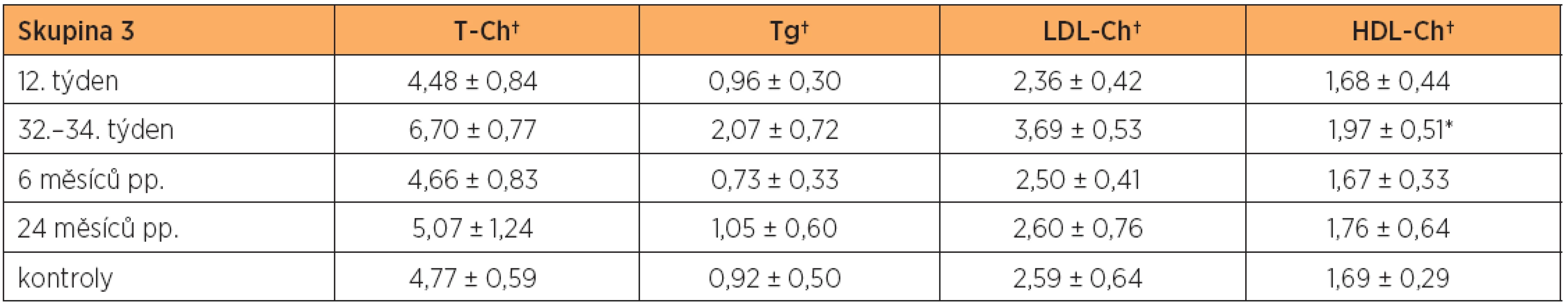

V pozdním těhotenství (32.–34.týden) jsme zaznamenali statisticky významný (dvojnásobný až trojnásobný) vzestup hladin triglyceridů nad hladinu u netěhotných zdravých kontrol ve všech skupinách těhotných žen. Triglyceridy se ve skupinách 1 až 4 zvýšily vůči výchozí hodnotě na počátku těhotenství o 97 %, 65 %, 116 % a 54 %. Ve skupině žen s metabolickým syndromem byl tento vzestup nejnižší, i když stále statisticky významný (graf 1). U skupiny 1, 2 a 3 došlo ke zvýšení celkového cholesterolu a LDL-cholesterolu o 40–60 % nad hladinu u netěhotných zdravých kontrol (graf 2 a 3). Ve skupině žen s metabolickým syndromem (skupina 4) zůstal v pozdním těhotenství celkový cholesterol a LDL-cholesterol téměř beze změny vůči netěhotným zdravým kontrolám (graf 2 a 3). Ve skupinách 1, 2 a 3 došlo v pozdním těhotenství ke statisticky významnému zvýšení HDL-cholesterolu vůči výchozí hladině na počátku gravidity (p < 0,01) (tab. 2, 3 a 4). Pouze ve skupině žen s metabolickým syndromem statisticky významné zvýšení HDL-cholesterolu nebylo v pozdním těhotenství prokázáno (p = 0,206). Naopak ve skupině žen s metabolickým syndromem bylo prokázáno statisticky významné snížení HDL-cholesterolu vůči netěhotným zdravým kontrolám za 6 a 24 měsíců po porodu (p < 0,01, p < 0,001) (tab. 5, graf 4). Za 24 měsíců po porodu byl prokázán i statisticky významný pokles HDL-cholesterolu vůči netěhotným zdravým kontrolám ve skupině žen s gestačním diabetem mellitus (p < 0,05), tab. 3, graf 4.




DISKUSE
Hyperlipidémie je u žen i mužů dobře známým rizikovým faktorem ischemické choroby srdeční (ICHS) [21]. V těhotenství má zvýšení celkového cholesterolu a triglyceridů pravděpodobně jiný význam. V druhé polovině těhotenství, v době velkého hmotnostního přírůstku plodu, jsou plodu dodávány důležité energetické substráty [6]. Cílem studie bylo porovnat změny v hladinách lipidů a lipoproteinů mezi skupinou zdravých těhotných žen a skupinami žen s rizikovým těhotenstvím. Nejvýznamnější změny v hladinách krevních tuků jsme předpokládali právě v nejrizikovější skupině žen, tj. u těhotných žen s metabolickým syndromem.
Nejnižší vzestup triglyceridů vůči výchozí hladině na počátku těhotenství byl nalezen u skupiny žen s metabolickým syndromem (54 %) a u skupiny žen s gestačním diabetes mellitus (65 %). Tyto dvě skupiny těhotných žen měly nejvyšší hladiny triglyceridů na počátku těhotenství, tj. ve 12. týdnu. U skupiny žen s metabolickým syndromem jsou vysoké triglyceridy jedním z diagnostických kritérií pro tento syndrom. U skupiny žen s gestačním diabetes mellitus lze vysoké hladiny triglyceridů na počátku gravidity vysvětlit rovněž zvýšenou inzulinovou rezistencí vedoucí k využívání lipidů jako alternativního zdroje energie.
Na rozdíl od ostatních skupin jsme ve skupině žen s metabolickým syndromem (sku-pina 4) nenalezli zvýšení celkového a LDL-cholesterolu. LDL částice zahrnují lipoproteiny, které se liší strukturou i kinetikou a jsou označovány jako LDL-I, LDL-II a LDL-III. Malé denzní LDL částice, známé též jako LDL-III, vykazují zvýšenou náchylnost k oxidaci a sníženou afinitu k receptorům. Byla jasně prokázána významná role LDL-III v procesu aterogeneze. Malé denzní LDL-III jsou totiž vysoce aterogenní, vedou k endoteliální dysfunkci a podporují tvorbu pěnových buněk. U žen i u mužů platí, že se stoupající hladinou triglyceridů stoupají i hladiny LDL-III [11, 12]. Sattar se spolupracovníky studoval změny ve velikosti LDL částic v průběhu těhotenství ve skupině 10 zdravých těhotných žen. Došli k závěru, že se vzestupem triglyceridů v průběhu těhotenství se zvyšuje i podíl malých denzních LDL částic. Současně čím vyšší byla hladina triglyceridů na počátku těhotenství nebo k čím větší změně v jejich hladinách v průběhu těhotenství došlo, tím vyšší byla pravděpodobnost tvorby malých denzních LDL-III [19]. Pokud je nám známo, v literatuře nejsou dostupné práce, které by se zabývaly hladinami LDL-III v rizikových skupinách těhotných žen a ani my jsme se tímto problémem nezabývali. Z výše uvedeného lze však předpokládat, že i přesto, že se LDL-cholesterol v průběhu těhotenství žen s metabolickým syndromem (MS) významně nezvýšil, nebude jeho hladina správně odrážet skutečnou aterogenitu plazmy. Vysoká hladina triglyceridů na počátku těhotenství ve skupině žen s metabolickým syndromem (diagnostické kritérium pro MS) a jejich další nárůst v průběhu těhotenství povede pravděpodobně právě v této skupině žen k nárůstu počtu vysoce aterogenních malých denzních LDL částic.
Obecně platí, že zvýšené koncentrace LDL-cholesterolu (LDL-Ch), celkového cholesterolu (T-Ch) a triglyceridů (Tg) spolu se sníženou koncentrací HDL-cholesterolu (HDL-Ch) jsou nezávislými rizikovými faktory pro rozvoj ICHS [8]. I když je těhotenství provázeno mírným vzestupem HDL-cholesterolu, naše studie nalezla statisticky významný vzestup HDL-Ch vůči hladině ve 12. týdnu pouze v prvních třech skupinách těhotných žen (tab. 2, 3, 4). Ve skupině žen s metabolickým syndromem (MS) nebyl statisticky významný vzestup HDL-cholesterolu ve třetím trimestru prokázán. Naopak jsme ve skupině žen s MS prokázali statisticky významný pokles HDL-cholesterolu vůči netěhotným zdravým kontrolám za 6 a 24 měsíců po porodu.
Studie CARDIA (Coronary Artery Risk Deve-lopment in Young Adults) se zabývala vztahem mezi paritou a hladinami lipoproteinů. Prokázala na velkém souboru mladých žen (18 až 30 let) pokles HDL-cholesterolu v průběhu dvou let pouze ve skupině žen po prvním těhotenství, které trvalo alespoň 28 týdnů (-0,09 ± 0,03 mmol/l) [8]. Naše studie prokázala významný pokles HDL-cholesterolu za dva roky po porodu v rizikové skupině žen s metabolickým syndromem, kdy hodnota HDL cholesterolu poklesla vůči výchozí hodnotě na počátku těhotenství o 0,28 mmol/l.
Jsme si vědomi několika omezení. Prvním je malá velikost souboru žen s metabolickým syndromem. Z tohoto důvodu jsme nebrali v úvahu paritu (prvorodičky byly v této skupině zastoupeny 33 %) (tab. 1). Za druhé jsme ve skupině zdravých netěhotných kontrol stanovovali hladiny lipidů a lipoproteinů pouze jednou. Stárnutí je totiž významným faktorem ovlivňujícím hladiny krevních tuků. Na druhé straně byl průměrný věk zdravých netěhotných kontrol a žen s metabolickým syndromem při vstupu do studie téměř identický, viz tabulku 1. Třetím omezením je skutečnost, že jsme nebrali v úvahu kojení. Kojící ženy mají obvykle příznivější kardiometabolický profil (tj. vyšší hladiny HDL-cholesterolu, nižší triglyceridy, menší obvod pasu a nižší tělesnou hmotnost) a tento efekt přetrvává i po ukončení laktace [4]. Pouze dvě ženy z devíti ve skupině žen s metabolickým syndromem částečně kojily 6 měsíců po porodu, výsledky za 2 roky po porodu kojením ovlivněny nebyly. Kojení půl roku po porodu mohlo přispět ke snížení rozdílu v hladinách HDL-cholesterolu mezi netěhotnými zdravými kontrolami a ženami s metabolickým syndromem.
I přes výše zmíněná omezení lze uzavřít, že těhotenství žen s metabolickým syndromem zvyšuje již zvýšenou inzulinovou rezistenci a představuje velkou zátěž pro pacientku, tj. zhoršuje často přítomnou hypertenzi a diabetes [2]. Po porodu je nutné zvýšit dávky antihypertenziv. Pokud žena nevstupuje do těhotenství s DM 2. typu, je gestační diabetes mellitus provázející tato těhotenství po porodu často překlasifikován na diabetes mellitus 2. typu. Významný je i námi prokázaný další pokles již nízkého HDL-cholesterolu po porodu v této skupině žen (nízký HDL cholesterol je diagnostickým kritériem pro MS).
ZÁVĚR
Pro porodníky obvykle není metabolický syndrom, na rozdíl od syndromu polycystických vaječníků (PCOS), dostatečně známou nozologickou jednotkou. Syndrom polycystických vaječníků a metabolický syndrom jsou sice dvě odlišná, přes-to se překrývající onemocnění, jejichž společným jmenovatelem je inzulinová rezistence [7]. Klinické dopady PCOS jsou porodníkům a gynekologům zřejmé [3, 20]. Právě porodníci a gynekologové se ale často jako první setkávají se ženami v reprodukčním věku, které jsou postiženy metabolickým syndromem. Je důležité myslet na tento syndrom, vysvětlit ženám klinické důsledky tohoto syndromu a navrhnout jim vyšetření směřující ke správné diagnóze a léčbě. Velké studie posledních let prokázaly, že zvýšenou pohybovou aktivitou (vede ke zvýšení počtu glukózových transportérů na buněčném povrchu, GLUT-4), redukcí hmotnosti a farmakoterapií (thiazolidindiony, metformin) lze u osob s metabolickým syndromem snížit inzulinovou rezistenci [15]. Jen tento postup umožní v této věkové skupině zpomalit jak aterosklerotický proces, tak vývoj poruchy metabolismu cukrů s přechodem v diabetes mellitus 2. typu.
Poděkování
Autoři článku děkují paní RNDr. Evě Čermákové za statistické zpracování, paní Janě Drkulové za odběr vzorků a všem pacientkám za účast ve studii.
MUDr. Zuzana Kokrdová, Ph.D.
Gynekologicko-porodnická klinika
Pardubická krajská nemocnice, a.s.
Kyjevská 44
532 03 Pardubice
e-mail: zuzana.kokrdova@nemocnice-pardubice.cz
Sources
1. Alberti, KG., Eckel, RH., Grundy, SM., et al. Harmonizing the metabolic syndrome: a joint interim statement of the International Diabetes Federation task force on epidemiology and prevention; National Heart, Lung and Blood Institute; American Heart Association; World Heart Federation; International Atherosclerosis Society; and International Association for the study of Obesity. Circulation, 2009, 120(16), p. 1640–1645.
2. Ben-Haroush, A., Yogev, Y., Hod, M. Epidemiology of gestational diabetes mellitus and its association with type 2 diabetes. Diabet Med, 2004, 21(2), p. 103–113.
3. Dunaif, A. Insulin resistence and the polycystic ovary syndrome: mechanism and implications for pathogenesis. Endocr Rev, 1997, 18(6), p. 774–800.
4. Gunderson, EP. Prospective evidence that lactation protects against cardiovascular disease in women. Am J Obstet Gynecol, 2009, 200(2): p. 119–120.
5. Jimenez, DM., Pocovi, M., Ramon-Cajal, J., et al. Longitudinal study of plasma lipids and lipoprotein cholesterol in normal pregnancy and puerperium. Gynecol Obstet Invest, 1988, 25(3), p. 158–164.
6. Knopp, RH., Bergelin, RO., Wahl, PW., et al. Population-based lipoprotein lipid references values for pregnant women compared to nonpregnant women classified by sex hormone usage. Am J Obstet Gynecol, 1982, 143(6), p. 626–437.
7. Korhonen, S., Hippeläinen, M., Niskanen, L., et al. Relationship of the metabolic syndrome and obesity to polycystic ovary syndrome: a controlled, population-based study. Am J Obstet Gynecol, 2001, 184, p. 289–296.
8. Lewis, CE., Funkhouser, E., Raczynski, JM., et al. Adverse effect of pregnancy on high density lipoprotein (HDL) cholesterol in young adult women. The CARDIA study. Coronary Artery Risk Development in Young Adults. Am J Epidemiol, 1996, 144(3), p. 247–254.
9. Malik, S., Budoff, MJ., Katz, R., et al. Impact of subclinical atherosclerosis on cardiovascular disease events in individuals with metabolic syndrome and diabetes: the multi-ethnic study of atherosclerosis. Diabetes Care, 2011, 34(10), p. 2285–2290.
10. Mazurkiewicz, JC., Watts, GF., Warburton, FG., et al. Serum lipids, lipoproteins and apolipoproteins in pregnant non-diabetic patients. J Clin Pathol, 1994, 47(8), p. 728–731.
11. McNamara, JR., Campos, H., Ordovas, JM., et al. Effect of gender, age, and lipid status on low density lipoprotein subfraction distribution. Results from the Framingham offspring study. Arteriosclerosis, 1987, 7(5), p. 483–490.
12. McNamara, JR., Jenner, JL., Li, Z., et al. Change in LDL particle size is associated with change in plasma triglyceride concentration. Arterioscler Tromb, 1992, 12(11), p. 1284–1290.
13. Piechota, W., Staszewski, A. Refecence ranges of lipids and apolipoproteins in pregnancy. Europ J Obstet Gynecol Reprod Biol, 1992, 45(1), p. 27–35.
14. Reaven, GM. Banting lecture 1988. Role of insulin resistance in human disease. Diabetes, 1988, 37(12), p. 1595–1607.
15. Rosolová, H. Současné farmakoterapeutické možnosti metabolického syndromu inzulinové rezistence. Remedia, 2004, 14, s. 307–313.
16. Rybka, J. Trnitá cesta metabolického syndromu prosadit se v praxi. Vnitř Lék, 2010, 56(7), s. 727–735.
17. Sattar, N., Gaw, A., Scherbakova, O., et al. Metabolic syndrome with and without C-reactive protein as a predictor of coronary heart disease and diabetes in West of Scotland Coronary Prevention Study. Circulation, 2003, 108(4), p. 414–419.
18. Sattar, N., Greer, IA. Pregnancy complications and maternal cardiovascular risk: opportunities for intervention and screening? BMJ, 2002, 325(7356), p. 157–160.
19. Sattar, N., Greer, IA., Louden, J., et al. Lipoprotein subfraction changes in normal pregnancy: threshold effect of plasma triglyceride on appearance of small, dense low density lipoprotein.J Clin Endocrinol Metab, 1997, 82(8), p. 2483–2491.
20. Taylor, AE. Understanding the underlying metabolic abnormalities of polycystic ovary syndrome and their implications. Am J Obstet Gynecol, 1998, 179, p. 94S–100S.
21. Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). Circulation, 2002, 106(25), p. 3143–3421.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2013 Issue 5
-
All articles in this issue
- Změny lipidů a lipoproteinů provázející fyziologická a riziková těhotenství
- Vliv hormonální substituční terapie na kvalitu života žen v postmenopauze
- Inkarcerace dělohy v graviditě – úskalí diagnostiky, klinického průběhu a terapie: dvě kazuistiky
- Exprese mikroRNA jako nový potenciální diagnostický nástroj pro karcinom endometria
-
Těhotenství a porod u pacientky s čistým karyotypem 46,XY
Souhrn dosavadních poznatků o XY ženách - Fulminantní průběh HELLP syndromu s infaustním vyústěním – kazuistika
- Preeklampsie a trombin generační test
- Lymfedémy po operacích karcinomu vulvy. Prospektivní studie
- Činnosti a odpovědnosti pracovníků embryologické a andrologické laboratoře v centrech asistované reprodukce
- Specializační vzdělávání v gynekologii a porodnictví na lékařských fakultách: 2012–2013
- Rizikové faktory karcinomu endometria
- Czech Gynaecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Inkarcerace dělohy v graviditě – úskalí diagnostiky, klinického průběhu a terapie: dvě kazuistiky
- Rizikové faktory karcinomu endometria
-
Těhotenství a porod u pacientky s čistým karyotypem 46,XY
Souhrn dosavadních poznatků o XY ženách - Specializační vzdělávání v gynekologii a porodnictví na lékařských fakultách: 2012–2013
