Jaké je riziko recidivy sestupu pánevních orgánů po vaginální hysterektomii s poševními plastikami?
What is the risk of pelvic organ prolapse recurrence after vaginal hysterectomy with colporrhaphy?
Objective:
To determine the risk of prolapse recurrence in patients after vaginal hysterectomy with colporrhaphy.
Design:
Retrospective clinical study.
Setting:
Department of Obstetrics and Gynaecology, Second Faculty of Medicine, Charles University and Motol University Hospital, Prague.
Methods:
The trial involved 220 women who underwent vaginal hysterectomy with anterior and posterior kolporrhaphy at our department for uterine prolapse at least grade 2. It was the first vaginal surgery in all of the patients. Subjective feeling of pressure in the vagina and/or palpable mass in the vagina or in front of the vaginal entrance and/or objective finding decline of the vaginal walls or fundus at lest the second degree or repeated surgery for prolapse were considered as a prolapse recurrence.
Results:
The mean age at the time of vaginal hysterectomy was 66.7 years (range 37–88). Only 11 patients were premenopausal (5%), the others were postmenopausal, a mean time of posmenopause was 16.9 years. The average parity rate of the study group was 2.1. The average duration of the surgery was 68 minutes. Postoperative urinary retention was observed in one patient (0.45%). 156 women were enrolled in the study. The average length of follow-up was 47 months (minimum 24 months). Recurrence of prolapse based on subjective assessment occured in 24 patients (15.4 %) with pressure and resistance in the vaginal introitus. According to objective criteria, the recurrence of prolapse was diagnosed in 33 (21.2%) patients, of which 16 had prolapse of the anterior vaginal wall, three of the posterior vaginal wall (two rectocoele, one rectoenterocoele), eight combination prolapse of anterior and posterior vaginal wall and vaginal vault prolapse was diagnosed in six women.
Eight patients (5. 1%) underwent surgery because of prolapse recurrence. The mean interval from primary surgery to the time of reoperation was 24.4 months (range 6–62).
Conclusion:
Patients have to be preoperatively informed about the risk of the prolapse recurrence with the recommendation of appropriate preventive arrangements.
Keywords:
vaginal hysterectomy, recurrence, colporrhaphy, vaginal vault prolapse, pelvic organ prolapse, POP
:
Marta Nováčková
; Zlatko Pastor
; Tomáš Brtnický
; Roman Chmel
:
Gynekologicko-porodnická klinika 2. LF UK a FN Motol, Praha, přednosta MUDr. R. Chmel, Ph. D., MHA.
:
Ceska Gynekol 2017; 82(5): 383-389
Cíl studie:
Stanovit riziko recidivy sestupu poševních stěn a poševního pahýlu po vaginální hysterektomii s poševními plastikami.
Typ studie:
Retrospektivní klinická studie.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika 2. LF UK a FN Motol, Praha.
Metodika:
Studie se zúčastnilo 220 pacientek, které na našem pracovišti v minulosti podstoupily vaginální hysterektomii s poševními plastikami pro descensus dělohy minimálně 2. stupně. U všech pacientek se jednalo o primární vaginální operaci. Za recidivu sestupu byl považován subjektivní obtěžující tlak v pochvě a/nebo hmatná rezistence v pochvě či před poševním vchodem a/nebo objektivní nález sestupu poševních stěn či apexu pochvy minimálně 2. stupně, či reoperace pro sestup.
Výsledky:
Průměrný věk pacientek v době vaginální hysterektomie byl 66,7 let (rozmezí 37–88). Pouze 11 pacientek bylo premenopauzálních (5 %), ostatní byly v postmenopauze, průměrně po dobu 16,9 let. Průměrná parita v souboru dosahovala 2,1. Průměrná délka operace byla 68 minut. Pooperační retence moči byla zaznamenána u jedné pacientky (0,45 %). Ke kontrole v rámci studie se dostavilo 156 žen. Průměrná délka follow-up byla 47 měsíců (s minimem 24 měsíců). Podle subjektivního hodnocení došlo u 24 žen (15,4 %) k recidivě sestupu (udávaly tlak či rezistenci v introitu). Na základě objektivních kritérií byla recidiva sestupu diagnostikována u 33 (21,2 %) pacientek, z toho u 16 z nich se jednalo o izolovaný sestup přední poševní stěny, u tří o sestup zadní poševní stěny (dvakrát rektokéla, jednou rektoenterokéla), u osmi o kombinaci sestupu přední a zadní poševní stěny a v šesti případech byl diagnostikován pokles vaginálního apexu. Osm žen (5,1 %) podstoupilo pro sestup poševních stěn reoperaci. Průměrný interval od primární operace byl v době reoperace 24,4 měsíců (rozmezí 6–62 měsíců).
Závěr:
Pacientky musí být již před operací pro sestup informovány o riziku recidivy vaginálního poklesu s doporučením vhodných preventivních opatření.
Klíčová slova:
vaginální hysterektomie, recidiva, poševní plastiky, pokles poševního apexu, sestup pánevních orgánů, POP
ÚVOD
Sestup dělohy a poševních stěn je častý zdravotní problém vyskytující se celosvětově u milionů žen. Prevalence symptomatického poklesu pánevních orgánů (děloha, poševní stěny) v populaci žen starších než 40 let je 8–40 %. Riziko vzniku sestupu pánevních orgánů stoupá s věkem, BMI a s počtem vaginálních porodů [9, 24, 27, 28]. V souvislosti s vaginálními porody jsou rizikem pro vznik sestupu pánevních orgánů (POP) defekty pánevní fascie vzniklé v průběhu vaginálního porodu a klešťové porody. Mezi hlavní etiologické faktory související se setupem všech tří kompartmentů pochvy patří avulzní poranění puborektálního svalu [1, 22]. K rizikovým faktorům vzniku POP se řadí také opakované zvyšování nitrobřišního tlaku, například při asthma bronchiale či chronické obstipaci, a genetické faktory vedoucí k ovlivnění kvality vaziva [10].
Incidence sestupu pánevních orgánů stále narůstá jako důsledek stárnutí populace [23]. Celoživotní riziko operace pro prolaps je 11–20 % [9, 21, 29]. Sestup dělohy a poševních stěn má negativní vliv na kvalitu života, obtěžuje obvykle svoji nositelku při chůzi, sezení i vstávání, projevuje se tlakem až bolestmi v podbřišku či zádech, způsobuje mikční obtíže typu urgence či retence moči při neúplném vyprázdnění měchýře, je příčinou sexuálních dysfunkcí, při sestupu před introitus dochází k erozím poševních stěn či děložního hrdla. Nelze opomenout ani zdravotní konsekvence jako recidivující močové infekce při retenci moči či hydronefrózu vzniklou na základě prolapsu dělohy.
K chirurgické léčbě sestupu dělohy se nejčastěji používá vaginální hysterektomie, která bývá při současném descensu poševních stěn obvykle doplněna poševními plastikami. Vaginální hysterektomie je nejstarší mezi jednotlivými typy hysterektomií a současně také nejméně invazivní [20]. Výhodou vaginální hysterektomie je krátký operační čas, menší pooperační bolestivost než u jiných typů hysterektomií a rychlá rekonvalescence [14].
Olsen udává riziko reoperace po operaci pro sestup pánevních orgánů 29 % [21]. Největší riziko recidivy sestupu po hysterektomii je během prvních dvou let po operaci [9]. K rizikovým faktorům pro vznik recidivy prolapsu po hysterektomii patří avulze puborektálního svalu. Relativní riziko recidivy prolapsu u žen s defektem levátoru je čtyřnásobné oproti ženám bez defektu [25]. K dalším etiologickým faktorům se řadí také genetické dispozice, chybná operační technika a vnější faktory (zvýšená pooperační fyzická námaha a chronická plicní onemocnění s opakovaným zvyšováním intraabdominálního tlaku) [5, 18].
Cílem naší studie bylo ověřit, jak velké je riziko recidivy sestupu pánevních orgánů po vaginální hysterektomii s poševními plastikami provedené pro descensus dělohy a poševních stěn.
SOUBOR PACIENTEK A METODIKA
Do souboru byly zařazeny pacientky, které na našem pracovišti podstoupily vaginální hysterektomii s poševními plastikami mezi lednem 2011 a prosincem 2014. Všechny pacientky měly před operací sestup dělohy minimálně 2. stupně podle klasifikace ICS POP-Q [7] a současně různý stupeň sestupu poševních stěn. Základní podmínkou zařazení do studie byla primární vaginální operace (např. bez předchozích poševních plastik v anamnéze), která nebyla kombinována s žádnou další chirurgickou metodou (např. se zavedením TOT pásky). Uvedené podmínky splnilo 220 žen, které byly kontaktovány telefonicky a pozvány k účasti ve studii. Celkem 156 (71 %) z nich se mezi květnem a prosincem 2016 zúčastnilo kompletního gynekologického vyšetření v rámci výzkumu. Ve 41 případech (18,6 %) telefonní číslo již neexistovalo a 23 pacientek (10,4 %) účast ve studii odmítlo.
Všechny pacientky podstoupily vaginální hysterektomii (bez fixace poševního pahýlu k uteroingvinálním chordám či sakrouterinním ligamentům) s přední a zadní poševní plastikou (colporrhaphia anterior, colpoperineoplastica). Míra zúžení pochvy závisela na sexuálních plánech pacientky. Operace byly provedeny v celkové či spinální anestezii. Podle protokolu pracoviště byly všechny pacientky miniheparinizovány, peroperační antibiotická profylaxe nebyla podávána, permanentní močový katétr byl u všech pacientek ponechán 48 hodin po operaci. Pacientky byly poučeny, aby se do zhojení (osm týdnů) vyhnuly těžké fyzické aktivitě. Kontrolní gynekologické vyšetření šest týdnů po operaci bylo provedeno na našem pracovišti, dále byly pacientky předány do péče svého gynekologa.
Při kontrole v rámci naší studie jsme hodnotili subjektivní stav pacientek a objektivní vaginální nález. Pacientky byly dotazovány, zda pociťují po vaginální operaci tlak či hmatnou rezistenci v genitálu: „Pociťujete po vaginální hysterektomii tlak v pochvě?“, „Objevila se u Vás po operaci hmatná rezistence (boule) v pochvě či na okraji pochvy?“. V případě pozitivní odpovědi na jednu z těchto otázek byl stav hodnocen jako subjektivní recidiva. Další dotaz byl na pooperační kontinenci či mikční obtíže charakteru hyperaktivního měchýře a zda se po operaci objevily recidivující infekce dolních močových cest. V rámci gynekologického vyšetření byla hodnocena poloha poševních stěn a vaginálního apexu pomocí POP-Q klasifikace [7]. Za úspěch operace bylo považováno pooperační dosažení stadia 0 nebo 1 a současně subjektivní stav bez obtíží.
Za subjektivní recidivu poklesu byl považován subjektivní obtěžující tlak v pochvě a/nebo hmatná rezistence v pochvě či před poševním vchodem v pooperačním období (definice tedy zahrnuje jak pacientky s aktuálními obtížemi, tak také ty, u kterých byla v období mezi primární operací a follow-up provedena reoperace pro pokles). Jako objektivní nález sestupu jsme označili sestup poševních stěn či poševního pahýlu jeden centimetr nad úroveň hymenu nebo distálněji (minimálně 2. stupeň podle klasifikace ISC POP-Q) či reoperaci pro sestup poševních stěn či poševního pahýlu v anamnéze [7]. U sledovaného souboru jsme zaznamenávali věk, paritu, způsoby porodu, přítomnost či absenci hypertenze a diabetes mellitus.
VÝSLEDKY
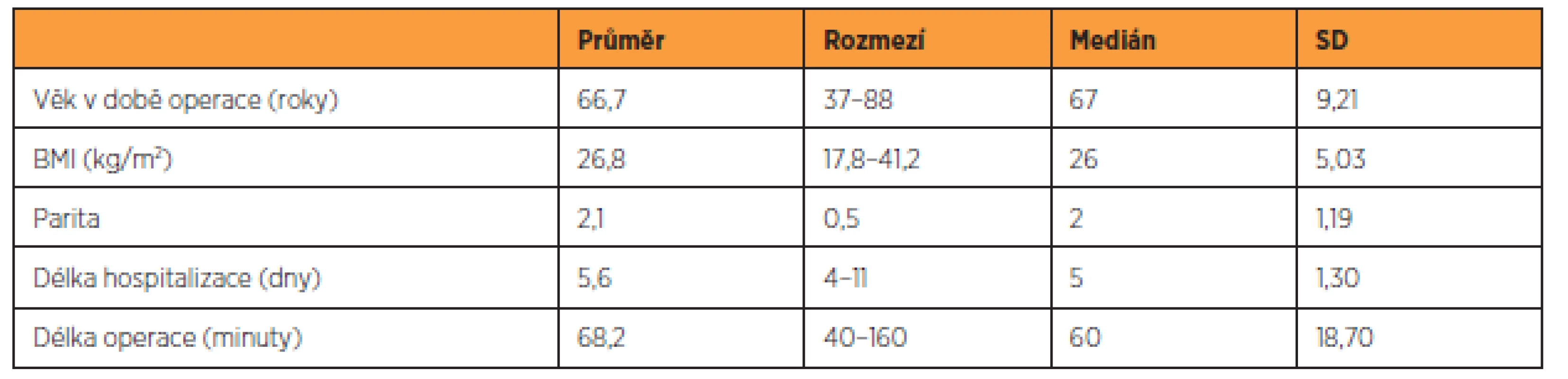
Průměrný věk pacientek byl v době vaginální hysterektomie 66,7 let. Pouze 11 pacientek bylo v době operace premenopauzálních (5 %), ostatní byly v postmenopauze, průměrně po dobu 16,9 let (medián 20, SD 9,73). Průměrná parita v souboru dosahovala 2,1, z toho v 98,7 % se jednalo o vaginální porody. Diabetes mellitus mělo ve sledovaném souboru 40 pacientek (18 %), hypertenzi 99 žen (45 %).
Průměrná délka operace v souboru dosahovala 68 minut. Pooperační retence moči byla zaznamenána u jedné pacientky (0,45 %). U sedmi žen (3,2 %) byla během prvních devíti dnů po operaci zjištěna infekce dolních močových cest. U dvanácti pacientek (5,5 %) byl v průběhu šesti pooperačních týdnů diagnostikován zánětlivý infiltrát nad poševním pahýlem s leukocytózou a elevací CRP, který byl léčen antibiotiky, ve dvou případech v kombinaci s vaginální evakuací abscesu. Ve dvou případech byl pooperačně diagnostikován hematom nad poševním pahýlem, který byl vaginálně evakuován (3. a 15. den po operaci).
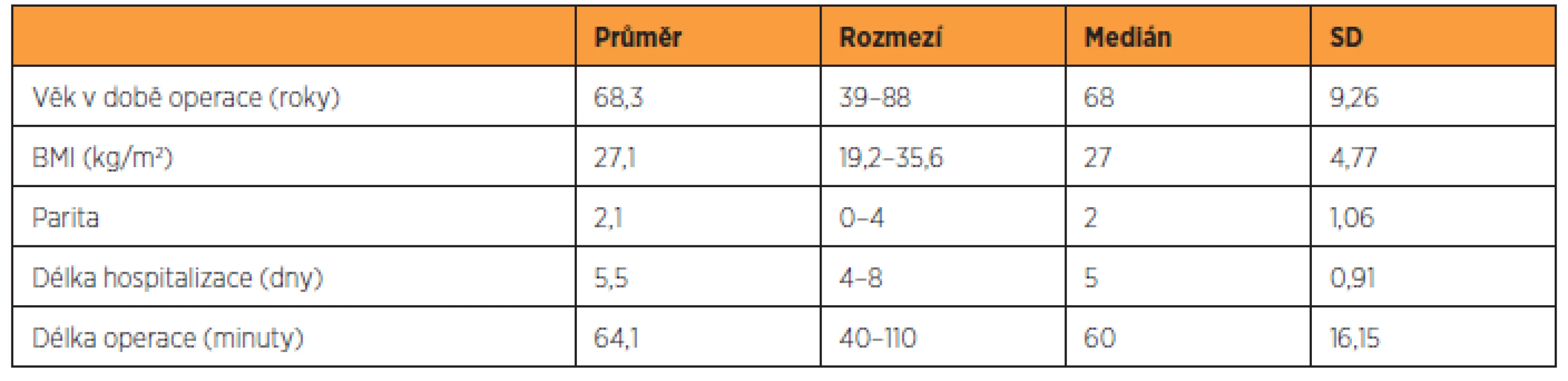
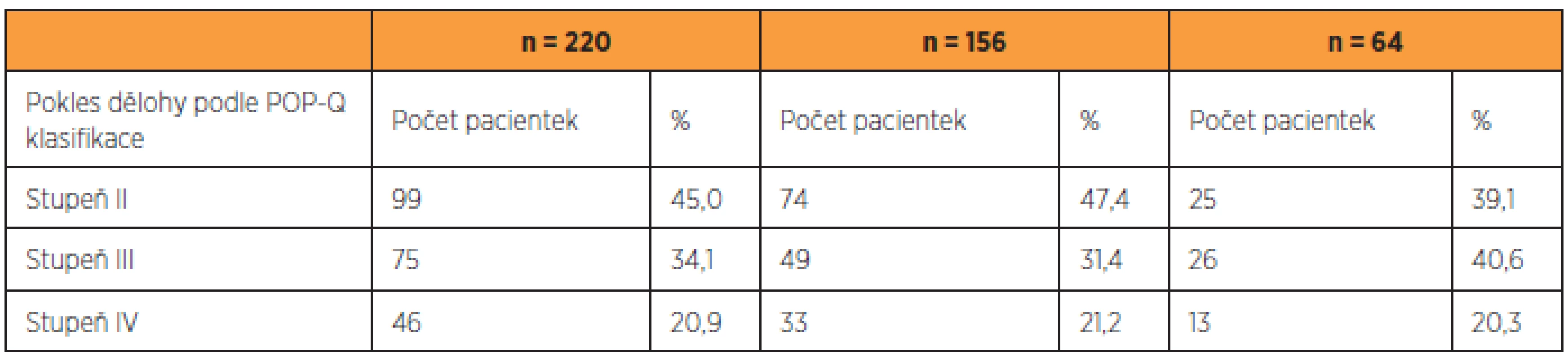
Údaje o souboru 220 pacientek jsou uvedeny v tabulce 1, charakteristika 156 pacientek, které se dostavily ke kontrole v rámci studie, je zaznamenána v tabulce 2, skupina 64 pacientek, které byly operovány v uvedeném časovém intervalu, ale ke gynekologickému vyšetření v rámci studie se nedostavily, je popsána v tabulce 3. Předoperační nálezy všech skupin pacientek jsou zaznamenány v tabulce 4.
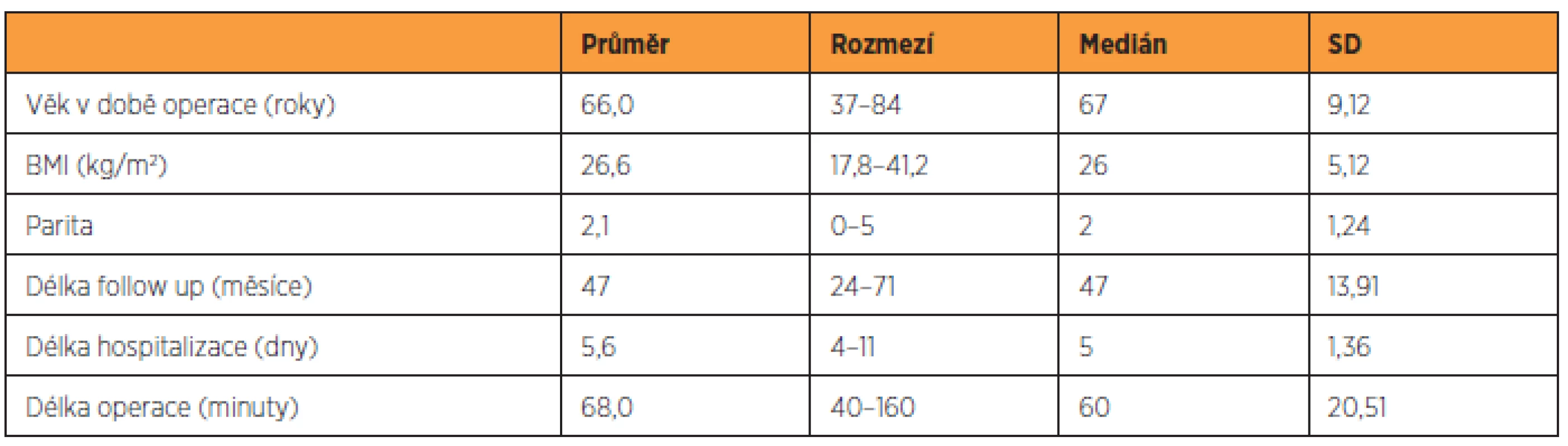
Průměrná délka follow-up byla u pacientek, které se dostavily ke kontrole, 47 měsíců. Podle subjektivního hodnocení došlo u 24 pacientek (15,4 %) k recidivě sestupu (udávaly tlak či rezistenci v introitu). Z tohoto počtu 18 pacientek udávalo aktuálně subjektivní obtíže a osm je mělo v minulosti, před reoperací pro POP.
Na základě objektivních kritérií byla recidiva sestupu diagnostikována u 33 (21,2 %) pacientek, z toho u 16 z nich se jednalo o izolovaný sestup přední poševní stěny, u tří o izolovaný pokles zadní poševní stěny (dvakrát rektokéla, jednou rektoenterokéla), u osmi o kombinaci sestupu přední a zadní poševní stěny a v šesti případech byl diagnostikován pokles vaginálního apexu. Osm pacientek (5,1 %) podstoupilo pro sestup pánevních orgánů reoperaci (tab. 5). Šest reoperací bylo provedeno na našem pracovišti, dvě pacientky podstoupily reoperaci na jiném pracovišti. Průměrný interval od primární operace byl v době reoperace 24,4 měsíců (rozmezí 6–62 měsíců).
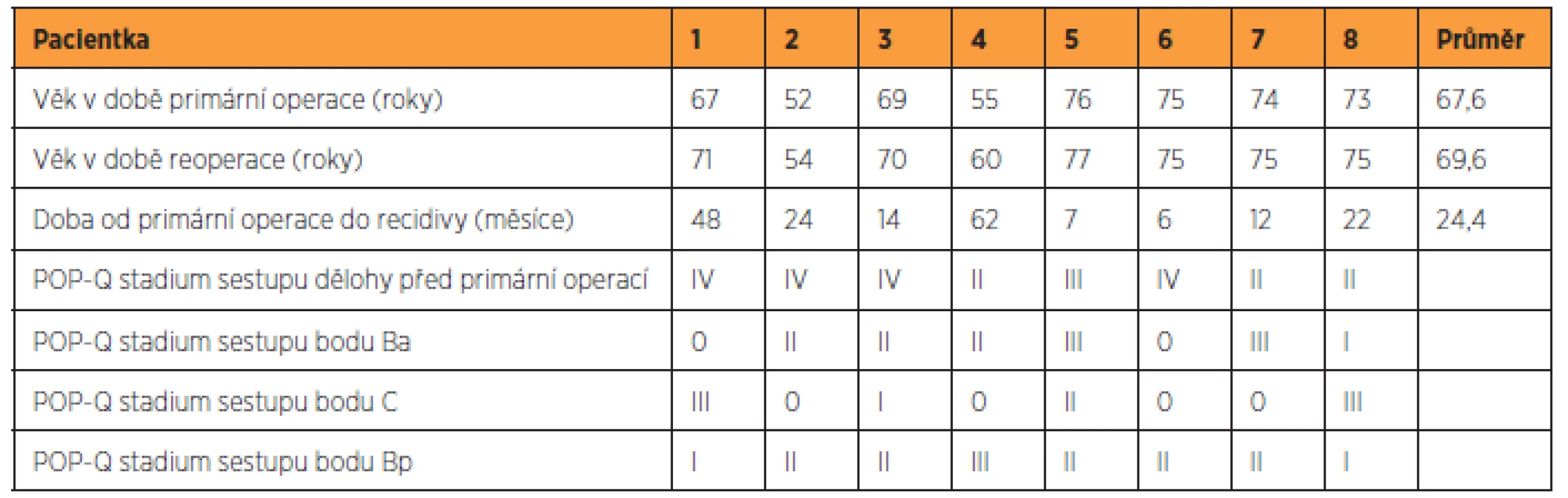
Nově vzniklá stresová inkontinence moči (SI) se po operaci objevila u devíti pacientek (5,8 %). Dvě pacientky (1,3 %) udávaly vznik stresové inkontinence moči ihned po vaginální hysterektomii, u ostatních došlo k jejímu vzniku v průměru 25,5 měsíců po operaci. Jedna pacientka podstoupila k léčbě stresové inkontinence moči 21 měsíců po vaginální hysterektomii TOT operaci. Průměrný věk pacientek se SI v době follow-up byl 69 let (rozmezí 50–83 let). Jedna pacientka (0,6 %) udávala v pooperačním období nově vzniklé urgence, které ustoupily po parasympatolytické terapii. U žádné pacientky nedošlo pooperačně nově k projevům recidivujících močových infekcí.
Dvě pacientky (1,3 %) udávaly od operace trvající bolesti v pochvě při pohlavním styku. Obě byly gynekologicky vyšetřeny s nálezem urogenitální atrofie a byla jim doporučena vaginální terapie lokálními estrogeny.
DISKUSE
V literatuře uváděná průměrná délka vaginální hysterektomie s poševními plastikami dosahuje 72–130 minut [6, 9, 27]. V kontextu s tím je průměrná doba operace 68 minut v našem souboru dobrým výsledkem, navíc s přihlédnutím ke skutečnosti, že operace kromě zkušených lékařů prováděli pod jejich dohledem i lékaři v přípravě na specializovanou způsobilost v oboru.
V literatuře je popisována pooperační retence moči po vaginální hysterektomii pro prolaps v 6–29 %. Rizikovým faktorem je vyšší věk (více než 63 let), časná extrakce permanentního močového katétru (PMK) první den po operaci či pooperační nekatetrizování pacientek [16, 19]. Ghezzi uvádí 21 % mikčních obtíží (úplná retence moči či močové reziduum nad 150 ml) v souboru 233 žen po vaginální hysterektomii či její laparoskopicky asistované variantě v případě, že byl močový katétr extrahován na konci operace [15]. Na druhou stranu dlouhodobé ponechání močového katétru zvyšuje riziko vzniku močové infekce [16, 19]. V souvislosti s uvedenými skutečnostmi se jeví jako optimální délka ponechání PMK 48 hodin po operaci, jako v případě našich operovaných žen. V souboru jsme zaznamenali pooperační retenci moči pouze u jedné pacientky (0,45 %), po znovuzavedení permanentního močového katétru došlo k úpravě stavu desátý pooperační den.
Vzhledem k tomu, že pacientky před vaginální hysterektomií v našem souboru byly ve většině případů (98 %) symptomatické (udávaly hmatnou rezistenci v introitu, výrazný tlak v pochvě či mikční obtíže), považovali jsme přítomnost subjektivních symptomů (tlak či hmatnou rezistenci v genitálu) za relevantní pro diagnózu subjektivní recidivy sestupu. Soubor pacientek jsme vybírali tak, aby délka follow-up byla minimálně 24 měsíců a více, tedy abychom zachytili nejrizikovější období z hlediska vzniku recidivy [9]. Tuto teorii podporují i naše výsledky, kdy průměrný interval od primární operace byl v případě reoperace 24,4 měsíců.
Hysterektomie je rizikovým faktorem pro sestup pánevních orgánů, ke kterému dochází následkem peroperačního přerušení podpůrných struktur pánevního dna [3, 8, 17]. Kumulativní riziko sestupu po hysterektomii je 1 % během prvních tří let a až 15 % v průběhu patnácti let po operaci [2]. Vaginální hysterektomie je spojena s vyšším pooperačním rizikem poruch pánevního dna než abdominální hysterektomie, a to zejména pokud byl indikací k operaci sestup dělohy. Většina vaginálních hysterektomií je prováděna u pacientek s již existujícím sestupem, což ztěžuje rozlišení negativního efektu operace od již dříve existujících poruch pánevního dna, které se projevily poklesem již před operací [14]. Riziko recidivy POP je 5,5krát vyšší, pokud byla hysterektomie provedena z důvodu sestupu [2].
Detollenaere a kol. popisují ve své studii rok po vaginální hysterektomii recidivu sestupu ve 44 %, z toho ve 33 % se jednalo o sestup přední poševní stěny, v 7 % byl přítomen pokles poševního pahýlu a ve 14 % sestup zadní poševní stěny. Celkem u 4 % pacientek souboru byla indikována reoperace pro sestup [9]. Töz a kol. udávají 41% recidivu sestupu přední poševní stěny do tří let po přední poševní plastice [27]. Ve studii porovnávající efektivitu vaginální hysterektomie s Manchesterskou operací je popsána reoperace po vaginální hysterektomii z důvodu symptomatické recidivy sestupu v 9–13 % [26].
Ve studii hodnotící 360 žen minimálně šest měsíců po vaginální hysterektomii pro prolaps došlo k recidivě poklesu u 19,7 % pacientek, reoperace byla provedena v 10 % případů. Současně nebylo zjištěno vyšší riziko recidivy sestupu u obézních žen [23].
Sestup poševního pahýlu po vaginální hysterektomii se v literatuře popisuje v 0–12 % [9, 11]. V našem souboru bylo zaznamenáno šest sestupů poševního pahýlu (3,8 %). Pokud je nám známo, není v literatuře popsán způsob závěsu poševního pahýlu po vaginální hysterektomii, který by dokázal eliminovat pooperační vznik prolapsu poševního pahýlu.
Vergeldt a kol. [28] popisují v systematickém review jako rizikový faktor pro vznik recidivy POP stadium sestupu před primární operací. Tomu odpovídá i náš nález, kdy stadium IV POP-Q klasifikace se vyskytovalo před primární operací u 21,2 % pacientek, v souboru osmi reoperovaných žen bylo před primární operací zaznamenáno v 50 %.
Důležitá k vzájemnému porovnání výsledků z různých pracovišť je definice recidivy, která není jednotná a při různých definicích či hodnocení podle různých klasifikací u jednoho souboru můžeme získat velmi rozdílné výsledky [4]. Vyšší riziko vzniku recidivy může ovlivnit pooperační fyzická aktivita, ale také genetické předpoklady. Abnormalita kolagenu je systémovým problémem, který se projevuje hypermobilitou kloubů, abdominálními, ingvinálními a vertebrálními herniemi, varikózními vénami či prolapsem mitrální chlopně a bývá spojen také se sestupem pánevních orgánů [12]. U žen s POP byly zjištěny minimální změny u kolagenu typu I (zajišťuje pevnost a je přítomen zejména v kostní tkáni, v menší míře v měkkých tkáních), avšak hladina kolagenu typu III (zajišťuje elasticitu) je zvýšena, což vede ke snížení poměru kolagen I/III [13].
Autoři jsou si vědomi limitů studie. Nejdůležitějším z nich je, že se jedná o studii retrospektivní, nikoli prospektivní. I přesto se domníváme, že výsledky průzkumu mohou být přínosem a je vhodné je v budoucnu doplnit i o výsledky prospektivní studie. S retrospektivním charakterem studie souvisí i skutečnost, že pacientky byly v době kontrolního vyšetření v různém časovém odstupu od operace. Vzhledem k tomu, že v literatuře bylo popisováno nejvíce rekurencí poklesů první dva roky po primární operaci [9], stanovili jsme tento interval jako minimální dobu follow-up. S prodlužujícím se intervalem od operace je nutné počítat s dalším nárůstem počtu recidiv.
ZÁVĚR
Pacientky musí být již před operací pro sestup informovány o riziku recidivy vaginálního poklesu s doporučením vhodných preventivních opatření – zejména omezení extrémní fyzické námahy.
Podpořeno MZ ČR - RVO, FN v Motole 00064203.
MUDr. Marta Nováčková, Ph.D.
Gynekologicko-porodnická klinika
2. LF UK a FN Motol
V Úvalu 84
150 06 Praha 5
e-mail: marta.novackova@fnmotol.cz
Sources
1. Abdool, Z., Dietz, HP., Lindeque, BG. Prolapse symptoms are associated with abnormal functional anatomy of the pelvic floor. Int Urogynecol J, 2017, doi: 10. 1007/s00192-017-3280-0.
2. Alkatout, I., Mettler, L., Peters, G., et al. Laparoscopic hysterectomy and prolapse: a multiprocedural concept. JSLS, 2014, 18(1), p. 89–101.
3. Altman, D., Falconer, C., Cnattingius, S., Granath, F. Pelvic organ prolapse surgery following hysterectomy on benign indications. Am J Obstet Gynecol, 2008, 198(572), p. 1–6.
4. Barber, MD., Brubaker, L., Nygaard, I., et al. Defining success after surgery for pelvic organ prolapse. Obstet Gynecol, 2009, 114(3), p. 600–609.
5. Blandon, RE., Bharucha, AE., Melton, LJ., et al. Risk factors for pelvic floor repair after hysterectomy. Obstet Gynecol, 2009, 113(3), p. 601–608.
6. Brummer, THI., Jalkanen, J., Fraser, J., et al. FINHYST 2006 – national prospective 1-year survey of 5279 hysterectomies. Hum Reprod, 2009, 24(10), p. 2515–2522.
7. Bump, RC., Mattiasson, A., Bø, K., et al. The standardization of terminology of female pelvic organ prolapse and pelvic floor dysfunction. Am J Obstet Gynecol, 1996, 175(1), p. 10–17.
8. Dällenbach, P., Kaelin-Gambirasio, I., Jacob, S., et al. Incidence rate and risk factors for vaginal vault prolapse repair after hysterectomy. Int Urogynecol J Pelvic Floor Dysfunct, 2008, 19, p. 1623–1629.
9. Detollenaere, RJ., den Boon, J., Stekelenburg, J., et al. Sacrospinous hysteropexy versus vaginal hysterectomy with suspension of the uterosacral ligaments in women with uterine prolapse stage 2 or higher: multicentre randomised non-inferiority trial. BMJ, 2015, 351, p. 1–9.
10. Dietz, HP. Pelvic organ prolapse – a review. Aust Fam Physician, 2015, 44(7), p. 446–452.
11. Dietz, V., Schraffordt Koops, SE., van der Vaart, CH. Vaginal surgery for uterine descent; which options do we have? A review of the literature. Int Urogynecol J Pelvic Floor Dysfunct, 2009, 20, p. 349–356.
12. Durnea, CM., Khashan, AS., Kenny, LC. Prevalency, etiology and risk factors of pelvic organ prolapse in premenopausal primiparous women. Int Urogynecol J, 2014, 25(11), p. 1463–1470.
13. Ewies, AA., Al-Azzawi, F., Thompson, J. Changes in extracellular matrix proteins in the cardinal ligaments of post-menopausal women with or without prolapse: a computerized immunohistomorphometric analysis. Hum Reprod, 2003, 18(10), p. 2189–2195.
14. Forsgren, C., Lundholm, C., Johansson, ALV., et el. Vaginal hysterectomy and risk of pelvic organ prolapse and stress urinary incontinence surgery. Int Urogynecol J, 2012, 23, p. 43–48.
15. Ghezzi, F., Cromi, A., Uccella, S. Immediate Foley removal after laparoscopic and vaginal hysterectomy: determinants of postoperative urinary retention. J Minim Invasive Gynecol, 2007, 14(6), p. 706–711.
16. Chong, C., Kim, HS., Suh, DH., Jee, BC. Risk factors for urinary retention after vaginal hysterectomy for pelvic organ prolapse. Obstet Gynecol Sci, 2016, 59(2), p. 137–143.
17. Jelovsek, JE., Maher, C., Barber, MD. Pelvic organ prolapse. Lancet, 2007, 24(369), p. 1027–1038.
18. Kudela, M., Ondrová, D., Hejtmánek, P. Etiopatogeneze prolapsu pochvy po hysterektomii. Čes Gynek, 2006, 71, 4, s. 329–332.
19. Liang, CC., Lee, CL., Chang, TC. Postoperative urinary outcomes in catheterized and non-catheterized patients undergoing laparoscopic-assisted vaginal hysterectomy – a randomized controlled trial. Int Urogynecol J Pelvic Floor Dysfunct, 2009, 20(3), p. 295–300.
20. Moen, MD., Richter, HE. Vaginal hysterectomy: past, present, and future. Int Urogynecol J, 2014, 25(9), p. 1161–1165.
21. Olsen, AL., Smith, VJ., Bergstrom, JO. Epidemiology of surgically managed pelvic organ prolapse and urinary incontinence. Obstet Gynecol, 1997, 89(4), p. 501–506.
22. Pattillo Garnham, A., Guzmán Rojas, R., Shek, KL., Dietz, HP. Predicting levator avulsion from ICS POP-Q findings. Int Urogynecol J, 2017, 28(6), p. 907–911.
23. Rappa, C., Saccone, G. Recurrence of vaginal prolapse after total vaginal hysterectomy with concurrent vaginal uterosacral ligament suspension: comparison between normal-weight and overweight women. Am J Obstet Gynecol, 2016, 215(5), p. 601–604.
24. Rortveit, G., Brown, JS., Thom, DH., et al. Symptomatic pelvic organ prolapse: prevalence and risk factors in population-based, racially diverse cohort. Obstet Gynecol, 2007, 109(6), p. 1396–1403.
25. Švabík, K., Martan, M., Mašata, J. Prolaps a avulzní poranění levatoru. Čes Gynek, 2012, 77, 4, s. 304–307.
26. Tolstrup, CK., Lose, G., Klarskov, N. The Manchester procedure versus vaginal hysterectomy in the treatment of uterine prolapse: a review. Int Urogynecol J, 2017, 28(1), p. 33–40.
27. Töz, E., Ozcan, A., Apaydin, N., et al. Outcomes of vaginal hysterectomy and constricting colporrhaphy with concurrent levator myorrhaphy and high perineorrhaphy in women older than 75 years of age. Clin Interv Aging, 2015, 10, p. 1009–1015.
28. Vergeldt, TFM., Weemhoff, M., IntHout, J., Kluivers, K. Risk factors for pelvic organ prolapse and its recurrence: a systematic review. Int Urogynecol J, 2015, 26, p. 1559–1573.
29. Wu, J., Matthews, CA., Conover, MM., et al. Lifetime risk of stress incontinence or pelvic organ prolapse surgery. Obstet Gynecol, 2014,123, p. 1201–1206.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2017 Issue 5
-
All articles in this issue
- Selective feticide in monochorionic twin pregnancies with discordant fetal anomalies: management and outcome
- The finding of isolated oligohydramnios after 37th week of gestation and its association with perinatal outcome
-
External cephalic version after 36th week of gestation
Analysis of women´s perspective - Corifollitropin alfa in women stimulated for the first time in in vitro fertilization programme
-
Screening of endometrial NK cells in selected infertile patients
First part – Methods and current results -
Jaká je česká dárkyně oocytů?
Analýza profilu - What is the risk of pelvic organ prolapse recurrence after vaginal hysterectomy with colporrhaphy?
- Carcinosarcoma of the endometrium with melanocytic differentiation, case report
-
Complete molar pregancy with development of non-metastatic persistent trophoblastic disease
A case report, reflection of rules of care and decision-making processes Forensic responsibility and the position of doctor in the general gynecologic and obstetric outpatient practice - The role of maternal imunity and woman´s microbiome in the pathogenesis of preterm labor
- Endometriosis and quality of life
- Management of Medical Termination of Pregnancy (MToP) up until the 7th week of gestation in the Czech Republic
- Czech Gynaecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- What is the risk of pelvic organ prolapse recurrence after vaginal hysterectomy with colporrhaphy?
-
Screening of endometrial NK cells in selected infertile patients
First part – Methods and current results - Selective feticide in monochorionic twin pregnancies with discordant fetal anomalies: management and outcome
- Endometriosis and quality of life
