Prenatální péče o těhotnou ženu po fertilitu-zachovávajícím výkonu pro karcinom děložního hrdla
Prenatal care for woman after fertility-sparing surgery for cervical cancer
Aim: To summarize the current knowledge about the care of pregnant women after fertility-preserving operations for cervical cancer.
Study type: Review article.
Setting: Department of Gynecology and Obstetrics, 1st Faculty of Medicine, Charles University and General University Hospital, Prague.
Methodology: Search of published literature on a given topic using the PubMed database.
Results: Pregnant women after fertility-sparing surgery for cervical cancer can benefit from screening and treatment for asymptomatic bacteriuria, cervical incompetence screening, and progressive cervical shortening by transvaginal ultrasonography. Tests to determine the presence of biomarkers of preterm birth in cervicovaginal fluid improve the prediction of preterm birth. Vaginal progesterone supplementation should be the primary prevention of preterm birth in all women after trachelectomy. Women with a history of preterm birth or late abortion may benefit from cerclage. The preferred mode of delivery is the cesarean section after 37 weeks of gestation.
Conclusion: Due to the lack of data, pregnancy management in women who have undergone fertility-sparing surgery for early cervical cancer is inconsistent. An increasing number of pregnancies after fertility-sparing surgery will likely prompt clinical research in this field.
Keywords:
fertility-sparing surgery – trachelectomy – Preterm birth – preterm premature rupture of membranes – cerclage – fetal fibronectin
Authors:
Patrik Šimják
; A. Pařízek; J. Sláma
Authors‘ workplace:
Gynekologicko‑porodnická klinika 1. LF UK a VFN, Praha, přednosta prof. MUDr. A. Martan, DrSc.
Published in:
Ceska Gynekol 2020; 85(6): 422-429
Category:
Review Article
Overview
Cíl studie: Shrnout současné poznatky o péči o těhotné ženy po fertilitu-zachovávajících operacích pro karcinom děložního hrdla.
Typ studie: Přehledový článek.
Název a sídlo pracoviště: Gynekologicko-porodnická klinika 1. lékařské fakulty Univerzity Karlovy a Všeobecné fakultní nemocnice, Praha.
Metodika: Rešerše publikované literatury k danému tématu použitím databáze PubMed.
Výsledky: Těhotné po fertilitu-zachovávajících operacích pro karcinom děložního hrdla mohou profitovat ze screeningu a léčby asymptomatické bakteriurie, screeningu cervikální inkompetence a progresivního zkracování děložního čípku transvaginální ultrasonografií. Testy ke stanovení přítomnosti biomarkerů předčasného porodu v cervikovaginální tekutině zlepšují predikci předčasného porodu. Suplementace vaginálním progesteronem by měla být primární prevencí předčasného porodu u všech žen po trachelektomii. Ženy s anamnézou předčasného porodu nebo pozdního potratu mohou profitovat z cerkláže. Porod je vhodné vést císařským řezem po 37. ukončeném týdnu.
Závěr: Vzhledem k nedostatku dat je management těhotenství u žen, které podstoupily FSS pro časný karcinom děložního hrdla, nejednotný. Lze očekávat, že zvyšující se počet těhotenství po fertilitu-zachovávajícím výkonu podnítí větší zájem o klinický výzkum v této oblasti.
Klíčová slova:
fertilitu-šetřící chirurgie – trachelektomie – předčasný porod – předčasný odtok plodové vody – cerkláž – fetální fibronektin
ÚVOD
Karcinom děložního hrdla je nejčastějším maligním onemocněním, které přímo negativně ovlivňuje plodnost žen. V současnosti je třetina žen s karcinomem děložního hrdla mladší než 40 let. Mnoho žen, které karcinom postihne, ještě neuskutečnilo svoje reprodukční plány [40]. Fertilitu-zachovávající operace (FSS) je bezpečnou terapeutickou možností pro ženy, které si přejí zachovat plodnost v případě histologicky prokázaného dlaždicobuněčného karcinomu nebo adenokarcinomu obvyklého typu (asociován s HPV infekcí). Podmínkou je, že velikost tumoru je ≤ 2 cm a současně nejsou postiženy pánevní lymfatické uzliny, nebo v případě IA1 není prokázaná lymfovaskulární invaze [11, 13]. Cílem FSS je resekovat invazivní tumor s dostatečným zdravým okrajem při současném zachování kraniální porce čípku. Za tímto účelem se obvykle provádí konizace nebo vaginální trachelektomie u stadií IA1 a IA2 a radikální trachelektomie u stadia IB1, pokud je průměr tumoru do 2 cm a nejsou postiženy spádové lymfatické uzliny. V souvislosti s rozvojem metod asistované reprodukce stoupá počet těhotných po FSS pro karcinom děložního hrdla. Dosud neexistují doporučení stran managementu těhotenství po FSS, přestože riziko porodnických komplikací je významně zvýšené. Cílem přehledového článku je shrnout současné poznatky z pohledu prevence porodnických komplikací po FSS.
VLIV FERTILITU-ŠETŘÍCÍCH OPERACÍ PRO ČASNÝ KARCINOM DĚLOŽNÍHO HRDLA NA PLODNOST A PRŮBĚH TĚHOTENSTVÍ
Skupina žen po FSS je heterogenní a zahrnuje ženy, které podstoupily konizaci, opakovanou konizaci, jednoduchou nebo radikální trachelektomii. Riziko komplikací přímo souvisí s rozsahem resekce děložního čípku a paracervikální tkáně a ligací děložních tepen.
Snížená plodnost po FSS je přisuzována stenóze cervikálního kanálu, tvorbě adhezí, snížené produkci cervikálního hlenu a případně subklinické endometritidě [46]. Fertilita po FSS je nepřímo úměrná rozsahu resekce parametrií [6, 12]. Z publikované literatury vyplývá, že pravděpodobnost otěhotnění po radikální vaginální trachelektomii (RVT) je vyšší než po abdominální radikální trachelektomii (ART) (30–79 % vs. 15–36 %) [6, 32, 35, 45]. Při použití metod asistované reprodukce dosahuje pravděpodobnost otěhotnění po FSS až 53 % [7].
Riziko potratu v prvním trimestru těhotenství není po FSS vyšší oproti běžné populaci [6]. Na druhé straně je riziko potratu ve druhém trimestru po RVT 8–10 %, což je přibližně dvojnásobek oproti běžné populaci [6, 12, 38]. Incidence předčasného porodu po radikální trachelektomii dosahuje 27 % [57]. Nejčastější příčinou předčasného porodu je předčasný předtermínový odtok plodové vody (PPROM) pravděpodobně v důsledku vzestupné infekce [10, 23, 49]. Předčasný porod před dokončeným 32. týdnem těhotenství postihuje až 12 % žen po FSS [38].
Všechny pacientky s karcinomem děložního hrdla, které jsou léčeny FSS, by měly být pečlivě informovány o zvýšeném riziku neplodnosti a těhotenských komplikacích. V praxi je taková konzultace před léčbou často opomíjena. Konzultace by měla zhodnotit individuální reprodukční potenciál ženy s ohledem na ovariální rezervu, přítomnost ovulační dysfunkce, konkrétní gynekologickou a reprodukční anamnézu. V mnoha případech mohou pacienti těžit ze zkrácení doby do početí plánováním léčby neplodnosti. Pokud je v plánu použití metod asistované reprodukce, je potřeba minimalizovat riziko pravděpodobnosti vícečetného těhotenství. Preventivní opatření zahrnují transfer jediného embrya a provedení inseminace pouze, je-li ultrazvukově potvrzen růst jediného dominantního folikulu [52].
MANAGEMENT TĚHOTENSTVÍ PO FERTILITU-ŠETŘÍCÍ OPERACI
V současné době není dostatek dat k vytvoření jednoznačných doporučení. Většina doporučení pochází z observačních studií nebo se extrapolovala ze studií provedených u jiných specifických skupin pacientů, zejména pacientů s insuficiencí děložního hrdla [52].
Následující text a shrnuje publikovaná data z jiných center doplněná o vlastní zkušenosti s péčí o těhotné po fertilitu-šetřícím výkonu. Jednotlivá doporučení jsou uvedena v tabulce 1.
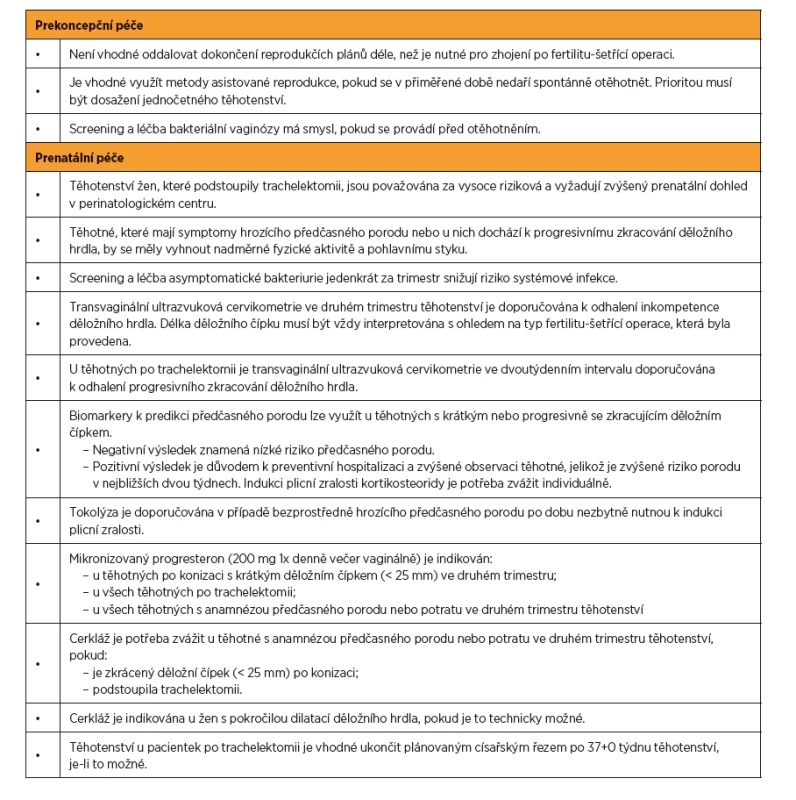
OMEZENÍ FYZICKÉ AKTIVITY A SEXUÁLNÍ ABSTINENCE
Snížení fyzické aktivity nesnižuje riziko potratu nebo předčasného porodu u žen bez anamnézy předčasného porodu s asymptomaticky krátkým děložním hrdlem [2, 20, 53, 56]. Preventivní hospitalizace u asymptomatických žen po FSS proto není žádoucí. Naopak ženy po FSS, které mají symptomy hrozícího předčasného porodu, mohou z preventivní hospitalizace profitovat. Zejména v případech, kdy hrozí předčasný porod ve stadiu těžké nezralosti, je preventivní hospitalizace odůvodněna lepšími perinatálními výsledky za předpokladu indukce plicní zralosti novorozence, fetální neuroprotekce a porodu v perinatologickém centru intenzivní péče.
Klidový režim, resp. práceneschopnost by měly být zvažovány individuálně v souvislosti s průměrnou denní fyzickou aktivitou a povoláním těhotné ženy.
Pohlavní styk je některými autory považován za potenciální zdroj vzestupné infekce a předčasného porodu. Nejsou však důkazy, že by sexuální abstinence u těhotných s krátkým děložním hrdlem snižovala riziko předčasného porodu [39].
SCREENING A LÉČBA INFEKČNÍCH NEMOCÍ
Ženy, které podstoupily trachelektomii, mají zvýšené riziko intraamniální infekce. Příčinou může být snížená produkce cervikálního hlenu, který brání vzestupu mikrobů z dolního genitálního traktu [48]. Amniální dutinu nejčastěji kolonizují kmeny Ureaplasma, Gardnerella vaginalis a Fusobacterium [16, 36]. Intraamniální infekce může bezpříznakově probíhat několik týdnů. V době, kdy se objeví příznaky klinické chorioamniitidy, je prakticky nemožné odvrátit předčasný porod.
Ve snaze předejít ascendentní infekci doporučují někteří autoři denní aplikaci čípků s jodovaným povidonem [23] nebo profylaktické podávání antibiotik v 16. a 24. týdnu těhotenství či provádět screening a léčbu vaginálních infekcí po 16. týdnu v pravidelných intervalech [47]. Jiní autoři odrazují od profylaktického podávání antibiotik [28]. Recentní publikace neprokázaly, že by screening a léčba bakteriální vaginózy v těhotenství snižovaly incidenci druhotrimestrálního potratu nebo spontánního předčasného porodu, a nejsou tedy doporučovány [21]. Přestože intraamniální infekci lze eradikovat intravenózními antibiotiky, v současné době neexistuje důkaz, že by tento postup snižoval riziko potratu, PPROM nebo předčasného porodu.
Asymptomatická bakteriurie je spojena s významným rizikem akutní pyelonefritidy, která zvyšuje riziko předčasného porodu [44]. Zlatým standardem pro detekci asymptomatické bakteriurie je kultivační vyšetření moči. Screening a léčba asymptomatické bakteriurie snižuje riziko akutní pyelonefritidy a také pravděpodobně předčasného porodu [50]. Provádění kultivačního vyšetření moči jednou za trimestr u pacientek po trachelektomii se proto zdá být opodstatněné.
TRANSVAGINÁLNÍ ULTRAZVUKOVÁ CERVIKOMETRIE
Chirurgické výkony na děložním hrdle vedou ke zkrácení jeho délky, což zvyšuje riziko předčasného porodu. Anamnéza konizace pro cervikální prekancerózu je spojena s mírným zkrácením děložního čípku [14]. Zkrácení čípku pod 25 mm mezi 16. až 24. týdnem těhotenství predikuje předčasný porod před 35. týdnem s pozitivní a negativní prediktivní hodnotou 30 % resp. 94 % [8]. Čím větší je objem konizátu a počet excizních výkonů, tím vyšší je riziko předčasného porodu [29, 34]. U žen s anamnézou konizace nebyl prokázán přínos opakování transvaginální ultrazvukové cervikometrie oproti jedinému vyšetření v polovině těhotenství [37].
Trachelektomie na druhé straně významně snižuje délku děložního čípku. V případě, že je po výkonu reziduální délka děložního čípku kratší než 10 mm, je významně zvýšená incidence PPROM (36,8 % vs. 0 %) a předčasného porodu (66,7 % vs. 22,2 %) [4]. Zásadní je proto při výkonu resekovat nejmenší možnou porci čípku s ohledem na zachování onkologické bezpečnosti. Předoperačně lze posoudit vzdálenost mezi vnitřní brankou cervikálního kanálu a proximálním okrajem tumoru pomocí ultrazvuku nebo MRI [18]. V retrospektivní studii u 30 žen, které podstoupily radikální trachelektomii, byla prokázaná korelace mezi délkou čípku v polovině těhotenství a gestačním stářím při porodu. Délka děložního čípku kratší než 13 mm byla dobrým prediktorem předčasného porodu před 34. týdnem. Vykazovala senzitivitu 67 %, specificitu 75 %, pozitivní a negativní prediktivní hodnotou 55 % a 86 % (AUC 0,75) [26]. Měření délky děložního čípku v polovině trimestru lze tedy použít k odhadu rizika předčasného porodu před 34. týdnem těhotenství u pacientek po trachelektomii.
V případech, kdy je děložní hrdlo krátké od začátku těhotenství, může být progresivní zkracování děložního hrdla důležitým příznakem hrozícího předčasného porodu u jinak asymptomatických pacientek. Někteří autoři proto doporučují opakované měření délky čípku každé dva týdny počínaje druhým trimestrem těhotenství [28, 52].
BIOMARKERY PRO PREDIKCI PŘEDČASNÉHO PORODU
Ačkoliv bylo identifikováno mnoho příčin předčasného porodu, všechny se nakonec projeví nedostatečností děložního čípku, aktivací myometria nebo rupturou plodových obalů [43]. V současné době je k dispozici několik testů rychle analyzujících přítomnost biomarkeru v cervikovaginální tekutině. Zvýšení koncentrace nad detekční limit značí aktivaci fetálních membrán, což předchází předčasný porod.
V současné době nejčastěji používané testy identifikují přítomnost fetálního fibronektinu (fFN), placentárního alfa mikroglobulinu-1 (PAMG-1) a vazebného proteinu inzulinu podobného růstového faktoru 1 (IGFBP1). Výsledek testů je vždy potřeba interpretovat v souvislosti s délkou děložního čípku a přihlížet zejména k přítomnosti symptomů předčasného porodu.
Vysoká negativní prediktivní hodnota testů umožňuje vyloučit předčasný porod do 14 dnů, čímž se snižuje počet zbytečných intervencí [51]. U symptomatických žen se zdá, že PAMG-1 lépe predikuje spontánní předčasný porod ve srovnání s kvalitativním testem na hodnocení přítomnosti fetálního fibronektinu [55], ale kvantitativní fetální fibronektin diagnostickou přesnost zvyšuje [1]. Dosud žádné studie nehodnotily použití testů u symptomatických těhotných po operaci děložního čípku. U asymptomatických těhotných po předchozí operaci na děložním čípku je kvantitativní fetální fibronektin doporučován v predikci předčasného porodu. Přesnost predikce v této skupině žen je srovnatelná s tou u žen s anamnézou předčasného porodu [54].
Testy ke stanovení přítomnosti biomarkerů v cervikovaginální tekutině, zejména pokud je výsledek negativní, mohou usnadnit péči o těhotné po trachelektomii, které vykazují progresivní zkracování nebo mají stabilní, ale zkrácenou délku děložního čípku [52].
SUPLEMENTACE PROGESTERONU
Progesteron tlumí kontraktilitu myometria, zpomaluje zrání děložního hrdla a pravděpodobně působí proti zánětu fetoplacentální jednotky [19].
Recentní metaanalýza potvrdila, že vaginální progesteron snižuje riziko předčasného porodu a zlepšuje perinatální výsledky u jednočetných těhotenství se sonograficky prokázaným zkrácením děložního hrdla (≤ 25 mm) ve druhém trimestru těhotenství [42]. Chirurgický výkon na děložním hrdle, který je důvodem zkrácení, nebyl vylučovacím kritériem. Proto se nabízí možnost extrapolovat výsledky metaanalýzy na specifickou populaci pacientek po fertilitě-šetřících operacích pro časný karcinom děložního hrdla.
U těhotných žen s anamnézou předčasného porodu byl vaginální progesteron účinnější v prevenci předčasného porodu a měl méně nepříznivých účinků ve srovnání se 17 alfa-hydroxyprogesteron kaproátem [33]. V této studii začalo podávání progesteronu mezi 14. až 18. týdnem a pokračovalo až do 36. týdne těhotenství.
Vaginální progesteron by mohl být považován za léčbu volby u žen po FSS. Je zřejmé, že včasné zahájení terapie má zásadní význam. Těhotné po FSS se sonograficky zkráceným děložním čípkem detekovaným před 24. týdnem těhotenství mohou mít prospěch z vaginálního progesteronu denně v dávce 200 mg na den. U žen po FSS, které mají anamnézu předčasného porodu nebo mají krátké děložní hrdlo od začátku těhotenství, by se vaginální suplementace progesteronem měla zahájit nejpozději po prvním trimestru [52].
CERKLÁŽ
Úlohou cerkláže je zpomalit dilataci děložního čípku poskytnutím přídatné mechanické podpory. V případě FSS je možné umístit permanentní cerkláž v průběhu operace nebo až v průběhu těhotenství.
Data srovnávající účinnost těchto postupů nejsou konzistentní. Je proto nezbytné extrapolovat výsledky získané z jiných populací. Cerkláž lze indikovat na základě anamnézy, ultrasonografického nebo klinického vyšetření [58].
Anamnesticky indikovaná cerkláž se provádí brzy po prvním trimestru těhotenství. Původně byla vyhrazena pro ženy s anamnézou opakovaných potratů ve druhém trimestru těhotenství nebo opakovaných předčasných porodů. ACOG však cerkláž doporučuje také u žen s jedinou těhotenskou ztrátou po prvním trimestru těhotenství [58], jelikož bylo prokázáno, že účinnost cerkláže v prevenci předčasného porodu, PPROM a přijetí novorozence na jednotku intenzivní péče je stejná u pacientek s jednou nebo více těhotenskými ztrátami v anamnéze [30]. Jiná práce však prokázala horší výsledky u žen s jediným předčasným porodem v anamnéze [3]. Lze předpokládat, že cervikální cerkláž po prvním trimestru těhotenství by mohla být přínosem pro ženy se zatíženou porodnickou anamnézou, které podstoupily FSS.
Ultrazvukem indikovaná cerkláž je vyhrazena pro ženy s anamnézou spontánního předčasného porodu a současně ultrasonograficky detekovaným krátkým děložním hrdlem. U žen s anamnézou předchozího spontánního předčasného porodu, jednočetným těhotenstvím a děložním hrdlem kratším než 25 mm vedla cerkláž ke snížení rekurence předčasného porodu o 30 % a perinatální mortality a morbidity o 36 % [9]. Aplikace cerkláže u žen s extrémně zkráceným děložním čípkem (< 10 mm), které užívaly progesteron, vedla k významnému snížení incidence spontánního předčasného porodu, RDS, nekrotizující enterokolitidy a novorozeneckého úmrtí [17]. Zdá se, že současné použití obou preventivních opatření ve specifických indikacích může zlepšit prevenci opakovaného spontánního předčasného porodu u žen po FSS.
Cerkláž lze aplikovat vaginálním nebo transabdominálním, často minimálně invazivním přístupem. Žádný z přístupů výrazně nesnižuje riziko předčasného porodu a PPROM [15]. Umístění stehu podle Shirodkara je považováno za účinnější při prevenci předčasného porodu a novorozenecké morbidity ve srovnání s technikou podle MacDonalda [22, 41]. Transvaginální umístění cervikální cerkláže u žen po FSS, zejména po radikální trachelektomii, může být náročné. Transabdominální cerkláž lze zvážit, pokud krátká reziduální délka děložního hrdla nebo jizvení po trachelektomii neumožňuje vaginální přístup [31].
U žen s anamnézou předčasného porodu je možné provést transabdominální cerkláž před těhotenstvím [27]. Existují však obavy, že steh může zvýšit riziko vzestupné nitroděložní infekce a potažmo také PROM [25]. Předpokládá se, že transabdominální cerkláž může být bezpečně ponechána in situ po dobu dvou let [24].
Transabdominální cerkláž vyžaduje porod císařským řezem. Vaginální cerkláž lze odstranit v případě nástupu děložních kontrakcí. V případě PPROM při současné absenci indikace k ukončení těhotenství může být cerkláž ponechána in situ, pokud je prodloužení těhotenství v zájmu plodu.
Cerkláž lze také indikovat na základě palpačního vyšetření v případech nálezu významné dilatace děložního čípku. V takovém případě se tzv. emergentní cerkláž provádí vaginálně technikou podle MacDonalda.
ESGO doporučuje provádění cerkláže v době trachelektomie [13]. V případě, že cerkláž nebyla aplikována před těhotenstvím, mělo by být zváženo umístění cerkláže u žen po trachelektomii s anamnézou předčasného porodu nebo pozdního potratu. U žen po konizaci by cerkláž měla být rezervována pro případy, kdy má žena zatíženou porodnickou anamnézu a současně zkrácené děložní hrdlo.
VEDENÍ PORODU
Vaginální porod je bezpečný pro pacientky po konizaci. Naproti tomu jizvení čípku po trachelektomii s sebou nese zvýšené riziko ruptury hrdla a závažného krvácení při vaginálním porodu, a proto není doporučována [5, 28, 32]. Významné jizvení může také bránit dilataci hrdla v průběhu první doby porodní. Může tak vést k prodlouženému a traumatickému porodu, zejména pokud je současně přítomna hyperaktivita dělohy. Tento aspekt je potřeba zohlednit v případě předčasného porodu, kdy je obzvláště důležité šetrné vedení porodu.
Někteří autoři doporučují u pacientek po trachelektomii elektivní císařský řez po 34. ukončeném týdnu těhotenství [28]. Podle našich zkušeností prevence ruptury děložního hrdla nevyvažuje zvýšené riziko novorozenecké morbidity a doporučujeme císařský řez neprovádět před 37. ukončeným týdnem podobně jako třeba v případě placenta previa [5, 32]. Někteří autoři spekulují, že příčný řez v dolním segmentu dělohy může zvyšovat riziko poranění děložních tepen [49]. Doporučují tedy provádění klasického řezu na děloze, což je však spojeno s větším rizikem pro následující těhotenství [23, 32]. Vzhledem k nedostatku údajů by měl být typ hysterotomie zvolen individuálně [52].
ZÁVĚR
Vzhledem k nedostatku dat je management těhotenství u žen, které podstoupily FSS pro časný karcinom děložního hrdla, nejednotný. Většina doporučení vychází z osobní zkušenosti, menších observačních studií nebo jsou extrapolovány ze studií provedených u jiných specifických skupin těhotných žen. Lze očekávat, že zvyšující se počet těhotenství po FSS zatížených významným rizikem porodnických komplikací podnítí větší zájem o klinický výzkum v této oblasti.
Práce byla podpořena grantovým projektem Screening rizika předčasného porodu zavedením programu QUIPP, který je financován v rámci Operačního programu Zaměstnanost, registrační číslo CZ.03.2.63/0.0/0.0/15_039/0008166.
Korespondující autor:
prof. MUDr. Jiří Sláma, Ph.D.
Gynekologicko-porodnická klinika VFN
Apolinářská 18
128 08 Praha 2
e-mail: jiri.slama@vfn.cz
Sources
1. Abbott, DS., Radford, SK., Seed, PT., et al. Evaluation of a quantitative fetal fibronectin test for spontaneous preterm birth in symptomatic women. Am J Obstet Gynecol, 2013, 208, 122, e1–6.
2. Aleman, A., Althabe, F., Belizan, J., Bergel, E. Bed rest during pregnancy for preventing miscarriage. Cochrane Database Syst Rev, 2005, CD003576.
3. Alfirevic, Z., Stampalija, T., Roberts, D., Jorgensen, AL. Cervical stitch (cerclage) for preventing preterm birth in singleton pregnancy. Cochrane Database Syst Rev, 2012, CD008991.
4. Alvarez, RM, Biliatis, I., Rockall, A., et al. MRI measurement of residual cervical length after radical trachelectomy for cervical cancer and the risk of adverse pregnancy outcomes: a blinded imaging analysis. BJOG, 2018, 125, 13, p. 1726-1733.
5. Balayla, J., Wo, BL., Bedard, MJ. A late-preterm, early-term stratified analysis of neonatal outcomes by gestational age in placenta previa: defining the optimal timing for delivery. J Matern Fetal Neonatal Med, 2015, 28, p. 1756–1761.
6. Beiner, ME., Covens, A. Surgery insight: radical vaginal trachelectomy as a method of fertility preservation for cervical cancer. Nat Clin Pract Oncol, 2007, 4, p. 353–361.
7. Bentivegna, E., Maulard, A., Pautier, P., et al. Fertility results and pregnancy outcomes after conservative treatment of cervical cancer: a systematic review of the literature. Fertil Steril, 2016, 106, p. 1195–1211.e5.
8. Berghella, V., Pereira, L., Gariepy, A., Simonazzi, G. Prior cone biopsy: prediction of preterm birth by cervical ultrasound. Am J Obstet Gynecol, 2004, 191, p. 1393–1397.
9. Berghella, V., Rafael, TJ., Szychowski, JM., et al. Cerclage for short cervix on ultrasonography in women with singleton gestations and previous preterm birth: a meta-analysis. Obstet Gynecol, 2011, 117, p. 663–671.
10. Bernardini, M., Barrett, J., Seaward, G., Covens, A. Pregnancy outcomes in patients after radical trachelectomy. Am J Obstet Gynecol, 2003, 189, p. 1378–1382.
11. Bhatla, N., Aoki, D., Sharma, DN., Sankaranarayanan, R.Cancer of the cervix uteri. Int J Gynaecol Obstet, 2018, 143, Suppl., p. 22–36.
12. Boss, EA., van Golde, RJT., Beerendonk, CCM., Massuger, LFAG. Pregnancy after radical trachelectomy: a real option? Gynecol Oncol, 2005, 99, S152-156.
13. Cibula, D., Potter, R., Planchamp, F., et al. The European Society of Gynaecological Oncology/European Society for Radiotherapy and Oncology/European Society of Pathology Guidelines for the Management of Patients With Cervical Cancer. Int J Gynecol Cancer, 2018, 28, p. 641–655.
14. Crane, JMG., Delaney, T., Hutchens, D. Transvaginal ultrasonography in the prediction of preterm birth after treatment for cervical intraepithelial neoplasia. Obstet Gynecol, 2006, 107, p. 37–44.
15. Davis, G., Berghella, V., Talucci, M., Wapner, RJ. Patients with a prior failed transvaginal cerclage: a comparison of obstetric outcomes with either transabdominal or transvaginal cerclage. Am J Obstet Gynecol, 2000, 183, p. 836–839.
16. DiGiulio, DB., Romero, R., Kusanovic, JP., et al. Prevalence and diversity of microbes in the amniotic fluid, the fetal inflammatory response, and pregnancy outcome in women with preterm pre-labor rupture of membranes. Am J Reprod Immunol, 2010, 64, p. 38–57.
17. Enakpene, CA., DiGiovanni, L., Jones, TN., et al. Cervical cerclage for singleton pregnant patients on vaginal progesterone with progressive cervical shortening. Am J Obstet Gynecol, 2018, 219, 4, 397.e1–397.e10.
18. Epstein, E., Testa, A., Gaurilcikas, A., et al. Early-stage cervical cancer: tumor delineation by magnetic resonance imaging and ultrasound – a European multicenter trial. Gynecol Oncol, 2013, 128, p. 449–453.
19. Grazzini, E., Guillon, G., Mouillac, B., Zingg, HH. Inhibition of oxytocin receptor function by direct binding of progesterone. Nature, 1998, 392, p. 509–512.
20. Grobman, WA., Gilbert, SA., Iams, JD., et al. Activity restriction among women with a short cervix. Obstet Gynecol, 2013, 121, p. 1181–1186.
21. Haahr, T., Ersboll, AS., Karlsen, MA., et al. Treatment of bacterial vaginosis in pregnancy in order to reduce the risk of spontaneous preterm delivery – a clinical recommendation. Acta Obstet Gynecol Scand, 2016, p. 850–860.
22. Hume, H., Rebarber, A., Saltzman, DH., et al. Ultrasound-indicated cerclage: Shirodkar vs. McDonald. J Matern Fetal Neonatal Med, 2012, 25, p. 2690–2692.
23. Ishioka, S., Endo, T., Hayashi, T., et al. Pregnancy-related complications after vaginal radical trachelectomy for early-stage invasive uterine cervical cancer. Int J Clin Oncol, 2007, 12, p. 350–355.
24. Ishioka, S., Kim, M, Mizugaki, Y., et al. Transabdominal cerclage (TAC) for patients with ultra-short uterine cervix after uterine cervix surgery and its impact on pregnancy. J Obstet Gynaecol Res, 2018, 44, p. 61–66.
25. Jolley, JA., Wing, DA. Pregnancy management after cervical surgery. Curr Opin Obstet Gynecol, 2008, 20, p. 528–533.
26. Kasuga, Y., Miyakoshi, K., Nishio, H., et al. Mid-trimester residual cervical length and the risk of preterm birth in pregnancies after abdominal radical trachelectomy: a retrospective analysis. BJOG, 2017, 124, p. 1729–1735.
27. Kim, M., Ishioka, S., Endo, T., et al. Importance of uterine cervical cerclage to maintain a successful pregnancy for patients who undergo vaginal radical trachelectomy. Int J Clin Oncol, 2014, 19, p. 906–911.
28. Knight, LJ., Acheson, N., Kay, TA., et al. Obstetric management following fertility-sparing radical vaginal trachelectomy for cervical cancer. J Obstet Gynecol, 2010, 30, p. 784–789.
29. Kyrgiou, M., Athanasiou, A., Kalliala, IEJ., et al. Obstetric outcomes after conservative treatment for cervical intraepithelial lesions and early invasive disease. Cochrane Database Syst Rev, 2017, 11, CD012847.
30. Lee, KN., Whang, EJ., Chang, KHJ., et al. History-indicated cerclage: the association between previous preterm history and cerclage outcome. Obstet Gynecol Sci, 2018, 61, p. 23–29.
31. Lee, KY., Jun, HA., Roh, JW., Song, JE. Successful twin pregnancy after vaginal radical trachelectomy using transabdominal cervicoisthmic cerclage. Am J Obstet Gynecol, 2007, 197, p. 5–6.
32. Ma, LK., Cao, DY., Yang, JX., et al. Pregnancy outcome and obstetric management after vaginal radical trachelectomy. Eur Rev Med Pharmacol Sci, 2014, 18, 3019–3024.
33. Maher, MA., Abdelaziz, A., Ellaithy, M., Bazeed, MF. Prevention of preterm birth: a randomized trial of vaginal compared with intramuscular progesterone. Acta Obstet Gynecol Scand, 2013, 92, p. 215–222.
34. Nam, KH., Kwon, JY., Kim, YH., Park, YW. Pregnancy outcome after cervical conization: risk factors for preterm delivery and the efficacy of prophylactic cerclage. J Gynecol Oncol, 2010, 21, p. 225–229.
35. Nishio, H., Fujii, T., Sugiyama, J., et al. Reproductive and obstetric outcomes after radical abdominal trachelectomy for early-stage cervical cancer in a series of 31 pregnancies. Hum Reprod, 2013, 28, p. 1793–1798.
36. Oh, KJ., Lee, SE., Jung, H., et al. Detection of ureaplasmas by the polymerase chain reaction in the amniotic fluid of patients with cervical insufficiency. J Perinat Med, 2010, 38, p. 261–268.
37. Pils, S., Eppel, W., Seemann, R., et al. Sequential cervical length screening in pregnancies after loop excision of the transformation zone conisation: a retrospective analysis. BJOG, 2014, 121, p. 457–462.
38. Plante, M. Vaginal radical trachelectomy: an update. Gynecol Oncol, 2008, 111, S105-110.
39. Plante, M., Roy, M. Fertility-preserving options for cervical cancer. Oncology, 2006, 20, p. 473–479.
40. Rob, L., Skapa, P., Robova, H. Fertility-sparing surgery in patients with cervical cancer. Lancet Oncol, 2011, 12, p. 192–200.
41. Rodriguez, PA., Fylstra, D., Newman, R., Nino, JM. Shirodkar cerclage is more effective than McDonald for the prevention of preterm birth. Obstet Gynecol, 2018, 131, 161S-162S.
42. Romero, R., Conde-Agudelo, A., Da Fonseca, E., et al. Vaginal progesterone for preventing preterm birth and adverse perinatal outcomes in singleton gestations with a short cervix: a meta-analysis of individual patient data. Am J Obstet Gynecol, 2018, 218, p. 161–180.
43. Romero, R., Dey, SK., Fisher, SJ. Preterm labor: one syndrome, many causes. Science, 2014, 345, p. 760–765.
44. Romero, R., Espinoza, J., Goncalves, LF., et al. The role of inflammation and infection in preterm birth. Semin Reprod Med, 2007, 25, p. 21–39.
45. Schneider, A., Erdemoglu, E., Chiantera, V., et al. Clinical recommendation radical trachelectomy for fertility preservation in patients with early-stage cervical cancer. Int J Gynecol Cancer, 2012, 22, p. 659–666.
46. Shah, JS., Jooya, ND., Woodard, TL., et al. Reproductive counseling and pregnancy outcomes after radical trachelectomy for early stage cervical cancer. J Gynecol Oncol, 2019, 30, e45.
47. Shepherd, JH., Milliken, DA. Conservative surgery for carcinoma of the cervix. Clin Oncol, 2008, 20, p. 395–400.
48. Shepherd, JH., Mould, T., Oram, DH. Radical trachelectomy in early stage carcinoma of the cervix: outcome as judged by recurrence and fertility rates. BJOG, 2001, 108, p. 882–885.
49. Shepherd, JH., Spencer, C., Herod, J., Ind, TEJ. Radical vaginal trachelectomy as a fertility-sparing procedure in women with early-stage cervical cancer-cumulative pregnancy rate in a series of 123 women. BJOG, 2006, 113, p. 719–724.
50. Smaill, FM., Vazquez, JC. Antibiotics for asymptomatic bacteriuria in pregnancy., Cochrane Database Syst Rev, 2015, CD000490.
51. Son, M., Miller, ES. Predicting preterm birth: Cervical length and fetal fibronectin. Semin Perinatol, 2017, 41, p. 445–451.
52. Šimják, P., Cibula, D., Pařízek, A., Sláma J. Management of pregnancy after fertility-sparing surgery for cervical cancer. Acta Obstet Gynecol Scand, 2020, 99, 7, 830-838.
53. Sosa, CG., Althabe, F., Belizan, JM., Bergel, E. Bed rest in singleton pregnancies for preventing preterm birth. Cochrane Database Syst Rev, 2015, CD003581.
54. Vandermolen, BI., Hezelgrave, NL., Smout, EM., et al. Quantitative fetal fibronectin and cervical length to predict preterm birth in asymptomatic women with previous cervical surgery. Am J Obstet Gynecol, 2016, 215, 480.e1–480.e10.
55. Wing, DA., Haeri, S., Silber, AC., et al. Placental alpha microglobulin-1 compared with fetal fibronectin to predict preterm delivery in symptomatic women. Obstet Gynecol, 2017, 130, p. 1183–1191.
56. Zemet, R., Schiff, E., Manovitch, Z., et al. Quantitative assessment of physical activity in pregnant women with sonographic short cervix and the risk for preterm delivery: A prospective pilot study. PLoS One, 2018, 13, e0198949.
57. Zhang, Q., Li, W., Kanis, MJ., et al. Oncologic and obstetrical outcomes with fertility-sparing treatment of cervical cancer: a systematic review and meta-analysis. Oncotarget, 2017, 8, p. 46580–46592.
58. ACOG Practice Bulletin No.142: Cerclage for the management of cervical insufficiency. Obstet Gynecol, 2014, 123, p. 372–379.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Czech Gynaecology

2020 Issue 6
-
All articles in this issue
-
Význam doplnění cytologického screeningu karcinomu děložního hrdla o HPV DNA test a třídění nálezu imunocytochemickým barvením p16/Ki67 u žen ve věku 35 a 45 let
Analýza dat studie LIBUŠE - Analýza prediktorů neplánovaného císařského řezu u nullipar
- Totální laparoskopická hysterektomie – klinické srovnání metody s využitím dvou typu děložních manipulátorů
- Změny homeostázy těhotných po asistované reprodukční technologii asociované s preeklampsii
- Laparotomická myomektómia spontánne perforovaného myómu imitujúceho pseudomyxóm peritonea v 27. gestačnom týždni
- Imunologický princip rozvoje erytrocytární aloimunizace těhotné ženy, hemolytické nemoci plodu a prevence RhD aloimunizace u RhD negativních žen
- Idiopatický polyhydramnion
- Prenatální péče o těhotnou ženu po fertilitu-zachovávajícím výkonu pro karcinom děložního hrdla
- Konzervatívne možnosti liečby syndrómu polycystických ovárii: význam cvičenia
-
Mytologie a racionalizace v dějinách medicíny
Případ molární gravidity - Dienogest v léčbě endometriózy
- Anti-Nairobi
- Suplementace vitaminem D a kalciem – význam v gynekologii
- NEKROLOG
-
Význam doplnění cytologického screeningu karcinomu děložního hrdla o HPV DNA test a třídění nálezu imunocytochemickým barvením p16/Ki67 u žen ve věku 35 a 45 let
- Czech Gynaecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Idiopatický polyhydramnion
- Totální laparoskopická hysterektomie – klinické srovnání metody s využitím dvou typu děložních manipulátorů
- Dienogest v léčbě endometriózy
-
Význam doplnění cytologického screeningu karcinomu děložního hrdla o HPV DNA test a třídění nálezu imunocytochemickým barvením p16/Ki67 u žen ve věku 35 a 45 let
Analýza dat studie LIBUŠE
