Doporučení České revmatologické společnosti pro diagnostiku a léčbu obrovskobuněčné arteriitidy
Recommendations of the Czech Society for Rheumatology for the diagnosis and treatment of giant cell arteritis
Bečvář R and the Committee of the Czech Society for Rheumatology. Recommendations of the Czech Society for Rheumatology for the diagnosis and treatment of giant cell arteritis Giant cell arteritis (GCA) is the most common primary vasculitis. Visual loss occurs in up to one-fifth of patients, which may be preventable by prompt recognition and glucocorticoid treatment. Suspicion of GCA should be confirmed using imaging methods or biopsy of the temporal artery. In selected patients with GCA with refractory or relapsing disease, the presence of an increased risk for glucocorticoid-related adverse events or internal comorbidities, tocilizumab or methotrexate should be added. The routine use of antiplatelet or anticoagulant therapy for GCA treatment is not recommended unless indicated for other reasons.
Keywords:
glucocorticoids – giant cell arteriiis – visual loss – immunosuppressants
Authors:
R. Bečvář; Výbor České Revmatologické Společnosti
Authors‘ workplace:
Revmatologický ústav Praha
Published in:
Čes. Revmatol., 30, 2022, No. 2, p. 54-59.
Category:
Recomendation
Overview
Obrovskobuněčná arteriitida (OBA) je nejběžnější primární vaskulitida. Ztráta zraku se vyskytuje až u pětiny nemocných a lze jí předejít včasným stanovením diagnózy a zahájením léčby glukokortikoidy. Podezření na OBA se doporučuje potvrdit zobrazovacími metodami nebo biopsií spánkové tepny. U pacientů s refrakterní nebo relabující formou OBA nebo při vysokém riziku nežádoucích účinků glukokortikoidů či interních komorbiditách se doporučuje přidat tocilizumab nebo methotrexát. V léčbě OBA se nedoporučuje rutinní podávání antiagregačních nebo antikoagulačních léků, pokud nejsou indikovány z jiného důvodu.
Klíčová slova:
imunosupresiva – glukokortikoidy – obrovskobuněčná arteriitida – oslepnutí
ÚVOD
Obrovskobuněčná arteriitida (OBA) je nejčastější primární vaskulitida charakterizovaná zánětem velkých a středně velkých arterií. Postihuje téměř výhradně jedince bílé rasy starší 50 let s převahou žen. V posledních dekádách byl zaznamenán výrazný vzestup v počtu nemocných OBA a incidence dosahuje až 27 případů na 100 000 obyvatel (1).
STANOVENÍ DIAGNÓZY OBA
U OBA je prvořadé rozpoznání a stanovení diagnózy (2). Zvláštní pozornost je třeba věnovat příznakům, které vyvolávají podezření na ischemické neurologické a oční manifestace. Pacient starší 50 let by měl vzbudit podezření na OBA při těchto příznacích (tab. 1): náhle vzniklá bolest hlavy (obvykle jednostranná ve spánkové oblasti), citlivost vlasové pokožky, klaudikace čelisti a jazyka, poruchy vidění (včetně diplopie), celkové příznaky, příznaky polymyalgia rheumatica, klaudikace končetin.
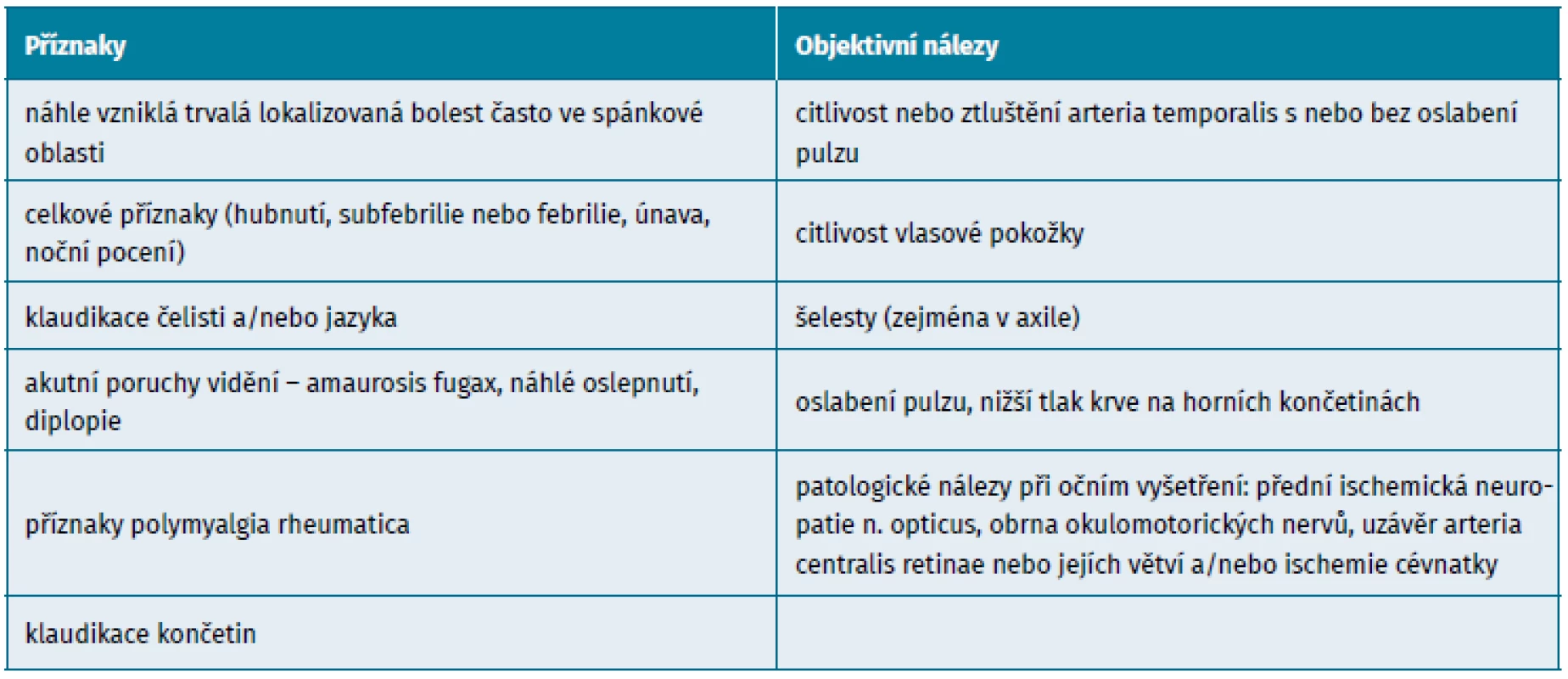
Objektivní nálezy
Klinické vyšetření může ukázat (tab. 1) změny spánkové tepny – citlivost, ztluštění nebo chybění pulzu, citlivost kštice, přechodnou nebo trvalou ztrátu zraku, výpadek zorného pole, relativní aferentní výpadek papily, přední ischemickou neuropatii nervus opticus, uzávěr arteria centralis retinae, obrnu hlavových nervů. Nálezy OBA velkých tepen zahrnují šelesty nad tepnami a asymetrii pulzu a krevního tlaku na končetinách.
Laboratorní vyšetření
Doporučuje se provést tato vyšetření: CRP, FW, krevní obraz, urea, minerály a jaterní testy. Pro akutní fázi OBA je charakteristické zvýšení CRP, FW, anemie, trombocytóza, abnormální jaterní testy, zejména zvýšení alkalické fosfatázy, vzestup α1 a α2-globulinů v sérové elektroforéze. Vzácně se vyskytují případy OBA s normálními hodnotami reaktantů akutní fáze (až ve 4 % je FW normální) (3). K vyloučení onemocnění připomínajících OBA se doporučuje doplnit skiagram hrudníku a vyšetření moči chemicky a sedimentu.
Další vyšetřovací metody
Všichni nemocní s OBA by měli být neprodleně odesláni na doplňující vyšetření, na prvním místě očním lékařem (4). Biopsie arteria temporalis je vždy ke zvážení při podezření na OBA (5). Její provedení však nikdy nesmí oddálit okamžité zahájení léčby glukokortikoidy. Histopatologické změny typické pro OBA nacházíme v období 2–6 týdnů po nasazení léčby. Biopsie arteria temporalis se provádí na chirurgickém pracovišti, kde je tato metoda zavedena, a je nutné odebrat vzorek tepny délky alespoň 1 cm. Kontralaterální odběr se rutinně neprovádí. Histopatologický nález však může být u některých nemocných normální a pak je třeba se řídit podle klinického obrazu a léčebné odpovědi na glukokortikoidy (6).
Zobrazovací metody mohou být přínosem pro diagnostiku a monitorování OBA. Zcela nenahradí biopsie temporální arterie u kraniální formy OBA. Jako první metoda se doporučuje duplexní ultrasonografie (USG) větví zevní karotidy zejména temporálních arterií. Známka „halo“ je typickým nálezem při aktivní OBA (7). Při nedostupnosti USG vyšetření zkušeným odborníkem nebo nejasném nálezu může vyšetření hlavových tepen pomocí magnetické rezonance (MR) s vysokým rozlišením prokázat zánětlivé změny v cévní stěně (8, 9). Ke stanovení diagnózy OBA velkých extrakraniálních cév mohou přispět také pozitronová emisní tomografie s výpočetní tomografií (PET/CT) (10). MR angiografii, CT angiografii nebo duplexní sonografii je možné použít k dlouhodobému sledování strukturálních změn, jako jsou stenózy, okluze, dilatace a aneurysmata. U nemocných s podezřením na relaps nemoci mohou tyto metody tento stav potvrdit nebo vyloučit (3). Použití těchto zobrazovacích metod může být omezeno jejich dostupností, protože předpokládá kvalitní vybavení a zejména zácvik a zkušenost vyšetřujících.
LÉČBA
Terapie aktivního onemocnění
Při podezření na OBA musí být ihned zahájena léčba glukokortikoidy. Doporučené zahajovací dávky gluko-kortikoidů jsou následující (obr. 1):
a) Při nezávažné OBA (bez poruchy vidění nebo čelistních klaudikací) – podáváme 40–60 mg prednisonu denně nebo ekvivalent.
b) Při rozvíjející se poruše vidění nebo prchavé slepotě (závažná OBA) se doporučuje podat 250–1000 mg metylprednisolonu v intravenózním pulzu 3 následující dny s přechodem na perorální kortikoterapii v dávkách podle bodu a).
c) Při ztrátě vidění jednoho oka je třeba podávat prednison v dávce 60 mg denně k ochraně druhého oka.
Při podání vysokých dávek glukokortikoidů by měly příznaky OBA rychle ustoupit a rychle klesnout i hodnoty ukazatelů zánětu. Pokud k tomu nedojde, je třeba uvažovat o jiné diagnóze (11).
Podle doporučení EULAR (European Alliance of Associations for Rheumatology) není přínosné zahajovat terapii perorálními glukokortikoidy ve vyšších dávkách než 60 mg na den ani u pacientů s hmotností výrazně vyšší než 60 kg (12).
Režimy snižování dávek glukokortikoidů
Snižování dávek glukokortikoidů je ke zvážení jen při vymizení klinických příznaků a normalizaci hodnot laboratorních testů, které svědčily pro aktivitu nemoci (obr. 1). Tento postup by se měl řídit potřebou podávat co nejnižší účinnou dávku, výskytem nežádoucích účinků a přáním pacienta. Při snižování dávek glukokortikoidů je třeba také vzít v úvahu, zda změny ukazatelů zánětu nejsou vyvolány jinou příčinou. Podává se prednison 40–60 mg do vymizení klinických příznaků a úpravě hodnot laboratorních testů, tedy alespoň 3–4 týdny. Pak je možné snižovat dávky o 10 mg po 2 týdnech k dávce 20 mg a poté o 2,5 mg po 2–4 týdnech k dávce 10 mg a následně o 1 mg po 1–2 měsících za předpokladu, že nedojde k relapsu. Ke snižování dávky perorálních glukokortikoidů se u OBA se z důvodu vyššího rizika relapsu nedoporučuje volit alternativní způsob podávání (např. 5 a 2,5 mg ob den). Dávky je třeba upravovat podle závažnosti nemoci, komorbidit, rizika zlomenin, nežádoucích účinků léčby a přání pacienta. Někteří pacienti potřebují dlouhodobou léčbu nízkými dávkami glukokortikoidů (12). U nemocných se závažnými celkovými příznaky a vysokými hodnotami ukazatelů zánětu při adekvátní léčbě GC je třeba uvažovat o OBA s postižením velkých cév.
Použití léků šetřících glukokortikoidy
Pro nemocné s OBA s kraniálním postižením se doporučuje podávat methotrexát (MTX) nebo tocilizumab (TCZ). Rozhodnutí o přidání těchto léčiv ke kortikoterapii je individuální a mělo by být zváženo u pacientů s vysokým rizikem nežádoucích účinků glukokortikoidů, u relabující choroby či prolongované terapie glukokortikoidy. Doporučovaná dávka MTX je 10–20 mg týdně perorálně nebo subkutánně (13) a TCZ 162 mg týdně subkutánně. Volba mezi těmito preparáty je na rozhodnutí lékaře, dostupná data svědčí pro nižší riziko relapsu u TCZ (14). Jelikož nejsou k dispozici data z dlouhodobých klinických hodnocení, je třeba délku léčení těmito preparáty řídit individuálně. U nemocných léčených TCZ se doporučuje zkusit rychlejší detrakci dávek glukokortikoidů. Pokud se podaří vysadit glukokortikoidy, je relativně dobrá šance na ukončení veškeré léčby. Pokud dojde k relapsu, je možné léčbu úspěšně vrátit, většinou i včetně glukokortikoidů.
Nemocným s extrakraniální formou OBA se doporučuje podávat vždy glukokortikoidy s některým z uvedených preparátů. V případě intolerance nebo neúčinnosti MTX a TCZ lze zvážit podání některého z dalších glukokortikoidů šetřících léků, pro které existují alespoň určitá literární data o jejich účinnosti. Jedná se o leflunomid, etanercept, abatacept a ustekinumab (12). TCZ a další uvedená biologika nemají stanovenou úhradu zdravotních pojišťoven v indikaci OBA, a lze je tedy aplikovat pouze po schválení revizním lékařem.
Monitorace léčby
Sledování efektu léčby by mělo být klinické a pomocí ukazatelů aktivity zánětu. Nemocní by měli být monitorováni pro možnost relapsu, komplikací onemocnění a vedlejších nežádoucích účinků glukokortikoidů. Jedná se o zejména o tyto projevy: poruchy vidění, klaudikace čelistí, jazyka a končetin, šelesty nad tepnami, asymetrie pulzu, příznaky polymyalgia rheumatica, osteoporotické fraktury a další nežádoucí účinky glukokortikoidů. Jiné příznaky mohou znamenat změnu diagnózy. Rutinní kontroly by měly probíhat v těchto intervalech: týden 0, 1, 3, 6, pak v prvním roce v měsících 3, 6, 9, 12. Při každé kontrole je třeba stanovit: krevní obraz, FW, CRP, glukózu, ureu a minerály (3). Léčba TCZ a MTX má být monitorována podle doporučení pro jiné indikace. Při postižení velkých tepen každé 2 roky je třeba provést navíc radiogram hrudníku, echokardiografické vyšetření, případně PET/CT a MR angiografii.
Relaps a jeho léčba
Pokud se znovu objeví u nemocných s OBA horečka, známky ischemie nebo příznaky polymyalgia rheumatica, jedná se zřejmě o relaps. Obvykle pozorujeme zvýšení FW a CRP, ale relaps může nastat i při normálních hodnotách ukazatelů zánětu. Vždy je nutné vyloučit interkurentní infekci. Doporučuje se vrátit k dávce 40–60 mg prednisonu per os nebo k intravenóznímu podání methylprednisolonu (viz obr. 1) (12). Při opětovné bolesti hlavy se doporučuje léčba předešlou vyšší účinnou dávkou glukokortikoidů. Pokud je léčba glukokortikoidy neúčinná nebo je nutné podávat delší dobu střední až vysoké dávky glukokortikoidů, je vhodné přidat imunosupresivní léky, jak je uvedeno výše (15). Kontrolní laboratorní a zobrazovací vyšetření se doporučuje provádět, jak je uvedeno výše, a vždy s individuálním přístupem.

Doplňující léčba
Nutná je prevence osteoporózy – suplementace vápníkem a vitaminem D v doporučených dávkách. K ochraně gastrointestinálního traktu je vhodné podávat blokátory protonové pumpy. Podávání antiagregancií a antikoagulancií u OBA je předmětem diskuse. V doporučeních ACR (American College of Rheumatologa) je navrženo podávání kyseliny acetylsalicylové v dávce 100 mg denně jen u nemocných s významnými nebo kritickými stenózami karotických a vertebrálních tepen (11), v doporučeních EULAR se omezuje jejich podávání pouze, pokud jsou indikovány z jiných důvodů (12). Podobně léčba statiny nemá zatím u nekomplikované OBA jasné opodstatnění.
ZÁVĚR
Tato doporučení vycházejí z doporučení Britské revmatologické společnosti (BSR BHPR), doporučení k zobrazením a léčbě EULAR a doporučení ACR, která se v některých přístupech částečně liší. Důvodem může být, že řada doporučení je dosud založena na konsenzu expertních skupin. Týká se to zejména používání některých zobrazovacích metod v diagnostice OBA a v oblasti léčby užití imunosupresivních léků a délku jejich podávání. V budoucnu je třeba provést dlouhodobé studie a identifikovat prognostické faktory této nemoci, aby bylo možné více minimalizovat nežádoucí účinky dlouhodobé léčby zejména glukokortikoidy. Přes tyto určité nedostatky vyzýváme lékaře, aby používali tato doporučení ke zlepšení kvality péče o nemocné s OBA.
Adresa pro korespondenci:
doc. MUDr. Radim Bečvář, CSc.
Revmatologický ústav
Na Slupi 4
128 50 Praha 2
e-mail: becvar@revma.cz
Autoři prohlašují, že nejsou v konfliktu zájmů.
Do redakce doručeno: 26. 4. 2022
Sources
- Gonzalez-Gay MA, Vazquez-Rodriguez TR, Lopez-Diaz MJ, et al.Epidemiology of giant cell arteritis and polymyalgia rheumatica.Arthritis Rheum 2009; 61 : 1454–1461.
- Dejaco C, Duftner C, Buttgereit F, Matteson EL, Dasgupta B. The spectrum of giant cell arteritis and polymyalgia rheumatica: revisiting the concept of the disease. Rheumatology (Oxford) 2017; 56 : 506–515.
- Dasgupta B, Borg FA, Hassan N, et al. BSR and BHPR Standards, Guidelines and Audit Working Group. BSR and BHPR guidelines for the management of giant cell arteritis. Rheumatology (Oxford) 2010; 49 : 1594–1597.
- Aiello PD, Trautmann JC, McPhee TJ, Kunselman AR, Hunder GG. Visual prognosis in giant cell arteritis. Ophthalmology 1993; 100 : 550–555.
- Mukhtyar C, Guillevin L, Cid MC, et al. EULAR 5. recommendations for the management of large vessel vasculitis. Ann Rheum Dis 2009; 68 : 318–323.
- Durling B, Toren A, Patel V et al. Jordan D. Incidence of discordant temporal artery biopsy in the diagnosis of giant cell arteritis. Can J Ophthalmol 2014; 49 : 157–161.
- Dejaco C, Ramiro S, Duftner C. EULAR recommendations for the use of imaging in large vessel vasculitis in clinical practice. Ann Rheum Dis 2018; 77 : 636–643.
- Duftner C, Dejaco C, Sepriano A, et al. Imaging in diagnosis, outcome prediction and monitoring of large vessel vasculitis: a systematic literature review and meta-analysis Informing the EULAR recommendations. RMD Open 2018; 4: e000612.
- Bley TA, Reinhard M, Hauenstein C, et al. Comparison of duplex sonography and high-resolution magnetic resonance imaging in the diagnosis of giant cell (temporal) arteritis. Arthritis Rheum 2008; 58 : 2574–2578.
- Hay B, Mariano-Goulart D, Bourdon A, Benkiran M, Vauchot F, de Verbizier D, et al. Diagnostic performance of 18F-FDG PET-CT for large vessel involvement assessment in patients with suspected giant cell arteritis and negative temporal artery biopsy. Ann Nucl Med 2019; 33 : 512–520.
- Maz M, Chung SA, Abril A, et al. 2021 American College of Rheumatology/Vasculitis Foundation Guideline for the Management of Giant Cell Arteritis and Takayasu Arteritis. Arthritis Rheumatol 2021; 73 : 1349–1365.
- Hellmich B, Agueda A, Monti S, et al. 2018 Update of the EULAR recommendations for the management of large vessel vasculitis. Ann Rheum Dis 2020; 79 : 19–30.
- Mahr AD, Jover JA, Spiera RF, et al. Adjunctive methotrexate for treatment of giant cell arteritis: an individual patient data meta-analysis. Arthritis Rheum 2007; 56 : 2789–2797.
- Stone JH, Tuckwell K, Di Monaco S, Klearman M, et al. Trial of tocilizumab in giant-cell arteritis. N Engl J Med 2017; 377 : 317–328.
- Leon L, Rodriguez-Rodriguez L, Freites D, et al. Long-term continuation of methotrexate therapy in giant cell arteritis patients in clinical practice. Clin Exp Rheumatol 2017; Suppl 103 : 165–170.
Labels
Dermatology & STDs Paediatric rheumatology RheumatologyArticle was published in
Czech Rheumatology

2022 Issue 2
-
All articles in this issue
- Editorial
- Doc. MUDr. Jaroslav Hrba, CSc.
- Recommendations of the Czech Society for Rheumatology for the diagnosis and treatment of giant cell arteritis
- EULAR recommendations for intra-articular therapies in rheumatology
- Approach to a patient with elevated serum creatine kinase
- IL-40 – a new cytokine in the pathogenesis of rheumatic diseases
- Abstracts of the XVIII. seminar of young rheumatologists (Mikulov, May 26th–28th 2022)
- Czech Rheumatology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Approach to a patient with elevated serum creatine kinase
- Recommendations of the Czech Society for Rheumatology for the diagnosis and treatment of giant cell arteritis
- IL-40 – a new cytokine in the pathogenesis of rheumatic diseases
- Abstracts of the XVIII. seminar of young rheumatologists (Mikulov, May 26th–28th 2022)
