Môže Scedosporium apiospermum spôsobiť onychomykózu?
Can Scedosporium apiospermum Cause Onychomycosis?
Background:
Scedosporium apiospermum is known as a causal agent of systemic or subcutaneous mycoses but superficial skin infections are unusual. In 2007–2010, this fungus without dermatophytes was isolated from big toe nails of ten patients (aged 42 to 78 years) suffered from onychomycosis.
Aim:
To evaluate the role of S. apiospermum in nails.
Results:
In only one woman S. apiospermum was confirmed by direct microscopy (hyphae and typical Scedosporium conidia) and also by culture in two successive nail specimens and thus, it was regarded as etiological agent of distal-lateral onychomycosis. In other two patients with the same findings in nails, S. apiospermum might be regarded only a suspect causal agent and, also in seven cases without typical conidia the fungus was considered as a nail contaminant beacuse unrepeated mycological examination before treatment. During peroral terbinafine therapy (250 mg o.d., 12 weeks, monitored in two patients) nails improved partially and/or transitory, though onychomycosis relapsed soon after treatment.
Conclusions:
S. apiospermum may be unfrequently the etiologic agent of onychomycosis, but it is mostly found in an abnormal-appearing nails as a contaminant. Dermatologist and clinical mycologist collaboration are necessary for accurate determination of S. apiospermum role in nail plates.
Key words:
Scedosporium apiospermum – onychomycosis – etiologic agent – contaminant – terbinafine
:
A. Volleková 1,2; J. Őlvédyová 3; M. Sládeková 2; M. Lisalová 2
:
Ústav mikrobiológie, LF Slovenskej zdravotníckej univerzity, Bratislava, SR, prednosta doc. RNDr. Viktor Majtán, mim. prof.
1; Mykologické oddelenie HPL, spol. s r. o., Bratislava, SR, riaditeľ MUDr. Juraj Hanzen
2; Neštátna dermatovenerologická ambulancia, Malacky, SR
3
:
Čes-slov Derm, 86, 2011, No. 2, p. 83-89
:
Clinical and laboratory Research
Prehľad:
Scedosporium apiospermum, ktorý je známym pôvodcom subkutánnych a systémových a mykóz, sme v r. 2007–2010 izolovali, pri absencii dermatofytov, z nechtov nôh 10 pacientov (vek 42–78 rokov) so suspektnou onychomykózou.
Cieľ:
Posúdiť úlohu S. apiospermum v nechtoch.
Výsledky:
S. apiospermum bol potvrdený ako pôvodca distálno-laterálnej subungválnej onychomykózy u 55-ročnej pacientky, opakovane, v časovo nezávislých vzorkách nechtov, kultivačne aj mikroskopicky (okrem hýf boli v nechtoch prítomné konídiá Scedosporium). U dvoch jednorazovo vyšetrených žien s rovnakým nálezom bol tento druh označený za možný agens onychomykózy. U ostatných pacientov bol nález S. apiospermum hodnotený ako náhodný, aj napriek mikroskopicky potvrdenej mykóze. Perorálny terbinafin (1 x 250 mg denne, 12 týždňov, monitorované dve pacientky) prispel k čiastočnému, prípadne prechodnému zlepšeniu, ale po ukončení terapie prišlo k recidíve onychomykózy.
Záver:
S. apiospermum môže byť vzácne pôvodcom onychomykózy, častejšie však zmenené nechty kontaminuje. Určiť úlohu S. apiospermum, podobne ako iných non-dermatofytov, v nechtoch je možné iba v úzkej spolupráci dermatológa s klinickým mykológom.
Kľúčové slová:
Scedosporium apiospermum – pôvodca onychomykózy – kontaminanta nechtov – terbinafin
ÚVOD
Mikroskopická vláknitá huba Scedosporium (S.) apiospermum je oddávna známa ako jeden z agensov mycetómu. Hoci bol tento druh po prvýkrát opísaný už koncom 19. storočia, jeho habitat (zemina, kaly, povrchové vody apod.) sa darí spoznávať až v súčasnosti vďaka cielenému výskumu. Na rozdiel od zriedkavých nálezov v prostredí sa v poslednom desaťročí tento „new emerging“ oportúnny patogén zisťuje so zvýšenou frekvenciou ako pôvodca širokého spektra humánnych mykóz. Infekcie vnútorných orgánov a systémov (najmä pľúc, s tendenciou diseminácie do CNS, srdca a i.), alergické pneumónie, sinusitídy, otitídy, potraumatické infekcie subkutánnych tkanív a zriedkavé povrchové kožné lézie sa zisťujú prevažne u imunokompromitovaných osôb, ale ohrozujú i zdravých, mladých jedincov [4, 6, 8, 9]. Huba nevynecháva ani zvieratá: typy infekcií sú podobné ako u ľudí, raritnou sa javí onychomykóza u koní [10]. Občas je S. apiospermum z biologických vzoriek izolovaný náhodne (kolonizácia telesných dutín, kontaminácia kožného povrchu).
Na Slovensku bol S. apiospermum (resp. Pseudallescheria boydii) doteraz potvrdený ojedinele z prostredia [11, 12] a ako pôvodca humánnych infekcií [3]. V r. 2007 až 2010 sme S. apiospermum izolovali od 15 pacientov [16], z toho v 10 prípadoch z nechtov na nohách. Posledne spomenuté nálezy sú predmetom tohto príspevku.
MATERIÁL A METÓDY
Pacienti so suspektnou onychomykózou boli vyšetrení dermatológmi a zaslané vzorky nechtov boli rutinne vyšetrené v špecializovanom mykologickom laboratóriu. Mikroskopicky po macerácii v 20% KOH s Parker black ink (10 : 1) bola v preparátoch hodnotená prítomnosť elementov húb a ich kvantita (ojedinele, + až +++). Kultivačné vyšetrenie: 20–25 častíc z každej vzorky nechtov bolo inokulovaných na Sabouraudov agar Merck s 0,01 % chloramfenikolu a paralelne na Mycosel agar Oxoid obsahujúci aj 0,04 % aktidionu, zošikmené v skúmavkách, inkubácia 3–4 týždne pri 25 ± 1 °C. Relevantné izoláty boli identifikované podľa morfologických, vybraných fyziologických a biochemických znakov pomocou diagnostickej literatúry [6, 7] a bola zaznačená kvantita kolónií (ojedinelé = rast z < 1/3 inokúl, stredne masívne = rast z > 1/3 až ≤ 2/3 inokúl, masívne = rast z > 2/3 alebo zo všetkých inokulovaných častíc nechtov). Pri 5 izolátoch S. apiospermum bola určená orientačná citlivosť na antimykotiká (azoly: itrakonazol – ITR, flukonazol – FLU, ketokonazol – KET, klotrimazol – KLO, mikonazol – MCZ, bifonazol – BIF; polyény: amfotericín B – AB, nystatin – NYS, pimaricin – PIM), diskovým difúznym testom [17] po 48 a 72 hod. inkubácii pri 35 °C (pozn. terbinafin sme z dôvodu nedostupnosti komerčných diskov netestovali).
KAZUISTIKY
Pacienti pochádzali z rôznych častí Slovenska, viacerí v minulosti navštívili rôzne európske krajiny, jedna pacientka bola dlhodobo v Kanade. Vek, pohlavie a mykologické nálezy vo vzorkách nechtov 1. prsta jednej/oboch dolných končatín 10 pacientov z r. 2007–2010 sú chronologicky zaznačené v tabuľke 1. V dvoch prípadoch (pacientky č.1 a č. 3) sa podarilo okrem mykologických nálezov zdokumentovať nechty, sprievodné choroby, priebeh liečby.
Pacientka č. 1 (tab. 1)
Žena, 66-ročná, posledných 6 rokov v dôchodku, venuje sa domácnosti a záhradke. V minulosti prekonala opakovane pneumóniu, pleuritídu, lieči sa na srdcovocievne ochorenia (angina pectoris, hypertenzia, poruchy periférnej cirkulácie), má koxartrózu. Pred niekoľkými rokmi sa podrobila varikotómii na pravej dolnej končatine. Je liečená a dispenzarizovaná pre recidivujúci bazalióm na líci. Užíva viaceré venofarmaká, antihypertenzíva, antiflogistiká, antireumatiká, analgetiká. Zmeny na nechtoch pozorovala už ako 35-ročná: vtedy (1976) bola vykonaná kompletná chirurgická ablácia nechtov (údajne opakovaná), bez efektu. Ochorením nechtov trpel v minulosti aj manžel pacientky.
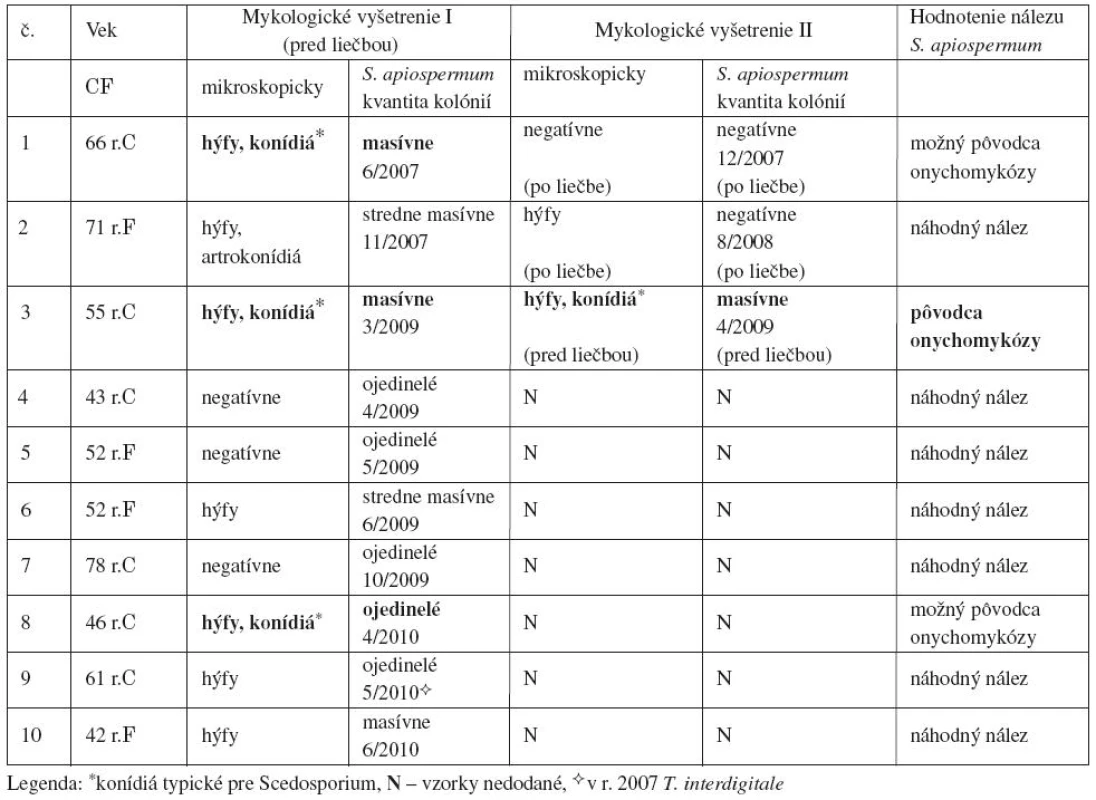
Dermatologické a mykologické vyšetrenie: V lete roku 2005 mala pacientka nechty rúk i nôh žltobelavej farby, deformované, v distálnej časti rozdrobené, s dutinkami, značná časť platničiek chýbala, onycholýza nezreteľná. Vo vzorkách nechtov (rúk, nôh) mikroskopicky zistené ojedinelé hýfy, kultivačne huby neboli preukázané. V medziprstových priestoroch a na ploskách je diskrétne sa odlučujúca epidermis (bez mykologického vyšetrenia). Dg záver: susp. epidermophytia (tinea) unguii manuum et pedum l. utrq. Bol ordinovaný terbinafin per os 1 x 250 mg/deň, 12 týždňov. O 4 mesiace po ukončení terapie (apríl 2006) rástli zdravé nechty na rukách, zatiaľ čo nechty nôh boli ovplyvnené minimálne. Predpokladali sme, že sanácia nechtov na nohách bude vplyvom pretrvávajúcej hladiny antimykotika pokračovať.
Súčasné vyšetrenie: O rok neskôr (marec 2007) po predvolaní pacientky zisťujeme, že stav nechtov na nohách sa rozsahom zhoršil a opakované mykologické vyšetrenie ukázalo prítomnosť húb.
Mikroskopicky: nepravidelne slabo sa farbiace hýfy (masívne), a sivasté, predĺžené ovoidné a kyjakovité konídiá s úzkou bázou. Aj kultivačný dôkaz bol úspešný: zo všetkých inokúl na agare bez aktidionu, aj na agare s aktidionom už po 7 dňoch rástli vatovité belavé, neskôr sivé kolónie, so sivou spodnou stranou. Izoláty, ktoré produkovali ureázu, asimilovali ribitol, rástli pri 37 °C, tvorili konídiá tvarom a veľkosťou podobné ako v nechtoch, boli identifikované ako Scedosporiumapiospermum. Diskovou metódou sa izoláty javili rezistentné voči ITR, FLU, AB, NYS, a citlivé na KET, MCZ a BIF.
Liečba: Na základe týchto nálezov bol pacientke v marci roku 2007 ordinovaný terbinafin tbl. (1 x 250 mg/deň, na 3 mesiace). O pol roka po liečbe zisťujeme iba minimálne zlepšenie: chorobný proces pretrváva v distálnej časti 1. nechta ľavej nohy a na všetkých nechtových platničkách pravej dolnej končatiny, hoci mykologickým vyšetrením sa huby nepodarilo potvrdiť.
Pacientka č. 3 (tab. 1)
55-ročná žena, pracuje v administratíve, býva na vidieku. Pred niekoľkými rokmi sa podrobila operácii varixov na dolných končatinách, inak v celkovo dobrom zdravotnom stave.
Dermatologické vyšetrenie: V marci 2009 navštívila kožnú ambulanciu pre benígne pigmentové škvrny na tvári. V rámci kompletného dermatologického vyšetrenia boli zistené zmeny na koži a nechtoch nôh, ktoré údajne pretrvávali viac rokov, ale doteraz sa neliečila: v medziprstových záhyboch macerácia, odlučujúca sa epidermis s golierikom, ragády, spodina červená; na ploskách circinárne lézie s odlučujúcimi sa šupinkami; päty hyperkeratotické s trhlinami. Necht palca ľavej nohy: subunguálne hyperkeratotické masy hnedastej až čiernej farby zasahujú od voľného okraja po proximálny záhyb nechta, prítomná je onycholýza. Na 1. nechte pravej nohy sú od voľného okraja pozdĺžne belavo-okrové pruhy (disto-centrálne čierno pigmentované) asi do tretiny platničky, v laterálnej časti formou „kanálika“ dosahujúce až k lunule; necht sa v distálnej časti začína drobiť (obr. 1a). Ostatné nechty nôh sú v distálnej časti zhrubnuté, žltavo zafarbené.

Suspektná dg: Epidermophytia (tinea) interdigitalis et plantae et unguii pedum l. utrq.
Mykologické vyšetrenie: V preparátoch z nechtov boli zistené zhluky nepravidelne sa farbiacich hýf a veľké sivasté obovoidné konídiá (obr. 2), kultivačne rast Scedosporium apiospermum (obr. 3) masívne. Pacientke boli ordinované topické preparáty na kožu nôh (krém s ciklopiroxolaminom, Kerasal masť), nechty boli ponechané bez liečby. O 6 týždňov neskôr (apríl 2009) bolo realizované základné biochemické vyšetrenie (bez pozoruhodností), nový odber z nechtov a mykologické vyšetrenie, ktorým sa potvrdil predchádzajúci mikroskopický aj kultivačný nález (tab. 1). Izoláty S. apiospermum boli rezistentné voči AB a NYS, a javili sa citlivé na PIM a testované azoly (EKO, MCZ, KET), vrátane flukonazolu a itrakonazolu. Pacientka dostala terbinafin (1 x 250mg tbl. denne), predbežne na 1 mesiac, ale na plánovanú kontrolu sa nedostavila, liečbu prerušila. Prišla až o pol roka (december 2009): hoci mykologické vyšetrenie bolo negatívne a klinicky zlepšenie, zmeny na palcoch nôh pretrvávali (obr. 1b): vľavo – proximálna časť nechta rastie normálne, v distálnej časti je pôvodný mykotický proces, na 1. a 2. nechte hematóm po úraze; vpravo – zachovaná iba distálna tretina nechta, zvyšok platničky chýba. Opätovne bol ordinovaný p. o. terbinafin: pri kontrole po 2 mesiacoch (február 2010) je zlepšenie minimálne, preto liečbu predlžujeme o 1 mesiac, plus lokálne Acidum undecylenicum liq. Napriek tomu o 3 mesiace po liečbe konštatujeme recidívu onychomykózy na oboch palcoch (obr. 1c).


Ošetrujúcich lekárov všetkých pacientov sme požiadali o nový odber vzoriek nechtov s cieľom opakovane potvrdiť S. apiospermum: boli doručené tri vzorky, z toho od dvoch pacientov po ukončení už prebiehajúcej liečby (tab. 1).
VÝSLEDKY A DISKUSIA
Medzi vyvolávateľmi mykóz nechtov na nohách dominujú dermatofyty, z nich aj u našich pacientov Trichophyton rubrum, a zriedkavejšie T. interdigitale. Non-dermatofyty ako agensy onychomykózy síce nie sú natoľko časté, ich spektrum je však širšie: popri druhoch Scopulariopsis a aspergilov opakovane zisťujeme fuzáriá, ojedinele druhy rodov Acremonium, Arthrographis, Onychocola a i. [15]. V posledných rokoch sme zaznačili v nechtoch aj Scedosporium apiospermum [16].
S. apiospermum je druh ubikvitérny, s výnimkou arktických oblastí geopolitne rozšírený, najmä na miestach ovplyvnených činnosťou človeka, hojnejší v miernom klimatickom pásme. Má niektoré unikátne vlastnosti, ktoré mu dovoľujú existovať v extrémnych podmienkach v prostredí, aj parazitovať u človeka a zvierat. Schopnosť utilizovať rozmanité i nezvyčajné zdroje uhlíka a dusíka, existovať za anaeróbnych podmienok, odolnosť voči viacerým antifungálnym látkam, tiež schopnosť invadovať rôzne, i hlboko uložené tkanivá, neurotropizmus a tendencia k hematogénnej diseminácii aj u imunokompetentných osôb, i ďalšie vlastnosti poukazujú na mimoriadne vysoký patogénny potenciál tohto druhu.
Okrem invazívnych infekcií sa S. apiospermum uvádza ako „možný vyvolávateľ humánnych onychomykóz“ [6], izoláty z nechtov sú však mimoriadne zriedkavé [4] a úloha huby v nechtoch nejasná. Issakainen et al. [8] počas 5 rokov registrovali Scedosporium v nechtoch siedmich pacientov, ale nepodarilo sa im preukázať, že spôsobil onychomykózu. Na rozdiel od ľudí bol tento druh (resp. jeho pôvodná teleomorfa Pseudallescheria boydii) potvrdený ako primárny patogén kopýt koní (white line disease) [10].
V rokoch 2007–2010 sme S. apiospermum izolovali z nechtov 6 žien a 4 mužov (vek 42–78 rokov, priemer 57 rokov) – tabuľka 1, od žiadneho z nich neboli súčasne izolované dermatofyty. Nepodarilo sa preukázať súvislosť nálezu huby s prácou, záujmovou činnosťou či pobytom v zahraničí, ani úraz v oblasti nechtov nôh pred vznikom zmien.
Mikroskopické vyšetrenie nechtov troch pacientov bolo negatívne a izoláty S. apiospermum ojedinelé, čo viedlo k záveru, že druh bol kontaminujúcim agensom. Rovnako u ďalších štyroch pacientov – napriek prítomnosti hýf, potvrdzujúcich hubový pôvod nechtových zmien – sme ojedinelé i masívne rastúce kolónie S. apiospermum interpretovali ako náhodný nález, nakoľko nové vzorky nechtov na overenie jeho prítomnosti neboli doručené.
Vzorky nechtov ďalších troch osôb okrem hýf obsahovali aj konídiá, ktoré boli tvarom, veľkosťou a zafarbením zhodné, ako v neskôr rastúcej kultúre Scedosporium. U dvoch žien s týmto nálezom (č. 1, č. 8) sme S. apiospermum označili za suspektného pôvodcu onychomykózy, bez analýzy ďalších vzoriek pred liečbou sa nedala vylúčiť ani kolonizácia nechtov. Vďaka úzkej spolupráci s dermatológom sa u pacientky č. 3 podarilo S. apiospermum 6 týždňov po prvom vyšetrení v nechtoch potvrdiť opakovane, mikroskopicky aj kultivačne, z oboch odberov masívne. Korelácia kultivácie s mikroskopickým nálezom v nechtoch, neprítomnosť dermatofyta, vzhľad a farba nechtov dovolili – podľa známych kritérií [2, 6, 14] – u tejto pacientky označiť S. apiospermum v danom čase za pôvodcu onychomykózy (tab. 1, obr. 1). Podľa Ellisa et al. [1] sú nechty nôh primárne infikované dermatofytmi a S. apiospermum sa uplatňuje až ako sekundárny agens. Od nijakého z našich pacientov neboli súčasne so Scedosporium izolované dermatofyty, i keď ich prítomnosť naznačovali v jednom prípade elementy húb v nechtoch (hýfy a artrokonídiá) a u dvoch pacientov klinické prejavy interdigitálnej a plantárnej epidermofýcie. U jednej pacientky (č. 9) bol síce v minulosti (december 2007) v nechtoch potvrdený T. interdigitale (podaná liečba), ale pri vyšetrení “recidívy” onychomykózy v r. 2010 bol izolovaný iba Scedosporium. Či sa S. apiospermum uplatnil ako kontaminanta, či ako nový – sekundárny invadér nechtov [1] nebolo možné určiť – liečba bola začatá skôr, než boli známe výsledky kultivácie. Na rozdiel od dermatofytov je dôležité potvrdiť non-dermatofyt opakovane (2 až 3-krát mikroskopicky, kultivačne) v nezávislých vzorkách pred liečbou [2, 14].
Orientačný (diskový) test pri 5 izolátoch S. apiospermum ukázal, že kmene boli citlivé na ketokonazol, ekonazol a pimaricin, prípadne citlivé až stredne citlivé na klotrimazol, mikonazol a bifonazol. Dva kmene boli citlivé a tri kmene rezistentné voči itrakonazolu a flukonazolu, a všetkých 5 izolátov vykazovalo in vitro rezistenciu voči amfotericinu B a nystatinu, čo potvrdilo zistenia iných autorov [5]. Výsledky testov in vitro však nie sú vždy v súlade s liečebným efektom: pri infekcii kmeňmi rezistentnými voči amfotericinu B, azolom či terbinafinu u niektorých pacientov liečba podľa predpokladu zlyhala, u iných bola terapia „neúčinnými“ antimykotikami úspešná [6, 9].
Z desiatich našich pacientov sme mali možnosť sledovať priebeh liečby onychomykózy iba u dvoch: v oboch prípadoch bol ordinovaný perorálny terbinafin v obvyklej dávke a schéme. 55-ročná žena s potvrdenou scedospóriovou onychomykózou liečbu po mesiaci svojvoľne prerušila, no nechty začali rásť zdravé. Hoci tesne pred novou 3-mesačnou kúrou utrpela úraz prstov ľavej nohy (pozri obr. 1b), zlepšenie pokračovalo, ale po ukončení liečby prišlo k recidíve (pozri obr. 1c). U druhej pacientky s mikroskopicky potvrdenou onychomykózou v r. 2005 (kultivácia v tom čase negatívna) na 3-mesačnú liečbu veľmi dobre reagovali nechty rúk – vyrástli zdravé, ale nechty nôh ostali takmer nezmenené. O 2 roky neskôr zhoršený stav nechtov na nohách, mikroskopicky a kultivačne S. apiospermum (nová infekcia?), bol dôvodom k opakovaniu 12-týždňovej terapie terbinafinom. Avšak, i šesť mesiacov po liečbe, napriek miernemu zlepšeniu (a absencii húb) mykotický proces pretrvával. Prispieť k tomu mohli poruchy periférnej cirkulácie (pred časom varikotómia vpravo), veľmi pomalý rast nechtov, možno znížená obranyschopnosť (?) a vylúčiť sa nedá ani interakcia antimykotika s liekmi, ktoré pacientka stabilne užívala. Podľa Seebachera [13] štandardná terapia terbinafinom alebo itrakonazolom zlyhá priemerne u 1/3 pacientov s epidermofýciou nechtov, a to v dôsledku nedostatočnej koncentrácie antimykotika v rastúcom nechte počas celej predpokladanej doby pôsobenia (t. j. ešte 3–6 mesiacov po skončení podávania). Ak teda 3-mesačný režim (p. o. terbinafin alebo itrakonazol) nestačí na sanáciu epidermofýcie nechtov, neúspech terapie je pravdepodobnejší, ak je pôvodcom onychomykózy rezistentný non-dermatofyt. V prípade zmiešanej infekcie nechty často ostávajú infikované non-dermatofytmi aj potom, čo boli liečbou úspešne eliminované dermatofyty [1, 13]. „Recidíva“ onychomykózy môže teda nastať nielen ako následok zlyhania liečby, absencie hygieny, dezinfekcie, prítomnosti predispozičných faktorov a pod., ale môže značiť sekundárnu infekciu – poškodených nechtov – inou hubou. Takáto situácia mohla nastať u pacientov č. 1, č. 3 (úraz nechtov) a u pacientky č. 9. Monitorovanie priebehu liečby (vhodná je aj fotodokumentácia) umožní o. i. včas zasiahnuť – predĺžiť dobu podávania, zmeniť antimykotikum či stratégiu liečby. Kontrolné mykologické vyšetrenie po ukončení liečby by malo byť realizované s patričným časovým odstupom, zohľadňujúcim farmakodynamiku aplikovaného antimykotika v nechtoch, inak môžu byť výsledky skreslené (falošne negatívne i „pozitívne“). Iba zriedka sa podarí izolácia pôvodcu počas terapie [15].
Pre dermatológa môže byť signálom k „očakávaniu“ rastu non-dermatofyta farba nechtov. Onychomykóza vyvolaná hyalínnymi non-dermatofytmi sa hlavnými znakmi (hyperkeratóza, onycholýza, drobivosť, farba platničky) väčšinou zhoduje s ungválnou epidermofýciou. Ak sú však pôvodcami huby, produkujúce sivý – čierny pigment v stene hýf, alebo konídií (ako napr. aj S. apiospermum), nechtová platnička získa v dôsledku ich rastu a rozmnožovania „špinavé“ sivé, okrovo-hnedé až čierne zafarbenie – vo forme pruhu, škvrny, časť alebo celá platnička (vhodné je vylúčiť súčasnú prítomnosť baktérií). Precízny, opakovaný odber ungválnej vzorky pred liečbou (bez nečistôt), údaje o farbe či iných abnormalitách nechtov sú pri hodnotení úlohy izolovanej mikromycéty pre klinického mykológa rovnako dôležité, ako pre lekára údaj o citlivosti vyvolávateľa na antimykotiká, ktoré plánuje použiť pri liečbe.
Úloha S. apiospermum v nechtoch nie je dostatočne preskúmaná, jeho nálezy vo vzorkách nechtov sú doteraz raritné. Podobne ako pri iných non-dermatofytoch, aj prítomnosť tejto huby v nechtoch pacienta je možné – pri dodržaní odpovedajúcich kritérií – správne interpretovať (pôvodca alebo náhodný nález?) iba v úzkej spolupráci klinického mykológa s dermatológom. Pre imunokompromitovaného pacienta môže však aj kontaminácia nechtov týmto druhom predstavovať značné zdravotné riziko.
Do redakce došlo dne 6. 9. 2010.
Kontaktní adresa:
Doc. RNDr. Anna Volleková,
CSc.
Mykologické oddelenie HPL, s.r.o.
Istrijská 20
841 07 Bratislava
Slovenská republika
e-mail: vollekova@hpl.sk
Sources
1. ELLIS, D. H., WATSON, A. B., MARLEY J. E., WILLIAMS, T. G. Non-dermatophytes in onychomycosis of the toenails. Br. J. Dermatol., 1997, 136, 4, p. 490–493.
2. ENGLISH, M. P. Nail and fungi. Br. J. Dermatol., 1976, 94, p. 697–701.
3. FIRDOVÁ, M., TKÁČOVÁ, E., JESENSKÁ, Z., MINOVÁ, M. Mycotic keratitis with uveitis cause by Scedosporium apiospermum. Česk slov oftalmol., 1997, roč. 53, č. 3, s. 248–251
4. GARCÍA-MARTOS, P., DOMÍNGUEZ, I., MARÍN, P., LINARES, M., MIRA, J., CALAP, J. Onychomycoses caused by non-dermatophytic filamentous fungi in Cádiz. Enferm. Infec. Microbiol. Clin., 2000, 18, 7, p. 319–324.
5. GILGADO, F., SERENA, C., CANO, J., GENÉ, J., GUARRO, J. Antifungal susceptibilities of the species of the Pseudallescheria boydii complex. Antimicrob. Agents Chemother., 2006, 50, 12, p. 4211–4213.
6. GUARRO, J., KANTARCIOGLU, S., HORRÉ, R., RODRIGUEZ-TUDELOS, J. L., ESTRELLA, M. C., BERENGUER, J., HOOG, G. S. De. Scedosporium apiospermum: changing clinical spectrum of a therapy-refractory opportunist. Med. Mycol., 2006, 44, 4, p. 295–327.
7. HOOG, G. S. DE GUARRO, J., GENE, J., FIGUERAS, M. J. Atlas of Clinical Fungi. 2nd ed, CBS, Utrecht, The Netherlands, 2000, 1126 s.. ISBN 90-70351-26-9.
8. ISSAKAINEN, J., HEIKKILÄ, H., VAINIO, E., KOUKILA-KÄHKÖLÄ, P., CASTREN, M., LIIMATAINEN, O., OJANEN, T., KOSKELA, M., MEURMAN, O. Occurrence of Scopulariopsis and Scedosporium in nails and keratinous skin. A 5-year retrospective multi-center study. Med. Mycol., 2007, 45, 3, p. 201–209.
9. KARAARSLAN, A., ARIKAN, S., KARAARSLAN, F., CETIN, E. S. Skin infection caused by Scedosporium apiospermum. Mycoses, 2003, 46, 11–12, p. 524–526.
10. KUWANO, A., YOSHIBARA, T., TAKATORI, K., KOSUGE, J. Onychomycosis in white line disease in horses: pathology, mycology and clinical features. Equine Vet. J., 1998, 26, (suppl. 1), p. 27–35.
11. LABUDA, R. Nové zdroje klinicky významných húb v životnom prostredí človeka na Slovensku. In Nováková, A. (Ed.): Proceedings. Workshop Micromyco 2007. Czech Acad. Sci., České Budějovice, CZ, 2007, s. 52–59. ISBN 978-80-86525-10-5.
12. PIECKOVÁ, E., VALÍK, Ľ., PIVOVAROVÁ, Z. Susceptibility of Scedosporium apiospermum to the water activity of growth mediums – math modelling. In 2nd meeting of the ECMM/ ISHAM working group of Pseudallescheria/Scedosporium infections – Abstracts. Angers, France, 2007, p. 37.
13. SEEBACHER, C. Limits of brief treatment of onychomycoses. Hautarzt, 1998, 49, 9, p. 705–708.
14. SUMMERBELL, R. C., COOPER, E., BUNN, U., JAMIESON, F., GUPTA, A. K. Onychomycosis: a critical study of techniques and criteria for confirming the etiologic significance of nondermatophytes. Med. Mycol., 2005, 43, 1, p. 39–59.
15. VOLLEKOVÁ, A., ŐLVÉDYOVÁ, J., ŠPAČINSKÁ, T., LISALOVÁ, M. Onychomykózy vyvolané Onychocola canadensis v Slovenskej republike. Čes-slov Derm, 2009, 84, 1, s. 139–144.
16. VOLLEKOVÁ, A., LISALOVÁ, M., PŐCZOVÁ, M., SLÁDEKOVÁ, M. Scedosporium apiospermum – univerzálny oportúnny patogén. Správy klin. mikrobiol. (Bratislava), 2010, Zborník abstraktov 21.odbornej konf. SKM SLK, Kúpele Dudince, 12.–14. 3. 2010, s. 10. ISSN 1225-8219.
17. Anonymus: Laboratorní diagnostika. Stanovení citlivosti mikroskopických hub k antimykotikům v podmínkách in vitro. ITESTplus, s. r. o., Česká republika, 2006, s. 1–2.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology

2011 Issue 2
Most read in this issue
- HIV infection – History, Pathogenesis and Clinical Manifestations
- Generalized Drug Eruption Following Iomeprol Coronarography
- Genetics of Atopic Dermatitis
- Môže Scedosporium apiospermum spôsobiť onychomykózu?
