Naše zkušenosti s léčbou psoriázy ustekinumabem
Our Experience with Ustekinumab for the Treatment of Psoriasis
Three cases of patients with severe chronic plaque psoriasis in whom classical systemic therapy failed or was discontinued due to side effects are described. After three months of ustekinumab administration more than a year-long remission was achieved in all cases. The therapy is tolerated well, followed laboratory tests are within normal range. Authors draw attention to the new biological agent in the treatment of severe plaque psoriasis.
Key words:
biological therapy – ustekinumab – effectiveness – safety
:
N. Vojáčková; J. Fialová; Z. Kružicová; J. Hercogová
:
Dermatovenerologická klinika 2. LF UK a FN Na Bulovce
přednosta prof. MUDr. Jana Hercogová, CSc.
:
Čes-slov Derm, 86, 2011, No. 4, p. 198-202
:
Case Reports
Kazuistiky popisují případy tří pacientů s těžkou formou chronicky stacionární psoriázy, která nereagovala na standardní celkovou léčbu, nebo tato léčba musela být vysazena pro nežádoucí účinky. Po třech měsících léčby ustekinumabem se u všech pacientů podařilo dosáhnout remise, která trvá více než rok. Léčbu pacienti snáší dobře, sledované laboratorní parametry jsou v normě. Autorky upozorňují na uplatnění nového biologického léčiva v léčbě pacientů s těžkou ložiskovou psoriázou.
Klíčová slova:
biologická léčba – ustekinumab – účinnost – bezpečnost
ÚVOD
Psoriáza je chronické, zánětlivé, geneticky podmíněné onemocnění kůže, které postihuje 2–3 % naší populace [13]. Poslední výzkumy na poli etiopatogeneze psoriázy ukázaly, že se nejedná pouze o chorobu kůže, ale imunitně podmíněné onemocnění zprostředkované T lymfocyty a spojené s řadou dalších nemocí [11]. Rychlý pokrok v pochopení těchto dějů vedl k vývoji nových léků, tzv. biologik, které změnily zavedené postupy a léčebná schémata a přístup k pacientům s chronicky stacionární středně závažnou až závažnou formou psoriázy [4, 7].
Biologika jsou biotechnologicky vyráběné celkové léky, které cíleně modifikují biologickou odpověď na molekulární úrovni. V současnosti jsou v České republice k dispozici a k léčbě psoriázy schváleny 4 preparáty: adalimumab, etanercept, infliximab a ustekinumab [1, 2, 3, 10].
Ustekinumab je první antagonista interleukinu (IL) 12/23, který byl schválen k léčbě v indikaci psoriázy, pro psoriatickou artritidu se registrace očekává v roce 2013 a pro Crohnovu chorobu v roce 2016. Klinické studie fáze III byly zaměřeny na účinnost a bezpečnost a od roku 2009 byl ustekinumab uveden do praxe [5, 6, 9, 14].
Vlastní zkušenosti s léčbou ustekinumabem prezentujeme popisem tří zajímavých případů.
KAZUISTIKA 1
Pacient (32 let) s diagnózou psoriázy od 14 let věku zpočátku s mírným průběhem, postupně však docházelo ke zhoršování lokálního nálezu, nezhojen byl od 20 let. Rodinná anamnéza je pozitivní, sestra trpí psoriázou. Prodělal běžné dětské nemoci, operován nebyl, jinak se s ničím neléčil. Farmakologická anamnéza byla, kromě občasného užívání antihistaminik, negativní. Alergie neudával, kouřil 6 cigaret denně, alkohol požíval pouze příležitostně. Je v plném invalidním důchodu pro psoriázu od roku 2002, bydlí s otcem, je svobodný.
Ke kožním projevům psoriázy se postupně přidaly změny na nehtech rukou i nohou – ztluštění nehtových plotének, olejové skvrny, na kloubní obtíže si však pacient nikdy nestěžoval.
Zpočátku byl léčen v místě bydliště, od poloviny roku 2006 je v péči naší kliniky. Lokální léčba zahrnovala kortikosteroidní externa, dehty, emoliencia a keratolytika. Celkově byl léčen v letech 2001–2004 retinoidy (75 mg/den) a cyklosporinem A v letech 2004–8/2006 (3 mg/kg/den). Z důvodu rozvoje renální insuficience byl v 7/2006 cyclosporin A vysazen. Do týdne od vysazení došlo k výrazné exacerbaci psoriázy (obr. 1).
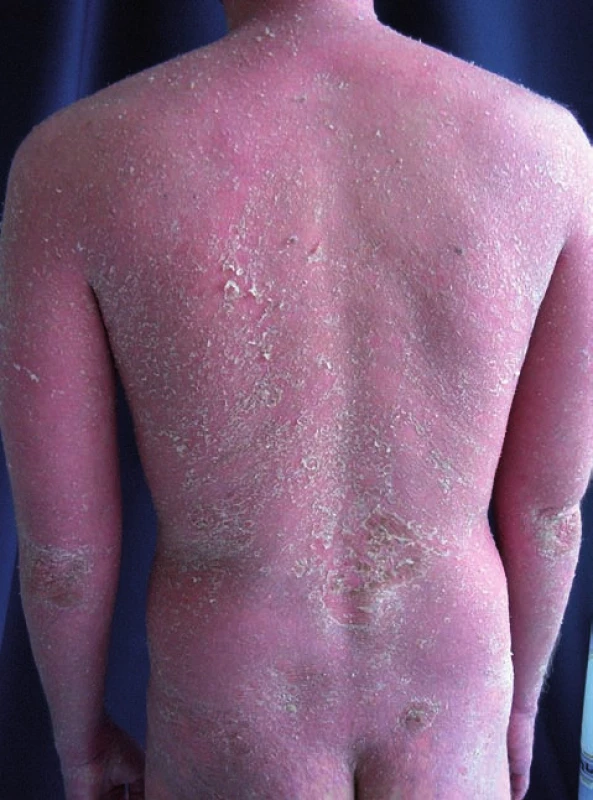
V té době byl poprvé vyšetřen na naší ambulanci a přijat k terapii za hospitalizace. Lokální léčba nepostačovala, postupně došlo k další progresi až do obrazu erytrodermie (BSA 90, PASI 50), přidaly se subfebrilie a febrilie. Byla zahájena antibiotická terapie ampicilinem s klavulanátem (2 g/den) a prednisonem v dávce 30 mg/den po dobu 5 dní, poté byla dávka snížena na 20 mg/den a následně byla léčba ukončena. Kortikosteroidy jsme podali úlevově, krátkodobě k překlenutí akutního stavu při generalizaci kožních projevů. Provedli jsme potřebná vyšetření před zahájením biologické léčby, nebyla shledána kontraindikace. Po mírném zlepšení lokálního nálezu, po poklesu zánětlivých parametrů, při vyloučení infekčního fokusu jsme podali adalimumab v dávce 40 mg subkutánně (v jedné dávce, dále jsme v podávání nepokračovali). Po týdnu se objevily ranní febrilie a vzrostly zánětlivé markery. Byla zahájena antibiotická léčba ciprofloxacinem dvakrát denně 400 mg intravenózně.
Provedli jsme kontrolní RTG plic, kde byla popsána peribronchitida a rozšíření srdečního stínu, echokardiografické vyšetření srdce prokázalo perikardiální výpotek 100–400 ml, hemokultura byla pozitivní, zachycen byl Staphylococcus aureus. Pacient byl se stafylokokovou sepsí přeložen na infekční kliniku a dále pro endokarditidu na interní oddělení. Zdroj infekce se nepodařilo prokázat. Po eradikaci infekce a stabilizaci celkového stavu byl pacient převeden do ambulantní péče, sledován kardiologem a obvodním lékařem. Zůstal v péči naší psoriatické ambulance, léčen byl pouze lokálně. V říjnu 2006 jsme se vzhledem ke stavu kůže a nehtů (BSA 20, PASI 26) rozhodli zahájit léčbu retinoidy (75 mg/den). Léčbu pacient zpočátku snášel dobře a vedla ke zlepšení lokálního nálezu, ale vždy při pokusu o snížení dávky nastala exacerbace. Pacient vykazoval známky deprese, spolupracoval neochotně, na kontroly se dostavoval nepravidelně. Vzhledem k nedostatečnému efektu léčby retinoidy jsme v září 2009 zvažovali změnu léčby. V laboratoři jsme zaznamenali zvýšení jaterních enzymů, metotrexát byl kontraindikován. Provedli jsme vyšetření před léčbou biologiky a v březnu 2010 podali první dávku ustekinumabu 45 mg subkutánně. Již po druhé aplikaci po měsíci jsme zaznamenali výrazné zlepšení lokálního nálezu, který se následně zcela zhojil. Pacient léčbu snáší dobře, ustekinumab podáváme nadále ve standardním dávkování za pravidelných klinických a laboratorních kontrol.
KAZUISTIKA 2
Pacientka (41 let) s diagnózou psoriasis vulgaris byla od 15 let léčena ambulantně v místě bydliště do srpna 2008, kdy byla pro výraznou exacerbaci hospitalizována na naší klinice a od té doby je v péči psoriatické ambulance. Rodinná anamnéza je z hlediska kožních chorob negativní, matka trpí bronchiálním astmatem. Pacientka nikdy vážněji nestonala, prodělala běžné dětské nemoci, ve 14 letech podstoupila tonzilektomii. Alergie neudávala. Má dvě děti, porody byly bez komplikací, menstruaci udávala pravidelnou. Je vdaná, pracuje jako účetní.
První projevy psoriázy se objevily v 15 letech. První akutně exantematický výsev se vyskytl po angíně, postupně se rozvinula chronicky stacionární forma. Léčena byla lokálně kortikoidními externy, emoliencii, preparáty s dehty, fototerapií a balneofototerapií. Tato léčba vedla vždy k remisi až téměř ke zhojení, po různě dlouhé době (1–4 měsíce) docházelo znovu k exacerbaci projevů. Na bolesti kloubů si nikdy nestěžovala, postupně se objevily dystrofické změny na nehtech rukou i nohou.
V srpnu 2008 se poprvé dostavila na naši ambulanci pro výraznou exacerbaci psoriázy spojenou s febriliemi, celkovou nevůlí a průjmem. Ke zhoršení došlo 2 měsíce po kúře balneofototerapie, po které byla pacientka téměř zhojena. Pacientku jsme přijali k hospitalizaci. Lokální nález vykazoval silně infiltrované červenofialové mapovité plaky na trupu a končetinách, BSA 85 a PASI 43. Provedli jsme celkové vyšetření: hodnoty krevního obrazu a základní biochemické vyšetření byly v mezích normy, clearance kreatininu byla v normě. Výtěry z nosu, tonzil, rekta, stěry z kůže a kultivace moči byly bez patologického nálezu. Lokálně byla aplikována dermatologická externa, celkově byla zahájena léčba cyklosporinem A v dávce 2,5 mg/kg/den. Při první kontrole po hospitalizaci za měsíc došlo k mírnému zlepšení lokálního nálezu, BSA 60, PASI 25. Léčbu pacientka snášela dobře, kontroly krevního tlaku a laboratorních parametrů byly v normě. Za 4 měsíce léčby došlo k výraznému zlepšení lokálního nálezu, BSA 1 PASI 1. Při pokusu o snížení dávky cyklosporinu A nastala exacerbace projevů. Pacientka byla proto převedena na retinoidy v dávce 25 mg/den. Po jednom měsíci léčby byly přítomny vedlejší účinky léčby (suchá kůže, suchost sliznic, svědění kůže, elevace triglyceridů a jaterních testů), progrese změn na nehtech a nové psoriatické plaky na trupu i končetinách, BSA 40, PASI 19 (obr. 2). Metotrexát jsme vyloučili pro elevaci jaterních testů, léčba cyklosporinem A selhala a retinoidy nevedly ke zlepšení lokálního nálezu a objevily se vedlejší účinky léčby, proto byla v březnu 2010 podána první dávka ustekinumabu 45 mg subkutánně, k druhé aplikaci jsme přistoupily za jeden měsíc a dále pokračujeme v režimu l dávky za 12 týdnů. Již po jednom měsíci léčby došlo k úplné regresi projevů, BSA 0, PASI 0. Pacientka je i nadále spokojená, bez projevů na kůži, nehty výrazně zlepšeny, klouby nebolí, léčbu snáší bez komplikací.

KAZUISTIKA 3
Pacientka (38 let) je léčena pro psoriázu od 13 let, střídavě obvodním dermatologem a na naší klinice. Rodinná anamnéza je z hlediska lupénky pozitivní, s psoriázou se léčila matka. Osobní anamnéza je bez pozoruhodností, prodělala běžné dětské nemoci, trpěla na častější angíny, operována nebyla, laboratorně byla zjištěna hypotyreóza. Gynekologická anamnéza zahrnovala 2 porody, menstruace probíhala pravidelně, obtíže neudávala. Pacientka je rozvedená, žije s přítelem, kouří 10 cigaret/den, alkohol pije příležitostně. Je polyvalentní alergička, z léků na antibiotika penicilinové řady a tetracykliny, z potravin na citrusové plody a vejce.
S psoriázou se léčí od 13 let. Ložiska byla zprvu lokalizována na trupu, později se přidaly projevy na končetinách, s léčbou docházelo k různě dlouhým remisím, následovaným novými výsevy. Léčena byla lokálně externy s kortikosteroidy, dehtovými preparáty, cignolínem a emoliencii. Opakovaně podstoupila kúru fototerapie. Celkově byla léčena obvodním dermatologem kortikosteroidy (depotním betamethasonem a prednisonem několik měsíců), s přechodným a částečným efektem. V roce 2003 byla poprvé vyšetřena na naší klinice. Celkovou léčbu jsme zahájili retinoidy (50 mg/den) v období od srpna 2003 do dubna 2004. Při snížení dávky došlo k výsevu nových projevů a pacientka lék vysadila. Aplikovala pouze externa. Obvodní dermatolog nasadil pro výrazné zhoršení lokálního nálezu v listopadu 2004 prednison 40 mg/den, léčba probíhala po dobu 3 měsíců.
Do května 2005 byla léčena lokálně, poté došlo k výrazné exacerbaci až do obrazu psoriatické erytrodermie, kdy se znovu dostavila na naši kliniku. Zahájili jsme léčbu cyklosporinem A v dávce 2,5 mg/kg/den, lokální nález se zlepšil. Cyklosporin A užívala do srpna 2007 s dobrým efektem, kdy jej svévolně vysadila. V říjnu 2007 se dostavila na kontrolu pro výrazné zhoršení lokálního nálezu po vysazení cyklosporinu A při infektu (obr. 3). Zvažovali jsme zahájení biologické léčby, provedli jsme příslušná vyšetření. Pacientka docházela na kontroly nepravidelně, spolupráce byla obtížná.
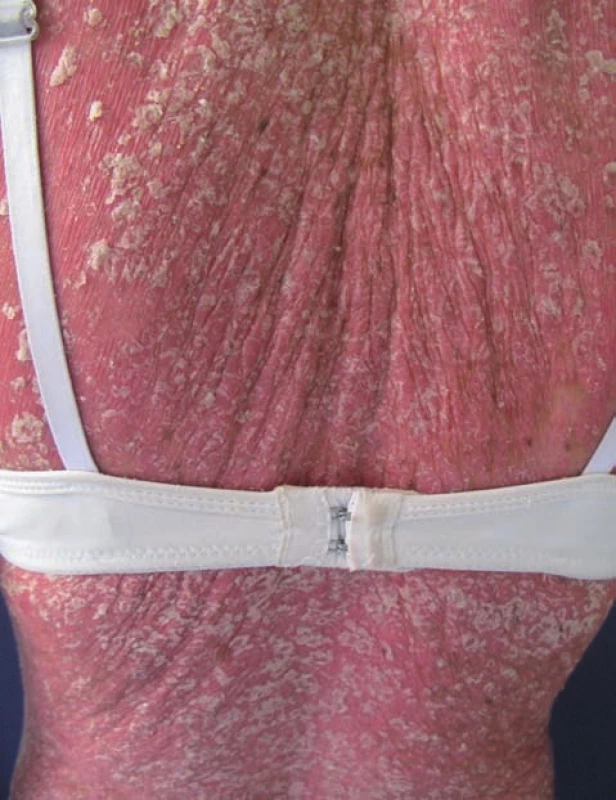
Z tohoto důvodu byla léčba efalizumabem (Raptiva) zahájena až v dubnu 2008. V té době bylo BSA 80, PASI 32,8. PASI 50 dosáhla pacientka po třech měsících léčby. V průběhu měsíce srpna po migréně došlo k další exacerbaci, proto byla zahájena kombinovaná terapie efalizumabem s metotrexátem. Tři měsíce této kombinace vedly k úplnému zhojení BSA0, PASI 0. Z důvodu pozastavení registrace byl efalizumab v dubnu 2009 vysazen, metotrexát jsme ponechali a zároveň jsme zahájili terapii etanerceptem v dávce 50 mg subkutánně jedenkrát týdně. Postupně došlo ke zhoršení lokálního nálezu (BSA 40, PASI 12,5), proto jsme v listopadu 2009 navýšili etanercept na 2 x 50 mg subkutánně, metotrexát jsme vysadili. I přes navýšení dávky nedošlo k regresi projevů (BSA 40 PASI 25), v lednu 2010 jsme pacientku převedli na ustekinumab 45 mg subkutánně. Za 3 měsíce došlo k úplné regresi projevů. Pacientka nadále pokračuje v léčbě ustekinumabem ve standardním dávkování, subjektivně je spokojena, objektivně je zhojena.
DISKUSE
Ustekinumab je humánní monoklonální protilátka, která se váže na společnou podjednotku p40 interleukinů 12 a 23, čímž zabrání vazbě na příslušný receptor. Tímto se zastaví klonální diferenciace a expanze subpopulací Th1 a Th17, následně dojde ke snížení hladiny prozánětlivých cytokinů [3]. Závěry klinických studií fáze III ukazují vysokou účinnost s vyrovnanou a přetrvávající klinickou odpovědí, zachování dlouhodobé účinnosti během 3letého sledování [9, 14]. Druhým významným zkoumaným faktorem byl bezpečnostní profil. Analýza se zaměřila na kardiovaskulární rizika, čerstvě byla publikována data sledující tuto problematiku u psoriatiků léčených ustekinumabem po dobu 3 let. Nebylo zaznamenáno zvýšené riziko kardiovaskulárních komplikací v porovnání s běžnou populací [16].
Uskenimumab je podáván subkutánně v dávce 45 mg (u pacientů s hmotností nad 100 kg se dávka zvyšuje na dvojnásobek), po úvodní fázi léčby (týden 0 a 4) jedenkrát za 12 měsíců. Podle nejnovějších doporučení (American Academy of Dermatology Guidelines 2011) byl ustekinumab zařazen do první linie léčby spolu s klasickými celkovými léky a ostatními biologiky [12].
Biologickou léčbu podáváme na naší klinice od roku 2005, ustekinumabem léčíme pacienty od roku 2009, nyní celkem u 14 pacientů [4, 7, 8, 13, 15]. Naše první zkušenosti s léčbou ustekinumabem jsme si dovolili prezentovat na případech třech pacientů s těžkou chronicky stacionární formou psoriázy, anamnéza kožní choroby byla u všech dlouholetá, všichni splňovali kritéria k zahájení biologické léčby. Standardní celková léčba nevykazovala dostatečnou dlouhodobou účinnost, nebo musela být přerušena pro nežádoucí účinky [1, 2]. V prvním popsaném případě pacient nebyl 10 let zhojen, neúspěšně léčen lokální a celkovou terapií s řadou komplikací včetně infekční endokarditidy, depresivně laděný, obtížně spolupracující. Nyní je 1 rok na léčbě ustekinumabem, subjektivně se cítí dobře, na kontroly dochází pravidelně, objektivně zcela zhojen. Druhá pacientka nebyla zhojena posledních 5 let před zahájením biologické léčby, 1 rok podstoupila celkovou léčbu, která byla pouze s přechodným efektem (cyklosporin A) a pro vedlejší účinky (retinoidy) neúspěšná, léčba metotrexátem byla kontraindikována, nyní je 1 rok na biologické léčbě ustekinumabem, na které již od 2. aplikace zcela zhojena, spokojena. Třetí případ popisuje pacientku se závažnou chronicky stacionární formou psoriázy, která byla rezistentní ke standardní celkové terapii, biologiky byla léčena od roku 2008. Nyní je jeden rok na léčbě ustekinumabem s výborným klinickým efektem. Subjektivně je pacientka velmi spokojena, vysadila antidepresiva.
Na kontroly pacienti dochází jedenkrát za 12 týdnů, což umožňuje frekvence dávkování. Sledované laboratorní parametry jsou v normě. Ustekinumab představuje významné rozšíření léčiv účinně se uplatňujících v léčbě těžké ložiskové psoriázy.
Do redakce došlo dne 20. 6. 2011.
Kontaktní adresa:
MUDr. Naděžda Vojáčková
Dermatovenerologická klinika
Budínova 2
180 00 Praha 8
e-mail: nadavojackova@seznam.cz
Sources
1. BENÁKOVÁ, N., ŠTORK, J. Léčba psoriázy biologiky. Konsenzuální doporučené postupy České dermatologické společnosti ČLS JEP 2006. Čes.-slov. Derm., 81, 2006, 4, s. 1–11.
2. BENÁKOVÁ, N., ŠTORK, J. Novinky v léčbě psoriázy biologiky a standardními systémovými léky. Čes.-slov. Derm., 2008, 83, 4, s. 191–202.
3. BOEHNCKE, W. H., KATSAMBAS, A., ORTONNE, J. P. et al. EADV preceptorship: advances in dermatology. JEADV, 2010, 24, Suppl. 5, p. 2–24.
4. FIALOVÁ, J., HERCOGOVÁ, J. Psoriáza. Postgraduální medicína, 2010, 12, 4, s. 435–442.
5. GRIFFTHS, A., STROBER, B. E., VAN DE KERKHOF, P. et al. Comparison of ustekinumab and etanercept for moderate-to-severe psoriasis. N. Engl. J. Med., 2010, 362, p. 118–128.
6. GOTTLIEB, A., MENTER, A., MENDELSOHN, A. et al. Ustekinumab, a human interleukin 12/23 monoclonal antibody, for psoriatic arthritis: randomised, double-blind, placebo-controlled, crossover trial. Lancet, 2009, 373, p. 633–640.
7. HERCOGOVÁ, J. Biologická léčba psoriázy. Postgraduální medicína, 2010, 12, 2, s. 132–138.
8. HERCOGOVA, J., RICCERI, F., TRIPO, L., LOTTI, T., PRIGNANO, F. Psoriasis and body mass index. Dermatol. Therapy., 2010, 23, 2, p. 152–154.
9. LEONARDI, C., KIMBALL, A. B., PAPP, K. A. et al. Efficacy and safety of ustekinumab, a human interleukin-12/23 monoclonal antibody, in patients with psoriasis: 76-week results from a randomised, double-blind, placebo-controlled trial (PHOENIX 1). Lancet, 2008, 371, p. 1665–1674.
10. LOTTI, T., DELESCLUSE, J., HERCOGOVA, J. Established treatments for psoriasis. A critical review. Int. J. Immunopathol. Pharmacol. Sec. Dermatol., 2002, 13, Suppl. 1, p. 5–10.
11. LOTTI, T., HERCOGOVA, J., PRIGNANO, F. The concept of psoriatic disease: can cutaneous psoriasis any longer be separated by the systemic comorbidities? Dermatol. Therapy, 2010, 23, 2, p. 119–122.
12. MENTER, A., KORMAN, N., ELMETS, C. A. et al. Guidelines of care for management of psoriasis and psoriatic arthritis. J. Am. Acad. Dermatol., 2011, in press 10.1016/j.jaad.2010.11.055.
13. NĚMCOVÁ, A., FIALOVÁ, J., HERCOGOVÁ, J. Závažný typ psoriázy s výrazným psychickým postižením léčený efalizumabem. Čes.-slov. Derm., 2008, 83, 1, s. 33–36.
14. PAPP, K. A., LANGLEY, R. G., LEBWOHL, M. et al. Efficacy and safety of ustekinumab, a human interleukin-12/23 monoclonal antibody, in patients with psoriasis: 52-week results from a randomised, double-blind, placebo-controlled trial (PHOENIX 2). Lancet, 2008, 371, p. 1675–1684.
15. PIETRZAK, A., CHODOROWSKA, G., SZEPIETOWSKI, J., ZALEWSKA-JANOWSKA, A., KRASOWSKA, D., HERCOGOVA, J. Psoriasis and serum lipid abnormalities. Review Dermatol. Therapy, 2010, 23, 2, p. 160–173.
16. REICH, K. Cardiovascular safety of ustekinumab in patients with moderate-to-severe psoriasis:Results of integrated analyses of data from phase II and III clinical studies. Br. J. Dermatol., 2011, in press.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology

2011 Issue 4
Most read in this issue
- Red Sea Coral Contact Dermatitis
- Immunofluorescence in Dermatology
- Psoriasis-like Skin Reactions during TNF-α Blockers Therapy
- Our Experience with Ustekinumab for the Treatment of Psoriasis
