Lokální léčba psoriázy I: psoriasis vulgaris. Doporučené postupy České dermatovenerologické společnosti
Topical Treatment of Psoriasis Part I: Psoriasis Vulgaris (Guidelines of the Czech Society of Dermatology and Venereology)
Topical therapy is the mainstay in psoriasis treatment. In moderate to severe psoriasis it represents the main therapy, in severe psoriasis the adjunctive therapy. The recent American and German guidelines are dealing beside the systemic therapy and phototherapy also with topical therapy. Because of this and on the basis of prescription survey in the Czech Republic there is a need for becoming aware of the contemporary standard of topical psoriasis therapy. In this article the principles of topical therapy are presented for plaque psoriasis in out-patient settings, where the majority of patient are treated. These recommendations were completed by an experts´ group of Czech Dermatovenerological Society on the basis of world professional literature and with respect to local traditions and usage.
Key words:
plaque psoriasis – out-patient topical therapy – recommendations
Authors:
Benáková N. (hlavní Autor * *; Koordinátor: Nina Benáková; Expertní Skupina: Petr Arenberger; Nina Benáková; Hana Bučková; Karel Ettler; Dagmar Ditrichová; Karel Pizinger; Jiří Štork; Yvetta Vantuchová; Vladmír Vašků)
Authors‘ workplace:
Dermatovenerologická klinika 1. LF UK a VFN Praha
přednosta prof. MUDr. Jiří Štork, CSc
; Dermatovenerologická ordinace, Medicínské centrum, Praha
vedoucí lékař MUDr. Radek Klubal
Published in:
Čes-slov Derm, 87, 2012, No. 1, p. 24-32
Category:
Guidelines
Overview
Lokální léčba je základním pilířem léčby psoriázy. U mírné až středně těžké psoriázy představuje léčbu hlavní, u těžké psoriázy léčbu přídatnou, doplňující. Současné americké a německé doporučené postupy se kromě systémové léčby a světloléčby zabývají i léčbou lokální. A také na základě průzkumu preskripce v České republice vyplynula potřeba seznámit naši odbornou veřejnost se současným standardem lokální léčby psoriázy. V tomto článku jsou rozvedeny postupy lokální léčby ložiskové psoriázy zejména pro ambulantní praxi, kde se léčí většina pacientů. Tato doporučení na základě recentní světové odborné literatury a se zohledněním místních tradic a zvyklostí zpracovala po odborných diskusích expertní skupina České dermatologické společnosti ČLS JEP. V této první části je pojednána psoriáza ložiskové v predilekci, včetně kštice.
Klíčová slova:
ložisková psoriáza – ambulantní lokální léčba
ÚVOD
Léčba psoriázy zažívá díky intenzivnímu výzkumu řadu změn, zejména v oblasti celkové léčby. Také se velmi prohloubilo povědomí o souvislosti psoriázy s dalšími systémovými chorobami, především metabolickými a kardiovaskulárními. Biologika však poněkud odsunula stranou zájmu léčbu lokální, přitom se jedná o zásadní léčbu pro většinu pacientů, ve které též probíhá klinický výzkum. Pro lokální léčbu nebyla doporučení tak, jak jsou vytvářena pro léčbu celkovou, dosud koncipována. Recentní americká a německá doporučení se proto věnují kromě celkové léčby a fototerapie i léčbě lokální [1, 17, 20]. Tou se zabývalo také satelitní sympozium EADV v Göteborgu v roce 2010 [19]. Z těchto důvodů a také na základě průzkumu preskripce v České republice (ČR) vyplynula potřeba seznámit naši odbornou veřejnost se současným standardem lokální léčby psoriázy. Ukazuje se totiž, že na rozdíl např. od Německa, které má obdobné spektrum populace psoriatiků a i historické tradice lokální léčby („německá dermatologická škola“), se v ČR v ambulantní léčbě (hromadně vyráběná, HVLP externa) používají převážně pouze kortikoidy. A to k základním principům léčby psoriázy patří léčba kombinovaná, tedy kombinace diferentních extern. Kortikoidy se u nás tudíž používají jako hlavní léky nejen pro počáteční léčbu, ale jako monoterapie i pro léčbu udržovací, což navozuje otázky ohledně dlouhodobé účinnosti a bezpečnosti takové léčby. Při tom analoga vitaminu D3 jsou na základě praxe, klinických studií, metaanalýz i doporučených postupů považována za zlatý standard, zejména v kombinované léčbě s kortikoidy. V Německu tvoří preskripce analogů vitaminu D3 a kortikoidů prakticky obdobný podíl. Proč je u nás tak markantní rozdíl? O neznalost se nemůže jednat, na trhu v ČR jsou od roku 1996. Roli může hrát určitý konzervativismus, nedostatečná zkušenost a zažití, někdy možná i nákladnost. Nebo je zde malá znalost správných postupů, kdy a jak je v lokální léčbě psoriázy používat, respektive co a jak rychle od nich očekávat, což se může projevit ve zdánlivě nižší účinnosti? Každopádně je smyslem následujících doporučení zvýšení účinnosti léčby, respektive zlepšení péče o pacienty, a nepřímo tak i sladění naší léčby s evropskou úrovní. Léčbu je třeba vždy individualizovat pro jednotlivého pacienta, nicméně obecné doporučené postupy jsou cestou ke zlepšení účinnosti a bezpečnosti léčby [9]. Strukturované doporučené postupy mohou lékaři v tomto procesu pomoci [19]. V tomto kontextu vyvstávají i další důležité otázky, např. zda se u nás používají v léčbě psoriázy vhodné kortikoidy a ve správných režimech, jaké je současné postavení dehtů a cignolinu v nemocniční léčbě, úloha magistraliter extern, a také léčba psoriázy u jiných forem, lokalizací a věkových skupin.
V následujícím textu se věnujeme volbě lokální terapie, seznámení s recentními informacemi z německých, amerických a evropských doporučených postupů, které mají vysokou úroveň, protože pracují pouze s údaji s dostatečnou úrovní průkaznosti („level of evidence“). Dále rekapitulujeme principy a režimy lokální léčby a formulujeme praktická doporučení pro lokální léčbu psoriázy – v první řadě pro nejčastější formu, tj. pro léčbu ložiskové psoriázy v predilekci u dospělých v ambulantní sféře.
Samostatný článek bude věnován lokální léčbě méně častých lokalizací a forem – psoriáze dlaní a plosek, nehtů, psoriáze inverzní a pustulózní; lokální léčbě za hospitalizace, včetně magistraliter extern a konečně i psoriáze u dětí a gravidních žen.
Tato doporučení na základě současné světové odborné literatury a se zohledněním místních tradic a zvyklostí zpracovala po vstupním pracovním semináři dne 27. 9. 2011 a následných odborných diskusích expertní skupina České dermatologické společnosti ČLS JEP.
LOKÁLNÍ LÉČBA
Lokální léčba představuje základ léčby psoriázy. U mírné až středně těžké psoriázy, která se nejčastěji vyjadřuje rozsahem do 10 %, představuje léčbu hlavní, u těžké psoriázy léčbu přídatnou, doplňující (adjunktivní).
Výhodou lokální léčby je působení léku přímo v místě choroby, bezpečnost, a to i dlouhodobá, dále dostupnost i cena. K nevýhodám patří nutnost pravidelné aplikace léku, což je zatěžující a – zejména při větším rozsahu – také nepraktické. Při rozsahu nad 10 % není lokální terapie jako monoterapie doporučována [14].
Účinnost lokální léčby v praxi nezávisí jen na farmakologických vlastnostech externa, ale z velké části na spolupráci a součinnosti pacienta (compliance, adherence), zda léčbu provádí pravidelně a také správně. Oproti perorálním lékům mají lokální léky obecně nízkou compliance. A v důsledku nižší compliance má pak lékař dojem zdánlivě nižší účinnosti lokálního léku (a někdy i sám pacient). Úloha compliance je stejně významná jako stanovení správné diagnózy a volba správné léčby [6]. U psoriázy se non-compliance pohybuje průměrně okolo 35 až 45 % [10], respektive 40–70 % [4, 6]. Nejčastější příčinou non--compliance bývá časová náročnost léčby, „malá“ účinnost a cena a dále nepohodlnost; podstatě méně pak vedlejší účinky. Roli zde samozřejmě hraje i kosmetická nepřijatelnost daného externa. Upřednostňovaná je nemastná, příjemná galenická forma a dále jednoduchost použití [6].
Důležitá je proto edukace pacienta – „efekt se dostaví, pokud se léčba provádí správně a pravidelně“. Současně je třeba ozřejmit, že „cílem je dostat chorobu pod kontrolu – vzhledem k povaze choroby není realistické očekávat vždy kompletní zhojení“. Cílem je snížit intenzitu a rozsah choroby, udržet remisi či stabilitu choroby, zabránit nežádoucím účinkům léků a komplikacím choroby a zlepšit kvalitu života pacienta [1]. Vhodné je postupovat psychologicky – pacienta povzbudit, pochválit, naslouchat mu, vtáhnout ho do spolurozhodování, nastínit mu další léčebný plán, vytvářet partnerský vztah mezi pacientem a lékařem, případně další postupy z oblasti psychosomatiky. Léčebný postup a galenickou formu je třeba volit s ohledem na preference pacienta a jednoduchost použití. Na úvod mohou pomoci i edukační letáčky, brožurky, seriózní internetové stránky, ale osobní komunikaci lékaře s pacientem nemohou nahradit. Nemožnost chorobu definitivně vyléčit je nepříjemná skutečnost, proto by náš přístup měl pacienta motivovat k léčbě a nezavdávat důvod ke skepticismu a rezignaci. Pacienti se zhoršenou kvalitou života mívají i horší compliance k léčbě. U neléčené nebo nedostatečně léčené choroby se zánět fixuje, choroba se může šířit, je hůře léčebně zvladatelná a mohou se přidat metabolické a kardiovaskulární komorbidity. Pacienti se špatnou compliance mají horší prognózu, více hospitalizací a celkově i vyšší zdravotnické náklady [6]. Což mohou být další argumenty, proč se léčbě věnovat. Otázkami compliance, edukace a komunikace lékaře s pacientem se velmi podrobně zabývají i současná americká, německá i evropská (EADV) doporučení a další publikace.
Z praktického hlediska je důležitá také instruktáž, aby pacient porozuměl, který lék v které fázi choroby (a proč), v jaké frekvenci a jakou techniku používat – což je třeba podat srozumitelným jazykem, popř. vše s pacientem sepsat. Zde může pomoci „instruktážní“ sestra, která s pacientem všechno znovu probere, a lékaři tak ušetří čas. Compliance se dá zlepšit též zařazením pacienta do režimu stacionární léčby, kde má plánované pravidelné termíny léčby a kde se i naučí správně externa aplikovat [6]. Dalším nástrojem ke zlepšení compliance v ambulantní sféře je i plánování kontrolních vyšetření u lékaře. Pravidelné kontroly totiž vedou ke zlepšení spolupráce pacienta ve smyslu pravidelnosti léčby, lékař může pomocí dotazů zjistit spotřebu extern, a tím i nepřímo odhadnout, zda se pacient dostatečně a správně léčí a zda spotřeba kortikoidů z hlediska bezpečnosti není neúměrná. Také zda zvolená léčba odpovídá aktuálnímu stavu choroby. Po stabilizaci je pak možno ponechat kontroly podle potřeby pacienta.
V dlouhodobé léčbě je však třeba počítat s faktem, že u chronických chorob, jakou psoriáza je, dochází s časem „přirozeně“ ke snižování compliance [6], proto jsou optimální takové režimy udržovací léčby, které jsou jednoduché a pacientovi nezaberou mnoho času.
Při volbě lokálního léku zvažujeme řadu hledisek, která jsou obecně shrnuta níže [2, 6, 9]:
- choroba:
- a) typ psoriázy;
- b) závažnost: rozsah, intenzita, lokalizace, průběh, reakce na předchozí léčbu, kvalita života;
- c) věk;
- d) fáze choroby: podle toho volba léčby indukční či udržovací.
- lék: dlouhodobá bezpečnost a účinnost, cena.
- pacient: compliance, zejména pracnost a časová náročnost aplikace, preference.
- prostředí: ambulantní či nemocniční léčba.
- osobní zkušenost a preference lékaře.
V komplexní lokální léčbě psoriázy máme k dispozici léky diferentní – kortikoidy, analoga vitaminu D3, cignolin a dehty; retinoidy (tazaroten) nejsou v ČR dostupné. Německá i americká doporučení uvádějí i inhibitory kalcineurinu pro léčbu psoriázy v obličeji a intertriginózních lokalizacích, ovšem v kategorii „off label use“ [16, 17, 20]. A dále pak léky podpůrné, doprovodné – keratolytika a emoliencia, v německé literatuře označované jako bazální. Důležitá je ale i vhodná hygienická péče o kůži – specifické mycí prostředky pro kůži i kštici.
Ve všech případech je podpůrná péče o psoriatickou kůži důležitá. Napomáhá diferentní léčbě (zlepšuje penetraci, odšupuje), zmírňuje svědění, chrání před traumatizací. Podmínkou je pravidelné používání, zejména v zimních měsících. Patří sem emoliencia a keratolytika. Jsou i v ambulantní léčbě doménou magistraliter preskripce, která umožňuje individualizaci, jak hlediska volby keratolytika, tak jeho koncentrace a galenické formy a konečně i množství externa. Hlavním zástupcem je kyselina salicylová, obvykle v 5–10% koncentraci, která má i určité protizánětlivé účinky. Nesmí se používat současně s analogy vitaminu D3 (inaktivace analogů) a před fototerapií UVB (blokování účinku UVB) [1]. Dalším keratolytikem v pořadí je urea (4–8%), má navíc i hydratační a antipruriginózní účinky. Slabší keratolytické účinky má kyselina mléčná (6–12%) či propylenglykol (10%), který má i hydratační účinky a zlepšuje penetraci dalších přísad. Také glycerin lze použít jako přídatnou látku s emulgačním, hydratačním a i mírně keratolytickým působením. Výhodný je právě v kombinaci s ureou, kdy potencuje její účinek. Hlubší keratolytický účinek mají mastnější základy především díky okluzivnímu efektu [2].
Hlavními parametry diferentních lokálních léčiv, které při volbě externa hodnotíme a zvažujeme, jsou účinnost, bezpečnost a přijatelnost pro pacienta. V druhé řadě pak náklady, cenu pro pacienta a další. V tomto ohledu je přehledně zpracováno jejich porovnání v německých doporučených postupech (tab. 1).
![Porovnání parametrů lokální terapie podle [20]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/721483e9b5728a26b246b6bdd66ab786.png)
V německých doporučených postupech se objevilo i farmakoekonomické hodnocení extern, kde jako nejvýhodnější se z hlediska poměru přínosu a nákladů léčby (cost/benefit) ukazují pouze silné a velmi silné kortikoidy, kombinace kalcipotriolu s betametason dipropionátem a v nemocniční léčbě též cignolin [20].
Starší tradiční externa, jako jsou dehty (pix lithantracis, ichthamol) a cignolin (syn. antralin, ditranol), v ambulantní léčbě ustupují, protože jsou časově náročná a vyžadují obvykle nemocniční či stacionární léčbu, což jednak odrazuje pacienty, jednak vede k vyšším nákladům na léčbu. Jejich účinnost je prokazatelná v kombinacích s fototerapií – jako Goeckermanova a Ingramova metoda [19]. Chybí standardizace léčby pro možnost objektivního hodnocení jejich účinnosti a porovnání, v ČR jsou dostupná pouze jako magistrality. Budou podrobněji pojednána v plánovaném 2. dílu.
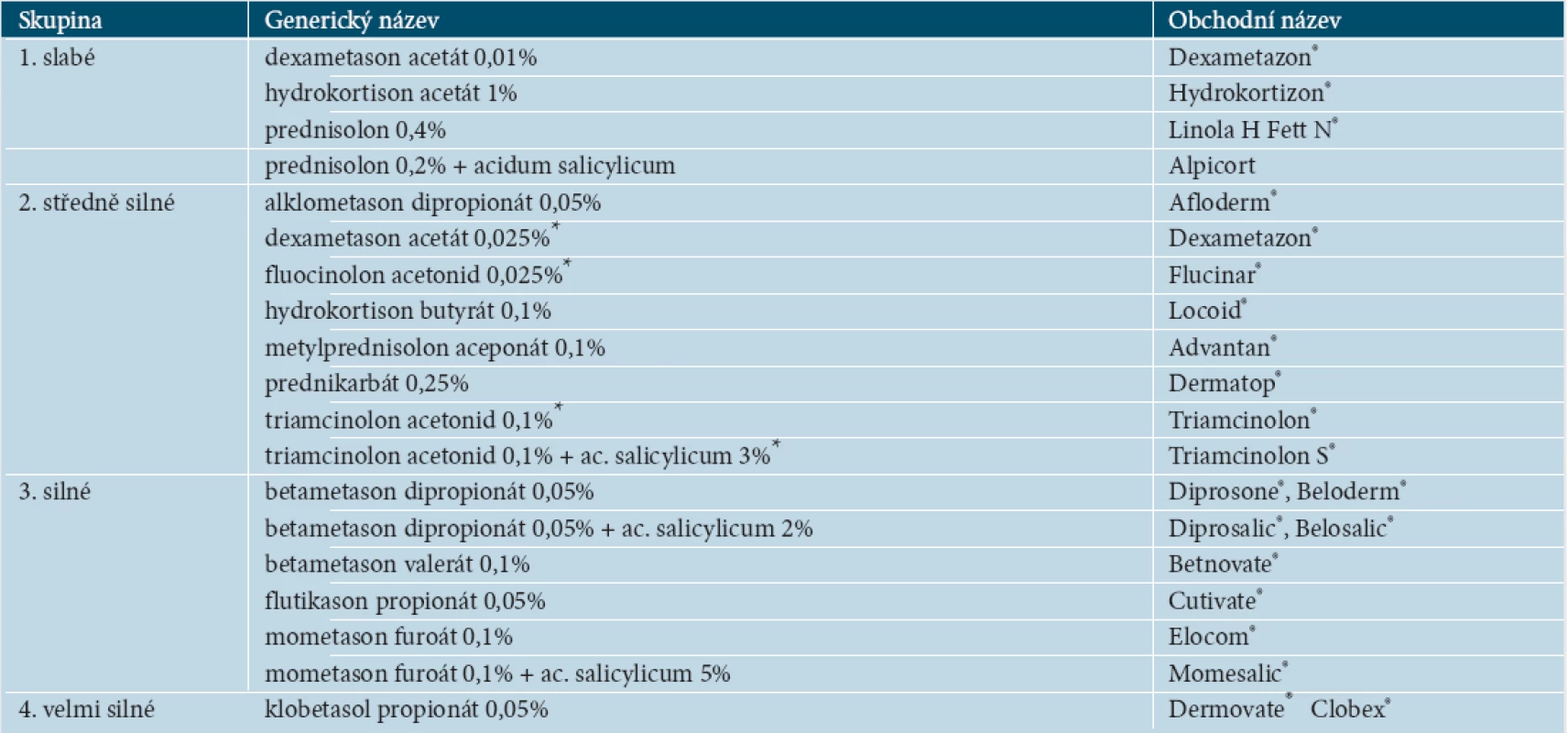
Lokální kortikoidy (KS) jsou léky nepostradatelné, zejména v akutní (intervenční, indukční) léčbě. Snadno se aplikují, mají výbornou snášenlivost a kosmetickou přijatelnost, jsou dostupné v řadě galenických forem a mají příznivou cenu.
Jako monoterapie se hodí u mírných forem či k předléčení. U středně těžkých až těžkých forem se používají v kombinaci s nekortikoidními externy (analoga vitaminu D3 v ambulantní léčbě a cignolin a dehty v stacionární či nemocniční léčbě).
Z hlediska úspěšnosti jednoznačně zaznívá doporučení používat v indukční fázi léčby ložiskové psoriázy v predilekci kortikoidy 3., případně 4. skupiny – tedy silné a velmi silné; ve studiích jsou prověřené zejména betamethason dipropionát – PASI 75 po 2–4 týdnech dosahuje v 25–78 %, mometason furoát u 36 až 64 % a klobetasol propionát v 68–89 % pacientů. Slabší kortikoidy mají totiž nižší účinnost, ale bezpečnost zásadně lepší nemají. Účinnost se kombinací s kyselinou salicylovou jednoznačně zvyšuje [20]. Pro léčbu psoriázy v obličeji, intertrigách, flexurách, u dětských a starých pacientů je z bezpečnostních důvodů třeba používat kortikoidy slabší, tedy středně silné a jen nárazově či výjimečně kortikoidy silné. Velmi silné by v těchto situacích neměly být používány vůbec. V dlouhodobé udržovací léčbě je třeba postupovat tak, aby nedošlo ke vzniku atrofie jako hlavního nežádoucího účinku a též tachyfylaxe. V tom je prospěšná kombinovaná léčba a dále léčba ústupová a intervalová – viz dále.
Zásadními faktory ovlivňujícími biologickou dostupnost lokálních kortikoidů, a tedy i účinnost a bezpečnost, jsou: typ kortikoidu (halogenace, lipofilita, metabolizace v kůži), výběr vehikula, koncentrace kortikoidu, kombinace s látkami či způsoby zlepšujícími penetraci (propylenglykol, kyselina salicylová; okluze) a frekvence aplikace [11]. V podrobnostech odkazují na informace v české i zahraniční literatuře [1, 2, 5, 7, 9, 11, 13].
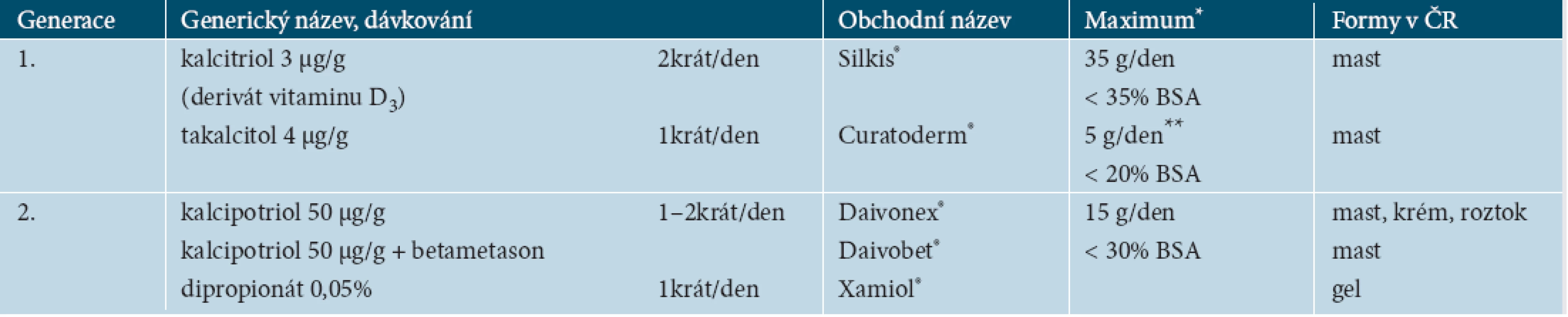
Analoga vitaminu D3 (tab. 3) představují prakticky jediná nesteroidní diferentní externa pro ambulantní lokální léčbu psoriázy; dehty a cignolin jsou nepraktické, compliance pacienta je až na výjimky chabá. Jejich účinky lze na obecné úrovni označit jako antiproliferativní, prodiferenciační a imunomodulační. Analoga mají sice pomalejší nástup účinku než lokální kortikoidy, ale zato mají lepší dlouhodobou bezpečnost a delší remise než kortikoidy. Pro svůj i dlouhodobě velmi dobrý bezpečnostní profil jsou vhodné zejména pro udržovací léčbu. V současnosti je – oproti předchozím letům – jednoznačný trend používat analoga vitaminu D3 ne jako monoterapii, ale v kombinaci s kortikoidy, takže je lze používat i pro léčbu indukční. Kombinace analogů s kortikoidy mají totiž synergické účinky, účinnost kombinace je vyšší než monoterapie analogem vitaminu D3 a vyšší než monoterapie kortikoidem [10, 11, 13]. Také tolerance analogů vitaminu D3 se díky kombinaci zlepšuje. Kombinace zlepšuje nejen účinnost léčby (nástup a síla účinku, udržení klinické odpovědi v dlouhodobé léčbě), ale i její bezpečnost. Analoga vitaminu D3 totiž stimulují tvorbu kolagenu v normální a atrofické kůži (cestou TGF beta), takže snižují atrofogenní potenciál současně aplikovaných kortikoidů.
![Srovnání doporučení německých a amerických guidelines pro lokální léčbu [19]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/d4f7d68670d39b1ba8b824e3614376df.png)
Prvním analogem u nás registrovaným byl kalcipotriol, ke kterému se váže největší počet klinických studií a publikací z klinické praxe, a to jak z hlediska účinnosti, tak bezpečnosti. Oproti ostatním v této skupině má nejmenší kalcemický potenciál (100krát nižší díky slabé vazbě na vazebný protein VDBP), a tudíž nejlepší bezpečnostní profil.
Fixní kombinace zlepšuje compliance pacienta, protože používá pouze jeden preparát a jen 1krát denně. Její použití je jednoduché a srozumitelné. Navíc je k dispozici jak v masti a krému, tak v komfortní formě gelu, což dále zvyšuje compliance, a tak i efekt léčby.
Na základě systematického hodnocení všech dostupných studií s údaji o účinnosti a bezpečnosti dané léčby, prováděného podle přísných pravidel k zajištění objektivity a spolehlivosti, tzv. Cochrane review, byly nedávno posouzeny i jednotlivé druhy lokální léčby psoriázy. Jako nejúčinnější se ukázala analoga vitaminu D3 a kortikoidy, které měly také nejvyšší úroveň důkaznosti (level of evidence). U analog vitaminu D3 byl velký rozptyl v síle účinku; velmi silné kortikoidy vykazovaly větší efekt než silné kortikoidy. Ve srovnávacích studiích kortikoidů oproti analogům vitaminu D3 byla účinnost obdobná, jen u psoriázy kštice byly kortikoidy účinnější. Fixní kombinace kalcipotriolu a betametason dipropionátu se ukázala účinnější oproti léčbě samotným kortikoidem či samotným analogem vitaminu D3 [19]. Také metaanalýzy potvrdily obdobné výsledky a fixní kombinace 1krát denně měla navíc lepší účinnost než léčba kombinací kortikoidu a analogu vitaminu D3 v rozdělené podobě („nefixní kombinace“) 1krát denně, což odpovídá synergickému účinku [10].
Kombinovaná a sekvenční léčba, intervalová léčba
V zásadě lze léčbu rozdělit podle fáze na počáteční (indukční) k akutnímu zklidnění choroby („clearing phase“) a na léčbu udržovací k dohojení či stabilizaci choroby („maintenance phase“). Mezi nimi je léčba přechodná (přemosťující, „transitional phase“), kdy se z akutního režimu přechází na režim chronický. V počáteční fázi se zahajuje léčba silným, účinným, byť méně bezpečným lékem a „sekvenčně“ se přes přechodnou fázi, kdy se redukuje první lék a zavádí lék druhý – dlouhodobě bezpečnější, byť méně silný, přechází na udržovací fázi. Tento postup je označován jako sekvenční léčba a do odborné dermatologické literatury jej zavedli profesoři Koo a Lebwohl z USA [12, 15]. Její výhodou je rychlý nástup účinku, snížení dlouhodobých rizik a celkové zlepšení výsledku léčby. Jedná se o obecný princip strategie léčby chronických chorob, nejen v dermatologii (obdobný postup bychom našli u léčby astmatu aj.). Jsou to choroby, kde se na patogenezi podílí více příčin a faktorů a je třeba používat kombinovanou léčbu. Zasahuje na více místech patogenetického řetězce, tudíž mívá vyšší účinnost než monoterapie. Některé kombinace mají účinky aditivní – pozitivní efekty se sčítají, některé kombinace mají dokonce účinky synergické, kdy je výsledný efekt ještě vyšší. V případě léků s nežádoucími účinky (kortikoidy) vede kombinovaná léčba s jiným lékem (analog vitaminu D3) také ke zlepšení bezpečnosti. A též mohou vést ke snížení spotřeby jednoho či obou léků [21].
Tam, kde to dovolí kompatibilita (u celkových léčiv interakce), existují tzv. fixní kombinace – dvě účinné látky současně v jednom preparátu. Fixní kombinace jsou moderním trendem především v léčbě interních chorob, v dermatologii se používají také např. u akné – fixní kombinace antibiotika s retinoidy. Pro psoriázu se zdařilo vytvořit kompatibilní fixní kombinaci kalcipotriolu a betametason dipropionátu (Daivobet®, Xamiol®). Jinak totiž kortikoidy díky svému kyselému pH analoga vitaminu D3 inaktivují, proto je nelze jako jednotlivé preparáty používat současně [10].
Obecně se v přechodné, respektive udržovací fázi léčby pracuje nejen s kvalitativním prvkem – tedy zavedením jiného nebo dalšího léku než ve fázi indukční, ale též s prvkem kvantitativním, tedy s frekvencí aplikace léku. V indukční fázi se tedy lék používá denně, v udržovací fázi pak obvykle 2krát týdně, buď intervalově (ob 3 dny) anebo pulzně (víkend). Přechod z jednoho režimu na druhý může být přímo anebo postupně (ob den, ob dva dny, ob tři dny) – podle průběhu, respektive účinnosti a tolerance.
DOPORUČENÍ PRO AMBULANTNÍ LOKÁLNÍ LÉČBU LOŽISKOVÉ PSORIÁZY V PREDILEKCI
A. Počáteční léčba (1–2 měsíce)
Neplatí pro vysloveně mírné formy, zhojitelné jen kortikoidy. Počáteční léčbu lze zahájit dvěma způsoby:
- samotné kortikoidy skupiny 3.–4. jako předléčení po dobu 2 až 4 týdnů a následně přechod na kombinaci s analogy vitaminu D3 (fixní či rozdělenou): 1krát denně (noc)
- nebo rovnou fixní kombinace kortikoid + analog vitaminu D3 po 4 týdny: 1krát denně (noc)
Není-li patrný nástup účinku do jednoho měsíce (při dobré spolupráci pacienta a nepřítomnosti působení provokačních faktorů), pak je vhodné:
- a) aplikovat externa technikou okluze (je-li to možné);
- b) zvolit silnější kortikoid (je-li to možné);
- c) přejít na kombinaci s tradičními externy – ichthamol, pix, cignolin (je-li to možné);
- d) zahájit fototerapii (je-li to možné a je-li dostupná);
- e) zvážit léčbu ve stacionáři či v nemocnici (je-li to možné);
- f) zvážit celkovou léčbu (je-li to nutné a možné).
Pozn.: Keratolytika a emoliencia jsou standardní součástí jakékoliv lokální léčby psoriázy. Obvykle se používají na den ve formě krému či lotia, navečer v hutnější galenice oleokrému či masti. Bezprostředně před aplikací extern s analogy vitaminu D3 se nesmí aplikovat keratolytika a emoliencia s kyselým pH, jinak dojde k inaktivaci analoga.
Hodnocení účinku
U lokální léčby, respektive mírně a středně těžké psoriázy, nemáme k dispozici tak zdokumentované nástroje hodnocení jako u celkové léčby. PASI skóre a jiné škály nejsou pro běžnou ambulantní praxi praktické. Hodnocení se obvykle provádí odhadem zlepšení z hlediska intenzity anebo rozsahu. Pomyslná škála pro orientační hodnocení v praxi je pak: nezlepšen-zlepšen - -zlepšen výrazně-zhojen. A tak změna léčby padá v úvahu jednak v situaci, kdy lékař stav objektivně hodnotí jako nezlepšený nebo zlepšený jen minimálně. Je však třeba brát v potaz také subjektivní hodnocení pacienta, analogicky jako se u celkové léčby zohledňuje hodnota indexu kvality života [18]. Pokud je velký rozdíl v hodnocení účinnosti léčby mezi pacientem (malý či nedostatečný efekt) a lékařem (dostatečný efekt), je třeba pacienta znovu edukovat, rozebrat, co mu vadí nejvíce a na to se zaměřit, popř. pátrat po psychosomatických příčinách.
B. Přechodná léčba (1–2 měsíce)
- v případě předléčení kortikoidem:
- a) se přidává ke kortikoidu ob den analog vitaminu D3 (rozdělená kombinace): 1krát denně (noc);
- b) nebo se přímo přechází na fixní kombinaci kortikoid + analog vitaminu D3: 1krát denně (noc).
- v případě fixní kombinace v počáteční léčbě se po stabilizaci ustupuje s frekvencí aplikace:
- a) buď postupně ob den, ob dva dny, ob 3 dny – tedy na 2krát týdně: 1krát denně (noc);
- b) nebo se rovnou klesne na 2krát týdně: 1krát denně (noc).
Léčba se ukončí v případě zhojení ložisek a doporučuje se podle potřeby používat emoliencia, eventuálně keratolytika. Pokud se ložiska nezhojí, pokračuje se udržovací léčbou.
C. Udržovací léčba (dlouhodobě)
- v případě rozdělené kombinace se při stabilitě choroby:
- a) redukuje kortikoid na víkendy a všední dny se ponechává analog vitaminu D3: 1krát denně (noc);
- b) nebo při trendu k hojení a malém rozsahu lze ponechat jen kortikoidy 2krát týdně, popř. je lze používat jen nárazově, podle potřeby („on demand) vše: 1krát denně (noc).
- v případě fixní kombinace se lék aplikuje:
- a) 2krát týdně – intervalově ob 3 dny,
- b) nebo pulzně – na víkendy,
- c) případně je lze používat jen nárazově, podle potřeby
(„on demand) vše 1krát denně (noc).
Při mírné exacerbaci se posílí frekvence používání fixní kombinace či kortikoidu, anebo se rovnou zahájí léčba jako na počátku – viz A.
Pozn.: Ve studiích i kazuistikách se můžeme setkat s různými schématy a modifikacemi této kombinované léčby. Základním předpokladem však je, aby schémata byla smysluplná – s ověřenou účinností. Dále pak, aby byla pro pacienty srozumitelná a jednoduše proveditelná v běžném životě. A tak schémata pracující v indukční či přechodné léčbě s častější aplikací extern (např. analog 1–2krát denně a k tomu kortikoid 1krát denně, tedy celkem 3krát denně) nejsou pro ambulantní léčbu praktická, protože je dříve či později pacient nebude schopen či ochoten dodržovat, tedy otázka compliance [8]. Zejména udržovací léčba je z hlediska compliance kritická. V udržovací léčbě je optimální intervalová léčba 2krát týdně, která nejvíce odpovídá reálnému životu a umožňuje dobrou compliance pacienta.
A jak ukázala dlouhodobá studie s fixní kombinaci [13], i roční léčba (52 týdnů) je dobře snášená a bezpečná. Jednalo se o studii se třemi větvemi: všechny měly na počátku po čtyři týdny fixní kombinaci. První používala fixní kombinaci po celou dobu, u druhé skupiny se v 4týdenním intervalu střídala fixní kombinace s monoterapií kalcipotriolem a třetí skupina měla po iniciální fixní kombinaci po celou dobu jen monoterapii kalcipotriolem. Pacienti používali medikaci pouze 1krát denně a potom podle potřeby, aby situace odpovídala obvyklému režimu pacientů v praxi. Díky kombinaci se též udržela účinnost léčby, nedocházelo k tachyfylaxi [13].
PSORIÁZA KŠTICE
Kštice sice patří k typické lokalizaci psoriázy – bývá jednou z nejčastějších lokalizací psoriázy (až v 80 %) a také jedním z prvních postižených míst (až v 50 %). Oproti léčbě psoriázy v predilekci na trupu a končetinách má svá léčebná specifika. Především je překážkou nízká compliance pacientů, kde hraje roli špatná dostupnost a penetrace extern, především ale malá kosmetická přijatelnost, pracnost aplikace a vymývání a čas tím strávený, zejména u žen, respektive osob s dlouhými vlasy. A tak je z řady důvodů léčba psoriázy kštice pacienty často vnímána jako málo účinná.
V lokální léčbě psoriázy kštice jsou v ČR k dispozici:
- magistraliter externa (příklady rozpisů viz [24] – s nízkou compliance v ambulantní léčbě:
- keratolytika: 5–20% kyselina salicylová ve formě lotia, krému, oleje
30% urea (Xerial capillaire®) ve formě lotia - dehty: 25% liq. carbonis detergens ve formě tinktury, gelu, ichthamol s kyselinou salicylovou (Kertyol S®)
- cignolin: 0,03–0,1% ve formě krému, 0,2 – 0,5% ve formě oleje [2, 3]
- keratolytika: 5–20% kyselina salicylová ve formě lotia, krému, oleje
- hotová externa (HVLP) – v řadě galenických forem:
- silné a velmi silné kortikoidy: betametason dipropionát, mometason furoát a jejich kombinace s kyselinou salicylovou (roztok); klobetasol propionát (šampon)
- u mírných forem eventuálně i slabší – středně silné kortikoidy: fluocinolon acetonid (gel) či triamcinolon acetonid a jeho kombinace s kyselinou salicylovou (roztok, emulze)
- analoga vitaminu D3: kalcipotriol (roztok), takalcitol (emulze, t. č. v ČR nedostupná)
- fixní kombinace kalcipotriol + betametason dipropionát (lipofilní gel).
- podpůrně léčebné šampony – obsahují většinou kombinace účinných látek – tabulka 5.

Paleta léčiv působí širokým dojmem, ale pro ambulantní léčbu jsou reálné víceméně jen kortikoidy a analoga vitaminu D3, o čemž svědčí i výsledky průzkumu mezi pacienty. Ti kromě výše uvedených aktivních látek preferují nemastnou galenickou formu, aplikaci pouze 1krát denně a rychlý nástup efektu, popř. krátkou dobu aplikace [8].
Fototerapie kštice se přidává k lokální léčbě v případě malé účinnosti. Hendikepem je též nutnost pravidelného a relativně dlouhého docházení na světloléčbu (minimálně 3krát týdně, obvykle po dobu 3 měsíců). K dispozici jsou UV hřebeny emitující UVB spektrum v pásmu SUP či 311 nm UVB, které lze používat za odborného vedení dermatologem k domácí fototerapii. Bucky terapie padá v úvahu při torpidním průběhu, předpokladem je velmi krátký sestřih kštice. Podobně též monochromatické excimerové světlo (MEL, 308 nm UVB), kde musí být zářič vybaven rozfukovacím zařízením, aby se snížilo riziko fotolýzy vlasu a zabránilo odchýlení paprsku s následnou malou účinností. Celková terapie je při postižení kštice, byť závažném, vždy otázkou zvážení prospěchu k rizikům takové léčby. Ze standardních léků je v takových případech doporučován nejčastěji cyklosporin A (acitretin může způsobovat defluvium a metotrexát má velmi pomalý nástup účinku) [3]. Biologika vedou v řadě případů ke zhojení těžké psoriázy ve kštici, ale nelze je běžně použít jen u postižení kštice pro nákladnost a i rizika.
Evropská expertní konference v roce 2009 [22] doporučila diferencovat volbu léčby kštice podle závažnosti postižení, rozlišuje jiný postup pro indukční a pro udržovací léčbu a pracuje podle závažnosti i s různými galenickými formami, včetně forem pro minutovou léčbu (contact therapy). Kortikoidy hodnotí jako základní pilíř léčby psoriázy kštice.
V poslední době se i do ČR dostaly galenicky komfortní formy jako je šampon nebo lipofilní gel.
V praxi se při výběru účinných látek a galeniky řídíme nejen podle závažnosti, ale také podle místa provedení – za hospitalizace či ve stacionáři si můžeme dovolit pracnější, tradiční externa, jakými jsou salicylové oleje, dehty a vlasový cignolin, při ambulantní léčbě v domácím prostředí pak volíme co nejméně zatěžující a co nejvíce účinná léčiva, jako jsou keratolytická lotia, roztoky a gely s analogy vitaminu D3, a především silné kortikoidy ve formě lotia, roztoku (gelu, pěny) a i šamponu pro minutovou léčbu. U závažné psoriázy je často smysluplné „přemluvit“ pacienta zpočátku ke krátké hospitalizaci, kde se díky intenzivní léčbě dosáhne rychlého zlepšení, na které lze navázat pro pacienta jednodušší ambulantní lokální léčbou. Při ambulantní léčbě je vhodné využívat jednodušší prostředky na den, náročnější na noc a podobně také pracovat s léčbou ve všední dny a o víkendech. Léčbu je třeba vždy individualizovat – přihlížet nejen k prioritám a preferencím pacienta (co nejvíce ve kštici vadí a které účinné látky a v jaké formě preferuje), ale i k jeho schopnostem a možnostem [1, 3, 25].
DOPORUČENÍ PRO AMBULANTNÍ LOKÁLNÍ LÉČBU LOŽISKOVÉ PSORIÁZY KŠTICE
A. Počáteční léčba
- při výrazné deskvamaci předléčení keratolytiky ve vhodné galenické formě
(nepoužívat současně analoga vitaminu D3 vitaminu – inkompatibilita) - zavedení diferentního léčiva:
- a) kortikoidu (eventuálně i v okluzi) – 1krát denně (noc)
- b) anebo fixní kombinace kortikoidu s analogem vitaminu D3. – 1krát denně (noc)
Není-li patrný nástup účinku do jednoho měsíce, postupuje se jako u psoriázy v predilekci.
Pokud se ložiska nezhojí, pokračuje se udržovací léčbou intervalově.
B. Udržovací léčba
- a) samotný kortikoid – 2krát týdně: 1krát denně (noc)
- b) anebo fixní kombinace kortikoidu s analogem vitaminu D3 – 2krát týdně: 1krát denně (noc)
- c) případně lze jak samotný kortikoid, tak fixní kombinaci kortikoidu s analogem vitaminu D3 používat jen nárazově, podle potřeby („on demand“).
ZÁVĚR
Výzkum nových lokálních léčiv pokračuje, byť ne tak rychle jako v léčbě celkové. Jedná se například o lokální inhibitory JAK kinázy či inhibitory fosfodiesterázy 4, nové technologie aplikace jako jsou lokální biologika ve formě fragmentovaných protilátek či v nanočásticích anebo nové fixní kombinace, jako např. kombinace kalcipotriolu s nikotinamidem či kortikoidu s retinoidem.
Oproti předchozím dobám, kdy byly k dispozici jen dva druhy slabších kortikoidů, dehty a cignolin, je současné spektrum lokálních léčiv podstatně širší. Pro ambulantní léčbu je však výběr nadále relativně omezený. V dlouhodobé léčbě chronické choroby, jakou psoriáza bezesporu je, je proto třeba hledat optimální režimy kombinované léčby a postupy k zlepšení compliance pacienta. Jak výstižně řekl prof. Menter, hlavní autor doporučených postupů Americké akademie dermatovenerologie: „Udržení dlouhodobé účinnosti a minimalizace rizik vyžaduje inovativní strategie v kombinované léčbě“. Což platí nejen pro léčbu celkovou, ale samozřejmě i pro léčbu lokální. Doporučené postupy vycházející z objektivních, ověřených prací a studií mohou být v tomto dermatologům vodítkem a pomocníkem.
Do redakce došlo dne 18. 1. 2012.
Kontaktní adresa:
MUDr. Nina Benáková
Dermatovenerologická ordinace, Medicínské centrum Praha
Karlovo nám. 7
120 00 Praha 2
e-mail: nina.benakova@email.cz
Sources
1. ALBRECHT, L., BOURCIER, M., ASKENAZ, J., PAPP, K. for Canadian Psoriasis Guidelines Comittee Topical psoriasis therapy in the age of biologics. J. Cut. Med. Surg., 2011, 15, p. 309–321.
2. BENÁKOVÁ, N., ETTLER, K., ŠTORK, J., VAŠKŮ, V. Psoriáza nejen pro praxi. Triton: Praha, 2007, s. 173–193.
3. BENÁKOVÁ, N: Léčba psoriázy kštice. Referátový výběr, 2010, 52, 1, s. 31–36.
4. BEWLEY, A., PAGE, B. Maximizing adherence for optimal outcomes in psoriasis. JEADV, 2011, 25, suppl. 4, p. 9–14.
5. DEL ROSS, J., FRIEDLANDER, S. F. Corticosteroids: Options in the era of steroid-sparing therapy. JAAD, 2005, 53, S 50–58.
6. FELDMAN S. R., HORN, E. J., BALKRISHNAN, R. et al. Psoriasis: improving adherence to topical therapy. JAAD, 2008, 59, p. 1009–1016.
7. HORN, E. J., DOMM, S., KATZ, H. I., LEBWOHL, M., MROWIETZ, U., KRAGBALLE, K. Topical corticosteroids in psoriasis: strategies for improving safety. JEADV, 2010, 24, p. 119–124.
8. FOUÉRÉ, S., ADJADJ, L, PAWIN, H. (NICOLAS, J. F. Ed.). An update on patient perception, clinical evidence and on current prescription, instruction and application modalities for topical psoriasis treatments. JEADV, 2005,19, suppl. 3, p.1–6.
9. KERKHOF VAN DE, P. C. M., KRAGBALLE, K. Recommendation for the topical treatment of psoriasis. JEADV, 2005, 19, p. 495–499.
10. KERKHOF VAN de, P. C. M., PEUTER de, R., JANSEN, J. P. Mixed treatment comparison of a two-compound formulation product containing calcipotriol and betamethasone dipropionate with other topical treatments in psoriasis vulgaris. Current Medical Research and Opinion, 2011, 27, p. 225–238.
11. KERKHOF VAN de, P. C. M., KRAGBALLE, K., SAEGERT, S., LEBWOHL, M. Factors impacting the combination of topical corticosteroid therapies for psoriasis: perspectives from the international psoriasis council. JEADV, 2011, 25, p. 1130–1139.
12. KOO, J. Y. M., NGUYEN, T. U., COLACO, S. M. Topical sequential therapy of psoriasis. In Koo, J. Y. M., Lebwohl, M., Lee, C. S. Mild-to-moderate psoriasis. Informa Healthcare: New York, London, 2009, p. 129–138.
13. KRAGBALLE, AUSTAD J., BARNES, L. et al. Efficacy results of 52-week, randomized, double-blind safety study of calcipotriol/betamethasone dipropionate two-compound product in the treatment of psoriasis vulgaris. Dermatology, 2006, 213, p. 319–326.
14. KUI, R., GYULAI, R., KEMÉNY, L. Hungarian evidence-based guidelines for the topical treatment of psoriasis vulgaris. (Bizonyítékokon alapuló irányelvek a psoriasis vulgaris kezeléséhez. Bőrgyógyászati). Útmutató, 2011, p. 93–109.
15. LEBWOHL, M. Combination, rotational and sequential therapy. In Weinstein, D. G., Gottlieb, A. B. Therapy of moderate-to-severe psoriasis. 2nd Ed., New York: Marcel Dekker, 2003, p. 179–195.
16. MENTHER, A. et al. Guidelines of care for the management of psoriasis and psoriatic arthritis. Section 3. Guidelines of care for the management and treatment of psoriasis with topical therapies. JAAD, 2009, 60, p. 643–659.
17. MENTHER, A., KORMAN, N. J., CRAIG, A. E. et al. Guidelines for the management of psoriasis and psoriatic arthritis. Section 6. JAAD, 2011, 65, p. 137–174.
18. MROWIETZ, U., KRAGBALLE, K., REICH, K. et al. Definition of treatment goals for moderate to severe psoriasis: a European consensus. Arch. Dermatol. Res., 2011, 303, p. 1–10.
19. MURPHY, G., REICH, K. In touch with psoriasis: topical treatments and current guidelines. JEADV, 2011, 25, suppl. 4, p. 1–8.
20. NAST, A., BOEHNCKE, W. H., MROWIETZ, U. et al. S-3 Leitlinie zur Therapie der Psoriasis vulgaris. Update 2011. JDDG, 2011, 9, suppl. 2, S1–104.
21. NORRIS, D. A. Mechanism of action of topical therapies and rationale for combination therapy. JAAD, 2005, 53, S17–25.
22. ORTONNE, J. P., CHIMENTI, S., LUGER T. et al. Scalp psoriasis: European consensus on grading and treatment algorithm. JEADV, 2009, 23, p.1435–1444.
23. SKLENÁŘ, Z. Magistraliter receptura v dermatologii. Galén: Praha, 2009, 441 s.
24. ŠTORK, J., ARENBERGER, P., PIZINGER, K. Dermatovenerologie. Galén: Praha, 2008, s. 185–191.
25. WOZEL, G., KLEIN, C. E., MROWIETZ, U. et al. S-1 Leitlinie zur Therapie der Psoriasis im behaarten Kopfes. JDDG, 2011, 9, p. 70–74.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology

2012 Issue 1
Most read in this issue
- Česká doporučení k biologické léčbě závažné chronické ložiskové psoriázy*
- Andrologie – součást dermatovenerologie. Základy andrologického vyšetření
- Syndrom Churgův-Straussové
- Lokální léčba psoriázy I: psoriasis vulgaris. Doporučené postupy České dermatovenerologické společnosti
