Psoriáza u dětí
Psoriasis in Children
Psoriasis is a inflammatory, non-infectious skin disease affecting 1–3% of population. Almost 31–45% of adult psoriasis patients report the onset of the disease in the childhood or before 20 years of age. Psoriasis is a multifactorial disease triggered by various factors in genetically predisposed patients. Psoriasis seriously impacts on the quality of life. In children topical therapy is the mainstay of the treatment. Individual approach to patient is required. Guidelines on juvenile psoriasis treatment does not exist yet. In 2010 and 2011 European experts published the consensus on juvenile psoriasis diagnosis and treatment in JDDG [32, 34]. The graphs from the Delphi study summarizing the answers of 18 European experts in the juvenile psoriasis diagnosis and treatment are shown in this article.
Key words:
juvenile psoriasis – clinical manifestation – diagnosis – differential diagnosis – topical and systemic therapy
:
H. Bučková 1; Simona Polášková 2
:
Dětské kožní oddělení PEK FN Brno a LF MU v Brně
primář MUDr. Hana Bučková, Ph. D.
1; Dětská kožní ambulance Dermatovenerologické kliniky VFN a UK, Praha
přednosta prof. MUDr. Jiří Štork, CSc.
2
:
Čes-slov Derm, 88, 2013, No. 2, p. 59-71
:
Reviews (Continuing Medical Education)
Psoriáza je chronické zánětlivé, neinfekční onemocnění kůže, které postihuje 1–3 % populace. Až 31–45 % dospělých pacientů s lupenkou udává první projevy psoriázy v dětství nebo do 20 let svého života. Jde o chorobu multifaktoriální, která se projeví u geneticky predisponovaných jedinců působením různých spouštěcích faktorů. Psoriáza významně zhoršuje kvalitu života pacienta. Základem léčby u dětí je lokální terapie. Přístup k pacientovi, jeho léčbě je individuální. Dosud nebyl vypracován jednotný postup pro léčbu psoriázy u dětí. V roce 2010 a 2011 odborníci z různých evropských států publikovali v JDDG společné stanovisko k léčbě a diagnostice psoriázy u dětí [32, 34]. V článku uvádíme grafy z Delphi studie, která shrnula odpovědi 18 evropských odborníků na diagnostiku a léčbu psoriázy u dětí.
Klíčová slova:
psoriáza u dětí – klinická manifestace – diagnostika – diferenciální diagnóza – lokální a celková léčba
VÝSKYT
Studie v Severní Americe a Evropě prokázaly, že psoriáza tvoří 4 % kožních nemocí u dětí do 16 let věku [33]. Je odhadováno, že u 10 % pacientů se psoriáza objeví do 10 let věku, u 2 % před druhým rokem věku [19]. Prevalence psoriázy se liší v různých částech světa. Například roční prevalence lupenky v Německu u dětí je 0,71%, kumulativní prevalence je 1,37% [4, 42]. Obdobná prevalence je i v Anglii. Výskyt psoriázy v Anglii je do 20 let věku o 20 % vyšší u dívek než u chlapců [32, 48]. Klinické projevy a tíže onemocnění jsou různé, od život ohrožující pustulózní psoriázy novorozenců nebo erytrodermie až po velmi mírné projevy, které nečiní velké obtíže. Psoriáza mívá obvykle nepravidelný chronický průběh s remisemi a exacerbacemi, kde průběh a dobu trvání choroby nelze předvídat [33].
ETIOPATOGENEZE
Na vzniku psoriázy se podílejí faktory genetické a vliv zevního prostředí. Až 70 % dětí s lupenkou má pozitivní rodinnou anamnézu. Pravděpodobnost postižení lupenkou je 4% – pokud jsou oba rodiče zdrávi, 28% – pokud má lupenku jeden z rodičů a 65% – pokud mají psoriázu oba rodiče [28]. Pokud se lupenka objeví do 40 let, bývá často spojena s výskytem HLA antigen typu B57,Cw6, DR7. Přímá vazba mezi histokompatibilním komplexem, zakódovaným na chromozómu 6p21.3 a psoriázou vedla k objevení genu pro psoriázu PSPORS1 a následně několika dalších přídatných lokusů genů pro psoriázu [10].
Důkazy, že psoriáza je imunologicky zprostředkovaným onemocněním, jsou založeny na laboratorních studiích, klinickém pozorování a účinnosti celkových léků jako cyklosporinu či biologik. V ložiskách psoriázy je většina T lymfocytů CD45RO+ paměťových a efektorových T lymfocytů, které migrují do kůže po expozici antigenními spouštěcími faktory. Převažují Th 1 cytokiny, zejména interferon α a IL-2, které jsou zodpovědné za zánět. Nově se ukazuje význam Th 17 lymfocytů s cytokiny IL-17, 20, 21, 22, které jsou zodpovědné za proliferaci u psoriázy. Odchylky v oblasti nespecifické imunity (kožní bariéra, antimikrobiální peptidy, inflamasom, funkce plasmocytoidních dendritických buněk aj.) jsou příčinou vzniku a exacerbace choroby, zatímco aktivace imunity specifické způsobuje trvání, chronicitu choroby.
Provokující faktory u geneticky predisponovaných jedinců se podílejí na manifestaci psoriázy. Mohou to být faktory zevní: fyzikální (tlak, tření, spálení kůže, trauma) a chemické (např. iritace kůže detergenty). Vnitřní faktory, které vedou k manifestaci nebo exacerbaci onemocnění jsou: infekční nemoci, endokrinní faktory, metabolické vady (obezita), léky (glukokortikosteroidy, antimalarika, antagonisté beta receptorů), dále stres, u mladistvých alkohol, nikotin [33].
KLINICKÉ PROJEVY
Dětská psoriáza začíná nejčastěji mezi osmým až dvanáctým rokem života, ale může začít kdykoliv během dětského věku, včetně novorozeneckého období [26, 33].
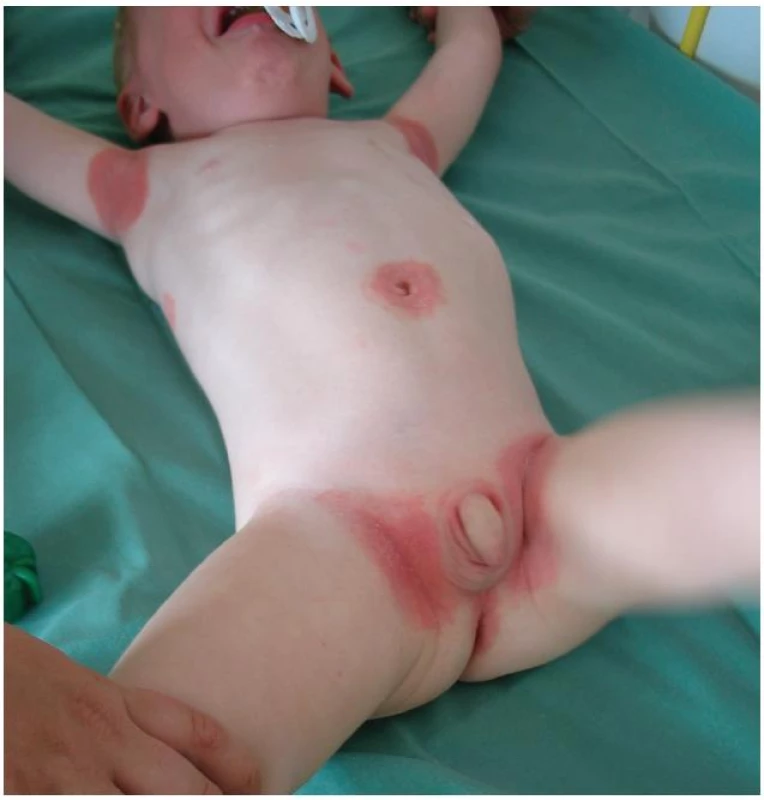
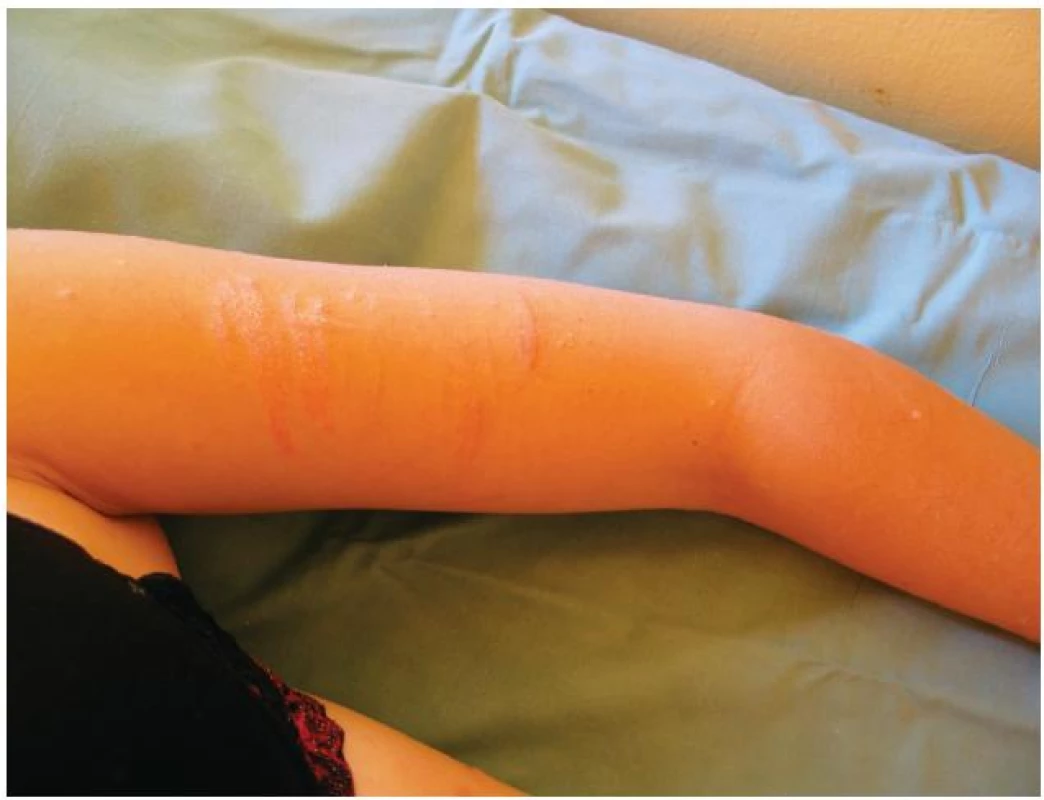
Ložisková (plaková) psoriáza postihuje 30–60 % dospívajících s psoriázou. Typická psoriatická ložiska jsou okrouhlá, zarudlá, ostře ohraničená, pokrytá šedavými nebo stříbřitými šupinami. Eflorescence často začínají jako drobné, načervenalé tečkovité papuly nebo velikosti špendlíkové hlavičky, na povrchu s jemnou šupinou. Papuly splývají do ložisek nebo infiltrovaných ploch měřících i několik centimetrů. Ložiska mohou být solitární nebo mnohočetná a jsou lokalizována prakticky kdekoliv na těle. Ačkoliv existují výjimky, typickou predilekcí je kštice, lokty, kolena, lumbosakrální a anogenitální oblast (obr. 1a, b). Ložiska se mohou v centru odhojovat a nabývají pak různých tvarů: mohou být numulární, anulární, gyrátní nebo mapovitá. Ložiska jsou v typických případech lokalizována na extenzorových plochách, mohou se vyskytovat jako inverzní psoriáza ve flexorových oblastech – v axilách, v tříslech, na perineu, nad sternem anebo periumbilikálně (obr. 2). Inverzní psoriáza se může vyskytovat samostatně (2,6–6 % pacientů), nebo v kombinaci s klasickou formou psoriázy (u 30 % pacientů) [33]. Charakteristickým znakem je stříbřitá šupina připomínající slídu, v centru ulpívající více než na periferii. Typický je Auspitzův fenomén – po odloučení šupiny se objevuje tečkovité krvácení, které je způsobeno rupturou kapilár v protažených papilách koria pod ztenčelou epidermis. Často bývá přítomen i Koebnerův izomorfní fenomén – projevy se objevují v místech mechanického podráždění (obr. 3). Přesný mechanismus není znám, reakce se objevuje po různých podnětech, např. v místech poškrábání, po spálení sluncem, v chirurgických jizvách nebo i v místech jiných dermatóz (seboroická dermatitida, atopický ekzém).
Psoriáza lokalizovaná na obličeji je u dětí častější než u dospělých [33]. Nejčastěji je postižena periorbitální oblast (obr. 4), ale mohou být zasaženy i nazolabiální rýhy a periorální oblast. Ložiska jsou na rozdíl od atopické dermatitidy jasněji ohraničená, méně svědí a mívají anulární tvar. Bohužel asi u 5 % dětí se překrývají klinické známky atopické dermatitidy a psoriázy [30]. U většiny těchto dětí bývá i rodinná anamnéza pozitivní pro obě onemocnění. Ačkoliv slizniční psoriáza není častá, projevy na jazyku (lingua geographica) jsou často nerozpoznanou klinickou známkou psoriázy u dětí.

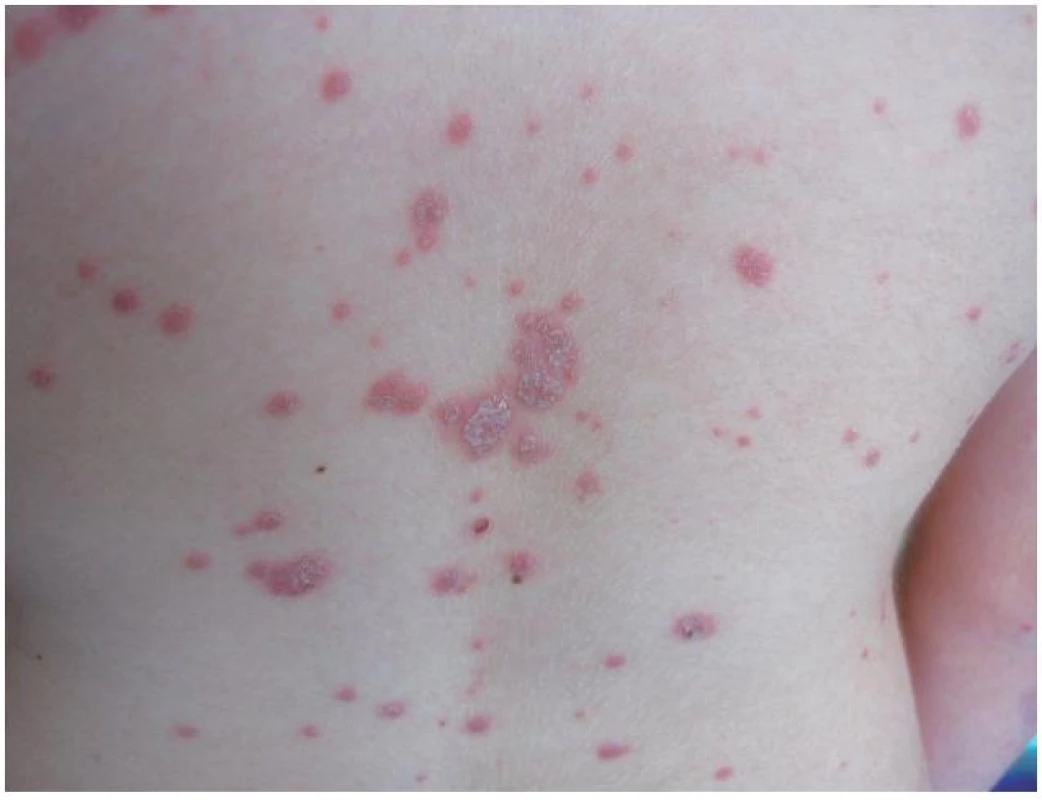
Psoriasis guttata (obr. 5) bývá často prvním projevem psoriázy u dětí a mladých lidí. Eflorescence jsou kapkovité, okrouhlé nebo oválné, měří 2–3 mm, někdy až 1 cm v průměru a obvykle mají symetrickou distribuci na trupu a proximálních partiích končetin, popř. jsou i na obličeji, ve kštici a distálních partiích končetin. Velmi často je spouštěcím faktorem infekce streptokokem A v oblasti nazofaryngu nebo perianální oblasti [21, 33]. U dvou třetin pacientů s gutátním výsevem předchází 1–3 týdny infekce horních dýchacích cest. Celková léčba antibiotiky obvykle projevy psoriázy příliš nezlepší, ale pacientům se obvykle podávají. U některých pacientů s úpornou psoriázou trpících chronickou nebo recidivující streptokokovou anginou přinese zlepšení tonzilektomie [48].
Psoriasis capillitii (obr. 6 a, b) je často prvním projevem lupenky. Typická jsou ostře ohraničená zarudlá ložiska s nánosem ulpívajících stříbřitých šupin, obdobných jako v jiných lokalizacích. Ložiska ve kštici, v obočí, na uších a v zevních zvukovodech se mohou podobat sebohoické dermatitidě (jsou lososově růžová, mastného vzhledu, s měkkými šupinami). V těchto případech užíváme termín sebopsoriáza, který vyjadřuje společné znaky jak sebohoické dermatitidy, tak psoriázy. Zatímco seborrhoická ložiska končí u vlasové hranice, psoriatická překračují vlasovou linii na čelo, před uši, za uši a na šíji. Seboroická dermatitida je lépe léčebně ovlivnitelná [33]. Další variantou psoriázy ve kštici je pityriasis amiantacea (tinea amiantacea) [1]. Nemá vztah k mykotické infekci. Často bývá u dětí bez jiných známek psoriázy, začíná obvykle v pubertě a ve 2–15 % progreduje do typické psoriázy. Ložiska ve kštici mají ke kůži pevně lpějící šupiny, které ulpívají i na vlasech a často způsobují areátní alopecii, občas dochází k sekundární impetiginizaci.
Psoriasis glutealis se může manifestovat pouze v plenkové oblasti. Tuto formu je potřeba odlišit od seboroické dermatitidy, plenkové dermatitidy a dalších dermatóz v plenkové lokalizaci. Ložiska jsou ostře ohraničená, živě červená, lesknoucí se, s velkými, suchými šupinami. Vzhledem ke zvýšené vlhkosti a okluzi nemusí být šupiny klinicky viditelné, ale objeví se po jemném poškrábání ložiska. V období nošení plen se tato forma vyskytuje u 4–13 % dětí s psoriázou [30]. Jedná se o Koebnerův fenomén při tření kůže a působení moče a stolice. Častá bývají ložiska na genitálu, a to jak u dívek, tak u chlapců. Především u prepubertálních dívek je postižení vulvy a perinea časté [33].
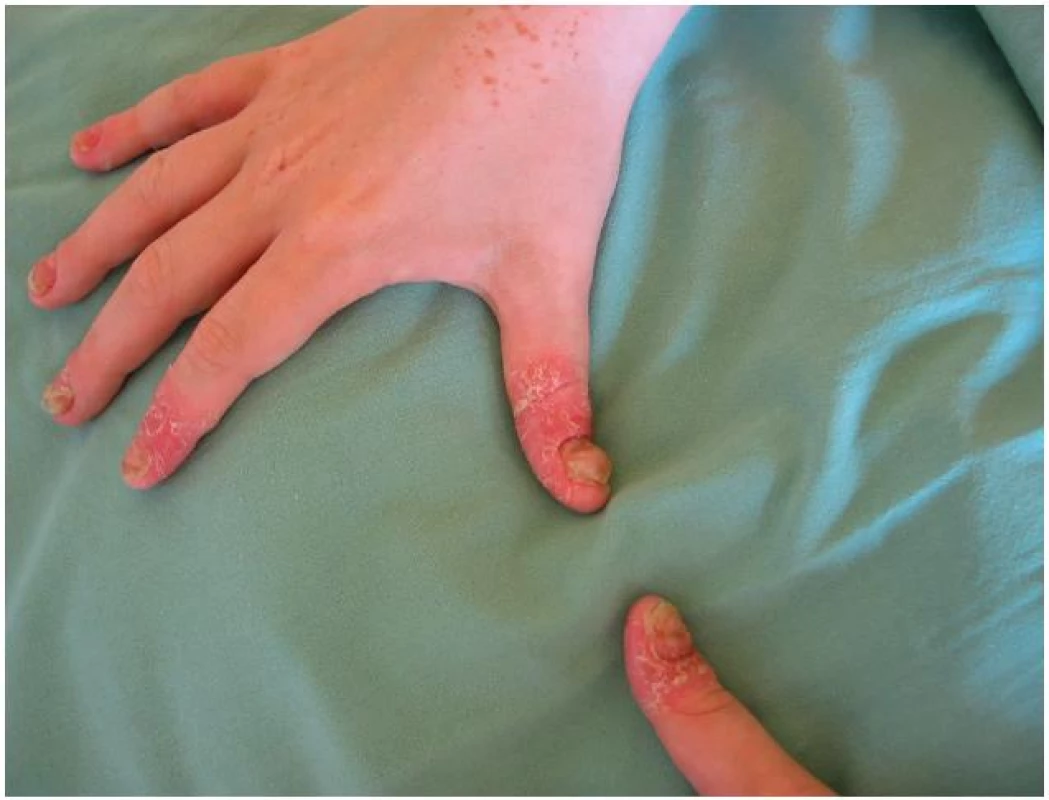
Psoriasis unguium se podle statistik u dětí vyskytuje v 25–50 %, nejčastěji ve druhém desetiletí [9]. Nejtypičtější je „dolíčkování“ nehtů – nepravidelné, malé jamky měřící méně než 1 mm, občas mohou být i větší. Jsou odrazem drobných psoriatických ložisek v nehtové matrix, která tvoří horní část nehtové ploténky. Dolíčkování nehtů doprovází i jiná onemocnění, např. areátní alopecii a atopickou dermatitidu. Nehty mohou být i dystrofické, dyskolorované, s onycholýzou (odlučováním distální a laterální části nehtové ploténky) nebo subunguální hyperkeratózou, což je odrazem postižení nehtového lůžka (obr. 7). Častěji dochází k sekundární bakteriální, kandidové či mykotické infekci [33].
Psoriasis pustulosa a psoriatická erytrodermie jsou nejtěžší formou dětské psoriázy. Pacienti jsou ohroženi bakteriální septikémií a vyžadují hospitalizaci. Psoriatická erytrodermie bývá u dospělých a vzácně u dětí [33]. Postihuje více než 90 % povrchu těla, kůže je silně zarudlá, s masivním olupováním a stav je komplikován termoregulačními a kardiovaskulárními poruchami.
Pustulózní psoriáza byla ojediněle popsána i u novorozenců [33]. U dětí v předškolním a školním věku jde o generalizovanou pustulózní psoriázu, ale může být omezena pouze na dlaně a plosky (pustulosis palmoplantaris). Obě formy mohou být doprovázeny sterilními osteolytickými ložisky v kostech dolních končetin, pánve a klíčních kostí – chronická rekurentní multifokální osteomyelitida nebo SAPHO syndrom (synovitida, akné, palmoplantární pustulóza a psoriáza, hyperostóza, osteitida) [8]. Průběh generalizované pustulózní psoriázy (obr. 8a) bývá velmi rychlý. Klidná psoriatická ložiska anebo i zdravá kůže zarudne a velmi rychle se objevují hustě uspořádáné droboučké povrchní pustulky velikosti špendlíkové hlavičky. Ložiska se překotně rozšiřují na zdravou kůži, s predispozicí k flexurám, genitálu, meziprstí a kolem nehtových plotének. Nehty se ztlušťují a díky nahromadění subunguálního hnisu se odlučují. Časté je postižení sliznice dutiny ústní a jazyka. Zánětlivé projevy progredují od diskrétních pustulek k patrným subkorneálním mikroabscesům, suchým hnědavým krustám a nakonec ke generalizované exfoliativní dermatitidě. U dětí jsou časté anulární formy [27]. Průběh je cyklický s kompletní remisí pustul (obr. 8 b) a náhlou nevysvětlitelnou exacerbací (obr. 8 c, d) a může trvat roky. Relapsy jsou časté, vždy těžší a se špatnou prognózou. Příčina je u dětí neznámá, u rodinného výskytu byly jako příčina prokázány mutace v oblasti inflamasomu, respektive IL-1. Na rozdíl od dospělých je pustulózní psoriáza častou první manifestací onemocnění. Často předchází seboroická dermatitida, což by svědčilo o vztahu obou onemocnění v této věkové kategorii [27].




Pustulosis palmoplantaris je charakterizována symetrickým výsevem pustul na dlaních a ploskách. Další ložiska psoriázy jinde na těle nemusí být přítomna. Tato lokalizovaná forma pustulózní psoriázy je tvořena hluboko zanořenými sterilními pustulami 2–4 mm v průměru, které se vysévají na erytémových nebo zašupených ložiskách na dlaních, ploskách anebo na obojím. Primární eflorescencí je subkorneální nebo intraepidermální pustula nebo vezikula, která se v pustulu mění během několika hodin. Během několika dní se pustuly odhojují formou tmavě žlutých nebo hnědých šupin, které se odlučují za 1–2 týdny. Klidové fáze se střídají s exacerbacemi. Již v průběhu olupování hnědavých šupin se vysévají nové pustuly. Histologický nález se nepodobá psoriáze. Hlavním histologickým rysem jsou Kogojovy abscesy (velké intraepidermální pustuly naplněné polymorfonukleáry). Spongióza a zánětlivé projevy jsou nepatrné nebo zcela chybí. Bakteriální kultivace je negativní, pouze občas dochází k sekundární impetiginizaci) [33].
Mimokožní postižení je u dětí vzácné. Může jít o psoriatickou artritidu a psoriatickou uveitidu.
Psoriatická artritida začíná asi u 7 % dětí asymetrickou oligoartikulární artritidou, většinou kolen, ale u 64 % pacientů progreduje do asymetrické polyartritidy. V akutní fázi bývají postiženy distální interfalangeální klouby, které jsou zarudlé, oteklé a citlivé. Otok postihuje i juxtaartikulární tkáň (daktylitida), a tak prsty mají „klobásovitý“ tvar. Časem dochází k flekčním deformitám a těžkým kostním destrukcím společně s osteoporózou a zkrácením distální falangy [33]. Dochází k zúžení kostí s typickým rentgenologickým obrazem připodobňovaným k ořezané tužce v metatarzofalangeálním nebo metakarpofalangeálním skloubení. Může být i sakroileitida a ankylozující spondylitida. Tíže kožních projevů nemá k rozvoji psoriatické artritidy žádný vztah, psoriatická artritida může vzniknout dříve než kožní projevy, a ani exacerbace artritidy není v korelaci s kožními projevy. Kritéria pro psoriatickou artritidu zahrnují dolíčkování nehtů, daktylitidu, psoriatická ložiska a pozitivní rodinnou anamnézu [41]. Pro juvenilní psoriatickou artritidu musí být splněna tři kritéria, pokud jsou přítomna dvě, je diagnóza pravděpodobná. Revmatoidní faktor je vždy negativní, protilátky ANA bývají pozitivní v 50–63 %, častěji u dívek s těžším onemocněním. Kolem 50 % dětí s psoriatickou artritidou mívá pozitivní rodinnou anamnézu a 53 % má pozitivní antigen HLA B27. Ačkoliv těžké případy mohou rychle progredovat a invalidizovat, průběh je u většiny pacientů mírný a intermitentní a dlouhodobá prognóza dobrá. Asymetrická přední uveitida bývá přítomna u 14–17 % dětí s juvenilní psoriatickou artritidou, přičemž kožní projevy se mohou dostavit až za několik let po začátku perzistující uveitidy [17].
DIAGNÓZA PSORIÁZY A VHODNÁ LABORATORNÍ VYŠETŘENÍ
Diagnózu je obvykle možné určit na podkladě klinických projevů. Při nejasnostech napoví histologické vyšetření. Nacházíme akantózu (protažení epidermálních čepů) s papilomatózou (protažení papil koria). Epidermis jeví známky hyperkeratózy a parakeratózy s mononukleárním infiltrátem. Nahromadění neutrofilů ve stratum corneum nebo subkorneálně (Munroovy abscesy) je typické pro pustulózní psoriázu. Diagnózu artropatické psoriázy potvrdí revmatolog. Laboratorně je pacientům s podezřením na psoriatickou artritidu vhodné vyšetřit navíc CRP, revmatoidní faktor, ANA, HLA B 27. Leukocytóza v krevním obrazu je nalézána u pustulózní psoriázy nebo u psoriázy erytrodermické. U psoriatické erytrodermie mohou být zvýšeny gama globuliny a proteiny akutní fáze. U gutátní psoriázy provokované streptokokovou infekcí bývá zvýšený titr antistreptolysinu (ASLO) a pozitivní výtěr z krku.
Stanovení tíže onemocnění je určujícím faktorem pro výběr odpovídající léčby. Využívají se různá hlediska: BSA (body surface area) – plocha kožního povrchu postižená lupenkou, PASI (psoriasis area and severity index) – postižená plocha a intenzita onemocnění, NAPSI (nail psoriasis severity index) – postižení nehtů a jeho intenzita, PGA (physicians‘ global assessment) – povšechné hodnocení lékařem, DLQI (dermatology life quality index) – index kvality života, přizpůsobený pro děti podle věku. Nejčastěji používaným měřítkem závažnosti psoriázy u dětí je PASI a BSA [33], což potvrdila i Delphi – graf 1 [43].
![Podle čeho hodnotíte závažnost psoriázy u dětí [17, 43]](https://pl-master.mdcdn.cz/media/image/b0c440c15ef3cc77182f3262f4c1e9d2.png?version=1537790389)
Za lehkou a středně těžkou psoriázu je považován podle BSA rozsah ložisek mezi 5–10 % kožního povrchu dítěte. U juvenilní psoriázy lze označit za střednou těžkou až těžkou formu psoriázy případy, kdy kožní projevy mají negativní vliv na chování dítěte, lokální terapie je bez efektu, fototerapie je neúčinná nebo kontraindikována [33].
PRŮBĚH
Průběh psoriázy je většinou dlouhodobý, chronický a nepředvídatelný. U většiny pacientů probíhá v mírné podobě. Dochází k remisím a exacerbacím se zlepšením v létě, hlavně po delším slunění, např. po přímořském pobytu. Po spálení sluncem dochází ke zhoršení na podkladě Koebnerova fenoménu. U části pacientů dochází ke spontánnímu zlepšení, ke zhoršení dochází na podkladě infekcí, stresu, ale i bez zjevné příčiny. Přesto, že se jedná o chronické onemocnění, lze u většiny případů dostat psoriázu adekvátní léčbou pod kontrolu.
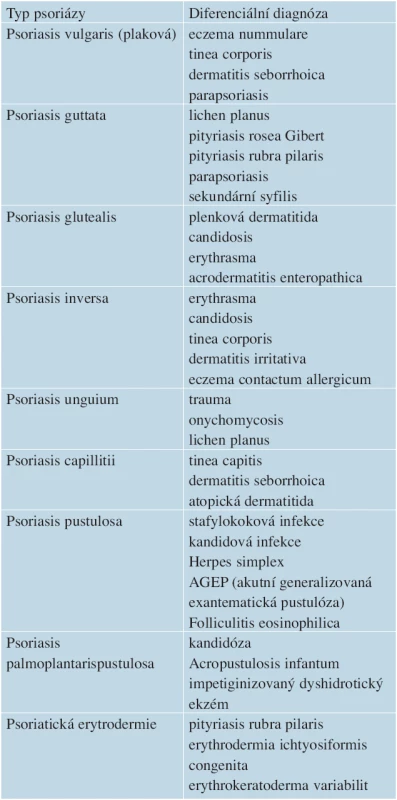
DIFERENCIÁLNÍ DIAGNÓZA (tab. 1)
Psoriasis guttata a psoriasis vulgaris jsou nejčastěji zaměňovány za jiná papuloskvamózní onemocnění. Nejtěžší odlišení je od pityriasis rubra pilaris, zvláště pokud jsou postiženy dlaně, plosky, lokty a kolena. Klinicky napomůže k diagnóze pityriasis rubra světlejší lososová barva ložisek a perifolikulární akcentace, která odpovídá perifolikulárním zánětlivým změnám v kožní biopsii. Psoriáze se může podobat i parapsoriáza (jak akutní, tak chronická forma) a pityriasis rosea Gibert. S pustulózní psoriázou mohou být zaměněny pustulózní projevy podmíněné infekcí, ale i neinfekční (eozinofilní folliculitis, acropustulosis infantum). Atypické případy psoriatické artritidy je třeba odlišit od revmatoidní artritidy nebo systémového lupus erythemathosus. Psoriatická artritida začíná obvykle subakutním zánětem jednoho kloubu, je méně bolestivá a místo ulnárních deviací jsou častější flexní deformity.
LÉČBA DĚTSKÉ PSORIÁZY
Základem léčby je edukace pacienta a rodičů. Je potřeba vysvětlit podstatu onemocnění, pacienti i rodiče musí pochopit [7], že se jedná o chronické onemocnění se spontánními remisemi u 38 % dětských pacientů [39]. Doba remise je různá. Toto chronické onemocnění vyžaduje často celoživotní léčbu. U dětí vystačíme převážně s lokální léčbou, jen ve výjimečných případech vyžadují velmi závažné případy léčbu kombinovanou s celkovou léčbou. Snažíme se o léčbu co nejjednodušší, aby spolupráce byla co nejlepší. Vždy je ošetřování časově náročné, mnohdy kosmeticky málo přijatelné. Starší děti vedeme k co možná největší samostatnosti v ošetřování. Ošetření v ambulantní péči se liší od ošetření za hospitalizace. Důležitá je i znalost provokačních faktorů nejen v důsledku celkových onemocnění (především streptokokových infekcí) nebo možnost exacerbace stresem, ale i mechanického podráždění kůže (Koebnerův fenomén). Doporučujeme zabránit tření v zapářkových lokalizacích, nepoužívat mýdla na obličej, dávat pozor na spálení kůže sluncem, zabránit nadměrnému pocení rukou a nohou, nepoužívat drsná mýdla, nenosit těsné boty, vlasy jen pročesávat bez kartáčování. Dalšími možnými spouštěcími faktory mohou být léky – vysazení celkových kortikosteroidů, lithia, antimalarik a betablokátorů. Léčba musí odpovídat typu psoriázy, tíži onemocnění, rozsahu, lokalizaci a věku [45]. Samozřejmostí je poučení rodičů o eventuálně vedlejších účincích předepsaných léků. Na rozdíl od dospělých nejsou u dětí časté komorbidity, a tudíž nehrozí lékové interakce. Více je třeba vzít v úvahu bezpečnost léčby, která bývá dlouhodobá.
Lokální léčba
Lokální léčba u dětí je základem léčby nejen pro lehké, ale i pro středně těžké a těžké formy psoriázy. Ve většině případů je lokální léčba dostatečně účinná. U mírné a středně těžké psoriázy, s rozsahem ložisek do 10 % povrchu těla, představuje léčbu hlavní, u těžké psoriázy eventuálně léčbu přídatnou (kombinujeme celkovou léčbu s lokální terapií) [6]. Účinnost lokální léčby nezávisí jen na farmakologických vlastnostech externa, ale z velké části na spolupráci rodičů a pacienta, zda léčbu provádí pravidelně a správně (compliance). Přínosná je instruktáž sestrou, poskytnutí brožurek a letáčků, praktické je předvedení správného ošetření v ambulanci, pravidelné ambulantní kontroly. Pro bezpečnost léčby je třeba zvážit dlouhodobost léčby a zvýšenou resorpci lokálních léků díky zvýšené penetraci léků dětskou kůží a vyššímu poměru povrchu kůže vzhledem k hmotnosti [33]. Při volbě lokálního léku se zvažuje řada hledisek [6]:
- choroba:
- a) typ psoriázy,
- b) závažnost (rozsah),
- c) věk,
- d) fáze choroby (indukční, přechodná, udržovací léčba);
- lék: dlouhodobá bezpečnost a účinnost;
- pacient: compliance (pracnost a časová náročnost ošetření);
- prostředí (ambulantní ošetření, za hospitalizace);
- osobní zkušenost lékaře.
V komplexní lokální léčbě psoriázy máme k dispozici diferentní léky (lokální kortikosteroidy, analoga vitaminu D3, cignolín, dehty a inhibitory kalcineurinu). Dále léky podpůrné (keratolytika a emoliencia). Důležitá je i vhodná hygienická péče o kůži, užívání specifických mycích prostředků na kůži a kštici [6].
Léčbu psoriázy lze rozdělit podle fáze na počáteční (indukční), která vede k akutnímu zklidnění onemocnění, a na léčbu udržovací k dohojení a stabilizaci choroby. Mezi nimi je léčba přechodná, kdy se přechází z akutního režimu na režim chronický [6].
- a) Diferentní lokální léčba je založena na antipsoriatickém působení účinných látek v externu.
Lokální kortikosteroidy (KS) [14, 26] jsou u psoriázy dětí lékem první volby pro rychlý efekt, snadnou aplikaci, dobrou snášenlivost. Mají dobrý účinek, jejich nevýhodou je dosti krátkodobý efekt a rychlé zhoršení po vysazení. V odborné literatuře bylo publikováno 11 studií s léčbou psoriázy u dětí lokálními kortikosteroidy [17]. Kortikosteroidy středně účinné (II. skupina) – hydrokortison butyrát, alklometazon, triamcinolon acetonid 0,1%, aplikované raději 1krát než 2krát denně, mají nejvyšší účinnost na trupu a končetinách. Kortikosteroidní masti pronikají dobře šupinami. Pokud se onemocnění nezlepšuje, volíme kortikosteroidy silně účinné (III. skupina) – metylprednisolon aceponát, mometason furoát 0,1%, betametason dipropionát, fluticason propionát, ale pouze na 2 týdny, abychom zabránili vzniku nežádoucích účinků, především strií u dospívajících a lokální atrofii. U starších dětí a dospívajících je možné zavést „víkendovou léčbu“, kdy o víkendu jsou použity silně potentní kortikosteroidy a zbytek týdne analoga vitaminu D3 (kalcipotriol, takalcitol, kalcitriol) [25, 33, 34, 43]. Keratolytické masti zlepší penetraci kortikosteroidů. Lze je použít u adolescentů samostatně nebo jako kombinované preparáty s kortikosteroidy (acidum salicylicum s betametason dipropionátem, mometason furoátem). U hyperkeratotických a torpidních ložisek lze výjimečně využít okluze. V oblasti plen, intertriginózních lokalizacích a na obličeji není vhodné používat halogenované steroidy nebo okluzi. Jakmile dojde ke zlepšení a zánětlivé projevy jsou pod kontrolou, přecházíme na léčbu udržovací slabšími kortikosteroidy (hydrokortison butyrátem, metylprednisolon aceponátem) nebo stačí promazávat ložiska emoliencii [33, 34].
Analoga vitaminu D3 podobně jako u dospělých pacientů [6], v kombinaci s lokálními kortikosteroidy tvoří zlatý standard léčby i u dětí. To vyplývá z konsenzu 18 evropských odborníků, který metodikou Delphi procedury shrnul léčbu psoriázy u dětí – graf 2 [17, 43].

Experti volili u dětské psoriázy na prvním místě analoga vitaminu D3 před lokálními KS. Analoga vitaminu D3 jsou nesteroidní diferentní externa s účinkem antiproliferačním, prodiferenciačním a imunomodulačním. Mají pomalejší nástup účinku než lokální kortikosteroidy, ale mají lepší dlouhodobou bezpečnost a delší remisi než kortikosteroidy [6, 20, 33].
Kalcipotriol (Daivonex®) je analog vitaminu D3 a používá se v 0,005% v masti, krému či roztoku nebo v kombinaci s betametazon dipropionátem v krému či gelu (Daivobet®, Xamiol®). Má dobrý antiproliferační účinek a podporuje diferenciaci buněk. Celkem bylo publikováno 10 studií, které byly zaměřeny na účinnost derivátu vitaminu D3 u dětských pacientů s psoriázou [43]. Nejúčinnější je kalcipotriol ve formě masti, krém však neobsahuje propylenglykol. U 20 % pacientů dochází po aplikaci k iritační dermatitidě na obličeji a v intertriginózních lokalizacích. Mírná počáteční iritační dermatitida během léčby mizí. Při správném používání nemá žádné vedlejší celkové účinky, neovlivňuje hladinu kalcia ani kostní metabolismus, nedochází k snížení účinku při opakované aplikaci kalcipotriolu [35, 41]. U dětí do 6 let by ošetřená plocha neměla být větší než 30 % kožního povrchu. U dětí mezi 6–12 roky je maximální spotřeba kalcipotriolu 50 g týdně, u dětí nad 12 let je maximální týdenní množství 70 g [20].
Fixní kombinace kalcipotriolu s betametazon dipropionátem se v léčbě ukázala účinnější než při monoterapii kalcipotriolem [33, 45], i když u dětí jde o terapii „off-label“ [45]. Tato kombinace je účinná a bezpečná u mírných a středně těžkých forem ložiskové psoriázy. Aplikuje se u dětí 1krát denně, maximálně po dobu 2–4 týdnů, pak se přechází na režim víkendový, v týdnu se užívá kalcipotriol. Ke zlepšení dochází pomalu, nejdříve za 2 týdny, plného účinku je dosaženo za 6–8 týdnů [17, 33, 43]. Kalcitriol (Silkis®) je mast, která se aplikuje 2krát denně do ložisek po dobu 6 týdnů. Celková plocha ošetření nesmí přesáhnout 35 % kožního povrchu pacienta.
Takalcitol (Curatoderm®) je ve formě masti a emulze. Aplikuje se 1krát denně, ošetřovaná plocha by neměla přesáhnout 20 %.
Kombinovaná lokální léčba spočívá v postupném vysazování lokálních kortikosteroidů a přechodu na víkendovou léčbu. Po dosažení efektu se kortikosteroidní externa používají dva dny v týdnu a v mezidobí se aplikuje kalcipotriol. Víkendová léčba se u dětí aplikuje maximálně 6–8 týdnů [33, 43]. Kalcipotriol se může použít v kombinaci s UVB zářením, aplikuje se po ozařování a nelze ho kombinovat se salicylovou kyselinou, která ho inaktivuje [33].
Starší tradiční diferentní externa, jako dehty (pix lithantracis, ichtyol) a cignolín (syn. antralin, ditranol) v ambulantní léčbě ustupují, neboť jsou časově náročná, aplikace je pro pacienty nepohodlná.
Dehet je doplňující léčbou pro účinky protizánětlivé a antiproliferativní. Používáme přímo pix lithantracis 1–5% ve formě mastí nebo past anebo jako liquor carbonis detergens 3–10% do roztoků, tekutých pudrů nebo past. Může být kombinován s lokálními kortikosteroidy nebo salicylovou kyselinou. Aplikujeme ho na noc, popř. před UV zářením [33]. U pacientů není příliš oblíben pro zápach a „zašpinění“ kůže a také pro špatně vypratelné skvrny. Má i vedlejší účinky – lokálně bývají časté folikulitidy (acne picea), při dlouhodobém ošetřování velkých ploch hrozí vstřebání a nefrotoxicita a neurotoxicita.
Antralin se aplikuje na několik hodin (8–12 hodin), léčba je vyhrazena pro hospitalizované pacienty, ambulantně lze aplikovat krátkodobě (5–20 minut) [7, 26]. Zanechává skvrny na kůži i na prádle, často způsobuje iritační dermatitidu a je třeba zabránit kontaktu s očima, genitálem a axilami, což je u dětí problematické.
Tazaroten je lokální retinoid v 0,05 a 0,1% koncentraci ve formě krému nebo gelu. U dětí často způsobuje iritaci, proto je vhodné ho používat pouze 1krát denně a v kombinaci s lokálními kortikosteroidy. V současnosti již není v ČR dostupný.
Topické imunomodulátory, inhibitory kalcineurinu, jsou naším lékopisem povoleny pouze pro léčbu atopické dermatitidy, takže u psoriázy je jejich použití „off-label“. K dispozici je takrolimus 0,03% a 0,1% mast a pimekrolimus 1% krém. Jejich účinnost v léčbě dětské psoriázy je ale velmi dobrá, především pro interiginózní lokalizace a ložiska na obličeji [16, 31]. Aplikují se 2krát denně po dobu 1–2 měsíců. Počáteční mírné pálení během léčby vymizí. Zkušenosti s lokálními imunomodulátory u dětské psoriázy byly publikovány v 6 studiích [17].
- b) Keratolytika, keratoplastika a antipruriginóza jsou velmi důležitou součástí léčby. Snižují suchost, odstraňují šupiny a postačují při minimálních projevech lupenky [7]. Vhodné jsou lipofilní krémy s ureou, jejíž koncentrace se řídí věkem. Do 10 let předpisujeme 3,5% ureu, u dětí starších 10 let na ložiska na těle lze předepsat 10% ureu, na obličej ne více než 3% ureu.
Keratolytika s obsahem kyseliny salicylové nesou riziko systémové resorpce s postižením CNS, ledvin a v krajním případě může dojít k úmrtí. Proto se doporučují jen na malé plochy a u dětí předškolního věku jen v 0,5% koncentraci. Kyselina salicylová se u dětí neužívá tak často jako u dospělých pacientů s psoriázou. Kyselina salicylová se nesmí užívat současně s analogy vitaminu D3 a před fototerapií UVB [2]. U dětí se více využívá keratolytický efekt emoliencií. Jestliže psoriáza přejde do fáze remise, přecházíme do fáze udržovací léčby emoliencii. Pravidelná, denní péče o kůži je v obdobích klidu nezbytná (graf 3).
![Jakou terapii preferujete u různých fenotypů psoriázy u dětí [17, 43]](https://pl-master.mdcdn.cz/media/image/ab1bc4d2d40180fa765f8f76ffb5288e.png?version=1537790389)
Fototerapie
Mnoho psoriatických pacientů se zlepšuje během letních měsíců v souvislosti se sluněním. Neopatrné opalování a spálení kůže vede k exacerbaci onemocnění (Koebnerův fenomén), proto je nutné rozumně používat krémy s UV filtrem, dodržovat doporučené zásady při pobytu na slunci. Přestože je sluneční záření u dětí snadnější a méně agresivní než umělé zdroje UV záření, je fototerapie jednou z možností léčby psoriázy u dětí, především pokud postihuje více než 20 % plochy povrchu těla, nebo je lokalizována na dlaních a ploskách, anebo je-li lokální léčba bez efektu [24]. Fototerapie u dětí vyžaduje dobrou dermatologickou zkušenost. Zkušenosti s fototerapií u dětské psoriázy byly shrnuty ve13 studiích [17]. Určení minimální erytémové dávky (MED) vychází z určení fototypu. Pro fototyp I–II je počáteční dávka UVB 0,03J/cm2, pro fototyp III–IV 0,05J/ cm2 [5, 24, 26, 52]. Nejefektivnější a nejbezpečnější je léčba spektrem 311 nm UVB. Je doporučována pro děti od 4 let, z praktických důvodů (neklid dítěte, strach z hluku, teplo) bývá indikována u starších dětí, od 10 let věku (graf 4). Počáteční dávka vychází z fototypu a zvyšuje se o 10–20 % při každém sezení. Ozařování se provádí 2–3krát, výjimečně 5krát týdně. Po 20 sezeních je obvykle dosaženo výborného efektu u 45–63 % případů. U malého počtu případů (10–30 %) se může objevit mírná UV dermatitida. Z dlouhodobého hlediska není zcela uzavřena otázka možnosti kancerogenního působení UVB terapie na dětskou kůži, která je na světlo mnohem citlivější než dospělá [33]. Každopádně byla na zvířecích modelech potvrzena větší bezpečnost úzkospektrého UVB záření než širokospektrého [49]. Opakovaná expozice UVB zářením zvyšuje riziko kožních nádorů a předčasného stárnutí kůže.
![Úloha fototerapie v léčbě psoriázy u dětí [17, 43]](https://pl-master.mdcdn.cz/media/image/62ead68538299e0c321c8f1320e0f675.png?version=1537790389)
Kombinovaná koupelová léčba s UV zářením se u dětí nedoporučuje. Někteří autoři doporučují kombinaci UVB s ditranolem, lokálními kortikosteroidy nebo s deriváty vitaminu D3, které umožní snížit dávku UV záření.
PUVA (psoraleny a UVA záření) je používána u dětí vzácně vzhledem k závažným vedlejším účinkům, jako jsou postižení očí kataraktou, generalizovaná fotosenzitivita, riziko rozvoje kožních nádorů [44]. Dávka psoralenu (8-methoxypsoralen) je 0,6 mg/kg a dávka UV záření je obdobná jako u dospělých. Ochrana očí je nutná následujících 24 hodin po ozařování. Metoda se užívá u dětí zcela výjimečně.
Oblast kštice je při postižení lupenkou velmi frustrující. Ke změkčení šupin používáme keratolytika ve formě olejů a mastí a následně aplikujeme lokální kortikosteroidy v roztoku, gelu nebo krému. Podle věku lze použít i šampony s obsahem kortikosteroidu. V intervalové léčbě využíváme kalcipotriol (2krát denně) ve formě roztoku nebo krému. U adolescentů lze do kštice užít 1krát denně lokální kortikosteroid s derivátem vitaminu D3 formou gelu po dobu 14 dnů. Doplňkem léčby jsou šampony s keratolytiky, dehtem nebo ichtyolem [33].
Obdobně stresující je i psoriatické postižení nehtů. Léčba je obtížná, lokální léky pronikají nehtovou ploténkou jen velmi pomalu. Průnik se snažíme zlepšit okluzí, aplikujeme lokální kortikosteroidy, deriváty vitaminu D3 1krát denně, maximálně 4 týdny. Někteří autoři doporučují injekční aplikaci kortikosteroidu do nehtového valu opakovaně po 4–6 týdnech [33]. Metoda je však velmi bolestivá. Celková terapie se v dětském věku u psoriatických nehtů nedoporučuje.
Celková léčba
Celková terapie je u dětí vyhrazena převážně pro erytrodermickou formu, pustulózní psoriázu nebo těžkou ložiskovou psoriázu nereagující na lokální terapii (schéma 1). I přítomnost psoriatické artritidy je indikací k celkové léčbě. U dospělých je indikací k celkové léčbě PASI ≥ 10, BSA ≥ 10, DLQI ≥ 10. Vždy je nutno vzít v úvahu možnost závažných vedlejších účinků. Celkové podávání kortikosteroidů se nedoporučuje. Jsou často bez výrazného efektu, po vysazení dochází k rebound fenoménu a jejich vysazení může být spouštěcím faktorem pustulózní psoriázy. Pokud je podáváme, vždy jen krátkodobě. U výsevu gutátní psoriázy anebo při exacerbaci ložiskové psoriázy, které jsou způsobené ß-hemolytickým streptokokem [33], volíme antibiotika s citlivostí na streptokoky [51]. Zdrojem infekce může být oblast faryngu nebo perianální celulitida [23]. U chronických tonzilitid bývá doporučována tonzilektomie.
![Schéma 1. Psoriáza u dětí – léčebné algoritmy Mona Stahle et al. Juvenile psoriasis and its clinical management: a European expert group consensus. JDDG, 2010, 8, p. 812–818 [34]
(De Jager, M. E. A. et al. Efficacy and safety of treatments for childhood psoriasis: A systematic literature reviw. J. AM. ACAD. DERMATOL., June 2010, p. 1013–1030](https://pl-master.mdcdn.cz/media/image/8f6d1a818b5a1540e3b0efd45da9894e.png?version=1537790389)
Metotrexát (MTX) je indikován u těžké psoriázy neodpovídající na lokální léčbu (PASI > 10), u psoriatické erytrodermie, pustulózní psoriázy a psoriatické artritidy. Je účinný i u nehtové psoriázy, ale při izolovaném postižení nehtů ho kvůli možným vedlejším účinkům nepodáváme. MTX má antimitotické, antichemotaktické a protizánětlivé účinky. Je hepatotoxický a může potlačovat krvetvorbu. Před léčbou je třeba provést laboratorní vyšetření: jaterní testy, ureu, kreatinin, clearence kreatininu, moč a krevní obraz, u dospívajících dívek těhotenský test. Metotrexát je lékem první volby pro systémovou terapii, je účinný pro všechny formy psoriázy. Perorální dávka se podává 1krát týdně v závislosti na hmotnosti, do maximální dávky 20 mg/týden. Doporučená dávka je 10–15 mg/m2 kožní plochy anebo 0,2–0,4 mg/kg/týden [12, 25]. Metotrexát se aplikuje i subkutánně v dávce 0,2–0,4 mg/kg/týden. Následující den pacient užije jednu tabletu Acidum folicum, která snižuje vedlejší účinky jako nauzeu, únavu, bolest hlavy a makrocytární anémii [18]. Snášenlivost MTX u dětí je oproti dospělým lepší, přesto je vhodné každý měsíc monitorovat jaterní testy, kreatinin a krevní obraz. Během užívání nelze očkovat živými vakcínami. Ke zhojení dochází většinou za 3–6 týdnů od zahájení léčby, poté se dávka postupně snižuje (např. na 2,5 mg/měsíčně), při efektu terapie se po půl roce vysazuje. Maximálně se léčba podává jeden rok.
Cyklosporin je určen pro těžké formy psoriázy neodpovídající na léčbu, psoriatickou erytrodermii a pustulózní psoriázu [23, 25, 37]. Cyklosporin inhibuje tvorbu cytokinů T lymfocyty. U dětí se příliš nepoužívá vzhledem k možným závažným vedlejším účinkům – hypertenzi, hepatotoxicitě, renální dysfunkci a eventuálně možnosti pozdějšího onkogenního rizika (vznik lymfomů, leukémií, kožních nádorů). V protikladu je výsledek studie evropských expertů z roku 2010, kde cyklosporin užívají u těžké gutátní psoriázy stejně často jako biologickou léčbu a dávají cyklosporinu přednost před metotrexátem (graf 5). Dávkování cyklosporinu je stejné jako u dospělých 2,5–5 mg/kg/den, podává se po dobu 3–4 měsíců a poté se postupně dávka snižuje do úplného vysazení. Účinek léčby je možné pozorovat za 2–4 týdny, výjimečně dříve. Po 16 týdnech se redukuje skóre PASI o více než 85 %. Očkování živými vakcínami je po dobu léčby kontraindikováno [3].
![Systémová terapie těžké gutátní psoriázy u dětí [17, 43]](https://pl-master.mdcdn.cz/media/image/88baf06316c677c5e0edc4497486e2e3.png?version=1537790389)
Retinoidy jsou u ložiskové psoriázy méně účinné než MTX a cyklosporin. Nejčastěji se používají při léčbě pustulózní psoriázy a erytrodermie [11, 32]. Vyšší účinnosti dosáhneme kombinací s lokální léčbou nebo s fototerapií. Acitretin normalizuje diferenciaci epidermis a má protizánětlivé účinky. Obvyklá dávka je 0,5–1,0 mg/kg/den perorálně v závislosti na efektu a laboratorních výsledcích [25]. Komplikací je suchost kůže a sliznic, elevace triglyceridů, nebezpečný je teratogenní účinek na plod. Vzácně může dojít k předčasnému uzávěru epifýz a k tvorbě hyperostóz. Je proto třeba u dětí, které užívají retinoidy více než 6 měsíců, provádět RTG kostí. Kontrolujeme i krevní obraz, jaterní testy a lipidový metabolismus, glykémii, alkalickou fosfatázu, kreatinin, u dívek před léčbou provádíme těhotenský test, nasazuje se u nich antikoncepce.
Biologická léčba
Biologická léčba je posledních osm let alternativou ke klasické celkové léčbě, zejména u dospělých pacientů s psoriázou [20] – graf 6. Biologické léky jsou selektivnější než stávající celkové léky, zasahují v konkrétním patogenetickém úseku psoriázy. Biologika se dělí podle etiopatogenetických poznatků na modulátory T buněk a inhibitory cytokinů.
![Jakou biologickou léčbu zvolíte u různých fenotypů psoriázy v dětském věku [17, 43]](https://pl-master.mdcdn.cz/media/image/f199bf6d9e178a9ded7e35c9f5ca729b.png?version=1537790389)
Podle struktury se biologika dělí do 3 skupin:
- a) fúzní proteiny,
- b) monoklonální protilátky,
- c) rekombinantní cytokiny.
Podle mechanismu účinku se biologika dělí na léky, které:
- a) interferují s funkcí T-lymfocytů,
- b) inhibují TNF α (etanercept, adalimumab, infliximab),
- c) blokují IL-12 a 23 (přes podjednotku p40).
Biologická léčba se u dětí indikuje zcela výjimečně. Guidelines k biologické léčbě publikované v Česko-slovenské dermatologii jsou závazné pro děti i dospělé pacienty [16]. Kritériem pro podání biologik je přítomnost závažné ložiskové psoriázy (tj. středně těžké až těžké psoriázy), která je definována PASI > 10 (nebo BSA > 10 %, kde PASI nelze použít) a DLQI > 10. Výjimečně lze zvážit léčbu u pacientů s postižením způsobujícím značné funkční i psychické potíže, kdy nejsou splněna předcházející kritéria, jako je např. úporná psoriáza na dlaních a ploskách, ve kštici, obličeji a na genitálu. Současně je třeba splnit alespoň jednu z následujících podmínek:
- Fototerapie a standardní systémová léčba je kontraindikována, souběžná onemocnění vylučují možnost jejího použití.
- Fototerapie a standardní systémová léčba není tolerována.
- Fototerapie a standardní systémová léčba je neúčinná.
- Závažná, nestabilní, život ohrožující psoriáza.
Léčebným cílem biologické léčby je rychlá terapeutická odezva, dosažení a udržení dlouhodobé remise, zlepšení kvality života pacienta a minimum nežádoucích účinků [33, 34]. Po skončení indukční fáze léčby (za 3–4 měsíce po zahájení léčby) je nutné zhodnotit, zda došlo ke zlepšení stavu nemocného. Adekvátní odpověď na léčbu se hodnotí jako zlepšení výchozího PASI o 50 % a více (odpověď PASI 50), nebo snížení PASI o 75 % ve srovnání s výchozí hodnotou (odpověď PASI 75) [16]. V roce 2010 bylo stanoveno jako žádoucí cíl léčby dosažení PASI 75. Dojde-li k zlepšení PASI méně než o 50 %, je nutné léčbu upravit. Úpravou léčby se rozumí zvýšení dávky, zkrácení intervalu léčby, přidání lokální či standardní systémové léčby nebo změna biologika [16, 31].
Kontraindikací k nasazení léčby jsou:
- infekce (latentní TBC, chronická infekce)
- gravidita, kojící matky
- očkování živými vakcínami
- prekancerózy, maligní tumory
- těžké imunodefekty
- u blokátorů TNFα: demyelinizační procesy, SLE.
U všech nemocných je proto třeba provést před léčbou podrobnou anamnézu, kromě standardních laboratorních vyšetření i tuberkulinový test (PPD) nebo QuantiFeron – TB Gold test, musí se vyloučit demyelinizační choroby.
Evropští odborníci užívají k léčení psoriázy u dětí etanercept, infliximab i adalimumab – graf 6 [17, 43]. V léčbě psoriázy u dětí jsou největší zkušenosti s etanerceptem [34]. Etanercept je rekombinantní fúzní protein dvou TNF receptorů II typu s Fc fragmentem lidské protilátky třídy IgG1. Poločas etanerceptu je 3–5 dní, u dětí starších 6 let se podává jednou týdně v dávce 0,8 mg/kg podkožně, maximálně 50 mg týdně [34]. V současné době pokračuje celosvětová studie na léčbu závažné psoriázy dalším inhibitorem TNF – adalimumabem u dětí, zapojena je i Česká republika.
Kombinovaná celková léčba se nejčastěji používá u acitretinu, který se kombinuje s lokální léčbou (deriváty vitaminu D, urea, lokální kortikosteroidy a UV záření). Z bezpečnostních důvodů je kombinace UV záření s MTX výjimečná, s CsA je kontraindikovaná). Kombinace biologik s MTX se používá v revmatologii, v léčbě psoriázy u dětí s ní nejsou zatím zkušenosti. Obecné zásady vhodné léčby psoriázy u dětí uvádí schéma 1.
PSYCHOSOCIÁLNÍ ASPEKTY A EDUKACE RODIČŮ A PACIENTŮ
Onemocnění je velmi stresující jak pro děti, tak i pro rodiče. Je třeba, aby se nemocní i rodina tomuto chronickému onemocnění přizpůsobili (např. i ve výběru povolání), naučili se předcházet provokačním faktorům a smířili se s denním ošetřováním kůže i v období remise.
ZÁVĚR
Psoriáza je chronické zánětlivé kožní onemocnění, které má značný vliv na fyzické, psychické a sociální aspekty u dětí i dospělých pacientů. Základem léčby u dětí zůstává zevní terapie, jen u velmi těžkých projevů psoriázy s častými exacerbacemi se volí systémová léčba. Cílem terapie je dostat onemocnění pod kontrolu, dosáhnout rychlé a dlouhodobé remise, nepoškodit dítě. Od školního věku vedeme děti k co největší samostatnosti, aby se podílely na pravidelném ošetření, rozeznaly nutnost navštívit lékaře při relapsu onemocnění. Důležitý je vhodný výběr povolání. Smyslem komplexní péče o dětské pacienty s psoriázou je zlepšit kvalitu života, podpořit jejich sebevědomí a minimalizovat psychické následky onemocnění způsobené psoriázou.
Do redakce došlo dne 7. 3. 2013.
Kontaktní adresa:
Prim. MUDr. Hana Bučková, Ph.D.
Dětské kožní oddělení PEK FN Brno
Černopolní 9
662 63 Brno
e-mail: hbuckov@fnbrno.cz
Sources
1. ABDEL-HAMID, I. A., AGHA, S. A., MOUSTAFA, Y. M. et al. Pityriasis amiantacea: A clinical and etiopathologic study of 85 patients. Int. J. Dermatol., 2003, 42, 4, p. 260–264.
2. ALBRECHT, L., BOURCIER, M. et al. For Canadian Psoriasis Guidelines Comitee Topical psoriasis therapy in the age of biologics. J. Cut. Med. Suzrg., 2011, 15, p. 309–321.
3. ATHERTON, D. J. et al. Phototherapy for children. Pediatr. Dermatol., 1996, 13, p. 415–418.
4. AUGUSTIN, M. et al. Epidemiology and comorbidity of psoriasis in children. Br. J. Dermatol., 2010, 162, p. 633–636.
5. AUGUSTIN, M., REICH, K., GLAESKE, G., SCHAEFER, I., RADTKE, M. Co-morbidity and age-relatied prevalence od psoriasis: Analysis if health insutance data in Germany. Acta Derm. Venereol., 2010, 90, p. 147–151.
6. BENÁKOVÁ, N. Lokální léčba psoriázy I. Čes-slo Derm, 87, 2012. N1, XXIX–XXX.
7. BENOIT, S., HAMM, H. Childhood psoriasis. Clinics in Dermatology, 2007, 25, p. 555–562.
8. BERRETA-PICCOLI, B. C., SAUVAIN, M. J., GAL, I. et al. Synovitis, acne pustulosis hyperostosis, osteitis (SAPHO) syndrom in childhood: A report of ten cases and review of the literature. Eur. J. Pediatr., 2000, 159, 8, p. 594–601.
9. BEYLOT, C. et al. Particular clinical features of psoriasis in infants and children. Acta Derm. Veneorol., Suppl. 1979, 87, p. 95–97.
10. BOWCOCK, A. M., BARKER, J. N. Genetics of psoriasis: The potential impact on new therapies. J. Am. Acad. Dermatol., 2003, 49, 2 Suppl, S51–S56.
11. BRECHER, A. R., ORLOW S. J. Oral retinoid therapy for dermatologic conditions in children and adolescents. J. Am. Acad. Dermatol., 2003, 49, 2, p. 171–182.
12. BRIGHT, R. D. Methotrexate in the treatment of psoriasis. Cutis, 1999, 64, 5, p. 332–334.
13. BRUNE, A., MILLER, D. W., LIN, P., COTRIM-RUSSI, D., PALLER, A. S. Tacrolimus ointment is effective for psoriasis on the face and intertriginous areas in pediatric patients. Pediatr. Dermatol., 2007, 24.
14. BURDEN, A. D. Management of psoriasis in childhood. Clin. Exp. Dermatol., 1999, 24, p. 341–345.
15. CASSANDRA, M., CONTE, E., CORTEZ, B. Childhood pustular psoriasis elicited by the streptococcal antigen: a case report and review of the literature. Pediatr. Dermatol., 2003, 20, p. 506–510.
16. CETKOVSKÁ, P., KOJANOVÁ, M. Česká doporučení k biologické léčbě závažné chronické ložiskové psoriázy. Čes-slov Derm., 87, 2012, N1, I–XXII.
17. DE JAGER, M. E. A. et al. Efficacy and safety of treatments for childhood psoriasis: Asystematic literature reviw. J. Am. Acad. Dermatol., June 2010, p. 1013–1030.
18. DUHRA, P. Treatment of gastrointestinal symptoms associated with methotrexate therapy for psoriasis. J. Am. Acad. Dermatol., 1993, 28, 3, p. 466–469.
19. FARBER, E. M., NALL, L. Childhood psoriasis. Cutis, 1999, 64, p. 309–314.
20. HERCOGOVÁ, J. Psoriasis. Čes. Dermatovenerologie, 2011, 1, 1, p. 8–21.
21. HONIG, P. J. Guttate psoriasis associated with perianal streptococcal disease. J. Pediatr., 1988, 113, p. 1037–1039.
22. JAIN, V. K., AGGARWAL, K., JAIN, K., BANSAL, A. Narrow-band UV-B phototherapy in childhood psoriasis. Int. J. Dermatol., 2007, 46, p. 320–322.
23. KILIC, S. S., HACIMUSTAFAOGLU, M., CELEBI, S. et al. Low dose Cyclosporin A treatment in generalized pustular psoriasis. Pediatric. Dermatol., 2001, 18, 3, p. 246–248.
24. KRUTMANN, J., MORITA, A. Mechanism of ultraviolet (UV) B and UVA phototherapy. J. Invest. Dermatol. Sym. Proc., 1999, 4, p. 70–72.
25. LEBWOHL, M., ALI, S. Treatment of psoriasis. Part 1. Topical therapy and phototherapy. J. Am. Acad. Dermatol., 2001, 45, 4, p. 487–498.
26. LEMAN, J., BURDEN, D. Psoriasis in children, a guide to it. diagnosis and management. Paediatr. Drugs, 2001, 3, p. 673–680.
27. LIAO, P. B., RUBINSON, R., HOWARD, R. et al. Annular pustular psoriasis – most common formof pustular psoriasis in children: Report of three cases and review od the literature. Pediatr. Dermatol., 2002, 19, 1, p. 19–25.
28. LIN, P., PALLER, A. S. Pediatric psoriasis. In Weinstein, G. D., Gottleib, A. B., editors. Psoriasis. New York: Marcel Dekker, 2003, p. 197–218.
29. LUGER, T., PAUL, C. Potential new indications of topical calcineurin inhibitors. Dermatology, 2007, 215, p. 45–54.
30. MORRIS, A., ROGERS, M., FISCHER, G. et al. Childhood psoriasis: A clinical review of 1262 cases. Pediatr. Dermatol., 2001, 18, 3, p. 188-198.
31. MROWIETZ, U., KRAGBALLE, K., NAST, A. et al. Strategies for improving the quality of care in psoriasis with the use of treatment goals – a report on an implementation meeting. J. Eur. Acad. Dermatol., 2011, 25, suppl. 3, p. 1–13.
32. ORFANOS, C. E. Treatment of psoriasis with retinoids: present status. Cutis, 1999, 64, 5, p. 347–353, 76–80.
33. PALLER, A. S., MANCINI, A. J. Hurwitz Clinical Pediatric Dermatology. Fourth edition, Elsevier Saunders, 2011, p. 71–80.
34. PALLER, A. S., SIEGFRIED, E. C., LANGLEY, R. G. et al. Etanercept Treatment for Children and Adolescents with Plaque Psoriasis. N. Engl. J. Med., 358, 3, 2008, January 17, p. 241–251.
35. PARK, S. B., SUH, D. H., YOUN, J. I. A pilot study to assess the safety and efficacy of topical calcipotriol treatment in childhood psoriasis. Pediatr. Dermatol., 1999, 16, p. 321–325.
36. PASIC, A., CEOVIC, R., LIPOZENCIC, J. et al. Phototherapy in pediatric patiens. Pediatr. Dermatol., 2003, 20, p. 71–77.
37. PERRET, C. M., ILCHYSHYN, A., BEARTH-JONES, J. Cyclosporin in childhood psoriasis. J. Dermatol. Treat., 2003,14, 2, p. 113–118.
38. PETTY, R. E., SOUTHWOOD, T. R., BAUM, J. et al. Revision of the proposed classification criteria for juvenile idiopathic arthritis: Durban, 1997. J. Rheumatol., 1998, 25, 10, p. 1991–1994.
39. REYCHAUDHURI, S. P., GROSS, J. A comparative study of pediatric onset psoriasis. Pediatr. Dermatol., 2000, 17, 3, p. 174–178.
40. ROGERS, M. Childhood psoriasis. Carr. Opin. Pediatr., 2002, 1, p. 404–409.
41. SAGGESE, G., FEDERICO, G., BATTINI, R. Topical application of 1,25-dihydroxyvitamin D3 (Calcitriol) is an effective and reliable therapy to cure skin lesions in psoriasis children. Eur. J. Pediatr., 1993, 152, p. 389–392.
42. SCHMITT, J., APFELBACHER, C. Epidemiology of pediatric psoriasis. A representative German cross-sectional study. Exp. Dermatol., 2010, 19, p. 219.
43. STAHLE, M. ET AL. Juvenile psoriasis and its clinical management: a European expert group consensus. JDDG, 2010, 8, p. 812–818.
44. STERN, R. S., NICHOLS, K. T. Therapy with orally administered methoxsalen and ultraviolet A radiation during childhood increases the risk of basal cell carcinoma. The PUVA Follow-up Study. J. Pediatr., 1996, 129, 6, p. 915–917.
45. STICHERLING, M. et al. Therapy of psoriasis in childhood and adolescence – a German expert konsensus. JDDG, 2011, 9, p. 815–823.
46. SWANBECK, G., INEROT, A., MARTINSSON, T., WAHLSTROM, J., ENERBACK, F., YHR, M. Age at onset and different types of psoriasis. Br. J. Dermatol., 1995, 133, p. 768–773.
47. TWILT, M., SWART VAN DEN BERG, M., VAN MEURS, J. C. et al. Persisting uveitis antedating psoriasis in two boys. Eur. J. Pediatr., 2003, 162, 9, p. 607–609.
48. WILSON, J. K., AL-SUWAIDAN, S. N., KROWCHUK, D. et al. Treatment of psoriasis in children: Is there a role for antibiotic therapy and tonsillectomy? Pediatr. Dermatol., 2003, 20, 1, p. 11–15.
49. ZAMBERK, P., VÉLAZQUEZ, D., CAMPOS, M., HERNANZ, J., LÁZARO, P. Paediatric psoriasis – narrowband UVB treatment. J. Eur. Acad. Dermatol. Venereol., 2010, 24, p. 415–419.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology

2013 Issue 2
Most read in this issue
- Psoriasis in Children
- Current Possibilities of Infantile Haemangioma Treatment
- Trends in the Development of Contact Sensitivity to Selected Additives of Pharmaceutical and Cosmetic Products in the Czech Republic