Proctitis gonorrhoica chronica
Chronic Gonococcal Proctitis
The authors describe the case of a 22-year-old homosexual man with a chronic gonorrhoic proctitis. The article summarize recent knowledge concerning gonorrhoic infection of the rectal mucosa and focus on the possibilities of its diagnosis and treatment.
Key words:
gonococcal proctitis
Authors:
J. Zímová 1; P. Zímová 2
Authors‘ workplace:
Kožní ambulance, Středomoravská nemocniční, a. s., Nemocnice Přerov, o. z., člen skupiny Agel
přednosta prim. MUDr. Pavel Zíma
1; Ústav sociálního lékařství a veřejného zdravotnictví, Lékařská fakulta Masarykovy univerzity v Brně
přednosta JUDr. Radek Policar
2
Published in:
Čes-slov Derm, 89, 2014, No. 2, p. 83-86
Category:
Venereology
Overview
Autorky popisují případ 22letého homosexuálního muže s chronickou gonoroickou proktitidou. Uvádějí současný přehled problematiky gonoroické infekce rektální sliznice. Zaměřují se na možnosti diagnostiky a léčby tohoto onemocnění.
Klíčová slova:
gonoroická proktitida
ÚVOD
Kapavka (gonorrhoea) je sexuálně přenosná bakteriální infekce postihující primárně cylindrický epitel urogenitálního traktu s možnou hematogenní diseminací.
Incidence kapavky stagnuje v posledních letech na úrovni kolem 7 případů na 100 tisíc obyvatel, ale tento počet neodpovídá skutečnosti. Odchylka od reálně odhadovaného počtu je způsobena nedůsledností při vyplňování povinných hlášení, léčbou bez cíleného venerologického vyšetření nebo samoléčbou. Výskyt onemocnění kapavkou se oproti syfilis výrazněji kumuluje v mladších věkových skupinách a průměrný věk nemocných v roce 2010 činil u kapavky rovných 29 let (29,8 u mužů a 26,9 u žen) a u syfilis 35,7 let (37,5 u mužů a 32,3 u žen) [11]. Gonoroická proktitida byla v minulosti častější u žen a dětí než u mužů. Sliznice rekta je infikovaná u 35–50 % žen s gonokokovou cervikální infekcí a je jediným místem infekce u 5 % žen s kapavkou [13]. Vzhledem k méně častému výskytu gonoroické proktitidy uvádíme případ homosexuálního muže s tímto onemocněním.
POPIS PŘÍPADU
Dvaadvacetiletý nemocný byl vyšetřen na dermatovenerologické ambulanci pro podezření na kapavku močové trubice. V osobní anamnéze uvedl sklon k zácpě, sennou rýmu, alergii na pyl trav a roztoče. Jiné interní choroby negoval. Pravidelně užíval antihistaminika. Nádorové a interní choroby se v jeho rodině nevyskytovaly. Pacient byl svobodný, bezdětný, homosexuální orientace, měl dva roky stálého partnera, bydlel v bytě s rodiči. Pět měsíců si stěžoval na bolest při defekaci, častější zácpy, svědění kolem konečníku. Zpozoroval otiskový sekret s přítomností krve na toaletním papíře. Byl vyšetřen gastroenterologem anoskopicky a kolonoskopicky. Sliznice konečníku byla lehce edematózní, erytematózní, iritovaná s minimálním mukózním sekretem. Vředy na sliznici konečníku u pacienta nebyly zastiženy. Pro nález vnitřních hemoroidů byly doporučeny čípky s policresulenem a cinchocainem (Faktu® čípky) a sedací koupele. Pacient byl v minulosti léčen dermatovenerologem pro perianální condylomata accuminata. Nikdy nebyl testován na HIV infekci a pohlavně přenosné choroby. Sexuální kontakt s jiným mužem, kromě svého stálého sexuálního partnera, negoval. U jeho partnera byla začátkem srpna 2012 diagnostikována akutní kapavka v močové trubici. Oba sexuální partneři byli přeléčeni. Náš pacient nebyl vyšetřen, ani léčen a pro obavu z pohlavní nemoci se dostavil na dermatovenerologickou ambulanci. Při fyzikálním vyšetření genitálu bylo skrotum a penis bez patologie. Močová trubice byla bez výtoku. Kůže perianálně byla hnědočervená, bez ragád. Byly přítomny drobné světle růžové papulky do velikosti 2 mm, výtok z konečníku nebyl patrný. Dutina ústní byla bez patologie, tonzily bez povlaku. Submandibulární, krční, axilární a tříselné uzliny nebyly zvětšené. Trup a končetiny byly bez exantému. Následující laboratorní vyšetření byla negativní: anti-HIV 1+2, VDRL, lues ELISA, sérologické vyšetření protilátek proti Chlamydia trachomatis, Chlamydia pneumoniae a Mycoplasma pneumoniae ve třídách IgG, IgM, IgA. Kultivace výtěru z krku prokázala β-hemolytického streptokoka skupiny C +++, kultivační vyšetření neprokázalo Neisseria meningitidis, ani N. gonorrhoeae. Kultivací výtěru z močové trubice byl prokázán Haemophilus parainfluenzae, gonokultivace byla negativní, kultivací nebyla prokázána Trichomonas vaginalis. Gonokultivace výtěru z konečníku prokázala N. gonorrhoeae. Kmen byl citlivý na penicilin, cefuroxim, cefotaxim, tetracyklin, erytromycin, ale rezistentní na ciprofloxacin. Vyšetřením papul metodou PCR a následně provedenou typizací byla detekována DNA vysoce rizikového viru HPV genotypu 31. Doplňkové vyšetření první porce moči na přítomnost Chlamydia trachomatis a N. gonorrhoeae metodou PCR - -DNA bylo negativní. Na základě zjištěných výsledků v korelaci s klinickým obrazem byla stanovena diagnóza proctitis gonorrhoica chronica. Podle výsledku kultivace a citlivosti N. gonorrhoeae k testovaným antibiotikům a po konzultaci s pracovištěm vyššího stupně byla ambulantně intramuskulárně jednorázově aplikována 1 ampule cefuroximu 1,5g (cefalosporin II. generace) rozdělené do dvou dávek s aplikací do obou hýždí. Aplikace proběhla bez komplikací. Bylo sepsáno hlášení pohlavní nemoci, provedena depistáž a pacient podepsal zákaz pohlavního styku po dobu léčby až do negativního výsledku poslední kontroly po léčbě. Na našem pracovišti byl vyšetřen i stálý partner pacienta s negativitou všech provedených vyšetření (sérologie anti-HIV 1+2, lues ELISA, Chlamydia trachomatis, Chlamydia pneumoniae a Mycoplasma pneumoniae ve třídách IgG, IgM, IgA, Trichomonas vaginalis, gonokultivace z uretry, rekta a krku, vyšetření gonokoka a chlamydií z moče genetickými metodami, včetně vyšetření HPV). Pacient docházel na pravidelné, předepsané kontroly po léčbě. Gonokultivace z krku, močové trubice a rekta po léčbě byly opakovaně negativní. Pacientovi bylo nabídnuto a doporučeno očkování rekombinantní vakcínou proti lidskému papilomaviru pro zjištěnou přítomnost infekce HPV genotyp 31. Vzhledem k nedostatku finančních prostředků tuto možnost odmítl. Kondylomy vymizely po 4 aplikacích tekutého dusíku. Před vyřazením z dispenzární péče pro gonoroickou proktitidu bylo provedeno kontrolní vyšetření sérologie na anti-HIV 1+ 2 a syfilidy screeningovými testy (RRR, TPPA), všechny testy byly negativní, včetně sérologických testů na přítomnost CMV, EBV a sérologie virových infekčních hepatitid.
DISKUSE
Hlavními funkcemi tlustého střeva jsou absorpce vody, pasáž zbytků s jejich konečným vyprazdňováním (defekací) a trávení vlákniny [2]. Proktitida je zánět rektální sliznice. Podle lokalizace ji dělíme na proktokolitidu, proktitidu a anitidu. Distální proktitida anatomicky zahrnuje sliznici rekta v délce 12–16 cm od anu [7]. Proktokolitidu charakterizuje zánět rozšířený na > 16 cm colon sigmoideum [1]. Nárůst proktitid je patrný zejména u mužů majících pohlavní styk s muži (MSM) a u HIV pozitivních pacientů [7]. Diferenciálně diagnosticky se v případě klinických projevů proktitidy může jednat jak o nespecifické střevní onemocnění (ulcerózní kolitida, Crohnova choroba), tak o specifické onemocnění (sexuálně přenosné choroby, nádorová onemocnění, anální fisury; postradiační, postantibiotické a pooperační stavy). Proktitidy přehledně rozdělujeme podle průběhu na akutní (různá intenzita příznaků) a chronické (dlouhodobé a mírné příznaky). Podle vyvolávajícího agens je dělíme na infekční (tab. 1) a neinfekční (např. nespecifické střevní záněty, trauma po sexuálních praktikách, anální fisury, ragády, hemoroidy, nádory rekta).

K nejčastějším příznakům proktitidy patří rektální diskomfort až bolesti, perianální svědění, nucení na stolici; hlenový, hlenohnisavý až hnisavý výtok z konečníku někdy i s příměsí krve, krvácení z konečníku, tenezmy, pocit plnosti a neúplné defekace, průjem nebo zácpa. Vzácně může proktitidu/proktokolitidu doprovázet alterace celkového stavu, horečka, třesavka, teplota, bolesti svalů, kloubů, bolesti břicha a regionální lymfadenopatie. Při koloskopickém vyšetření vidíme nejčastěji postižení sliznice samotného rekta či dalších oddílů ve smyslu iritace sliznice, edému, vymizení žilní kresby, setření světelného reflexu, nálety hlenu, hnisu a fibrinu, překrvení sliznice, kontaktní krvácení s granulačním charakterem až povrchními ulceracemi [4].
V roce 1976 (New York City) skupina privátních lékařů s proktologickou praxí poprvé použila termín „Gay Bowel Syndrome“ (GBS), který odkazuje na soubor anorektálních chorob u homosexuálů [3]. Poprvé užitý termín nepopisoval syndrom, ale spíše vyjadřoval souhrn chorobných stavů. Pohlavně přenosné choroby (Sexually Transmitted Diseases – STD) často unikají mikrobiologickému screeningu. Koinfekce sexuálně přenosných infekcí jsou časté. Střevo limituje nespecifická klinická a histopatologická odpověď k většině infekcí [10]. Pasivní anální styk je považován za nejrizikovější z hlediska přenosu pohlavně přenosných chorob [5]. Nejčastější příčiny GBS uvádí přehledně tabulka 2. Kapavka je jednou z častých STD u homosexuálů, mnoho těchto pacientů je asymptomatických a samotné rektum je infikováno ze 40 % [9]. Anorektální kapavku dělíme na primární (k přenosu infekce dochází análním stykem, sdílením infikovaných erotických pomůcek), a sekundární (většinou u žen následkem šíření infekce poševním výtokem). Méně častým projevem kapavky je izolovaná bolest rekta, tzv. proctalgia fugax [7], kterou charakterizují prudké záchvatovité a křečovité bolesti hluboko v rektu. Vyskytují se v ranních hodinách, pacienta budí ze spánku, trvají několik minut až půl hodiny. Vysoce rizikovou skupinou k získání STD jsou homosexuální muži, bisexuálové, heterosexuální muži a ženy živící se prostitucí s anamnézou análních styků. U homosexuálních žen je riziko získání STD nižší [8].
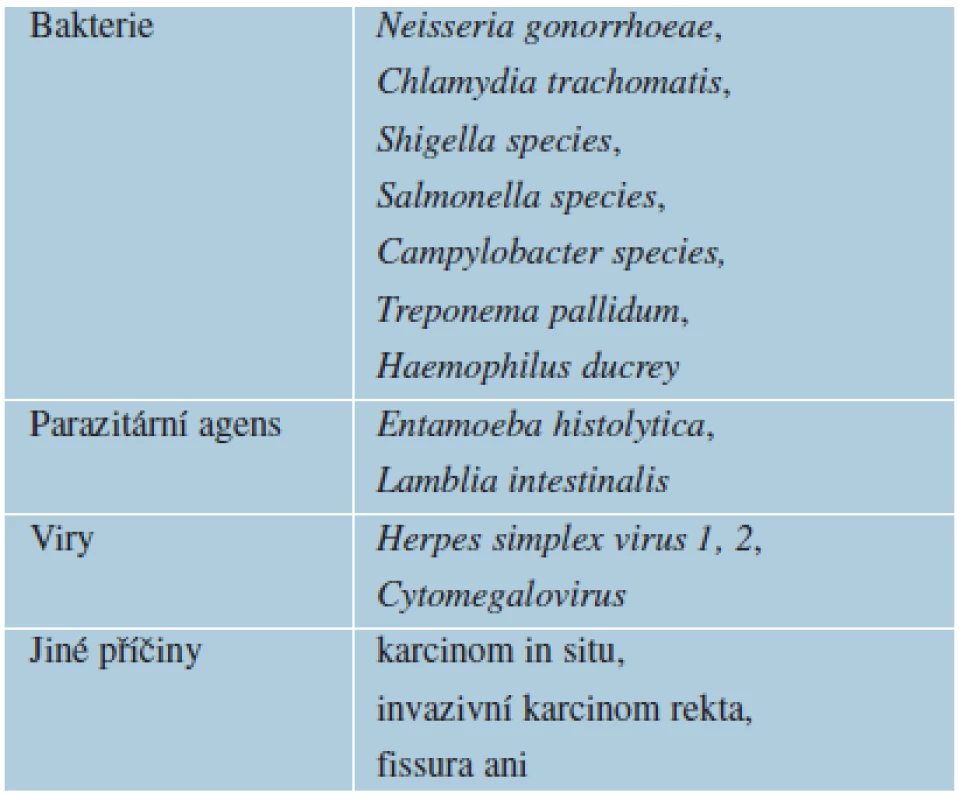
Při postižení proktitidou je nutné do anamnézy zahrnout sexuální orientaci pacienta, počet sexuálních partnerů, sexuální praktiky, prodělané pohlavně přenosné choroby, jejich léčbu (eventuálně dispenzarizaci syfilis a HIV), poslední antibiotickou terapii, důvod jejího nasazení a délku podávání. Ve fyzikálním vyšetření kontrolujeme, kromě genitálu, i jiné lokalizace. Patří k nim dutina ústní, farynx, perianální a intergluteální oblast. Palpujeme submandibulární, krční, axilární, tříselné uzliny a břicho. Pacienta vždy vyšetříme per rektum. Provedeme stěry z rekta, močové trubice a krku k diagnostice pohlavně přenosných patogenů. Zlatým standardem diagnostiky a průkazu N. gonorrhoeae jsou přímé metody, mikroskopické vyšetření a zejména gonokultivace s určením citlivosti mikroba k antibiotikům. Vhodné je doplnění i vyšetření PCR metodou. K odběru materiálu použijeme výtěrové zkumavky ze syntetických vláken (nenasycené mastné kyseliny v bavlněných tamponech inhibují neisserie). Makroskopie vzorku může již při odběru napovědět pravděpodobnou bakteriální etiologii svým hnisavým vzhledem [12]. Ihned po odběru materiál odešleme do mikrobiologické laboratoře. Nátěr na sklíčku k mikroskopickému vyšetření (barvení podle Grama) je možno provést statimově. Pokud není proveden stěr přímo na speciální půdy, je možno zhotovit tzv. suchý stěr, který se v laboratoři ihned očkuje na speciální půdy pro kultivaci gonokoků („trojí jištění“ – neselektivní, selektivní půdy). Jestliže je časový interval laboratoře větší, očkujeme materiál na Amiesovu nebo Stuartovu půdu a transportujeme do laboratoře. Každý ověřený a potvrzený nález N. gonorrhoeae lze hodnotit jako pozitivní [12]. Terapii volíme cíleně podle citlivosti gonokoka k antibiotikům. Vzhledem ke vzniku četných rezistencí na antibiotika je nutné se řídit lokálními směrnicemi léčby [5]. Centers for Disease Control and Prevention (CDC) doporučuje kombinovanou terapii kapavky, a to jednorázové podání ceftriaxonu 250 mg i. m. (podle International Union against Sexually Transmitted Infections (IUSTI) 500 mg i. m. jednorázově v kombinaci s 2 g azitromycinu per os) či cefiximu 400 mg p. o. v kombinaci s azitromycinem 1 g p. o. [8]. N. gonorrhoeae má 15minutový cyklus dělení, nejcitlivější k antibiotikům je právě v této fázi. Vhodnější je dávkování parenterální než perorální [13]. Pokud zvolíme antibiotika cíleně, měli bychom u každého léku přepočítat denní dávku v účinné hladině na hmotnost pacienta (v mg/kg) podle AISLEPu nebo příbalového letáku voleného preparátu, a to vzhledem k nárůstu rezistence N. gonorrhoeae na tyto léky [13].
Dispenzarizaci nemocných s kapavkou vede v evidenci po dobu léčení a kontrol po 3 měsíce pracoviště dermatovenerologie. Povinné kontroly u mužů se provádějí za 24 až 48 hodin po léčbě a dále po týdnu celkem třikrát. Negravidní ženy s gonokokovou cervicitidou se vyšetřují podle stejného schématu; jeden odběr je však nutno provést během menstruace. U gravidních žen jsou vyšetření stejná, ale bez provokací. Doporučuje se spolupráce s gynekologem. Před zahájením léčby a 3 měsíce po léčbě se provádí sérologické vyšetření krve na syfilis a HIV 1,2. Teprve při negativitě všech kontrolních výsledků testů je možné pacienta vyřadit z dispenzarizace [11].
Symptomatologie proktitidy může být i symptomem řady jiných závažných chorob včetně kolorektálního karcinomu (KRK), v jehož patogenezi se uplatňují ze 70 až 80 % dietní vlivy a faktory životního stylu. V roce 2008 činila prevalence zhoubného nádoru kolorekta 95,1 případu/100 000 mužů a 63,5 případu na 100 000 žen [6]. Nejčastější lokalizací KRK je pravá polovina tračníku. V rektosigmoideu a sestupném tračníku je karcinom zjišťován zhruba v 60–65 % případů, k postižení caecum ascendens dochází ve 20–25 %. Zbývající nálezy připadají na colon transversum [6].
ZÁVĚR
Článek upozorňuje na projevy extragenitální kapavky z pohledu dermatovenerologa a zároveň poukazuje na aktuálnost problematiky a nutnost zahrnutí STD proktitidy do diferenciální diagnostiky nejen při vyšetřování venerologických, ale i interních a chirurgických pacientů s obtížemi v oblasti konečníku.
Do redakce došlo dne 20. 9. 2013.
Adresa pro korespondenci
MUDr. Jana Zímová
Kožní ambulance, Středomoravská nemocniční, a. s.
Nemocnice Přerov, o. z., člen skupiny Agel
Dvořákova 75
751 52 Přerov
e-mail: zimovajana@atlas.cz
Sources
1. HAMLYN, E., TAYLOR, C. Sexually transmitted proctitis. Postgrad. Med., 2006, 82, p. 733–736.
2. KLENER, P. et al. Vnitřní lékařství. 2. doplněné vydání, Praha: Galén, 2001, s. 488–498, s. 504–505.
3. SCARCE, M. Harbinger of plague: a bad case of gay bowel syndrome. J. Homosex., 1997, 34, 2, p. 1–35.
4. SVOBODA, J. Imunologie v klinické praxi I, HIV onemocnění a AIDS jako modely postižení imunitního systému. Praha: Marvil, 1996, s. 288–297, s. 376–377.
5. ŠTORK, J. et al. Dermatovenerologie. 1. vydání, Praha: Galén, 2008, s. 444–446.
6. ŠVESTKA, T., KRECHLER, T., ŽÁK, A. Prevence u kolorektálního karcinomu. Postgrad. Med., 2012, 14, 4, s. 58–61.
7. VAŇOUSOVÁ, D., SÝKOROVÁ, B., MARVAN, J., VOJÁČKOVÁ, N., HERCOGOVÁ, J. Proktitidy. Čes. Dermatovenerol., 2012, 2, 4, s. 233–238.
8. VAŇOUSOVÁ, D. Komentář – Uretritidy z pohledu venerologa. Čes. Dermatovenerol., 2011, 1,1, s. 38–39.
9. WARREN, R. E. Ano-rectal Symptom sof Sexually Transmitted Disease. Can. Fam. Physician, Vol. 33, 1987, p. 1859–1861.
10. WELLER, I. V. D. The gay bowel. Gut, 1985, 26, p. 869–875.
11. ZÍMOVÁ, J., ZÍMOVÁ, P., ZÍMA, P. Kapavka – gonorrhoea, aktuálně a v přehledu (1. část). Urol. praxi, 2012, 13, 6, s. 260–263.
12. ZÍMOVÁ, J., ZÍMA, P. Kapavka – gonorrhoea, aktuálně a v přehledu (2. část). Urol. praxi, 2013, 14, 1, s. 29–33.
13. ZÍMOVÁ, J., ZÍMA, P. Kapavka – gonorrhoea, aktuálně a v přehledu (3. část). Urol. praxi, 2013, 14, 2, s. 72–76.
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology

2014 Issue 2
Most read in this issue
- Kopřivka – klasifikace, diagnostika, léčba
- Akutní hemoragický edém dětí – leukocytoklastická vaskulitida
- Proctitis gonorrhoica chronica
- Epidermálna bariéra u atopickej dermatitídy a jej hodnotenie meračom transepidermálnej straty vody
