Panikulitida bérce jako první projev Crohnovy choroby – popis případu
Leg Panniculitis as the First Manifestation of Crohn’s Disease
Authors refer a case of a 26-year-old, otherwise healthy, man with panniculitis of lower extremities recurring for one year. Skin biopsy finding showed non-caseating granulomatous inflammation. Because of cutaneous findings and ASCA (Anti-Saccharomyces Cerevisiae Antibodies) positivity colonoscopy was performed with diagnosis of Crohn’s disease. Treatment with prednisone, mesalazine and azathioprine had no effect. Biological treatment with infliximab resulted in remission of both cutaneous symptoms and gastrointestinal involvement. Authors review current knowledge on metastatic Crohn’s disease.
Key words:
panniculitis – ASCA – Crohn’s disease – metastatic disease
:
D. Schreiberová 1; L. Pock 2; V. Pavlasová 1
:
Dermatovenerologické oddělení, Nemocnice Třebíč p. o.
prim. MUDr. Věra Pavlasová
1; Schreiberová D. , Pock L. , Pavlasová V.
1; Bioptická laboratoř Plzeň s. r. o.
odborná vedoucí lékařka prof. MUDr. Alena Skálová, CSc.
2
:
Čes-slov Derm, 92, 2017, No. 1, p. 26-30
:
Case Reports
Autoři popisují případ dosud zdravého 26letého muže s jeden rok trvajícími recidivami panikulitidy na dolních končetinách bez gastrointestinálních obtíží. Histologicky byl přítomen nekaseifikující granulomatózní zánět. Na základě kožního nálezu a pozitivitě ASCA (Anti-Saccharomyces Cerevisiae Antibodies) protilátek byla indikována koloskopie, která prokázala Crohnovu chorobu. Léčba prednisonem, mesalazinem a azathioprinem byla bez efektu. Biologická léčba i. v. infliximabem vedla k remisi kožního i gastrointestinálního nálezu. Autoři uvádí současné poznatky o metastatické Crohnově chorobě.
Klíčová slova:
panikulitida – ASCA – morbus Crohn – metastatická choroba
ÚVOD
Crohnova choroba (CCh) je chronické granulomatózní zánětlivé idiopatické střevní onemocnění, které společně s ulcerózní kolitidou patří mezi nespecifické střevní záněty (neboli IBD – „inflammatory bowel disease“), které mají v 25–40 % kožní extraintestinální projevy [28]. Ty mohou předcházet o několik měsíců až let střevní obtíže. Další nejčastější extraintestinální manifestace spojené s IBD zahrnují oftalmologická, muskuloskeletální a hepatobiliární onemocnění, i když může být postižen prakticky každý systém [27].
Uvádíme případ nemocného, u něhož byly první manifestací CCh nespecifické projevy panikulitid obou bérců.
POPIS PŘÍPADU
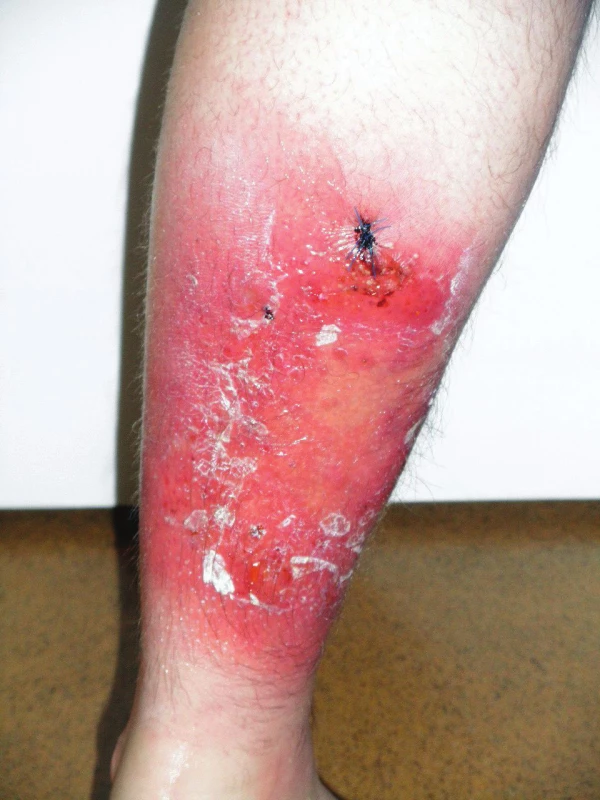
Pacientem byl 26letý muž, který se dostavil k vyšetření pro asi týden trvající mnohočetné (více než 30 lézí), částečně splývající, červené, palpačně bolestivé, ploché, tuhé papuly až noduly do 2 cm v průměru, seskupené na ploše o velikosti 28 x 16 cm lokalizované na distálních dvou třetinách pravého bérce s pityriasiformním olupováním na povrchu (obr. 1).
Rodinná anamnéza byla bezvýznamná. Pacient prodělal pouze běžná dětská onemocnění, byl bez alergií, bez trvalé medikace. Ve 12 letech podstoupil apendektomii. Kouřil od 19 let asi 10 cigaret denně, udával i pravidelný víkendový příjem alkoholu. Pracoval jako skladník ve skladu alkoholu.
Pacient byl bez celkových příznaků, bez gastrointestinální či jiné symptomatologie. V laboratorním vyšetření byla v krevním obraze přítomna relativní neutrofilie bez leukocytózy, základní biochemický screening byl bez větších patologií, CRP 59 mg/l (norma do 5 mg/l), ALT 0,94 μkat/l (norma do 0,83 μkat/l), GMT 1,48 μkat/l (norma do 1,02 μkat/l). Skiagram hrudníku byl bez patologického nálezu. Ultrazvuk postiženého končetiny prokázal pouze zvětšení oválných lymfatických uzlin v pravém třísle, největší 16 x 7 mm.
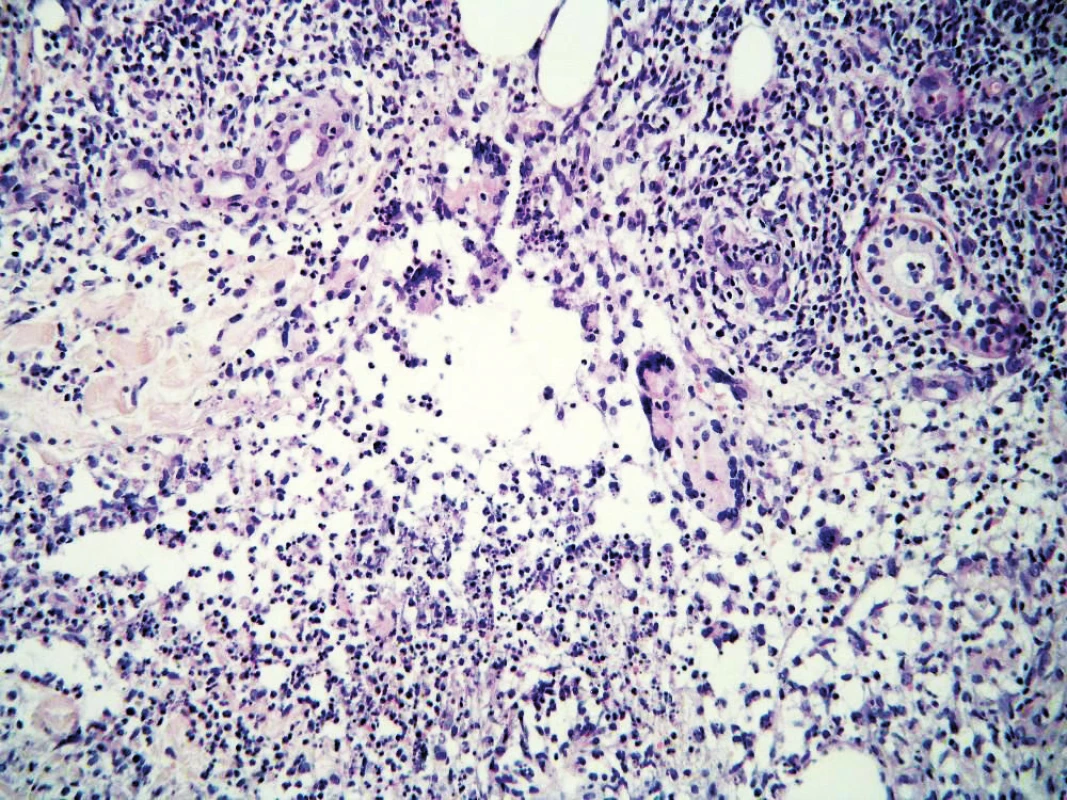
Infekční konzilium prokázalo reaktivaci EBV. Vyšetření na hepatitidy, Brucelly, Listerie, Fr. tularensis, Toxoplasma, Yersinie, Borelie, dále lues (zahrnující metody RRR a TPHA), i vyšetření Mantoux II (6mm) byla negativní či v normě. Bakteriologické kultivační vyšetření stěru z kožních projevů prokázalo pouze fyziologickou flóru. Vyšetření autoprotilátek antinukleárních (ANA), proti cytoplazmě neutrofilů (ANCA) a revmatoidního faktoru (RF) byla negativní. Lokálně byla aplikovaná kortikosteroidní a antibiotická externa. Celková empirická antibiotická terapie: klindamycin 2400 mg/den i. v. a gentamicin 240 mg/den i. v. byla osmý den ukončena pro vznik makulopapulózního generalizovaného toxoalergického exantému. Po dvou aplikacích 200 mg Hydrocortisonu inj. i. v. došlo během 3 dnů k ústupu exantému a regresi projevů na pravém bérci, kde přetrvával jen mírný erytém. Probatorní excize vykázala v histologickém nálezu hlubokou dermatitis s purulentní a granulomatózní složkou zasahující do sept subcutis, jež připouštěla jak floridní fázi erythema nodosum, tak sekundární septální panikulitidu při hluboké pyodermii. Známky vaskulitidy ani lobulární panikulitidy (respektive erythema induratum) nebyly zachyceny (obr. 2). Lokální léčba betamethasonem s gentamicinem (Belogent) vedla k další postupné regresi kožních projevů. Po tříměsíční remisi došlo k recidivě kožních projevů stejného charakteru na distální třetině pravého bérce. Byla zahájena celková terapie Prednisonem v dávce 60 mg denně po dobu jednoho měsíce s následnou redukcí dávky do ukončení po 3 měsících. Na pravém bérci přetrvávaly jen zbytkové hyperpigmentace. Dalších 6 měsíců byl pacient bez kožních i celkových příznaků.
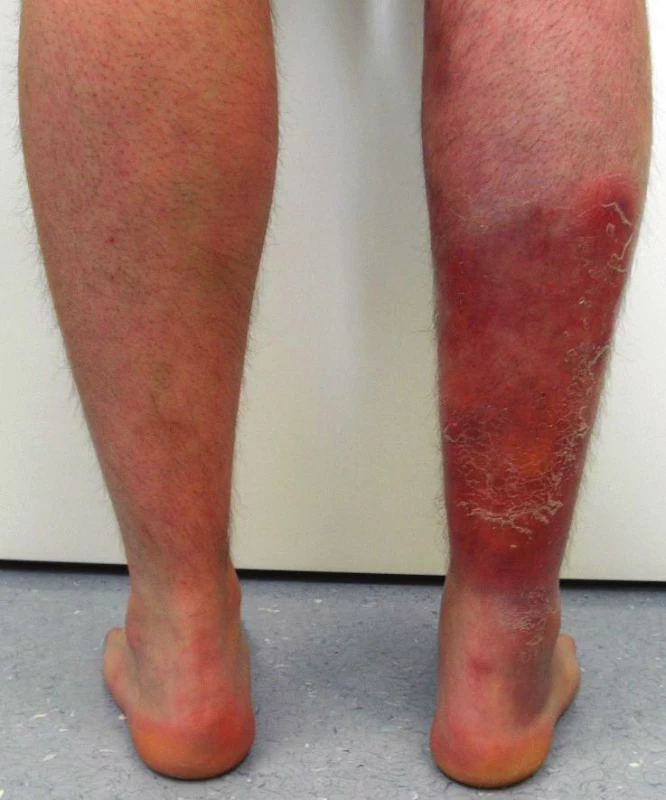
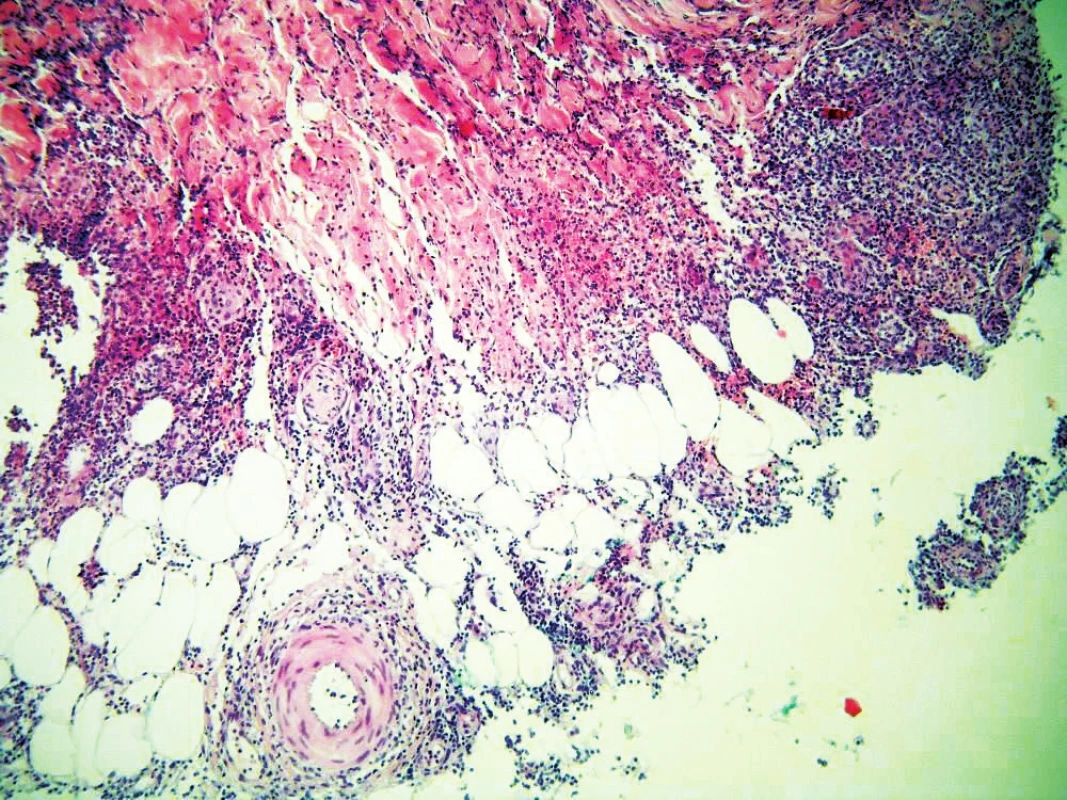
Po roce od prvních příznaků došlo k recidivě projevů na distálních dvou třetinách bérce levého. V laboratorním vyšetření byly zvýšené hodnoty CRP 26,7, leukocytů 11,82 s neutrofilií 72 %. Kultivační vyšetření stěru z lézí prokázalo přítomnost Staphylococcus sp. – koaguláza negativní, Enterococcus faecalis. Nález biopsie z nodulů byl charakteru purulentní septální a lobulární panikulitidy, bez známek vaskulitidy. Dermis byla postižena nevýrazně, nejspíše sekundárně. Nález připouštěl infekční etiologii panikulitidy, bližší specifikace však byla limitována jen povrchním zachycením subcutis. Terapie prednisonem v dávce 60 mg/den vedla k jen k mírné regresi erytému bérce. Dávka byla po 3 týdnech snížena na 40 mg/den. Po dalším týdnu však došlo na levém bérci k novému výsevu mnohočených bolestivých erytématózních nodulů „neposunlivých“ vůči spodině, s četnými krustami na povrchu. Docházelo k mohutné sekreci purulentní tekutiny z hlubokých nově vzniklých píštělí (obr. 3, 4). Gastroenterolog koloskopii neindikoval pro absenci gastroenterologické symptomatologie. Koloskopie byla provedena až po obdržení výsledku pozitivity IgA protilátek proti Saccharomyces Cerevisiae (ASCA): 28 UA/l (norma do 20 UA/l), ASCA IgG negativní. Následná koloskopie vykázala nález typický pro m. Crohn: v celém tračníku od rekta až po cékum a dále v krátkém úseku terminálního ilea difuzně drobné afty s lemem hyperemické sliznice. Maximum změn bylo v rektosigmatu, kde byla přítomna segmentově prosáklá sliznice s fibrinem a izolovanými drobnými ulceracemi bez nálezu píštělí. Konečná diagnóza stanovena jako metastatická Crohnova choroba.
Léčba prednisonem 30 mg/den, imuranem 175 mg/den a pentázou 3 g/den byla bez efektu. Až biologická léčba i. v. infliximabem vedla k remisi kožního i gastrointestinálního nálezu. V místech původních kožních defektů přetrvávají hyperpigmentované jizvy.
DISKUSE
Crohnova choroba (CCh) je chronické granulomatózní zánětlivé idiopatické střevní onemocnění, společně s ulcerózní kolitidou patří mezi nespecifické střevní záněty, které mají v 25–40 % kožní extraintestinální projevy [29].
U CCh se na kůži mohou vyskytovat specifické změny, které mají stejný histopatologický obraz. Jedná se o nekaseifikující granulomy z obrovských buněk s lymfocytárními perivaskulárními infiltráty. Rozlišujeme metastatickou, orální a perianální formu. Dále se u pacientů s IBD vyskytují tzv. reaktivní změny, které mají odlišný histopatologický obraz než gastrointestinální projevy. Další kožní projevy u pacientů s IBD jsou označovány jako asociované a sekundární (způsobené malabsorpcí, malnutricí a farmakoterapií) [13].
Metastatická Crohnova choroba (MCCh) je definována jako sterilní nekaseifikující granulomatózní léze kůže vyskytující se v oblastech bez přímé návaznosti na trávicí trakt u pacientů s Crohnovou chorobou [17]. Jedná se o nejméně častý kožní extraintestinální projev [24] vznikající bez závislosti na pohlaví, době trvání a tíži základního onemocnění [7]. Většinou jde o solitární či vícečetné papuly, plaky, noduly a ulcerace, které se vyskytují až v 56 % na genitálu (převážně u dětí), zbývající non-genitální formy (44 %) se nejčastěji vyskytují na dolních končetinách (38 %), na břiše a hrudníku (24 %), horních končetinách (15 %), obličeji a rtech (11 %) a v oblasti intertrig (8 %) [12]. Mohou být bezbolestné či palpačně bolestivé. U dětí se setkáváme s jinými projevy než u dospělých. MCCh u nich nejčastěji vzniká mezi 10. a 14. rokem asi u 50 % současně s projevy CCh. Z těchto pacientů má přibližně polovina GIT symptomatologii. Zbývajících 50 % pacientů nemá v době vzniku MCCh manifestní CCh. U těchto pacientů dochází k manifestaci CCh v rozmezí 9 měsíců až 14 let po první manifestaci MCCh. U dospělých se nejčastěji manifestuje mezi 29. a 39. rokem, většinou u pacientů s již dříve diagnostikovanou CCh. Až jedna třetina těchto pacientů má v době vzniku těchto kožních projevů gastrointestinální symptomatologii CCh. Naproti tomu 20 % pacientů s MCCh nemá v době jejich vzniku manifestní CCh. U těchto pacientů dochází k manifestaci CCh v rozmezí 2 měsíců až 4 let po vzniku MCCh [18].
CCh v typickém případě postihuje nejčastěji terminální ileum, kožní projevy se však častěji objevují u pacientů s postižením tlustého střeva [16, 14].
Histopatologický obraz kožních projevů je podobný sarkoidóze a představuje sterilní nekaseifikující granulomatózní zánět lokalizovaný primárně v superficiálních papilách a hluboké retikulární dermis s občasným rozšířením do podkožního tuku [6] mající četné shodné rysy s histologickými nálezy CCh ve střevě [15]. Granulomy jsou složeny z obrovských mnohojaderných buněk často Langerhansova typu, epiteloidních histiocytů, lymfocytů a někdy i plazmatických buněk [6] téměř bez okolního infiltrátu. Neutrofily a nekrobióza většinou chybí. Zánětlivý infiltrát je převážně lymfocytární, někdy s převahou eozinofilů [14]. Histologický obraz je nespecifický, diagnóza tedy vyžaduje potvrzení v klinickém nálezu střevního postižení. Zvláštní v našich biopsiích bylo, že v první z nich byla výrazná složka purulentní převažující nad složkou granulomatózní a ve druhé byla tato složka s leukocytoklazií výlučná, neprovázená složkou granulomatózní. Takový poměr neutrofilní a granulomatózní složky je spíše vzácný [26]. Histologická diagnostika je komplikována tím, že jde o dynamické procesy, u kterých dochází ke změnám složení a distribuce zánětlivého infiltrátu v průběhu několika málo dní a v našem případě i mělkou biopsií [23]. Diagnostika je dále komplikována tím, že klinické projevy MCCh mohou napodobovat erythema nodosum [3]. Publikovaný případ není jednoznačný vzhledem k malé složce granulomatózního zánětu s přítomností neutrofilů, což nevylučuje možnost specifických reaktivních změn při Crohnově chorobě s neutrofilní infiltrací. Vzhledem ke klinickému obrazu a průběhu se však spíše přikláníme k diagnóze metastatické Crohnovy choroby. Pozitivita protilátek proti Sacharomyces cerevisiae (pekařským či pivním kvasnicím) tzv. ASCA spolu s negativitou pANCA slouží jako důležitý diagnostický marker MC s pozitivní 96% prediktivní hodnotou a specificitou 97% [22].

Jednotný doporučený postup terapie kožních projevů neexistuje. V literatuře je popisováno použití lokálních i celkových kortikosteroidů, antibiotik, azathioprinu, sulfasalazinu, 6-merkaptopurinu a metronidazolu s proměnlivým efektem. Nejslibněji vypadá použití biologické terapie (infliximab, adalimumab, natalizumab). Byly zaznamenány i případy spontánní regrese kožních projevů [1, 2, 4, 5, 9, 11, 14, 16, 17, 19, 20, 21, 25, 27].
ZÁVĚR
První manifestací Crohnovy choroby mohou být život ohrožující stavy, jako např. masivní střevní krvácení, vznik ileu, peritonitidy, či toxického megakolon. Extraintestinální projevy CCh mohou pro pacienta znamenat včasné zahájení terapie a tedy zabránění vzniku těchto komplikací. Stanovení diagnózy může být komplikováno pozdějším projevem CCh ve střevech (50 % dětí a 20 % dospělých je v době manifestních kožních projevů bez projevů střevních), proměnlivostí histologického obrazu morf a nutností správného odběru biopsie.
V případech nejasných dermatitid s granulomatózní složkou je nutné pomýšlet i na možné střevní onemocnění. Vhodné je prošetření ASCA protilátek pro jejich vysokou senzitivitu i specificitu a eventuálně gastroenterologické vyšetření. Podobný případ byl publikován v roce 2000 [8], pacientka neměla kromě 7 let nezhojených kožních lézí žádnou jinou symptomatologii.
Do redakce došlo dne 24. 8. 2016.
Adresa pro korespondenci:
MUDr. Drahomíra Schreiberová
Kožní oddělení, Nemocnice Třebíč
Purkyňovo nám. 2
674 01 Třebíč
email: schreiberova@seznam.cz
Sources
1. ARMUZZI, A., FELICE, C. Natalizumab in Crohn’s disease: past and future areas of applicability. Annals Of Gastroenterology, 2013, 26, 3, p. 189.
2. BURGDORF, W., ORKIN M. Granulomatous perivasculitis in Crohn‘s disease. Arch Dermatol, 1981, 117, 10, p. 674–675.
3. BURNS, T. et al. Rook’s Textbook of Dermatology. 7th edition, Oxford: Wiley-Blackwell, 2004, p. 41–44, ISBN 0-632-06429-3.
4. CASSINOTTI, A., ARDIZZONE, S., PORRO, G. B. Adalimumab for the treatment of Crohn’s disease. Biologics: Targets & Therapy, 2008 2, 4, p. 763–777.
5. COHEN, R. D. (ed.) Inflammatory Bowel Disease, Clinical Gastroenterology. 2nd edition, New York: Springer Science + Business Media, LLC, 2011, p. 337, ISBN 978-1-60327-432-6.
6. DermNet NZ. Published online at: http://www.dermnetnz.org.
7. CETKOVKÁ, P., PIZINGER, K., ŠTORK, J. Kožní změny u interních onemocnění. Praha: Grada Publishing, a. s., 2010. 240 s., ISBN 978-80-247-1004-4.
8. FERNANDES, M., D’AMBROSIO et al. Metastatic Crohn’s disease without intestinal clinical manifestation. An. Bras. Dermatol. [online]. 2009, vol. 84, n.6 [cited 2016-01-03], p. 651–654.
9. GUEST, G. D., FINK, R. L. Metastatic Crohn’s disease: case report of an unusual variant and review of the literature. Dis Colon Rectum, 2000, 43, 12, p. 1764–1766.
10. GEORGIOU, S., PASMATZI, E., MONASTIRLI, A., TSAMBAOS, D. Cutaneous manifestations of inflammatory bowel disease. Hosp Chron, 2006, 1, p. 158–168.
11. HACKZELL-BRADLEY, M., HEDBLAD, M. A., STEPHANSSON, E. A. Metastatic Crohn’s disease: report of 3 cases with special reference to histopathologic findings. Arch Dermatol, 1996, 132, 8, p. 928–932.
12. HUANG, BRIAN, L., STEPHANIE, C. H., QUAN, SHIH, D. Skin Manifestations of Inflammatory Bowel Disease. Frontiers in Physiology 3 (2012), PMC, web. 3 Jan. 2016.
13. JŮZLOVÁ, K., VOTRUBOVÁ, J., FILALOVÁ, J., HERCOGOVÁ, J. Kožní projevy gastrointestinálních chorob, Postgrad Med, 2013, 8, s. 68–70
14. KURTZMAN, D. J. et al. Metastatic Crohn’s disease: A review and approach to therapy. Journal of the American Academy of Dermatology, 2014, 71, 4, p. 804–813.
15. LACINA, L., ŠTORK, J., ŠLAJSOVÁ, M., BĚLOHRADSKÁ, H. Kožní projevy m. Crohn. Čes. Slov. Derm., 2005, 80, č. 4, s. 229–230.
16. LEBWOHL, M., FLEISCHMAJER, R., JANOWITZ, H., PRESENT, D., PRIOLEAU, P. G. Metastatic Crohn’s disease. J Am Acad Dermatol, 1984, 10, 1, p. 33–38.
17. MOUNTAIN, J. C. Cutaneous ulceration in Crohn’s disease. Gut, 1970, 11, 1, p. 18–26.
18. PALAMARAS, I., EL-JABBOUR, J., PETROPAOLO, N. et al. Metastatic Crohn’s disease: a review. J Eur Acad Dermatol Venereol, 2008, 22, 9, p. 1033–1043.
19. PLOYSANGAM, T., HEUBI, J. E., EISEN, D., BALISTERI, W. F., LUCKY, A. W. Cutaneous Crohn’s disease in children. J Am Acad Dermatol, 1997, 36, 5, p. 697–704.
20. POGGIOLI, G., LAURETI, S., CAMPIERI, M. et al. Infliximab in the treatment of Crohn’s disease. Therapeutics and Clinical Risk Management, 2007, 3, 2, p. 301–308.
21. PRESTON, P. W., HUDSON, N., LEWIS, F. M. Treatment of vulval Crohn’s disease with infliximab. Clin Exp Dermatol, 2006, 31, 3, p. 378–380.
22. QUINTON, J. F., SENDID, B., REUMAUX, D. et al. Anti-Saccharomyces cerevisiae mannan antibodies combined with antineutrophil cytoplasmic autoantibodies in inflammatory bowel disease: prevalence and diagnostic role. Gut, 1998, 42, p. 788–791.
23. SEGURA, S., REQUENA, L. Anatomy and histology of normal subcutaneous fat, necrosis of adipocytes, and classification of the panniculitides. Dermatol Clin, 2008 Oct, 26, 4, p. 419–424.
24. SIROY, A., WASMAN, J. Metastatic Crohn Disease: A Rare Cutaneous Entity. Archives of Pathology & Laboratory Medicine: March 2012, Vol. 136, No. 3, pp. 329-332.
25. SHUM, DT., GUENTHER, L. Metastatic Crohn‘s disease: case report and review of the literature. Arch Dermatol, 1990;126(5):645–648
26. SMOLLER, BR., WEISHAR, M., GRAY, MH. An unusual cutaneous manifestation of Crohn‘s disease, Arch Pathol Lab Med. 1990 : 114 : 609
27. VAN DULLEMEN, HM., DE JONG, E., SLORS, F., TYTGAT, GN., VAN DEVENTER, SJ. Treatment of therapy-resistant perineal metastatic Crohn‘s disease after proctectomy using anti-tumor necrosis factor chimeric monoclonal antibody, cA2: report of two cases. Dis Colon Rectum, 1998;41(1):98–102.
28. ZÁDOROVÁ, Z. Léčba exraintestinálních manifestací idiopatických střevních zánětů. Interní med, 2012, 14(1): 8-11
29. ZIPPI, M., CORRADO, C., PICA, R., AVALLONE, EV., CASSIERI., DE NITTO, D., PAOLUZI, P., VERNIA, P., Extraintestinal manifestations in a large series of Italian inflammatory bowel disease patients. World J Gastroenterol, 2014; 20(46): 17463-17467
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology

2017 Issue 1
-
All articles in this issue
-
Review of Current Guidelines for Systemic „Non-biological“ Therapy of Psoriasis Clinical Practice
Guidelines of the Board of ČDS ČLS JEP - Severity of Atopic Dermatitis According to SCORAD Index in Relation to Occurrence of Bronchial Asthma, Allergic Rhinitis and Other Parameters
- Leg Panniculitis as the First Manifestation of Crohn’s Disease
- Kaposi Sarcoma with Dermatoscopic Rainbow Pattern: Report of Three Cases
-
Review of Current Guidelines for Systemic „Non-biological“ Therapy of Psoriasis Clinical Practice
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- About the journal
Most read in this issue
-
Review of Current Guidelines for Systemic „Non-biological“ Therapy of Psoriasis Clinical Practice
Guidelines of the Board of ČDS ČLS JEP - Kaposi Sarcoma with Dermatoscopic Rainbow Pattern: Report of Three Cases
- Leg Panniculitis as the First Manifestation of Crohn’s Disease
- Severity of Atopic Dermatitis According to SCORAD Index in Relation to Occurrence of Bronchial Asthma, Allergic Rhinitis and Other Parameters