Lichen planus
Lichen Planus. Review
Lichen planus je v klinické praxi poměrně časté a onemocnění, které postihuje nejen kůži a její adnexa, ale i slizniční povrchy. Významné je, že zejména v jejich kontextu pak může nabývat charakteru prekancerózy. Etiopatogeneze onemocnění není do současnosti zcela objasněna, ale předpokládá se, že mnohými rysy se blíží autoimunitním procesům. Onemocnění mívá nejednou chronický průběh a jeho úspěšná terapie může být v některých případech obtížná. Terapie zahrnuje lokální i systémové léky, včetně řady moderních léčiv, a vyžaduje interdisciplinární spolupráci. Vhodně vedená léčba a péče o tyto nemocné je bezpečná a přispívá k udržení dobré kvality života pacienta.
Keywords:
lichen planus – Skin – mucosa – adnexa – lichenoid reaction – pharmacotherapy – side effect
Authors:
L. Lacina; J. Štork
Authors‘ workplace:
Dermatovenerologická klinika Všeobecné fakultní nemocnice a 1. lékařské fakulty Univerzity Karlovy, Praha, přednosta prof. MUDr. Jiří Štork, CSc.
Published in:
Čes-slov Derm, 96, 2021, No. 1, p. 3-15
Category:
Reviews (Continuing Medical Education)
Overview
Lichen planus je v klinické praxi poměrně časté a onemocnění, které postihuje nejen kůži a její adnexa, ale i slizniční povrchy. Významné je, že zejména v jejich kontextu pak může nabývat charakteru prekancerózy. Etiopatogeneze onemocnění není do současnosti zcela objasněna, ale předpokládá se, že mnohými rysy se blíží autoimunitním procesům. Onemocnění mívá nejednou chronický průběh a jeho úspěšná terapie může být v některých případech obtížná. Terapie zahrnuje lokální i systémové léky, včetně řady moderních léčiv, a vyžaduje interdisciplinární spolupráci. Vhodně vedená léčba a péče o tyto nemocné je bezpečná a přispívá k udržení dobré kvality života pacienta.
Klíčová slova:
lichen planus – kůže – sliznice – adnexa – lichenoidní reakce – farmakoterapie – nežádoucí účinek
EPIDEMIOLOGIE LICHEN PLANUS
Lichen (ruber) planus je poměrně časté zánětlivé kožní onemocnění doprovázené zpravidla velmi intenzivním pruritem. Většinou je patrný časově omezený průběh onemocnění s tendencí k remisi v průběhu jednoho až dvou let. V případech s postižením sliznic či s folikulárním postižením má onemocnění sklon ke chronicitě.
Termín „lichen“ je v dermatologické nozologii zakotven dlouho, kontinuálně je užíván od dob klasiků, jako byl Ferdinand von Hebra. Termín sám se vztahuje k řeckému pojmenování pro lišejník (λειχηεν – leichen). Dnešní klinickou představu o onemocnění lichen planus lze patrně stopovat k Erasmu Wilsonovi (1869) [44]. Záhy byla ale definice onemocnění zpřesňována Weylem [42] a později i Wickhamem [43]. Dermatologická terminologie dlouho používala delší deskriptivní označení lichen ruber planus, později se prosadila tendence k unifikaci a zjednodušení na lichen planus, což může lépe vyhovovat i pro potřeby jiných oborů, zejména stomatologie.
Lichen planus je dermatology považován za poměrně běžné onemocnění. Přesná epidemiologická data týkající se incidence lichen planus v populaci ale poněkud překvapivě nejsou založena na robustních populačně konstruovaných souborech a většinou jsou jen nepřímo odvozována z retrospektivních analýz, zejména frekvenčních analýz diagnóz pacientů ošetřených v dermatologických centrech [35, 45]. Na základě extrapolace těchto frekvenčních údajů je odhadováno, že lichen planus postihuje méně než 1 % běžné populace. Literární údaje ale kolísají v intervalu 0,22–5,0 % a zejména vyšší údaje je pak lépe chápat právě jako frekvenci zastoupení v souborech dermatologických a dále i stomatologických pacientů. Naproti tomu frekvence ostatních slizničních forem (např. s postižením jícnu) udávaná literárně patrně spíše odráží obecnou klinickou poddiagnostikovanost této varianty než její skutečný výskyt [34].
Lichen planus postihuje kůži přibližně stejně často u obou pohlaví. Jen ojediněle byla u dospělých středního věku zaznamenána převaha postižení žen [12], v tomto případě ale byla primárně sledována orální slizniční manifestace.
Manifestace v dětství a přetrvávání i v seniu bývá vzácnější. Zejména u dětských pacientů byla v některých souborech zaznamenána převaha postižení chlapců či dívek [22, 40]. Kriticky nahlíženo, mají tyto studie spíše menší velikost souborů a vykazují i metodologické a definiční rozdíly, čímž je pro dermatologickou praxi výpovědní hodnota jimi referovaných dat snižuje. Prakticky implementovatelný je spíše fakt, že diagnóza lichenu a jeho variant se nedá vyloučit ani u dětí v mladším školním věku.
Vliv etnicity na výskyt lichen planus, popřípadě jeho variant, je literárně znám, nicméně data z různých studií jsou opět často obtížně souměřitelná. V tomto kontextu ale může zajímavě vyznívat například singapurská studie, kde v etnicky silně diverzifikované zemi výskyt u pacientů indického etnického původu opravdu převažoval nad frekvencí sledovanou u ostatních místních etnik (Číňané, Malajci, Kavkazané) [45]
KLINICKÝ OBRAZ LICHEN PLANUS NA KŮŽI
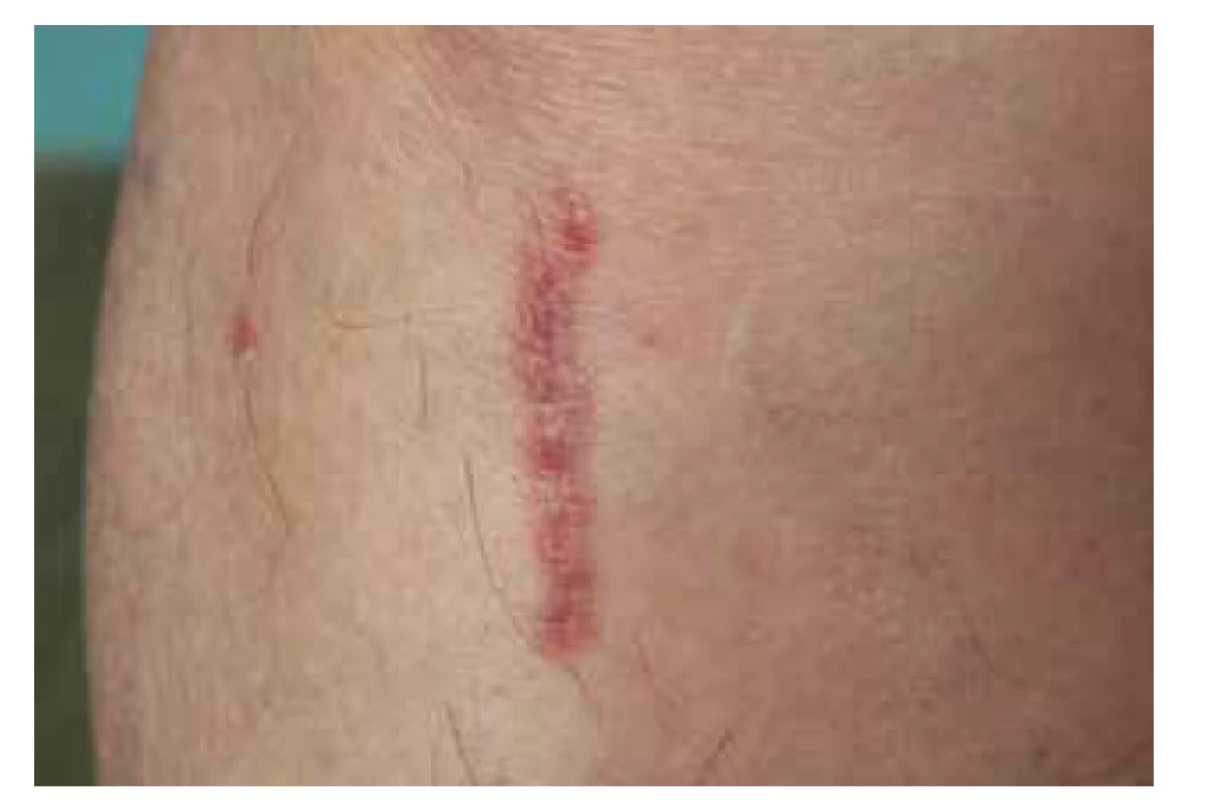
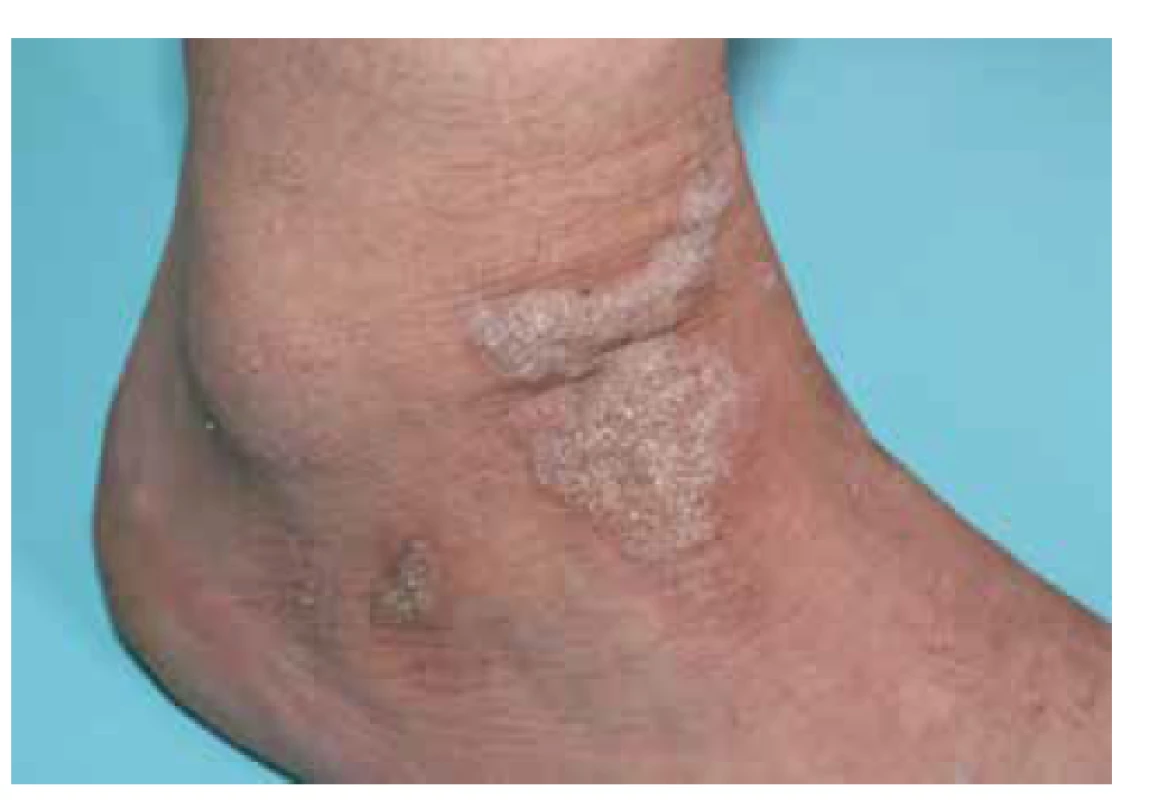
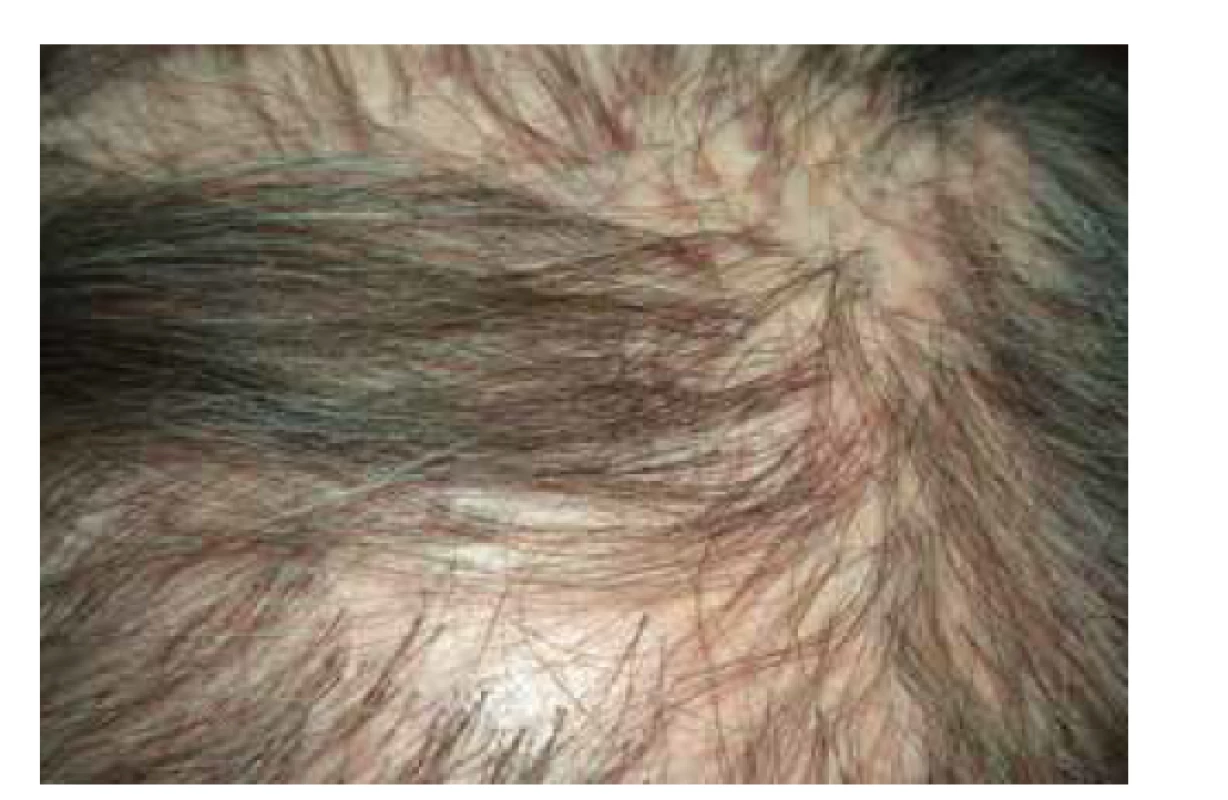
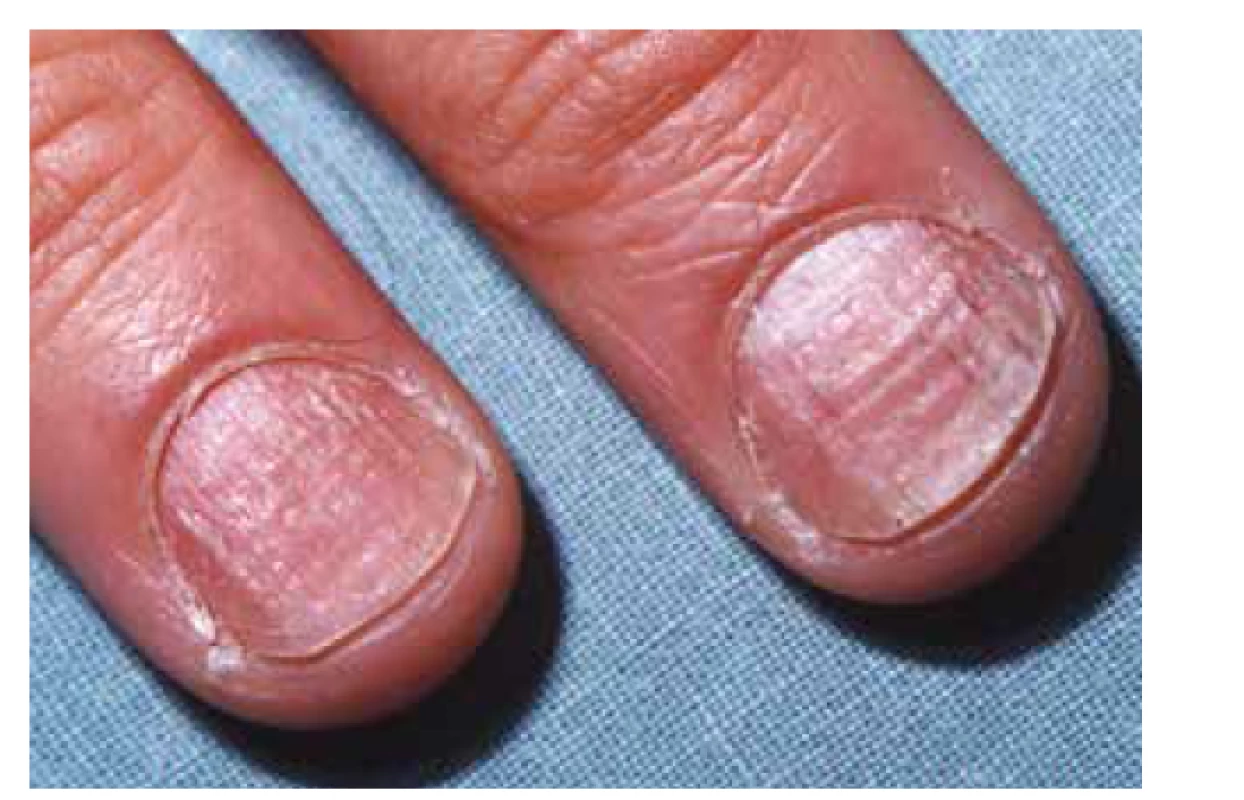
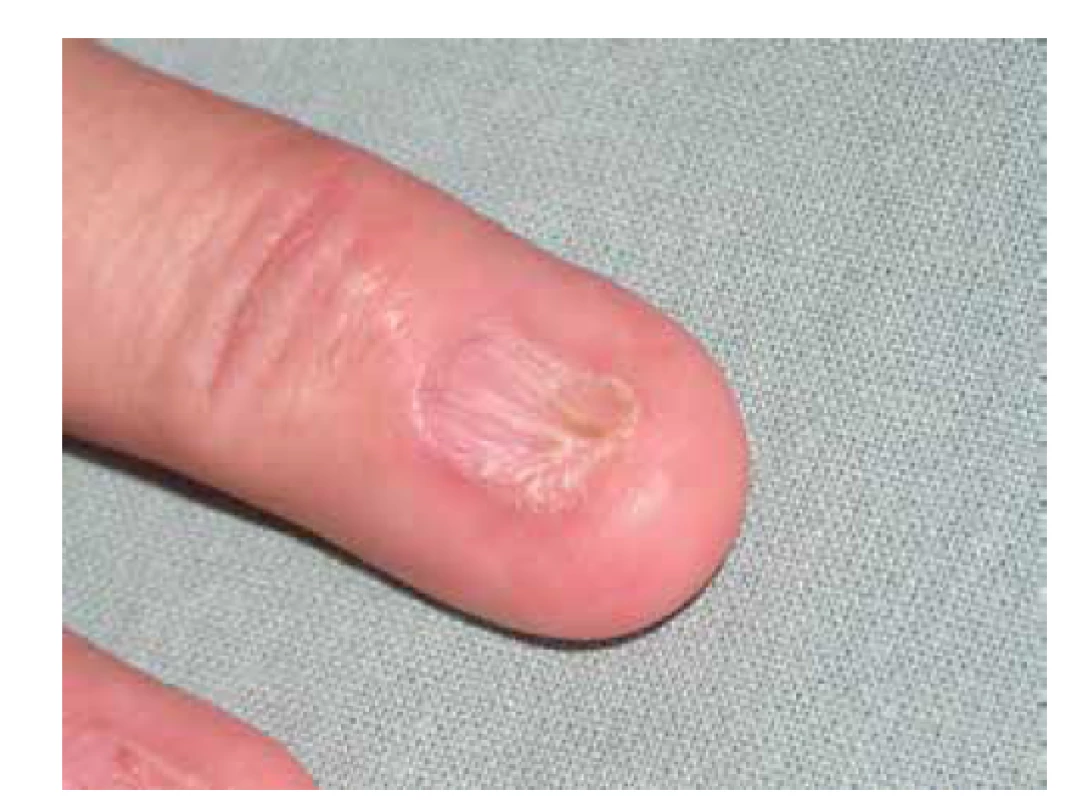
Klinický obraz je pro správné určení diagnózy lichen planus esenciální. Postižení bývá symetrické, predilekčními zónami jsou kůže zápěstí (obr. 1), sakrální krajina, nárty a přilehlá oblast hlezen (obr. 2). Generalizace onemocnění je relativně vzácná, ale není vyloučena. Kromě hladké kůže postihuje i kštici (lichen planopilaris – obr. 3), projevuje se i změnami na nehtech (lichen planus unguium – obr. 4).
Polygonální lesklé papuly místy s patrným bělavým žilkováním
povrchu (Wickhamovy strie).
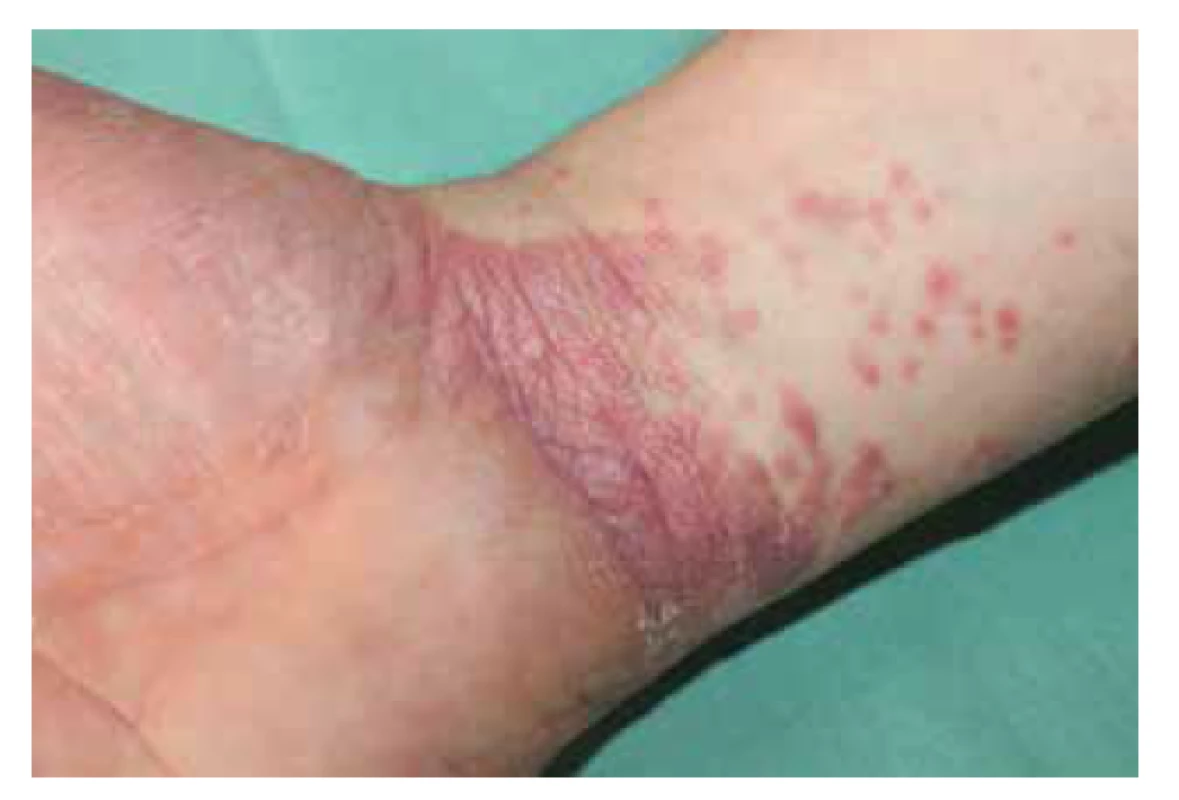
Klinickými projevy lichenu na kůži jsou papuly, ploché, červenohnědého koloritu, často lesklé, někdy postupně splývající až v rozměrnější ložiska. V nich pak nabývají typicky polygonálního tvaru a jejich měděně nahnědlá barva je zde přerušována šedavěbělavými liniemi (viz obr. 1). Tyto takzvané Wickhamovy strie korelují s histologicky patrnou hypergranulózou. V případě pochybnosti je vhodné Wickhamovy strie ozřejmit dermatoskopicky, jejich absence může spíše svědčit pro lichenoidní reakci vyvolanou léky.
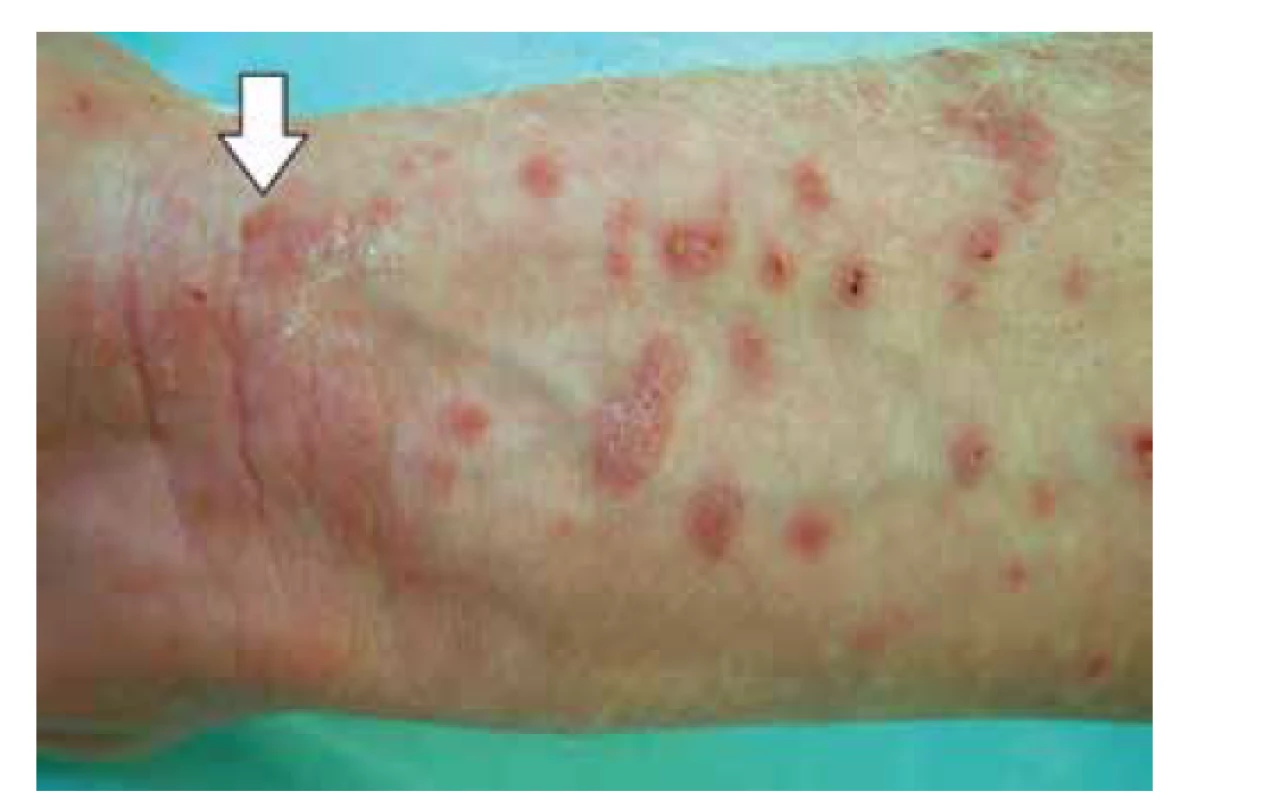
Někdy je patrná přítomnost Köbnerova (tzv. izomorfního) fenoménu, tedy rozvoj nových projevů v krátkém časovém odstupu, omezeného na místa předchozího porušení integrity kůže (obr. 5). Po odeznění akutní zánětlivé fáze často dlouhodobě přetrvávají typické hyperpigmentace (obr. 6).
Anglický akronym 6P shrnuje základní rysy a může napomoci identifikovat významné aspekty onemocnění. Dermatolog by se tedy měl v klinickém vyšetření soustředit na cílenou detekci těchto aspektů:
• Papuly
• Ploché
• Purpurové
• Polygonální
• Pruritické
• Plaky – postupné splývání v plošná ložiska (anglicky „plaques“)
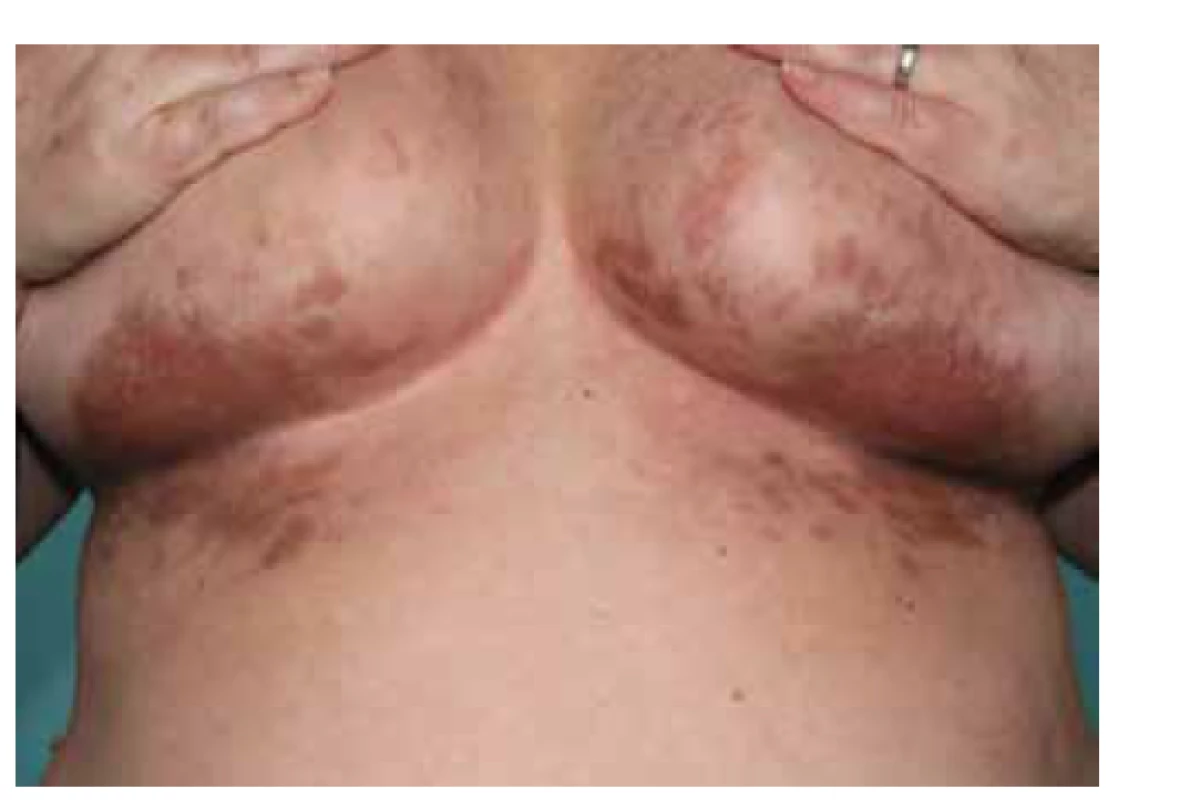
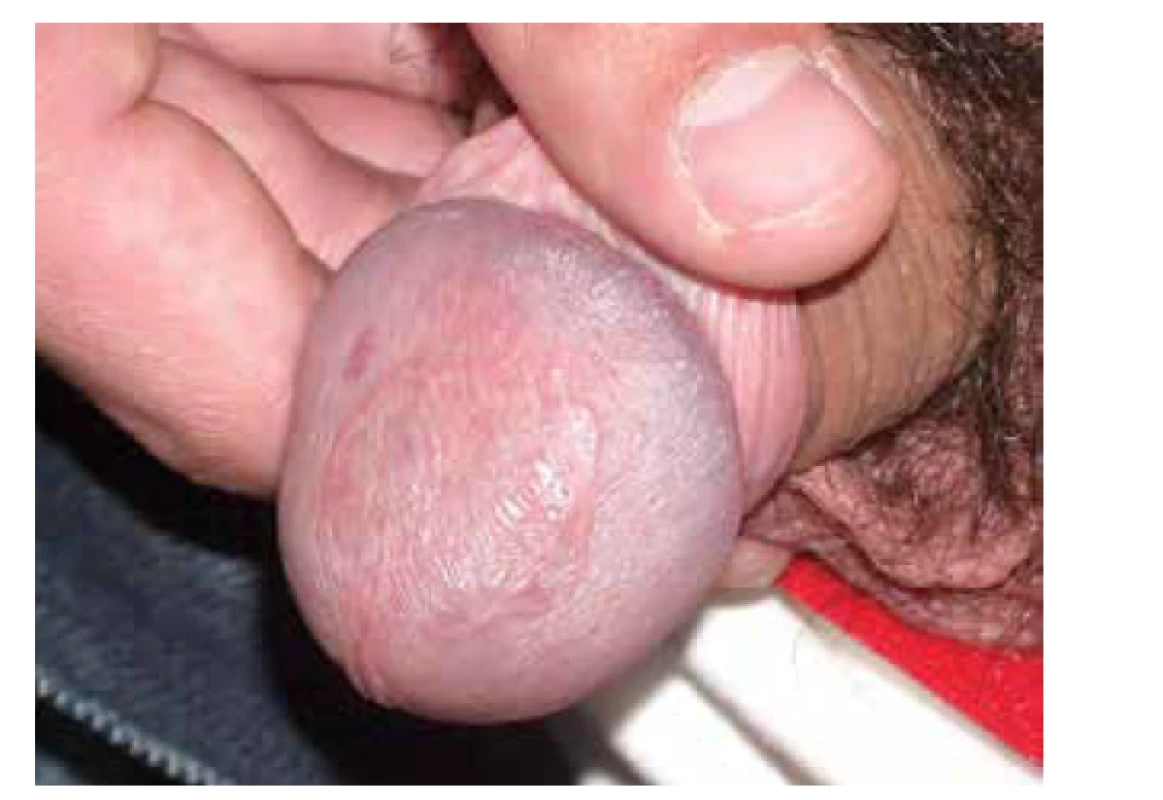
Lichen planus má řadu heterogenních klinických forem, v některých případech se dokonce překrývá i s jinými etiologickými jednotkami. Určitá heterogenita klinického nálezu umožňuje zvážit rozdílné aktivované patofyziologické mechanismy. Kromě výše uvedených forem je možno uvádět specificky formy jako lichen planus anulární (obr. 7), lineární, atrofický, hypertrofický (či verukózní) lichen planus (viz obr. 2). V ložiscích chronického onemocnění mohou někdy vznikat buly (lichen planus bullosus, obr. 8). Důležitá je varianta postižení s porušením integrity povrchu (lichen planus erosivus – obr. 9), tato je častější v kontextu sliznic, objevit se ale může i na dlaních a ploskách. Svou lokalizací je odlišný tzv. inverzní, či barevně nápadný lichen planus pigmentosus (viz obr. 6), na ozáření přístupné kůži lichen planus actinicus je častý zejména v subtropických a tropických krajinách.
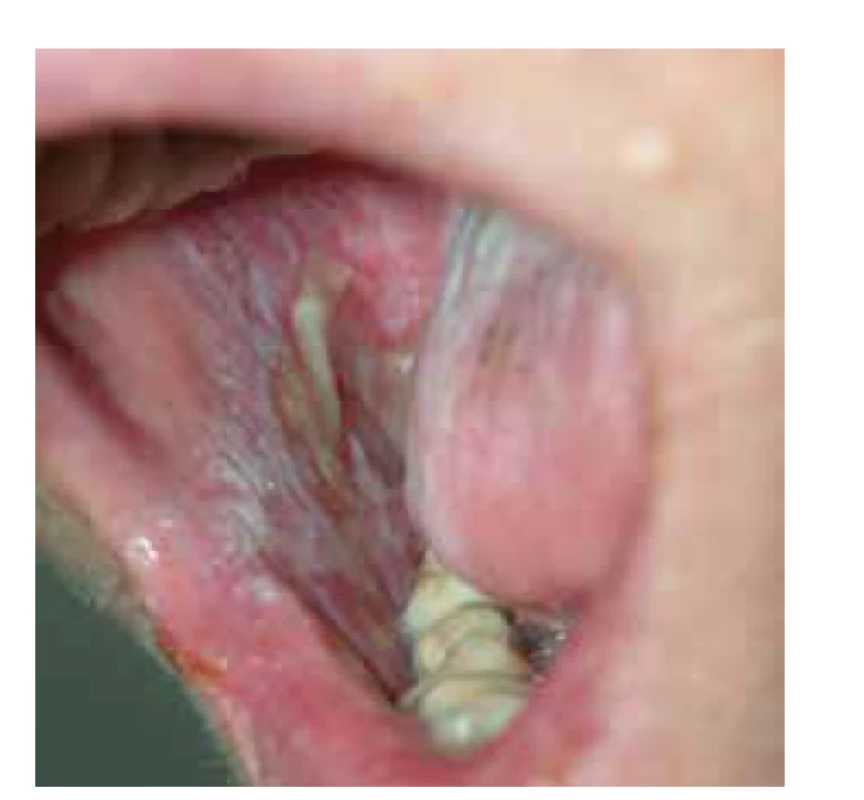
Postižení adnexálních struktur je dobře známé, ale je méně časté než postižení hladké kůže.
Lichen planopilaris může trvale poškodit vlasový aparát do té míry, že tento zaniká a vznikne ložisko jizvící alopecie (viz obr. 3). Literárně je známo nápadně více postižení u žen, je však otázkou, zda tento rozdíl skutečně biologický, či jsou v něm spíše reflektovány vlivy společenské a sociální. V alopetických jizevnatých ložiscích je nápadný perifolikulární erytém, jsou přítomny folikulárně vázané hyperkeratózy („trny“, či čepy). Běžně je postižena oblast vertexu a krajiny parietální. Rozsah postižení je variabilní, od solitárního ložiska až po rozsáhlý diseminovaný proces. Drobnější alopetická ložiska mohou někdy splývat za vzniku retikulárních alopetických oblastí. Někdy mohou v tomto terénu obklopeny jizevnatými pruhy přežívat trsy vlasů, jako je tomu u foliculitis decalvans. Dermatoskopicky může být patrné zmenšení počtu, či úplné vymizení folikulárních ostií a také perifolikulární erytém a šupiny, bělavé tečky, někdy kolem folikulů bývá patrné i pigmentové halo chápané jako posun pigmentu při jeho inkontinenci [13]. Postižení tváře či trupu je raritní. Až čtvrtina pacientů s lichen planopilaris může mít na těle klasické postižení typu lichen planus.
Je zvykem od tohoto klasického ložiskového lichen planopilaris odlišovat frontální fibrotizující alopecii a syndrom Graham-Little-Piccardi-Lasseur. Frontální fibrotizující alopecie postihuje jako pruhovitá alopecie zejména starší ženy, zejména postmenopauzální, typicky se projevující ustupující přední hranicí kštice. Syndrom Graham-Little-Piccardi-Lasseur je definován triádou jizevnaté alopecie v oblasti kštice, nejizevnané alopecie v oblasti třísel a axil a dále pak početnými po těle diseminovanými folikulárně vázanými lichenoidními papulami.
Postižení nehtů, lichen planus unguium, vede k výrazným změnám celého nehtového aparátu. Postižení se vyskytne asi u 10 % pacientů s kožním lichen planus, naproti tomu koincidence při postižení sliznic je spíše vzácná [27]. Nápadné je postižení nehtových plotének, kdy lze pozorovat jejich ztenčení, lomivost, rýhování, dolíčkování (viz obr. 4). Může být přítomna barevná změna lunuly, která následně nabývá červenou barvu. Deformace nehtu někdy vede k přerůstání proximálního nehtového valu a jeho srůstu s nehtovým lůžkem a vzniku dorzálního pterygia (obr. 10).
KLINICKÝ OBRAZ LICHEN PLANUS NA SLIZNICÍCH
Běžné je u lichenu kromě postižení kůže i postižení sliznic (lichen planus mucosae). Vyšetření slizničního postižení je relevantní při dermatologickém vyšetření ve všech případech a musí být pokládáno za standardní součást vyšetřovací procedury. Postižení sliznic nacházíme v místech dobře přístupných vyšetření, a sice nejčastější v dutině ústní a na genitálu [8]. Je ale nutno zdůraznit, že postižení se objevuje i v oblastech hůře přístupných vyšetření, a sice v anu, či na aborálních sliznicích trávicího traktu, zejména pak v jícnu.
Postižení dutiny ústní [7] se nejběžněji manifestuje změnami na bukální části sliznice ve vestibulum oris. V tomto případě je vhodné posoudit, zda je postižení typicky symetrické. Lichen se zde projevuje bohatě anastomozujícími bělavými proužky, které vytvářejí krajkovitou síť (viz obr. 9). S nižší frekvencí pak nalézáme změny i na dorzu a hranách jazyka, popřípadě a na gingivě. Zde pak častěji nalézáme i ulcerace, či sekundárně ulcerující ložiska. Většinou ušetřena bývá spodina dutiny ústní pod jazykem, rty a patro, ať již tvrdé, či měkké [19]. Klinicky je třeba sledovat cílenými dotazy citlivost dutiny ústní a diskomfort při žvýkání, nebo dokonce krvácení dásní po čištění chrupu.
Klinik při vyšetření může při správném zhodnocení postupovat podle bodového hodnocení klasifikace užívané stomatology (Andreasen [4]). Hodnotí se nález:
– retikulární kresby,
– papuly,
– ložiska,
– atrofie,
– buly,
– eroze.
Jednodušší je pak tříbodové schéma (Eisen [12]) hodnotící přítomnost projevů jako jsou:
– retikulární kresby,
– erytém,
– eroze.
Další, pro dermatologa neopomenutelnou extraorální slizniční manifestací lichenu, je postižení genitální (viz obr. 7). Klinicky je významné, že genitální a orální postižení se často vyskytuje současně. U žen gingivo-vulvo-vaginální asociace je přítomna až u 20 % pacientek vyhledávající primárně pomoc stomatologa, méně vyjádřená bývá koincidence postižení gingiv a penisu u mužů [31]. Toto poněkud převyšuje počet kožních komplikací odesílaných stomatologem k dermatologickému vyšetření.
Genitální postižení pacientů trpících lichenem je poměrně mnohotvárné [23]. Velký důraz je zde třeba klást na odlišení projevů lichen planus od jiných lichenoidních jednotek včetně lichen sclerosus et atrophicus. Toto může být zdrojem svízele nejen pro klinického dermatologa, ale i pro spolupracujícího patologa [11].
V posledních letech se však ukazuje, že v obraze lichen planus mucosae se dosud nevěnovala dostatečná pozornost postižení sliznice jícnu. Klinický dermatolog by si měl při anamnestickém šetření osvojit zásadu, že u pacienta s podezřením na lichen planus je nutné cíleně pátrat po velmi markantním, leč pro dermatologa snadno opomenutelném příznaku, jakým je porucha polykání, dysfagie [34]. V současnosti není rutinně doporučováno flexibilní endoskopické vyšetření, pokud je pacient prost těchto příznaků, ačkoli má kožní a jiné slizniční postižení. V uvedené německé studii bylo při endoskopii makroskopicky patrné postižení sliznice jícnu u 28 z 52 sledovaných symptomatických pacientů, histologicky dokladovatelné alespoň subtilní změny pak byly zachyceny dokonce u 45 z 52 pacientů.
V klinickém obraze souboru pacientů dominovali pacienti s orálním postižením lichen planus, což je možno chápat jako do jisté míry kontinuální patologický proces. Obdobně ale jako signifikantní, byť v menším rozsahu, bylo chápáno postižení genitální sliznice, popřípadě postižení vícečetné na kůži i sliznicích. Samostatné postižení sliznice jícnu, kde by v klinickém obraze dominovala pouze dysfagie bez zjevného postižení, bylo prokázáno pouze u jednoho pacienta v souboru.
Jako spíše raritní a v dermatologické literatuře i málo dokumentovaná je možnost postižení hrtanu. Změny v těchto ojedinělých případech zasahovaly do krajiny epiglotis a aryepiglotických valů, přičemž výrazné bylo i postižení sliznice dutiny ústní [30].
Postižení slizničních povrchů oka je rovněž považována za vzácné [29, 36]. Projevuje se zejména ve formě zánětu struktur víček, blefaritidy. Funkční postižení může být patrné jako nedostatek slz a suchost oka, xeroftalmie. Jizevnatá přestavba může poškozovat konjuktivální povrchy a začíná zejména na straně víčka, předcházet mohou erozivní změny. Rizikem je vznik synblefaronu. Je typické, že tyto okulární manifestace se objevují na pozadí postižení i jiných sliznic, zejména dutiny ústní a genitálu. Při jejich postižení není tedy jistě specializované oftalmologické vyšetření zbytečné.
Postižení ucha je rovněž literárně zmiňováno jako méně četná komplikace u pacientů s primárně kožním postižení [32]. I zde byla popsána převaha postižení žen ve středním věku. Projevy nejběžněji spočívaly v chronické otorey a zaznamenána byla i ztráta sluchu, méně často pruritus, tinitus, krvácení.
Problematika slizničního postižení u lichen planus je pro dermatologa poměrně svízelná. Platí totiž poměrně nepříjemná rovnice, že slizniční postižení může být přítomno až u tří ze čtyř pacientů s primárně kožními projevy [6]. Naopak pacienti s postižením primárně orálním, či genitálním takto jednoznačnou jistotu postižení i kůže mít nemusí.
HISTOPATOLOGIE
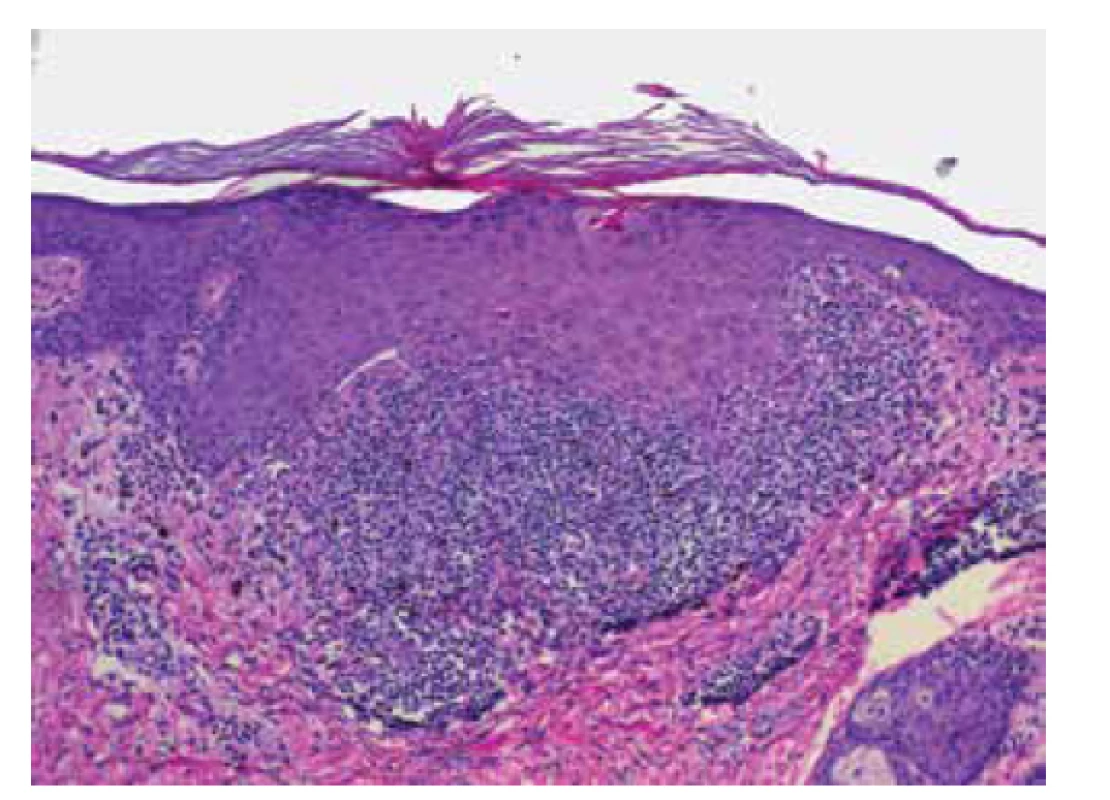
Klinická manifestace je často pro určení diagnózy dostatečná, ale v mnoha případech se vyplatí provedení biopsie [15]. Histologický obraz je totiž typický. Biopsie může být cenná i v klinicky netypických, či sporných případech. Epidermia je akantotická krytá ortohyperkeratózou s rozšířeným stratum granulosum, vykazuje vakuolární degeneraci bazální vrstvy s přítomností eozinofilních cytoidních (Civatteho) tělísek v junkční zóně (viz obr. 10). V přilehlém vazivu je patrný pruh mononukleárního infiltrátu pronikajícího do spodních vrstev epidermis s příměsí melanofágů.
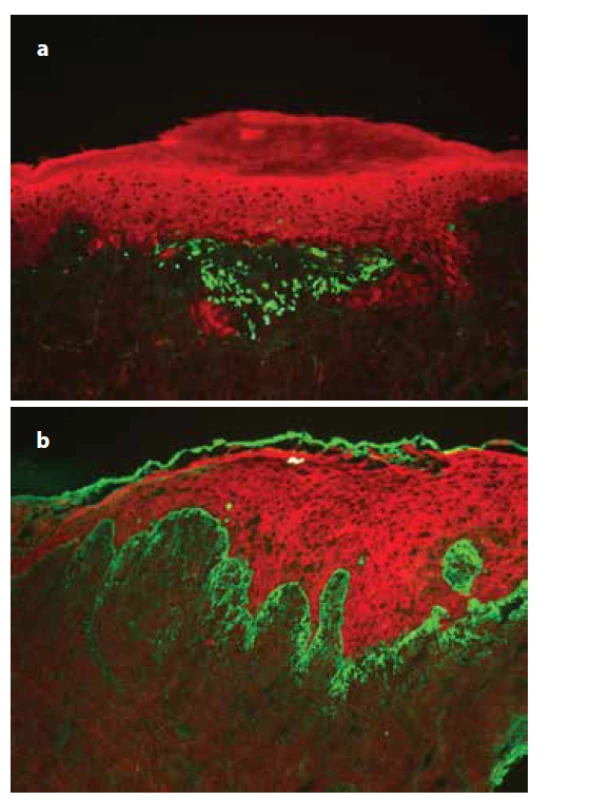
Biopsie bývá diagnosticky cenná, ale její výpovědní hodnotu může ještě podstatně zvýšit technika přímé imunofluorescence (zejména při potřebě odlišení bulózních dermatóz, či erythematodu). Imunofluorescenční nález typicky představuje pruhovitá cárovitá pozitivita fibrinogenových depozit podél dermoepidermální junkce (obr. 11). Nápadná mohou být tzv. koloidní tělíska (apoptotické keratinocyty vypadávající do dermis), která nespecificky retinují protilátky kterékoli třídy, zejména IgM (obr. 12a, b).
a) pruhovitá, cárovitá imunofluorescence fibrinogenu podél
bazální membrány,
b) IgM pozitivní cytoidní tělíska ve shlucích subepidermálně
V kontextu slizničního postižení je také třeba připomenout, že provedená biopsie z ulcerovaného projevu může zachytit klinikem neočekávanou malignitu. Všechny tyto aspekty je tedy třeba při léčbě pacienta mít na paměti.
ETIOPATOGENEZE LICHEN PLANUS
Etiopatogeneze lichen planus je do současné doby ne zcela objasněna a většina případů zůstává nakonec v kategorii idiopatické. Svou roli nepochybně sehrávají T lymfocyty, a lichen tak bývá považován za T buňkami zprostředkovanou autoimunitní chorobu [24]. Autoagrese je v tomto případě orientována na keratinocyty stratum basale. Toto může vysvětlovat podobnost s klinickými lichenoidními manifestacemi chronické reakce štěpu proti hostiteli (graft-versus-host reaction).
Autoantigen ale může vznikat vazbou například molekuly léčiva, a proto je tato varianta léky indukovaného onemocnění připomínajícího lichen planus označována jako poléková lichenoidní reakce. K obdobné reakci může vést onkologická léčba pomocí inhibitorů tzv. kontrolních bodů imunity (immune checkpoints), v kontextu dermatologie jde i o látky užívané například k léčbě maligního melanomu [26]. Z dalších vlivů se může uplatňovat například virová infekce (např. virus hepatitidy), popřípadě aplikace vakcíny (proti hepatitidě, méně proti tuberkulóze).
DIFERENCIÁLNĚ DIAGNOSTICKÁ ROZVAHA
Významná je pro správnou diagnostiku a léčbu lichen planus zejména pečlivá anamnéza a důsledná aplikace klinicko-patologické korelace [39]. Lichenoidní rysy totiž vykazuje mnohem širší skupina dermatóz, které musíme cíleně vyloučit. V tomto spektru je nutno uvádět například:
– lichenoidní reakci vyvolanou léky,
– benigní lichenoidní keratózu,
– lichen sclerosus (et atrophicus),
– lichen nitidus,
– lichen striatus.
Z nejběžněji v populaci užívaných léčiv mohou lichen nebo lichenoidní erupci spouštět léky ze skupiny betablokátorů, ACE inhibitorů, ale i kalciové blokátory, dále jsou významná i thiazidová diuretika, spironolakton, chinidin, entiepileptika, lithium, deriváty sulfonylurey, jodové preparáty včetně kontrastních látek, dříve v revmatologii populární soli zlata. U orální formy se ale uplatnit mohou i nesteroidní antirevmatika a alopurinol. Paradoxně na tento seznam patří i antimalarika.
Vyloučena není ani role expozice implantovaným materiálům (např. v záchovné stomatologii), dále pak chemikálie používané při fotografování.
Existuje i možnost diagnosticky a terapeuticky obtížné kategorie překryvu lichen planus s některou jinou autoimunitní chorobou. Zejména odlišení lichen planus bullosus od překryvného syndromu s bulózním pemfigoidem (tzv. lichen planus pemphigoides) může být klinicky komplikované. V případě lichen planus bullosus postihují buly chronická ložiska, a to zejména u mladších pacientů (již od 4. dekády života), u lichen planus pemphigoides puchýře vznikají i na kůži lichenem nepostižené. Imunofluorescence potvrzuje lineární depozita IgG a C3 složky komplementu v zóně bazální membrány v případě probíhajícího pemfigoidu.
Obdobně se mohou v nálezu kombinovat rysy jak lichen planus, tak současně i lupus erythematodes. V klinickém nálezu bývají přítomny lichenoidní až verukózní léze, zejména na hlavě, krku a horních končetinách. Histologický nález kombinuje rysy obou chorob.
LICHEN PLANUS JAKO PREKANCERÓZA
Lichen planus, zejména jeho ulcerativní slizniční varianta, je tradičně považován za významnou prekancerózu. Premaligní potenciál, zvláště u slizničního postižení, je odhadován na celoživotní riziko kolem 1 % [1]. Tento údaj byl však opakovaně jak rozporován, tak i později opět potvrzován [16, 18]. Zdůrazňovány byly etiopatogenetické aspekty oxidativního stresu doprovázející zánětlivé onemocnění, jako například indukce NO-syntázy, což může vést k oxidativnímu poškozování DNA a zvýšené akumulaci proteinu p53, či jeho mutaci. V dnešním minimalistickém chápání konceptu karcinogeneze je pak kladen důraz na dysregulaci cytokinové sítě ze strany infiltrujících T lymfocytů, ale i poškozovaných keratinocytů a reaktivně změněných fibroblastů.
Naproti tomu asociace lichen planus genitalis a spinocelulárního karcinomu vulvy je v posledních letech některými autory zpochybňována [11]. Retrospektivní analýza 43 případů HPV negativních tumorů vulvy ukázala, že u 95 % z nich byly sice přítomny lichenoidní změny, ale tyto byly ve výsledku klasifikovány jako lichen sclerosus. Jednalo se o tumory v oblasti labia minora, labia maiora, periklitoridální oblasti, ale bez zasažení vestibulum vaginae. Poněkud znepokojující v této australské studii byl fakt, že pouze u 42 % případů byl lichen sclerosus znám a potvrzen v klinické dokumentaci před finální radikální resekcí. Naproti tomu nebylo v žádném z těchto případů histopatologicky potvrzeno postižení slučitelné s diagnózou lichen planus, lichen planus erosivus či lichen planus hypertrophicus. Tento nevelký publikovaný soubor shromážděný v jednom centru tedy může upozorňovat na nutnost interdisciplinárního přístupu k pacientům se zánětlivými chorobami sliznic a neoplaziemi v oblasti genitálu. Autoři této studie upozorňují na možnosti záměny lichen planus a diferencované vulvární intraepitelové neoplazie (Differentiated vulvar intraepithelial neoplasia, dVIN). Tento nález (dVIN) podle jejich závěrů byl přítomen u 40 % jejich pacientek.
Obdobně u penilních karcinomů je známa spíše asociace s lichen sclerosus, byť případy vycházející z lichen planus verrucosus byly publikovány [3].
Asociace s čistě kožním spinocelulárním karcinomem je také udávána, ale je vzácnější. Možná je zejména u chronického hypertrofického lichen planus a byla vícenásobně publikována [9, 17]. Jednoznačně je tedy vhodné pacienty s chronicky probíhající chorobou dispenzarizovat a kontroly zaměřit i na včasnou detekci možné vznikající malignity.
LICHEN PLANUS A ASOCIACE S VÝZNAMNÝMI
CHOROBAMI
Poměrně často je zmiňována asociace lichen planus s některými virovými infekcemi, zejména hepatitidou C [2]. Tento vztah byl dokumentován jen v některých populacích (Středomoří, USA, Japonsko), v jiných se statisticky významná vazba nepotvrdila (Velká Británie, Francie). Indikace vyšetření na přenosná onemocnění tedy je dána spíše na základě obecné anamnézy a dále pak u chronických případů.
Spojitost lichen planus a diabetes mellitus byla historicky rovněž opakovaně sledována, ale do současnosti neexistuje podle metaanalytických studií pro tuto asociaci jednoznačný a silný důkaz [28]. Obdobně na kazuistických sděleních a spíše nevelkých souborech byla shledávána koincidence lichenu s hypothyreózou, dyslipidémií, střevními záněty, metabolickým syndromem, rozličnými autoimunitními chorobami [20].
Lichen planus je onemocnění, které může mít výraznou psychosomatickou komponentu, která může vést ke zhoršení viditelných projevů. Současně je třeba mít na paměti, že u těchto pacientů se poměrně často, bez ohledu na demografické, či biologické charakteristiky, objevuje i klinicky významná deprese a sklon k anxióznímu chování [33]. Toto nastavení pacienta je třeba brát v potaz a být si vědom z něj možných plynoucích komplikací, zejména pak u chronických případů.
CÍLE LÉČBY A OBECNÉ PRINCIPY
Lichen planus je onemocnění doprovázené často silný pruritem, což snižuje kvalitu života pacienta [33]. Významný může být v tomto ohledu zejména vliv na kvalitu spánku [41]. Pro pacienta je z estetických důvodů často nezanedbatelná i nápadná pigmentace po odeznění aktivní fáze onemocnění. Při postižení sliznice dutiny ústní erozivní formou lichenu přichází i komplikace s příjmem potravy a tekutin. Značný dopad na kvalitu života má i postižení genitálních sliznic [21]. V případech zejména slizničního postižení je třeba myslet i na možnou malignizaci a vznik spinocelulárního karcinomu na podkladě této prekancerózy uznávané i WHO. Cílem léčby je tedy potlačení trvající zánětlivé reakce, utlumení subjektivních obtíží pacienta a prevence jejích možných následků v dlouhodobém časovém horizontu. V naprosté většině případů je léčba pacienta vedena jako plně ambulantní.
Lokální terapie lichen planus
Lokální terapie lichen planus představuje jednoznačně základní, osvědčený i bezpečný terapeutický přístup [5, 37]. V současné době existuje několik typů léčiv, která mají prokázanou účinnost i v lokálním podání. Problémem volby je ale v této oblasti absence větších srovnávacích klinických studií provedených na významném počtu pacientů a s respektem k správnému vedení klinické studie. Hierarchizace jednotlivých léčebných postupů tedy je obtížná a jednotlivé třídy léčiv zpravidla nejsou podpořeny robustním doporučením.
Při léčbě kožních projevů přicházejí tedy do úvahy lokální kortikosteroidy, kalcineurinové inhibitory, analoga vitaminu D. In extenso lze připočíst k těmto lokálním postupům i fototerapii, či její kombinaci s farmaky.
Léčba lokálními kortikosteroidy při lichen planus je jednoznačně nejběžnější a obecně respektovanou modalitou. Léčba se opírá o protizánětlivý efekt kortikoidů, důležitá je rovněž určitá redukce pruritu, která může být přímým, ale i nepřímým následkem jejich účinku. S ohledem na klasifikaci kortikoidů pro lokální použití přichází u lichen planus v úvahu zejména třída vysoce účinných až ultrapotentních zástupců. Data vycházející z metaanalýz ale poukazují na poměrně slabé a nepočetné předložené důkazy svědčící o efektivitě kortikoidů při léčbě lichen planus, nicméně do současnosti si drží na doporučeném schématu pozici léku první volby. Dosažený efekt je závislý do jisté míry nejen na konkrétní zvolené látce a její koncentraci, ale i na vehikulu a způsobu aplikace. Mast považujeme vždy za výrazně efektivnější formu léčiva než krém o identické koncentraci účinné látky.
Například klobetazol propionát (0,05%) ve spojení s okluzivním ošetřením byl nejen vysoce účinný, ale k remisi bylo průměrně potřeba jen 2–3 týdnů léčby.
Obdobně klasifikované látky jako betametason dipropionát (0,05%) a bethametason valerát (0,1%) vykazují literárně velmi dobrý efekt u bezmála tří čtvrtin pacientů. Při použití slabších kortikoidů jako například flucinolon acetonidu a triamcinolon acetonidu (0,1–0,5%), bylo dosaženo dobrého klinického efektu ale jen u méně než třetiny léčených s kožním postižením.
U nepříliš početných hypertrofických lézí je možné zvážit i intralezionální aplikaci kortikoidní suspenze (methyl-prednisolon acetát dostupný jako suspense 40 mg/ml, dříve populární triamcinolon hexacetonid je registrován pouze pro intraartikulární podání v koncentraci 20 mg/ml). Opich je poměrně bolestivý, a proto je výhodné smísit suspenzi triamcinolonu s roztokem lokálního anestetika (například trimekain hydrochlorid 1% v poměru 1 : 1 až 1 : 3 ve prospěch anestetika). Snížením koncentrace (10 mg/ml) se také lze vyhnout nežádoucím účinkům kortikoidu. Při intralezionální aplikaci raději nepřekračujeme dávku po zředění 0,1–0,2 ml/cm2. I zředěná suspenze je poměrně hustá a injekce vyžaduje velkou opatrnost a adekvátní průměr jehly.
Pro léčbu lichenu postihujícího sliznici dutiny ústní [25] mohou být kortikoidy aplikovány ve formě roztoku (pro výplach), což je však málo efektivní způsob penetrace. Lépe je zvolit kortikoid ve formě gelu nebo přímo mukoadhezivních extern (např. pasty). Kromě magistraliter je dexamethazon acetonid obsažen v koncentraci 1 mg účinné látky na 1 g orální pasty i jako hromadně vyráběný prostředek dostupný v některých zemích.
Kalcineurinové inhibitory [25] představují u mnoha dermatologických onemocnění velmi vhodnou alternativu k tradiční kortikosteroidní léčbě. Mechanismem účinku je inhibice kalcineurin fosfatázy, která je kritickým stupněm v regulaci T buněčné zánětlivé odpovědi. Tímto schématem se inhibitory této signální dráhy potenciálně kvalifikují i při léčbě lichenu. Dobře dokladované je efektivní působení kalcineurinových inhibitorů při léčbě slizniční formy lichenu. Pro podporu léčby kožního postižení nejsou doposud shromážděna dostatečně robustní data a jejich využití se opírá o publikované případy či jejich série. Metaanalýzy upozorňují, že na toto téma je dosud provedeno nedostatečné množství kvalitně navržených klinických studií, a proto je síla důkazů pro účinnost kalcineurinových inhibitorů pro léčbu lichenu dosud hodnocena jako nízká.
V úvahu přichází užití látek, jako je pimekrolimus (krém s 1 % účinné látky) a tacrolimus (mast s 0,1 % a nebo 0,03 % účinné látky). Obě látky jsou v čase publikace této monografie oficiálně registrovány, ale jsou primárně indikovány pro léčbu atopické dermatitidy.
Literární zdroje udávají, že při aplikaci dvakrát denně se dosáhlo velmi dobrého zlepšení již v průběhu prvního měsíce léčby. Popsána je i dlouhodobá aplikace v řádu měsíců u hypertrofických ložisek. Ve srovnání s kortikoidy nejsou dosahované výsledky významně lepší. Je potřeba myslet na pálení a pruritus doprovázející běžně aplikaci těchto látek. Nutná je rovněž důsledná fotoprotekce. Aplikace byla účinná u orálního postižení [25], preferována by ale měla být aplikace v orální bázi (na trhu jsou t. č. dostupné preparáty pouze pro kožní použití).
Do kategorie kalcineurinových inhibitorů patří také cyklosporin A. V České republice (ČR) v této formě pro lokální aplikaci dostupná je pouze jako oftalmologikum, či suspense pro orální podání (s preskripčním a indikačním omezením pro jiné choroby). V terapii lichen planus byl popsán jeho příznivý efekt při lokálním podání u hypertrofického lichenu na kůži ve spojení s okluzivní technikou ošetření. U orálního postižení byly používány výplachy roztokem s obsahem cyklosporinu A (5 ml roztoku o koncentraci 100 mg/ml, 5 minut, 3krát denně).
Deriváty vitaminu D3 jsou další skupinou látek pro lokální terapii s imunomodulačním efektem. V ČR je dostupný calcipotriol (gel 0,05%) a takalcitol (mast 4,17 µg/g). V tomto případě nejsou signifikantní rozdíly ve srovnání s betametason valerátem (0,1%) při aplikaci dvakrát denně po 12 týdnech. Pro kombinaci s kortikoidy (dostupná fixní kombinace na trhu) popřípadě UV zářením nejsou dostupná zatím data. Nežádoucí účinky, zejména pruritus, byl ale častěji spojen s podáváním kalcipotriolu, což přispívá k horší toleranci léčby analogy vitaminu D3. Obě látky jsou v čase publikace této monografie oficiálně registrovány, ale jsou primárně indikovány pro léčbu psoriázy.
K lokální terapii patří i fototerapie a fotochemoterapie. Terapie ultrafialovým světlem (UVB 311) je považována za vhodnou modalitu ke zvážení, před přistoupením k terapii systémové. Dostupná data prokazují, že při světloléčbě kožních projevů lichen planus je dosahováno dobré odpovědi a podle některých autorů jsou v randomizované klinické studii výsledky dokonce lepší než u pacientů léčených systémovou kortikoterapií (prednisolon podávaný v nízké dávce po dobu 6 týdnů). Zvýšení účinku, podle literatury, je možné dosáhnout kombinací s psoraleny (ať již lokálními ve formě „PUVA koupele“, či systémově podanými). V dlouhodobém časovém horizontu se ale iniciálně lepší efekt PUVA oproti UVB nemusí udržet.
Podpůrná lokální léčba anestetická sehrává svoji roli zejména při postižení sliznic dutiny ústní u erozivní formy onemocnění. Zlepšují toleranci pacienta a usnadňují příjem tekutin a potravin. Lokálně lze aplikovat zejména gely s obsahem až 2% prokainu, či lidokainu (často ve formě magistraliter připravovaného tzv. prokainového želé). Potenciálním rizikem je systémové vstřebávání látek a senzitizace. Omezeny ale mohou být také reflexy v dutině ústní (polykací a dávivý), což může vést k riziku aspirace.
Podpůrná léčba má rovněž zabránit bakteriální kontaminaci erodovaných ploch a usnadnit jejich hojení. Používány mají být zejména velmi měkké zubní kartáčky a nedráždivé zubní pasty a vody bez příchuti. U pacientů nosících snímatelné zubní náhrady je potřebná dokonalá hygienická péče a dekontaminace.
Systémová terapie lichen planus
Systémová terapie lichen planus [38] má být vždy rezervována pro pacienty, u kterých bezpečnější lokální terapie není účinná, popřípadě by ji neumožňoval rozsah onemocnění [14]. Fototerapie má být rovněž zvažována jako alternativa systémové léčby.
Častým prostředkem systémové terapie lichen planus jsou v dermatologické praxi zejména systémové kortikoidy. V úvahu přichází zejména pulzní terapie (například methylprednisolon intravenózně po tři po sobě jdoucí dny, zpravidla 250 mg/den; uváděny jsou ale literárně dávky až kolem 1 g/den). Alternativně lze použít depotní intramuskulární podání (methylprednisolon acetát 0,5–1 mg/kg). Pulzní terapii lze opakovat (zpravidla měsíčně), což může podpořit a usnadnit hojení na stávající lokální terapii. Kontinuální léčba kortikoidy podávanými per os je rovněž možná, byť jistě není metodou první volby. Prednison v dávce 0,5 mg/kg/den podávaný po dobu 8 týdnů sice znamenal u téměř 70 % pacientů kompletní a u 26 % částečnou remisi lichen planus. Vysazení léčby však vede k častým relapsům onemocnění. Léčba je také zatížena nežádoucími účinky dlouhodobého podávání kortikoidů.
Další z imunosupresivně působících léčiv uplatňovaných u lichen planus je analog kyseliny listové, metotrexát. Podávána je k dosažení efektu u lichen planus relativně nízká dávka, tj. množství 10–20 mg 1krát týdně. Metotrexát byl ve srovnání s kortikoidy v dávce 10 mg/týdně obdobně efektivní, ve vyšším dávkování (15–20 mg/týdne) pak byl dosažený efekt za 20–24 týdnů dokonce vyšší než u prednisonu a bylo současně nižší riziko recidivy po jeho vysazení. Rovněž nežádoucí účinky jsou u metotrexátu menší než u kortikoidů. Metotrexát může být podáván v jedné dávce týdně, nebo podle klasického Weinsteinova schématu (3 identické dávky po 12 hodinách). Následuje další den podání kyseliny listové jako antidota. Dávka metotrexátu může být postupně zvýšena, pokud během měsíce není dosaženo na nízké dávce klinického efektu. Metotrexát má velmi početné lékové interakce, na něž je třeba pamatovat. V průběhu léčby je vhodné monitorování krevního obrazu a jaterních testů.
U ostatních imunosupresivně působících léčiv užívaných v dermatologii existují jen omezené zkušenosti opřené převážně o kazuistická sdělení. V současné době nejsou tato léčiva registrována k léčbě lichenu.
Azathioprin představuje alternativu kortikoidů při imunosupresivní léčbě. Dávka 50 mg 2krát denně po dobu 1–3 měsíců byla spojena s remisí onemocnění u pacienta. Azathioprin byl podáván u lichen planus jako léčivo umožňující snížit dávku paralelně podávaných kortikoidů.
Cyklosporin A v systémové terapii lichen planus je znám jen z nevelkých souborů pacientů. Jeho užití bylo spojeno s dobrým efektem po měsíci terapie (5 mg/kg/den), ale relapsy byly časté po ukončení terapie.
Mykofenolát mofetil v dávce 1 g 2krát denně byl rovněž kazuisticky uváděn jako efektivní léčba lichen planus.
Antimalarikum hydroxychlorochin je dostupnou systémovou léčebnou metodou. Klinickou odpověď lze očekávat podle literárních údajů až u 70 % pacientů. V této indikaci bylo podáváno 200–400 mg hydroxychlorochinu denně po dobu 6 týdnů až 6 měsíců. Efekt, i u nižších dávek, se dostavuje často již během 2 týdnů a může být posílen kombinací s lokálními kortikoidy. Před zahájením dlouhodobého podávání je nutné pečlivé oftalmologické vyšetření zaměřené na zrakovou ostrost, centrální zorné pole, barevné vidění a oční pozadí. Toto je vhodné nutné opakovat 1krát ročně.
U pacientů léčených dlouhodobě musí být pravidelně sledován kompletní krevní obraz a v případě výskytu abnormalit musí být léčba hydroxychlorochinem přerušena. Všichni pacienti léčení dlouhodobě musí podstupovat pravidelná vyšetření funkce kosterního svalstva a šlachových reflexů. Pokud se vyskytne slabost, léčba musí být přerušena.
Ostatní rizika užívání jsou relativně vzácná (jmenovitě chronická kardiální toxicita, rozvoj kardiomyopatie, hypertrofizace komor, raménková blokáda/atrioventrikulární blokáda, léčivem indukovaná hypoglykémie, porucha funkce jater a ledvin, přecitlivělost na chinin, deficitem glukoso-6-fosfát-dehydrogenázy), a proto jsou antimalarika považována za efektivní a bezpečnou systémovou léčbu lichen planus.
Retinoidy v klinické randomizované studii terapie lichen planus, podávané v denní dávce 30 mg po dobu 8 týdnů, vykázaly (ve srovnání s placebem) dobrý účinek u dvou třetin pacientů. Toto schéma bylo spojeno s běžnými nežádoucími účinky retinoidů (suchost kůže a sliznic, výpadávání vlasů atd.). Pro kombinaci s jinými léčebnými postupy nejsou podány přesvědčivé důkazy.
Antibiotika představují velmi heterogenní skupinu léčiv, která v mnoha případech kromě svého antibakteriálního účinku působí i imunomodulačním efektem.
Metronidazol byl použit pro léčbu lichen planus na několika menších souborech pacientů. Při léčbě perorálním metronidazolem (250 mg 3krát denně, či 500 mg 2krát denně) bylo dosaženo významné úlevy od pruritu až u 75 % pacientů a výrazného klinického zlepšení či kompletního zhojení, u 40–68 % nemocných po 2 měsících léčby. Systémová léčba metronidazolem nemusí být však účinnější než lokální léčba (např. bethametasonem).
Opatrnosti je třeba zejména u pacientů s těžkou poruchou funkce jater, kdy hrozí kumulace léčiva v plazmě. U pacientů léčených metronidazolem se vyskytly záchvaty křečí a periferní neuropatie projevující se pocity necitlivosti a parestéziemi končetin. Metronidazol má být podáván s opatrností pacientům s krevními dyskraziemi, a to i dříve proběhlými. U těchto pacientů mají být před zahájením léčby metronidazolem a během ní prováděny kontroly počtu leukocytů a jejich diferenciálního obrazu, a to zvláště při nutnosti opakovaní léčby metronidazolem. Během léčby metronidazolem nesmí pacient konzumovat alkoholické nápoje.
Doxycyklin je tetracyklinové antibiotikum, jehož imunomodulační efekt je uváděn u řady dermatologických onemocnění. Podávání doxycyklinu v dávce 100 mg 2krát denně po dobu 6 měsíců ale nevedlo k statisticky signifikantnímu zlepšení u pacientů trpících lichen planus.
Dapson, sulfonamid s antimikrobním účinkem, byl podáván při léčbě lichen planus v dávce 200 mg po dobu 16 týdnů. Kompletní remise byla pozorována asi u dvou třetin pacientů. Lék má početné nežádoucí účinky a úroveň důkazu o efektivitě této léčby je u lichen planus považovaná za velmi nízkou. Informaci o efektu u lichen planus lze spíše v současnosti chápat jako absenci dermatologické kontraindikace této terapie, pokud má být iniciována z jiné indikace. Lék je v ČR toho času dostupný pouze jako mimořádný dovoz.
Nízkomolekulární hepariny (např. Enoxaparin) jsou uváděny jako systémová léčba u lichen planus spíše kazuisticky, či na malých souborech pacientů, a to s velmi variabilními výsledky. Pro jejich pravidelnou indikaci tedy nebyl předložen dostatek důkazů a není ji tedy možno považovat za odůvodněnou, pokud pacient neselhal např. na kortikoidech a metotrexátu. Metotrexát je rovněž podle provedeného klinického srovnávání považován za lepší terapeutickou volbu než enoxaparin.
Sulfasalazin (dávka 1,5–3,0 g denně po dobu 4 týdny až 14 měsíců) byl studován jako účinná léčba na menších souborech pacientů a dosaženo bylo léčebné odpovědi až u 70 % pacientů. Pozorovány byly ale i četné relapsy onemocnění, odpověď na terapii byla ale zachována. Lék má početné nežádoucí účinky a úroveň důkazu o efektivitě této léčby je u lichen planus považovaná za velmi nízkou. Informaci o efektu u lichen planus lze spíše v současnosti chápat jako absenci dermatologické kontraindikace této terapie, pokud má být iniciována z jiné oficiální indikace.
Thalidomid (100–300 mg denně po dobu 1–3 měsíců) byl zkoušen spíše kazuisticky u pacientů s lichen planus a dosaženo bylo částečné odpovědi, či kompletní remise v přibližně dvou třetinách případů. Úroveň důkazu o efektivitě této léčby je považovaná za velmi nízkou. Na lék se vztahuje indikační omezení. Informaci o efektu u lichen planus lze tedy spíše v současnosti chápat jako absenci dermatologické kontraindikace této terapie, pokud má být iniciována z jiné oficiální indikace.
Griseofulvin a Itrakonazol jsou uváděny u systémové léčby lichen planus na základě spíše kazuistických sdělení a malých souborů pacientů. Jejich efekt byl v historických studiích lepší než u placeba, ale byl horší než v kontrolní skupině léčené antimalariky. Předpokládá se, že případný efekt se odvíjí od obecně protizánětlivého (tj. off-target) působení účinné látky. Pro jejich pravidelnou indikaci tedy nebyl předložen dostatek důkazů a není ji tedy možno považovat za odůvodněnou.
Biologika nejsou v čase publikace této monografie registrována k léčbě lichen planus. Existují však převážně kazuistická sdělení, která demonstrují jejich možný příznivý efekt. S přihlédnutím k jejich známému mechanismu účinku, mohou v budoucnosti přicházet do úvahy v refrakterních případech po vyčerpání předchozích možností léčby. Tato možnost byla dokladována u pacientů s generalizovaným lichen planus například u adalimumabu (40 mg s. c. každé dva týdny, nebo 80 mg s. c. v první dávce následované 40mg s.c. každé další 2 týdny), efalizumabu (0,7 mg/kg/týden), alefaceptu (50 mg i. m. po dobu 12 týdnů). U pacientů došlo k výraznému zlepšení lokálního nálezu a vymizení pruritu, efekt u některých přetrvával i po ukončení léčby. Naproti tomu po podávání rituximabu byly sledovány pozitivní odpovědi, ale i zhoršení nálezu.
Z novějších léčiv jsou zprávy o příznivém působení apremilastu (elektivního inhibitoru fosfodiesterázy 4 – PDE4) na orální formy onemocnění či unhibitorů Janus kináz [10].
Podpůrná systémová léčba může zahrnovat zejména antihistaminika (například hydroxizin) omezující kožní pruritus spojený s lichen planus, popřípadě analgetika ke ztišení bolestivých projevů zejména slizničních forem postižení.
KONCEPT MULTIDISCIPLINARITY PŘI PÉČI
O PACIENTY S LICHEN PLANUS
Pacient trpící lichen planus by měl být iniciálně vždy zhodnocen dermatologem. Klinický obraz může být v mnoha případech dostatečný pro ustanovení diagnózy a zahájení léčby. V případech zatížených nejasností klinického nálezu je bezpochyby indikována probatorní biopsie s výhodou rozšířená o imunofluorescenční vyšetření.
V případech s manifestací v dutině ústní je vhodné zhodnocení nálezu stomatologem. Péče stomatologa a pravidelná dentální hygiena je nepostradatelnou součástí péče při postižení dutiny ústní. V případě genitálního postižení žen je vhodné gynekologické vyšetření, genitální postižení mužů je sledováno zejména dermatovenerologem. Specialisté těchto tří odborností mohou synergicky omezit projevy onemocnění a z nich plynoucí obtíže pro pacienta.
Poděkování
Grantová podpora: Podpořeno Projektem UK Progress Q28 a projektem CNE (No. CZ.02.1.01/0.0/0.0/16_019/0000785).
Do redakce došlo dne 23. 12. 2020.
Adresa pro korespondenci:
MUDr. Lukáš Lacina, Ph.D.
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 499/2
128 08 Praha 2
e-mail: lukaslacina@yahoo.com
Sources
1. AGHA-HOSSEINI, F., SHEYKHBAHAEI, N., SADRZADEH-AFSHAR, M. S. Evaluation of potential risk factors that contribute to malignant transformation of oral lichen planus: A literature review [online]. B.m.: Jaypee Brothers Medical Publishers (P) Ltd. 2016 [vid. 2020-09-28]. ISSN 15263711. Dostupné z: doi:10.5005/jp-journals-10024-1914.
2. ALAIZARI, N. A., AL-MAWERI, S. A., AL-SHAMIRI, H. M., TARAKJI, B., SHUGAA-ADDIN, B. Hepatitis C virus infections in oral lichen planus: a systematic review and meta-analysis [online]. B.m.: Blackwell Publishing. 1. září 2016 [vid. 2020-09-29]. ISSN 18347819. Dostupné z: doi:10.1111/adj.12382.
3. ÁLVAREZ ÁLVAREZ, C., MEIJIDE RICO, F., RODRÍGUEZ GONZÁLEZ, L., ANTÓN BADIOLA, I., ZUNGRI TELO, E., ANTONIO ORTIZ-REY, J. Verrucous carcinoma of the penis arising from a lichen planus. A true preneoplastic lesion? Actas Urologicas Espanolas [online]. 2006, 30, 1, p. 90–92. ISSN 02104806. Dostupné z: doi:10.1016/s0210-4806(06)73403-9.
4. ANDREASEN, J. O. Oral lichen planus. I. A clinical evaluation of 115 cases. Oral Surgery, Oral Medicine, Oral Pathology [online]. 1968, 25(1), p. 31–42. ISSN 00304220. Dostupné z: doi:10.1016/0030-4220(68)90194-1.
5. ATZMONY, L., REITER, O., HODAK, E., GDALEVICH, M., MIMOUNI, D. Treatments for Cutaneous Lichen Planus: A Systematic Review and Meta-Analysis [online]. B.m.: Springer International Publishing. 1. únor 2016. ISSN 11791888. Dostupné z: doi:10.1007/s40257-015-0160-6.
6. BOLOGNIA, J., SCHAFFER, J., CERRONI, L. Dermatology 2: Volume set. 4th Edition. In: Dermatology. 2018. ISBN 1-4160-2999-0.
7. CARROZZO, M., PORTER, S., MERCADANTE, V., FEDELE, S. Oral lichen planus: A disease or a spectrum of tissue reactions? Types, causes, diagnostic algorhythms, prognosis, management strategies [online]. B.m.: Blackwell Munksgaard. 1. červen 2019. ISSN 16000757. Dostupné z: doi:10.1111/prd.12260.
8. CASSOL-SPANEMBERG, J., BLANCO-CARRIÓN, A., RODRÍGUEZ-DE RIVERA-CAMPILLO, M. E., ESTRUGO-DEVESA, A., JANÉ-SALAS, E., LÓPEZ-LÓPEZ, J. Cutaneous, genital and oral lichen planus: A descriptive study of 274 patients. Medicina Oral Patologia Oral y Cirugia Bucal [online]. 2019, 24(1), p. e1–e7. ISSN 16986946. Dostupné z: doi:10.4317/medoral.22656.
9. CASTAÑO, E., LÓPEZ-RÍOS, F., ALVAREZ-FERNÁNDEZ, J. G., RODRÍGUEZ-PERALTO, J. L., IGLESIAS, L. Verrucous carcinoma in association with hypertrophic lichen planus. Clinical and Experimental Dermatology [online]. 1997, 22(1), p. 23–25 [vid. 2020-09-28]. ISSN 03076938. Dostupné z: doi:10.1046/j.1365-2230.1997.d01-241.x.
10. DAMSKY, W., WANG, A., OLAMIJU, B. et al. Treatment of severe lichen planus with the JAK inhibitor tofacitinib. J Allergy Clin Immunol., 2020, 145(6), p. 1708–1710.
11. DAY, T., OTTON, G., JAABACK, K., WEIGNER J., SCURRY, J. Is Vulvovaginal Lichen Planus Associated with Squamous Cell Carcinoma? Journal of Lower Genital Tract Disease [online]. 2018, 22(2), p. 159–165 [vid. 2020-09-28]. ISSN 15260976. Dostupné z: doi:10.1097/LGT.0000000000000384.
12. EISEN, D. The clinical features, malignant potential, and systemic associations of oral lichen planus: A study of 723 patients. Journal of the American Academy of Dermatology [online]. 2002, 46(2), p. 207–214 [vid. 2020-09-28]. ISSN 01909622. Dostupné z: doi:10.1067/mjd.2002.120452.
13. ESTRADA, B. D., TAMLER, C., SODRÉ, C. T., BARCAUI C. B., PEREIRA, F. B. C. Padrão dermatoscópico das alopecias cicatriciais causadas por lúpus eritematoso discoide e líquen plano pilar. Anais Brasileiros de Dermatologia [online]. 2010, 85(2), p. 179–183. ISSN 18064841. Dostupné z: doi:10.1590/S0365-05962010000200008.
14. FAZEL, N. Cutaneous lichen planus: A systematic review of treatments. Journal of Dermatological Treatment [online]. 2015, 26(3), p. 280–283 [vid. 2019-10-27]. Dostupné z: doi:10.3109/09546634.2014.933167.
15. FELDMEYER, L., SUTER, V. G., OESCHGER, C., CAZZANIGA, S., BORNSTEIN, M. M., SIMON, D., BORRADORI, L., BELTRAMINELLI, H. Oral lichen planus and oral lichenoid lesions ‐ an analysis of clinical and histopathological features. Journal of the European Academy of Dermatology and Venereology [online]. 2020, 34(2), p. 104–107, ISSN 0926-9959. Dostupné z: doi:10.1111/jdv.15981.
16. FITZPATRICK, S. G., HIRSCH, S. A., GORDON, S. C. The malignant transformation of oral lichen planus and oral lichenoid lesions A systematic review. Journal of the American Dental Association [online]. 2014, 145(1), p. 45–56 [vid. 2020-09-29]. ISSN 00028177. Dostupné z: doi:10.14219/jada.2013.10.
17. FRIEDL, T. K., FLAIG, M. J., RUZICKA, T., RUPEC, R. A. Verruköses spinozelluläres karzinom auf lichen ruber hypertrophicus. Drei fallberichte mit literaturüberblick. Hautarzt [online]. 2011, 62(1), p. 40 to 45 [vid. 2020-09-28]. ISSN 00178470. Dostupné z: doi:10.1007/s00105-010-1961-4.
18. GONZÁLEZ-MOLES, M. Á., RUIZ-ÁVILA, I., GONZÁLEZ-RUIZ, L., AYÉN, Á., GIL-MONTOYA, J. A., RAMOS-GARCÍA, P. Malignant transformation risk of oral lichen planus: A systematic review and comprehensive meta-analysis [online]. B.m.: Elsevier Ltd. 1. září 2019 [vid. 2020-09-29]. ISSN 18790593. Dostupné z: doi:10.1016/j.oraloncology.2019.07.012.
19. GÜMRÜ, B. A retrospective study of 370 patients with oral lichen planus in Turkey [online]. B.m.: Medicina Oral S. L., 2013 [vid. 2020-09-28]. ISSN 16984447. Dostupné z: doi:10.4317/medoral.18356.
20. HASAN, S., AHMED, S., KIRAN, R., PANIGRAHI, R.,THACHIL, J. M., SAEED, S. Oral lichen planus and associated comorbidities: An approach to holistic health. Journal of Family Medicine and Primary Care [online]. 2019, 8(11), p. 3504 [vid. 2020-09-29]. ISSN 2249-4863. Dostupné z: doi:10.4103/jfmpc.jfmpc_749_19.
21. CHENG, H., OAKLEY, A., CONAGLEN, J. V., CONAGLEN, H. M. Quality of Life and Sexual Distress in Women with Erosive Vulvovaginal Lichen Planus. Journal of Lower Genital Tract Disease [online]. 2017, 21(2), p. 145–149 [vid. 2020-09-29]. ISSN 15260976. Dostupné z: doi:10.1097/LGT.0000000000000282.
22. KANWAR, A. J., DE, D. Lichen planus in childhood: Report of 100 cases. Clinical and Experimental Dermatology [online]. 2010, 35(3), p. 257–262 [vid. 2020-09-28]. ISSN 03076938. Dostupné z: doi:10.1111/j.1365-2230.2009.03613.x.
23. KRAUS, C. N., SMITH, J. The many faces of penile lichen planus. International Journal of Dermatology [online]. 2019, 58(12), p. 1460–1461 [vid. 2020-09-28]. ISSN 0011-9059. Dostupné z: doi:10.1111/ijd.14558.
24. LEHMAN, J. S., TOLLEFSON, M. M., GIBSON, L. E. Lichen planus [online]. B.m.: Int J Dermatol. 2009 [vid. 2020-09-29]. ISSN 00119059. Dostupné z: doi:10.1111/j.1365-4632.2009.04062.x.
25. LODI, G., CARROZZO, M., FURNESS, S., THONGPRASOM, K. Interventions for treating oral lichen planus: A systematic review [online]. květen 2012. ISSN 00070963. Dostupné z: doi:10.1111/j.1365-2133.2012.10821.x.
26. MAAROUF, M., ALEXANDER, C., SHI, V. Y. Nivolumab reactivation of hypertrophic lichen planus, a case report and review of published literature. Dermatology Online Journal [online]. 2018, 24(1) [vid. 2020-09-29]. ISSN 10872108. Dostupné z: https://pubmed.ncbi.nlm.nih.gov/29469765/.
27. TZIOTZIOS, CH., LEE, J. Y. W., BRIER, T., SAITO, R., CHAO-KAI H. S. U., BHARGAVA, K., STEFANATO, C. M., FENTON, D. A., MCGRATH, J. A. Lichen planus and lichenoid dermatoses: Clinical overview and molecular basis [online]. B.m.: Mosby Inc. 1. listopad 2018. ISSN 10976787. Dostupné z: doi:10.1016/j.jaad.2018.02.010.
28. OLSON, M. A., ROGERS, R. S., BRUCE, A. J. Oral lichen planus. Clinics in Dermatology [online]. 2016, 34(4), p. 495–504. ISSN 18791131. Dostupné z: doi:10.1016/j.clindermatol.2016.02.023.
29. OTERO REY, E. M., YÁÑEZ-BUSTO, A., ROSA HENRIQUES, I. F., LÓPEZ-LÓPEZ, J., BLANCO-CARRIÓN, A. Lichen planus and diabetes mellitus: Systematic review and meta-analysis [online]. B.m.: Blackwell Publishing Ltd. 1. červenec 2019 [vid. 2020-09-29]. ISSN 16010825. Dostupné z: doi:10.1111/odi.12977.
30. RAMOS-ESTEBAN, J. C., SCHOENFIELD, L., SINGH, A. D. Conjunctival lichen planus simulating ocular surface squamous neoplasia. Cornea [online]. 2009, 28(10), p. 1181–1183 [vid. 2020-09-29]. ISSN 15364798. Dostupné z: doi:10.1097/ico.0b013e31819b3228.
31. RENNIE, C. E., DWIVEDI, R. C., KHAN, A. S., AGRAWAL, N., ZIYADA, W. Lichen planus of the larynx [online]. B.m.: J Laryngol Otol. duben 2011 [vid. 2020-09-29]. ISSN 00222151. Dostupné z: doi:10.1017/S002221511000280X.
32. ROGERS, R. S., EISEN, D. Erosive oral lichen planus with genital lesions: The vulvovaginal-gingival syndrome and the peno-gingival syndrome [online]. B.m.: Dermatol Clin., leden 2003 [vid. 2020-09-28]. ISSN 07338635. Dostupné z: doi:10.1016/S0733-8635(02)00059-1.
33. SARTORI-VALINOTTI, J. C., BRUCE, A. J., KROTOVA KHAN, Y., BEATTY, C. W. A 10-year review of otic lichen planus: The Mayo Clinic experience. JAMA Dermatology [online]. 2013, 149(9), p.1082–1086 [vid. 2020-09-29]. ISSN 21686068. Dostupné z: doi:10.1001/jamadermatol.2013.4711.
34. SAWANT, N. S., VANJARI, N. A., KHOPKAR, U., ADULKAR, S. A study of depression and quality of life in patients of lichen planus. Scientific World Journal [online]. 2015, [vid. 2020-09-29]. ISSN 1537744X. Dostupné z: doi:10.1155/2015/817481.
35. SCHAUER, F., MONASTERIO, C., TECHNAU-HAFSI, K., KERN, J. S., LAZARO, A., DEIBERT, P., HASSELBLATT, P., SCHWACHA, H., HEEG, S., BRASS, V., KÜLLMER, A., SCHMIDT, A. R., SCHMITT-GRAEFF, A., KREISEL, W. Esophageal lichen planus: towards diagnosis of an underdiagnosed disease. Scandinavian Journal of Gastroenterology [online]. 2019, 54(10), p. 1189–1198 [vid. 2020-09-28]. ISSN 15027708. Dostupné z: doi:10.1080/00365521.2019.1674375.
36. SCHWAGER, Z., STERN, M., COHEN, J., FEMIA, A. Clinical epidemiology and treatment of lichen planus: A retrospective review of 2 tertiary care centers. Journal of the American Academy of Dermatology [online]. 2019, 81(6), p. 1397–1399. ISSN 10976787. Dostupné z: doi:10.1016/j.jaad.2019.04.027.
37. ŠANLI, B., ÇETIN, E. N., BIR, F., TAŞLI, L., YALDIZKAYA, F., YAYLALI,V. Conjunctival impression cytology, ocular surface and tear-film changes in patients with lichen planus. Clinical and Experimental Dermatology [online]. 2012, 37(4), p. 341–345 [vid. 2020-09-29]. ISSN 03076938. Dostupné z: doi:10.1111/j.1365-2230.2011.04274.x.
38. THANDAR, Y., MAHARAJH, R., HAFFEJEE, F., MOSAM, A. Treatment of cutaneous lichen planus (part 1): A review of topical therapies and phototherapy PUBLIC INTEREST STATEMENT. Cogent Arts & Humanities [online]. 2017 [vid. 2019-10-27]. Dostupné z: doi:10.1080/2331205X.2019.1582467.
39. THANDAR, Y., MAHARAJH, R., HAFFEJEE, F., MOSAM. A. Treatment of cutaneous lichen planus (part 2): a review of systemic therapies therapies [online]. Journal of Dermatological Treatment, [vid. 2019-10-27]. ISSN 1471-1753. Dostupné z: doi:10.1080/09546634.2018.1544411.
40. TZIOTZIOS, C., LEE, J. Y. W., BRIER, T., SAITO, R., HSU, C. K., BHARGAVA, K., STEFANATO, C. M., FENTON, D. A., MCGRATH, J. A., WALTON, K. E., BOWERS, E. V., DROLET, B. A., HOLLAND, K. E. Childhood lichen planus: Demographics of a U.S. population. Pediatric Dermatology [online]. 2010, 27(1), p. 34–38 [vid. 2020-09-28]. ISSN 07368046. Dostupné z: doi:10.1111/j.1525-1470.2009.01072.x.
41. WELZ-KUBIAK, K, REICH, A., SZEPIETOWSKI, J. Clinical Aspects of Itch in Lichen Planus. Acta Dermato Venereologica [online]. 2017, 97(4), p. 505–508 [vid. 2020-09-29]. ISSN 0001-5555. Dostupné z: doi:10.2340/00015555-2563.
42. WEYL, A. Bemerkungen zum Lichen planus. MEDIZINISCHE, DMW-Deutsche a undefined 1885© Georg Thieme Verlag, Stuttgart.
43. WICKHAM, L. F. Sur un signe pathognomonique du lichen de Wilson (lichen plan) Stries et ponctuations grisatres. Ann Dermatol a undefined 1895. nedatováno.
44. WILSON, E. On lichen planus. J Cutan Med Dis Skin [online]. 1869, 3, p. 117–132 [vid. 2020-09-28]. Dostupné z: http://ci.nii.ac.jp/naid/10009466488/en/.
45. YEW, Y. W., LAI, I. C., CHAN, R. A Retrospective Cohort Study of Epidemiology and Clinical Outcome in Lichen Planus. listopad 2016. ISSN 0304-4602 (Print).
Labels
Dermatology & STDs Paediatric dermatology & STDsArticle was published in
Czech-Slovak Dermatology

2021 Issue 1
-
All articles in this issue
- Lichen planus
- KONTROLNÍ TEST
-
Registr biologické/cílené léčby BIOREP
– Souhrnná zpráva za rok 2020 -
Léky indukovaný subakutní kožní lupus erythematosus.
Popis případu -
Ložisková alopecie s exkoriacemi.
Stručný přehled - Zápis ze schůze výboru ČDS 7. 1. 2021
- Co zaznělo na 13. konferenci Akné a obličejové dermatózy
- Odborné akce 2021
- Author and Referee Guidelines
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Lichen planus
-
Léky indukovaný subakutní kožní lupus erythematosus.
Popis případu -
Ložisková alopecie s exkoriacemi.
Stručný přehled -
Registr biologické/cílené léčby BIOREP
– Souhrnná zpráva za rok 2020