Príspevok k ochoreniam pečene v detskom veku – rozbor histologických nálezov 100 punkčných biopsií
Contribution to Liver Disorders in Childhood – Analysis of the Histological Findings in 100 Core Needle Biopsies
Introduction:
Liver biopsy examination plays an important role in assessment of accurate diagnosis of the liver diseases and various non-specified hepatopathies in pediatric practice.
Aim of the study:
The goal of this study was the retrospective analysis of the histomorphological findings in liver biopsy specimens of children and analysis of morphological diagnoses of individual disorders.
Patients and methods:
The histological parameters of percutaneous core needle biopsies of 100 pediatric patients were observed. All children were admitted to hospital because of certain liver disorder or various hepatic damage of unknown origin. The age of children varied from 3 months to 18 years (9.7 yr. average), boy-to-girl ratio was 56 : 44. 11 patients had less than 12 months at the time of biopsy. The fixed tissues were processed under the standard conditions using special histochemical and immunohistochemical staining methods and evaluated by pathologists. Histological grading and staging of chronic hepatitis were evaluated according to modified Histology Activity Index criteria proposed by Ishak. Authors used only descriptive evaluation for other histomorphological findings.
Results:
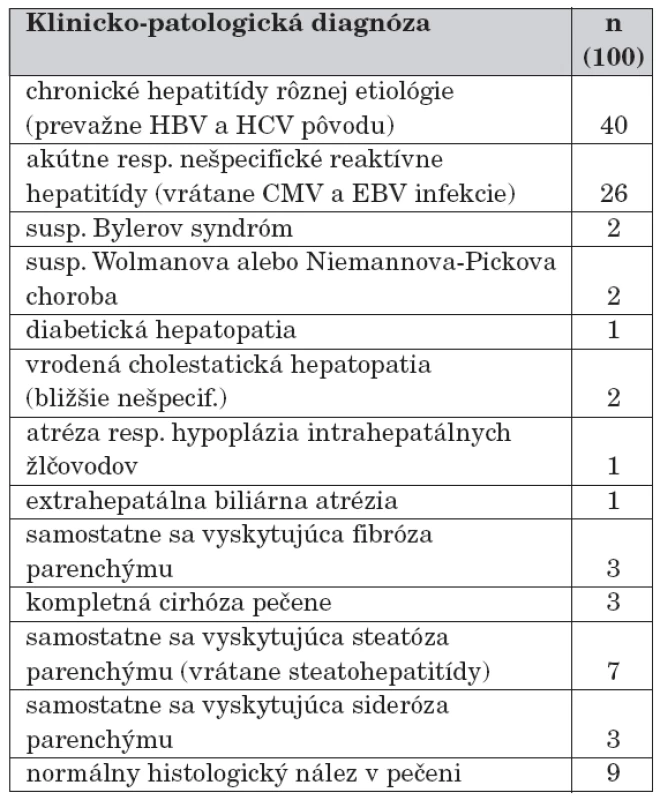
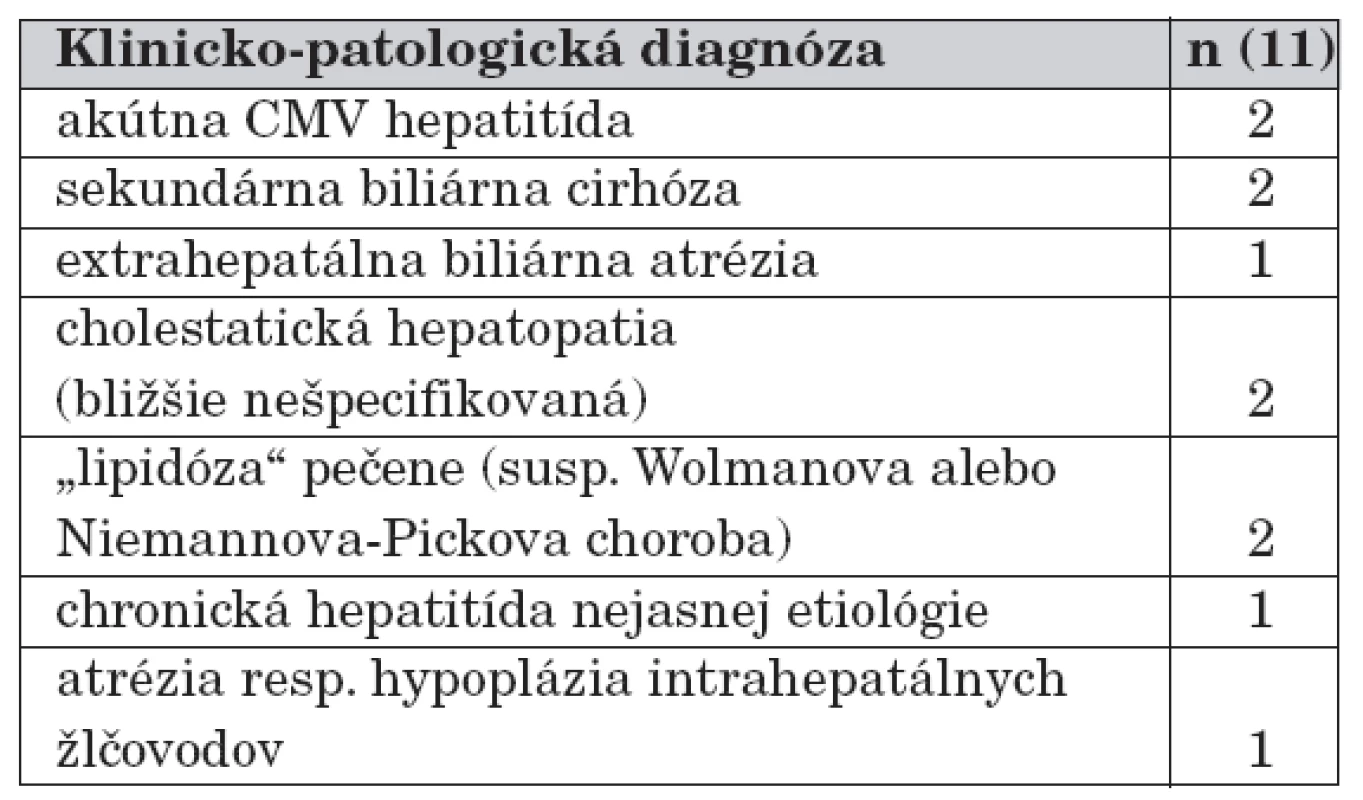
The most frequent morphological diagnoses (n=66) were the inflammatory changes of tissue, especially chronic hepatitis predominated. There were recognised 22 cases of chronic hepatitis B, 6x chronic hepatitis C, 4x autoimmune hepatitis, 1 chronic cholangitis and 7 cases of chronic hepatitis of unknown origin. Acute or non-specific reactive hepatitis were present in 26 children including 4 cases of CMV (cytomegalovirus) and 1 case of EBV (Epstein-Barr virus) infection. Findings associated with congenital and genetic-metabolic pathological entities (2x suspected Byler’s syndrome, 2x congenital cholestatic hepatopathy not otherwise specified, 1x diabetic hepatopathy, 2x susp. Wolman’s disease or Niemann-Pick’s disease, 1x atresia or hypoplasia of the intrahepatic bile ducts, 1x extrahepatic biliary atresia) predominated in small children, mostly in infants. Simple hepatic fibrosis occurred in 3 cases and complete cirrhosis in 3 other cases. A picture of individual siderosis (n=3) and steatosis, including steatohepatitis (n=7) was relatively rare, because a pathological accumulation of lipids, bile, and iron pigment of various degree was related to the broad spectrum of nosological entities also with secondary reactive inflammatory changes. No significant histological features in liver biopsy samples were in 9 children.
Conclusion:
The histomorphological liver findings in children are often similar in various nosological entities and are mostly associated with inflammatory or reactive changes of the parenchyma. Diagnostically, the most difficult are early phases of diseases. A histological examination gives especially the information about morphological stage that is very important for prognosis of the patient. It provides the less relevant data about etiology.
Key words:
liver biopsy, hepatitis, non-alcoholic fatty liver disease, metabolic disorders
:
V. Bartoš 1,3; R. Szépeová 2; P. Slávik 3; Ľ. Lauko 3; J. Buchanec 2; M. Adamkov 1
:
Ústav histológie a embryológie JLF UK, Martin
vedúci doc. MUDr. K. Belej, CSc.
1; Klinika detí a dorastu JLF UK a MFN, Martin
vedúci prof. MUDr. P. Bánovčin, CSc.
2; Ústav patologickej anatómie JLF UK a MFN, Martin
vedúci prof. MUDr. L. Plank, CSc.
3
:
Čes-slov Pediat 2008; 63 (9): 473-480.
:
Original Papers
Úvod:
Bioptické vyšetrenie pečene zohráva v pediatrickej praxi dôležitú úlohu pre stanovenie správnej diagnózy pečeňových ochorení a rôznych bližšie nešpecifikovaných hepatopatií.
Cieľ štúdie:
Cieľom tejto štúdie bola retrospektívna analýza histomorfologických nálezov vo vzorkách punkčných hepatálnych biopsií u detí a rozbor morfologických diagnóz jednotlivých ochorení.
Pacienti a metodika:
Sledované boli histologické parametre 100 perkutánnych punkčných biopsií pečene u detí hospitalizovaných pre určité hepatálne ochorenie alebo prejavy pečeňového poškodenia neznámeho pôvodu. Vek detí varíroval od 3 mesiacov do 18 rokov (medián 9,7 r.), pomer chlapcov a dievčat bol 56 : 44. V 11 prípadoch mali bioptovaní pacienti menej ako 12 mesiacov. Vzorky tkaniva bolo po fixácii štandardne laboratórne spracované a s využitým špeciálnych histochemických a imunohistochemických vyšetrovacích metód vyhodnotené patológmi. Na stanovenie „gradingu“ a „stagingu“ chronických hepatitíd autori využívali kritériá modifikovaného Indexu histologickej aktivity navrhovanej Ishakom. K ostatným histologickým nálezom sa vyjadrovali deskriptívne.
Výsledky:
Najčastejšiu morfologickú diagnózu (n = 66) predstavovali zápalové zmeny tkaniva, pričom dominovali najmä chronické hepatitídy – 22-krát chronická hepatitída B, 6-krát chronická hepatitída C, 4-krát autoimunitná hepatitída, 1-krát chronická cholangitída a 7-krát chronická hepatitída neznámej etiológie. Akútna resp. nešpecifická reaktívna hepatitída boli potvrdené u 26 detí vrátane 4 prípadov CMV (cytomegalovírus) a 1 prípadu EBV (Epsteinov-Barrovej vírus) infekcie. Nálezy súvisiace s vrodenými a geneticko-metabolickými chorobnými jednotkami (2-krát susp. Bylerov syndróm, 2-krát bližšie nešpecifikovaná vrodená cholestatická hepatopatia, 1-krát diabetická hepatopatia, 2-krát susp. Wolmanova choroba alebo Niemannova-Pickova choroba, 1-krát atrézia resp. hypoplázia intrahepatálnych žlčovodov, 1-krát extrahepatálna biliárna atrézia) prevládali najmä u malých detí prevažne v dojčenskom veku. Samostatná fibróza pečene sa vyskytovala v 3 a kompletná cirhóza tiež v 3 prípadoch. Nález individuálne sa vyskytujúcej siderózy (n = 3) a steatózy vrátane steatohepatitídy (n = 7) bol skôr ojedinelý, pretože patologické hromadenie lipidov, žlče a železitého pigmentu rôzneho stupňa bolo asociované so širokým spektrom rozličných histopatologických jednotiek. Pri týchto nálezoch sa taktiež relatívne často nachádzali aj sprievodné zápalové zmeny parenchýmu. U 9 detí neboli vo vzorkách pečene potvrdené žiadne signifikantné histomorfologické nálezy.
Záver:
Histologické nálezy v pečeni sú u detí aj pri rôznych chorobných jednotkách často podobné a vo väčšine prípadov asociované so zápalovými alebo reaktívnymi zmenami parenchýmu. Diagnosticky sú najdôležitejšie predovšetkým včasné štádiá ochorení. Histologické vyšetrenie podáva informáciu najmä o morfologickom štádiu choroby, ktoré je pre prognózu pacienta veľmi dôležité. Z pohľadu určenia etiológie má menší význam.
Kľúčové slová:
hepatálna biopsia, hepatitída, nealkoholová tuková choroba pečene, metabolické ochorenia
Úvod
Hoci je celkový výskyt hepatálnych ochorení u detí v porovnaní s dospelými relatívne nízky, ich konečný dôsledok býva závažný. Chronické hepatobiliárne choroby výrazne vplývajú na zdravie a celkovú kvalitu života pediatrickej populácie. Vo všeobecnosti sú ochorenia pečene v detskom veku charakteristické pomerne výraznou heterogenitou v etiológii, výskyte, klinickej manifestácii a v neposlednej miere aj v histomorfologickom obraze. Jedným z hlavných faktorov tejto variability sťažujúcej ich diagnostiku je vek dieťaťa. Vo významnej miere však vplývajú aj rozdielne geografické a environmentálne faktory, v závislosti ktorých varírujú aj histologické nálezy jednotlivých nozologických jednotiek [1, 2].
Bioptické vyšetrenie pečeňového tkaniva predstavuje rutínnu metódu v diagnostickom procese hepatálnych ochorení. Perkutánnu punkčnú biopsiu možno úspešne vykonávať aj u dojčiat a malých detí, ale patológ vo svojej praxi neprichádza často do styku s histologickým vyšetrovaním vzoriek detskej pečene. Táto oblasť preto predstavuje „akýsi samostatný“ odbor hepatológie a vzhľadom na viaceré špecifické odlišnosti a najmä náročnosť v diagnostike si vyžaduje aj užšiu špecializáciu. Najväčšie potiaže nastávajú pri mikroskopickom vyšetrení vzoriek v prvých mesiacoch života, pretože prakticky len v tomto období sa hodnotenie pečeňovej biopsie líši od situácie v dospelosti. Mnoho chorobných jednotiek býva v tomto veku histomorfologicky reprezentovaných najmä nálezom obrovskobunkovej („giant cells“) hepatitídy a cholestázy.
Cieľom našej práce bol komplexný rozbor histomorfologických nálezov vzoriek pečene získaných punkčnou biopsiou od 100 detských pacientov. Diagnózy resp. nálezy histologicky verifikované svetelnou mikroskopiou boli analyzované v spojitosti so zaslanými klinickými údajmi a výsledky porovnávané s údajmi prezentovanými v recentnej literatúre.
Materiál a metodika
V retrospektívnej štúdii sme sledovali histologické nálezy punkčných biopsií detských pacientov hospitalizovaných, vyšetrovaných a liečených v Martinskej fakultnej nemocnici pre určité ochorenie pečene, resp. klinické prejavy bližšie nešpecifikovaného hepatálneho poškodenia.
Prezentovaný súbor tvorilo 100 konsekutívne vybraných prípadov bioptovaných detí, ktoré boli histomorfologicky vyšetrené na Ústave patologickej anatómie v Martine od apríla 1995 po december 2006. Vekové rozpätie pacientov varírovalo od 3 mesiacov do 18 rokov (medián 9,7 r.), pomer chlapcov a dievčat bol 56 : 44. V 11 prípadoch mali deti v dobe vykonania biopsie menej ako 12 mesiacov. Všetky vzorky boli získané prevažne necielenou perkutánnou punkčnou biopsiou väčšinou na začiatku terapie. V danom období sme na uvedenom pracovisku patológie nezaznamenali prípady vyhodnocovania punkčných rebiopsií, počet vzoriek sa preto zhodoval s celkovým počtom vyšetrovaných pacientov. Po štandardnom histologickom spracovaní bioptického materiálu vo forme parafínových bločkov a farbení hematoxylínom a eozínom boli vzorky vyhodnotené vo svetelnom mikroskope patológmi – odborníkmi v hepatológii. Zo špeciálnych histochemických metód sme využívali farbenie podľa Massona (dôkaz kolagénneho väziva), Gömöriho (detekcia retikulínových štruktúr), Perlsa (prítomnosť železa a žlče), kyselinu rubeanovodíkovú (dôkaz medi), olejovú červeň (lipidové substancie), reakciu PAS (periodic acid a Shiffovo reagens) a PAS po natrávení diastázou (prítomnosť glykoproteínových substancií). V rámci diferenciálnej diagnostiky sme imunohistochemickými metodikami v pečeňovom tkanive detegovali antigény HBsAg (povrchový) a HBcAg (jadrový) pri podozrení na chronickú hepatitídu B, CMV (cytomegalovírus) a EBV (Epsteinov-Barrovej vírus) pri suponovaní cytomegalovírusovej infekcie resp. infekčnej mononukleózy a na lepšiu vizualizáciu žlčových kanálikov boli používané protilátky proti cytokeratínu 7. Pri interpretácii stupňa nekroticko-zápalovej aktivity („grading“) a stupňa portálnej fibrózy („staging“) chronických hepatitíd sme sa pridržiavali kritérií modifikovaného indexu histologickej aktivity navrhovaného Ishakom a spol. [3]. Stupeň zápalovej aktivity (G) bol klasifikovaný ako minimálny G 1 (1–3 body), mierny G 2 (4–8 bodov), stredný G 3 (9–12 bodov) a ťažký G 4 (13–18 bodov), stupeň portálnej fibrózy (PF) mal rozsah 0–6 bodov. K ostatným histologickým ukazovateľom sme sa vyjadrovali iba deskriptívne. Biochemický resp. enzymologický rozbor pečeňového tkaniva nebol v štúdii zahrnutý (na uvedenom pracovisku patológie sa nevykonáva). Základné klinické údaje pacientov boli získané zo Sprievodného listu k zásielke bioptického materiálu, resp. konzultáciami s klinickým lekárom.
Výsledky
Celková dĺžka vyšetrovaných punktátov bola v rozsahu 4–35 mm, vo väčšine prípadov (cca 80 %) išlo diagnosticky o reprezentatívny materiál (dĺžka punktátu 15 mm s prítomnými minimálne 10 kompletnými portálnymi poliami).
Najčastejšiu histomorfologickú diagnózu predstavovali zápalové zmeny pečeňového parenchýmu, pričom prevažoval najmä nález chronických hepatitíd (tab. 1 a 2). V spojitosti so zaslanými klinickými údajmi, resp. výsledkami sérologických vyšetrení bolo diagnostikovaných 22 prípadov chronickej hepatitídy B (CHB), 6 prípadov chronickej hepatitídy C (CHC) a 4 prípady autoimunitných hepatitíd. Jednoznačne laboratórne potvrdenú koinfekciu HBV a HCV sme nezaznamenali.
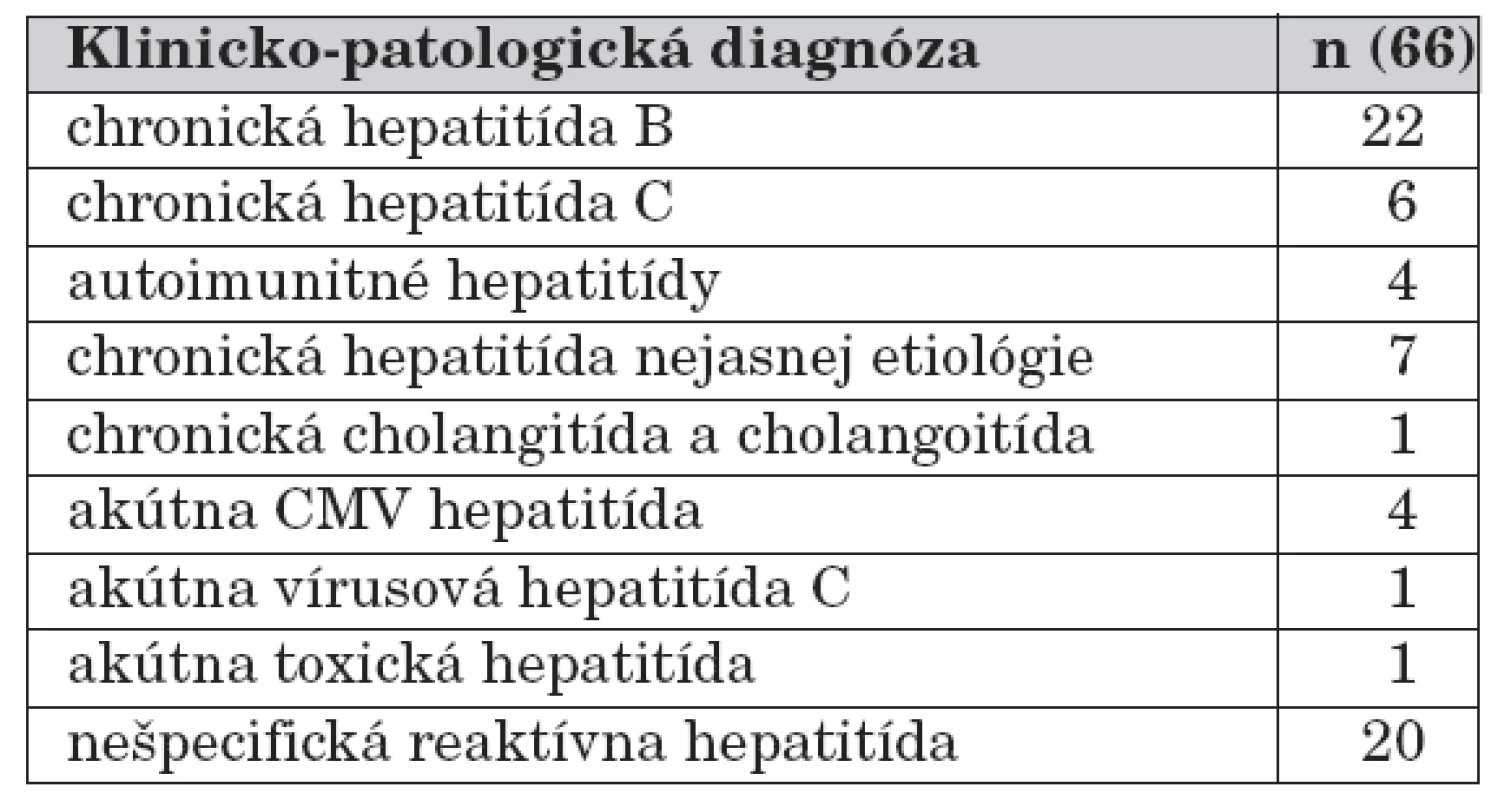
Chronické vírusové hepatitídy prevažovali u detí v staršom školskom veku (pri CHB medián 12,3 rokov {variačné rozpätie 1–18 r.}, pri CHC 14 rokov {variačné rozpätie 8–18 r.}). Obidva typy ochorenia boli histologicky sprevádzané ľahkým stupňom zápalovej aktivity aj portálnej fibrózy, ktorých priemerné hodnoty boli vyššie pri CHB než CHC (G 6,3 vs. 4,5 a PF 2,4 vs. 0,5; retrospektívne). Imunohistochemickým vyšetrením sme vo väčšine prípadov CHB potvrdili len miernu „pozitivitu“ HBsAg v cytoplazme a iba sporadickú „pozitivitu“ HBcAg v jadrách hepatocytov. V 7 prípadoch išlo histomorfologicky o chronickú hepatitídu neznámeho pôvodu bez určenia etiológie a u 1 dieťaťa o nález chronickej cholangitídy a cholangoitídy. Akútna resp. nešpecifická reaktívna hepatitída boli diagnostikované v 26 prípadoch vrátane 4 nálezov CMV a 1 prípadu EBV infekcie potvrdených imunohistochemickými vyšetreniami pečeňového tkaniva. Pri cytomegalovírusovej infekcii sa vyskytoval typický nález hepatocytov s obrazom tzv. sových očí („owl’s eyes“).
Nálezy súvisiace s vrodenými a geneticko-metabolickými chorobnými jednotkami (2-krát susp. Bylerov syndróm, 2-krát bližšie nešpecifikovaná vrodená cholestatická hepatopatia, 1-krát diabetická hepatopatia, 2-krát susp. Wolmanova choroba alebo Niemannova-Pickova choroba, 1-krát atrézia resp. hypoplázia intrahepatálnych žlčovodov, 1-krát extrahepatálna biliárna atrézia) boli diagnostikované prevažne u malých detí najmä v dojčenskom veku (tab. 3).
Samostatná fibróza pečene sa vyskytovala v 3 prípadoch a kompletná cirhóza (sekundárneho biliárneho pôvodu) v 3 prípadoch. Nález individuálne sa vyskytujúcej siderózy (n = 3) a steatózy (n = 7) vrátane steatohepatitídy bol skôr ojedinelý, pretože patologické hromadenie lipidov, žlče a železitého pigmentu rôzneho stupňa bolo asociované so širokým spektrom rozličných histopatologických jednotiek. Pri týchto nálezoch sa taktiež relatívne často nachádzali aj sprievodné zápalové zmeny parenchýmu. U 9 pacientov sme vo vyšetrovaných bioptických vzorkách histologicky nepotvrdili žiadne významnejšie nálezy.
Diskusia
V našom súbore pacientov boli dominujúcimi histomorfologickými nálezmi zápalové zmeny pečeňového tkaniva s prevahou chronických hepatitíd vírusového pôvodu. CHB ako najčastejšie diagnostikovaná chorobná jednotka predstavovala 22 % všetkých diagnóz, ale u detí celkový výskyt zápalových ochorení v hepatálnych biopsiách rôzne varíruje. Burki a Orakzai [2] potvrdili vírusové hepatitídy v 60 % prípadov a v štúdii Zhanga a spol. [4] tvorila CHB až 75,4 % všetkých ochorení. V iných pozorovaniach [5] zodpovedali chronické hepatitídy len za malú časť spektra detských chorôb pečene – 6 % bioptizovaných pacientov. U našich chronicky HBV-infikovaných detí histologicky prevládal v pečeni mierny stupeň zápalovej aktivity (G 2) aj portálnej fibrózy (PF 1–2). Pokým Zhang a spol. [4] demonštrovali pri CHB histologický stupeň zápalu G 1 u troch štvrtín detí, my sme potvrdili minimálnu zápalovú aktivitu iba u jednej štvrtiny pacientov.
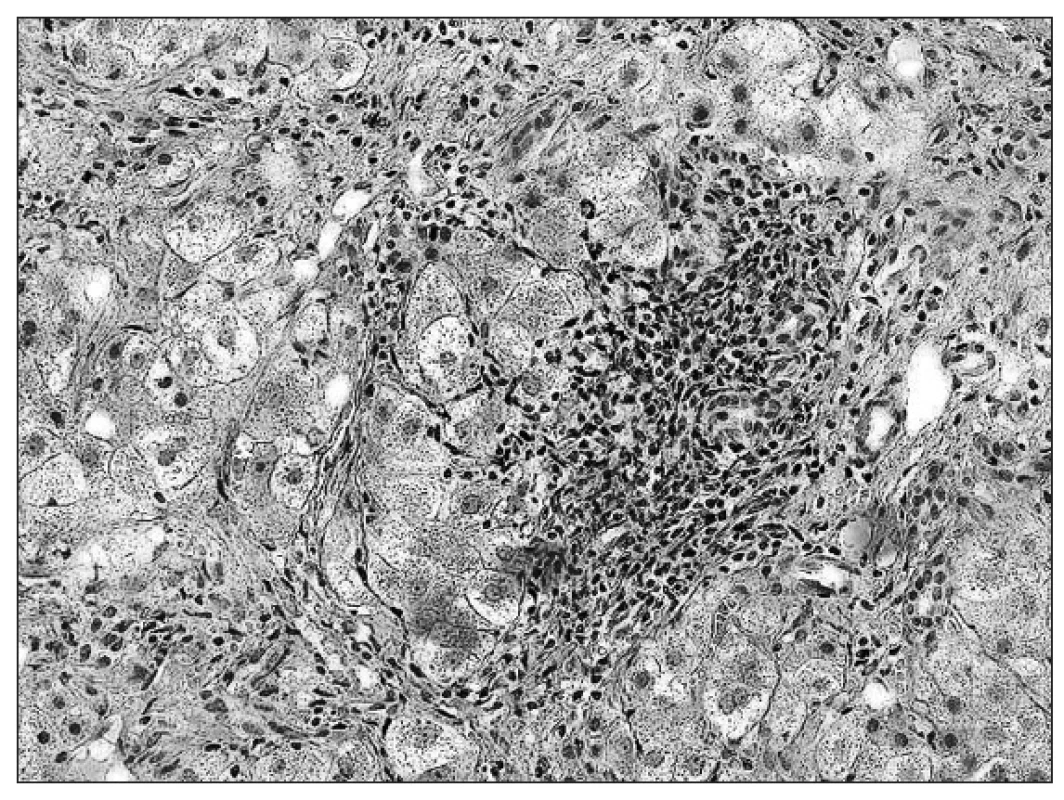
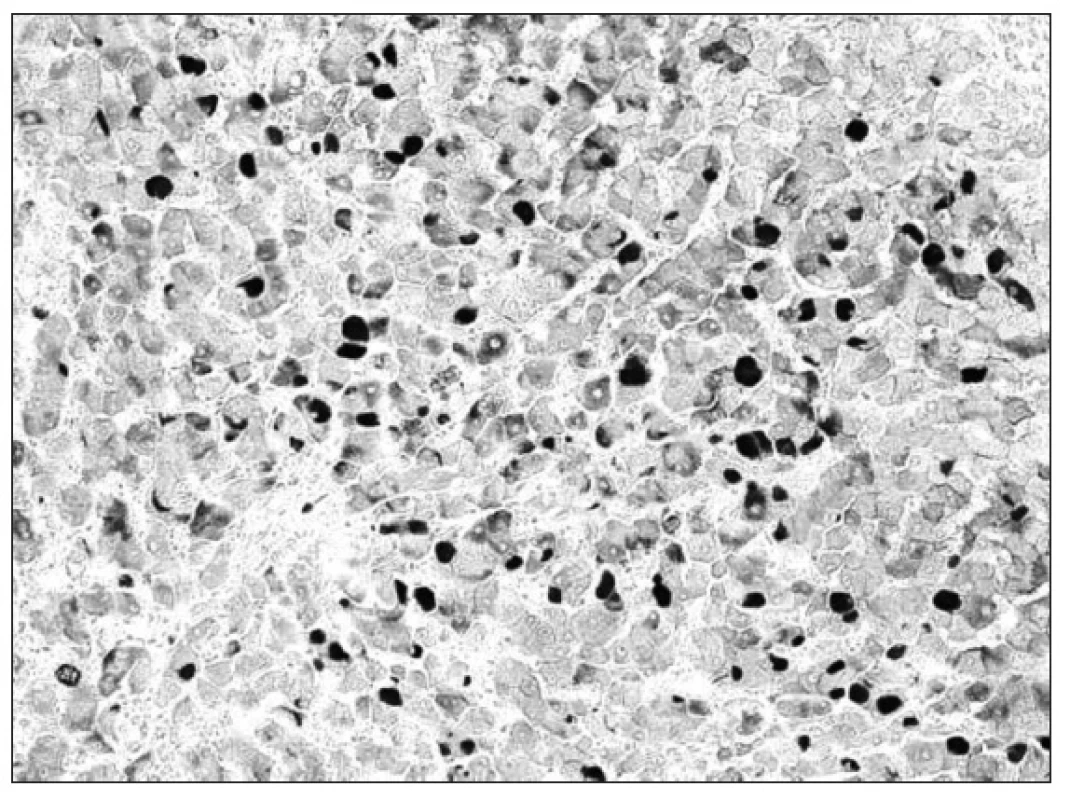
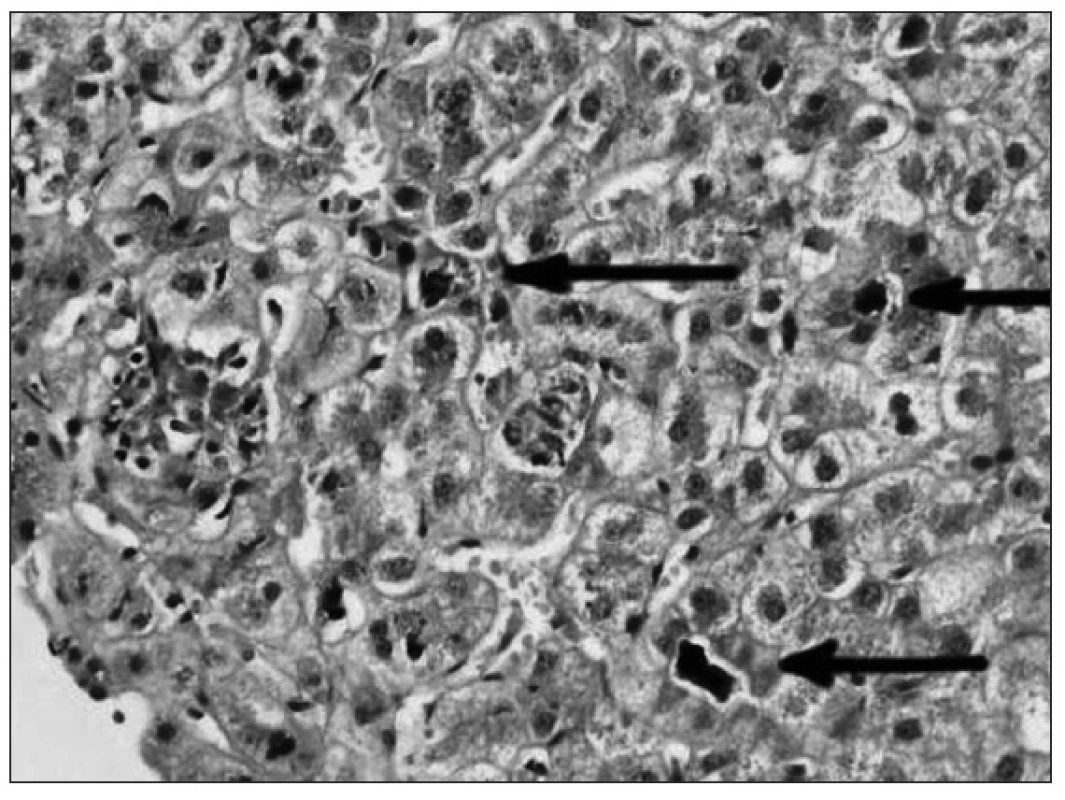
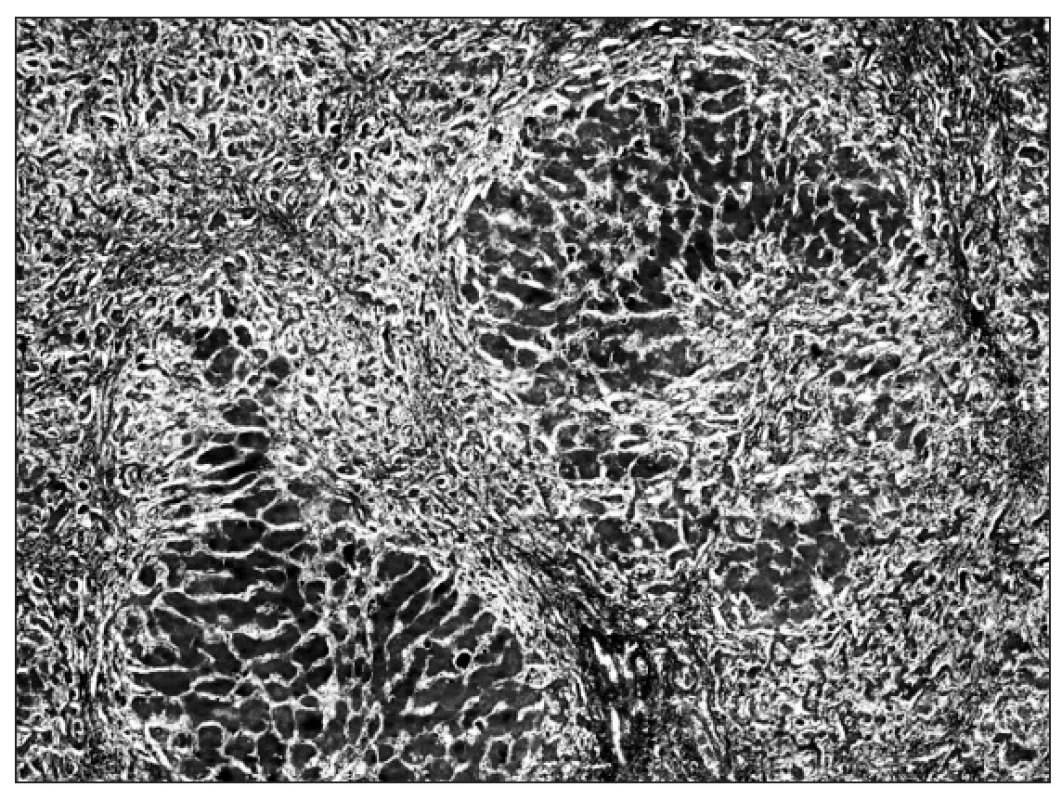
V komparatívnej štúdii Fujisawa a spol. [6] pozorovali u detí s CHB vyšší „grading“ aj „staging“ v porovnaní s CHC, ale histomorfologické nálezy pri HCV infekcii nemali typické črty, ktoré by ju spoľahlivo odlišovali od HBV infekcie. Aj v našich prípadoch sme potvrdili podobné výsledky. Hodnoty histologickej zápalovej aktivity aj fibrózy boli vyššie pri CHB než CHC, ale bez výraznejších kvalitatívnych rozdielov v histologickom obraze. U detí s CHC väčšinou chýbal typický nález lymfoidných folikulov v portálnych priestoroch, steatóza, vakuolizácia jadier hepatocytov či akumulácia železitého pigmentu. Za zmienku stojí aj skutočnosť, že v niektorých prípadoch sme vo vzorkách pečene potvrdili imunohistochemicky mierny stupeň HBsAg pozitivity, pričom sérologickými vyšetreniami bola HBV infekcia vylúčená (tzv. „falošná pozitivita“). V takýchto sporných prípadoch sú v diagnostickom procese smerodajné výsledky klinických vyšetrení. V mikroskopickom obraze autoimunitných hepatitíd prevládala infiltrácia plazmocytmi, ale aj tu sa celkový nález výraznejšie nelíšil od vírusových hepatitíd.
Objasnenie etiológie primárnych zápalových ochorení pečene iba z histologického obrazu býva mnohokrát nemožné, ale často je obtiažne k nemu dospieť aj s pomocou bežných laboratórnych a klinických vyšetrení. V našom súbore sme potvrdili 7 pacientov s chronickou hepatitídou neznámeho pôvodu, pri ktorej diagnóza predstavovala iba morfologický korelát choroby bez možného bližšieho určenia vyvolávajúcej príčiny. Iorio a spol. [7] v štúdii detí s kryptogénnou hepatitídou demonštrovali, že išlo prevažne o neprogredujúce ochorenie vyskytujúce sa najmä počas prvých 4 rokov života, ktoré bolo histomorfologicky sprevádzané len s miernou až stredne ťažkou aktivitou. Na rozdiel od týchto pozorovaní sa v našom súbore chronická hepatitída neznámeho pôvodu vyskytovala skôr u starších detí (medián 12,2 r.) a dokázali sme aj prípady s ťažkým stupňom histologickej aktivity aj fibrózy. V takýchto prípadoch je potrebné ďalšie sledovanie pacienta s postupným vylučovaním jednotlivých diagnóz vrátane možného autoimunitného alebo toxického pôvodu ochorenia. Z klinického pohľadu je vhodné pripomenúť, že v súčasnej dobe v diagnostickom procese chronických vírusových hepatitíd klesá význam pečeňovej biopsie, nakoľko tá nie je nevyhnutná pre zahájenie antivírusovej terapie.
Aj nešpecifická reaktívna hepatitída (20 % prípadov) predstavovala len morfologickú diagnózu. Histologicky je charakterizovaná hydropicky zdurenými hepatocytmi, aktiváciou Kupfferových buniek a väčšinou len nevýraznou intralobulárnou zápalovou infiltráciou. Zásadný problém pri stanovení tejto diagnózy však spočíva v interpretácii, akú prognostickú informáciu poskytuje z hľadiska ďalšieho priebehu ochorenia. Tieto nálezy sa u detí často vyskytujú ako sekundárne reaktívne zmeny na rôzne prechodné a mnohokrát nezávažné chorobné stavy. Na druhej strane mnoho špecifických hepatálnych alebo systémových ochorení sa v iniciálnom štádiu môže prejavovať práve takýmito nešpecifickými zmenami parenchýmu [5]. Gregorio a spol. [8, 9] pozorovali nález nešpecifickej reaktívnej hepatitídy u 21 % bioptovaných detí s CHC a 11 % detí s CHB. Najmä u adolescentov je potrebné myslieť aj na toxický vplyv rozličných xenobiotík, vrátane liekov. Tie môžu zapríčiniť spektrum rôznych klinických manifestácií, pričom v detskom veku sa najčastejšie prejavujú kombináciou zápalových a cholestatických zmien [10]. U starších detí s touto morfologickou diagnózou je preto potrebné zamerať anamnézu aj na toxickú etiológiu. Podobne je nutné myslieť aj na abúzus etanolu, pretože v súčasnosti má nadmerné pitie alkoholu rastúci trend aj u adolescentov. Hoci býva v tomto veku hepatálne poškodenie zapríčinené etanolom väčšinou len mierne, v porovnaní s dospelými je pečeň vulnerabilnejšia s často latentnou klinickou manifestáciou [11].
Dôležitú problematiku v detskej hepatológii recentne predstavuje steatóza pečene, ktorú sme v našom súbore potvrdili u 22 pacientov, či už samostatne sa vyskytujúcu (n = 7), alebo v asociácii s inými chorobnými jednotkami (n = 15). Nealkoholová tuková choroba pečene (NAFLD – „non-alcoholic fatty liver disease“) je v súčasnosti jedna z najčastejších hepatopatií, ktorej výskyt má v dôsledku stúpajúcej obezity detí a adolescentov rastúcu tendenciu aj v pediatrickej populácii [12]. Pre jej kompletnú diagnostiku je potrebné aj bioptické vyšetrenie pečene, ale v praxi patológa je dôležité, že u detí nález steatohepatitídy nemusí mať histomorfologické črty typické pre dospelú populáciu. Často viac prominujú portálne a periportálne fibroticko-zápalové zmeny parenchýmu, pokým intralobulárna zápalová infiltrácia, „balónovanie“ hepatocytov, prítomnosť Malloryho hyalínu či pericelulárna fibróza sú väčšinou menej výrazné [13]. V recentnej štúdii [14] sa u detí s NAFLD rozlišujú 2 rozdielne formy steatohepatitídy. Zriedkavejší 1. typ (17 % prípadov) je sprevádzaný steatózou, hydropickou degeneráciou pečeňových buniek a perisínusoidovou fibrózou – zmenami podobnými ako v dospelej populácii. Častejší 2. typ (51 % prípadov) je charakteristický stukovatením a prítomným portálnym zápalom a portálnou fibrózou. Približne v 16 % ide o prekrývanie sa obidvoch typov a v 16 % o jednoduchú („simple“) steatózu. V našich prípadoch steatohepatitídy išlo prevažne o kombináciu zmien uvedených dvoch foriem. Z hľadiska diferenciálnej diagnostiky je dôležité, že steatóza býva často sprevádzaná rôznymi inými patomorfologickými nálezmi a u detí vyžaduje diagnóza NAFLD taktiež vylúčenie vrodených metabolických príčin stukovatenia pečene [15], čo je v praxi mnohokrát bez biochemického rozboru vzorky veľmi obtiažne.
Diagnostika vrodených a geneticko-metabolických chorôb pečene predstavuje jedno z najväčších úskalí v detskej hepatológii aj hepatopatológii. Tieto ochorenia sa vyznačujú rôznorodosťou v histologickom obraze a sú často sprevádzané patologickým hromadením rozličných látok (mukopolysacharidy, lipidy, sacharidy) alebo pigmentov (žlč, lipofuscín, železo, meď) v pečeni. U našich pacientov bola väčšina týchto ochorení diagnostikovaná do 3. roku života s prevahou v dojčenskom veku.
V skorom detskom veku býva relatívne častým symptómom najmä cholestáza, ktorej incidencia varíruje v rozsahu 1 : 2500–5000 živonarodených detí [16]. V našich prípadoch sa ochorenia histologicky sprevádzané stázou žlče vyskytovali u 10 detí. Zaujímavým prípadom boli najmä 2 súrodenci so susp. Bylerovým syndrómom. Táto zriedkavá dedičná choroba je charakteristická postupnou stratou intrahepatálnych žlčovodov a prechodom do cirhózy [17, 18]. Predstavuje súčasť závažnej komplexnej chorobnej jednotky – progresívnej familiárnej intrahepatálnej cholestázy (PFIC), ktorá však reprezentuje len jeden „koniec“ spektra ochorenia. Na druhom „konci“ je klinicky podobná, ale neprogredujúca choroba – benígna rekurentná intrahepatálna cholestáza (BRIC) [17]. Diferenciálna diagnóza cholestázy v detstve je však veľmi obtiažna, pretože klinické a laboratórne manifestácie sa výrazne prekrývajú pri pečeňových poškodeniach rozličnej etiológie. Skoré objasnenie jej príčiny je prvoradou úlohou pre správny individuálny prístup k pacientom [16, 17].
Difúzne alebo fokálne hromadenie železitého pigmentu rôzneho rozsahu sme potvrdili v 9 prípadoch, samostatne sa vyskytujúce iba v 3 prípadoch. Diagnosticky je dôležitá diferenciácia zriedkavejšej hereditárnej hemochromatózy (HH) od častejšie sa vyskytujúcej sekundárnej hemosiderózy pečene (SH), ktorá bola v štúdii Ahmada a spol. [5] najfrekventovanejšia histologicky verifikovaná diagnóza (až 30 % prípadov). Pri HH dochádza k hromadeniu Fe v hepatocytoch periportálnych oblastí, pričom akumulácia v Kupfferových bunkách je pomerne zriedkavá. Naopak, pri SH sa vyskytujú depozity Fe najmä v Kupfferových bunkách a v periportálnych zónach chýbajú. Na definitívne stanovenie diagnózy však samotné bioptické vyšetrenie pečene nepostačuje [19]. Hoci sa HH len málokedy diagnostikuje pred 20. rokom života [19], v praxi je dôležité myslieť aj na jej veľmi zriedkavý neonatálny variant [20].
Podobne pri Wilsonovej chorobe býva typickým nálezom hromadenie Cu v pečeni, pričom najdôležitejším (a smerodajným) diagnostickým ukazovateľom je kvantitatívne stanovenie Cu v sušine pečeňového tkaniva [21]. Vysoká koncentrácia v pečeni však býva aj pri dlhotrvajúcej cholestáze rôznej etiológie [22], na čo je nutné myslieť pri histologickom vyšetrení. Aj v našich prípadoch sme histochemicky detegovali prítomnosť Cu v asociácii s vyšším stupňom cholestázy, k definitívnej diagnóze Wilsonovej choroby sú však okrem klinických a morfologických nálezov potrebné aj geneticko-molekulové vyšetrenia a stanovenie množstva medi v sušine [21].
V prípadoch tzv. „lipidózy“ sme mikroskopicky potvrdili vakuolizované hepatocyty, Kupfferove bunky ako aj nález „penovitých“ histiocytov s akumulovanými lipidovými substanciami. Tieto črty viditeľné vo svetelnom mikroskope boli suspektné najmä pre Wolmanovu chorobu alebo Niemannovu-Pickovu chorobu typu B. Podobné zmeny sa však môžu vyskytovať aj pri iných mukopolysacharidózach či GM1 gangliozidóze, preto býva veľmi obtiažne rozlíšiť tieto tezaurizmózy aj s pomocou elektrónovej mikroskopie [23]. Prítomnosť PAS-rezistentných globulí (deficit alfa-1-antitrypsínu) sme v prezentovanej štúdii nepotvrdili.
Náročnou problematikou je aj diagnostika chorôb prejavujúcich sa „nedostatkom“ intrahepatálnych žlčových kanálikov („bile duct paucity“). Tento termín označuje neprítomnosť alebo znížený počet (duktopénia) interlobulárnych žlčovodov v portobiliárnych priestoroch s BD/P pomerom (BD – bile duct, P - portal field) <0,5. U donosených novorodencoch a zdravých detí má tento pomer hodnoty 0,9–1,8 ale u prematúrnych detí narodených pred 30. gestačným týždňom je hodnota <0,9 ešte považovaná za normálnu. Syndróm nedostatku žlčových kanálikov (BDPS – „bile duct paucity syndrome“) sa rozdeľuje na 2 základné formy. Syndrómová forma (tzv. Alagilleho syndróm) je okrem duktopénie sprevádzaná aj vrodenými malformáciami (pľúcna stenóza, anomálie stavcov, deformácie tváre, embryotoxon), ktoré sú diagnosticky dôležitými nálezmi [24]. Pri nesyndrómovej forme sa vyskytuje len duktopénia bez ostatných nálezov a pravdepodobne reprezentuje skupinu rôznorodých ochorení [25]. Problematika diagnózy hepatopatií sprevádzaných postupnou stratou intrahepatálnych žlčovodov je v praxi patológa obtiažna, pretože v mnohých prípadoch nie je možné dospieť k jej etiológii. Rôznorodé príčiny duktopénie preto viedli k označeniu novej klinicko-patologickej jednotky – tzv. „syndrómu miznúcich žlčovodov“ („vanishing bile duct syndrome“) [26]. Závažnú prognózu má aj biliárna atrézia, ktorá býva v detskom veku najčastejšou indikáciou k transplantácii pečene. Hoci patrí k ochoreniam s nižšou incidenciou, podľa niektorých českých autorov [27] je potreba zvýšiť informovanosť o tomto ochorení najmä u praktických pediatrov.
V 9 prípadoch sme v získaných vzorkách našich pacientov nezistili žiadne patomorfologické nálezy, čo však jednoznačne nevylučovalo prítomnosť chorobných zmien v iných častiach pečeňového parenchýmu.
Záver
V našej práci sme prezentovali nálezy bioptických vyšetrení pečene u detí a problematiku rutínnej histologickej diagnostiky z pohľadu patológa. Aj pri využívaní moderných neinvazívnych vyšetrovacích metód a kontinuálnom rozvoji molekulovej genetiky bude mať hepatálna biopsia v pediatrii vždy svoje opodstatnenie. Pre detský vek je však typické, že histomorfologické črty sú často aj pri rozdielnych chorobných jednotkách veľmi podobné, prekrývajú sa, pričom morfologické prejavy vo významnej miere závisia aj na veku dieťaťa. V iniciálnej fáze sa môžu taktiež manifestovať len nešpecifickými reaktívnymi zápalovými zmenami. Diagnosticky sú preto náročné najmä včasné štádiá hepatobiliárnych ochorení, keď normálny mikroskopický nález v biopsii ešte nemôže vylúčiť ich prítomnosť. Výsledná diagnóza patológa musí byť prakticky vždy interpretovaná v spojitosti s klinickými údajmi pacienta.
Hoci je z bioptickej vzorky pomerne obtiažne vyjadriť sa k etiológii, histologické vyšetrenie podáva predovšetkým informácie o aktuálnom stupni poškodenia tkaniva, resp. morfologickom štádiu ochorenia, ktoré je pre ďalšiu prognózu pacienta veľmi dôležité.
Poďakovanie
Ďakujeme všetkým lekárom a zdravotníckym pracovníkom, ktorí sa podieľali na diagnostickom procese prezentovaných pacientov. Osobitné poďakovanie patrí pracovníkom Ústavu patologickej anatómie v Martine a jeho prednostovi prof. MUDr. L. Plankovi, CSc., na ktorom boli uvedené prípady histologicky diagnostikované.
Došlo: 21. 8. 2007
Přijato: 1. 6. 2008
MUDr. Vladimír Bartoš
ul. P. Mudroňa 30/16
036 01 Martin
Slovenská republika
e-mail: vladimirbartos@post.sk,
bartos@jfmed.uniba.sk
Sources
1. Arya G, Balistreri WF. Pediatric liver disease in the United States: Epidemiology and impact. J. Gastroenterol. Hepatol. 2002;17 : 521–525.
2. Burki MK, Orakzai SA. The prevalence and pattern of liver disease in infants and children in Hazara Division. J. Ayub. Med. Coll. Abbottabad. 2001;13(1): 26–28.
3. Ishak K, Baptista A, Bianchi L, et al. Histological grading and staging of chronic hepatitis. J. Hepatol. 1995;22(6): 396–399.
4. Zhang HF, Yang XJ, Zhu SS, et al. Pathological changes and clinical manifestations of 1020 children with liver diseases confirmed by biopsy. Hepatobiliary Pancreat. Dis. Int. 2004;3(3): 395–398.
5. Ahmad M, Afzal S, Roshan E, et al. Usefulness of needle biopsy in the diagnosis of paediatric liver disorders. J. Pak. Med. Assoc. 2005;55(1): 24–28.
6. Fujisawa T, Inui A, Komatsu H, et al. A comparative study on pathologic features of chronic hepatitis C and B in pediatric patients. Fetal and Pediatric Pathology 2000;19(6): 469–480.
7. Iorio R, Pensati P, Botta S, et al. Chronic cryptogenic hepatitis in childhood is unrelated to G virus. Pediatr. Infect. Dis. J. 1999;18(4): 347–351.
8. Gregorio GV, Pensati P, Iorio R, et al. Autoantibody prevalence in children with liver disease due to chronic hepatitis C virus (HCV) infection. Clin. Exp. Immunol. 1998;112 : 471–476.
9. Gregorio GV, Choudhuri K, Ma Y, et al. Mimicry between the hepatitis B virus DNA polymerase and the antigenic targets of nuclear and smooth muscle antibodies in chronic hepatitis B virus infection. J. Immunol. 1999;162 : 1802–1810.
10. Piñeiro-Carrero MV, Piñeiro EO. Liver. Pediatrics 2004;113(Suppl 4): 1097–1106.
11. Clark BD, Lynch GK, Donovan JE, Block DG. Health problems in adolescents with alcohol use disorders: self-report, liver injury, and physical examination findings and correlates, Alcohol Clin. Exp. Res. 2001;25(9): 1350–1359.
12. Kuchta M, Nováková B, Gombošová K, Petrášová M. Steatóza pečene a obezita detí a dospievajúcich. Pediatria 2007;2(1): 18–22.
13. Rashid M, Roberts EA. Nonalcoholic steatohepatitis in children. J. Pediatr. Gastroenterol. Nutr. 2000;30 : 48–53.
14. Schwimmer JB, Behling C, Newbury R, et al. Histopathology of pediatric nonalcoholic fatty liver disease. Hepatology 2005;42 : 651–649.
15. Marion AW, Baker AJ, Dhawan A. Fatty liver disease in children. Arch. Dis. Child. 2004;89 : 648–652.
1 6. Fiľková E. Cholestáza v detskom veku v praxi pediatra. Revue Medicíny v Praxi 2007;5(3): 13–15.
17. Kotalová R, Cebecauerová D, Knisely A, et al. Progressive familial intrahepatic cholestasis – manifestation and diagnosis in infancy. Čes.-slov. Pediat. 2006;61(4): 200–206.
18. Bartoš V, Lauko Ľ, Szépeová R, a spol. Bylerov syndróm. Čes.-slov. Pediat. 2006;61(1): 32–35.
19. Bátorová M, Haferová L, Hrušovský Š, a spol. Hereditárna hemochromatóza. Gastroenterol. Prax. 2006;5(1): 43–47.
20. Murray FK, Kowdley VK. Neonatal hemochromatosis. Pediatrics 2001;108(4): 960–964.
21. Procházková D, Konečná P, Vrábelová S, a spol. Význam molekulárně-genetického vyšetření pro diagnostiku Wilsonovy choroby. Čes.-slov. Pediat. 2005;60(4): 188–199.
22. Belovičová M, Hrušovský Š, Bátorová M, Pružincová Ľ. Wilsonova choroba. Gastroenterol. Prax. 2006;5(1): 48–54.
23. Dalgic B, Sari S, Gündüz M, et al. Cholesteryl ester storage disease in a young child presenting as isolated hepatomegaly treated with simvastatin. Turk. J. Pediatr. 2006;48 : 148–151.
24. Seemanová E. Alagilleův syndrom – arteriohepatická dysplazie. Čes.-slov. Pediat. 2003;58(6): 381–383.
25. Balistreri FW. Intrahepatic cholestasis. J. Pediatr. Gastroenterol. Nutr. 2002;35(Suppl 1): 17–23.
26. Takeyama J, Saito T, Itagaki T, Abukawa D. Vanishing bile duct syndrome with a history of erythema multiforme. Pediatrics International. 2006;48(6): 651–653.
27. Kotalová R, Bláhová K, Janda J, a spol. Biliární atrézie – incidence a výsledky léčby v České republice. Čes.-slov. Pediat. 2003;58(5): 299–303.
Labels
Neonatology Paediatrics General practitioner for children and adolescentsArticle was published in
Czech-Slovak Pediatrics

2008 Issue 9
- What Effect Can Be Expected from Limosilactobacillus reuteri in Mucositis and Peri-Implantitis?
- The Importance of Limosilactobacillus reuteri in Administration to Diabetics with Gingivitis
-
All articles in this issue
- Communication with the Patient as One of the Compliance Key Roles
- The Risk of Accepting New Standard of the World Health Organization for Evaluating Growth of the Czech Child Population (0–5 years of age)
- Contribution to Liver Disorders in Childhood – Analysis of the Histological Findings in 100 Core Needle Biopsies
- The Diet Structure of 11-years Old Children – the ELSPAC Study
- Suckling Colics
- Compliance in Chronic Diseases in the Adolescence Period
- Recommended Procedure for Prevention and Therapy of Child Obesity
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Contribution to Liver Disorders in Childhood – Analysis of the Histological Findings in 100 Core Needle Biopsies
- Suckling Colics
- Recommended Procedure for Prevention and Therapy of Child Obesity
- The Risk of Accepting New Standard of the World Health Organization for Evaluating Growth of the Czech Child Population (0–5 years of age)
