Inkontinence moče ve stáří
Urinary incontinence in old age
The article summarizes current views on etiology, diagnosis and therapy of incontinence. Incontinence remains a persistent problem for patients and doctors. Frustrated patients fluctuate between nihilism and unrealistic notions of treatment options. Doctors have the difficult task of choosing the right examination and treatment procedure for an increasing number of patients with a number of comorbidities and the associated volume of medications used. Although there is no ideal solution for incontinence, proven knowledge and information help doctors choose an individual way for patients to manage their situation optimally.
Keywords:
urinary incontinence – diagnosis and treatment of incontinence
Authors:
Kateřina Vlachová
Authors‘ workplace:
Centrum následné péče FN Motol Praha
Published in:
Geriatrie a Gerontologie 2022, 11, č. 2: 75-83
Category:
Review Article
Overview
Článek přehledně shrnuje současné pohledy na etiologii, diagnostiku a terapii inkontinence. Inkontinence zůstává trvalým problémem pro pacienty a lékaře. Frustrovaní pacienti kolísají mezi nihilismem a nereálnými představami o možnostech léčení. Lékaři mají nelehkou úlohu zvolit správný vyšetřovací a léčebný postup pro narůstající počet pacientů s řadou komorbidit a s tím souvisejícím objemem užívaných medikamentů. I když ideální řešení inkontinence neexistuje, ověřené znalosti a informace pomáhají lékařům vybrat pro pacienty individuální způsob, jakým lze jejich situaci optimálně zvládnout.
Klíčová slova:
inkontinence moče – diagnóza a léčení inkontinence
Úvod
Inkontinence moče znamená jakýkoli mimovolní únik moče. Jedná se o velmi častý problém, který může postihovat jak děti, tak ženy a muže v každém věkovém období a výrazně negativně ovlivňovat jejich kvalitu života. U dětí do 6 let je pomočování považováno za důsledek nevyzrálosti centrálního nervového systému, a tedy za přirozený jev. U dospívajících a dospělých jsou všechny typy močové inkontinence považovány za patologický stav.
Inkontinence moče se může projevit např. náhlými úniky při kašli, smíchu a pohybu. Nebo trpí postižený tak silným nucením na močení, že nemůže dojít včas na toaletu. Množství moče kolísá od občasných nepatrných úniků několika kapek až k stálému nekontrolovatelnému pomočování.
Dle statistik má 50 % dospělých žen zkušenost s inkontinencí, ale pouze 25–61 % symptomatických žen vyhledá lékařskou pomoc.(1) Z mužů vyhledá pomoc asi polovina postižených v porovnání s ženami, přestože dle studií ovlivňuje inkontinence jejich kvalitu života výrazněji než u žen.(2) Pacienti váhají hovořit o své inkontinenci pro rozpaky, stud, nedůvěru k léčebným možnostem a z obav před možnou operací.
Inkontinence není spojena se zvýšenou mortalitou.(3) Může ale zasahovat do řady stránek života.
Kvalita života. Inkontinence moče je spojena s obavami a depresí, ovlivňuje možnost chodit do zaměstnání a vede k sociální izolaci. Ovlivňuje kvalitu života jak u osob žijících v běžné komunitě, tak u obyvatel ústavů.(4)
Sexuální dysfunkce. Úniky moče během pohlavního styku postihují až ¹⁄³ všech inkontinentních osob.(5) Obava z inkontinence moče při sexu vede zpětně ke zhoršení sexuální dysfunkce. Na sexuální dysfunkci se podílí zejména urgentní inkontinence.
Morbidita. S inkontinencí moče jsou sdružené kožní infekce perineální oblasti, zejména mykotické, celulitida, zhoršení defektů v místech trvale kontaminovaných močí. Dle studií příčin úrazů starších žen byla zjištěna 2x vyšší četnost pádů u žen s urgentní inkontinencí.(6)
Náklady. Inkontinence zvyšuje náklady v pečovatelských službách. Náklady zahrnují poskytované pomůcky při inkontinenci a náklady na zdravotnický a pečující personál. Inkontinence je jedním ze základních faktorů ztráty soběstačnosti, vedoucích k novým přijetím do pečovatelských institucí.(7)
Epidemiologie
Prevalence. Inkontinence moče se u žen objevuje často již v těhotenství. Data se liší dle monitorovaného vzorku populace, časového úseku studií a stanovení míry obtíží. Prevalence u žen 60letých a starších je 50–70 %.(8) Ne všechny ženy, u kterých se inkontinence projeví, mají tento symptom trvale. Podle dlouhodobé studie, které se účastnilo 4127 žen středního věku, se inkontinence zjistila nově ve 3,3 % a remise byla v 6,2 %!(9) Trvalá inkontinence u žen je spojena s nadváhou a menopauzou. U mužů starších 65 let se udává prevalence denní inkontinence 2–11 %.(10) Obecně u obou pohlaví je popisována vysoká četnost inkontinence u institucionalizovaných osob.
Rizikové faktory
1. Věk. Četnost a tíže inkontinence narůstá s věkem. Podle rozsáhlých studií se inkontinence vyskytuje u 3 % žen nad 35 let, u 7 % 55–64letých a u 38–70 % nad 60 let.(8) U obyvatelů pečovatelských institucí je popisována ve 43–77 %.(11)
2. Obezita. Obezita je vysoce významným faktorem inkontinence. Ženy s nadváhou trpí inkontinencí 3× častěji než ženy s normálním BMI.(12)
3. Porod v anamnéze. Vícečetné těhotenství je považováno za rizikový faktor inkontinence a prolapsu pánevních orgánů. Vaginální porod je spojen s vyšším rizikem vzniku stresové inkontinence než porod císařským řezem. Vliv typu porodu na vznik urgentní inkontinence je neurčitý. Ale i u nulipar byla inkontinence dle studií zjištěna ve 25 % ve věku 25–34 let a ve 32 % u žen 55–64letých.(13)
4. Rodinná anamnéza. U žen s urgentní inkontinencí byl zaznamenán vyšší výskyt urgentní inkontinence u jejich dcer (relativní risk 1,3) a sester (relativní risk 1,6).(14) U sledovaných švédských dvojčat se vyskytovala urgentní inkontinence ve 35–55 % proti 1,5 % stresové inkontinence.(15)
5. Komorbidity. Inkontinence je častým následkem operačních výkonů a komplikovaných úrazů oblasti malé pánve. Vyskytuje se rovněž po radiační léčbě. Provází metabolické onemocnění, jako je diabetes mellitus, hormonální deficity různé etiologie s následkem atrofie sliznic dolních močopohlavních cest u žen. Je nedílnou součástí regulačních poruch močení při onemocněních CNS a periferních neuropatií různého původu od mechanických lézí (operace, úrazy) přes záněty a degenerativní a funkční postižení. Pacienty s demencí postihuje inkontinence dle studie z r. 2013 s prevalencí 10–38 %.(16)
6. Pohybová aktivita. Rizikem pro vznik stresové inkontinence jsou intenzivní a opakovaná zátěžová cvičení nebo namáhavá fyzická práce se zvýšeným tlakem na malou pánev (skoky, běh).
7. Abúzus. Kouření, pití kávy a alkoholu je dle studií nezanedbatelným rizikovým faktorem pro výskyt inkontinence.( 17–19)
8. Mikrobiom močového měchýře. Dlouhodobě je známo, že infekce močového měchýře vyvolává a zhoršuje projevy inkontinence moče. Urgentní inkontinence provází ataky akutní cystitidy. Vleklá infekce měchýře vede k změnám struktury stěny měchýře a projevům obvykle smíšené inkontinence. V poslední době se hovoří o vlivu trvalého bakteriálního osídlení měchýře, tzv. mikrobiomu, který se liší u kontinentních a inkontinentních žen, ale tyto souvislosti si vyžadují další výzkum.(20)
Etiologie
Stresová inkontinence
K úniku moče dochází při zvýšení tlaku v dutině břišní při zvedání těžkých předmětů, kašli, kýchání, smíchu, ale také při změně polohy ze sedu či lehu do stoje. Moč uniká bez pocitu nucení na močení. Stresová inkontinence je běžná u žen věku 45–49 let.(21)
U žen je příčinou stresové inkontinence hypermobilita uretry, způsobená nedostatečnou podporou svalového pánevního dna a vazivového aparátu vagíny. Uretra se tak kompletně neuzavře. Porucha pánevního dna může nastat po porodním nebo jiném poranění. Vyvolává ji rovněž chronický tlak na pánevní dno při zátěžové fyzické aktivitě, chronickém kašli nebo při obezitě.
Dalším důvodem stresové inkontinence je nedostatečná funkce vnitřního svěrače uretry. Dochází ke snížení nebo ztrátě uzavíracího tlaku uretry. Příčinou je nervosvalová porucha. Insuficience svěrače uretry se vyskytuje samostatně nebo současně s hypermobilitou uretry. Typickým projevem jsou úniky moče i při minimálním zvýšení nitrobřišního tlaku.
U mužů je obvyklým důvodem stresové inkontinence poškození funkce svěrače uretry mechanicky nebo z funkčních důvodů.
Mechanické poškození zevního sfinkteru uretry se vyskytuje běžně po radikální prostatektomii. Tento symptom ale u většiny pacientů vymizí do 6–12 měsíců od operace. Pouze 5–10 % mužů má trvale závažnější stupeň inkontinence.(22) Zřídka může dojít k poškození zevního svěrače při transuretrální resekci prostaty pro benigní hyperplazii. Záleží na rozsahu a délce transuretrálního výkonu.
Funkční postižení svěrače je spojeno s míšním traumatem (sakrální/infrasakrální léze) nebo vlivem medikace, jako jsou např. antihistaminika, opiáty, anticholinergika, ACE inhibitory, alfa-1 blokátory, antiarytmika (flekainid), diuretika, tricyklická antidepresiva, antipsychotika, svalová relaxancia (např. baklofen), beta-3 agonisté (mirabegron). Stejně působí na svěrač i alkohol.
Urgentní inkontinence
Pacienti s urgentní inkontinencí udávají náhlý neovladatelný pocit nucení na močení, následovaný v krátkém časovém intervalu únikem moče od několika kapek až ke kompletnímu vyprázdnění obsahu měchýře. Příčinou je hyperaktivita detruzoru měchýře, vedoucí k neinhibovaným mimovolným kontrakcím svaloviny měchýře během plnění měchýře. Termín hyperaktivní měchýř (dále OAB – overactive bladder) popisuje syndrom náhlého nucení na močení. OAB se může vyskytovat i bez inkontinence moče. Urgentní inkontinence a OAB s inkontinencí jsou synonyma pro stejnou symptomatologii. Urgentní inkontinence se vyskytuje u 16 % mužů a žen starších 40 let. Může provázet s věkem narůstající počet komorbidit. U mužů po 60. roce věku je urgentní inkontinence často projevem obstrukce hrdla měchýře zvětšenou prostatou. U obou pohlaví se vyskytuje při abnormalitách měchýře, cystolitiáze, poruše mikrobiomu měchýře a může být též idiopatická. Urgentní inkontinence provází řadu neurologických onemocnění: suprapontinní a pontinní leze (cévní mozkové příhody, tumory mozku, epilepsii, Alzheimerovu nemoc, Parkinsonovu nemoc, mozkové trauma, hydrocefalus), míšní léze, spinu bifidu, onemocnění periferního nervového systému, diseminované nemoci CNS (roztroušenou sklerózu). Urgentní inkontinenci může navodit medikace zvyšující kontraktilitu měchýře nebo navozující obstrukční efekt: dekongescenty (pseudoefedrin, fenylefrin), alfa-agonisté (midodrin, fenylefrin), antidepresiva (SNRI: duloxetin).
Smíšená inkontinence
Pacienti mají současně projevy stresové a urgentní inkontinence. Vyskytuje se častěji u žen. U mužů se někdy zjistí po operacích nebo radioterapii prostaty. Smíšená inkontinence se může objevit po letech též u pacientů s dosud stabilizovanou stresovou nebo urgentní inkontinencí a doprovází novou komorbiditu nebo medikaci.
Inkontinence z přetékání (ischuria paradoxa)
Inkontinence z přetékání se projevuje odkapáváním nebo trvalým únikem moče při nekompletním vyprázdnění měchýře. Pokud není včas rozpoznaná, může vést k trvalému poškození měchýře a ledvin. Důvodem je inkompetence ureterovezikální junkce při chronickém objemném reziduu a poškození horních močových cest refluxem často infikované moče. Měchýř se nedostatečně kontrahuje a pacienti udávají urgence a nykturie, slabý kolísavý proud moče, retardace startu močení, někdy pocit nedostatečného vyprázdnění měchýře.
Příčinou paradoxní ischurie je hypoaktivita detruzoru a/nebo obstrukce hrdla měchýře. Schopnost kontraktility hladké svaloviny měchýře klesá s věkem. Zásadně snižují kontraktilitu měchýře neurologické příčiny: periferní neuropatie při diabetes mellitus, hypovitaminóze B12, abúzu alkoholu, porucha eferentního vedení z detruzoru při roztroušené skleróze a stenóze páteřního kanálu.
Obecně se onemocnění nebo poranění dolní části míchy projevují hypoaktivitou detruzoru, při vysokých míšních lézích vidíme hyperaktivitu sfinkteru uretry a obstrukci hrdla.
Obstrukce hrdla močového měchýře je u žen méně častá než u mužů. Uretra je obturována zevně rozsáhlým poklesem pánevních orgánů, fibrózní přestavbou nebo expanzivními procesy okolních tkání, ale též iatrogenně po hyperkorekci po operacích pro inkontinenci. Intrauretrální překážkou jsou nejčastěji striktury a tumory. Raritní je syndrom Fowlerové. Jedná se o poruchu relaxace zevního sfinkteru uretry, ke které dochází u mladých dívek a žen zejména po užívání opiátů, po porodu nebo jakémkoliv výkonu v celkové anestezii. Retence moče je nad 1 litr. Ani usilovné tlačení nevede u postižených k mikci. V 50 % je syndrom asociován s polycystickými ovarii.
U mužů jako příčina paradoxní ischurie dominuje hyperplazie prostaty a striktury uretry. U mužů častěji zjišťujeme též medikamentózní vlivy látek snižujících kontraktilitu detruzoru (anticholinergika, ACE inhibitory, alfa-1 blokátory, tricyklická antidepresiva, svalová relaxancia, beta-3 agonisté, alkohol, vliv anestezie po operacích).
Ostatní příčiny inkontinence
U žen v menopauze způsobuje nízká hladina estrogenů atrofii povrchní a intermediální vrstvy epitelu uretry. Následkem je chronická uretritida, poškození uzávěrového mechanismu uretry a chronické dráždění v oblasti uretry. V této souvislosti mluvíme u žen o tzv. uretrálním syndromu. Úniky moče zjišťujeme též při urogenitálních píštělích, divertiklech uretry a ektopickém vyústění ureteru mimo svěrač uretry. Diagnostika a další řešení patří do ambulance urologa.
Močové infekce se mohou projevovat symptomy hyperaktivního měchýře (OAB) a již přítomnou symptomatologii OAB zhoršují.
U mužů je popisován postmikční únik moče. Projevuje se nechtěným únikem malého objemu moče již po dokončené mikci s pocitově vyprázdněným měchýřem. Může se jednat o projevy LUTS (poruchu funkce dolních močových cest), projevy striktury uretry nebo divertiklu uretry. Někdy zůstává příčina nejasná.
Funkční inkontinence
O funkční inkontinenci hovoříme, když má pacient neporušené jímací a evakuační funkce měchýře, ale je fyzicky nebo kognitivně neschopen použít toaletu. Některé stavy jsou vratné – např. po úrazech a operacích pohybového aparátu, po úpravě sedativní medikace.
Možnosti vyšetřování
Schéma vyšetření inkontinence je v podstatě jednoduché a upřednostňuje neinvazivní postupy.
Nejdůležitější je pečlivá a podrobná anamnéza, zohledňující nejen vlastní poruchu močení, ale celkovou osobní zdravotní historii pacientů. U spolupracujících pacientů využíváme mikční dotazníky. Urologové v ČR mají k dispozici i mobilní aplikaci mikčního dotazníku, která umožňuje těsnější spolupráci s ambulantními pacienty („apka“ UROsoft). U většiny spolupracujících pacientů lze již na základě anamnestických dat určit typ inkontinence a podle toho doporučit další postup.
Při fyzikálním vyšetření vedle základního vyšetření zjišťujeme palpací reziduum po mikci, posuzujeme stav zevního genitálu, BMI a schopnost mobility.
Laboratorním vyšetřením moče zjistíme přítomnost infekce, krve a jiných příměsí. Vyšetření krve indikujeme především k vyloučení renální nedostatečnosti, u mužů vyšetřujeme PSA.
Ultrazvukové vyšetření hodnotí přesně kapacitu měchýře a močové reziduum po vymočení, poskytuje kvalitní orientaci o horních močových cestách.
V případě nutnosti mohou být výše uvedená vyšetření rozšířena o specializovaná vyšetření, která se provádějí na urologii. Z neinvazivních vyšetření se využívá stres test (hodnocení úniku moče při zakašlání nebo použití břišního tlaku) a test vážení vložek (objem úniku moče při pohybové aktivitě). Urolog indikuje kalibraci močové trubice při podezření na strikturu a cystoskopické vyšetření.
Urodynamické vyšetření je funkční vyšetření dolních močových cest. Inervace dolních močových cest je autonomní a měchýř se chová jako nízkotlaký rezervoár. Na základě místa léze v centrálním nebo periferním nervovém systému lze odhadnout očekávaný typ dysfunkce močových cest. Dysfunkce se mohou kombinovat. Mezi nejzávažnější dysfunkce patří detruzorosfinkterická dyssynergie, která ohrožuje ledviny vysokotlakým refluxem. U spinálních lézí nad úrovní Th12 je nutno počítat s rizikem autonomní dysreflexie.
Urodynamické vyšetření může být jak neinvazivní (uroflowmetrie – UFM), tak invazivní se zavedením katétru do měchýře. Při uroflowmetrii se pacient s dostatečně naplněným měchýřem (minimální mikční objem k objektivnímu posouzení je 150 ml) vymočí spontánně do speciální toalety, která je vybavena zařízením k měření rychlosti proudu moče. Uroflowmetrie zjišťuje poruchy proudu moče a pomáhá hodnotit evakuační schopnosti měchýře.
Invazivní urodynamické metody provádí urolog specializovaný na tuto techniku a problematiku. Močovým katétrem je naplněn močový měchýř. Je hodnocen objem nutný k vyvolání kontrakce detruzoru, dále plnicí tlaky v měchýři a uretře a vztah mezi nimi. Invazivní typ vyšetření by se měl indikovat uvážlivě a jen v případech, kdy výsledek změní strategii léčby pacienta. Před urodynamickým vyšetřením musí mít vyšetřovaný kvalitní anamnézu, mikční deník, opakovaně alespoň 3x provedené UFM a negativní kultivaci moče. Případnou uroinfekci je nutno cíleně přeléčit. Pacient nesmí mít zavedený permanentní močový katétr (PMK) uretrou. Pokud je možné odstranit PMK, je nutno vyčkat s vlastním vyšetřením několik dní, aby nebylo zkreslené. Pokud je nezbytná trvalá drenáž měchýře, převádíme pacienty na tenkou epicystostomii (10 Ch). Dlouhodobě podávanou medikaci ovlivňující dynamiku dolních močových cest se doporučuje vysadit při vyšetření základního neurourologického stavu. Naopak při kontrolním vyšetření kompenzace navozené léčbou tuto léčbu nevysazujeme, ale podle výsledku upravujeme dávkování.
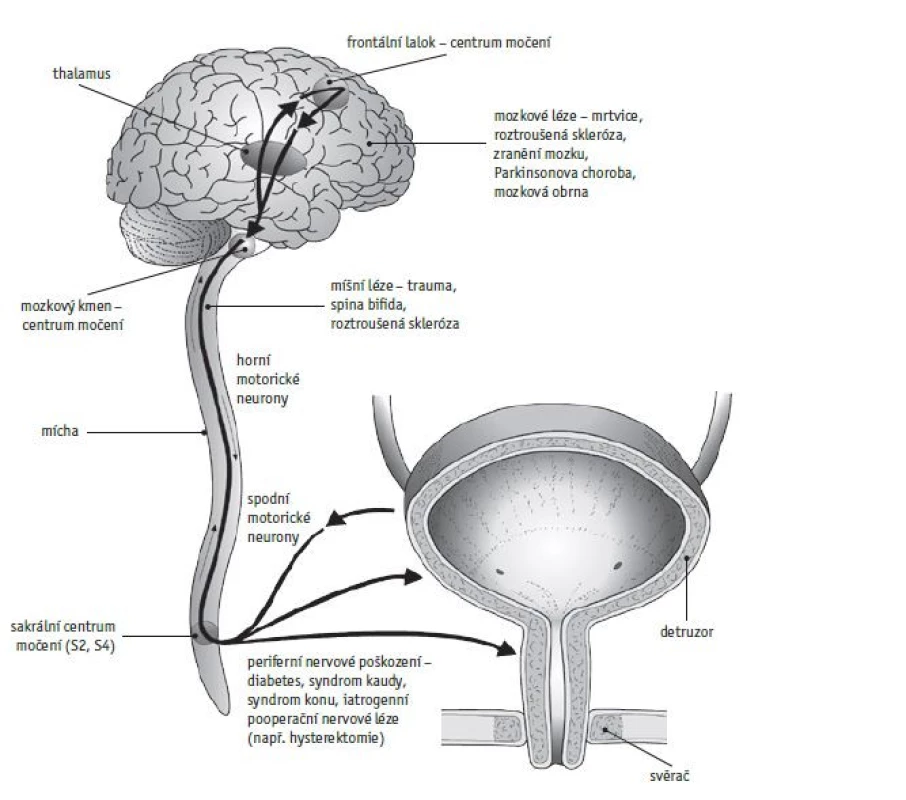
V poslední době se obecně upřednostňuje neinvazivní vyšetření, zahrnující anamnézu, vyplnění pitného a mikčního deníku, opakované UFM a opakované měření postmikčního rezidua sonograficky. Neinvazivní urodynamické vyšetření se nehodí pro pacienty po spinálních lezích a pro dětské pacienty s neurogenním měchýřem (obr. 1, 2).(23)

Léčebné postupy
Léčebné postupy se liší podle příčiny a typu inkontinence. U všech typů se snažíme upřednostňovat konzervativní postupy. Ve druhém sledu používáme medikamentózní léčbu, která vyžaduje dobrou znalost farmakologie, a především lékových interakcí. Jako poslední jsou invazivní chirurgické postupy, které jsou nevratné a reoperace jsou zatíženy narůstajícím počtem komplikací.
V případě selhání léčebných postupů se uplatní protetické pomůcky.
Léčba stresové inkontinence
Lehčí stadia stresové inkontinence se léčí konzervativně. Základem je racionální změna životosprávy, rehabilitace a fyzikální léčba. Medikamentózní léčba je okrajová, zatížená více nežádoucími účinky než spolehlivým efektem. Chirurgickou léčbu, cílenou na zlepšení anatomických poměrů uretry nebo náhradu funkce svěrače, indikujeme při neúspěchu konzervativních postupů u středně těžké a těžké inkontinence.
1. Konzervativní postupy
1.1. Režimová opatření. Snížení tělesné hmotnosti nejméně o 5 % původní váhy, kontrola příjmu tekutin (1,5–2,5 l na den), pravidelná defekace, omezení dráždivých jídel, tekutin a kouření. Racionální pohybová aktivita znamená omezit jednostranné dlouhodobé namáhání a na druhé straně se vyvarovat dlouhodobé nečinnosti při sedavém zaměstnání.
1.2. Fyzioterapie. Reflexní kontrakce svalů pánevního dna je přirozenou obranou proti úniku moče. Svalstvo pánevního dna poskytuje oporu pro bázi a hrdlo močového měchýře, přičemž omezuje jejich pohyb kaudálně při zvýšení intraabdominálního tlaku. Nezbytnou součástí fyzioterapie je edukační pohovor s pacientkou. Upozorníme pacientku, že první výsledky lze očekávat asi po 6–8 týdnech, předejdeme tak demotivaci při nereálném očekávání efektu. U spolupracujících žen s nadváhou se doporučuje vyčkat alespoň 6 měsíců za předpokladu postupné redukce hmotnosti. Z pohledu současné fyzioterapie je třeba optimalizovat stav celého pohybového aparátu, tj. role svalových zřetězení, role pánevního dna v kontextu hlubokého stabilizačního systému, vliv případných kloubních blokád. Úkolem fyzioterapie není pouze prosté zvýšení síly pánevního dna, ale naučit pacientky využít cílené kontrakce svalů pánevního dna v zátěžových situacích. Základní předností fyzioterapie je naprostá absence nežádoucích účinků a možnost kombinace s jakoukoliv další léčebnou metodou. Hlavní kontraindikací jsou zejména kognitivní limity.(24)
Někteří autoři stále doporučují cvičení pánevního dna pomocí vaginálních kónusů. Kónusy různé hmotnosti se zavádějí do pochvy, kde vyvolávají pasivní a aktivní kontrakci svalů. Úkolem pacientky je udržet kónus v pochvě 15–30 minut 2x denně při běžné denní aktivitě.
Biofeedback doplňuje cvičení pánevního dna a umožnuje pacientkám kontrolovat úroveň svalových kontrakcí. Používají se manometrické vaginální senzory, ale též snímače umístěné na perineu nebo břišní stěně. Biofeedback se též kombinuje s elektrostimulací. Zdroj nízkofrekvenčních impulzů stimulujících pánevní svaly je umístěn v pochvě nebo v konečníku.
U mužů se stresovou inkontinencí využíváme v podstatě stejné postupy fyzioterapie s využitím biofeedbacku a elektrostimulací pánevního dna.
2. Medikamentózní léčba stresové inkontinence
Podle US Food and Drug Administration (dále FDA) není v USA schválena žádná farmakologická léčba pro stresovou inkontinenci. V Evropě a též v ČR lze využít duloxetin, estrogeny a desmopresin.( 25)
Duloxetin je inhibitor zpětného vychytávání neurotransmiterů (norepinefrinu a serotoninu) na presynaptických membránách detruzoru. To vede ke zvýšení klidového tonu a síly kontrakce příčně pruhovaného svalu svěrače močové trubice. Doporučená dávka dle literatury je 40 mg na den pro léčbu inkontinence. V ČR je duloxetin dostupný pouze v tabletách po 30 mg a 60 mg pro psychiatrickou a neurologickou indikaci (léčba deprese, úzkosti, diabetické neuropatie). Léčba inkontinence je možná v režimu off-label.(26)
Z estrogenních preparátů je metodou volby vaginálně aplikovaný estriol. Ve srovnání se systémovým podáním má nižší riziko výskytu tromboembolické nemoci, karcinomu prsu nebo hypertrofie endometria. Užívá se 2x týdně vaginální krém nebo globule, např. Ovestin.
Desmopresin (Minirin) je syntetickým analogem vazopresinu. Snižuje tvorbu definitivní moči, a tedy její objem. Na samotnou inkontinenci vliv nemá. Indikací pro urologii je především noční pomočování, nykturie. Jeho podání má řadu nežádoucích účinků: hyponatremie u žen vyššího věku, nauzea. Indikace musí být přísně zvážena (nykturie musí převyšovat ¹⁄³ celkového objemu moče) a pacienti zejména na počátku léčby musí být těsně kontrolovaní.
V minulosti se někdy využíval imipramin. V současné době zůstává indikace v léčbě pediatrické enuresis nocturna. U dospělých se řídce indikuje jako antidepresivum. Vzhledem ke kontraindikacím a řadě lékových interakcí se u starší populace nedoporučuje.
3. Chirurgická léčba stresové inkontinence
Existuje několik typů operačních výkonů, které lékař volí podle mechanismu vzniku inkontinence.
Při zvýšené pohyblivosti močové trubice (uretry) nebo hrdla močového měchýře se užívají tzv. závěsné nebo páskové „sling“ operace. Jsou založené na principu podpory močové trubice vložením vaginálních pásků (tahu prostá suburetrální páska retropubická TVT nebo transobturátorová TOT). Jedná se o miniinvazivní chirurgický výkon. Z krátkého řezu na přední vaginální stěně je páska vedena pod močovou trubicí a její konce jsou vyústěné v oblasti genitofemorální rýhy nebo v podbřišku. Tyto postupy nahrazují dříve upřednostňované otevřené operace – retropubickou kolpopexi dle Burche. S nástupem laparoskopie lze provádět kolposuspenze s minimálně invazivním přístupem.
Další metodou jsou tzv. bulking agents (teflon, bovinní krev, kolageny) (obr. 3). Uvedené látky se endoskopicky aplikují pod sliznici uretry, kde ztuhnou a způsobí vyklenutí sliznice uretry intraluminálně se zúžením průsvitu uretry. Jedná se o relativně bezpečnou proceduru, ale pouze s krátkodobým zlepšením kontinence. Podložená data o opakovaném použití nejsou k dispozici.

U mužů je účinnost metody asi o 25 % nižší než u žen a je u nich nutná vícečetná aplikace.(27)
U mužů při léčbě stresové inkontinence mírného nebo středního stupně využijeme též slingové metody pro menší invazivitu a menší riziko komplikací. U středně těžkého až těžkého stupně inkontinence, který nelze ovlivnit konzervativními postupy, je metodou volby implantace umělého svěrače. U žen se tento výkon provádí jen výjimečně.
4. Protetické pomůcky.
K protetickým pomůckám řadíme vložky, pleny, kalhotky, kondom urinály, penilní svorky, ženské pesary, močové katétry. Vaginální pesary žen pomáhají upravit porušené anatomické poměry a zvyšují výtokový odpor močové trubice. Jsou alternativou pro ženy, které operace nejsou schopny nebo operaci odmítají. Mohou být využívány i intermitentně (při sportu u aktivních žen).
Léčba urgentní inkontinence
V léčbě urgentní inkontinence se kromě konzervativních postupů uplatní zejména medikamentózní léčba. Dle publikované studie českých urologů mají pacienti od farmakologické léčby velká očekávání, až 95 % očekává zlepšení stavu a informace od lékaře. Lékaři ale odhadují mnohem menší počet komorbidit, preskripce anticholinergik neodpovídá specifickým farmakologickým vlastnostem léčiv.(28) K chirurgické léčbě jsou indikovány jinak neovlivnitelné stavy ztráty jímací funkce měchýře.
1. Konzervativní léčba urgentní inkontinence znamená omezení přijmu kofeinu, dráždivých pokrmů a redukci hmotnosti.
1.1. Behaviorální terapie a cvičení svalů pánevního dna. Cílem je pravidelné vyprazdňování měchýře s postupně narůstajícími intervaly mezi mikcemi. Má vést ke zlepšení kapacity měchýře, snížení frekvence močení, snížení nykturií a zlepšení urgentní inkontinence.
1.2. Elektrostimulační terapie. Mechanismem účinku je ovlivnění mikčního jádra v oblasti S2–S4 cestou nervus tibialis. Za vnitřním kotníkem se aplikuje jehlová elektroda nebo nalepovací elektroda. Metoda má minimum nežádoucích účinků, v praxi je ale omezeně dostupná.
2. Farmakoterapie
2.1. Antimuskarinika. Ideální látka, působící na M3 receptory v měchýři, neexistuje. Léčba je provázena častými nežádoucími účinky ovlivněním parasympatiku v jiných orgánech: sucho v ústech, rozostřené vidění, zácpa, únava a poruchy kognitivních funkcí, zejména u starších osob. Vysoký počet nežádoucích účinků vede k relativně nízké compliance pacientů s léčbou. Lékaři se snaží individuálně vytitrovat dávku a vybrat vhodný preparát. Dle SÚKL jsou v ČR novější generace antimuskarinik (tolterodin, fesoterodin, darifenacin, solifenacin) hrazené až po selhání antimuskarinik první generace (oxybutinin, propiverin, trospium). U starších pacientů preferujeme trospium a tolterodin. Trospium (Spasmed) je na rozdíl od ostatních anticholinergik kvarterní amin, není metabolizován cytochromem P450. Netvoří metabolity a je vylučován téměř v nezměněné formě. Má nízkou liposolubilitu a téměř neprostupuje hematoencefalickou bariérou, proto neovlivňuje kognitivní funkce. Tolterodin (Detrusitol) má nízkou afinitu k receptorům M1, a tedy menší výskyt sucha v ústech. Má rovněž nízkou liposolubilitu a neprostupuje hematoencefalickou bariérou. Může být podáván i ve formě s prodlouženým uvolňováním.
2.2. Beta-3 mimetika působí na beta - 3 receptory sympatiku. Lze je tak využít u pacientů s kontraindikacemi terapie antimuskariniky, jako je glaukom s úzkým úhlem, myasthenia gravis a u pacientů s výraznými nežádoucími účinky léčby antimuskariniky. V ČR je dostupný jediný zástupce této skupiny mirabegron (Betmiga).
3. Chirurgická léčba hyperaktivního měchýře
3.1. Intravezikální aplikaci botulinumtoxinu A (dále BTX-A) do detruzoru močového měchýře při selhání konzervativní léčby indikuje a provádí urolog, je nutné opakované podávání v krátké cloně antibiotik.
3.2. Sakrální nervová stimulace, tzv. neuromodulace. Stimulační elektroda se implantuje k sakrálnímu nervu S3 perkutánně cestou foramen sacrale. Aplikace se provádí ve dvou dobách. Pokud se v první, testovací fázi sníží počet inkontinenčních epizod o 50 %, aplikuje se ve druhé době generátor pulzů. V ČR provádí neuromodulaci zatím pouze specializovaná centra.
3.3. Augmentace měchýře. Operace zvětšuje stávající nedostatečnou kapacitu měchýře pomocí úpravy vlastní svalové tkáně nebo častěji s použitím „záplat“ z tlustého střeva (obvykle z céka nebo colon ascendens).
3.4. Ureteroileostomie. Derivační operace vyřazuje nefunkční měchýř, který je zdrojem trvalých neřešitelných komplikací např. po opakovaných pánevních operacích, radioterapii pánve, při inkompetenci sfinkteru nebo recidivujících píštělích z měchýře. Uretery jsou implantovány do exkludované kličky tenkého střeva, která je vyústěna na břišní stěnu jako inkontinentní urostomie.
Léčebné metody ostatních poruch mikce s inkontinencí
Do této skupiny patří projevy přetékajícího měchýře nebo smíšené poruchy jímací a vypuzovací funkce měchýře s různě zastoupenou mírou obstrukce a urgence.
Hypokontraktilita detruzoru:
1.1. Idiopatická hypokontraktilita detruzoru – syndrom Fowlerové. Metodou volby je S3 sakrální neurostimulace.
1.2. Paradoxní ischurie. Hypokontraktilita detruzoru se u starších mužů často kombinuje s mechanickou obstrukcí (hyperplazií prostaty, strikturou uretry) nebo neurogenní příčinou (periferní diabetická neuropatie, stavy po rozsáhlých pánevních výkonech, neurogenní léze s postižením mikčního jádra S2–4 a distálně od něj).
Základní nefarmakologickou léčbou je čistá intermitentní katetrizace (dále ČIK). Kontraindikací autokatetrizace je stav kognitivních funkcí a fyzická schopnost provést správné zavedení cévky do měchýře.
Z léků využíváme inhibitor cholinesterázy distigmin (Ubretid) v kombinaci s alfa lytikem (např. tamsulosinem). Léčba má relativně vysoký počet nežádoucích účinků z ovlivnění střevní peristaltiky – průjmy až inkontinenci stolice.
1.3. Smíšené poruchy jímacích a evakuačních funkcí měchýře. Smíšené poruchy se velmi často vyskytují u pacientů s roztroušenou sklerózou a u diabetiků. Obě skupiny nemocných mají vleklé uroinfekce jak symptomatické, tak asymptomatické. Často dlouhodobě inkurabilní infekce modifikují mikční problémy a ovlivňují výběr léčby.
Pacienti s roztroušenou sklerózou trpí symptomy dolních močových cest až ve ¾ případů. Jímací poruchy (frekvence, urgence a inkontinence) se vyskytují u 37–99 % pacientů, mikční poruchy (slabý proud, přerušovaný proud, neúplné vyprázdnění měchýře) u 34–79 % pacientů. Z konzervativních metod lze využít fyzioterapii se zkušeným terapeutem. Metodou volby jímacích symptomů jsou anticholinergika s podmínkou sledování rezidua. Pokud není efekt anticholinergika dostatečný, je možné zvážit beta-3 mimetika v režimu off-label, z miniinvazivních metod opakované aplikace BTX-A nebo neurostimulaci. U žen s prokázanou hypermobilitou uretry může zkušený urolog indikovat slingové metody. Při poruše evakuačních schopností měchýře v první řadě vyloučíme řešitelnou anatomickou překážku, např. strikturu. Zvětšená prostata sama o sobě nemusí být příčinou mechanické obstrukce a o operaci rozhoduje po podrobném vyšetření urolog. Léčebně využijeme především alfablokátory. Pokud nelze dostatečně evakuovat měchýř, zůstává metodou volby ČIK.
Trvalou katetrizaci uretrou nebo epicystostomii volíme až jako poslední možnost s ohledem na klinický stav a prognózu pacienta. Někteří pacienti se brání katetrizaci a usilují o nefyziologické vyprázdnění měchýře břišním lisem nebo manuálním tlakem (tzv. Credého hmat). Tento postup lze tolerovat pouze tehdy, pokud máme ověřený stav horních močových cest, aby nebyly ohroženy vysokotlakým refluxem z měchýře. Musíme znát reziduum po vytlačení moče. Metodu nelze použít u nemocných s chronickou uroinfekcí.(29)
Až 80 % diabetiků trpí dysfunkcemi dolních močových cest s celou škálou projevů.(30) V léčbě hyperaktivního detruzoru indikujeme beta-3 mimetika, endovezikální aplikaci BTX-A a neurostimulaci. Medikamentózní léčba hypoaktivního detruzoru není spolehlivá. V případě nedostatečné evakuace měchýře je metodou volby ČIK. Pokud nelze provádět, indikujeme trvalý močový katétr. Hyperaktivní sfinkter s projevy detruzorosfinkterické dyssynergie lze ovlivnit alfa lytiky. V některých případech indikujeme incizi hrdla měchýře. Hypoaktivní sfinkter diabetiků je příčinou stresové inkontinence. Podle závažnosti zkoušíme pacienty ovlivnit fyzioterapií. Riziko infekčních komplikací, a zejména odhojení implantovaného materiálu limituje použití slingových metod a umělého svěrače.
V léčbě seniorů s komorbiditami mají jednoznačnou přednost neinvazivní léčebné postupy. Zejména u institucionalizovaných osob využíváme absorpční pomůcky (pleny, kalhotky, vložky) a snažíme se zlepšit jejich mobilitu a schopnost použít s chodítkem WC nebo se přesunout na toaletní židli. Snažíme se minimalizovat používání močových katétrů. Medikamentózní léčba, pokud ji lze s ohledem na lékové interakce využít, má své limity. Obecně se vyhýbáme použití antimuskarinik u osob starších 70 let a u všech pacientů s kognitivním deficitem bez ohledu na věk. V medikaci hledáme nejnižší účinnou dávku mirabegronu, darifenacinu nebo trospia (tab. 1).

Závěr
Inkontinenci moče nelze v žádném případě považovat za přirozený jev ve stáří. Její četnost a závažnost kopíruje nárůst komorbidit s věkem. Výběr vhodných diagnostických a léčebných postupů určuje reálný biologický stav pacientů a jejich prognóza. V případech, kdy zásadně nelze ovlivnit stav pacientů ani průběh komorbidit, minimalizujeme vyšetřovací postupy a v léčbě volíme konzervativní metody. Pro aktivní seniory máme dostatečné možnosti vyšetřit příčinu inkontinence a stanovit správný léčebný postup. Součástí léčby je podrobný rozhovor s pacienty, kdy vedle pečlivé anamnézy informujeme pacienta o rozsahu vyšetření a reálných léčebných možnostech včetně doby nutné k posouzení efektu zvolené léčby. V medikamentózní léčbě volíme pečlivě preparáty s ohledem na předpokládané nežádoucí účinky a lékové interakce. Chirurgické postupy indikujeme uvážlivě s vědomím, že se většinou jedná o nevratné řešení a každý následný výkon je zatížen větším rizikem neúspěchu. U pacientů se závažným omezením pohybu a závažnými kognitivními deficity volíme takové typy pomůcek, které jim nepůsobí komplikace, zejména kožní a močové infekce. Pomůcky musíme měnit s ohledem na schopnost retence u vložek a materiál u cévek. Limitem zůstává cena pomůcek.
MUDr. Kateřina Vlachová
Atestovala z chirurgie, dále z urologie I. a II. st. Pracovala v Nemocnici na Bulovce, nejprve na chirurgické klinice, následně na urologickém oddělení. V letech 1986–2002 byla asistentkou katedry urologie IPVZ a pracovala na Urologické klinice VFN. Od r. 2002 nastoupila na Urologickou kliniku FN Motol jako vedoucí lékař JIP. Od r. 2018 je sekundárním lékařem Centra následné péče FN Motol. Věnuje se zejména uroinfekcím a metabolickým poruchám ledvin.
Korespondenční adresa:
MUDr. Kateřina Vlachová
Centrum následné péče FN Motol Praha
V Úvalu 84/1
150 06 Praha 5
e-mail: katerina.vlachova@fnmotol.cz
Sources
1. Minassian VA, Yan X, Lichtenfeld MJ, et al. The iceberg of health care utilization in women with urinary incontinence. Int Urogynecol J 2012; 23 : 1087
2. Harris SS, Link CL, Tennsted SL, et al. Care seeking and treatment for urinary incontinence in a diverse population. J Urol 2007; 177 : 680.
3. Herzog AR, Diokino AC,Brown MB, et al. Urinary incontinence as a risk factor for mortality. J Am Geriatr Soc 1944; 42 : 264.
4. Dubeau CE, Simon SE, Morris JN. The effect of urinary incontinence on Quality of life in older nursing home residents. J Am Geriatr Soc 2006; 54 : 1325.
5. Munaganuru N, Van Den Eeden SK, Creasman J, et al. Urine leakage during sexual aktivity among ethnically diverse, community-dwelling middle-age and older women. Am J Obstet Gyncol 2017; 217 : 439. e1.
6. Schluter PJ, Askew DA, Jamieson HA, Arnold EP. Urinary and fecal incontinence are independently associated with fall risk among older women and men with complex needs: A national population study. Neurourol Urodyn 2020; 39 : 945.
7. Morrison A, Levy R. Fraction of nursing home admissions attributable to urinary incontinence. Value Health 2006; 9 : 272.
8. Lee UJ, Feinstein L, Ward JB, et al. Prevalence of Urinary Incontinence among a Nationally Representative Sample of Women, 2005 - 2016: Findings from the Urologic Diseases in America Project. J Urol 2021; 205 : 1718.
9. Legendre G, Ringa V, Panjo H, et al. Incidence and remission of urinary incontinence at midlife: a cohort study. Br J Obstet Gynaecol 2015; 122 : 816.
10. Gorina Y, Schappert S, Bercovitz A, et al. Prevalence of incontinence among older americans. Vital Health Stat 3 2014; 1.
11. Offermans MP, Du Moulin MF, Hamers JP, et al. Prevalence of urinary incontinence and associated risk factors in nursing home residents: a systemic review. Neurourol Urodyn 2009; 28 : 288.
12. Subak LL, Richter HE, Hunskaaar S. Obesity and urinary incontinence: epidemiology and clinical research update. J Urol 2009; 182: S2.
13. Al-Mukhtar Othman J, Akervall S, Milsom I, Gyhagen M. Urinary incontinence in nulliparous women aged 25-64 years: a national survey. Am J Obstet Gynecol 2017; 216 : 149. e1.
14. Hannestad YS, Lie RT, Rotveit G, Hunskaar S. Familial risk of urinary incontinence in women: population based cross sectional study. BMJ 2004; 329 : 889.
15. Wennber AL, Altman D, Lundholm C, et al. Genetic influence are important for most but not all lower urinary tract symptoms: a population - based survey in a cohort of adult Swedish twins. Eur Urol 2011; 59 : 1032.
16. Drennan VM, Rait G, Cole L, et al. The prevalence of incontinence in people with cognitive impairment or dementia living at home: a systematic review. Neurourol Urodyn 2013; 32 : 314.
17. Tähtinen RM, Auvinen A, Cartwright R, et al. Smoking and bladder symptoms in women. Obstet Gynecol 2011; 118 : 643.
18. Jura YH, Townsed MK, Curhan GC, et al. Caffeine intake, and risk of stress, urgency and mixed urinary incontinence. J Urol 2011; 185 : 1775.
19. Imamura M, Williams K, Wells M, McGrother C. Lifestyle interventions for the treatment of urinary incontinence in adults. Cochrane Database Syst Rev 2015; CD003505.
20. Govender Y, Gabriel I, Minassian V, Fichorova R. The Current Evidence on the Association Between the Urinary Microbiome and Urinary Incontinence in Women. Front Cell Infect Microbiol 2019; 9 : 133.
21. Wood LN, Angwer JT. Urinary incontinence in women. BMJ 2014; 349 : 4531,
22. Penson DF, McLerran D, Feng Z, et al. 5year urinary and sexual outcomes after radical prostatectomy: results from the prostate cancer outcomes study. J Urol 2005; 173 : 1701.
23. Sobotka R, Hanuš T. Urodynamické vyšetření – indikace, provedení, interpretace. Urol praxi 2019; 20(4): 175-182.
24. Krhut J, Holaňová R, Gärtner M, Míka D. Fyzioterapie v léčbě inkontinence moči u žen. Ces Urol 2015; 19(2): 131–136.
25. Ryšánková M. Léčba stresové inkontinence žen. Urol praxi 2021; 22(2): 59–64.
26. Záleský M. Konzervativní terapie non-neurogenních dysfunkcí dolních močových cest. Urol Praxi 2021; 22(2): 65–69.
27. Radadia KD, Farber NJ, Shinder B, et al. Management of Postradical Prostatectomy Urinary Incontinence: A Review. Urology 2018; 113 : 13.
28. Zachoval R, Krhut J, Záleský M, Borovička V. Různé pohledy na problematiku hyperaktivního měchýře ze strany pacienta a ze strany lékaře – specialisty. Ces Urol 2011; 15(1): 24–34.
29. Krhut J, Zapletalová O, Zachoval R, et al. Doporučení pro diagnostiku a léčbu symptomů dolních močových cest u pacientů s roztroušenou sklerózou v České republice – mezioborový konsenzus expertů dle metodiky DELPHI. Ces Urol 2017; 21(1): 20–28.
30. Mokriš J, Zachoval R, Záleský M, at al. Dysfunkce dolních močových cest u diabetických pacientů. Ces Urol 2016; 20(4): 275–284.
Labels
Geriatrics General practitioner for adults Orthopaedic prostheticsArticle was published in
Geriatrics and Gerontology

2022 Issue 2
- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Hope Awakens with Early Diagnosis of Parkinson's Disease Based on Skin Odor
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Memantine Eases Daily Life for Patients and Caregivers
-
All articles in this issue
- Editorial
- Drug interactions in gerontopsychiatry – the choice of antipsychotics and antidepressants for geriatric patients
- Non-melanoma skin tumors – basalioma, spinalioma. Overview of the disease and treatment
- Urinary incontinence in old age
- Coagulopathy associated with COVID-19 infection and risk of thromboembolism – do we know their relationship and subsequent solution?
- Midline catheters for geriatric patients in Postacute Care Facility
- Unexpected course of anti Xa activity after suicidal ingestion of rivaroxaban in an elderly patient
- Odešel internista a geriatr MUDr. Jan Zeman…
- Geriatrics and Gerontology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Non-melanoma skin tumors – basalioma, spinalioma. Overview of the disease and treatment
- Midline catheters for geriatric patients in Postacute Care Facility
- Drug interactions in gerontopsychiatry – the choice of antipsychotics and antidepressants for geriatric patients
- Urinary incontinence in old age
