Mužská hormonální antikoncepce
Male hormonal contraception
Human reproduction is a complex phenomenon remaining at the center of interest of many medical and extra-medical disciplines and the search for new contraceptive methods is an important part of its research effort. The developement of effective forms of male hormonal contraception (MHC) is one of the priorities of World Health Organisation (WHO Task Force on Methods of Regulation of Male Fertility). The principle of MHC consists in the supression of spermatogenesis, conserving, at the same time, all others aspects of male glands function (especially preservation of sexual functions, bone metabolism and lean muscle mass). To stop spermatogenesis is possible by blocking gonadotrophines, FSH a LH, secretion, by testosterone administration (isolated or in combination with other hormones). The variants of MHC, existing in the present time, are based on testosterone application (which has in the same time the role of substitutive treatment - the so-called androgen „add-back“) either in monotherapy (oral, intramuscular, transdermal and subcutaneous form) or in combination with various progestins (levonorgestrel, norethisterone, desogestrel, etonogestrel, medroxyprogesterone), antiandrogens or GnRH analogues. The most promising, at the present, seems to be the methods using combination of depot testosterone preparations with long-acting progestins. To what extent will be the role of MHC important in the future, it will be only possible to judge after establishing their sufficiently efficace, fully reversible, safe, acceptably applying and financially accessible forms in clinical practice.
Key words:
male hormonal contraception - testosterone - spermatogenesis - progestins
Authors:
I. Poršová-Dutoit
Authors‘ workplace:
Šilinkův nadační fond, Praha, ředitel prof. MUDr. RNDr. Luboslav Stárka, DrSc.
Published in:
Vnitř Lék 2006; 52(11): 1077-1084
Category:
Review
Overview
Reprodukce lidstva je komplexní fenomén stojící v centru zájmu řady lékařských i mimolékařských oborů a hledání nových kontracepčních metod je důležitou součástí jejího výzkumného úsilí. Vývoj účinných forem mužské hormonální antikoncepce (MHA) je jednou z priorit Světové zdravotnické organizace (WHO Task Force on Methods of Regulation of Male Fertility). Princip MHA spočívá v dosažení suprese spermatogeneze při zachování všech ostatních aspektů funkce mužských pohlavních žláz (zejména udržení sexuálních funkcí, kostního metabolizmu a svalové hmoty). Zástavy spermatogeneze lze docílit prostřednictvím blokády sekrece gonadotropinů (FSH a LH) podáváním testosteronu (samostatně či v kombinaci s jinými hormony). V současnosti existující varianty MHA jsou založeny na aplikaci testosteronu (jenž má současně úlohu substituční léčby - tzv. androgen „add-back“) buď v monoterapii (ve formě perorální, intramuskulární, transdermální a subkutánní), či v kombinaci s různými progestiny (levonorgestrel, noretisteron, desogestrel, etonogestrel, medroxyprogesteron), antiandrogeny či analogy GnRH. Nejperspektivnější se zatím jeví kombinované metody užívající depotních preparátů testosteronu v kombinaci s dlouhodobě účinnými progestiny. Nakolik bude role mužské hormonální antikoncepce v budoucnosti důležitá, bude možno posoudit teprve po zavedení jejích dostatečně účinných, plně reverzibilních, bezpečných, přijatelně aplikovatelných a finančně dostupných forem v klinické praxi.
Klíčová slova:
mužská hormonální antikoncepce - testosteron - spermatogeneze - progestiny
Úvod
Reprodukce lidstva je komplexní fenomén stojící v centru zájmu řady lékařských i mimolékařských oborů. Reprodukční medicína, zabývající se na jedné straně kontrolou porodnosti a populační explozí v rozvojových zemích a na druhé straně vysokým počtem uměle přerušených těhotenství a léčbou infertility ve vyspělých průmyslových zemích, má v tomto kontextu velmi významnou roli. Hledání nových kontracepčních metod je důležitou součástí jejího výzkumného úsilí a vývoj účinných forem mužské hormonální antikoncepce je jednou z priorit Světové zdravotnické organizace (WHO Task Force on Methods of Regulation of Male Fertility).
V celosvětovém měřítku užívá přibližně 30–40 % párů k regulaci koncepce metodu dostupnou muži, tj. prezervativ či vazektomii. Hlavní nevýhodou kondomu je jednak jeho rušivý vliv na intimní komunikaci a jednak, zejména při dlouhodobém užití této metody, 7% míra selhání. Zásadním problémem, pokud jde o vazektomii, je její možná ireverzibilita (a to i při užití mikrochirurgického přístupu). Metody vedoucí k funkční infertilitě, tj. postupy ovlivňující transport spermií tím, že jej urychlují (sympatomimetika, parasympatolytika, ganglioplegika, oxytocin, endotelin, angiotenzin) či blokují (sympatolytika) či ovlivňují zevní prostředí nadvarlat a/nebo varlat chemickými prostředky (α-chloridin, chlorodeoxyglukóza) či fyzikálními metodami (zvýšení teploty varlat) jsou zatím ve stadiu teoretických úvah. Proto se v současnosti upírají naděje k mužským hormonálním antikoncepčním prostředkům, od nichž se očekává vysoká spolehlivost, bezpečnost a snadná reverzibilita, je-li třeba obnovit fertilitu.
Mechanizmus působení mužské hormonální antikoncepce
Cílem mužské hormonální antikoncepce je dosáhnout suprese až zástavy spermatogeneze při zachování všech ostatních aspektů funkce mužských pohlavních žláz a při vyloučení všech vedlejších nežádoucích metabolických účinků. Spermatogeneze musí být utlumena do té míry, aby došlo k azoospermii (úplnému chybění spermií v ejakulátu), tedy ke stavu, jež je neslučitelný s indukcí těhotenství, nebo alespoň k velmi těžké oligozoospermii (méně než 1 milion spermií v 1 ml ejakulátu), což je stav, při němž je riziko spontánního otěhotnění přibližně 1%.
Spermatogeneze je regulována hypofyzárními gonadotropiny, folikuly stimulujícím hormonem (follicle-stimulating hormone - FSH) a luteinizačním hormonem (luteinising hormone - LH). Sekrece obou gonadotropinů je kontrolována hypotalamickým gonadotropiny stimulujícím hormonem (gonadotrophins releasing hormone - GnRH), přičemž se uplatňuje negativní zpětnovazebný efekt steroidních i peptidických hormonů varlat. FSH působí především prostřednictvím svých receptorů v Sertoliho buňkách, odpovědných za spermatogenezi. Neporušená sekrece FSH je nezbytná k dosažení kvalitativně normální spermatogeneze, avšak izolovaná suprese sekrece FSH v dospělosti nevede k azoospermii, a není tudíž postačující cestou k zajištění dostatečně spolehlivého antikoncepčního účinku. LH působí zejména prostřednictvím svých receptorů v Leydigových buňkách, produkujících testosteron. Testosteron ovlivňuje spermatogenezi hlavně prostřednictvím svých receptorů v Sertoliho buňkách. K zajištění kvalitativně i kvantitativně neporušené spermatogeneze je kromě spolupůsobení obou gonadotropinů nezbytná dostatečně vysoká intratestikulární koncentrace testosteronu (zhruba stonásobně vyšší než v séru). Přesné interakce, pokud jde o působení LH, FSH a testosteronu na spermatogenezi, se však přes rozsáhlé výzkumné úsilí v této oblasti doposud nepodařilo objasnit, bylo však prokázáno, že pokles koncentrace testosteronu intratestikulárně (zhruba na 20 % normálu, tj. na koncentraci ještě plně dostatečnou, pokud jde o schopnost saturovat androgenní receptory) vede k zástavě spermatogeneze.
Hormony podávané mužům k zamezení koncepce působí v naprosté většině případů prostřednictvím suprese sekrece obou gonadotropinů. Tím je vyvolán hypogonadotropní hypogonadizmus vedoucí k nedostatečné tvorbě testosteronu ve varlatech a k blokádě spermatogeneze na několika úrovních. Jednak je narušena diferenciace spermatogonie A ve spermatogonii B a jednak je zvýšena apoptóza spermatocytů a spermatid během meiózy [15,25]. Blokády sekrece gonadotropinů lze docílit podáváním testosteronu, buď samostatně, či v kombinaci s jinými steroidními hormony (progestiny, antiandrogeny či analogy GnRH). Podávání testosteronu, tzv. androgen „add-back“ má současně úlohu substituční léčby, zajišťující udržení extratestikulárních androgen-dependentních funkcí. Hladinu testosteronu v séru je třeba udržet ve fyziologickém rozmezí. Vzhledem k tomu, že denní produkce testosteronu se za fyziologického stavu pohybuje kolem 6 mg denně, je optimální dávkou pro účely mužské hormonální antikoncepce vyrovnaná denní dávka 5-7 mg. Ukázalo se však, že zajištění optimální pravidelné dávky je úkolem v praxi obtížně dosažitelným. Nezajistí-li dodávaná dávka testosteronu (případně testosteronu a dalších steroidních hormonů) trvalou supresi sekrece gonadotropinů, není blokáda spermatogeneze dostatečně účinná. Příliš vysoká dávka testosteronu však vede ke vzestupu testosteronemie do suprafyziologických koncentrací, a tím k negativnímu ovlivnění řady androgen-dependentních dějů.
Mechanizmus mužských hormonálních antikoncepčních přípravků spočívá v naprosté většině metod v ovlivnění tvorby spermií (a nikoli ve zničení již vytvořených spermií), proto doba nástupu kontracepčního účinku odpovídá době trvání cyklu, během něhož se spermie za fyziologického stavu vyvíjejí. V praxi lze proto očekávat plný antikoncepční účinek až za přibližně 70 dní po zahájení podávání antikoncepčního prostředku.
Kontracepční metody užívající výhradně testosteron
První klinické práce zabývající se účinky hormonálních preparátů na reprodukční funkce muže se objevily už ve 30. letech minulého století a první studie prokazující reverzibilní azoospermii podáním krátkodobě působícího esteru testosteronu byly publikovány již v 50. letech 20. století. Intenzivní výzkumné úsilí v tomto směru se však rozvinulo až v posledních 30 letech.
První práce zabývající se mužskou hormonální antikoncepcí spočívaly v podání samotného testosteronu, jehož cílem bylo jak zajištění suprese gonadotropinů, tak dosažení optimální androgenní substituce.
Biologická dostupnost nemodifikovaného orálně podaného testosteronu je nedostatečná v důsledku jeho metabolizace při první pasáži játry. 17α-alkylované metabolity testosteronu jsou sice aktivní po perorálním podání, avšak působí silně hepatotoxicky. Potřebných denních dávek lze proto dosáhnout pouze injekčním podáním depotních esterů testosteronu nebo implantací testosteronových pelet.
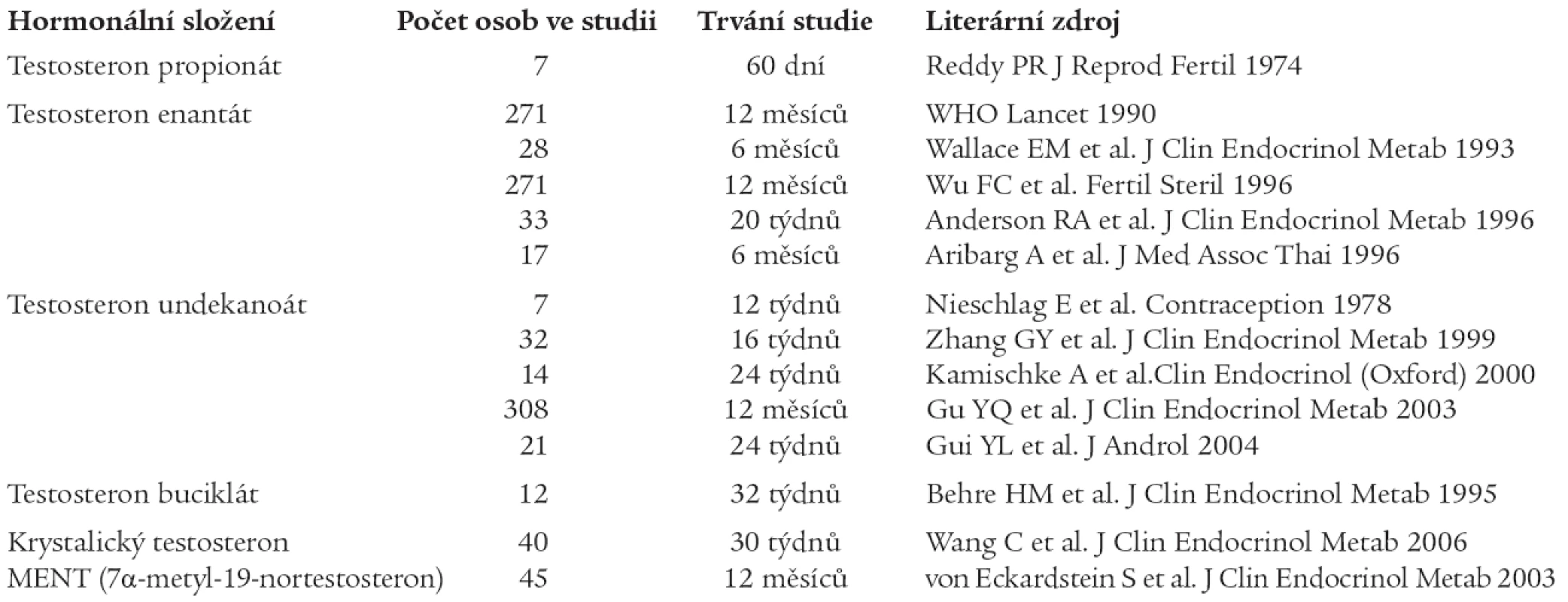
Jako mužské kontraceptivum byly testovány 3 estery testosteronu, a to testosteron propionát, testosteron enantát a testosteron undekanoát. Hlavním přínosem prvních klinických studií, užívajících testosteron propionát [33], byly 3 důležité poznatky:
- (a) K dosažení supresivního vlivu testosteronu na spermatogenezi je třeba jej podávat v účinné dávce po minimálně 2 měsíce
- (b) Účinek testosteronu na spermatogenezi je reverzibilní, přičemž k zotavení spermatogeneze dochází postupně s návratem do původního reprodukčního stavu do 3 - 5 měsíců po ukončení supresivní léčby
- (c) Podáváním spermatogenezi suprimujících dávek esterů testosteronu není narušeno ani libido ani potence
Studie zkoumající působení samostatně podávaného testosteron enantátu, jako mužského hormonálního kontraceptiva, probíhaly na konci 80. a v 90. letech minulého století pod vedením Světové zdravotnické organizace [38,39]. Jednalo se o 2 rozsáhlé multicentrické studie, v nichž bylo dobrovolníkům podáváno intramuskulárně po dobu 12 měsíců 200 mg testosteron enantátu 1krát týdně. Tyto studie potvrdily, že spermatogenezi blokující účinek testosteron enantátu je plně reverzibilní a poměrně vysoce účinný.
Hlavní nevýhodou podávání tohoto esteru testosteronu se ukázala být:
- (a) nutnost častých intramuskulárních injekcí
- (b) pokles objemu varlat
- (c) možná modifikace sexuálního chování
- (d) zvláště nepříznivé metabolické účinky - pokles protektivního HDL-cholesterolu a s tím spojené riziko akcelerace aterosklerózy a vzestup hematologických parametrů, hemoglobinu a hematokritu, což může vést ke zvýšenému riziku tvorby krevních sraženin a ischemických cévních příhod.
Za negativní rys tohoto typu mužské hormonální antikoncepce je třeba považovat též jeho rozdílnou účinnost v závislosti na etnickém původu: přibližně u 1/3 mužů kavkazského antropologického typu nebyla při užití preparátů v dávkách účinných u mužů mongoloidního (asijského) plemene [7] suprese spermatogeneze dostatečná, ač byly zjištěny srovnatelné změny všech sledovaných hormonálních parametrů a zaznamenána srovnatelná farmakokinetika exogenního testosteronu. Studie ukazující na menší efekt testosteron enantátu u mužů s vyšší aktivitou 5α-reduktázy podporují hypotézu, že příčinou lepšího kontracepčního efektu u mužů mongoloidního (asijského) plemene oproti mužům europoidního (kavkazského) plemene je jejich nižší 5α-reduktázová aktivita [6]. Současné podání inhibitoru 5α-reduktázové aktivity (finasterid) však kontracepční účinek nezvýšil. Je pravděpodobné, že se zde uplatňují ještě další genetické faktory [36] a četné činitele zevního prostředí.
Hlavní výhodou podávání testosteron buciklátu je jeho relativně dlouhé působení. K dosažení suprese spermatogeneze je však potřebná poměrně vysoká dávka 1 200 mg intramuskulárně [11].
První studie užívající testosteron undekanoát nebyly přesvědčivé [31], avšak při podání dostatečných dávek po minimálně 12 týdnů byl zaznamenán spolehlivý kontracepční účinek [20,40]. Nitrosvalové podání 1 000 mg tohoto esteru testosteronu v 6týdenních intervalech vedlo ke srovnatelné supresi spermatogenezi jako 1týdenní nitrosvalové podání 200 mg testosteron enantátu. Krátkodobé studie nezaznamenaly žádné podstatné negativní vedlejší účinky [19], avšak při několikaměsíční léčbě dochází k alteraci některých biologických parametrů, zejména k poklesu hladin HDL-cholesterolu a ke vzestupu hemoglobinu [18].
Zcela nedávno bylo studováno antikoncepční působení samostatně podaného krystalického depotního testosteronu u zdravých mužů mongoloidního plemene z oblasti Číny a u zdravých mužů jiného než mongoloidního plemene (ve srovnání s antikoncepčním účinkem tohoto typu testosteronu v kombinaci s levonorgestrelem). Ukázalo se, že u mužů jiného než čínského původu není kontracepční účinek krystalického testosteronu dostatečný [37].
V poslední době bylo též studováno antikoncepční působení syntetických androgenů. Tyto chemické substance mají androgenní účinky modifikovány žádoucím směrem: nežádoucí androgen-dependentní působení (zejména vliv na růst prostaty) je oslabeno, zatímco účinky, jež jsou z terapeutického hlediska žádoucí, jsou zachovány až posíleny. Prvním syntetickým androgenem, rezistentním k 5α-reduktátu, a tudíž zajímavým jak pro substituční léčbu hypoandrogenních stavů, tak pokud jde o mužskou hormonální antikoncepci, je MENT (7-alfa-metyl-19-nortestosteron). První klinické zkušenosti s užitím implantátů obsahujících MENT-acetát za kontracepčním účelem byly publikovány v roce 2003 [14]. Pokles hladin testosteronu, LH a FSH byl závislý na užité dávce: inhibice spermatogeneze byla uspokojivá při užití 2 - 4 implantátů (každý obsahoval 400 µg MENT). Implantáty byly vloženy v lokální anestezii do podkoží paže a ponechány 6 - 12 měsíců. Hlavním přínosem této kontracepční metody je možnost jediné aplikace ročně. Vedlejší účinky (vzestup počtů erytrocytů, vzestup hematokritu a hemoglobinu, změny lipidového spektra) byly mírné a reverzibilní.
Přehled nejdůležitějších prací studujících metody mužské antikoncepce při podání samotného testosteronu či jeho analogů je uveden v tab. 1.
Kombinované kontracepční metody
Vzhledem k tomu, že účinnost a tolerance všech forem samostatně podávaného testosteronu nebyly uspokojivé, zaměřil se výzkum na kombinované hormonální metody, analogicky jako je tomu u ženské antikoncepce.
Cílem současného podávání testosteronu a dalšího hormonálního preparátu je:
- snížit nezbytnou dávku testosteronu, a tím oslabit androgen-dependentní negativní vedlejší účinky
- zvýšit supresivní účinek na spermatogenezi, a učinit tak antikoncepční metodu co nejspolehlivější
Doposud studované mužské hormonální kombinované metody užívají vedle testosteronu v různých lékových formách (perorální, intramuskulární, transdermální a subkutánní) některý z preparátů náležících do 3 hormonálních skupin, a to:
- (a) progestiny (levonorgestrel, noretisteron, desogestrel, etonogestrel, medroxyprogesteron)
- (b) antiandrogeny (spironolakton, cyproteron acetát)
- (c) analogy (agonisty i antagonisty) GnRH
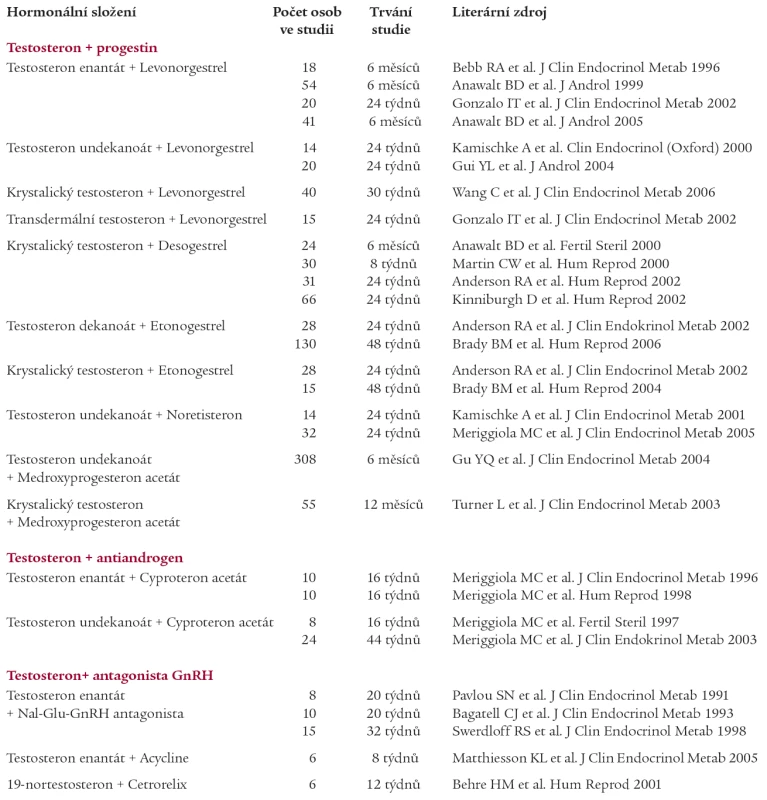
Přehled nejdůležitějších prací studujících kontracepční účinky kombinovaných testosteron-progestinových metod je uveden v tab. 2.
Progestiny běžně užívané v ženské hormonální antikoncepci působí prostřednictvím inhibice LH a FSH negativní zpětnou vazbou. U mužů progestiny brzdí spermatogenezi nejen cestou inhibice gonadotropinů, ale též prostřednictvím a) přímé inhibice spermatogeneze, b) snížením exprese receptorů LH a c) narušením funkce nadvarlat.
Kombinovaná hormonální léčba testosteronem a levonorgestrelem umožňuje ve srovnání s podáváním samotného testosteronu rychlejší nástup antikoncepčního účinku a silnější indukci azoospermie a silné oligozoospermie [2,9]. Levonorgestrel lze podat ve formě perorální, a to v relativně nízkých dávkách [1], či ve formě subkutánních implantátů [16], a to s výborným účinkem zejména v kombinaci s testosteron undekanoátem (azoospermie či těžká oligozoospermie ve 100 %) [19,20] nebo v kombinaci s krystalickým testosteronem (velmi těžká oligozoospermie v 89 - 90 %) [37].
Další progestinem, studovaným v souvislosti s podáváním kombinované kontracepce s testosteronem, je desogestrel. Ačkoli je obecně ve srovnání s levonorgestrelem považován za méně androgenně působící, vedlo i jeho podání k některým nežádoucím metabolickým projevům [3,23]. Příznivé je, že kombinovaným podáváním depotního testosteronu a perorálního desogestrelu lze docílit účinné suprese spermatogeneze (azoospermie v 85 %) u mužů všech etnických skupin [5,22].
Aktivní metabolit desogestrelu, etonogestrel, byl použit jak v perorální formě, tak ve formě podkožních implantátů. Je-li etonogestrel užit v depotní formě a v kombinaci s intramuskulárním testosteron dekanoátem, má málo negativních vedlejších účinků a dostatečný antikoncepční účinek, a zdá se tudíž být nadějným kandidátem pro klinickou praxi [4,12,13].
Noretisteron je dlouhodobě působící progestin, jehož antikoncepční účinky byly studovány při intramuskulárním podání v kombinaci s testosteron undekanoátem [30]. Stupeň suprese spermatogeneze byl sice uspokojivý, byl však zaznamenán vzestup hemoglobinu, vzestup tělesné hmotnosti a při vyšších dávkách též noční pocení [21].
Antikoncepční účinky medroxyprogesteron acetátu jsou studovány již od 70. let minulého století. Nadějná se jeví kombinace intramuskulárního podání tohoto progestinu s injekčním testosteron undekanoátem [17] nebo kombinované použití s implantáty krystalického testosteronu [35]. Hlavní výhodou této metody je nízká frekvence injekcí (1-3krát za 3 měsíce), avšak možná kumulace depotního metylprogesteronu v organizmu vyžaduje další studie.
Progestin s antiandrogenními účinky cyproteron acetát je zajímavým prostředkem mužské hormonální antikoncepce z toho důvodu, že se váže na androgenní receptor, a tím částečně blokuje působení současně podaného androgenu. V důsledku toho působí též cestou inhibice dozrávání již vytvořených spermatid. V praxi tak působí rychlejší nástup kontracepčního působení než výše uvedené metody (v průměru za 49 dní). Vzhledem k tomu, že současně nebyl zaznamenán žádný negativní vliv na libido a erekci, žádný či minimální negativní vliv na HDL-cholesterol a pouze slabé antiandrogenní účinky (pokles tělesné hmotnosti) [28] a vzhledem k tomu, že dostatečná antikoncepční účinnost byla zaznamenána již při perorální dávce 12,5 mg denně, je pravděpodobné, že cyproteron acetát zůstane hlavním kandidátem na v praxi použitelné perorální mužské hormonální kontraceptivum [26,29]. Lze jej použít buď v dávce již 12,5 mg denně perorálně v kombinaci s intramuskulárním testosteron enantátem [26] nebo s testosteron undekanoátem aplikovaným perorálně [27] či intramuskulárně [29]. Další výhodou cyproteron acetátu je, že jej lze v kombinaci s intramuskulárním testosteron undekanoátem použít k indukci suprese spermatogeneze a tento supresivní účinek lze následně udržet podáváním velmi nízkých dávek cyproteron acetátu (2 mg 1 krát denně perorálně) v kombinaci s testosteron undekanoátem (1 000 mg nitrosvalově) podávaným ve 2měsíčních intervalech [29].
Slabý antiandrogen spironolakton byl považován za možný prostředek mužské hormonální antikoncepce v 70. letech minulého století, avšak v současnosti není předmětem žádné multicentrické studie.
Zatímco použití agonistů GnRH nevede k účinné supresi sekrece FSH a LH, použití antagonistů GnRH nabízí v tomto směru určité perspektivy. Antikoncepční působení GnRH-antagonisty, Nal-Glu-GnRH (Ac-D2-Nal1,D4-Cl-Phe2,D3-Pa13,Arg5,D4-p-methoxybenzoyl-2-amino butyric acid,D-Ala10-GnRH) bylo studováno v kombinaci s intramuskulárním podáváním testosteron enantátu [8,32]. Suprese tvorby spermií při užití této kombinované metody však nebyla signifikantně vyšší než při použití samotného esteru testosteronu [8]. Závažným negativním rysem této metody je nutnost denní subkutánní aplikace GnRH-antagonisty.
Snaha použít antagonistů GnRH pouze k „nastartovaní suprese spermatogeneze“ se ne vždy osvědčila: Nal-Glu podávaný denně podkožně po 12 týdnů v kombinaci s testosteron enantátem navodil v 93,3 % těžkou oligozoospermii (< 3 × 106/ml) a tento účinek se podařilo udržet po dalších 20 týdnů intramuskulárním podáváním samotného testosteron enantátu v týdenních intervalech [34], oproti tomu GnRH-antagonista, cetrorelix, byl v kombinaci s 19-nortestosteronem, sice úspěšně použit k dosažení azoospermie, avšak supresivní účinek nepřetrvával po jeho vysazení [10].
Dlouhodobé suprese sekrece FSH a LH, a tím podávání v intervalech akceptovatelných v klinické praxi, lze dosáhnout prostřednictvím nově vyvinutých dlouhodobě působících GnRH-antagonistů. Abarelix, užívaný k léčbě karcinomu prostaty, však není pro kontracepční účely perspektivní vzhledem k možné závažné alergické reakci. Uplatnění dalších molekul (např. acyklinu) se v současné době zkoumá v různých kombinacích [24], avšak ke konečnému posouzení všech aspektů účinku této molekuly jsou nutné další studie.
Stupeň účinnosti mužské hormonální antikoncepce závisí na stupni dosažené suprese spermatogeneze: při oligozoospermii (1-5 miliónů spermií v 1 ml ejakulátu) je účinnost 95% (měřeno počtem těhotenství), při poklesu počtu spermií pod 1 milión/ml je účinnost 99%, a je-li dosaženo azoospermie, je účinnost prakticky 100%.
Závěr
Většina doposud publikovaných studií týkajících se metod mužské hormonální antikoncepce byly explorativní studie malého rozsahu. Stupeň suprese spermatogeneze v nich byl často posuzován nejednotně, takže jejich celkové hodnocení a vzájemné srovnání je nesnadné. K definitivnímu ověření účinnosti jednotlivých metod i k posouzení jejich negativních účinků je třeba uskutečnit multicentrické, dlouhodobé randomizované studie.
Nakolik bude role mužské hormonální antikoncepce v budoucnosti důležitá, bude možno posoudit teprve po zavedení jejích dostatečně účinných, plně reverzibilních, bezpečných, přijatelně aplikovatelných a finančně dostupných forem v klinické praxi. Přes všechny existující nejasnosti by tohoto cíle mělo být dosaženo v příštím deceniu.
doc. MUDr. Irena Poršová-Dutoit, CSc.
www.lf2.cuni.cz
e-mail: praha.korunovacni@atlas.cz
Doručeno do redakce: 14. 6. 2006
Přijato po recenzi: 21. 7. 2006
Sources
1. Anawalt BD, Amory JK, Herbst KL et al. Intramuscular testosterone enanthate plus very low dosage oral levonorgestrel suppresses spermatogenesis without causing weight gain in normal young men: a randomized clinical trial. J Androl 2005; 26 : 405-413.
2. Anawalt BD, Bebb RA, Bremner WJ et al. A lower dosage levonorgestrel and testosterone combination effectively suppresses spermatogenesis and circulating gonadotropin levels with fewer metabolic effects than higher dosage combinations. J Androl 1999; 20 : 407-414.
3. Anawalt BD, Herbst KL, Matsumoto AM et al. Desogestrel plus testosterone effectively suppresses spermatogenesis but also causes modest weight gain and high-density lipoprotein suppression. Fertil Steril 2000; 74 : 707-714.
4. Anderson RA, Kinninburg D, Baird DT Suppression of spermatogenesis by etonogestrel implants with depot testosterone: potential for long-acting male contraception. J Clin Endocrinol Metab 2002; 87 : 3640-3649.
5. Anderson RA, Van Der Spuy ZM, Dada OA et al. Investigation of hormonal male contraception in African men: suppression of spermatogenesis by oral desogestrel with depot testosterone. Hum Reprod 2002; 17 : 2869-2877.
6. Anderson RA, Wallace AM, Wu FC Comparison between testosterone enanthate-induced azoospermia and oligozoospermia in a male contraceptive study. III. Higher 5 alpha-reductase activity in oligozoospermic men administered supraphysiological doses of testosterone. J Clin Endocrinol Metab 1996; 81 : 902-908.
7. Aribarg A, Sukcharoen N, Chanprasit Y et al. Suppression of spermatogenesis by testosterone enanthate in Thai men. J Med Assoc Thai 1996; 79 : 624-629.
8. Bagatell CJ, Matsumoto AM, Christensen RB et al. Comparison of a gonadotropin releasing-hormone antagonist plus testosterone (T) versus T alone as potential male contraceptive regimens. J Clin Endocrinol Metab 1993; 77 : 427-432.
9. Bebb RA, Anawalt BD, Christensen RB et al. Combined administration of levonorgestrel and testosterone induces more rapid and effective suppression of spermatogenesis than testosterone alone: a promising male contraceptive approach. J Clin Endocrinol Metab 1996; 81 : 757-762.
10. Behre HM, Kliesch S, Lemcke B et al. Suppression of spermatogenesis to azoospermia by combined administration of GnRH antagonist and 19-nortestosterone cannot be maintained by this non-aromatizable androgen alone. Hum Reprod 2001; 16 : 2570-2577.
11. Behre HM, Baus S, Kliesch S et al. Potential of testosterone buciclate for male contraception: endocrinedifferences between responders and nonresponders. J Clin Endocrinol Metab 1995; 80 : 2394-2403.
12. Brady BM, Walton M, Hollow N et al. Depot testosterone with etonogestrel implants result in induction of azoospermia in all men for long-term contraception. Hum Reprod 2004; 19 : 2658-2667.
13. Brady BM, Amory JK, Perheentupa A et al. A multicentre study investigating subcutaneous etonogestrel implants with injectable testosterone decanoate as a potential long-acting male contraceptive. Hum Reprod 2006; 21 : 285-294.
14. von Eckardstein S, Noe G, Brache V et al. A clinical trial of 7 alpha-methyl-19-nortestosterone implants for possible use as a long-acting contraceptive for men. J Clin Endocrinol Metab 2003; 88 : 5232-5239.
15. De Gendt K, Swinnen JV, Saunders PT et al. Sertoli cell-selective knockout of the androgen receptor causes spermatogenic arrest in meiosis. Proc Natl Acad Sci USA 2004; 101 : 1327-1332.
16. Gonzalo IT, Swerdloff RS, Nelson AL et al. Levonorgestrel implants (Norplant II) for male contraception clinical trials: combination with transdermal and injectable testosterone. J Clin Endocrinol Metab 2002; 87 : 3562-3572.
17. Gu YQ, Tong JS, Ma DZ et al. Male hormonal contraception: effects of injections of testosterone undecanoate and depot medroxyprogesterone acetate at eight-week intervals in chinese men. J Clin Endocrinol Metab 2004; 89 : 2254-2262.
18. Gu YQ, Wang XH, Xu D et al. A multicenter Contraceptive efficacy study of injectable testosterone undecanoate in healthy Chinese men. J Clin Endocrinol Metab 2003; 88 : 562-568.
19. Gui YL, He CH, Amory JK et al. Male hormonal contraception: suppression of spermatogenesis by injectable testosterone undecanoate alone or with levonorgestrel implants in chinese men. J Androl 2004; 25 : 720-727.
20. Kamischke A, Ploger D, Venherm S et al. Intramuscular testosterone undecanoate with or without oral levonorgestrel: a randomized placebo-controlled feasibility study for male contraception. Clin Endocrinol (Oxf) 2000; 53 : 43-52.
21. Kamischke A, Venherm S, Ploger D et al. Intramuscular testosterone undecanoate and norethisterone enanthate in a clinical trial for male contraception. J Clin Endocrinol Metab 2001; 86 : 303-309.
22. Kinniburgh D, Zhu H, Cheng L et al. Oral desogestrel with testosterone pellets induces consistent suppression of spermatogenesis to azoospermia in both Caucasian and Chinese men. Hum Reprod 2002; 17 : 1490-1501.
23. Martin CW, Riley SC, Everington D et al. Dose-finding study of oral desogestrel with testosterone pellets for suppression of the pituitary-testicular axis in normal men. Hum Reprod 2000; 15 : 1515-1524.
24. Matthiesson KL, Amory JK, Berger R et al. Novel male hormonal contraceptive combinations: the hormonal and spermatogenic effects of testosterone and levonorgestrel combined with a 5alpha-reductase inhibitor or gonadotropin-releasing hormone antagonist. J Clin Endocrinol Metab 2005; 90 : 91-97.
25. McLachlan RI, O'Donnell L, Meachem SJ et al. Identification of specific sites of hormonal regulation in spermatogenesis in rats, monkeys, and man. Recent Prog Horm Res 2002; 57 : 149-79.
26. Meriggiola MC, Bremner WJ, Costantino A et al. Low dose of cyproterone acetate and testosterone enanthate for contraception in men. Hum Reprod 1998; 13 : 1225-1229.
27. Meriggiola MC, Bremner WJ, Costantino A et al. An oral regimen of cyproterone acetate and testosterone undecanoate for spermatogenic suppression in me. Fertil Steril 1997; 68 : 844-850.
28. Meriggiola MC, Bremner WJ, Paulsen CA et al. A combined regimen of cyproterone acetate and testosterone enanthate as a potentially highly effective male contraceptive. J Clin Endocrinol Metab 1996; 81 : 3018-3023.
29. Meriggiola MC, Costantino A, Cerpolini S et al. Testosterone undecanoate maintains spermatogenic suppression induced by cyproterone acetate plus testosterone undecanoate in normal men. J Clin Endocrinol Metab 2003; 88 : 5818-5826.
30. Meriggiola MC, Costantino A, Saad F et al. Norethisterone enanthate plus testosterone undecanoate for male contraception: effects of various injection intervals on spermatogenesis, reproductive hormones, testis, and prostate J Clin Endocrinol Metab 2005; 90 : 2005-2014.
31. Neischlag E, Hoogen H, Bolk M et al. Clinical trial with testosterone undecanoate for male fertility control. Contraception 1978; 18 : 607-614.
32. Pavlou SN, Brewer K, Farley MG et al. Combined administration of a gonadotropin-releasing hormone antagonist and testosterone in men induces reversible azoospermia without loss of libido. J Clin Endocrinol Metab 1991; 73 : 1360-1369.
33. Reddy PR Proceedings: Reversible contraceptive action of testosterone in males. J Reprod Fertil 1974; 38 : 232.
34. Swerdloff RS, Bagatell CJ, Wang C et al. Suppression of spermatogenesis in man induced by Nal-Glu gonadotropin releasing hormone antagonist and testosterone enanthate (TE) is maintained by TE alone. J Clin Endocrinol Metab 1998; 83 : 3527-3533.
35. Turner L, Conway AJ, Jimenez M et al. Contraceptive efficacy of a depot progestin and androgen combination in men. J Clin Endocrinol Metab 2003; 88 : 4659-4667.
36. Wallace EM, Gow SM, Wu FC Comparison between testosterone enanthate-induced azoospermia and oligozoospermia in a male contraceptive study. I: Plasma luteinizing hormone, follicle stimulating hormone, testosterone, estradiol, and inhibin concentrations. J Clin Endocrinol Metab 1993; 77 : 290-293.
37. Wang C, Wang XH, Nelson AL et al. Levonorgestrel implants enhanced the suppression of spermatogenesis by testosterone implants: comparison between Chinese and non-Chinese men. J Clin Endocrinol Metab 2006; 91 : 460-470.
38. World Health Organization Task Force on methods for the Regulation of Male Fertility: Contraceptive efficacy of testosterone-induced azoospermia in normal men. Lancet 1990; 336 : 955-959.
39. Wu FC, Farley TM, Peregoudov A et al. Effects of testosterone enanthate in normal men: experience from a multicenter contraceptive efficacy study. World Health Organization Task Force on Methods for the Regulation of Male Fertility. Fertil Steril 1996; 65 : 626-636.
40. Zhang GY, Gu YQ, Wang XH et al. A clinical trial of injectable testosterone undecanoate as a potential male contraceptive in normal Chinese men. J Clin Endocrinol Metab 1999; 84 : 3642-3647.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2006 Issue 11
-
All articles in this issue
- Riziková medikace a kontrastní látkou indukovaná nefropatie u pacientů s diabetem a hypertenzí
- Tako tsubo syndrom - nový přírůstek do rodiny akutních stavů v kardiologii: aktuální sdělení
- Pozdní komplikace chronických zánětů respiračního traktu u nemocných s běžnou variabilní imunodeficiencí
- Význam anamnézy v diferenciálnej diagnostike reflexných a kardiogénnych synkopálnych stavov
- 18F-FDG PET v diagnostice vaskulitid velkých cév
- Prevalence hladin C−reaktivního proteinu u dospělé populace dvou regionů České republiky a jejich vztah k tělesnému složení
- Dyslipidemie u nemocných léčených peritoneální dialýzou
- Mitrální regurgitace: umíme správně načasovat chirurgické řešení?
- Postihnutie kardiovaskulárneho systému u diabetikov so súčasne prítomnou poruchou funkcie štítnej žľazy
- Mužská hormonální antikoncepce
- Transfúziou navodená imunomodulácia a infekčné komplikácie
- Masivní plicní embolizace – pokus o embolektomii po selhání trombolytické léčby
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Mužská hormonální antikoncepce
- Transfúziou navodená imunomodulácia a infekčné komplikácie
- Mitrální regurgitace: umíme správně načasovat chirurgické řešení?
- Masivní plicní embolizace – pokus o embolektomii po selhání trombolytické léčby
