Mykózy a diabetes
Mycoses and diabetes
Generally, diabetic patients are more susceptible to skin infections. Although the overall incidence of skin mycoses in diabetics is not higher as compared with healthy population, diabetics seem to suffer from certain types of mycoses more frequently. They are not only tinea pedum and onychomycosis, but also candidoses (especially candidal balanitis). In older patients, sole tinea is often overlooked. Nevertheless, it impairs integrity of skin and lets in bacterial infections causing diabetic foot and aggravates nail infections. Onychomycosis in diabetics is far from being a cosmetic problem only. On the contrary, it is potentially a very dangerous disease. Hypertrophic and deformed nails damage adjacent skin and their pressure can result in decubital ulceration of neighbouring fingers or nail beds. This condition can even lead to finger gangrene. Therapy of onychomycosis in diabetics and seniors should be specific: the most effective therapeutic procedure proved to be the combination of systemic treatment with terbinafine and atraumatic chemical ablation with subsequent local treatment.
Key words:
diabetes mellitus - tinea pedum - onychomycosis
Authors:
M. Skořepová
Authors‘ workplace:
Centrum pro dermatomykózy Kožní kliniky 1. lékařské fakulty UK a VFN, Praha, přednosta prof. MUDr. Jiří Štork, CSc.
Published in:
Vnitř Lék 2006; 52(5): 470-473
Category:
Diabetes and other subjects (infection, dermatovenerology and rheumatology) Hradec Králové 3 to 4 June 2005
Overview
U diabetu je obecně zvýšený sklon ke kožním infekcím. Celkový výskyt kožních mykóz ve skutečnosti není u diabetiků vyšší než v normální populaci. Existují ale určité typy mykóz, které se u diabetiků vyskytují signifikantně častěji. Jde zejména o tinea pedum a onychomykózu, dále pak o kandidózy, zejména kandidovou balanitidu. Tinea plosek bývá u starších diabetiků často přehlédnuta, představuje však narušení integrity kůže a vstupní bránu pro bakteriální infekce, jež vedou ke vzniku diabetické nohy. Je také zdrojem infekce pro nehty. Onychomykóza u diabetika zdaleka není jen kosmetický problém, nýbrž potenciálně nebezpečné onemocnění. Hypertrofické a deformované nehty zraňují okolní kůži nebo mohou tlakem vést ke vzniku dekubitálních ulcerací na sousedních prstech, případně i přímo v nehtovém lůžku. Stav může vyústit až do gangrény prstů. Léčba onychomykózy u diabetiků a seniorů obecně má svá specifika, nejlepší výsledky dává kombinovaný postup spojující systémovou léčbu terbinafinem s atraumatickou chemickou ablací a následným lokálním ošetřováním.
Klíčová slova:
diabetes mellitus - tinea pedum – onychomykóza
Úvod
Diabetes mellitus je onemocnění, které vede ke snížení obranyschopnosti organizmu proti infekcím. Je proto také počítán mezi predispoziční faktory pro vznik dermatofytóz a kandidóz. U dermatofytóz však zůstává otázka vyššího výskytu u diabetiků stále předmětem sporu. Epidemiologické studie [1] totiž dokazují, že výskyt kožních mykóz obecně není u diabetiků signifikantně vyšší než v nediabetické populaci. U diabetiků je však vyšší výskyt tinea pedum a onychomykóz [2]. Tento typ mykóz postihuje zejména starší populaci, stejně jako diabetes mellitus 2. typu, a tak dochází k častému souběhu obou chorob. Dermatofytóza však u diabetika, tak jako u pacientů s jinými imunodeficity, může mít těžší průběh a vyvinout se v povážlivé zdravotní riziko: původně povrchová infekce může přejít do hluboké formy (tinea profunda) nebo i do subkutánní formy (granuloma trichophyticum Majocchi), mikrotraumata a otlaky u tinea pedum a onychomykózy mohou vést ke vzniku torpidních ulcerací až gangrén.
Zřetelnější je vztah mezi diabetem a slizničními kandidózami. Zde epidemiologické studie prokazují přímo úměrný vztah mezi stupněm závažnosti diabetu a hustotou kvasinkového osídlení sliznic trávicího a genitálního ústrojí [3,4,5]. S diabetem je tradičně asociována kandidová balanitida, nejčastější mykotické onemocnění mužského genitálu.
Diabetici, tak jako ostatní pacienti s porušenou imunitou, jsou také náchylnější k oportunním mykózám. Ty se mohou projevit jako nedermatofytická onychomykóza, vzácně jako primární kožní (vlastně podkožní) traumatická mykóza. Specifický problém ohrožující dekompenzované diabetiky s ketoacidózou je smrtící rinocerebrální mukormykóza, naštěstí vzácná.
V následujícím textu se tedy soustředíme na nejčastější kožní mykotické problémy diabetiků - na dermatofytózu nohou a nehtů a na kandidovou balanitidu.
Tinea pedum
Tinea pedum má formu interdigitální, skvamózní, hyperkeratotickou a dyshidrotickou (vezikulobulózní). V posledních letech se pod vlivem angloamerické literatury vyčleňuje jako samostatná forma tzv. „mokasínový typ tinea pedum“ jakožto forma zvláště úporná a rezistentní k terapii. Mayser [2] zjistil, že tinea plosek bývá diabetickými pacienty často přehlížena, protože ji považují za suchou a mozolnatou kůži. Přitom však narušení integrity kožního povrchu představuje vstupní bránu pro bakteriální infekci a může přispět ke vzniku diabetické nohy. K ověření mykotické etiologie se seškrabávají šupiny z okraje ložiska k mikroskopickému a kultivačnímu vyšetření. Jsou-li přítomny vezikuly, je nejcennějším materiálem krytba puchýřků, v níž je mikroskopická i kultivační záchytnost prakticky stoprocentní. Nejčastějším původcem bývá Trichophyton rubrum, méně často se nachází Trichophyton interdigitale, Epidemophyton floccosum či různé druhy kvasinek. Terapie mykóz kůže nohou je v prvé řadě lokální. K dispozici je celá paleta antimykotických extern ze skupiny imidazolů, alylaminů a hydroxypyridonů. Tyto látky působí jak na dermatofyty, tak na kvasinky. Roztoky a spreje se aplikují do meziprstí, masti a krémy na chodidla. U hyperkeratotických forem je potřeba také léčba keratolytická - 5 % - 10 % salicylová vazelína.



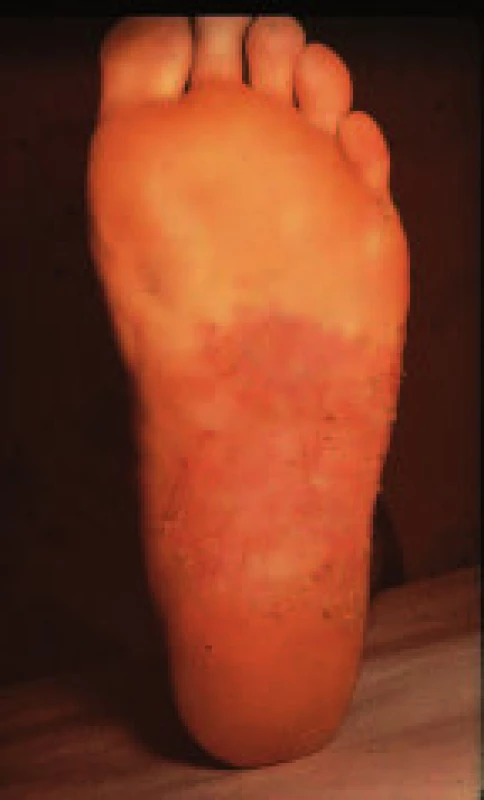
Není-li u tinea pedum zaznamenána odezva na lokální léčbu, nezbývá než se pokusit o krátkodobou kúru perorální - 14 dní terbinafin 250 mg denně nebo 7 dní itrakonazol 2krát 200 mg denně. Podaří-li se tinea pedum vyléčit, je nutno počítat s vysokou náchylností k reinfekcím a recidivám. Musí proto plynule navázat prevence a profylaxe: vzdušná obuv, bavlněné ponožky případně antihidrotika, pravidelná dezinfekce obuvi 1krát týdně antimykotickým sprejem.
Onychomycosis
Onychomykóza většinou plynule navazuje na mykózu kůže nohou. Dermatofyt se z bříšek prstů per continuitatem rozšíří i na epidermis nehtového lůžka postupuje dále pod nehtovou ploténkou. Rozeznává se několik klinických forem onychomykózy. Distálně-laterální subungvální typ je nejčastější. S proximálním subungválním typem se setkáváme především u imunodeficitních pacientů, protože bývá často vyvolán oportunními organizmy (Fusarium, Aspergillus). Na pravděpodobnou nedermatofytickou etiologii ukazuje také zarudnutí zadního nehtového valu [6]. Bílá superficiální onychomykóza je jediný typ onychomykózy, který se drží na horní ploše nehtu, a také jediný, který spolehlivě zabírá na lokální léčbu. Totální dystrofická onychomykóza je buď primární, představovaná pravou kandidovou onychomykózou, která se vyskytuje jen u chronické mukokutánní kandidózy spojené s imunodeficitem, nebo sekundární, vzniklá z předešlých forem jako jejich terminální stadium s totální destrukcí nehtu. Onychomykóza nohou u diabetika zdaleka není jen kosmetický problém (jak bývá někdy bagatelizována u normální populace). Ztluštělé a deformované nehty s ostrými rohy a hranami mohou způsobit na okolní kůži rány a dekubity, ze kterých se může vyvinout diabetická gangréna. K léčbě je potřeba téměř vždy nasadit perorální antimykotika, protože u pokročilé onychomykózy nohou nemá lokální léčba prakticky žádnou šanci na úspěch. Diabetici jsou však často starší lidé s řadou přidružených chorob a s obsáhlou medikací. Hepatotoxicita moderních perorálních antimykotik je sice často přeceňována - ve skutečnosti u nejtoxičtějšího z nich, ketokonazolu, je četnost toxických hepatitid obdobná, jako např. u makrolidových antibiotik, u terbinafinu a itrakonazolu pak odpovídá četnosti toxických hepatitid např. po paracetamolu a ibuprofenu [7,8,9,10] - přesto však tu riziko je. Dalším rizikem jsou lékové interakce a také lékové exantémy. Proto je potřeba indikaci perorální léčby dobře zvážit, především tedy ověřit, zda skutečně jde o mykózu. Pouhá aspexe rozhodně nestačí, neboť existuje řada nemykotických chorob nehtů, které klinický obraz onychomykózy zdařile napodobují. K vyšetření se odebírají šupiny ze spodní plochy nehtu z co největší hloubky. Přímá mikroskopie z materiálu prokáže mykotickou etiologii poměrně spolehlivě - asi v 80 % [11]. Kultivační záchytnost je podstatně slabší, kolem 45 % - 50 %. Přesto je potřeba se vždy o kultivaci pokusit, neboť povaha vykultivovaného agens nám pomůže stanovit optimální léčebný plán - zda spoléhat více na perorální léčbu, nebo se soustředit na lokální ošetřování. Léčba onychomykózy na nohou je totiž vždy záležitost dlouhodobá - na 9 až 12 měsíců - a u starších diabetiků musí být téměř vždy kombinovaná. Kombinovanou léčbou onychomykózy se rozumí iniciální perorální kúra terbinafinem, itrakonazolem či flukonazolem doplněná lokální aplikací amorolfinu či ciklopiroxolaminu, případně chemickou ablací postižené části nehtů. Chemická ablace pomocí 40% urey je nekrvavý zákrok, při němž nevzniká otevřená rána, pro pacienta je bezbolestná a na rozdíl od chirurgické ablace ji lze v průběhu léčby bez problémů opakovat.
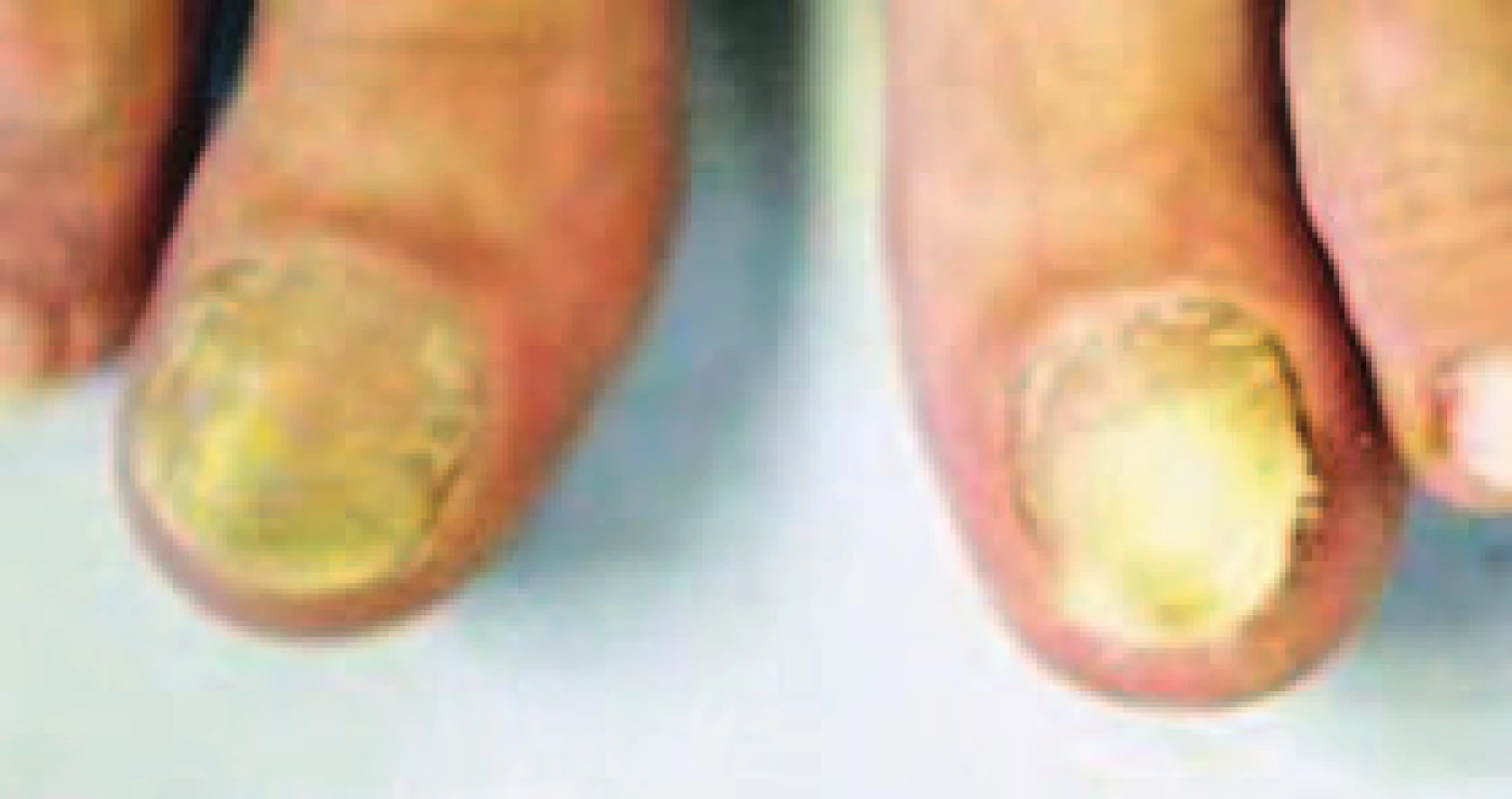
Osvědčuje se i u nemykotických onemocnění spojených s hypertrofií či bolestivou deformací nehtů.
I po vyléčení onychomykózy je nutné dbát na profylaxi recidiv. Opatření jsou stejná jako u tinea pedum, je možné je doplnit aplikací antimykotického nehtového laku 2krát měsíčně.
Kandidová balanitida
Kandidová balanitida (zánět žaludu) a balanopostitida (zánět žaludu a předkožky) se projevuje jako ostře ohraničené drobné papuly, které se mohou přeměnit ve zkalené puchýře nebo pustuly. Po prasknutí krytby zůstávají drobné eroze s límcem olupující se rohové vrstvy. Tyto mírné a intermitentní projevy se objevují několik hodin po pohlavním styku, zejména trpí-li partnerka chronicky recidivující kandidovou vulvovaginitidou. V závažnějších případech se na žaludu a předkožce tvoří svědící až pálící zarudlá ohraničená ložiska se šedobílými povlaky na povrchu. Mohou vzniknout až eroze. Někdy dochází k zánětlivému zduření předkožky s ragádami a ke vzniku fimózy. Po přidružení bakteriální infekce se může objevit purulentní sekrece. Predisponujícími faktory jsou vedle diabetu nedostatečná hygiena a udržování vlhkého a teplého prostředí v předkožkovém vaku, někdy i nedostatečné osušení po mytí.
V diferenciální diagnóze přicházejí v úvahu nespecifické bakteriální balanitidy, erozivní balanitida, plazmocelulární balanitida, psoriáza penisu či Queyratova erytroplazie.
K léčbě se používají obklady mokvajících ploch fyziologickým roztokem nebo růžovým roztokem hypermanganu [12]. Na nemokvavé projevy se aplikuje klotrimazolový či jiný imidazolový krém v tenké vrstvě dvakrát denně po dobu 1 týdne. Jiná možnost je podat jednorázově tabletu 150 mg flukonazolu [13].
MUDr. Magdalena Skořepová, CSc.
Kožní klinika 1. LF UK a VFN
U nemocnice 2
128 08 Praha 2
e-mail: mykologie.vfn@seznam.cz
Doručeno do redakce: 3. 6. 2005
Přijato k otištění: 3. 6. 2006
Sources
1. Tan JS, Joseph WS. Common fungal infections of the feet in patients with diabetes mellitus. Drugs Aging 2004; 21 : 101-112.
2. Mayser P, Hensel J, Thoma W et al. Prevalence of fungal foot infections in patients with diabetes mellitus type 1 – underestimation of mocassin-type tinea. Exp Clin Endocrinol Diabetes 2004; 112 : 264-268.
3. Kadir T, Pisiriciler R, Akyuz S et al. Mycological and cytological examination of oral candidal carriage in diabetic patients and non-diabetic control subjects: thorough analysis of local aetiologic and systemic factors. J Oral Rehabil 2002; 29 : 452-457.
4. Nowakowska D, Kurnatowska A, Stray-Pedersen B et al. Species distribution and influence of glycemic control on fungal infections in pregnant women with diabetes. J Infect 2004; 48 : 339-346.
5. Vitkov L, Weitgasser R, Hannig M et al. Candida-induced stomatopyrosis and its relation to diabetes mellitus. J Oral Pathol Med 2003; 32 : 46-50.
6. Tosti A, Pirracini B M, Lorenzi S Onychomycosis caused by nondermatophytic molds: clinical features and response to treatment of 59 cases. J Am Acad Dermatol 2000; 42 : 217-224.
7. Iverson SL, Utrecht JP Identification of a reactive metabolite of terbinafine: insights into terbinafine-induced hepatotoxicity. Chem Res Toxicol 2001; 14 : 175-181.
8. Bradbury BD, Jick SS Itraconazole and fluconazole and certain rare, serious adverse events. Pharmacotherapy 2002; 22 : 697-700.
9. Bond GR, Hite LK Population-based incidence and outcome of acetaminophen poisoning by type of ingestion. Acad Emerg Med 1999; 6 : 1115-1120.
10. Perez-Guthahn S, Garcia-Rodriguez LA, Duque-Oliart A et al. Low-dose diclofenac, naproxen and ibuprofen cohort study. Pharmacotherapy 1999; 19 : 854-859.
11. Grover C, Reddy BS, Chaturvedi KU. Onychomycosis and the diagnostic significance of nail biopsy. J Dermatol 2003; 30 : 116-122.
12. Vosmík F, Skořepová M. Dermatomykózy. Praha: Galén 1995.
13. Stary A, Soeltz-Szoetz J, Ziegler C et al. Comparison of the efficacy and safety of oral fluconazole and topical clotrimazole in patients with candida balanitis. Genitourin Med 1996; 72 : 98-102.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2006 Issue 5
-
All articles in this issue
- Nemocniční nákazy a diabetes
- Diabetes mellitus a imunizace
- Úloha diabetologa při infekčním onemocnění diabetika
- Patogeneze postižení pojivové tkáně při diabetes mellitus
- Metabolické jaderné receptory PPAR a kůže
- Kožní změny při diabetu z pohledu dermatologa
- Hojení kožních afekcí u syndromu diabetické nohy při hospitalizaci
- Infekce a syndrom diabetické nohy v terénní praxi
- Komplex hyaluronanu a jodu - Hyiodine® - nová metoda při terapii diabetických defektů
- Uroinfekce u diabetiků
- Respirační infekce a terapie inhalačním inzulinem
- Metabolizmus glukózy a účinky inzulinu v sepsi
- Kožní projevy hyperlipidemie u diabetiků z pohledu internisty
- Mykózy a diabetes
- Kožní komplikace terapie diabetes mellitus
- Difuzní idiopatická skeletální hyperostóza a souvislost s metabolickými parametry
- Revmatologické manifestace při diabetes mellitus
- Metabolické kostní choroby a diabetes
- Dna a diabetes
- Glukokortikoidy a diabetes mellitus
- Anagrelid v léčbě esenciální trombocytemie a dalších myeloproliferací s trombocytemií sledovaných v registru pacientů v ČR
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Kožní změny při diabetu z pohledu dermatologa
- Glukokortikoidy a diabetes mellitus
- Difuzní idiopatická skeletální hyperostóza a souvislost s metabolickými parametry
- Kožní komplikace terapie diabetes mellitus
