Diuretika v terapii „diuretické rezistence“ u pacientů s městnavou srdeční slabostí
Diuretics in therapy of „diuretic resistance“ by patients with congestive heart failure
Loop diuretics are integral part of overall therapy of severe congestive heart failure. Approximately 10 - 20 % of patients with congestive heart failure (NYHA class III - IV) do not respond satisfactorily to diuretic treatment. Despite its frequency, the term “diuretic resistance” remains inadequately defined. In general, failure to decrease the extracellular fluid volume despite liberal use of diuretics is often termed “diuretic resistance”. The combination of diuretics, particularly of loop diuretic with thiazide agents, is recommended for prevention as well as treatment of this complication. Effective management is also continuous infusion of loop diuretic. If it is impossible to achieve adequate response by combination of diuretics, increasing of its dosage or/and frequency or continuous infusion, then dialysis methods may be employed (however it is not intended to discuss this option in this article).
Key words:
diuretic resistance - heart failure - loop diuretics - combination of diuretics
Authors:
P. Tůma; P. Hrdý
Authors‘ workplace:
Interní klinika IPVZ Baťovy krajské nemocnice, Zlín, přednosta prim. MUDr. Ivo Oral, CSc.
Published in:
Vnitř Lék 2006; 52(9): 782-789
Category:
Review
Overview
Kličková diuretika jsou nedílnou součástí komplexní léčby těžší městnavé srdeční slabosti. K nedostatečné odpovědí na diuretika dochází asi u 10 - 20 % pacientů s městnavou srdeční slabostí ve stadiu NYHA III - IV. Jako „diuretická rezistence“ se označuje selhání poklesu objemu extracelulární tekutiny navzdory „běžnému použití“ diuretik, přesná definice tohoto pojmu však neexistuje. V prevenci i léčbě této komplikace je doporučována především kombinace kličkových a thiazidových diuretik. Efektivním způsobem léčby je i kontinuální infuze kličkového diuretika. Není-li možno dosáhnout dostatečné odpovědi kombinací diuretik, zvýšením frekvence jejich podávání nebo kontinuální infuzí, je možno využít dialyzačních technik (na ty však toto sdělení zaměřeno není).
Klíčová slova:
diuretická rezistence - srdeční selhávání - kličková diuretika - kombinace diuretik
Úvod
Srdeční selhání je stav postižení srdce, u kterého přes dostatečné plnění komor klesá minutový výdej a srdce není schopno krýt metabolické potřeby tkání (přívod kyslíku a živin a odstraňování oxidu uhličitého a metabolických zplodin) [1]. Chronické srdeční selhání (CHSS) v současnosti představuje závažný, nejen medicínský problém. Paradoxně se zlepšenou péčí o kardiologické pacienty (zvláště po infarktu myokardu) se do stadia symptomatické těžké městnavé slabosti dostává stále více pacientů. Pacienti se středně těžkým selháním mají roční úmrtnost 20 - 30 %, s těžkým selháním 40 % i více [2]. I přes významný pokrok v léčbě srdečního selhání především za posledních 20 let a vývoj nových léků, jako např. nesiritidu [3], omapatrilátu [4], levosimendanu [5] a konečně i tolvaptanu [6], zůstávají „klasická“ diuretika nadále nedílnou součástí léčby symptomatické srdeční slabosti s akumulací tekutin [1,7,8]. Budiž jim ke cti, že v této indikaci jsou používány s úspěchem již více než 200 let [9]. K výhodám „starých“ diuretik patří nejen jejich nezpochybnitelný symptomatický účinek, ale i všeobecná dostupnost.
Pacienti s lehčím převodněním a zachovanou renální funkcí odpovídají na terapii diuretiky dobře, avšak asi u 10 - 20 % nemocných se středně těžkým a těžkým srdečním městnáním (NYHA III - IV) se může vyskytnout tzv. diuretická rezistence. U pacientů s již preexistující renální insuficiencí může dojít k rozvoji rezistence na diuretika i v časnějších stadiích srdeční slabosti.
Termín diuretická rezistence [7,8,9,10,11] je v literatuře běžně používán, ačkoliv jeho jednoznačná, všeobecně přijatá definice zatím neexistuje.
Obecně se jako diuretická rezistence označuje selhání poklesu objemu extracelulární tekutiny navzdory běžnému použití diuretik [11,12]. Je-li však používán pojem „rezistence“, vyplývá již ze samotného názvu, že o tak zcela běžné použití diuretik(a) asi nepůjde. Např. Epstein et al [13] definoval diuretickou rezistenci jako nedostatečnou diuretickou odpověď na perorální dávku furosemidu 160 mg podávanou 2krát denně (přesněji jako neschopnost vyloučit nejméně 90 mmol Na+ během 72 hodin při této dávce) a k této dávce bývá diuretická rezistence vztahována [14]. Výše uvedenou dávku furosemidu lze pak vztáhnout i na ekvivalentní dávku dalších potentních kličkových diuretik (viz níže).
Diuretika používá v terapii „diuretické rezistence“
Hlavní skupinu v této indikaci představují kličková diuretika, na našem trhu reprezentována snadno dostupným furosemidem. Další kličková diuretika torasemid (Trifas, Diuver, Demadex), bumetanid (Bumex), kyselina etakrynová (Edecrin) na českém trhu dostupná nejsou. Pro úplnost však přesto uvádíme poměr jejich ekvivalentních dávek [15]. Perorální dávka/intravenózní dávka: 40/20 mg furosemidu : 1/1 mg bumetanidu : 20/20 mg torasemidu : 100/50 mg kyseliny etakrynové. Z těchto diuretik není kyselina etakrynová zmiňována ani v českých ani v evropských nebo amerických guidelines pro léčbu městnavé srdeční slabosti [1,7,8]. Torasemid (v USA pod generickým názvem Torsemide) je uveden v evropských i amerických doporučeních, bumetanid pouze v USA [8].
Kličková diuretika účinně inhibují reabsorpci Cl- a Na+ především ve vzestupném raménku Henleovy kličky (bumetanid i v distálním tubulu), tedy v místě, v němž je normálně reabsorbováno asi 20 - 25 % sodíku. Exkreční frakce Na+ může díky těmto diuretikům dosáhnout až 25 % natria filtrovaného v glomerulu [14,16]. Vylučování sodíku je pak provázeno i zvýšeným vylučováním osmoticky vázané vody. Vstřebávají se ze zažívacího traktu rychle, i když ne zcela, vyšší dostupnost je uváděna pro bumetanid a torasemid [16,17] a mají mohutný, rychle nastupující, ale kratší účinek. Účinkují i při snížené glomerulární filtraci (clearence kreatininu < 5 ml/min) [2,14], protože do moči se vylučují aktivní tubulární sekrecí [18,19].
Při terapii diuretiky, zvláště kličkovými, je však třeba počítat s možností minerálové dysbalance, hypotenze a řady dalších nežádoucích účinků [20]. Ve vyšších dávkách, zvláště v kombinaci s aminoglykosidy či cisplatinou, mohou vést k ototoxicitě a nefrotoxicitě (ototoxicita po kyselině etakrynové bývá ireverzibilní na rozdíl od reverzibilní ototoxicity po furosemidu) [17]. V souvislosti s bumetanidem je uváděn vyšší výskyt myalgií [9].
Pozoruhodnou komplikací vyšších dávek furosemidu může být deficit tiaminu [21]. Nevyskytuje se u všech pacientů léčených diuretiky, avšak v jedné studii pacientů s CHSS léčených po dobu nejméně 3 měsíců 80 mg furosemidu se ukázalo, že skupina suplementovaná tiaminem vykázala lepší natriurézu a zlepšení funkce levé komory než skupina placebová [22].
Druhou hlavní skupinu tvoří thiazidová (a jim příbuzná) diuretika. Na našem trhu jsou reprezentována především perorálním hydrochlorotiazidem, chlortalidonem (Urandil) a indapamidem (Indap). K těmto diuretikům patří i bendroflumethiazid [23] (Naturetin), který však na našem trhu není. Ačkoliv je i v guidelines ESC pro léčbu CHSS zdůrazňován metolazon - pouze perorální forma (Mykrox, Zaroxolyn, Diurem) - jako účinné diuretikum „poslední volby“ v kombinaci s kličkovým diuretikem, není tento preparát v evropských zemích dostupný [7]. Je registrován pouze v USA, stejně jako chlorotiazid (Diuril). Ten je jako jediný z thiazidů dostupný i v intravenózní formě. Thiazidy (a jim příbuzná diuretika) na rozdíl od kličkových diuretik účinkují déle, ale nástup jejich účinku je pomalejší a účinnost celkově nižší (zvyšují exkreci Na+ jen o 5 - 10 %) [14]. Blokují vstřebávání NaCl především v oblasti distálního tubulu, tedy za místem hlavního účinku kličkových diuretik. Většina thiazidových diuretik však mírně blokuje i karboanhydrázu (včetně intravenózního chlorotiazidu), a proto částečně brání vstřebávání Na+ i v proximálním tubulu [9,14]. Přestože vstřebávání thiazidů (a jim podobných diuretik) je pomalejší než diuretik kličkových, jejich podávání 0,5 - 1 hodinu před kličkovými nemá výraznějšího opodstatnění, i když jsou publikovány i opačné názory [16]. Nejsou doporučovány v monoterapii, pokud je glomerulární filtrace < 30 ml/min/1,73m2, avšak v kombinaci s kličkovými diuretiky to naopak možné je [7,24].
Třetí skupinu, možnou pro kombinační terapii diuretické rezistence, reprezentují inhibitory karboanhydrázy, jejichž hlavním představitelem je acetazolamid (u nás perorální Diluran), v zahraniční dostupný i v intravenózní formě (Diamox). Toto jinak slabé diuretikum snižuje reabsorpci Na+ v proximálním tubulu (v němž se jinak reabsorbuje přibližně 65 - 70 % filtrovaného Na+), zvyšuje koncentraci Na+ v Henleově kličce, a tím umožňuje výrazněji uplatnit účinek kličkovým diuretikům. Tato možnost uváděná v některých pracích zaměřených na diuretickou rezistenci [9,11,25,26] však v žádných z výše uvedených guidelines zmiňována není.
K dispozici jsou i diuretika působící ve sběrných kanálcích, tedy kalium šetřící diuretika (např. perorální amilorid) nebo antagonisté aldosteronu spironolakton [27], nověji eplerenon [28], který však zatím u nás registrován není. Tato diuretika jsou poměrně slabá a mají samostatně jen velmi malý efekt na vylučování Na+ (2 -3 % z filtrovaného Na+). V indikaci terapie diuretické rezistence z nich mají proto význam především antagonisté aldosteronu, a to ani ne tak svým diuretickým účinkem, jako spíše vlivem na renin-angiotenzin-aldosteronovou osu, která je u těžšího selhání více aktivována, a také proto, že kanreonát draselný (Aldactone inj., podávaný v dávce 100 - 200 mg/24 hod) je jediným u nás dostupným intravenózním diuretikem kromě furosemidu a manitolu. S výhodou lze využít i jejich kalium šetřící efekt. V kombinaci s kličkovými diuretiky byl spironolakton (v dávce 100 mg) použit v jedné studii [29] a ačkoliv šlo o účinnou kombinaci, sami autoři tuto kombinaci v terapii „diuretické rezistence“ nedoporučují. Lze je však dlouhodobě podávat v kombinaci v menších dávkách [27].
Novou skupinou látek inhibujících přímo reabsorpci vody ve sběrném kanálku ledvin jsou aquaretika. Z nich především dva preparáty conivaptan a tolvaptan. Aquaretika navodí vodní diurézu a ponechávají v těle elektrolyty. Tato vlastnost je výhodná u pacientů s hyponatremií a s retencí tekutin. Tolvaptan byl u nemocných s chronickou srdeční slabostí srovnáván s furosemidem, nicméně aquaretika zatím nejsou v širší praxi užívána. Nelze opomenout fakt, že u dlouhodobé léčby tolvaptanem byl pozorován vzestup hladiny vazopresinu a uvažuje se o potenciálním nebezpečí potenciace hypertrofie myokardu a vazokonstrikce stimulací receptorů V1 [20].
Příčiny vzniku „diuretické rezistence“ a strategie její léčby diuretiky
Příčin snížené účinnosti diuretika u pacientů s těžší městnanou slabostí je celá řada. Fyziologické změny u CHSS, jako změny v absorpci, distribuci, metabolizmu a eliminaci léků, mohou změnit farmakokinetiku kličkových diuretik, tyto změny však nevysvětlují zcela „diuretickou rezistenci“ [11]. Je však třeba také poznamenat, že než je diagnóza „diuretické rezistence“ vyslovena, měly by být nejprve vyloučeny reverzibilní příčiny „diuretického selhání“ (např. nespolupráce pacienta, nevhodná dieta s vyšším obsahem Na+, nevhodné lékové interakce s diuretikem) a léčba systolické srdeční slabosti by měla být optimalizována [1,7,8].
Obecně vzniká „diuretické rezistence“ dvojím mechanizmem:
- a) při nedostatečném vylučování diuretika do moči (renálních tubulů), tedy do místa, v němž uplatňují svůj účinek (tab. 1)
- b) při neadekvátní diuretické odezvě na dostatečnou hladinu diuretika v moči (tab. 2)
![Vznik diuretické rezistence při nedostatečném vylučování diuretika do moči dle [13].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/ce63630b8e178fe8e9d0b12df5f478f3.jpg)
![Vznik diuretické rezistence při neadekvátní diuretické odezvě na dostatečnou hladinu diuretika v moči nedostatečném vylučování diuretika do moči dle [13], částečně upraveno.](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/2d60da8acdeedf5af00742e356fcf054.jpg)
Dlouhodobé podávání kličkového diuretika vede k adaptačním jevům v ledvině. Při jejich dlouhodobé aplikaci totiž dochází k hypertrofii a hyperplazii buněk distálního tubulu (tedy za místem jejich hlavního účinku) se zvýšením schopnosti této části nefronu k větší a rychlejší reabsorpci sodíku [30] v experimentech na krysách až 3krát rychleji [31], což je základem tzv. „diuretické tolerance“. Tu lze účinně dlouhodobě potlačovat přidáním thiazidů ke kličkovým diuretikům. K vystupňované retenci sodíku ve všech částech ledviny dochází i v době, kdy kličková diuretika (vzhledem k jejich kratší době účinku nebo neúčinné hladině) už působí nedostatečně, nebo vůbec, a to je zase základem tzv. „postdiuretické retence“ NaCl. Celková vodní a sodíková bilance je totiž výsledkem pronatriuretických a antinatriuretických mechanizmů za celých 24 hodin, a tak nadměrný příjem solí při nevhodné dietě může vést k „selhání diuretik“ i tímto mechanizmem.
Tyto jevy lze potlačovat kombinací kličkových diuretik s diuretiky proximálního nebo distálního tubulu. V terapii (ale i prevenci) diuretické rezistence je proto výhodnější kombinace nižších dávek alespoň dvou odlišných diuretik působících na různých segmentech nefronu, tzv. „sekvenční blokáda“ nefronu než zvyšování dávky diuretika v monoterapii. Je např. známo [26], že dávka 40 mg furosemidu s 25 mg hydrochlorotiazidu vyvolá účinnější diurézu než podání samotného furosemidu v dávce 80 mg.
Osovou skupinu diuretik v terapii diuretické rezistence u převodněného pacienta s městnanou srdeční slabostí nadále zůstávají kličková diuretika. Střídavé podávání dvou kličkových diuretik (např. kyseliny etakrynové a furosemidu) se neukázalo jako výhodné. Při jejich podávání v monoterapii je pak proti vysoké jednotlivé dávce výhodnější jejich frekventnější aplikace během dne, např. u furosemidu a bumetanidu alespoň 2krát denně (k prodloužení expozice léku), torasemid lze podávat se stejnou účinností jen 1krát denně. Pokud je podáváno pouze kličkové diuretikum, pak je nejpreferovanějším postupem u hospitalizovaných pacientů rezistentních na diuretickou terapii jejich podávání v kontinuální infuzi. Tím je nejen zajištěno lepší udržení účinné hladiny léku v moči, ale i eliminována nevýhoda jejich kratší doby působení (a tím možnosti postdiuretické retence NaCl - rebound fenomén). Již jedna z prvních zpráv o podání kontinuální infuzi kličkového diuretika ukázala, že tento přístup snižuje celkové množství podaného diuretika/24 hodin v poměru k bolusovým dávkám nebo jednotlivě podávané vysoké dávce a může překonat předchozí diuretickou rezistenci [32,33]. Při renální insuficienci je třeba dávky kličkových diuretik k dosažení stejného efektu adekvátně zvýšit. S relativní bezpečnosti lze podávat furosemid v kontinuální infuzi až do 4 000 mg/24 hod [11] , obvykle podávané dávky kontinuálního diuretika však bývají podstatně nižší [9].
Avšak vysoké dávkování je pochopitelně spojeno také s již výše zmíněným vyšším výskytem nežádoucích účinků. Pokud je nutno zvážit podávání vyšších dávek po delší dobu, u pacientů s renálním selháváním, pak torasemid, který je částečně metabolizován játry, může být alternativou furosemidu [9].
Možné úvodní dávkování kličkových diuretik v kontinuální infuzi ve vztahu ke glomerulární filtraci uvádí tab. 3.

Intravenózní podávání diuretika je účinným způsobem, jak překonat jeho snížené vstřebávání ze zažívacího traktu především při globální a pravostranné kardiální dekompenzaci. Dlouhodobé podávání diuretik, zvláště v kombinační terapii však může vést i k chronické hyponatremii a hypochloremii, při kterých je další podávání diuretik neefektivní. U chronické hyponatremie (na rozdíl od akutní - tj. hyponatremie vzniklé v posledních 48 hodinách) má být úprava Na+ v séru k normálním hodnotám pomalá. Vzestup Na+ v séru za 24 hodin by neměl přesahovat 10 mmol/l a u jedinců s malnutricí, hypokalemií nebo hypoxemií by pak vzestup Na+ v séru/24hodin neměl přesahovat 8 mmol/l/den. Při větším vzestupu hrozí osmotický demyelinizační syndrom (projeví se až za několik dnů po úpravě Na+). Pokud pacient nemá současně deficit extracelurální tekutiny, používáme k substituci 3% NaCl (koncentrace Na 513 mmol/l) [34]. Tento roztok lze připravit např. smícháním 385 ml 0,9% NaCl (fyziologický roztok) se 115 ml 10% NaCl. Pokud je příčinou diuretické rezistence příliš rychlé snížení intravaskulárního volumu po podání velké dávky diuretik, tzv. braking fenomén, pak řešením tohoto stavu je doplnění intravaskulárního objemu a navození postupnější diurézy. Braking fenomén je tedy jakousi „krátkodobou“ formou diuretické rezistence na rozdíl od diuretické tolerance navozené strukturálními změnami nefronu při dlouhodobém podávání diuretika. Hypalbuminemie samostatně nebývá častou příčinou diuretické rezistence u chronické městnané srdeční slabosti. V literatuře je tato situace, avšak spíše v souvislosti s nefrotickým syndromem, diskutována např. Braterem [24] nebo Spencerovou et al [35]. V tomto případě je pak třeba podat furosemid společně s albuminem. Je-li příčinou nízké diurézy i přes podávaná diuretika nízký srdeční výdej, který vede k tzv. kardio-renálnímu syndromu, pak mohou zvýšit účinnost diuretik inotropní látky, včetně dobutaminu. V tomto směru je nověji ve stejné indikaci používán i levosimendan [5]. Při dostatečném srdečním výdeji s dostatečným intravaskulárním objemem zůstává podávání dopaminu s diuretikem kontroverzní. Dopamin v nízkých dávkách (1 - 5 µg/kg/min) zvyšuje průtok krve ledvinami, glomerulární filtraci a exkreci Na+. U incipientní renální insuficience, u níž může být rezistence k vysokým dávkám diuretik a hypertonickému manitolu, došlo přidáním dopaminu ke zvýšení diurézy a snad i glomerulární filtraci. Dopamin však může mít i nežádoucí účinky na srdce a v očekávání podpory furosemidu na diurézu dopaminem došlo u pacientů se srdečním městnání ke zklamání. Jiní autoři přesto doporučují při rezistenci na furosemid zkusit dávku 1 - 1,5 µg/kg/min, není-li kontraindikace z kardiologického hlediska [36].
V terapii diuretické rezistence je preferována sekvenční blokáda nefronu, a to především kombinací kličkového diuretika a thiazidu. Kličková diuretika však mohou být kombinována i s jinými skupinami diuretik [10,26]. Při již rozvinuté diuretické rezistenci je namísto hydrochlorotiazidu nebo bendroflumethiazidu (eventuální dalších thiazidů) doporučován více metolazon [7,8] pro jeho delší dobu účinku a jednak pro účinnost i u pacientů se sníženou glomerulární filtrací. Někteří autoři se však domnívají, že metalozanu proti jiným thiazidům podávaných v adekvátních dávkách žádnou výhodu nemá [19]. V amerických guidelines [8] je pro sekvenční blokádu nefronu kromě metolazonu uveden výslovně i intravenózní chlorotiazide (tab. 4).

Thiazidy nemění vlastnosti kličkových diuretik, ale jsou jejich dobrými spoluhráči. Thiazidy snižují reabsorpci sodíku v proximálním tubulu svým slabým inhibičním karboanhydrázovým účinkem (inhibice reabsorpce NaHCO3), a tím nabízejí zvýšené množství sodíku pro kličková diuretika v Henleově kličce, ale především brání reabsorpci Na+ v distálním tubulu (hlavní místo jejich účinku). Tím jednak brání zvýšené reabsorpci Na+ v již hypertrofovaném distálním tubulu ještě v době působení kličkových diuretik a svým dlouhodobějším působením i reabsorpci sodíku v době, kdy už je hladina kličkového diuretika neúčinná, nebo žádná. „Kombinační“ diuretika (nejen thiazidy) pak mohou být podávána v maximální dávce, ale takový přístup může vést k závažným komplikacím, a proto je vhodný jen pro nemocniční léčbu s možností těsného monitorování vnitřního prostředí. Pro ambulantní kombinační léčbu jsou pak vhodné nejnižší možné účinné dávky.
Další účinnou kombinací je společné podávání acetazolamidu [9,11,24,26,34] s kličkovým diuretikem nebo i v kombinaci kličkové diuretikum, thiazidy a acetazolamid. Acetazolamid (samostatně relativně slabé diuretikum, inhibitor karboanhydrázy v proximálním tubulu) inhibicí sodíkové reabsorpce v proximálním tubulu zvyšuje koncentraci sodíku v Henleově kličce, kde pak kličková diuretika mohou uplatnit svůj natriuretický efekt. Tato strategie se však používá spíše krátkodobě, pro riziko vzniku metabolické acidózy při dlouhodobější terapii acetazolamidem.
Ke kličkovým a thiazidovým diuretikům mohou být přidána i diuretika sběrných kanálků - tedy kalium-šetřící diuretika, ale jejich účinek je méně výrazný (diuretika nepůsobí synergicky) jako předchozí kombinace. Naopak s výhodou se využívá jejich kalium-šetřící efekt a u antagonistů aldosteronu jejich vliv na RAAS.
Další možností k překonání diuretické rezistence je již výše zmíněné využití ultrafiltračních (dialyzačních) technik. Ve 2 ze 3 studií provedené Agostonim et al byla tato metoda účinnější a vedla k trvalejšímu efektu než léčba furosemidem [37,38]. Řada dalších studií v tomto směru je např. uvedena v článku Sacknera-Bersteina [12].
Ilustrativní kazuistika
Jen pro zajímavost uvádím příklad diuretické rezistence z pracovního pobytu v rovníkové Africe, o kterém se domnívám, že by v zemích s rozvinutým zdravotnictvím bylo v současnosti možné potkat už jen stěží. Šlo o 53letého domorodého pacienta, černé pleti s pokročilou městnavou srdeční slabostí ve stadiu NYHA IV, rozsáhlou anasarkou, ascitem a blistry na dolních končetinách, o hmotnosti 98,6 kg, zcela odkázaného v době přijetí do nemocnice na sesterskou péči. Jeho terapie před prezentací v nemocnici obsahovala dlouhodobě 80 mg furosemidu 2krát denně v kombinaci se spironolaktonem, digoxinem, ale neměla výraznější efekt. Zvýšení perorální dávky diuretik i v kombinaci bylo zcela neúčinné, zatímco kontinuální infuze furosemidu 10 mg/1 hodinu s „renální“ dávkou dopaminu obnovila účinnou diurézu a následně umožnila kombinační terapii včetně ACEI a betablokátorů dle standardních doporučení [1,7,8]. Do ambulantní péče mohl být pacient propuštěn již zcela soběstačný s hmotností 73 kg. Další postupné zlepšování jeho stavu bylo možno pozorovat nejen klinicky, ale i na RTG plic a srdce (obr. 1 - 3). Poněkud nečekaným, nemedicínským aspektem tohoto případu zůstává rozladění manželky pacienta s výsledky naší terapie.
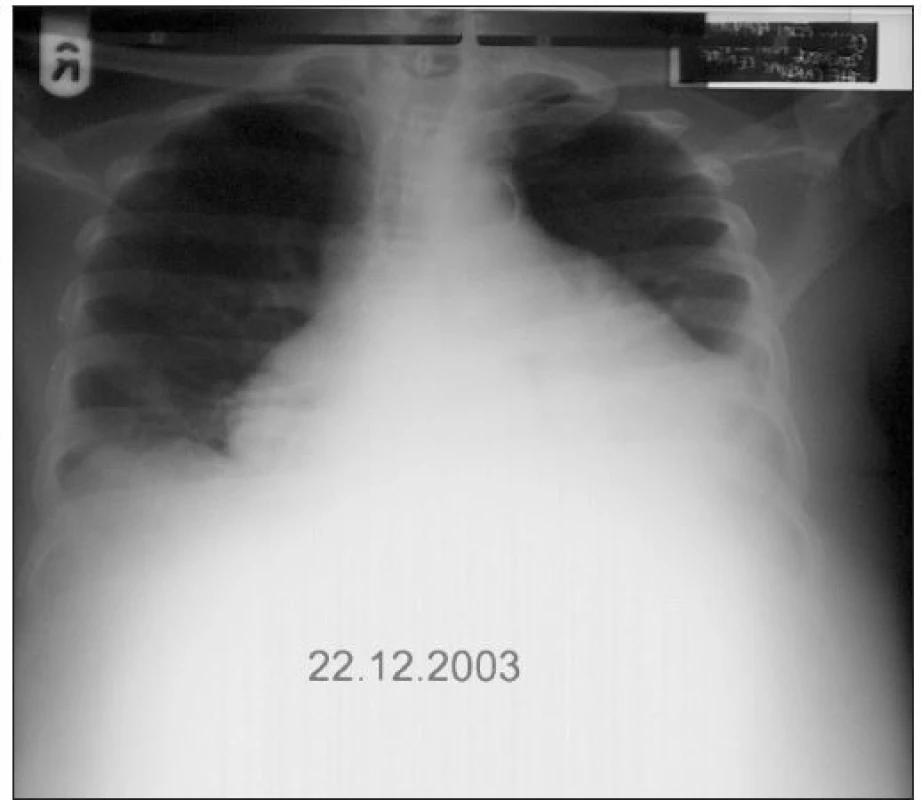
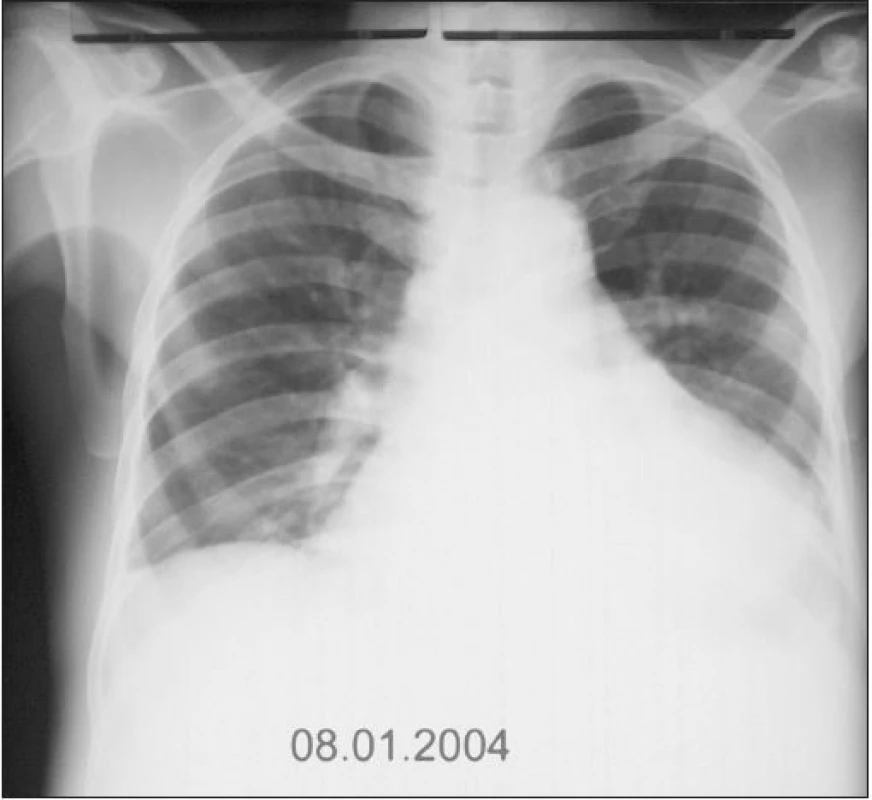
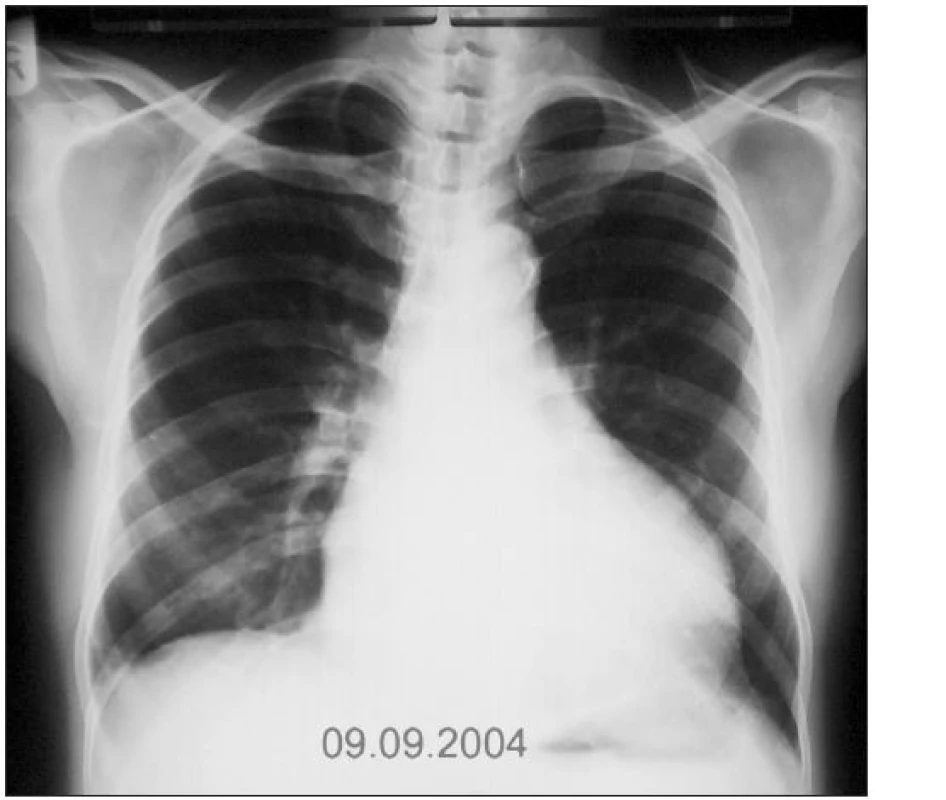
Závěr
Závěrem lze konstatovat, že v prevenci i léčbě diuretické rezistence diuretiky u pacientů s městnanou srdeční slabostí je vhodnější kombinační diuretická terapie (preferována především kombinace kličkové diuretikum a thiazidy) nebo kontinuální infuze kličkového diuretika (lze rovněž kombinovat s ostatními diuretiky) před monoterapií vysokými dávkami jednotlivého diuretika. V České republice jsou sice k dispozici zástupci každé skupiny diuretik, ale v menším rozsahu než v zahraničí. Z diuretik doporučovaných pro sekvenční blokádu nefronu v guidelines ACC [8] nebo ESC [7] nejsou do kombinační terapie prozatím k dispozici torasemid, metolazon ani injekční chlorotiazid. Acetazolamid je v ČR dostupný rovněž pouze v perorální formě, eplerenon je v současnosti ve schvalovacím řízení a bendroflumetiazid není dostupný vůbec. Kromě výše zmíněných diuretik představují další možnost k odstranění retinované tekutiny dialyzační techniky [24]. Vezmeme-li „diuretickou toleranci“ k furosemidu (aktuálně jediné kličkové diuretikum na našem území) při jeho dlouhodobém podávání jako „primární“ příčinu tzv.diuretické rezistence [13] , pak praktický postup k znovuobnovení účinnosti léčby diuretiky by v naších podmínkách mohl obsahovat tyto postupné kroky:
- vyloučení ireverzibilních příčin „rezistence“ (nespolupráce pacienta, nevhodná dieta, nevhodné lékové interakce)
- perorální kombinace furosemidu a dalších diuretik:
a) furosemid a hydrochlorotiazid (ev. i K-šetřící diuretika)
b) furosemid a krátkodobě acetazolamid (ev. i hydrochlorotiazid) - furosemid i.v. (ev. v kombinaci s dalšími diuretiky):
a) furosemid frekventněji bolusově v kratším časovém odstupu ≤ 6 hodin, alespoň 2krát denně
b) furosemid v kontinuální infuzi (ev. i s nízkou dávkou dopaminu, není-li kontraindikací) - eliminační (dialyzační) metody
Jde však jen o zjednodušené schéma a výběr nejvhodnější terapie je vždy individuální u každého pacienta podle aktuálního stavu a převažující příčiny vzniku „rezistence“ (viz tab. 1 a 2). Např. i když základním diuretikem k odstranění retinované tekutiny jsou kličková diuretika, budou tyto léky v přítomnosti chronické hyponatremie (kterou samy nebo v kombinační terapii mohou vyvolat) neúčinná a bez suplementace tohoto iontu (3% roztok NaCl) nemůže být jejich účinnost obnovena.
Protože nekontrolovaná léčba diuretiky nese sebou riziko řady závažných nežádoucích vedlejších účinků, je pečlivé monitorování klinického stavu a vnitřního prostředí nemocného při jejích použití naprosto nezbytné.
MUDr. Petr Tůma
Interní klinika IPVZ
Krajská nemocnice T. Bati a.s.
Havlíčkovo nábř. 600
762 75 Zlín
e-mail: tumapetr@centrum.cz
Doručeno do redakce: 10. 7. 2005
Přijato po recenzi: 14. 3. 2006
Sources
1. Špinar J, Hradec J, Málek I et al. Doporučení pro diagnostiku a léčbu chronického srdečního selhání. Cor Vasa 2001; 43: K123-K137.
2. Aschermann M et al. Kardiologie. Praha: Galén 2004 : 2. vol, 908-915.
3. Publication committee for the VMAC Investigators. Intravenous nesiritide vs. Nitroglycerin for treatment of decompensated congestive heart failure: A randomized controlled trial. JAMA 2002; 287 : 1531-1540.
4. Rouleau JL, Pfeffer MA, Sestier F et al. Comparison of vasopeptide inhibitor, omapatrilat, and lisinopril on exercise tolerance and morbidity in patients with heart failure: IMPRESS randomised trial. Lancet 2000; 356 : 615-620.
5. Follath F, Cleland J, Just H et al. Efficacy and safety of intravenous levosimendan compared with dobutamine in severe low output heart failure (The LIDOStudy): A randomised double-blind trial. Lancet 2002; 360 : 196-202.
6. Everest (efficacy of Vasopressin Antagonism in HEart FailurRE: Outcome Study with Tolvaptan). Probíhající studie.
7. Swedberg K, Cleland J, Dargie H et al. Guidelines for the diagnosis and treatment of Chronic Heart failure (update 2005): The Task Force for the diagnosis and treatment of CHF of the European Society of Cardiology. Eur Heart J 2005; 26 : 1115-1140.
8. Hunt SA et al. ACC/AHA Guidelines Update for the Diagnosis and Management of Chronic Heart Failure in the Adult: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committeee to Update the 2001 Gudelines for the Evaluation and Management of Heart Failure). J Am Coll Cardiol 2005; 46 : 1-82.
9. Ellison DH. Diuretic therapy and Resistance in congestive heart failure. Cardiology 2001; 96: 132-143.
10. Knauf H, Mutschler E. Sequential Nephron Blockade Breaks Resistance to Diuretics in Edematous States. J Cardiovasc Pharmacol 1997; 26 : 367-372.
11. Ravnan SL, Ravnan MC, Sica DA. Diuretic Resistence and Strategie to Overcome Resistence. Congest Heart Fail 2002; 8 : 80-85.
12. Sackler-Berstein JD, Obeleniene R. How Should Diuretic-Refractory, Volume Over-Loaded Heart Failure Patient Be Managed? J Invasive Cardiol 2003; 15 : 585-590.
13. Epstein M, Lepp BA, Hoffman DS et al. Potentiation of furosemide by metolazone in refractory edema. Curr Ther Res 1977; 29 : 367-372.
14. Massie BM. Management of the patient with chronic heart failure In: Crawford MH, DiMarco JP (eds). Cardiology. 2. ed. St. Louis: Mosby 2001 5.5.4-5.5.6
15. Butler J, Forman DE, Abraham WT et al. Relationship between heart failure treatment and development of worsening renal function among hospitalized patients. Am Heart J 2004; 147 : 331-338.
16. Paul S. Balancing Diuretic Therapy in Heart Failure: Loop Diuretics, Thiazides, and Aldosterone Antagonists: {CHF} Congest Heart Fail 2002; 8 : 307-312.
17. Widimský J. Srdeční selhání. Praha: Triton 2001 : 110-112.
18. Šenke M, Eybl V, Hynie S et al. Farmakologie. Praha: Avicenum 1990 : 358-369.
19. De Bruyne LKM. Mechanism and management of diuretic resistance in congestive heart failure. Postgrad Med J 2003; 79 : 268-271.
20. Vítovec J, Špinar J, Souček M et al. Farmakoterapie kardiovaskulárních onemocnění. Praha: Grada 2004 : 95-104.
21. Leslie D, Gheorgiade M. Is there a role for thiamine supplementation in the management o heart failure? Am Heart J 1996; 131 : 1248-1250.
22. Simon I, Almog S, Vered Z et al. Improved left ventricular function after thiamine supplementation in patients with congestive heart failure receiving long-term furosemide therapy. Am J Med 1995; 98 : 485-490.
23. Dahlöf B, Sever PS, Poulter NR et al. Prevention of cardiovascular events with an antihypertensive regiment of amlodipine adding perindopril as required versus atenolol adding bendroflumetiazide as required in the Anglo-Scandinavian Outcomes Trial-Blood Pressure Lowering Arms (ASCOT-BPLA): a multicentre randomised controlled trial. The Lancet 2005; 366 : 895-906.
24. Fliser D, Schröter M, Neubeck M et al. Coadministration of thiazides increases the efficacy of loop diuretics even in patients with advanced renal failure. Kidney International 1994; 46 : 482-488.
25. Brater DC. Diuretic Therapy. N Engl J Med 1998; 339 : 387-395.
26. Knauf H, Mutschler E. Functional State of Nephron and Diuretic Dose-Response-Rationale for Low-Dose Combination Therapy. Cardiology 1994; 84 (Suppl 2): 18-26.
27. Pitt B, Zannad F, Remme WJ et al. Randomized Aldacton Evaluation Study Investigators. N Engl J Med 1999; 341: 709-717.
28. Pitt B, Remme W, Zannad F et al. Eplerenone Post-Acute Myocardial Infarction Heart Failure Efficacy and Survival Study. N Engl J Med 2003; 348 : 1309-1321.
29. Van Vliet AA, Donker AJM, Nauta JJP et al. Spironolactone in congestive heart failure refractory to high-dose of loop diuretic and low-dose angiotensin-converging enzyme inhibitor. Am J Cardiol 1993; 71 : 21A-28A.
30. Loon NR, Wilcox ChS, Undin RJ. Mechanism of impaired natriuretic response to furosemide during prolonged therapy. Kidney Int 1989; 36 : 682-689.
31. Ellison DH, Velazquez H, Wright FS et al. Adaptation of the Distal Convoluted Tubule of the Rat, structural and functional effects of dietary salt intake and chronic diuretic infusion. J Clin Invest 1989; 83 : 113-126.
32. Lawson DA, Gray JM, Henry DA et al. Continuous infusion furosemide in refractory edema. Br Med J 1978; 2 : 476.
33. Rudy DV, Voelker JR, Greene PK et al. Loop Diuretics for Chronic Renal Insufficiency: A Continuous Infusion is More Effficacious Than Bolus Therapy. Ann Intern Med 1991; 115 : 360-366.
34. Shück O. Poruchy metabolismu vody a elektrolytů v klinické praxi. Praha: Grada 2000 : 81-82, 95-105.
35. Elwell JR, Spenser PA, Eisele G. Combined Furosemide and Human Albumin Treatment for Diuretic-Resistant Edema. Ann Pharmacother 2003; 37 : 695-700.
36. Davison AM, Cameron S, Grünfeld JP et al. Oxford Textbook of Clinical Nefrology. Oxford: Oxford University Press 2005 : 1485, 2630.
37. Agostoni P, Marenzi G, Pepi M et al. Isolated ultrafiltration in moderate congestive heart failure. J Am Coll Cardiol 1999; 21 : 424-431.
38. Agostoni P, Marenzi G, Lauri G et al. Sustained improvement in functional capacity after removal of body fluid with isolated ultrafiltration in chronic cardiac insufficiency. Am J Med 1994; 96 : 191-199.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2006 Issue 9
-
All articles in this issue
- MELD-skóre v predikci časné mortality u nemocných s refrakterním ascitem léčených pomocí TIPS
- Monitorování glykemie u kriticky nemocných pacientů: srovnání arteriálních a intersticiálních hladin glukózy měřených pomocí mikrodialýzy tukové tkáně
- Diuretika v terapii „diuretické rezistence“ u pacientů s městnavou srdeční slabostí
- Prevence vzniku diabetu 2. typu při léčbě antihypertenzivy ovlivňujícími systém renin-angiotenzin
- Nádorová angiogeneze
- Chronická autoimunitná tyreoiditída a systémové ochorenia spojiva
- Kontrastní látkou indukovaná nefropatie
- Trombendarterektomie plicnice u nemocného s klinickými známkami masivní embolie plicnice
- Traumatická trikuspidální regurgitace: kazuistika
- Kombinace imatinibu s anagrelidem v léčbě blastického zvratu chronické myeloidní leukemie
- Ateroskleróza a infekce?
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- MELD-skóre v predikci časné mortality u nemocných s refrakterním ascitem léčených pomocí TIPS
- Chronická autoimunitná tyreoiditída a systémové ochorenia spojiva
- Diuretika v terapii „diuretické rezistence“ u pacientů s městnavou srdeční slabostí
- Nádorová angiogeneze
