Vliv etiologie syndromu diabetické nohy na lokalizaci defektů
Differences in Ulcer Location in Diabetic Foot Syndrome
The foot ulcerations are among the most debilitating complications in diabetic patients. The main risk factors leading to the ulcer development are diabetic neuropathy (sensoric, autonomic), limb ischemia (angiopathy), limited joint mobility and teh plantar pressure; the infection plays a role in difficulty of ulcer healing. The aim of our study was to assess the possible differences in location of diabetic ulcers with regard to their origin. In 502 patients during 5 year interval 835 new diabetic ulcers were diagnosed.
Methods:
Ulcers were divided into 3 groups according to their origin: neuropathic, neuroischemic and ischemic.
Results:
In the neuropathic group most ulcers were found in the plantar surface of toes (40.4 %) and in the plantar metatarsal heads region (39.1 %); in contrast, the ischemic group had the most frequent location in the toe tips (63.6 %), while the neuroischemic group had most ulcers distributed in both plantar surface and tips of the toes (51.8 %). The ulcer distribution was statistically significant different in all groups and depended on the etiology of ulcers (p < 0.0001; Fisher’s exact test, modification Monte Carlo). Totally more than 75 % of all ulcer were located in the toe and forefoot area. The patients in the neuroischaemic group had more often revascularisation procedures. The patients in ischaemic group were more often after high amputation. These patients had always less microvascular diabetic complication (all p < 0.01; ANOVA χ2).
Conclusion:
The location of diabetic foot ulcers differs significantly according to their cause. In addition more than 75 % of all ulcerations were localisated in toes and forefoot area. This fact could change focus of the preventive strategy in the diabetic foot.
Key words:
the diabetic foot syndrom – diabetic neuropathy – diabetic angiopathy – diabetic footwear – prevention of diabetic ulceration
Authors:
P. Piťhová; H. Pátková; I. Galandáková; L. Doležalová; M. Kvapil
Authors‘ workplace:
Interní klinika 2. lékařské fakulty UK a FN Motol, Praha, přednosta prof. MUDr. Milan Kvapil, CSc., MBA
Published in:
Vnitř Lék 2007; 53(12): 1278-1285
Category:
Original Contributions
Overview
Syndrom diabetické nohy je závažnou komplikací diabetes mellitus, s možnými velmi nebezpečnými následky včetně nutnosti amputace dolní končetiny. Hlavními faktory, které vedou ke vzniku syndromu diabetické nohy, jsou diabetická neuropatie (senzomotorická a viscerální), ischemie končetiny (angiopatie), snížení kloubní pohyblivosti (limited joint mobility) a působení tlaku na plosku nohy; na obtížném hojení se spolupodílí infekce.
Cílem naší práce bylo zhodnotit shodu či odlišnost lokalizace diabetických ulcerací podle etiologických faktorů syndromu diabetické nohy u 502 pacientů, kteří navštívili podiatrickou ambulanci v období 5 let s nově manifestovanou diabetickou ulcerací.
Metodika:
Celkem jsme hodnotili 835 ulcerací.
Výsledky:
Ve skupině neuropatických defektů bylo maximum ulcerací lokalizováno v oblasti bříšek prstců (40,4 %) a metatarzofalangeálních kloubů (39,1 %), zatímco ve skupině ischemických defektů bylo maximum defektů lokalizováno v oblasti špiček prstců (63,6 %). Ve skupině smíšených, neuroischemických defektů, bylo 51,8 % ulcerací umístěno v oblasti prstců (jak v oblasti špiček, tak i bříšek) a 21,4 % v oblasti metatarzofalangeálních kloubů (p < 0,0001 Fischerův přesný test, modifikace Monte Carlo). Celkově bylo více než 75 % všech defektů umístěno v oblasti prstců a přednoží. Pacienti s neuroischemickými defekty se významně častěji podrobili revaskularizačním procedurám. Pacienti s čistě ischemickými defekty byli významně častěji po vysokých amputacích. Pacienti s čistě ischemickými defekty měli významně méně často manifestované mikrovaskulární komplikace diabetu (vše p < 0,01; ANOVA χ2).
Závěr:
Lokalizace defektů může předpovědět jejich etiologii. Toto může měnit náš přístup k preventivní strategii v péči o pacienty se syndromem diabetické nohy, včetně výroby různých typů preventivní obuvi.
Klíčová slova:
syndrom diabetické nohy - diabetická neuropatie - diabetická angiopatie - diabetická obuv - prevence vzniku diabetických ulcerací
Úvod
Syndromem diabetické nohy je podle Mezinárodního konsenzu [10] označováno destruktivní postižení tkání dolních končetin pacientů s diabetes mellitus, které je lokalizováno distálně od kotníku (včetně kotníku), a jehož následkem jsou rozsáhlé ulcerace, gangrény, postižení kostí (a v krajních případech i nutnost amputace končetiny). Jedná se o závažný medicínský i společenský problém a o jednu z finančně nejdražších komplikací diabetes mellitus. Léčba syndromu diabetické nohy vyžaduje dlouhodobou hospitalizaci a rehabilitaci, pacienti často potřebují domácí péči a sociální služby. Syndromem diabetické nohy je v průběhu života postiženo asi 5 - 15 % diabetiků [10,20]. Až 40 - 60 % netraumatických amputací nohy je provedeno u diabetiků, v 85 % případů přitom amputaci předchází ulcerace, která by bývala byla potenciálně léčitelná. Téměř 80 % ulcerací je způsobeno vnějším traumatem, nejčastěji nesprávnou obuví [15]. Vedle multidisciplinárního přístupu k léčbě pacientů se syndromem diabetické nohy je zvláštní důraz kladen na prevenci. Důsledně aplikovaná preventivní opatření (včetně vhodné obuvi) a včasná adekvátní péče mohou velice významně snížit procento komplikací včetně rizika amputace končetiny [16].
Cíl a metody práce
Cílem naší práce bylo zhodnotit rozložení lokalizace diabetických ulcerací podle odlišnosti etiologie syndromu diabetické nohy a potvrdit hypotézu, že lokalizace defektu může předurčovat jeho etiologii.
Citované práce týkající se tohoto tématu se většinou zabývají vzájemným vztahem lokalizace defektů a tlaku na plosku [7] či vztahem lokalizace defektu a průběhu jeho hojení [2,8].
V podiatrické ambulanci Interní kliniky 2. LF UK a FN Motol Praha je každému diabetikovi, přicházejícímu s nově manifestovanou ulcerací na noze, provedeno následující vstupní vyšetření:
- dotazník týkající se aktuálních obtíží (včetně údaje o charakteru případných klidových či námahových bolestí), údajů týkajících se kompenzace diabetu (především hodnoty glykovaného hemoglobinu HbA1c, který jsme zjišťovali výpisem hodnoty z průkazky diabetika či z ambulantní karty), přítomných orgánových komplikací diabetu (retinopatie, definované jako přítomnost změn na očním pozadí, charakteristických pro diabetes; nefropatie, definované jako pozitivní nález minimálně mikroalbuminurie - obé zjišťované výpisem údajů z průkazky diabetika či ambulantní nebo hospitalizační karty) a přidružených chorob (zejména hypertenze, dyslipidemie, ischemické choroby srdeční, prodělané cévní mozkové příhody), užívané medikace, kuřácké anamnézy, historie ulcerace současné a popř. i předchozí, již zhojené ulcerace;
- základní objektivní údaje - tělesná výška, váha a hodnoty krevního tlaku, tepové frekvence a tělesné teploty;
- typ obuvi, ve které diabetik do ordinace přichází;
- vyšetření dolních končetin pohledem (barevné změny kůže a změny kožních adnex, deformity končetin, přítomnost hyperkeratóz, ragád, mykózy, jizev, stav po předchozích amputacích), pohmatem (kloubní deformity, teplota, periferní pulzace), poslechem (šelesty nad společnými femorálními tepnami a aortou);
- vyšetření neuropatie zahrnující vyšetření vibračního čití kalibrovanou ladičkou C128, taktilního čití 10 g Semmesovými-Weinsteinovými monofilamenty a štětičkou a tepelného čití rozlišením teploty teplo/chlad za použití zkumavek s teplou (40 °C) a studenou (8 °C) vodou;
- fotopletysmografické vyšetření (SmartDop 50, Hadeco, Japan) se zhodnocením kvality periferního prokrvení - změření absolutních hodnot kotníkových a palcových tlaků a jejich indexů proti paži (ankle-brachial index - ABI a toe-brachial index - TBI) a zhodnocení tvaru fotopletysmografické křivky s její tvarovou charakteristikou - meziraménkovým indexem dle Olivy [11];
- rovněž se popisuje lokalizace a velikost defektu, jeho charakter včetně přítomnosti infekce (zarudnutí v okolí, hnisavá sekrece, absces) a nekrotických tkání (povrchové nekrózy, gangrény).
Retrospektivně jsme hodnotili tato vstupní vyšetření u pacientů přicházejících na naši ambulanci s nově manifestovaným defektem na noze v období listopadu roku 2001 až listopadu roku 2006.
Jako neuropatické jsme hodnotili defekty u pacientů, kde v rámci vstupního vyšetření byla prokázána přítomnost diabetické neuropatie (minimálně jako snížení prahu vibračního čití) a zároveň normální hodnoty kotníkových a palcových tlaků (ABI ≥ 0,9 nebo TBI ≥ 0,7) a normální tvar fotopletysmografické křivky (meziraménkový index dle Olivy < 0,30).
Jako ischemické byly hodnoceny defekty u pacientů, kde v rámci vstupního vyšetření nebyla prokázána přítomnost diabetické neuropatie (normální hodnoty vibračního, taktilního a tepelného čití), ale prokázali jsme patologické hodnoty kotníkových nebo palcových tlaků (ABI < 0,9 nebo TBI < 0,7) a patologický tvar fotopletysmografické křivky (meziraménkový index dle Olivy ≥ 0,30).
Jako neuroischemické jsme hodnotili defekty u pacientů, kde byla prokázána přítomnost diabetické neuropatie a patologické hodnoty kotníkových nebo palcových tlaků a patologický tvar fotopletysmografické křivky.
Výsledky
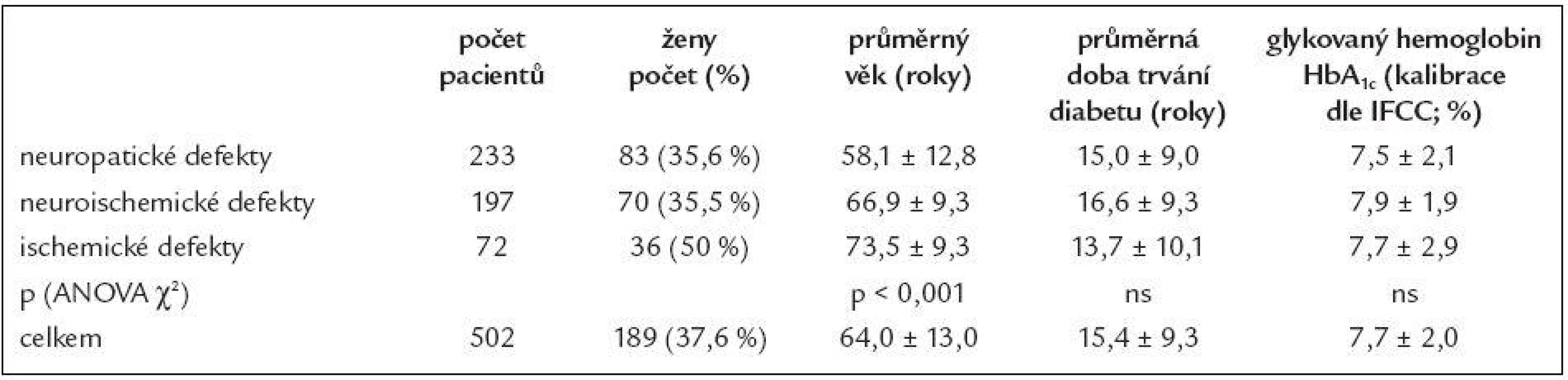
Ve sledovaném období navštívilo podiatrickou ambulanci celkem 502 pacientů (spektrum pacientů v tab. 1) s nově vzniklou diabetickou ulcerací. Z toho bylo 86 diabetiků (17 %) vyšetřeno v naší ambulanci opakovaně, tj. přišli s recidivou po zhojení ulcerace v průběhu uvedeného období 5 let. Anamnézu proběhlé a již zhojené ulcerace však vykazovalo více pacientů (tab. 5). Ve vysokém procentu pacientů byly ulcerace mnohočetné (celkem bylo hodnoceno 835 ulcerací) - 1 solitární ulceraci na noze manifestovalo 289 pacientů (57,6 %), 2 ulcerace mělo 139 diabetiků (27,7 %) a 3 a více ulcerací současně mělo 74 pacientů (14,7 %).
Podle výsledků vstupního vyšetření jsme pacienty rozdělili do 3 skupin:
- pacienty se syndromem diabetické nohy čistě neuropatické etiologie,
- nemocné se smíšenou neuroischemickou etiologií syndromu diabetické nohy,
- skupinu diabetiků s defekty čistě ischemické etiologie (tab. 1).
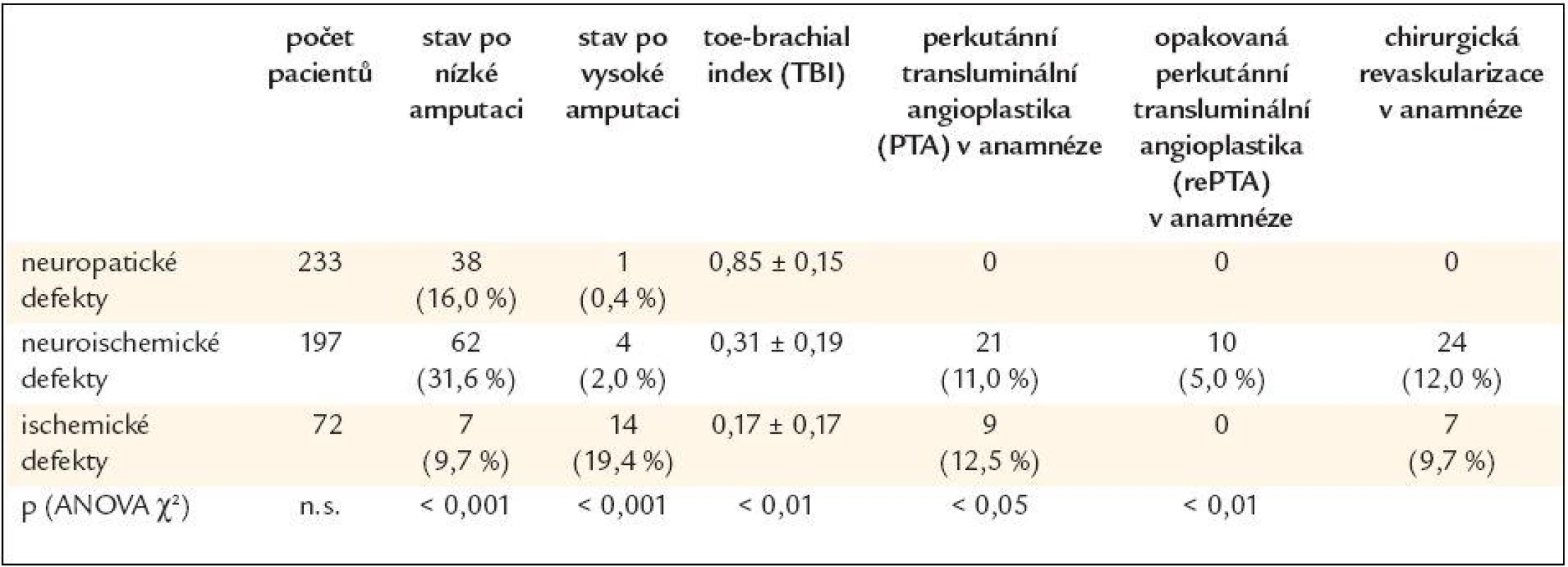
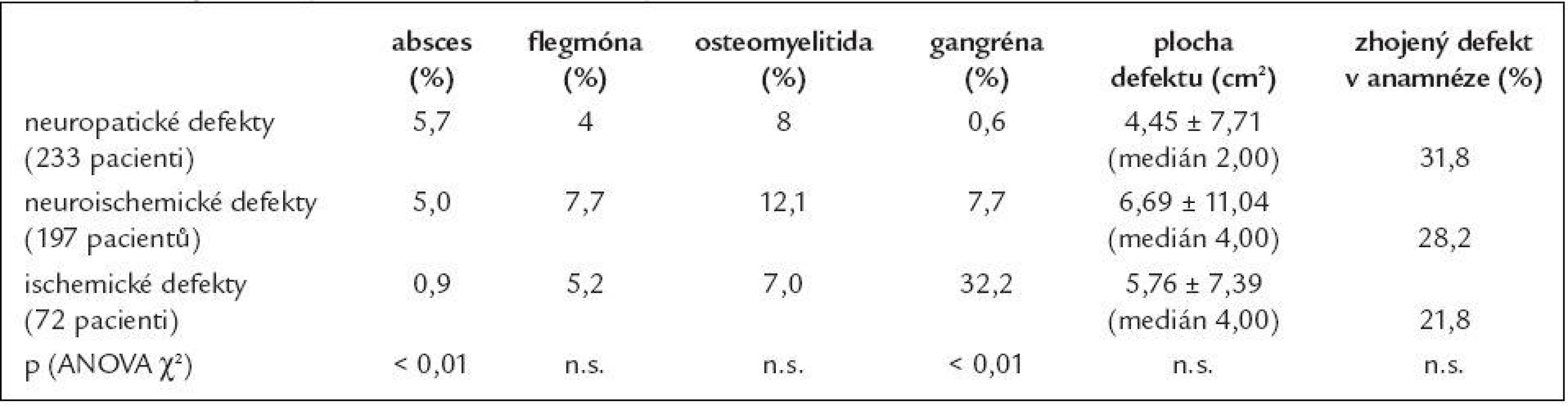
Pacienti ve skupině ischemických defektů byli významně starší oproti pacientům z obou dalších skupin (p < 0,001; ANOVA χ2). Úroveň metabolické kompenzace (HbA1c) se nelišila ve všech 3 skupinách, odlišná nebyla ani délka trvání diabetu (obé n.s.; ANOVA χ2). Ve skupině neuropatických defektů byli významně častěji zastoupeni pacienti s diabetes mellitus 1. typu (22 % vs 4 % vs 0), zatímco čistě ischemické defekty vznikly pouze u pacientů s diabetes mellitus 2. typu (graf 1; p < 0,001; ANOVA χ2). Pacienti s neuropatickými a neuroischemickými defekty častěji podstoupili nízké amputace (rozdíl však nebyl statisticky významný), zatímco pacienti s ischemickými ulceracemi byli významně častěji již po vysokých amputacích a defekt vznikl na zbylé končetině (tab. 2; p < 0,01; ANOVA χ2). Ve skupině ischemických defektů byla významně častěji přítomna gangréna, naopak významně méně byla v této skupině zaznamenána přítomnost abscesu (tab. 5; p < 0,01; ANOVA χ2). Velikost defektu a přítomnost flegmóny a osteomyelitidy se nelišila ve všech skupinách. Ve skupině neuroischemických defektů se pacienti podrobili rovněž významně častěji revaskularizačním procedurám (tab. 2).
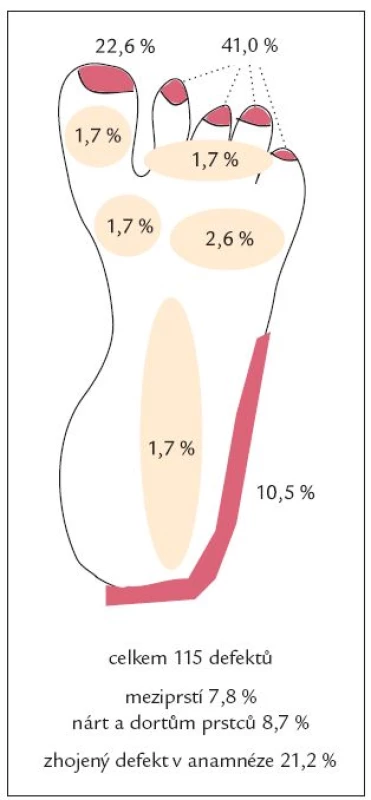
Ve skupině neuropatických defektů bylo maximum ulcerací lokalizováno v oblasti bříšek prstců (40,4 %) a metatarzofalangeálních kloubů (39,1 %), zatímco ve skupině ischemických defektů bylo maximum defektů lokalizováno v oblasti špiček prstců (63,6 %). Ve skupině smíšených, neuroischemických defektů bylo 51,8 % ulcerací umístěno v oblasti prstců (jak na bříškách, tak na špičkách) a 21,4 % v oblasti metatarzofalangeálních kloubů (obr. 1, 2 a 3 a tab. 3). Rozložení defektů bylo statisticky významně odlišné ve všech třech skupinách diabetických defektů a záviselo na jejich etiologii (p < 0,0001; Fischerův přesný test, modifikace Monte Carlo). Celkově bylo tedy více než 75 % všech defektů umístěno v oblasti prstců a přednoží, což může hrát významnou úlohu v možnostech prevence vzniku diabetických ulcerací, včetně výroby obuvi pro diabetiky.
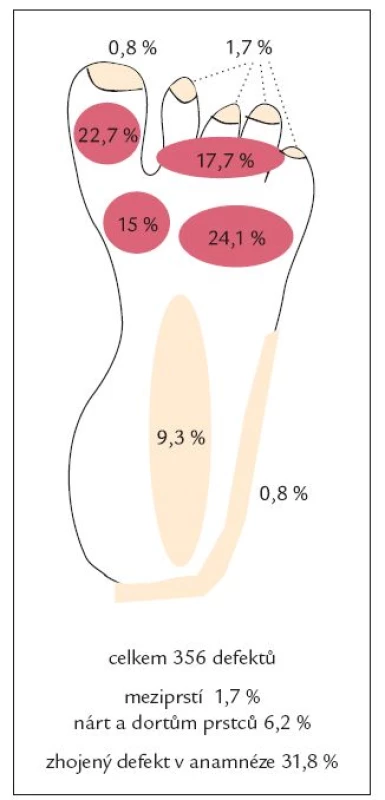
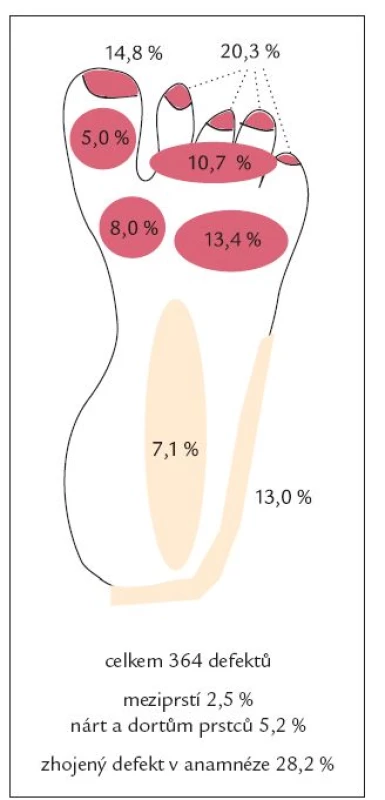
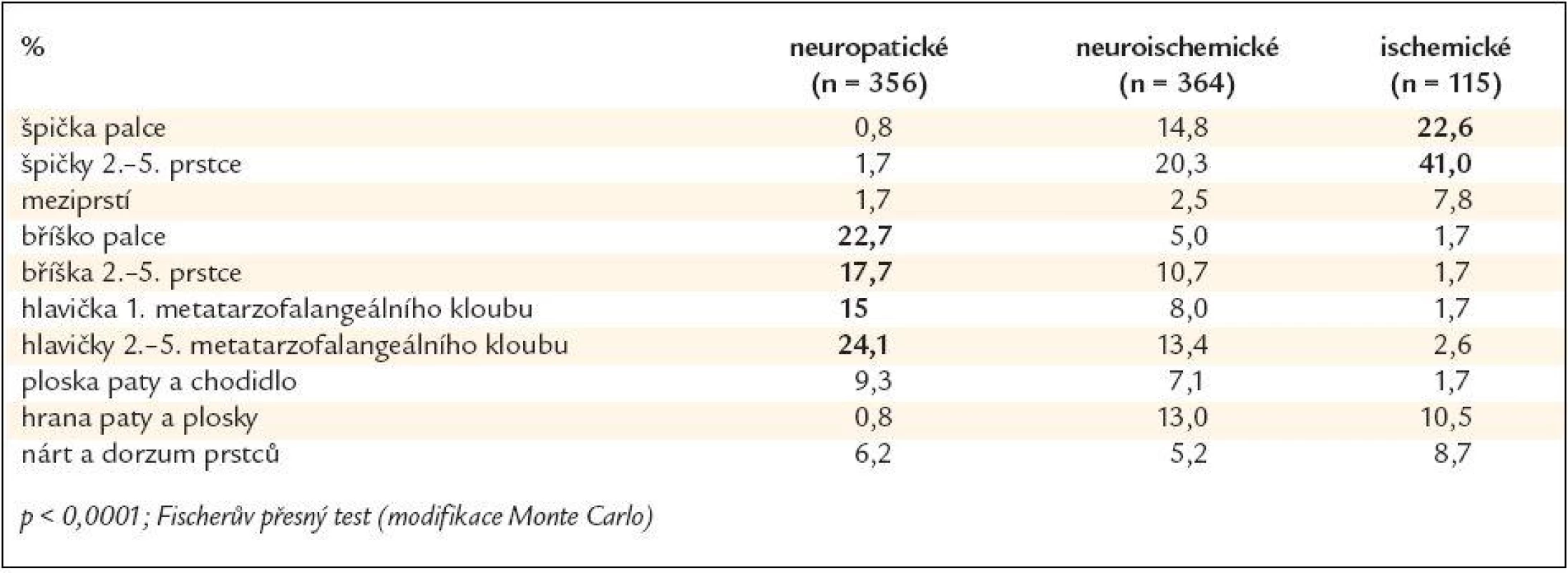
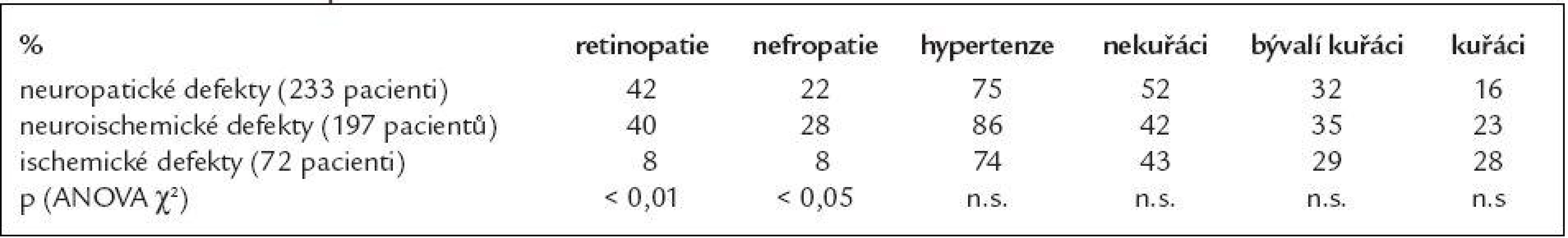
Ve skupině neuropatických a neuroischemických ulcerací byly významně častěji přítomny i další orgánové komplikace diabetu (tab. 4) - retinopatie (p < 0,01; ANOVA χ2) a nefropatie (p < 0,05; ANOVA χ2). Ve skupině neuropatických ulcerací byli častěji zastoupeni nekuřáci, ve skupině neuroischemických defektů byli častěji zastoupeni hypertonici, rozdíly však nebyly statisticky významné (vše n.s., ANOVA χ2).
Diskuse
Je to již 120 let, kdy TD Pryce, chirurg z Nottinghamu, rozpoznal souvislost mezi diabetem a ulcerací na noze. „Diabetes sám o sobě hraje aktivní úlohu v rozvoji perforujících vředů a jednou z příčin je degenerace periferních nervů“ - publikoval v roce 1887 v Lancetu. Jedním z „pionýrů“ péče o pacienty s diabetickou ulcerací na noze byl Paul Brand (1914-2003), který nabádal lékaře, aby diabetiky zouvali z bot a ponožek, vyšetřovali jim nohy a vedli tak pacienty k náležité péči o nohy. Nicméně velký rozmach zaznamenala péče o pacienty s již manifestovanou diabetickou ulcerací, stejně jako i preventivní strategie, až v posledních 25 letech [3].
Postižení dolních končetin u diabetiků zahrnuje širokou škálu chorob: neuropatický vřed, ischemickou gangrénu, infekční gangrénu, osteoartritidu, osteomyelitidu a jejich kombinace. Již označení „syndrom“ napovídá, že projevy nohou být značně různorodé a jsou výsledkem kombinace celé řady jevů.
Hlavní faktory, které vedou ke vzniku diabetické nohy, jsou diabetická neuropatie (senzomotorická a viscerální), ischemie končetiny (angiopatie), snížení kloubní pohyblivosti (cheiroartropatie) a působení tlaku na plosku nohy. Na vzniku a obtížném hojení ulcerací se často podílí i infekce [18].
Diabetická distální senzitivní neuropatie ve svých důsledcích vede k poruše vnímání teploty, dotyku, tlaku, bolesti a vibrací. Při sníženém vnímání tlaku a tření se zvyšuje místní teplota, která se podílí na vzniku hyperkeratóz (kalusů, nášlapků) [4]. Sklon k nim je dán také větší rigiditou kolagenu a keratinu při jejich glykaci v rámci chronické hyperglykemie. Hyperkeratózy pak zpětně zvyšují lokální tlak přibližně o 1/4, působí v místě své lokalizace jako cizí těleso, vlivem mikrotraumat v nich vznikají hematomy a zánětlivá exsudace s možností ruptury kožního krytu a vznikem vředu. Porucha vnímání bolesti a dotyku je výrazným rizikovým faktorem; snadno dochází k otlakům, popáleninám, drobným úrazům. Dysfunkce motorických nervů může vyústit do atrofie a oslabení drobných svalů nohy, což vede k flekčním deformitám prstců („kladívkové prstce“) a ke zvýšenému přenášení tlaku do oblasti hlaviček metatarzů a prstců [6,17]. Autonomní neuropatie vede ke snížení pocení až anhidróze. Suchá kůže je potom náchylnější k poranění, infekcím a tvorbě hyperkeratóz. Ztrátou tonu sympatických nervových vláken malých cév při autonomní neuropatii dochází ke snížení periferní cévní rezistence a otevření arteriovenózních zkratů, čímž klesá průtok nutritivními kapilárami. Výsledkem je hypoxie tkáně.
V „populaci“ našich pacientů se syndromem diabetické nohy mělo prokázanou diabetickou neuropatii 85,7 % pacientů. Protože ztráta citlivosti nohou je jedním z nejvýznamnějších rizikových faktorů vzniku syndromu diabetické nohy, vedle standardních způsobů vyšetření diabetické neuropatie (kalibrovaná ladička, 10 g Semmesova-Weinsteinova monofilamenta, neuropathy disability score, biothesiometr, elektromyografie) jsou vyvíjeny stále nové metody, které by bylo možno použít jako screeningové k odhalení poruchy citlivosti nohy. Jednou z nich je například ball-bearing test, zaměřený na vnímání různých velikostí kovových kuliček na plosce nohy v průběhu chůze (tj. napodobení „cizího tělesa“ v obuvi) [12].
Diabetickou makroangiopatií označujeme aterosklerotické projevy na velkých a středních tepnách muskulárního a elastického typu u diabetiků, vedoucí k poruše periferního prokrvení se vznikem ischemie tkáně. Postižení tepenného systému u diabetiků je difuznější, týká se i menších cév a změny jsou lokalizovány více periferně než u nediabetiků, až v 80 % na tepnách distálně od a. poplitea. Ve snaze zhojit již vzniklou ulceraci je naprosto nezbytné pokusit se o zlepšení cévního zásobení. V naší skupině pacientů s neuroischemickými defekty mělo v anamnéze 28 % pacientů ulceraci již zhojenou a prakticky všichni právě pravděpodobně kvůli této ulceraci podstoupili revaskularizační proceduru (28 %pacientů z této skupiny). Ve skupině ischemických defektů mělo v anamnéze proběhlou ulceraci 21 % pacientů, revaskularizaci podstoupilo celkem 22,2 % pacientů z této skupiny, nicméně většina z nich skončila vysokou amputací (19,4 %!). Příčinou takto vysokého počtu vysokých amputací je zřejmě pozdní stadium, ve kterém se postižení dostanou na odborná pracoviště. Přitom včas a vhodným způsobem provedená revaskularizace dokáže ve vysokém procentu končetinu zachránit (např. provedení pedálního bypassu dokáže zachránit končetinu až v 71 % v průběhu 1 roku a v 68 % v průběhu 2letého sledování, jedná se přitom o výkon s minimální mortalitou a morbiditou) [19].
Limited joint mobility (porucha kloubní pohyblivosti) označuje snížení pohyblivosti kloubů, kterým trpí až 30 % diabetiků. Příčinou je glykace kolagenu, která vede ke ztluštění a rigiditě kůže a kloubních pouzder, vedoucí ke ztrátě plné extenze prstců a snížení kloubní pohyblivosti. Limitován je pohyb v oblasti subtalárních kloubů a v oblasti přednoží zejména v 1. metatarzofalangeálním kloubu, což negativně ovlivňuje schopnost odrazu přední části nohy při kroku. Výsledkem je zvýšení plantárního tlaku při chůzi a zvýšené riziko vzniku hyperkeratóz a ulcerací. Pacienti s omezenou hybností subtalárních kloubů mají zřetelně vyšší riziko vzniku diabetické ulcerace a navíc, toto omezení pozitivně koreluje se snížením vibračního prahu, tj. senzorickou neuropatií [22]. Omezení pohyblivosti v oblasti 1. metatarzofalangeálního kloubu může také vysvětlovat vysoký podíl lokalizace defektů právě v oblasti 1. paprsku ve skupině především neuropatických, ale také neuroischemických defektů u našich pacientů.
Velikost defektu se v naší „populaci“ pacientů nelišila ve všech skupinách, nicméně byla velmi různorodá (lišil se průměr a medián plochy rány). Přitom velikost defektu velmi výrazně predikuje rychlost hojení u neuropatických diabetických ulcerací [9].
Až v 80 % vznikne diabetická ulcerace na noze z otlaku z nesprávně zvolené obuvi. (Další příčinou bývají drobné úrazy vznikající při chůzi naboso, při pádech, při nesprávně provedené pedikúře a při dekubitech vznikajících při chůzi s cizím předmětem uvnitř obuvi, který diabetik s neuropatií necítí. Často také vznikají defekty jako následek popáleniny při sníženém vnímání teplých povrchů, frekventní příčinou vzniku ulcerace bývají též ragády a plísňové infekce, které usnadňují průnik infekce do hlubších tkání).
Antropometrická měření prokázala, že ve skupině diabetiků nad 50 let dochází k výrazným odchylkám v obvodu prstcových kloubů a s tím související výrazně větší šířkou nohy ve srovnání s nediabetickou populací. U více než 25 % diabetiků byly zjištěny drápovité prstce a vbočený palec. Konfekční obuv se přitom vyrábí v šířkových skupinách G či dokonce pouze F, což je pro tyto pacienty nedostačující a dochází k útlaku nohy uvnitř obuvi. Velká část populace diabetiků je tak při použití běžné obuvi vystavena nebezpečí poškození nohou. Pokud pátráme po příčinách vzniku defektu, nevhodná obuv hraje velmi důležitou roli při jejich vzniku. Naopak obuv, která je uzpůsobena pacientovi „na míru“, může velmi výrazně pomoci v procesu hojení a posléze i v prevenci vzniku dalších ulcerací [21].
Evropská populace diabetiků patří navíc k těm nejvíce rizikovým (prevalence syndromu diabetické nohy, vztažená k věku 5,5 %) ve srovnání s asijskou a afroamerickou populací; Evropané rovněž trpí více neuropatií, ischemickou chorobou tepen dolních končetin a deformitami nohou [1]. Přítomnost rizikových faktorů (vysoký HbA1c, přítomnost diabetické neuropatie, ischemie a kloubních deformit nohou) jednoznačně zvyšuje riziko vzniku diabetické ulcerace [5], je proto nezbytné preventivní strategie cílit právě na tuto skupinu pacientů. Stratifikace rizikových pacientů a cílená intervence (edukace, nošení preventivní obuvi, správná péče o nohy atd.) u pacientů ve velmi vysokém riziku vzniku diabetické ulcerace (přítomnost diabetické neuropatie či angiopatie, deformity nohou, již zhojený defekt v anamnéze) vede ke snížení nutnosti amputace končetiny až o 50 - 85 % [14].
V lednu roku 2007 byly publikovány základní výsledky studie Eurodiale, zabývající se prevalencí ischemie, infekce a komplikujících onemocnění u pacientů se syndromem diabetické nohy, délkou a výsledkem hojení rány. U 49 % pacientů byla přítomna ischemie, u 58 % infekce. Velká část (52 %) ulcerací (bez rozlišení etiologie) byla lokalizována mimo plantu (tj. dorzum nohy a prstců, meziprstí, hrana plosky a neplantární část paty), v plantární oblasti (bříška prstců, oblast hlaviček metatarzů, ploska, pata) bylo umístěno jen 48 % ulcerací. Neplantární lokalizace defektů byla přitom častější u starších, polymorbidních pacientů ve skupině s přítomnou ischemií a infekcí a znamenala často delší hojení a větší možnost ztráty tkáně [13]. V naší „populaci“ pacientů neplantárně lokalizované defekty tvořily pouze 11,2 % ve skupině čistě neuropatických defektů, 55,8 % ve skupině neuroischemických, ale již 90,6 % ve skupině čistě ischemických defektů (v souhrnu pacientů všech skupin celkem 41,4 %, což odráží vysoké procento zastoupení čistě neuropatických defektů s predilekční lokalizací plantárně).
Odlišná lokalizace defektů ve skupině neuropatických a ischemických defektů je velmi pravděpodobně způsobená jejich odlišnou etiologií. Neuropatie vede k poruše biomechaniky nohy a zvýšenému tlaku na plosku v oblasti prstců a hlaviček metatarzofalangeálních kloubů (akcentovaným tvorbou kalusů, posunem či atrofií tukových polštářků v oblasti hlaviček metatarzů a omezením hybnosti drobných kloubů nohy), což vede ke zvýšenému riziku vzniku defektů v této lokalizaci. Ischemie naopak způsobí největší fragilitu tkání na konci vaskulárního řečiště - tj. na špičkách prstců. Vzhledem k tomu, že valná většina defektů byla lokalizována v přední části nohy, bylo by vhodné se u diabetických pacientů věnovat mnohem více otázkám správné péče o nohy, rizika traumatizace nohou při chůzi a především výběru správné obuvi. Dá se rovněž předpokládat, že by bylo vhodné diferencovat obuv pro diabetiky podle převažujícího typu postižení. Obuv pro pacienty s poruchou biomechaniky nohy na podkladě neuropatie by měla pomoci rovnoměrnému rozložení tlaku na plosku, odlehčení v oblasti bříšek prstců (především palce) a metatarzofalangeálních kloubů (především 1.), zatímco obuv pro pacienty s ischemickým postižením by měla zabránit traumatizaci špiček prstců, hran plosky a rovněž zadní a laterální hrany paty.
Závěr
- Rozložení defektů je statisticky významně závislé na jejich etiologii, tj. lokalizace defektu dokáže předpovědět jeho etiologii.
- Většina defektů ve všech etiologických skupinách byla lokalizována v oblasti přední části nohy.
- Ve skupině neuropatických defektů byla většina defektů umístěna na bříškách prstců a v oblasti metatarzofalangeálních kloubů, tj. v plantárních oblastech nohy.
- Ve skupině ischemických defektů byla většina defektů umístěna na špičkách prstců a v meziprstích, tj. v neplantárních oblastech nohy.
- Ve skupině neuroischemických defektů byly defekty v přední části nohy rovnoměrně rozmístěny na špičkách prstců, v meziprstích, na bříškách prstců i v oblasti metatarzofalangeálních kloubů.
- Naše výsledky by měly vést k zamyšlení nad změnou strategie v prevenci syndromu diabetické nohy. Bylo by vhodné se zaměřit na důslednou edukaci diabetických pacientů, týkající se správné péče o nohy a minimalizace traumatizace nohou, včetně výběru správné obuvi, která by vyhovovala odlišným charakteristikám nohou u pacientů s diabetes mellitus.
Práce je podporována grantem Ministerstva průmyslu a obchodu TANDEM FT - TA3/096.
as. MUDr. Pavlína Piťhová
www.fnmotol.cz
e-mail: pavlapithova@mediclub.cz
Doručeno do redakce: 27. 2. 2007
Přijato po recenzi: 6. 9. 2007
Sources
1. Abbot CA, Garrow AP, Carrington AL et al. Foot ulcer risk is lower in South-Asian and African-Caribbean compared with European diabetic patients in the U.K. The North-West foot care diabetes study. Diabetes Care 2005; 28 : 1869-1875.
2. Apelqvist J, Castenfors J, Larsson J et al. Wound classification is more important than site of ulceration in the outcome of diabetic foot ulcers. Diabetic Medicine 1989, 6 : 526-530.
3. Boulton AJM. The diabetic foot: from art to science. The 18th Camillo Golgi lecture. Diabetologia 2004; 47 : 1343-1353.
4. Boulton AJM, Hardisty CA, Betts RP et al. Dynamic foot pressure and other studies as diagnostic and management aids in diabetic neuropathy. Diabetes Care 1983; 6 : 26-33.
5. Boyko EJ, Ahroni JH, Cohen V et al. Prediction of diabetic foot ulcer occurrence using commonly available clinical information. The Seattle diabetic foot study. Diabetes Care 2006; 29 : 1202-1207.
6. Cavanagh PR, Ulbrecht JS. Biomechanics of the foot in diabetes mellitus. J Am Podiatr Med Assoc 1998; 88 : 285-289.
7. Ctercteko GC, Dhanendran M, Hutton WC et al. Vertical forces acting on the feet of diabetic patients with neuropathic ulceration. Br J Surg 1981; 68 : 608-614.
8. Edmonts ME, Blundell MP, Morris ME et al. Improved survival of the diabetic foot: the role of a specialised foot clinic. Q J Med 1986; 60 : 763-771.
9. Ince P, Game FL, Jeffcoate WJ. Rate of healing of neuropathic ulcers of the foot in diabetes and its relationship to ulcer duration and ulcer area. Diabetes Care 2007; 30 : 660-663.
10. Jirkovská A (ed). Syndrom diabetické nohy - Mezinárodní konsenzus vypracovaný Mezinárodní pracovní skupinou pro syndrom diabetické nohy. Praha: Galén 2000.
11. Oliva I. Netradiční způsob hodnocení výsledků perkutánní tepenné angioplastiky na dolních končetinách. Vnitř Lék 1997; 43 : 425-427.
12. Papanas N, Gries A, Maltezos E et al. The steel ball-bearing test: a new test in the diabetic foot. Diabetologia 2006; 49 : 739-743.
13. Prompers L, Huijberts M, Apelqvist J et al. High prevalence of ischaemia, infection and serious comorbidity in patients with diabetic foot disease in Europe. Baseline results from the Eurodiale study. Diabetologia 2007; 50 : 18-25.
14. Ragnarson Tennvall G, Apelqvist J. Prevention of diabetes-related foot ulcers and amputations: a cost-utility analysis based on Markov model simulations. Diabetologia 2001; 44 : 2077-2087.
15. Reiber GE. Epidemiology and health care costs of diabetes foot problems. The diabetic foot. Totowa: Human Press 2002; 35-38.
16. Rušavý Z. Diabetická noha. Praha: Galén 1998.
17. Schie CHM. A Review of the Biomechanics of the Diabetic Foot. Int J Low Extrem Wounds 2005; 4 : 160-170.
18. Tošenovský P, Edmonds ME. Moderní léčba syndromu diabetické nohy. Praha: Galén 2004.
19. Tošenovský P, Zálešák B, Janoušek L et al. Pedální bypass v léčbě ischemie diabetické nohy - střednědobé výsledky. Vnitř Lék 2005; 51 : 163-166.
20. Williams R, Airey M. The size of the problem: epidemilogical and economic aspects of foot problem in diabetes. The Foot in Diabetes. 3rd ed. Chichester: Willey 2000; 3-17.
21. Záhumenský E. Infekce a syndrom diabetické nohy v terénní praxi. Vnitř Lék 2005; 52 : 411-416.
22. Zimny S, Schatz H, Pfohl M. The role of limited joint mobility in diabetic patients with an at-risk foot. Diabetes Care 2004; 27 : 942-946.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2007 Issue 12
-
All articles in this issue
- Recidivující arytmie po katetrové ablaci původně paroxyzmální fibrilace síní a výsledky opakované ablace
- Bakteriální infekce ve vztahu ke vzniku a průběhu varikózního krvácení
- Stresová odezva prolaktinu u nemocných se systémovým lupus erythematodes (SLE), revmatoidní artritidou (RA) a u zdravých kontrol
- Léčba hyperglykemie u kriticky nemocných pacientů: srovnání standardního protokolu a počítačového algoritmu
- Příčiny akutního krvácení do horního trávicího traktu u pacientů s jaterní cirhózou
- Vliv etiologie syndromu diabetické nohy na lokalizaci defektů
- Sledování funkčních poruch mikrocirkulace laser dopplerem u pacientů s chronickou žilní nedostatečností třídy 2 dle CEAP klasifikace před a po operaci varixů
- Celiakia - častá príčina „idiopatickej osteoporózy“ premenopauzálnych a včasne postmenopauzálnych žien
- Dobutamínová záťažová echokardiografia vs SPECT pri diagnostikovaní ischemickej choroby srdca
- Diabetes mellitus a mikroalbuminurie
- Dnešný pohľad na riziká umelej pľúcnej ventilácie
- Waldenströmova makroglobulinemie - klinické projevy a diferenciální diagnostika a prognóza nemoci
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Dnešný pohľad na riziká umelej pľúcnej ventilácie
- Recidivující arytmie po katetrové ablaci původně paroxyzmální fibrilace síní a výsledky opakované ablace
- Waldenströmova makroglobulinemie - klinické projevy a diferenciální diagnostika a prognóza nemoci
- Diabetes mellitus a mikroalbuminurie