Hypoglykémia
Hypoglycaemia
Hypoglycaemia is a serious, frequent and recurrent complication of treatment of diabetes mellitus which may become a direct danger to the patient’s life. In clinical practice, it is best defined descriptively as Whipple's triad involving the presence of typical clinical symptoms of hypoglycaemia, low plasma glucose concentration and the disappearance of symptoms of hypoglycaemia after the administration of glucose. The overview article focuses, in more detail, on the issues of definition of hypoglycaemia based on the optimal threshold value of glycaemia, classification of hypoglycaemia based on its causes, rate of occurrence and factors provoking hypoglycaemia in patients with type 1 and 2 diabetes mellitus, as well as modern diagnosis and treatment of hypoglycaemic states.
Key words:
hypoglycaemia – diabetes mellitus – diagnosis and treatment of hypoglycaemia
Authors:
M. Mokáň
Authors‘ workplace:
I. interná klinika Jesseniovej lekárskej fakulty UK a MFN Martin, Slovenská republika, prednosta prof. MUDr. Marián Mokáň, DrSc.
Published in:
Vnitř Lék 2008; 54(4): 387-394
Category:
Review
Overview
Hypoglykémia je závažnou, častou a opakujúcou sa komplikáciou liečby diabetes mellitus, ktorá môže chorého bezprostredne ohroziť na živote. V klinickej praxi je najlepšie definovaná deskriptívne ako Whippleho triáda, zahrňujúca prítomnosť typických klinických symptómov hypoglykémie, nízku koncentráciu plazmatickej glukózy a vymiznutie prejavov hypoglykémie po podaní glukózy. V tomto prehľade sa podrobnejšie venujeme problematike definície hypoglykémie podľa najvhodnejšej hraničnej hodnoty glykémie, klasifikácii hypoglykémie podľa jej príčin, frekvencii výskytu a príčinám vzniku hypoglykémie u chorých s diabetes mellitus 1. a 2. typu, ako aj modernej diagnostike a liečbe hypoglykemických stavov.
Kľúčové slová:
hypoglykémia - diabetes mellitus - diagnostika a liečba hypoglykémie
Definícia
Presne definovať hypoglykémiu, najmä čo sa týka kvantitatívneho ponímania (absolútnych hodnôt), je napriek mnohým pokusom zložité a kontroverzné. Čiastočne je to zapríčinené metodologickými variáciami, rozdielmi v meraniach, hodnotením glykémie v plazme alebo v celej krvi. Plazmatické hodnoty koncentrácie glukózy sú približne o 15 % vyššie ako v celej krvi. Rozdiely sú tiež medzi plazmatickými koncentráciami glukózy vo venóznom a v arteriálnom systéme. Hlavne rozdiely týkajúce sa spomínaných 2 obehových systémov môžu zapríčiniť výrazné ťažkosti pri správnom hodnotení glykémie postprandiálne alebo v situáciách spojených so stimuláciou sekrécie inzulínu. Vtedy hodnoty venóznej koncentrácie glukózy môžu podstatne podhodnocovať skutočnú koncentráciu glukózy vyskytujúcu sa v tkanivách [28,29].
Ďalšími faktormi, ktoré ovplyvňujú hranice glykémie, sú vek, pohlavie, závislosť od dennej periódy (postabsorpčný a postprandiálny stav) alebo dĺžky hladovania.
Vo väčšine nemocničných laboratórií je stanovená dolná hranica glykémie 3,8 mmol/l. O významnej klinickej hypoglykémii sa uvažuje pri plazmatickej koncentrácii glukózy značne nižšej, nezávisle od prítomnosti alebo neprítomnosti symptómov. Venózna plazmatická koncentrácia glukózy, ktorú meriame pomocou špecifickej glukózooxidázovej metódy u zdravých dospelých jedincov po celonočnom hladovaní, sa pohybuje spravidla v rozmedzí 3,3-5,5 mmol/l. Glykémia 2,5 mmol/l alebo menej v postabsorpčnom stave sa všeobecne považuje už za abnormálne nízku a hodnoty medzi 2,5-3,3 mmol/l u dospelých za hraničné. U detí sa pokladajú hodnoty 2,2 mmol/l alebo menej za abnormálne [3,23].
Pre praktické účely možno považovať každé meranie venóznej plazmatickej glukózy glukózooxidázovou metódou po 12-14hodinovom celonočnom hladovaní u dospelých jedincov s výsledkom 2,8 mmol/l a menej za abnormálne. Zodpovedajúca hodnota arteriálnej plazmatickej koncentrácie glukózy je 3 mmol/l.
Hodnoty venóznej glykémie < 2,8 mmol/l sa často pozorujú u pacientov s chronickou insuficienciou obličiek po hemodialýze, ako aj u pacientov s miernym diabetes mellitus 2. typu (DM2).
Vzhľadom na kontroverzné názory na stanovenie absolútnych hraníc medzi normo - a hypoglykémiou za jednu z najlepších charakteristík nízkej hladiny cukru v krvi sa považuje deskriptívna definícia, známa ako Whippleho triáda. Aby sme mohli hovoriť o hypoglykemickej reakcii, musia byť splnené 3 podmienky:
- prítomnosť typických klinických symptómov hypoglykémie,
- nízka koncentrácia plazmatickej glukózy,
- vymiznutie prejavov hypoglykémie po podaní glukózy.
Aj keď hypoglykémiu diagnostikujeme na základe neprimerane nízkej glykémie, nie je možné brať určitú jedinú hodnotu ako konečnú na rozlíšenie pacientov, ktorí trpia hypoglykemickými reakciami, od nehypoglykemických jedincov. U pacientov s diabetes mellitus 1. typu (DM1) sa hodnota glykémie, pri ktorej pociťujú typické symptómy, odlišuje od tej, pri ktorej tieto symptómy pozorujú normálni zdraví jedinci [2].
Klasifikácia
Z počtu metód klasifikujúcich hypoglykemické stavy niektoré zdôrazňujú etiopatogenetické mechanizmy, iné klinické okolnosti a ďalšia skupina rozdeľuje hypoglykémiu vo vzťahu k orgánovým systémom. Každá z metód skrýva v sebe tak pozitívne, ako aj nevýhodné aspekty a žiadne z uvedených delení nemožno pokladať za dokonalé [20,32].
Hypoglykémia sa môže deliť na základe symptomatológie a stupňa vážnosti. Podľa výskytu symptómov môžeme hypoglykémiu rozdeliť do dvoch skupín:
- asymptomatická hypoglykémia,
- symptomatická hypoglykémia.
Mierna hypoglykémia sa zvyčajne definuje ako epizóda, ktorú rozpozná a zvládne sám pacient, pričom významne nenaruší jeho každodenný život.
Závažná, ťažká hypoglykémia podľa DCCT (Diabetes Control and Complication Trial) je epizódou, keď glykémia klesá na hodnoty, pri ktorých pacient nie je schopný postarať sa sám o seba a vyžaduje asistenciu inej osoby, prípadne hospitalizáciu [36].
Identifikácia príčiny vzniku hypoglykémie môže byť najlepším prístupom pri klasifikovaní hypoglykemických ochorení do 2 hlavných skupín (tab. 1).

Frekvencia
Frekvencia hypoglykémie u pacientov s DM1
Výskyt hypoglykemických reakcií nie je zriedkavosťou u pacientov s DM1, skôr naopak. U viac ako 90 % pacientov s DM1 sa objavujú symptomatické hypoglykemické reakcie a iba 7 % z nich nezažilo nikdy hypoglykemickú reakciu. To poukazuje na to, že nízke hodnoty glykémie sa vyskytujú za rozličných okolností, v rôznych intervaloch v priebehu dňa a počas celého života takmer u všetkých diabetikov liečených inzulínom. Častá hypoglykémia je bežná u pacientov s DM1, vyskytujúca sa až u 33 % resp. 35 % jedincov pri spätnom hodnotení ich 4 - a 6,5ročného obdobia života s cukrovkou. Zistil sa u nich výskyt približne 2 epizód hypoglykémie rôznej závažnosti za týždeň, pričom autori podčiarkujú význam intenzifikácie liečby inzulínom a lepšej glykemickej kontroly ako rizikových faktorov vývoja hypoglykémie [1].
V nedávnej metaanalýze bol medián incidencie závažnej hypoglykémie 4,6; resp. 7,9 epizód na 100 pacientov a rok u konvenčne, resp. intenzifikovane liečených pacientov. Pri sledovaní pôsobenia krátko účinkujúcich analógov sa zistila redukcia frekvencie symptomatickej a biochemickej hypoglykémie, ako aj frekvencia nočnej hypoglykémie [28,29].
Nočná hypoglykémia sa vyskytuje u viac ako 50 % pacientov liečených inzulínom a 50 % epizód nie je rozpoznaných samotným pacientom. Našťastie je veľmi zriedkavý výskyt úmrtia v spojení s nočnou hypoglykémiou. Jedinci majú skôr problémy s normálnou aktivitou počas nasledujúceho dňa, lebo sa cítia horšie, sú menej výkonní, slabí. Nebezpečenstvo je vo vývoji asymptomatickej hypoglykémie nasledujúci deň [9,15].
Prevalencia závažnej hypoglykémie u neselektovanej populácie s DM1 sa teda pohybuje stabilne približne 30 % za rok, t.j. približne 1 z 3 jedincov s DM1 prežíva 1 a viac epizód závažnej hypoglykémie každý rok [37,39].
Frekvencia hypoglykémie u pacientov s DM2
Hypoglykémia vyvolaná sulfonylureou, hoci je menej častá ako hypoglykémia spôsobená inzulínom, môže zapríčiniť vážnejšiu morbiditu a mortalitu. Hypoglykémia sa zjavuje častejšie u pacientov s DM2 liečených inzulínom ako u pacientov s týmto typom cukrovky liečených sulfonylureou. Starší pacienti liečení inzulínom môžu mať hypoglykémiu, no často sa u nich chybne diagnostikuje cerebrovaskulárne ochorenie v dôsledku neurologických manifestácií hypoglykémie. Nezdá sa, že pokročilý vek oslabuje alebo oneskoruje kontraregulačné odpovede na hypoglykémiu [25].
Menej údajov o frekvencii hypoglykémie je dostupných u pacientov s DM2. Incidencia ťažkej hypoglykémie sa hodnotila z nemocničných záznamov v 2 rozsiahlych prácach u pacientov s DM2 liečených sulfonylureovými prípravkami. Vo Švajčiarsku bola publikovaná incidencia 0,24/1 000 pacientov/rok a vo Švédsku 0,19/1 000 pacientov/rok [14].
Starší pacienti majú zvýšené riziko vývoja nebezpečnej hypoglykémie pri liečbe perorálnymi antidiabetikami (PAD) s dlhým polčasom účinku. Tieto lieky by sa mali nahrádzať PAD s krátkym účinkom, hlavne u rizikových pacientov [33].
Ďalšie epidemiologické štúdie demonštrovali riziko výskytu závažnej hypoglykémie - 1 až 2 príhody na 100 jedincov a rok medzi pacientmi liečenými sulfonylureovými prípravkami, pričom glyburid predstavoval najväčšie riziko [34].
U pacientov s DM2, hospitalizovaných v dôsledku hypoglykemickej kómy vyvolanej sulfonylureovými preparátmi, je mortalita približne 10 %, so stúpajúcim trendom u starších jedincov. Je to hlavne v dôsledku iných závažnejších ochorení, ktoré zvyšujú riziko výskytu hypoglykémie pri liečbe perorálnymi antidiabetikami, a pri prídavnej liečbe. Ďalšie údaje sú v hodnotení mortality konzervatívnejšie a udávajú 4-7% výskyt [37].
Príčiny vzniku hypoglykémie u diabetikov
Príčiny vzniku hypoglykémie u pacientov s DM1
Relatívny alebo absolútny nadbytok inzulínu je vždy základným príčinným faktorom iatrogénnej hypoglykémie u pacientov s DM1 a v prípade nadmerného množstva (nezávisle od intaktnosti kontraregulačného systému) vždy vedie k vývoju hypoglykémie. Predsa však kontraregulačný systém je schopný ovplyvniť intenzitu, časový priebeh a návrat z hypoglykémie [13,17-19].
Najčastejšie príčiny hypoglykémie u pacientov s DM1 uvádza tab. 2.

V ostatných rokoch sa kladie veľký dôraz na glykemickú kontrolu diabetikov ako jednej z možností prevencie výskytu komplikácií cukrovky. Aj z tohto dôvodu boli uvedené do praxe nové, tzv. intenzívne inzulínové liečebné režimy, a to buď za využitia viacnásobných denných injekcií inzulínu (MDI), subkutánnych inzulínových infúznych púmp (CSII), ako aj inzulínových púmp uložených intraabdominálne s intraperitoneálnou inzerciou [7].
U pacientov s DM1 je hypoglykémia najčastejšie dôsledkom vysokej plazmatickej koncentrácie inzulínu. U týchto pacientov nie je možné zníženie, resp. redukovanie už raz aplikovaného inzulínu, lebo prakticky celé množstvo uvoľneného cirkulujúceho inzulínu pochádza z injikovaných inzulínových depot. Plazmatická koncentrácia inzulínu nie je prispôsobená potrebe organizmu diabetika.
U pacientov nastavených na inzulín je dostupnosť inzulínu nezávislá od plazmatickej koncentrácie glukózy a mení sa v závislosti od týchto faktorov:
- a) dávka inzulínu,
- b) miesto aplikácie,
- c) subkutánny krvný prietok,
- d) prítomnosť a väzba inzulínových protilátok,
- e) katabolizmus inzulínu.
Závislosť od podanej dávky inzulínu je jednoznačná. Dôležitým praktickým poznatkom je aj poznanie významu miesta rotácie (napr. prechod z miesta, kde je absorpcia pomalá v dôsledku tkanivových zmien po opakovanej aplikácii, na miesto s rýchlejšou absorpciou). To súvisí s každodennou variáciou v absorpcii inzulínu zo subkutánneho tkaniva, ktorá môže v 50-100 % súvisieť s vývojom hypoglykémie [9,11].
Príčiny vzniku hypoglykémie u pacientov s DM2
Vo všeobecnosti dlho účinkujúce prípravky sulfonylurey pravdepodobne zapríčiňujú iatrogénnu hypoglykémiu častejšie ako krátko účinkujúce sulfonylureové prípravky a iné krátko účinkujúce inzulínové sekretagogá. U pacientov s DM2 pokročilý biologický vek, malnutrícia, renálna a hepatálna dysfunkcia zvyšujú riziko hypoglykémie.
Teoreticky monoterapia liekmi, ktoré zvyšujú senzitivitu endogénneho inzulínu (napr. biguanidy, tiazolidinedióny) alebo oneskorujú vstrebávanie sacharidov (napr. inhibítory α-glukozidázy), by nemali zapríčiňovať hypoglykémiu. Ak tieto lieky znížia plazmatickú hladinu glykémie na úroveň fyziologického nízkeho rozsahu, sekrécia inzulínu by mala poklesnúť, a teda by sa malo zabrániť vývoju hypoglykémie. Predsa sa však pozorovalo 6násobné zvýšenie frekvencie závažnej hypoglykémie u pacientov liečených metformínom v porovnaní s pacientmi s DM2 liečenými diétou. Uvedené lieky môžu zvýšiť riziko hypoglykémie, keď sa používajú v kombinácii s inzulínom alebo inzulínovými sekretagogami [5,11,25].
Symptómy hypoglykémie
Klinické príznaky hypoglykémie môžeme rozdeliť do 2 kategórií:
- Adrenergné (autonómne, neurogénne, varovné) symptómy - časovo, ak nie príčinne vo vzťahu k uvoľneniu kontraregulačných hormónov, hlavne hormónov sympatochrómafinného systému (katecholamínov - zvlášť adrenalínu).
- Neuroglykopenické symptómy - prisudzujú sa nedostatku glukózy v mozgu. Podľa pôvodu ich možno rozdeliť do 2 skupín:
- a) neurologické: zníženie koncentrácie, bolesť hlavy, zhoršenie vízu, dvojité videnie, zmena mimiky, porucha koordinácie, poruchy reči, poruchy vedomia (somnolencia, stupor, kóma), kŕče, parézy, plégie;
- b) psychiatrické: nezvyčajné správanie, zmeny povahy, zmeny nálady (depresia - eufória), apatia, nepokoj, poruchy myslenia (bludy, halucinácie), agresivita, násilie.
Adrenergné symptómy hypoglykémie sa môžu nesprávne prisudzovať niektorým iným osobitným prejavom, ako napr. atakom úzkosti a hyperventilácie. Neuroglykopenické symptómy hypoglykémie sa často nesprávne zamieňajú za symptómy zapríčinené epilepsiou, poruchami osobnosti, chronickým nervovým vyčerpaním, psychózou, hystériou či menopauzou.
Frekvencia a klasifikácia hypoglykemických symptómov u starších pacientov s DM2 je iná než u mladých pacientov liečených inzulínom. Pacienti častejšie uvádzajú neurologické symptómy, ktoré sa môžu nesprávne interpretovať ako prejavy cerebrovaskulárneho ochorenia [10,26,28,29].
Diagnostika
Väčšina pacientov, ktorí prichádzajú na vyšetrenie vylúčenia alebo potvrdenia hypoglykémie, sú symptomatickí. Druhá časť pacientov je však asymptomatická a ostáva nám len anamnéza opakovaných epizód s prevažne neurologickými alebo psychiatrickými symptómami, pri ktorých predpokladáme hypoglykemický pôvod. V minulosti sa u tejto skupiny pacientov odporúčali provokujúce výkony na vyvolanie týchto symptómov. Selfmonitoring sa úspešne využíva na monitorovanie liečby všetkých typov diabetes mellitus vrátane hypoglykemických a pri podozrení na hypoglykemické príhody v nadväznosti na liečbu ochorenia.
Na prvom mieste musí byť správne anamnestické vyšetrenie pacienta so zhodnotením prítomnosti alebo chýbania symptómov hypoglykémie a tzv. Whippleho triády. Diagnóza hypoglykémie sa môže stanoviť laboratórne, alebo glukoanalyzátorom priamo pri posteli chorého. Pri potvrdení hypoglykémie sa môžu pred terapeutickou intervenciou odobrať krvné vzorky na stanovenie glukózy, plazmatickej koncentrácie inzulínu (proinzulínu), C-peptidu a kontraregulačných hormónov. Navyše sérum sa môže uskladniť na prípadné dodatočné vyšetrenie.
Plazmatická koncentrácia proinzulínu > 20 pmol/l v prítomnosti hypoglykémie je silným prediktívnym dôkazom inzulinómu, nezávisle od hodnôt plazmatického inzulínu a C-peptidu. Na druhej strane pri koncentrácii plazmatického proinzulínu < 20 pmol/l u pacienta s dokázaným endogénnym hyperinzulinizmom (t.j. neprimeraná hyperinzulinémia > 30 pmol/l, C-peptid > 100 pmol/l) by v nás malo skrsnúť podozrenie na úmyselne vyvolanú hypoglykémiu sulfonylureovými prípravkami. Tento stav môže výrazne napodobniť inzulinóm tak klinicky, ako aj analyticky a môžeme ho rozlíšiť iba skríningom sulfonylurey.
Meranie celkových plazmatických IGF-1 a IGF-2 a najmä E-domény (veľkého, „big“) IGF-2 je neoceniteľné v diagnostike hypoglykémie pri non-β-bunkových tumoroch, ako aj na lokalizovanie týchto nádorov s cieľom ich chirurgického odstránenia.
Testy, ktoré závisia od stimulácie sekrécie inzulínu, ako napr. intravenózny tolbutamidový a kalciový infúzny test, alebo od supresie sekrécie inzulínu, ako sa môže demonštrovať poklesom plazmatického C-peptidu po intravenóznej alebo intramuskulárnej injekcii inzulínu a ktoré sa významne používali v minulosti, prispievajú len minimálne alebo vôbec k diagnóze alebo diferenciálnej diagnóze hypoglykémie v ére použitia početných hormonálnych vyšetrení.
Autoimunitný inzulínový syndróm, ktorého výskyt je vzácny v Európe a bežný v Japonsku, sa môže ľahko klinicky zameniť za inzulinóm a s istotou sa môže diagnostikovať iba demonštrovaním (auto)protilátok proti inzulínu v plazme pacienta, ktorý nikdy nedostal exogénny inzulín. Ešte zriedkavejšia autoimunitná hypoglykémia zapríčinená (stimulačnými) protilátkami proti inzulínovým receptorom si vyžaduje demonštrovanie primeraného typu protilátok pre stanovenie absolútnej diagnózy. Keďže však tento druh hypoglykémie je často sekundárny pri preexistujúcej chorobe - už diagnostikovanej, vyšetrenie protilátok je málokedy potrebné.
Glukózový tolerančný test (prolongovaný) nemá významnú úlohu v rozpoznaní alebo v diagnóze spontánnej hypoglykémie a ak sa meria glykémia vo venóznej krvi, môže dokonca poskytnúť zavádzajúce výsledky. U pacientov s funkčnou alebo reaktívnou hypoglykémiou, u ktorých nenájdeme patologický mechanizmus napriek vyčerpávajúcemu vyšetrovaniu, je najlepšie urobiť ambulantné vyšetrenie kapilárnej krvi na glykémiu počas spontánnej symptomatickej epizódy.
Významným vyšetrením endogénneho hyperinzulinizmu (inzulinómu) je 72hodinový hladový test, ktorý niektorí autori i dnes považujú za „zlatý štandard“. Jeho cieľom je navodiť kontrolované hladovanie, počas ktorého sa u pacienta pozorujú príznaky hypoglykémie. Asi u 1/3 pacientov sa symptómy vyvinú už v priebehu 12 hod, najmenej u 80 % pacientov v priebehu 24 hod, u 90 % do 48 hod a u 100 % do 72 hod. Diferenciálnu diagnostiku pri využití 72hodinového hladového testu uvádza tab. 3.
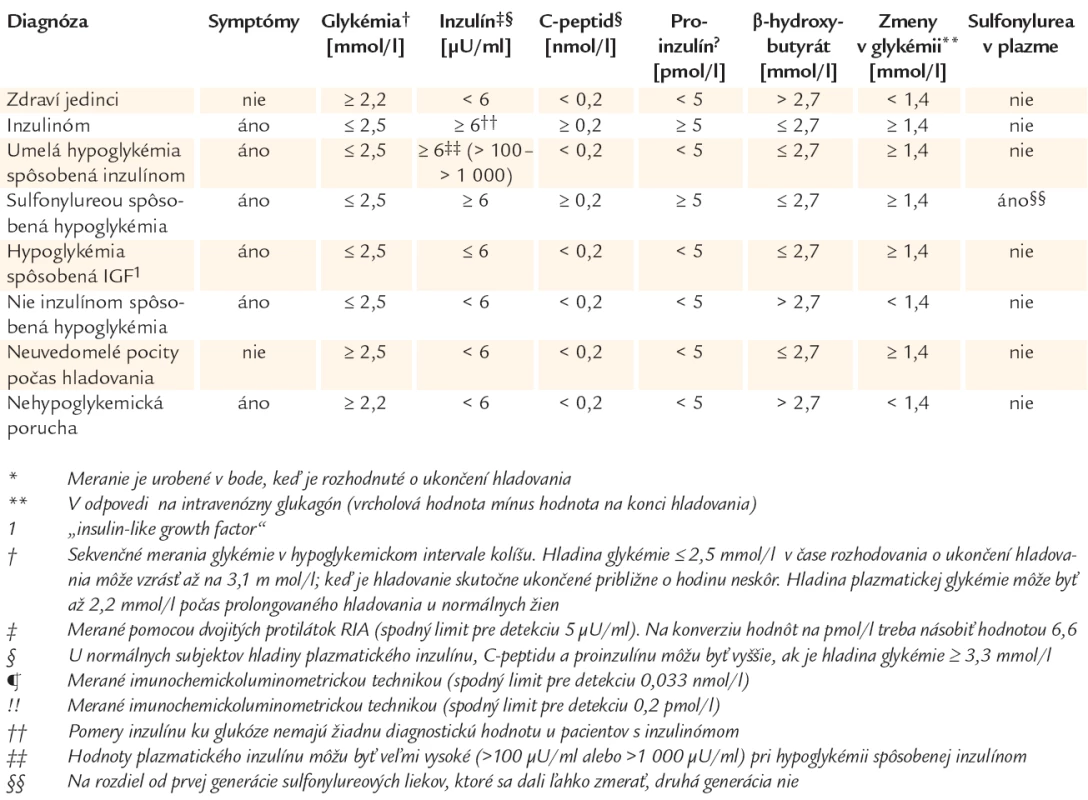
Pokročilé zobrazovacie techniky a/alebo invazívne lokalizačné techniky sa využívajú ako pomocné pri chirurgickej liečbe pacientov s hypoglykémiou spôsobenou endogénnym hyperinzulinizmom, ktorý je vo viac ako 95 % prípadov zapríčinený jedným (85 %) alebo viacerými (10 %) diskrétnymi tumormi. Tieto metódy sú však zriedkakedy úspešné a môžu byť zavádzajúce, ak sa uskutočňujú predoperačne. Intraoperačná ultrasonografická lokalizácia je naopak významná pomocná metóda, i keď nenahrádza manuálnu palpáciu, ktorá často odhalí nádory prehliadnuteľné voľným okom chirurga. Veľmi sľubnou sa zdá byť metóda perioperačnej endoskopickej ultrasonografie. Využitie rádioizotopovej oktreotidovej scintigrafie je užitočné na lokalizáciu iných typov pankreatických endokrinných tumorov, nie však inzulinómov [20,29,30].
Liečba
Liečba hypoglykémie podľa závažnosti môže prebiehať v nemocničnom zariadení, alebo po návšteve lekára (resp. RZP) v domácich podmienkach. Najľahšie formy hypoglykémie zvládne dobre edukovaný pacient sám alebo za pomoci príbuzných, blízkych priateľov a pod.
Liečebné možnosti počas hypoglykémie možno rozdeliť na [6,16,29]:
- a) všeobecné zásady liečby hypoglykémie,
- b) terapeutické zásady a možnosti u pacientov s porušenou glukózovou kontrareguláciou.
U pacientov s miernou hypoglykémiou liečba spočíva v požití jedla obsahujúceho rýchlo absorbujúce cukry alebo tekutiny takéhoto druhu. Ekvivalent 10-20 g sacharidov adekvátne odstráni väčšiu časť hypoglykemických reakcií, hoci mnohí pacienti zo strachu pred prolongovanou hypoglykémiou prijímajú radšej oveľa viac jedla.
V prípade závažnej hypoglykémie existujú 2 hlavné metódy liečby (tab. 4):
- podanie 40 ml 40% glukózy ako bolus (alebo 50 ml 20% glukózy). V prípade potreby treba pokračovať s intravenóznou infúziou 10 % alebo 20% glukózy 100 ml/hod.
- podanie 0,5-1 mg glukagónu intramuskulárne alebo intravenózne. Po nadobudnutí vedomia pacient ešte požije sacharidy.

Ak do 10-15 min symptómy neustúpia, liečbu treba zopakovať.
Druhá zopakovaná dávka býva spravidla dostatočná. V prípade obáv zo sklerotizujúceho a osmotického efektu 40% glukózy (hoci ide zväčša o jednorazovú dávku) sa odporúča podať väčší objem 10% alebo 20% glukózy. U pacientov, u ktorých hypoglykémia vznikla nadmernou dávkou alebo akumuláciou veľkého množstva dlhoúčinkujúceho inzulínu alebo sulfonylureových prípravkov, je niekedy potrebná kontinuálna infúzia 10% alebo 20% glukózy počas 24-72 hod.
Na záver jedna praktická, opakovane zdôrazňovaná poznámka: každé bezvedomie u diabetikov je treba pokladať za hypoglykémiu, a tak aj pristupovať k liečbe. Teda aj v prípade stavu bezvedomia v dôsledku hyperglykémie je menším zlom podanie 40 ml 40% glukózy (čo má tak terapeutický, ako aj diagnostický účinok) ako podanie inzulínu, čo ešte viac prehĺbi hypoglykémiu a jej škodlivé účinky na organizmus.
Treba si uvedomiť, že dôležitejšia je prevencia ako liečba. Preto všetci novodiagnostikovaní pacienti s DM1 sa musia starostlivo edukovať o potenciálnych rizikách hypoglykémie. Najjednoduchšou liečbou, keď pacient rozpozná skoré príznaky hypoglykémie, je požiť sacharidy, ktoré musia byť vhodne upravené, koncentrované a prenosné. Zvyčajne sa odporúčajú glukózové tablety. Vhodná je tiež čokoláda alebo nápoje s vysokým obsahom cukrov. Glukagón vyvolá hepatálnu glykogenolýzu a odpoveď glykémie na 1 mg je v podstate rovnaká pri subkutánnom, intramuskulárnom alebo intravenóznom podaní. Veľkou výhodou glukagónu je, že ho môžu aplikovať aj príbuzní alebo priatelia po minimálnom zaučení. Nevýhodou je, že obnovenie vedomia sa dosiahne približne za 10 min a nie je účinný u pacientov s deficitnými alebo chýbajúcimi zásobami hepatálneho glykogénu (alkoholici, kachektickí jedinci).
Liečba kontinuálnou subkutánnou inzulínovou infúziou (CSII) sa spája so značnou a pretrvávajúcou redukciou výskytu závažnej hypoglykémie, bez postihnutia glykemickej kontroly. Podobne implantovateľné inzulínové pumpy pozitívne ovplyvňujú výkyvy glykémie, a tým znižujú riziko a frekvenciu klinickej hypoglykémie a zlepšujú kvalitu života pacienta.
Nastavenie pacienta na CSII počas noci zlepšuje varovné symptómy a kontraregulačné hormonálne odpovede na hypoglykémiu a môže byť akceptovateľnou liečebnou metódou u pacientov s nočnou hypoglykémiou a fenoménom neuvedomenia si hypoglykémie.
Krátko účinkujúce analógy inzulínu sú prínosom (hoci len asi 10 %) v prevencii miernej a závažnej hypoglykémie, hlavne v nočných hodinách. Premixované inzulíny, ktoré obsahujú kombináciu rýchlo účinkujúceho a stredne dlho účinkujúceho inzulínu, sa čoraz viac používajú najmä u pacientov s DM2. Použitie nových dlhoúčinkujúcich analógov inzulínu v porovnaní s inzulínom NPH u pacientov s DM2 znížilo výskyt nočnej hypoglykémie a popoludňajšie hladiny glykémie [4,12,24,38].
V konečnom dôsledku nesmieme zabúdať na edukačné tréningové programy, ktoré redukujú výskyt závažných hypoglykemických príhod a hypoglykemickej kómy. Týkajú sa kompliancie, uskutočniteľnosti, uspokojenia pacientov, celkovej glykemickej kontroly a obavy z hypoglykémie.
prof. MUDr. Marián Mokáň, DrSc.
I. interná klinika JLF a MFN
www.mfn.sk
e-mail: mokanma@post.sk
Doručeno do redakce: 4. 12. 2007
Přijato po recenzi: 23. 1. 2008
Sources
1. Allen C, LeCaire T, Palta M et al. Risk factor for frequent and severe hypoglycemia in type 1 diabetes. Diabetes Care 2001; 24 : 1878-1881.
2. American Diabetes Association: Defining and reporting hypoglycemia in diabetes. A report from American Workgroup on Hypoglycemia. Diabetes Care 2005; 28 : 1245-1249.
3. Amiel SA, Tamborlane WV, Sacca L et al. Hypoglycemia and glucose counterregulation in normal and insulin-dependent diabetic subjects. Diabetes/Metab Rev 1988; 4 : 71-89.
4. Anderson JH jr, Brunelle RL, Koivisto VA et al.: Reduction of postprandial hyperglycemia and frequency of hypoglycemia in IDDM patients on insulin analog treatment. Diabetes 1997; 46 : 265-270.
5. Bastyr EJ, Huang Y, Brunelle RL et al. Factors associated with nocturnal hypoglycaemia among patients with type 2 diabetes new to insulin therapy: experience with insulin lispro. Diabetes, Obesity and Metabolism 2002; 2 : 39-46.
6. Bode BW, Steed RD, Davidson PC. Reduction in severe hypoglycemia with long-term continuous subcutaneous insulin infusion in type 1 diabetes. Diabetes Care 1996; 19 : 324-327.
7. Bode BW, Tomborlane WV, Davidson P. Insulin pump therapy in the 21st century. Pump Therapy 2002; 111 : 69-77.
8. Boehm B, Home P, Kamp N et al. Biphasic insulin aspart and biphasic human insulin compared in type 2 diabetic subjects. Diabetologia 2001; 44(Suppl 1): S210.
9. Braak EWMT, Appelman AMMF, van De Laak MF Clinical characteristics of type 1 diabetic patients with and without severe hypoglycemia. Diabetes Care 2000; 23 : 1467-1471.
10. Bradley KJ, Paton RC Silent hypoglycaemia at the diabetic clinic. Diabetes UK Diabet Med 2001; 18 : 423-426.
11. Briscoe VJ, Davis SN. Hypoglycemia in type 1 and type 2 diabetes: physiology, pathophysiology and management. Clin Diabetes 2006; 24 : 115-121.
12. Brunelle RL, Llewelyn J, Anderson JH jr. et al. Meta-analysis of the effect of insulin lispro on severe hypoglycemia in patients with type 1 diabetes. Diabetes Care 1998; 21 : 1726-1731.
13. Calan BE, Schouwenberg BJ, Tack CJ et al. Pathophysiology and management of reccurent hypoglycaemia and hypoglycaemia unaawareness in diabetes. Net J Med 2006; 64 : 269-279.
14. Campbell IW. Hypoglycaemia and type 2 diabetes: sulphonylureas. In: Frier BM, Fisher BM (eds.) Hypoglycaemia and Diabetes: Clinical and Physiological Aspects. London: Edward Arnold 1993 : 387-392.
15. Clarke WL, Cox DJ, Gonder-Frederick LA et al. Reduced awareness of hypoglycemia in adults with IDDM. A prospective study of hypoglycemic frequency and associated symptoms. Diabetes Care 1995; 18 : 517-522.
16. Cryer PE. Managing diabetes: lessons from type 1 diabetes mellitus. Diabet Med 1998; 15(Suppl 4): S8-S12.
17. Cryer PE. Mechanism of hypoglycemia-associated autonomic failure and its components syndromes in diabetes. Diabetes 2005; 54 : 3592-3601.
18. Cryer PE. Mechanisms of sympathoadrenal failure and hypoglycemia in diabetes. J Clin Invest 2006; 116 : 1470-1473.
19. Cryer PE. Hypoglycemia, functional brain failure and brain death. J Clin Invest 2007; 117 : 868-870.
20. Field JB. Hypoglycemia. Definition, clinical presentations, classification, and laboratory tests. Endocrinol Metab Clin North America 1989; 18 : 27-43.
21. Frier BM, Fisher BM. Hypoglycaemia in Clinical Diabetes. New York: John Wiley and Sons 1999 : 290.
22. Frier BM. Epidemiology, short and long-term consequences of hypoglycaemia. Diab Nutr Metab 2002; 15 : 378-385.
23. Gerich JE, Campbell PJ. Overview of counterregulation and its abnormalities in diabetes mellitus and other conditions. Diabetes/Metab Rev 1988; 4 : 93-111.
24. Heller S. Reducing hypoglycaemia with insulin analogues. Int J Obes 2002; 26(Suppl 3): 531-536.
25. Henderson JN, Allen KV, Deary IJ et al. Hypoglyceamia in insulin-treated Type 2 diabetes: frequency, symptoms and impaired awareness. Diabet Med 2003; 20 : 1016-1021.
26. Marks V, Rose FC. Hypoglycemia. 2nd ed. Oxford: Blackwell 1981.
27. Mitrakou A, Ryan C, Veneman T et al. Hierarchy of glycemic thresholds for counterregulatory hormone secretion, symptoms and cerebral dysfunction. Am J Physiol 1991; 260: E67-E74.
28. Mokáň M. Hypoglykémia. In: Vozár J, Kreze A, Klimeš I. Diabetes mellitus. Bratislava: Slovak Academic Press 1998 : 153-162.
29. Mokáň M. Hypoglykémia. Martin: Vydavateľstvo P+M Turany 2005.
30. Ritzel RA, Isermann B, Schilling T et al. Diagnosis and localization of insulinoma after negative laparotomy by hyperinsulinemic hypoglycemic clamp and intra-arterial calcium stimulation. Rev Diabetic Stud 2004; 1 : 42-46.
31. Ryan CHMR, Dulay D, Suprasongsin CH et al. Detection of symptoms by adolescents and young adults with type 1 diabetes during experimental induction of mild hypoglycemia. Diabetes Care 2002; 25 : 852-858.
32. Service FJ. Classification of hypoglycemic disorders. Endocrinol Metab Clin Norh America 1999; 28 : 501-517.
33. Shorr RI, Ray WA, Daugherty JR et al. Incidence and risk factors for severe hypoglycemia in older persons using insulin or sulfonylureas. Arch Intern Med 1997; 157 : 1681-1686.
34. Staa T von, Abenhaim L, Monette J. Rates of hypoglycemia in users of sulfonylureas. J Clin Epidemiol 1997; 50 : 735-741.
35. The Diabetes Control and Complications Trial Research Group. The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. N Engl J Med 1993; 329 : 977-986.
36. The Diabetes Control and Complications Trial Research Group: Hypoglycemia in the Diabetes Control and Complications Trial. Diabetes 1997; 46 : 271-286.
37. Tomky D. Detection, prevention and treatment of hypoglycemia in the hospital. Diabetes Spectrum 2005; 18 : 39-44.
38. Vague P, Selam JL, Skeie S et al. Insulin detemir is associated with more predictable glycemic control and reduced risk of hypoglycemia than NPH insulin in patients with type 1 diabetes on a basal-bolus regimen with premeal insulin aspart. Diabetes Care 2003; 26 : 590-596.
39. Zammitt NN, Frier BM. Hypoglycemia in type 2 diabetes. Pathophysiology, frequency and effects of different tretment modalities. Diabetes Care 2005; 28 : 2946-2961.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2008 Issue 4
-
All articles in this issue
- Perikardiocentéza po kardiologické operaci – naše zkušenosti
- Vyšší výskyt tyreopatií u achalázie jícnu. Genetická, autoimunitní, regionální či jen náhodná souvislost?
- Možnosti posouzení změn glomerulární filtrace na podkladě predikčních formulí
- Tradičné rizikové faktory aterosklerózy u pacientov so syndrómom obštrukčného spánkového apnoe-hypopnoe
- Výsledky projektu PREDICTIVE v České republice
- Patogeneze inzulinové rezistence u vybraných endokrinopatií
- Exenatid a jeho místo v léčbě diabetes mellitus 2. typu
- Hypoglykémia
- Význam stanovení viability myokardu před revaskularizací u pacientů s ischemickou kardiomyopatií a systolickou dysfunkcí levé komory srdeční
- Lidské leukocytární antigeny z hlediska CD klasifikace
- EKG zmeny pri akútnej intoxikácii alkoholom
- Příprava nemocných s poruchou hemostázy ke stomatochirurgickým výkonům
- Lymeská karditida – vzácná příčina dilatační kardiomyopatie a poruch srdečního rytmu: kazuistika
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Perikardiocentéza po kardiologické operaci – naše zkušenosti
- Lymeská karditida – vzácná příčina dilatační kardiomyopatie a poruch srdečního rytmu: kazuistika
- EKG zmeny pri akútnej intoxikácii alkoholom
- Lidské leukocytární antigeny z hlediska CD klasifikace
