Preeklampsie z hlediska mezioborové spolupráce
Pre‑eclampsia from the perspective of inter - professional collaboration
Preeclampsia - eclampsia is a syndrome which covers the area of influence belonging to gynecologists - obstetricians. However the internists, especially those who work as consultants in obstetric departments, are interested in diagnostics and therapy of this problem as well. Though internists working in the outdoor - departments do not face the problems of preeclampsia so often, it will be usefull to inform them about the latest trends in diagnostics and therapy of this syndrome, which may be very risky in pregnancy. The physicians in general (except the gynecologists) consider preeclampsia mostely as one form of hypertension that appears sometimes during gravidity and they do not realy appreciate the complex danger of this illness for the both, mother and child. The objective of this paper is to inform the general medical public, especially the internists and general practitioners about the modern view of the main problems of preeclampsia e. g. the pathogenesis, diagnostics and the up to day therapy of this high risky syndrome joined with pregnancy.
Key words:
preeclampsia - eclampsia – pathogenesis – diagnostics – complications – therapy – hypertension in pregnancy – HELLP syndrome
Authors:
Petr Janků
; K. Janků; V. Unzeitig
Authors‘ workplace:
Gynekologicko‑porodnická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MU Dr. Pavel Ventruba, DrSc.
Published in:
Vnitř Lék 2009; 55(12): 1159-1166
Category:
Reviews
Overview
Preeklampsie je doménou gynekologů-porodníků. O tento syndrom se však zajímají také internisté, zejména ti, kteří působí jako konziliáři porodnických oddělení. Ambulantní internisté a praktičtí lékaři se sice s problematikou preeklampsie setkávají méně často, přesto je vhodné, aby byli informováni o novinkách v diagnostice a terapii tohoto syndromu. Většina lékařů (s výjimkou porodníků) totiž považuje preeklampsii za jednu z běžných forem hypertenze vyskytujících se v průběhu těhotenství a dostatečně si neuvědomují závažná rizika tohoto onemocnění pro matku a plod. Cílem této práce je informovat lékařskou veřejnost, zejména internisty a praktické lékaře, o aktuálních otázkách patogeneze, diagnostiky a terapie tohoto vysoce rizikového syndromu vázaného na těhotenství.
Klíčová slova:
preeklampsie ‑ eklampsie – patogeneze – diagnostika – komplikace – léčba – hypertenze v těhotenství – HELLP syndrom
Úvod
Název preeklampsie (anglicky preeclampsia, pre eclampsia) použil poprvé gynekolog Tom Brewer v 60. letech minulého století, aby do povědomí zdravotníků vtělil varování, že tento stav předchází jednu z nejzávažnějších hrozeb v těhotenství, tj. eklampsii.
Etiologii preeklampsie dosud neznáme. Jisté je, že je to onemocnění vázané na těhotenství, při němž dochází k multiorgánovým změnám hlavně na bázi poškození endotelu. Postihuje zejména parenchymatózní orgány důležité pro život matky a plodu, především cévy placenty, dělohy, ledvin, jater, mozku, oční sítnice, plic a krvetvorný sytém. Vedoucími příznaky preeklampsie jsou hypertenze a proteinurie signalizující postižení ledvin.
Na preeklampsii bychom však neměli pohlížet jen jako na běžnou hypertenzi, ale na samostatný chorobný stav – syndrom. Jde o onemocnění sui generis, které je specifické pro těhotenství a škodí organizmu matky i jejího plodu. Hypertenzi a proteinurii je třeba považovat pouze za hlavní příznaky (vedle jiných neméně závažných projevů). Kromě uvedených příznaků má preeklampsie s jinými hypertenzními chorobami vyskytujícími se v těhotenství jen málo společného.
Je velmi pravděpodobné, že až budeodhalena pravá etiologie preeklampsie,bude rozdíl naprosto zřejmý a dojde k jejímu oddělení a osamostatnění se od ostatních hypertenzních stavů.
Hlavním důkazem, že se jedná o onemocnění zcela specifické pro těhotenství, je skutečnost, že bez gravidity toto onemocnění neexistuje a ukončení těhotenství, je doposud jediným opravdu účinným léčebným opatřením.
Hlavní patogenetické aspekty preeklampsie
Etiologie preeklampsie není dosud známá [1,2,44]. Teorií je mnoho, nejčastěji se zmiňují příčiny: genetická [3], imunologická [4], hormonální [45], psychosociální, metabolická, karence kalcia, teorie oxidativního stresu, poruchy invaze trofoblastu, endoteliální dysfunkce, teorie vlivu angiogenních a antiangiogenních proteinů aj. [39].
Žádné z dosud zkoumaných teorií nebyly jednoznačně prokázány za platné a nelze vyloučit, že příčina preeklampsie může být multifaktoriální.
Jedním z hlavních patogenetických faktorů preeklampsie je porucha invaze cytotrofoblastu do spirálních arteriol placenty, tzv. porucha placentace. Vzniká vazokonstrikce periferních arteriol i spazmy prekapilár. Nastává endotelióza, tj. kapilární paralýza, zduření endotelií, rozvolnění jejich spojení, případně protrhnutí cévní stěny a krvácení do okolní tkáně, tvorba trombů, jizevnatění, obliterace lumina cévy a ischemie oblasti původně vyživované cévou. Jde o mnohočetnou povšechnou vaskulopatii, jež postihuje četné orgány a orgánové systémy matky, zejména placentu, a v důsledku toho má nepříznivý vliv i na vývoj plodu. Endotelióza se účastní na snížení volumu plazmy, dojde k hemokoncentraci a následkem toho se snižuje tepový a minutový objem. Tím nastane hypoperfuze tkání důležitých orgánů, zejména ledvin, jater, placenty, dělohy a mozku.
Ledviny – v důsledku hypoxie dochází k poškození glomerulů. Vznikají paravazální hemoragie, snížení glomerulární filtrace. Porucha funkce se může prohlubovat až k selhání ledvin. Výrazná proteinurie vede k hypalbuminemii, která je jednou z příčin snížení koloidně osmotického tlaku plazmy a jedním z faktorů vzniku tkáňových edémů. Zvýšení tubulární resorpce, retence NaCl a vody za spolupůsobení aldosteronu a reninu jsou (kromě proteinurie a hypoproteinemie) další příčinou tvorby otoků.
Placenta – v 60% fyziologických těhotenství vykazuje placenta infarkty. Při preeklampsii se však nachází akutní i chronické infarkty 9krát častěji. Lze zjistit individuální zvětšení klků, částečnou nebo úplnou blokádu meziklkového oběhu trombem, známky nekrózy v buňkách – podle doby trvání infarktu. Mimoto jsou patrná rozšíření kapilár, v jejichž luminu nacházíme fibrinoidní degeneraci, tromby a někdy i ateromatózní pláty zužující lumen. Nejen placenta, ale i děloha trpí snížením perfuze, což negativně ovlivňuje prognózu plodu.
Játra – porucha funkce (hepatopatie) může vyústit až v HELLP syndrom (Hemolysis, ELevated liver enzyms, Low Platelet count), hepatorenální, event. hepatocerebrální syndrom. Poškození jater je spoluodpovědné za poruchy hemokoagulace, DIC (diseminovaná intravaskulární koagulace), TEN (tromboembolická nemoc). Ojediněle se vyskytne i ruptura jater.
Plíce – v důsledku endoteliózy může vzniknout ARDS (syndrom akutní respirační tísně) až plicní edém z poruchy permeability.
Mozek – u těžké preeklampsie nebopři eklampsii mohou vzniknout četné tečkovité hemoragie a mikroinfarkty v kůře a subkortikálně, mnohočetné 3–5mm hemoragie v corona radiata, v nukleus caudatus a v mozkovém kmeni, subarachnoidální krvácení, edém mozku, difuzní encefalopatie nebo trombóza splavů.
Velké tepny – vzácně může dojít k ruptuře velkých tepen či disekci aorty.
Oči – retinopathia gravidarum, změny na spojivkách.
Hemostatický systém – v počátku onemocnění se spíše vyskytuje hyperkoagulace (TEN), při těžkých formách, zvláště pokud se jedná o tzv. HELLP syndrom, dochází k hypokoagulačnímu stavu (DIC).
Hemodynamika – zvyšuje se periferní vazokonstrikce, vytváří se hemokoncentrace, zvětšuje se afterload (dotížení). Mírně stoupá zátěž levé srdeční komory. Minutový objem se oproti fyziologickému těhotenství snižuje. Plicní arteriální tlak se ve fyziologickém těhotenství nezvyšuje a cévní rezistence v malém oběhu zůstává nízká. U těžké preeklampsie je však zvýšena permeabilita kapilár také v malém oběhu a stoupá i plicní arteriální tlak. Může se vyvinout nekardiogenní plicní edém z poruchy permeability. Na jeho vzniku se navíc podílí snížený osmotický tlak plazmy. (Nekardiogenní plicní otok se vyvíjí asi ve 3% těžkých forem preeklampsií, a to v 70–80% teprve v poporodním období!). Retence tekutin vyvolává otoky, ascites až fluidotorax, event. i fluidoperikard.
Preeklampsie se vyvíjí pozvolna, po týdny až měsíce – hypertenze a proteinurie jsou poměrně pozdními projevy. Vhledem k tomu, že porucha placentace je jedním z prvních a nejdůležitějších projevů patogeneze preeklampsie, vzniká toto onemocnění již na počátku gravidity. Teprve později, ve 2. polovině těhotenství a často až ve III. trimestru a po porodu, se může preeklampsie-eklampsie projevit klinicky a vážně ohrozit ženu i její plod. Důvod, proč u některých těhotných dojde k tak razantnímu a náhlému ohrožení zdraví a života matky i plodu, není jasný. Pravděpodobně zde hraje velmi podstatnou roli imunologie a intenzita poškození cévní stěny [20].
Při poškození cévní stěny a při vzniku klinických příznaků preeklampsie má významnou úlohu P-selectin (CD62P), který je známkou trombocytární aktivace a signifikantně se vyskytuje u těhotných s preeklampsií. Zvýšená aktivace trombocytů je jedním z důležitých faktorů podílejících se na poškození cévní stěny [40].
Predikce preeklampsie v těhotenství
Malberg et al [5] zjistili, že mezi 18. a 26. týdnem gravidity lze předpovědět preeklampsii o několik týdnů dříve s 87,5% senzitivitou a 70% specifitou pomocí kombinovaného klinického vyšetření perfuze uteru a kardiovaskulární variability (současného měření perfuze uteru, analýzy tepové frekvence a hodnot TK naměřených v klidu).
Největší předpovědní hodnotu hypertenze v těhotenství u mladých primipar představuje podle de Carvalho et al [6] anamnéza arteriální hypertenze u jejich otce nebo matky, u těhotné diastolický TK 75mmHg a vyšší v 35. týdnu, pozitivní výsledek tzv. ambulantního 24hodinového monitorování TK (u hypertoniček se doporučuje denní měření TK v předporodním období a nejméně 14 dnů po porodu, aby se preeklampsie zjistila včas a aby bylo možno účinně zabránit rozvinutí eklampsie).
Současná obezita a preeklampsie při dřívějším těhotenství bývají podle Guilleminaulta et al [7] sdruženy s významnými komplikacemi: preeklampsií, spontánními aborty, předčasným porodem.
I dyslipidemie může být v graviditě spojena s výskytem preeklampsie. Zejména zvýšení oxidovaného LDL (Low Density Lipids) má vliv na výskyt preeklampsie [8].
Zvýšení rizika preeklampsie může způsobit také deficit vitaminu D.
V predikci preeklampsie a SGA (Small for Gestational Age) plodu, event. rizika abrupce placenty hraje již v 11.–14. týdnu gravidity důležitou úlohu demografická charakteristika matky, abnormální dopplerometrie uterinních artérií a nízká hladina PAPP-A (Pregnancy Associated Plasma Protein A).
Výskyt preeklampsie
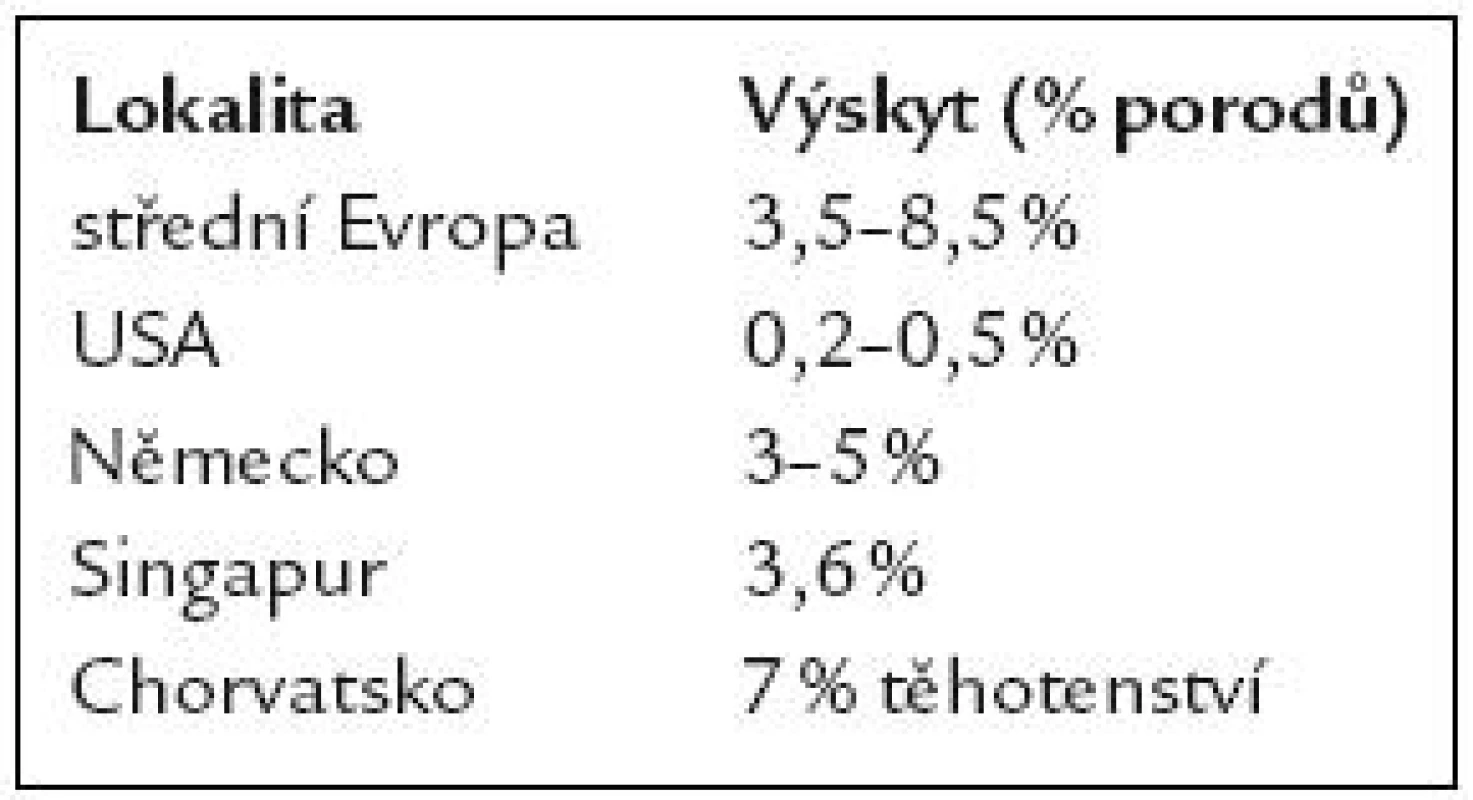
Ve statistických údajích jednotlivých autorů se uplatňují geografické rozdíly (rasové a socioekonomické faktory) i nejednotná klasifikace hypertenzí a diagnostiky preeklampsie v jednotlivých zemích [1,5,9,10] (tab. 1).
Diagnostika preeklampsie
Hypertenzi zjišťujeme u preeklampsie většinou ve 2. polovině těhotenství (po 20. týdnu). Výjimku představuje mola hydatidosa nebo hydrops plodu, nemá li imunologický podklad. Podle Doporučení České společnosti pro hypertenzi (ČSH) verze 2007 [11] definujeme hypertenzi v těhotenství pomocí absolutních hodnot TK (systolický TK ≥ l40mmHg nebo diastolický TK ≥ 90mmHg). Podle některých autorů [5] jsou podezřelé již hodnoty diastolického tlaku vyšší než 75mmHg ve II. trimestru a 130/85mmHg ve III. trimestru.
Hypertenze je vedoucím a nejčastějším příznakem preeklampsie, neplatí to však absolutně. Vzácněji může preeklampsie probíhat i bez hypertenze. Při podezření na hypertenzi je vhodné měřit TK několikrát denně, zejména v ranních a odpoledních hodinách. Časté jsou totiž ranní vrcholy a večerní pokles TK (vlastní pozorování). Pro diagnózu je rovněž vhodné 24hodinové ambulantní monitorování TK podle Holtera.
Proteinurie se považuje také za jeden z vedoucích příznaků preeklampsie. Nemusí však být vždy zjistitelná. U preeklampsie vzniká jednak poškozením bazální membrány glomerulů, jednak snížením zpětné resorpce bílkoviny v tubulech.
Gangaram et al [12] prokázali, že vyšetřování proteinurie pomocí papírkového indikátoru není přesné. Všechny ženy s hypertenzí v těhotenství by proto měly mít vyšetření množství bílkoviny z moče sebrané za 24 hod [13]. Fyziologická proteinurie v těhotenství se udává do 300mg = 0,3g/24 hod. Orientační vyšetření mikroalbuminurie z jednorázového vzorku moče nemá být větší než 30mg/l. Při kvantitativním hodnocení proteinurie je nutno vyloučit příměs bílkoviny z případné uroinfekce nebo poševního fluoru, event. očistků. V takových případech se doporučuje stanovit množství bílkoviny z aktuální jednorázově cévkou odebrané moče a přepočítat zjištěné kvantum bílkoviny na jeden litr moče – nemá být větší než 300mg/l. Lze také hodnotit vzorky moče získané ve dvou alespoň 6hodinových intervalech. (Při jednorázovém vyšetřování moče je třeba vzít v úvahu také možnou námahovou nebo ortostatickou proteinurii.)
Retence tekutin se projevuje rychlým přibýváním tělesné hmotnosti těhotné. Průměrný hmotnostní přírůstek za těhotenství je u zdravých žen 12kg. Přírůstek 500g/týden je horní hranicí normálu. Je třeba vždy stanovit hmotnost za standardních podmínek. O rychlosti a velikosti hmotnostního přírůstku rozhoduje pravděpodobně placenta vylučováním estrogenů a jiných plazmatických hormonů.
Edémy se obvykle projeví nejprve na dolních končetinách (perimaleolární, tibiální). Otoky se mohou objevit i generalizovaně, tj. na horních končetinách, v obličeji, event. anasarka, ascites, fluidotorax, vzácněji fluidoperikard. Edémy a náhlý hmotnostní přírůstek jsou často první varovnou známkou vyvíjející se preeklampsie. Otoky dolních končetin nemusí být pro preeklampsii signifikantní, často mohou být vyvolány chronickou žilní insuficiencí, event. delší polohou v sedě, zejména u obézních žen – mají však praktický význam, neboť upozorní těhotnou a lékaře na nutnost vypátrat jejich pravou příčinu.
Hyperurikemie větší než 320 μmol/l má jednak diferenciálně diagnostický význam oproti gestační hypertenzi, jednak signalizuje, že plod může být v tísni. Je to velmi důležitý ukazatel závažnosti a vývoje preeklampsie. Při stoupajících hladinách kyseliny močové hrozí nepříznivý vývoj choroby. K nárůstu pravděpodobně dochází snížením funkce ledvin, kdy klesá clearance kyseliny močové, a tak se zvyšuje její hladina v krvi.
Hemokoncentrace nastává u těžších forem preeklampsie – volum plazmy se zmenšuje. Projeví se mimo jiné snížením diurézy a vzestupem hematokritu, hemoglobinu i počtu erytrocytů. Hemokoncentrace někdy maskuje anémii a může vyvolat neosmotické uvolnění antidiuretického hormonu a způsobit vzestup poměru osmolality moč/plazma (více než 1). U těžší preeklampsie může být příčinou eklamptických konvulzí. Je proto třeba monitorovat hladinu natria.
Plazmatické bílkoviny klesají. Při preeklampsii se zmenšuje podíl albuminu, zatímco hladina globulinu se nemění. Následkem toho klesá kvocient A/G z hodnoty kolem 1,4 na hodnoty kolem 1,0 – u těžké preeklampsie až na 0,5. Mimoto lze zjistit vzestup hladiny β lipoproteinů a α2-makroglobulinu oproti normálnímu těhotenství.
Kreatinin v séru nad 88 µmol/l svědčí pro možné poškození ledvin. Je třeba provést vyšetření clearance endogenního kreatininu.
Alkalická fosfatáza bývá u preeklampsie někdy až 2–3násobně zvýšená, také laktátdehydrogenáza a gamma-glutamyltransferáza mohou vykazovat vyšší hodnoty. Zvýšené hodnoty jaterních transamináz jsou důvodem po cíleném pátrání po případném HELLP syndromu. Stejně tak mohou být známkou závažnosti preeklampsie.
Trombocytopenie pod 150 × 109/l se vyskytuje u těžších forem preeklampsie. Může však také signalizovat počínající HELLP syndrom s případným DIC-em, event. TTP (trombotickou trombopenickou purpuru).
Změny na očním pozadí (retinopathia hypertensiva gravidarum) – spastická reakce arteriol, někdy peristalticko spastické zúžení arterií, hemoragická nebo sérofibrinózní exsudace, edém, akutní ischemické nekrózy, tzv. vatová ložiska, edém papily až serózní ablace retiny (většinou reverzibilní – amotio fugax), eklamptická amauróza.
Další okolnosti důležité pro diagnostiku preeklampsie
Udává se, že asi 90% preeklampsií se vyvíjí u primipar (podle našich zkušeností spontánní abort nebo umělé ukončení těhotenství v I. trimestru nejsou pro diagnózu preeklampsie významné).
Preeklampsie je u vícečetného těhotenství 3–5krát častější.
Při hypotrofii plodu je třeba jako příčinu vyloučit preeklampsii, neboť je dobře známo, že IUGR (Intrauterine Growth Retardation – nitroděložní retardace růstu) a SGA (Small for Gestational Age – nižší váha vzhledem ke gestačnímu věku) jsou často jejím důsledkem.
Ženy, které onemocní preeklampsií, nejsou podle našich i jiných pozorování před onemocněním obézní – nejde u nich o primární obezitu. Preeklampsie se vyskytuje častěji u normosomních typů [14]. Opačný názor, tj. že primární obezita je rizikovým faktorem preeklampsie, se v literatuře rovněž často objevuje [15]. Domníváme se, že nejednotnost názorů na tuto otázku způsobila rozdílná klasifikace jednotlivých forem hypertenzí v graviditě. Obezita totiž poměrně často provází tzv. esenciální variantu arteriální hypertenze, méně často preeklampsii.
U diabetu v těhotenství panují rovněž nejednotné názory na incidenci preeklampsie, někteří autoři poukazují na častější výskyt [16], jiní ho popírají [17]. Podle našich zkušeností se sdružuje diabetes s preeklampsií spíše při arteriální hypertenzi jako obdoba metabolického Reavenova syndromu X [18].
Preeklampsie byla zaznamenána častěji také u dcer sourozenců a vnuček žen, které v těhotenství preeklampsii prodělaly. Afroameričanky primigravidy trpí o něco častěji preeklampsií než primigravidy bílé pleti. Podle některých autorů však větší úlohu v častějším výskytu preeklampsie hrají spíše socioekonomické vlivy než rasové faktory [19].
Podle vlastních zkušeností pokládáme pro diagnostiku preeklampsie za nejvýznamnější symptomy a syndromy uvedené v tab. 2.

Rozlišování preeklampsie podle závažnosti
Klinická praxe si vymezila pojem těžké preeklampsie, který má význam především prognostický a vede zpravidla k energickým terapeutickým opatřením, zejména k hospitalizaci a k brzkému ukončení těhotenství [42].
Těžká forma preeklampsie je důvodem k ukončení gravidity v zájmu záchrany života matky i plodu (tab. 3).

Preeklampsie se může superponovat na kterýkoliv druh preexistující hypertenze. Nejčastěji se setkáváme se superpozicí preeklampsie na arteriální hypertenzi. Zjistíme li preeklampsii brzy po 20. týdnu gravidity, je třeba pátrat, zda nejde o superpozici na arteriální hypertenzi. Léčba a prognóza jsou totožné jako u „primární“ preeklampsie [20].
Léčba preeklampsie
Všeobecná opatření: regulace životosprávy (práce i odpočinku – dostatek spánku, procházky, vyvarovat se fyzické i psychické námahy)
Racionální dieta: udržet přiměřenou tělesnou hmotnost, pestrá strava, příjem NaCl jako před otěhotněním (avšak nepřesolovat), péče o stolici, přiměřený příjem tekutin, málo kofeinu a theinu (kvůli možnému deficitu spánku)
Ve vyšším stupni těhotenství asi půlhodinový odpočinek v leže – po 3 hlavních jídlech v poloze na levém boku. Má za účel vyloučit tlak zvětšené dělohy na dolní dutou žílu i aortu, vede nejen ke zlepšení hemodynamických poměrů, ale i k lepšímu prokrvení placenty a ledvin [21].
Medikamentózní léčbu zahajujeme zpravidla při opakovaném zjištění systoly 150mmHg nebo diastoly 95mmHg. Cílem terapie je dosáhnout diastolu 90mmHg, u těžké preeklampsie diastolu 100–105mmHg (ne méně než 95mmHg). Nižší TK by mohl vést ke sníženému prokrvení placenty, k její dysfunkci, a tím k hypoxii plodu [22,23].
α-metyldopa je lékem první volby. Jako centrální sympatolytikum vytěsňuje kompetitivně noradrenalin v synapsích a zabraňuje konstrikci cév. Má také lehce sedativní účinek na CNS. Snáší se zpravidla velmi dobře.
Beta blokátory snižují tlak redukcí minutového srdečního objemu a srdeční frekvence. Vhodné jsou preparáty s ISA (intrinsic sympathetic activity) nebo preparáty kardioselektivní. Volíme zpravidla atenolol nebo metoprolol [11,24]. Beta blokátory mohou někdy vyvolat bradykardii plodu a po porodu zvýšit riziko RDS (Respiratory Distress Syndrom) novorozence.
Labetalol uvolňuje odpor arteriol a blokuje možné podráždění sympatiku. Tímto mechanizmem snižuje TK a neovlivňuje tepovou frekvenci. Tento preparát není v České republice registrován – intravenózní formu lze získat z individuálního dovozu. Perorální formu nahrazujeme jinými preparáty [25].
Dihydralazin působí přímo na hladkésvalstvo cév, a tím také dilataci kapilár, navíc snižuje účinek angiotenzinu II, noradrenalinu, serotoninu, reninu a vazopresinu. Tímto mechanizmem zlepšuje prokrvení ledvin a snad i placenty. Nemá negativní vliv na plod [4]. V intravenózní formě je možno jej podat jako bolus nebo v dlouhodobé infuzi. Osvědčil se zejména u závažných forem preeklampsie. Doporučené postupy ČSH však hydralazin jako lék volby nedoporučují, neboť jeho podávání by mohlo být spojeno s častějším výskytem hypotenze u matky, častějšími porody císařským řezem a častější abrupcí placenty [11]. V současné době není v České republice hydralazin v perorální ani intravenózní formě registrován a lze jej získat pouze mimořádným dovozem.
Blokátory kalciových kanálů. Při léčbě preeklampsie používáme nifedipiny, které vyvolávají zejména dilataci arteriol. Při současné i.v. aplikaci MgSO4 se hypotenzní účinek nifedipinu může nebezpečně kumulovat [26].
Výše uvedené léky je možno podávat také po porodu v období kojení.
Diuretika zpravidla v těhotenství a při kojení nepodáváme. Výjimkou jsou řídké případy preexistující hypertenze, pokud těhotná užívala diuretikum ještě před otěhotněním. V takovém případě však diuretikum postupně snižujeme a nahrazujeme je metyldopou.
Vysloveně kontraindikovány jsou v těhotenství i po porodu ACEI (inhibitory angiotenzin konvertujícího enzymu), AT1 blokátory (sartany) pro jejich nežádoucí účinky na plod.
Při léčbě těžké formy preeklampsie používáme především zvýšené dávky perorálních preparátů. Je li tato terapie neúspěšná, můžeme po krátkou dobu, např. k transportu do perinatologického centra nebo k dokončení maturace plic plodu u gravidity do 32. týdne těhotenství, použít intravenózní formu antihypertenziva: labetalol (preparát Trandate) jako lék první volby, event. dihydralazin (viz výše). Aplikace nitroprussidu (preparát Nipride) je riskantní vzhledem k možnému toxickému účinku na plod [27]. Všechny uvedené preparáty ohrožují těhotnou ženu i plod rizikem nekontrolované a obtížně korigovatelné hypotenze. Proto by měla být aplikace intravenózních preparátů rezervována pouze pro jednotky intenzivní péče a těhotná by měla být kontinuálně monitorována (TK, puls, EKG).
MgSO4 má malý hypotenzní účinek. Používá se především k léčbě a k prevenci eklamptických záchvatů [28] a také jako tokolytikum; nesmí se podávat současně s blokátory kalciových kanálů pro nebezpečnou kumulaci hypotenzního účinku. Při neúspěchu MgSO4 jsou vhodné benzodiazepiny [29,30].
Účelem podávání magneziumsulfátu je zastavení progrese preeklampsie a prevence eklamptického záchvatu [1,6,16,43] – snižuje riziko eklampsie o 50% [17]. MgSO4 má v této indikaci nezastupitelné místo a bylo by non lege artis lék nepodat.
Komplikace preeklampsie
Nejvážnější komplikace se vyvíjejív mozku (27%), v plících (6,3%) a v led-vinách (4,7%). Nezřídka bývají postiženataké játra a ani porucha hemostázy není vzácná. Ze specifických porodnických komplikací dochází nejčastěji k abrupci placenty.
Encefalopatie – eklampsie
Pod pojmem encefalopatie rozumíme známky mozkového krvácení (petechie, velké hematomy, edém mozku) – vyskytují se přibližně v 60% všech smrtelně probíhajících případů. Již u těžké preeklampsie vykazuje MRI abnormální nález specifických ložisek uložených hluboko v bílé hmotě. U eklampsie pak lze touto metodou zjistit mnohočetné léze v šedé i bílé hmotě, edém kory a krvácení, lézi bazálních ganglií [31].
Pojmem eklampsie označujeme encefalopatii projevující se konvulzemi. Eklampsie se pokládá za nejtěžší komplikaci preeklampsie. Vzniká na podkladě edému mozku, event. fokálních lézí. Je charakterizována svalovými záškuby až křečemi kosterního svalstva a/nebo poruchou vědomí až komatem (tab. 4). Může vzniknout před porodem, během porodu a do 10 dnů po porodu. Je třeba mít na paměti, že až 1/3 nemocných preeklampsií má eklamptické křeče teprve po porodu.
Eklampsie se vyskytuje ve vyspělých zemích u 0,029–0,074% porodů [32], v České republice je to 0,02% [41].
Příznaky vlastní eklampsie uvádí tab. 4.
Mezi vzácné formy eklampsie patří eclampsia sine eclampsia (bez křečí – „tichá“ eklampsie). Po prudkých bolestech hlavy následuje kóma. Eklampsie bez hypertenze je vzácná.
Ke stanovení správné diagnózy eklampsie a jiných křečových stavů, popřípadě ke stavům bezvědomí, je nutné přizvat neurologa, internistu, oftalmologa (oční pozadí) a dát neprodleně zhotovit soubor laboratorních vyšetření (tab. 5).

Všeobecně uznávaná pravidla: Každý záchvat nejasných křečí skeletního svalstva a/nebo etiologicky nejasné bezvědomí ve 2. polovině těhotenství a do 48 hod po porodu mají být pokládány za eklampsii a podle toho také léčeny [33]. Je li těhotná žena nalezena v bezvědomí, musí být neodkladně transportována do nejbližší nemocnice s primární diagnózou suspektní eklampsie.
Prognóza pro matku při eklampsii je nejistá, předpověď pro plod je velmi vážná.
Respirační insuficience:
- alveolární hypoventilace vzniká u pre-eklampsie na podkladě mozkových komplikací
- porucha v poměru ventilace a perfuze
- venózní zkratové prokrvení plic
Porucha v poměru ventilace a perfuze a také venózní zkratové prokrvení plic jsou u preeklampsie vyvolány nekardiogenním plicním edémem ze zvýšené cévní permeability. Respirační insuficience může vyústit až v srdeční zástavu.
Nefropatie
Ledvinné komplikace jsou velmi časté, mírné formy poškození však zpravidla po porodu úplně vymizí. Významnému poškození ledvin napovídají příznaky uvedené v tab. 6.

Nefropatie může přejít v selhání, které se vyvíjí na podkladě primární léze glomerulů a tubulů v důsledku vazokonstrikce a hypoxie. Jiný mechanizmus selhání představuje komplikace v jiných orgánech – prerenální zatížení.
Poruchy hemostázy
Koagulační komplikace nejsou u preeklampsie příliš časté, zato prognosticky závažné:
- DIC (diseminovaná intravaskulární koagulace)
- TEN (tromboembolická nemoc). Již ve fyziologicky probíhajícím těhotenství je krevní srážlivost zvýšena, navíc se zvyšuje u preeklampsie, zejména však v důsledku císařského řezu, kterým se těhotenství při preeklampsii často ukončuje.
- TTP (trombotická trombocytopenická purpura) se projevuje horečkou, hemolytickou anémií, příznaky poruchy CNS, nefropatií.
HELLP syndrom (H – Hemolysis, EL – Elevated Liver enzymes, LP – Low Platelet count)
Příznaky jsou uvedeny v tab. 7.

HELLP syndrom se objevuje u 4–12% žen trpících preeklampsií [34]. Častěji jsou postiženy obézní ženy a v 10% se jedná o vícečetné těhotenství.
Vzestup AST oproti ALT pomáhá, alespoň v počátečních fázích syndromu, odlišit HELLP od jiných jaterních chorob, u nichž jsou naopak hodnoty ALT vyšší než AST (s výjimkou tukové degenerace jater, autoimunitní hepatitidy a alkoholické hepatitidy, kde hladina AST je dominantní).
HELLP syndrom je často provázen diseminovanou intravaskulární koagulací (DIC). V případě takového život ohrožujícího krvácení (ŽOK) je třeba se řídit platnými doporučenými postupy [35]. Projevy HELLP syndromu se většinou po ukončení gravidity zlepšují. V případě, že se po čtyřech dnech neprojeví zřetelná tendence ke zlepšení laboratorních nálezů, měla by být těhotná léčena plazmaferézou (tato léčebná metoda by měla být také zvažována při diagnostických nejasnostech). U 90% nemocných se laboratorní hodnoty normalizují teprve od 7. poporodního dne.
Rekurence HELLP syndromu v dalších těhotenstvích se udává 4–25%, mateřská úmrtnost je 1–4% a perinatální mortalita 5–24,2%.
Léčba HELLP syndromu: Předpokladem je myslet na HELLP syndrom u těhotných s bolestmi v epigastriu, zejména při suspektní nebo prokázané preeklampsii. Nezbytná je intenzivní spolupráce porodníka s internistou, neonatologem, anesteziologem a hematologem.
Při průkazu hemolýzy a dalších faktorů HELLP syndromu je oprávněný aktivní postup a co nejrychlejší ukončení gravidity i před 32. týdnem gravidity. Pro zvýšené riziko krvácení do páteřního kanálu se nedoporučuje spinální anestezie.
Konzervativní postup lze zvolit pouze za předpokladu stabilního stavu matky, extrémní fetální nezralosti, a pokud nenípotvrzena hemolýza (tab. 8).

Konzervativní léčení samozřejmě dominuje po porodu a v šestinedělí.
Pozdní komplikace preeklampsie
Hypertenzi v těhotenství je třeba považovat za rizikový faktor pro kardiovaskulární onemocnění v pozdějším životě matky [36].
Na ženy s včasným začátkem preeklampsie nebo s její těžkou formou se má pohlížet jako na rizikové, pokud se týká pozdějších kardiovaskulárních nemocí [37,38]. Doporučuje se vyšetřovat pravidelně jejich lipidogram, moč na mikroalbuminurii a stav kardiovaskulární soustavy.
Závěr
Preeklampsie-eklampsie je specifické onemocnění, se kterým se internisté a praktičtí lékaři zatím nesetkávají příliš často. Vzhledem k tomu, že je to onemocnění, které vyžaduje intenzivní léčbu, bez níž je ohrožen život matky i plodu, je nesmírně důležité, aby spolupráce mezi medicínskými obory, které se s preeklampsií mohou setkat, fungovala velmi dobře.
Preeklampsie je onemocnění s velmi komplikovanými příznaky, které mohou znesnadnit diferenciální diagnostiku. Podcenění některých symptomů může vést k velmi závažným diagnostickým i léčebným omylům a negativním důsledkům.
Dokud nebude odhalena etiologie preeklampsie, nelze očekávat, že by došlo ke zjednodušení problematiky.
Podpořeno grantem IGA MZČR č. NR 8906.
prim. MUDr. Petr Janků, Ph.D.
www.fnbrno.cz
e mail: petrjanku@seznam.cz
Sources
1. Sibai B, Dekker G, Kupferminc M. Pre‑eclampsia. Lancet 2005; 365 : 785 – 799.
2. Kus E, Kazimierak W, Brzozowska M et al. Arterial hypertension in pregnant women. Przegl Lek 2004; 61 : 968 – 971.
3. Depypere HT, Langlois MR, Delanghe JR et al. Haptoglobin polymorphism in patients with preeclampsia. Clin Chem Lab Med 2006; 44 : 924 – 928.
4. Luppi P, Tse H, Lain KY et al. Preeclampsia activates circulating immune cells with engagement of the NF ‑ kappaB pathway. Am J Reprod Immunol 2006; 56 : 135 – 144.
5. Malberg H, Bauernschmitt R, Voss A et al. Analysis of cardiovascular oscillations: a new approach to the early prediction of pre‑eclampsia. Chaos 2007; 17 : 015113.
6. de Carvalho MR, Campos Hde H, Bruno ZV et al. Predictive factors for pregnancy hypertension in primiparous adolescents: analysis of prenatal care. ABPM and microalbuminuria. Arq Bras Cardiol 2006; 87 : 487 – 495.
7. Guilleminault C, Palombini L, Poyares D et al. Preeclampsia and nasal CPAP. Part 1. Early intervention with nasal CPAP in pregnant women with risk‑factors for preeclampsia: Preliminary findings. Sleep Med 2007; 9 : 9 – 14.
8. Qiu C, Phung TT, Vadachkoria S et al. Oxidized low ‑ density lipoproteid (oxidized LDL) and the risk of preeclampsia. Physiol Res 2006; 55 : 491 – 500.
9. Delmis J. Hypertension in pregnancy. Lijec Vjesn 2006; 128 : 357 – 368.
10. Tan KH, Kwek K, Yeho GS. Epidemiology of pre‑eclampsia and eclampsia at the KK Women’s and Children’s Hospital, Singapore. Singapore Med J 2006; 47 : 48 – 53.
11. Doporučení České společnosti pro hypertenzi: Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2007. Hypertenze 2008; XI: 9 – 26.
12. Gangaram R, Ojwang PJ, Moodley Jet al. The accuracy of urine dipsticks as a screening test for proteinuria in hypertensive disorders of pregnancy. Hypertens Pregnancy 2005; 24 : 117 – 123.
13. Cífková R. Hypertenze v těhotenství. Vnitř Lék 2006; 52 : 263 – 270.
14. Janků P. Diagnostický význam obezity u hypertenze v těhotenství. Scr Med 1993; 66 : 96 – 97.
15. Eskenazi B, Fenster L, Sidney S. A multivariate analysis of risk factors for preeclampsia. JAMA 1991; 266 : 237 – 241.
16. Hudita D, Russu M, Raluca H. Clinical study of hypertensive disorders in diabetic pregnancy. 28. mezinárodní kongres o patofyziologii v těhotenství. Timisoara. Sborník kongresu 1996 : 20 – 25.
17. Onofriescu M, Mihaila C, Mocanasu C et al. Hypertension in diabetic pregnancy. 28. mezinárodní kongres o patofyziologii v těhotenství. Timisoara. Sborník kongresu 1996 : 505 – 510.
18. Janků K, Bělobrádková J, Podroužková B et al. Gestační diabetes mellitus a porucha tolerance glukózy u těhotných trpících esenciální hypertenzí. Diabetologické dny Luhačovice. 22. – 25. 4. 1992. Abstrakta: 18.
19. Tanaka M, Jaamaa G, Kaiser M et al. Racial disparity in hypertensive disorders of pregnancy in New York State: a 10 year longitudinal population based study. Am J Public Health 2007; 97 : 163 – 170.
20. Janků P. Hypertenze v těhotenství. Interní Med 2007; 9 : 91 – 95.
21. Janků K. Hypertenze v těhotenství. Brno: IDVPZ 1998.
22. Janků P. Hypertenze a preeklampsie – postupy lege artis. Mod Gyn Porod 2004; 13 (Suppl C): 46 – 51.
23. Janků P. Jak postupovat při eklamptickém záchvatu a jeho komplikacích. Gynekologie po promoci 2006; 6 : 37 – 38.
24. Cífková R. Hypertenze v těhotenství. Kardioforum 2004; 3 : 39 – 43.
25. Měchurová A. Preeklampsie. Habilitační práce z oboru gynekologie a porodnictví. LF PU v Olomouci 2005.
26. Souček M, Řiháček I, Fráňa P. Léčba hypertenze za speciálních okolností. Med Pro Praxi 2005; 1 : 6 – 9.
27. Joint National Committee. The 7th report on prevention, detection, evaluation and treatment of high blood pressure. Hypertension 2003; 42 : 1206.
28. Ghulmiyyah LM, Sibai BM. Gestational hypertension – preeclampsia and eclampsia. In: Queenan JT et al (eds). Management of high‑risk pregnancy. 5th ed. Malden: Massachusetts 2007 : 271 – 279.
29. Měchurová A. Terapie hypertenze. Mod Gyn Porod 2004; 13 : 231 – 238.
30. Cífková R. Hypertenze v těhotenství. Kap Kardiol 2006; 7 : 122 – 128.
31. James AH, Bushnell CD, Jamison MG et al. Incidence and risk factors for stroke in pregnancy and puerperium. Obstet Gynecol 2005; 106 : 509 – 516.
32. Geirsson RT, Arngrimsson R, Apalset E et al. Falling population incidence of eclampsia. A case control study of short term outcome. Acta Obstet Gynecol Scand 1994; 73 : 456 – 467.
33. Vedra B. Hypertenzní a renální choroby v těhotenství. Praha: Avicenum 1982.
34. Lipka R. HELLP syndroma. Gynekolog 2006; 15 : 60 – 65.
35. Penka M, Binder T, Unzeitig V et al. Návrh antitrombotické profylaxe a péče o trombofilní stavy v gynekologii a porodnictví. In: Doporučené postupy v perinatologii. Česká Gynek 2009; 74 (Suppl 1): 28 – 31.
36. Wagner SJ, Barac S, Garovic VD. Hypertensive pregnancy disorders: current concepts. J Clin Hypertens (Greenwich) 2007; 9 : 560 – 566.
37. von Dadelszen P, Menzies J, Magee LA. The complications of hypertension in pregnancy. Minerva Med 2005; 96 : 287 – 302.
38. Janků P. Je těhotenství zátěžovým testem? Gynekologie po promoci 2008; 8 : 11 – 12.
39. Mignini LE, Villar J, Khan KS. Mapping the theories of preeclampsia: the need for systematic reviews of mechanisms of the disease. Am J Obstet Gynecol 2006; 194 : 317 – 321.
40. Janku P, Hruban L, Doubek M et al. Importance of some lymphocyte subpopulations and markers of thrombocyte activation in preeclampsia and gestational hypertension. J Matern Fetal Neonatal Med 2008; 21 (Suppl 1): 271.
41. ÚZIS. Rodička a novorozenec 2006. www.uzis.cz.
42. Baldwin KJ, Leighton NA, Kilby MD et al. The West Midlands „Severe hypertensive illness in pregnancy“ (SHIP) audit. Hypertens Pregnancy 2001; 20 : 257 – 268.
43. Belfort MA, Anthony J, Saade GR et al. A comparison of magnesium sulfate and nimodipine for the prevention of eclampsia. N Engl J Med 2003; 348 : 304 – 311.
44. Dukát A, Korbeľ M, Sirotiaková J et al. Hypertenzia a gravidita. Interní Med 2003; 5 : 548 – 551.
45. Ho JT, Lewis JG, O’Loughlin P et al. Reduced Maternal corticoid‑binding globulin and cortisol levels in pre‑eclampsia and gamate recipient pregnancies. Clin Endocrinol 2007; 66 : 869 – 877.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2009 Issue 12
-
All articles in this issue
- Program řízené ambulantní rehabilitace u pacientů po operaci chlopenních srdečních vad
- Transplantace jater a perioperační změny renálních funkcí
- Onemocnění pandemickým chřipkovým virem H1N1 2009 vyžadující intenzivní péči: soubor nemocných z jednoho centra v Austrálii
- Komplexita interakcií nádorového procesu
- Komplexita interakcií nádorového procesu
- Preeklampsie z hlediska mezioborové spolupráce
- Rozdiely medzi pohlaviami vo farmakoterapii chronického srdcového zlyhávania
- Diabetes insipidus, následovaný po 4 letech dysartrií a lehkou pravostrannou hemiparézou – první klinické příznaky Erdheimovy‑ Chesterovy nemoci. Popis a zobrazení případu s přehledem informací o této nemoci
- Obojstranná flebotrombóza dolných končatín zapríčinená vrodenou malformáciou dolnej dutej žily
- Polymorfizmy v genech pro nukleární receptory a riziko restenózy a klinických příhod po koronárním stentingu
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Preeklampsie z hlediska mezioborové spolupráce
- Program řízené ambulantní rehabilitace u pacientů po operaci chlopenních srdečních vad
- Komplexita interakcií nádorového procesu
- Obojstranná flebotrombóza dolných končatín zapríčinená vrodenou malformáciou dolnej dutej žily