Liekové interakcie u diabetikov na oddelení klinickej farmakológie
Drug‑drug interactions in diabetic patients at the department of clinical pharmacology
Drug‑drug interactions in diabetic patients could be serious, even life threatening. Possible manifestation of hypo/hyperglycemia as a consequence of drug‑drug interactions are often wrong interpreted as a nonadherence to the diabetic diet or polymorbidity of the patient. Drug‑drug interactions are not taken into account. The risk of drug‑drug interactions is exponentially increasing with the number of taken drugs. In the group of diabetic patients is good to prevent the combinations of drugs, which can lead to drug‑drug interactions and use alternative therapy with lower potential of drug‑drug interactions. In this paper we present the possibilities of clinical pharmacist from the Department of clinical pharmacology to prevent and solve the drug‑drug interactions in diabetic patients.
Key words:
drug‑drug interactions – diabetic patients – alternative combinations
Authors:
L. Magulová 1; T. Foltánová 2
Authors‘ workplace:
Oddelenie klinickej farmakológie Fakultnej nemocnice Nitra, Slovenská republika, vedúci pracoviska PharmDr. Lívia Magulová, Ph. D.
1; Katedra farmakológie a toxikológie liečiv Farmaceutické fakulty UK Bratislava, Slovenská republika, prednosta prof. PharmDr. Ján Kyselovič, CSc.
2
Published in:
Vnitř Lék 2009; 55(4): 403-407
Category:
Overview
Liekové interakcie u diabetikov môžu byť závažné, až život ohrozujúce. Možné prejavy hypo‑/hyperglykémie v dôsledku vzájomných interakcií liečiv sa často interpretujú ako dôsledok porušenia diéty alebo zmeny klinického stavu pacienta a nehľadá sa príčina v liekových interakciách. Riziko liekových interakcií narastá exponenciálne s počtom užívaných liekov pacientom. V skupine diabetikov je vhodné vyhnúť sa rizikovým kombináciám liekov, ktoré by mohli zhoršiť ich klinický stav a voliť alternatívne lieky s menším interakčným potenciálom. V práci prezentujeme možnosti klinického farmaceuta oddelenia klinickej farmakológie v riešení a prevencii liekových interakcií u diabetikov.
Kľúčové slová:
liekové interakcie – diabetici – prevencia interakcií – alternatívne kombinácie liekov
Úvod
V kombinovanej terapii diabetikov sa vzájomné interakcie liečiv prejavujú vzostupom alebo poklesom hladiny glukózy v krvi a vedú k narušeniu kontroly diabetu. Liekové interakcie u diabetikov môžu byť závažné, až život ohrozujúce. Možné prejavy hypo‑/hyperglykémie v dôsledku vzájomných interakcií liečiv sa často interpretujú ako dôsledok porušenia diéty alebo zmeny klinického stavu pacienta a nehľadá sa príčina v liekových interakciách. Mechanizmy vzniku interakcií s antidiabetikami sa môžu prejaviť na 3 úrovniach. Farmaceutické interakcie môžu vznikať pri podávaní inzulínov formou infúznych zmesí. Farmakokinetické interakcie sa môžu prejaviť na úrovni absorpcie (magnézium, chlórpromazín a deriváty sulfonylurey), na úrovni distribúcie (salicyláty a deriváty sulfonylurey), na úrovni metabolizmu (rifampicín a repaglinid), na úrovni eliminácie (metformin a jódové kontrastné látky). V ostatných rokoch sa prehodnotila klinická významnosť interakcií na úrovni distribúcie, ktorej sa v minulosti pripisoval veľký význam. Prejavmi farmakodynamických interakcií derivátov sulfonylurey je zmena sekrécie inzulínu, zmena odpovede periférnych tkanív na inzulín, zmena produkcie glukózy, zmeny v periférnom vychytávaní glukózy, „maskovaná“ hypoglykémia [1–3].
Možnosti riešenia liekových interakcií u diabetikov na oddelení klinickej farmakológie
Prezentácia demonštrovala najčastejšie formy vstupov klinického farmaceuta z oddelenia klinickej farmakológie v procese riešenia interakcií u diabetikov. Tieto konzultácie sme rozdelili do 3 skupín:
- upozornenia na rizikové kombinácie a potrebu sledovania glykémie počas lekárskych vizít
- vyžiadané posúdenie interakčných rizík u pacientov s vysokým kardiovaskulárnym rizikom pacientov zaradených do štúdie HOPE TOO na Slovensku (koordinátor na Slovensku doc. MUDr. Ján Lietava, CSc.)
- vyžiadané konzultácie u individuálneho pacienta (kazuistiky)
Aktívne preventívne upozornenia na rizikové kombinácie u diabetikov
Preventívne aktívne upozornenia ošetrujúcich lekárov klinickým farmaceutom oddelenia klinickej farmakológie na liekové interakcie u hospitalizovaných diabetikov počas lekárskych vizít sa sústreďujú hlavne na samotné antidiabetiká, ale dotýkajú sa iných liekov. Najmä, ak má pacient vzhľadom na prítomnosť viacerých ochorení súčasne početnú kombinovanú terapiu. Upozornenia smerujú k častejšiemu monitorovaniu glykémie v skupine pacientov s rizikovými kombináciami liekov a upozorneniam na kombinácie liekov, ktoré môžu viesť k maskovaniu hypoglykémie. Interakcie perorálnych antidiabetík (PAD) sú najviac prebádané v skupine derivátov sulfonylurey. V minulosti sa predpokladali početnejšie interakcie v tejto skupine liekov založené na báze vytesnenia z väzby na plazmatické bielkoviny. Podľa posledných poznatkov sa týmto typom interakcií nepripisuje až taká vysoká významnosť, lebo dochádza k udržaniu ustálených koncentrácií vďaka kompenzačnému zvýšeniu metabolizmu alebo exkrécie liečiva [3–5] a významnejšie sa neprejavujú ani u diabetikov v klinickej praxi. Osobitnú pozornosť je potrebné venovať možným interakciám v detskom veku [6]. Posledné knižné publikácie [2] upozorňujú na vzájomné interakcie PAD alebo inzulínu s vybranými skupinami liečiv inhibítormi angiotenzín konvertujúceho enzýmu (ACEI) s beta‑blokátormi (BB) a kyselinou acetylsalicylovou (KAS), ktoré majú za následok zvýšené riziko hypoglykémie, preto je potrebné pacientov s takýmito kombináciami častejšie monitorovať. Vyššiu pozornosť z hľadiska výskytu interakcií si vyžaduje terapia diabetických pacientov glitazónmi, kde môžu vznikať interakcie hlavne na úrovni metabolizmu. Pioglitazón je induktorom izoenzýmu cytochrómu (CYP) P450 CYP 3A4. Zvýšenú pozornosť je potrebné venovať súčasnému podaniu iných liečiv metabolizovaných týmto izoenzýmom (erytromycín, kortikosteroidy, statíny, ketokonazol, itrakonazol a iné). Odporúča sa pravidelne monitorovať glykémiu u pacientov, ktorí dostávajú spolu s glitazónmi lieky inhibujúce CYP 3A4. Vzhľadom na ich relatívne krátke podávanie v klinickej praxi treba venovať zvýšenú pozornosť možným, doteraz nepoznaným interakciám glitazónov. Troglitazón je inhibítor izoenzýmov CYP 2C9, 2C19, 3A4. Nedostatok relevantných informácií o interakciách a závažné nežiaduce účinky viedli k deregistrácii troglitazónu. Niektoré práce poukázali na možnosť zlyhania perorálnej antikoncepcie počas liečby pioglitazónom (štúdia monitorujúca 35 žien v roku 2003 nepotvrdila interakciu). V skupine glinidov je známym inhibítorom CYP 2C9 nateglinid. Klaritromycín inhibuje izoenzým CYP 3A4 [7]. Kombinovaná liečba repaglinidu s klaritromycínom môže viesť k závažnej hypoglykémii.
Tab. 1 a 2 spracované podľa dát viacerých autorov [1–3,5] poukazujú na rizikové kombinácie vedúce najčastejšie k hypoglykémii, resp. hyperglykémii. Úlohou klinického farmaceuta je navrhovať aj možné bezpečnejšie alternatívy, napr. miesto kombinácie derivátov sulfonylurey a salicylových analgetík (riziko hypoglykémie) voliť u diabetika ako bezpečnejšie analgetikum paracetamol. Známe riziko metformínu, indukovaná metabolická laktátová acidóza [8], sa môže vyvinúť u diabetikov napr. po podaní jódových kontrastných látok. Jódové kontrastné látky môžu vyvolať renálne zlyhanie na podklade interferencie s renálnou elimináciou metformínu. Liečba metformínom by sa mala prerušiť minimálne 48 hod pred vyšetrením [1,2].
Posúdenie rizík potenciálnych interakcií u diabetikov zaradených do štúdie HOPE TOO
Retrospektívne sme identifikovali potenciálne interakcie perorálnych antidiabetík alebo inzulínu v skupine 551 pacientov s diabetes mellitus (DM)zaradených do slovenského ramena štúdie HOPE TOO v kontexte ich kombinovanej farmakoterapie. V databáze terapie sme počas 5 rokov, v ročných intervaloch, automaticky vyhľadávali vybrané potenciálne interakcie PAD alebo inzulínu. Potenciálne interakcie PAD/inzulín sme identifikovali podľa publikácie Tatro et al [2]. Sledovali sme potenciálne interakcie perorálnych antidiabetík/inzulínu s ACEI, BB a KAS. Interakcie sme označili ako potenciálne, pretože sme nesledovali klinické dôsledky jednotlivých kombinácií. Prítomnosť potenciálnych interakcií sme hodnotili ako početnosť sledovaných potenciálnych interakcií v jednotlivých rokoch a ako percento pacientov s potenciálnymi interakciami v jednotlivých rokoch.
V skupine 551 vysokorizikových pacientov s DM sme počas celého sledovania zaznamenali v priemere 263 potenciálnych interakcií PAD/inzulín ročne, ktoré by mohli mať za následok hypoglykémiu. Každý rok priemerne 38,2 % diabetických pacientov užívalo PAD/inzulín v kombináciách, ktoré mohli mať za následok hypoglykémiu (tab. 3).
Tab. 4 zobrazuje početnosť potenciálnych interakcií v jednotlivých rokoch. Najčastejšie zastúpenou potenciálnou interakciou bola kombinácia ACEI – PAD. Mechanizmus interakcie sa vysvetľuje zvýšením inzulínovej senzitivity ACEI. Interakcia si vyžaduje starostlivý monitoring symptómov hypoglykémie na začiatku terapie ACEI. V štúdii HOPE II 78,9 % diabetikov užívalo ACEI a 55,4 % diabetikov užívalo PAD. Kombináciu ACEI – PAD užívalo aspoň jeden rok počas celého sledovania 32,3 % pacientov s DM. Pacienti, ktorí užívali PAD, užívali ACEI 8,8krát častejšie oproti pacientom, ktorí PAD neužívali (OR = 8,83 [5,810–13,417], p < 0,001) [9].
Druhou najčastejšie zastúpenou sledovanou kombináciou, ktorá má podľa Tatra et al [2] za následok zmeny glykémie, bola v našom súbore kombinácia KAS – inzulín. Mechanizmus interakcie spočíva vo zvýšení bazálnej koncentrácie glukózy vedúcej k akútnemu zvýšeniu odpovede na glukózu. V štúdii HOPE TOO 75,3 % diabetikov užívalo KAS a 39,6 % diabetikov užívalo inzulín. Kombináciu obidvoch liečiv užívalo aspoň rok počas sledovania 27,6 % diabetikov. Aj v tomto prípade diabetici, ktorí užívali inzulín, častejšie užívali KAS oproti diabetikom, ktorí inzulín neužívali (OR = 3,702 [2,558–5,358], p < 0,001).
Ďalším problémom v manažmente diabetických pacientov je maskovanie hypoglykémie u pacientov, ktorí užívajú kombináciu neselektívnych BB s PAD. Ide o farmakodynamickú interakciu, kedy dochádza k zmenenej odpovedi periférnych tkanív, ktorá je v dôsledku BB zvýšená. BB zároveň znižujú produkciu glukózy. Je pozitívom, že v HOPE TOO štúdii užívalo ročne neselektívne BB menej ako jedno percento diabetikov (0,93 %). V terapii pacientov s DM sa jednoznačne uprednostňovali selektívne BB. Selektívne BB užívalo 45,4 % diabetikov. Kombináciu selektívnych BB a PAD užívalo 77,1 % diabetikov. Avšak diabetici liečení PAD užívali selektívne BB menej často oproti pacientom, ktorí PAD neužívali (OR = = 0,488 [0,429–0,554], p < 0,001).
Konzultácia kazuistiky pacienta-diabetika na oddelení klinickej farmakológie
V prednáške sa prezentovala kazuistika 71-ročného pacienta so základnou diagnózou nefrotického syndrómu. Dôsledky závažných liekových interakcií sme už v minulosti riešili u tohto pacienta na oddelení klinickej farmakológie, keď k jeho dlhodobej liečbe cyklosporínom A (CyA) pridali lekári atorvastatín. Klinický farmaceut oddelenia klinickej farmakológie pri interpretácii výsledku terapeutického monitorovania hladín CyA vo februári roku 2007 upozornil na riziko nevhodnej kombinácie s atorvastínom. Po exacerbácii chronickej obštrukčnej choroby pľúc s leukocytózou a febrilným stavom sa pacientovi podala antibiotická a antimykotická liečba: klaritromycín, ciprofloxacín a ketokonazol. Na základe vysokého potenciálu klinicky závažných vzájomných liekových interakcií podaných liekov možno predpokladať ako dôsledok interakcie vznik akútnej renálnej insuficiencie (obr. 1). Medzi cyklosporínom A (CyA) a statínmi sa podľa Tatra et al [2] dokumentuje klinická významnosť interakcie najvyššieho stupňa, podporovaná 17 recenzovanými prácami. Pri kombinácii dochádza k zvýšeniu hladín a nežiaducich účinkov inhibítorov HMG-CoA reduktázy metabolizujúcich sa hlavne izoenzýmovým systémom CYP3A4. Najvyšší počet klinicky závažných interakcií sa dokumentuje pre atorvastatín. Mechanizmus účinku spočíva v znížení metabolizmu statínov. Požaduje sa redukcia dávky statínu, ako aj starostlivé sledovanie svalovej a celkovej slabosti, bolestivosti. Riziko interakcie je nižšie v prípade podávania fluvastatínu. Lekári preto tento statín zvyčajne indikujú pri súčasnej liečbe CyA. V niektorých prípadoch rabdomyolýzu sprevádzalo renálne zlyhanie, zvýšenie hladiny statínu o 40–50 %.
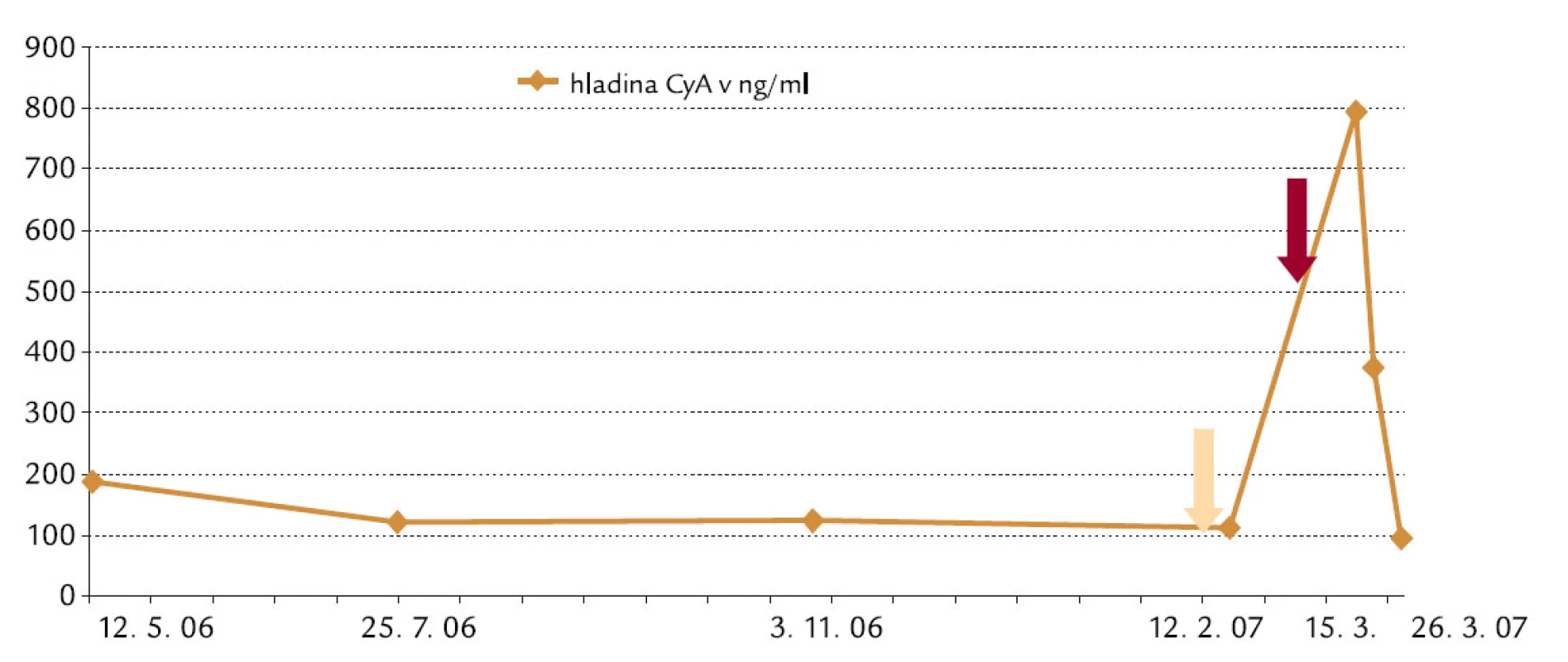
Medzi CyA a azolovými antimykotikami sa podľa Tatra et al [2] dokumentuje klinicky závažná interakcia podporovaná 29 recenzovanými prácami. Zvýšenie hladín CyA a toxicita CyA sa prejaví 1–3 dni od začiatku terapie a pretrváva 1 týždeň po ukončení liečby. Mechanizmus účinku spočíva v inhibícii hepatálneho a intestinálneho metabolizmu CYP 3A4 CyA. Liečba vyžaduje 68–97% redukciu dávky CyA. Dokumentovala sa nefrotoxickosť až rabdomyolýzu vplyvom toxických hladín CyA pri liečbe itrakonazolom, ketokonazolom, ale aj klaritromycínom. Pacientovi sa vymenilo azolové antimykotikum (flukonazol) za bezpečnejšie z pohľadu interakčného potenciálu s CyA.
Počas druhej konzultácie klinického farmaceuta oddelenia klinickej farmakológie pri ďalšej hospitalizácii pacienta pre lumbago a ľavostrannú hemiparézu, už po vysadení CyA, konzultoval neurológ ohľadom výberu bezpečnejšieho analgetika so zohľadnením ostatných diagnóz pacienta s otázkou: gabapentín, alebo opioidy? Pacientovi bol podľa dokumentácie v tom čase podávaný inzulín pre dlhodobejšie kolísanie glykemického profilu.
Aktuálna liečba pacienta bola: Euthyrox 100 mg 1krát denne, Verospiron 25 mg 1krát denne, Furosemid 250 mg ráno, KAS 100 mg/deň, Helicid 20 mg 1krát denne, Torvacard 20 mg 1krát denne, Kalcium tabl. 500 mg 3krát 2 tabl. denně, Rocaltrol tabl., Concor Cor 2,5 mg 1krát denne, Digoxin tablety 0,125 mg 5krát v týždni, Milurit 100 mg 1krát denne, Humulin inj., Guajacuran tabl., Mesocain inj., Novalgin tabl., Katadolon (flupirtin) tabl., Prednison tabl.
Vybrané laboratórne parametre: glukóza/S: 3,9 mmol/l (4,2–6,1); kreatinín/S: 183 μmol/l (72–127); celkový cholesterol: 3,54 mmol/l (3,4–5,2); HDL‑cholesterol: 0,75 mmol/l; triacylglyceroly: 1,96 mmol/l (0,78–1,9); LDL‑cholesterol: 2,16 mmol/l (3,4–5,2); CRP 103 mg/l (0,3–5,0); CK/S: 0,13 μkat/l (0,17–0,82), GMT 0,95 μkat/l; leukocyty: 12,2 × 109/l (3,8–10,6).
Klinický farmaceut považoval za vhodnejšiu voľbu analgetika s obsahom gabapentínu a vysadenie flupirtinu. Retencia tekutín pri liečbe opioidmi by mohla pacientovi zhoršovať základnú diagnózu – nefrotický syndróm. Toto riziko odporúča sledovať aj pri podaní gabapentínu. Súčasne vzhľadom na prítomnú hypoglykémiu (kombinácia KAS – bisoprololu a inzulínu) a súčasne liečenú hypotyreózu levotyroxínom (možné ovplyvnenie eliminácie ostatnej terapie), odporučil konzultovať diabetológa a endokrinológa, skontrolovať plazmatickú koncentráciu digoxínu, prehodnotiť potrebu podávania uvedeného statínu.
Záver
Riziko liekových interakcií narastá exponenciálne s počtom pacientom užívaných liekov. V skupine diabetikov je vhodné vyhnúť sa rizikovým kombináciám liekov, ktoré by mohli zhoršiť klinický stav pacienta, voliť alternatívne lieky s menším interakčným potenciálom. V dôsledku interakcie môže dôjsť k maskovaniu hypoglykémie s vážnymi dôsledkami. U pacientov je potrebné pravidelne monitorovať glykémiu a následne upraviť dávky podávaných liekov. Pacientom s DM užívajúcim ACEI a KAS by sa mali častejšie monitorovať laboratórne parametre v porovnaní s pacientmi, ktorí DM nemajú. Hypoglykémia môže byť klinicky závažnejšia ako prípadná hyperglykémia vzniknutá v dôsledku liekovej interakcie. Pri podávaní kombinácií liekov s interakčným potenciálom upravovať podľa hladiny glykémie dávky ostatných súčasne podávaných liečiv.
Prezentované možnosti prevencie a riešenia vzniknutých liekových interakcií u diabetikov načrtávajú potrebu interdisciplinárnej spolupráce, význam monitorovania laboratórnych parametrov pri hodnotení nežiaducich účinkov liečiv [10], prehodnotenie potreby používania potenciálne nevhodných liečiv u starších pacientov [11], ako aj v konečnom dôsledku potrebu zvyšovania znalostí o potenciálnych rizikách liekových interakcií v klinickej praxi [3].
Poďakovanie za spoluprácu doc. MUDr. Jánovi Lietavovi, CSc., a kolektívu spolupracovníkov štúdie HOPE TOO.
Doručeno do redakce: 2. 2. 2009
PharmDr. Lívia Magulová, PhD.
www.fnnitra.sk
e‑mail: klinfarma@fnnitra.sk
Sources
1. Baxter K. Stockley’s Drug Interactions. 7th ed. London: Pharmaceutical Press 2006 : 917–958.
2. Tatro DS. Drug interaction facts. St. Louis: Wolters Kluwer Health 2008.
3. Magulová L, Božeková L, Kriška M et al. Interakcie liečiv v klinickej praxi. 2. vyd. Bratislava: SAP 2004.
4. Walker R, Edwards C. Clinical Pharmacy and Therapeutics. 2th ed. Edinburgh: Churchill Livingstone 1999.
5. Katzung BG. Základní a klinická farmakologie. 2. vyd. Praha: H&H Vyšehradská 2006 : 1070–1081.
6. Ďurišová A. Interakcie liečiv u detí. Čes Slov Pediat 2005; 60 : 428–432.
7. Khamaisi M, Leitersdorf E. Severe hypoglycemia from clarithromycin‑repaglinide drug interaction. Pharmacotherapy 2008; 28 : 682–684.
8. Šmahelová A. Metformin a ledviny. Vnitř Lék 2008; 54 : 535–540.
9. Arnold JM, Yusuf S, Young J et al. HOPE Investigators. Prevention of Heart Failure in Patients in the Heart Outcomes Prevention Evaluation (HOPE) Study. Circulation 2003; 107 : 1284–1290.
10. Magula D, Dvořák F, Ondrisová Z. Miesto klinickej biochémie v monitorovaní nežiaducich účinkov farmakoterapie. Lab diagnostika 2000; 5 : 64–65.
11. Wawruch M, Fialová D, Žikavská M et al. Používanie potenciálne nevhodných liečiv pre starších pacientov v regióne Česko-Slovenska. Klin Farmakol Farm 2008; 22 : 108–110.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2009 Issue 4
-
All articles in this issue
- Farmakoekonomika léčby diabetu – trendy u nás
- Potenciální nová antidiabetika pro příští desetiletí
- Význam struktury inzulinových přípravků pro klinickou praxi
- Funkční potraviny a diabetes – důkazy a mýty
- Rostlinné látky ovlivňující metabolizmus diabetu 2. typu
- Nová a starší farmaka ovlivňující inzulinovou sekreci
- Inzulin senzitizující léky
- Náklady na diabetes 2. typu v podmínkách zdravotního systému České republiky
- Klinické hodnocení léčiv a jeho význam pro diabetologii
- Klinické studie, které ovlivnily léčbu diabetu
- Enterální a parenterální výživa u diabetu
- Hypolipidemika a diabetes mellitus
- Cílové hodnoty krevního tlaku u pacientů s diabetes mellitus
- Léky ovlivňující kostní metabolizmus diabetiků
- Substituce hypotyreózy a nadledvinové nedostatečnosti u diabetiků
- Možnosti hormonální antikoncepce a substituce u diabetiček
- Farmaceutická péče u pacienta s diabetes mellitus a vztah ke klinické farmacii
- Zlepšení kontroly krevního tlaku jako výsledek spolupráce lékaře a farmaceuta
- Lékové interakce vybraných léků užívaných pacienty s diabetes mellitus
- Liekové interakcie u diabetikov na oddelení klinickej farmakológie
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Cílové hodnoty krevního tlaku u pacientů s diabetes mellitus
- Lékové interakce vybraných léků užívaných pacienty s diabetes mellitus
- Možnosti hormonální antikoncepce a substituce u diabetiček
- Inzulin senzitizující léky




