Léčba hypertenze u metabolického syndromu
Treatment of hypertension in metabolic syndrome
Hypertension in metabolic syndrome is common. Basic principles of therapeutic approach like decrease of body weight are discussed. Goal blood pressure levels are ≤ 130/80 mm Hg. ACE‑inhibitors/AT1‑blockers are considered drugs of choice. In most cases it is necessary to combine at least two drugs. Preferred combination is ACE‑inhibitor/AT1‑blocker + calcium channel blocker.
Key words:
metabolic syndrome – hypertension – treatment
Authors:
J. Widimský jr.
Authors‘ workplace:
Centrum pro hypertenzi III. interní kliniky 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Štěpán Svačina, DrSc., MBA
Published in:
Vnitř Lék 2009; 55(7-8): 631-635
Category:
134th Internal Medicine Day - 23rd Vanysek's Day Brno 2009 - Vanysek's Lecture
Overview
Arteriální hypertenze je u metabolického syndromu (MS) velmi častá. V článku jsou uvedeny základní léčebné principy vysokého krevního tlaku, mezi které patří nefarmakologická léčba, zvláště snížení tělesné hmotnosti. Cílová hodnota TK je ≤ 130/80 mm Hg. Blokáda systému renin‑angiotenzin (ACE inhibitory nebo AT1‑blokátory) je preferovaná, ale ve většině případů je nezbytné podávat kombinační léčbu. Vhodnou dvojkombinaci antihypertenziv představuje ACE inhibitor/AT1‑blokátor + blokátor kalciových kanálů.
Klíčová slova:
metabolický syndrom – hypertenze – léčba
Úvod
Arteriální hypertenze je nejčastějším kardiovaskulárním onemocněním, jehož prevalence u dospělých osob se v civilizovaných zemích pohybuje mezi 30 a 50 %. Arteriální hypertenze (AH) je spolu s diabetes mellitus, hyperlipidemií, kouřením a pozitivní rodinnou anamnézou jedním z nejdůležitějších rizikových faktorů aterosklerózy. Z klinické praxe i z epidemiologických studií je známo, že se u nemocných s AH vyskytují často další rizikové faktory pro aterosklerózu, jako je hyperlipidemie, diabetes mellitus 2. typu, obezita a inzulinová rezistence (IR) [1]. Při vzniku IR dochází ke kompenzatorní hyperinzulinemii, která je v asociaci se vznikem rizikových faktorů typu zvýšené hladiny triglyceridů (TG), nízké hladiny HDL‑cholesterolu a vyššího krevního tlaku (TK). Tento cluster rizikových faktorů byl v roce 1988 označen G. M. Reavenem jako metabolický syndrom X [2]. Později se tento cluster rizikových faktorů rozšiřoval o další rizikové faktory, jako je např. vyšší hladina kyseliny močové, vyšší hladina inhibitoru 1 pro aktivátor plazminogenu (PAI‑1), abdominální obezita, albuminurie, zvýšená hladina C‑reaktivního proteinu (CRP), porušená glukózová tolerance, snížená hladina plazmatického magnézia aj. [3]. V literatuře existují různé definice metabolického syndromu (tab. 1), což vede k nejasnostem a problémům při zjišťování jeho skutečné prevalence. Nejčastěji je přijímána definice metabolického syndromu dle kritérií ATPIII [4].
Díky nejasnostem v definici, patogenezi a pojmu metabolického syndromu jako samostatného onemocnění je význam tohoto onemocnění některými autory v poslední době zpochybňován [5]. Z klinického pohledu je však zřejmé, že pojem metabolický syndrom odpovídá značnému počtu našich nemocných, navíc nám tento syndrom zdůrazňuje nutnost komplexního přístupu k léčebné intervenci různých často asociovaných rizikových faktorů. U metabolického syndromu je výrazně zvýšená celková i kardiovaskulární mortalita (obr. 1), a tak bychom této patologické situaci měli věnovat v klinické praxi velkou pozornost.
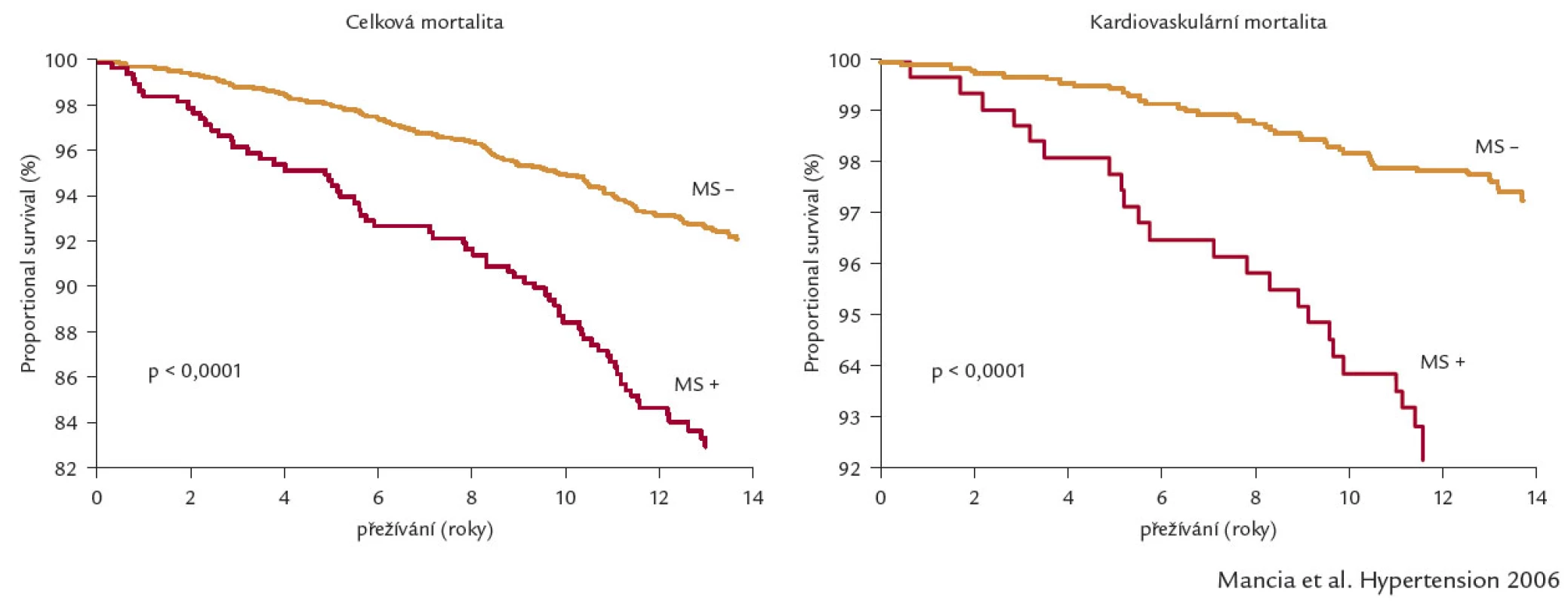
Prevalence metabolického syndromu stoupá s věkem a pohybuje se kolem 20–35 %. Díky stoupajícímu výskytu obezity a diabetes mellitus 2. typu narůstá v poslední době i výskyt metabolického syndromu.
Metabolický syndrom a hypertenze
Hypertenze v rámci metabolického syndromu je dosti častá (prevalence 60–70 %), bývá středně těžká až těžká, často poměrně obtížně ovlivnitelná. Možné příčiny zhoršené kontroly hypertenze u metabolického syndromu jsou sumarizovány v tab. 2.
Benefit farmakologické léčby hypertenze u metabolického syndromu
Benefit dlouhodobé antihypertenzní léčby u hypertenze u metabolického syndromu je obtížné posoudit s ohledem na absenci větších prospektivních studií. V praxi se tak opíráme o data na populaci nemocných s diabetes mellitus 2. typu, kde je současný metabolický syndrom velmi častý. Studie U.K. Prospective Diabetes Study (UKPDS) je jednou z největších provedených klinických studií u diabetes mellitus 2. typu. V této studii intenzivnější léčba hypertenze (dosažený TK 144/82 mm Hg) vedla k významnějšímu ovlivnění rizika kardiovaskulárních příhod včetně redukce výskytu makro ‑ i mikrovaskulárních komplikací ve srovnání s méně razantní léčbou (dosažený TK 154/87 mm Hg) [6].
Snížení diastolického krevního tlaku z 90 na 80 mm Hg ve studii Hypertension Optimal Treatment (HOT) redukovalo incidenci hlavních kardiovaskulárních příhod (infarkty myokardu, cévní mozkové příhody) o 50 % [7].
Multicentrická studie ADVANCE prokázala, že přidání fixní kombinace (perindopril – indapamid) ke stávající antihypertenzní terapii u diabetiků 2. typu snižuje krevní tlak v průměru o 5,6/2,2 mm Hg [8] a vede k signifikantnímu snížení hlavních makro ‑ i mikrovaskulárních příhod o 9 %. Průměrné hodnoty krevního tlaku byly v průběhu studie významně nižší u nemocných léčených fixní kombinací ve srovnání s placebovou skupinou (140,3 vs 134,7 mm Hg pro systolický tlak, p ≤ 0,001 a 77,0 vs 74,8 mm Hg pro diastolický krevní tlak, p ≤ 0,001). Studie ADVANCE je první mortalitní studií využívající fixní kombinaci dvou antihypertenziv. Zajímavá data nám poskytuje recentní studie ACCOMPLISH [9], které se zúčastnilo celkem 11 400 osob s arteriální hypertenzí, které ve značné míře odpovídaly kritériím metabolického syndromu s ohledem na vysoké procento obezity a diabetes mellitus 2. typu. V této studii byly srovnávány dvě modality kombinační léčby hypertenze: ACE inhibitor benazepril s thiazidovým diuretikem a ACE inhibitor benazepril s blokátorem kalciových kanálů (BKK) amlodipinem. Ačkoliv nebyly mezi oběma léčebnými rameny významné rozdíly krevního tlaku, kombinace založená na ACE inhibitoru a BKK vedla k významnému snížení rizika kardiovaskulární morbidity/mortality o 20 % (p ≤ 0,0002). Je však třeba konstatovat, že značná část nemocných užívala nejméně trojkombinaci antihypertenziv.
Kdy iniciovat antihypertenzní terapii u metabolického syndromu?
Základním problémem je nedostatek intervenčních studií cílených na tuto populaci.
Prahové hodnoty pro zahajování léčby jsou dle recentních doporučení Evropské společnosti pro hypertenzi (ESH Newsletter [10]) u osob bez současného diabetes mellitus 130/85 mm Hg.
Léčba by měla být zahájena nejprve nefarmakologickými opatřeními dle evropských a českých doporučení [11,12]. Farmakologická léčba hypertenze u metabolického syndromu je indikována, kdykoliv je hodnota systolického TK ≥ 140 mm Hg a/nebo diastolického TK ≥ 90 mm Hg [10]. V případě přítomnosti diabetes mellitus je indikována farmakologická léčba hypertenze již při hodnotách systolického TK nad 130 mm Hg a/nebo dia-stolického TK nad 85 mm Hg.
Cílové hodnoty TK jsou u metabolického syndromu s diabetes mellitus nebo i bez něj stejné ve shodě s dřívějšími doporučeními, tj. pod 130/80 mm Hg [10].
Je však třeba konstatovat, že splnění tohoto cíle je nejen v mortalitních studiích, ale zejména v klinické praxi málokdy dosahováno.
Farmakologická léčba hypertenze u metabolického syndromu
Základní principy léčby jsou sumarizovány dle guidelines [11,12] v tab. 3. Léčebná opatření jsou téměř totožná s postupem léčby hypertenze u diabetes mellitus.
Výběr antihypertenziv
Monoterapie
Dle současných doporučení jsou ve farmakologické léčbě hypertenze u metabolického syndromu upřednostňovány blokátory systému renin‑angiotenzin, tedy ACE inhibitory a AT1‑blokátory (sartany) [10–12]. Pro obě tyto třídy antihypertenziv máme dostatek dokladů o snížení kardiovaskulárního rizika pro diabetiky (např. studie LIFE či BENEDICT) [13,14]. Léčba ACEI/sartany vede k prevenci vzniku mikroalbuminurie a k významné redukci jejího vzniku. Při zahajování této léčby je nezbytné monitorovat mineralogram a renální funkce s ohledem na možnost zhoršení renálních funkcí v případě přítomnosti stenózy renální/renálních tepen. Blokátory systému renin‑angiotenzin (ACE inhibitory i sartany) mají navíc výhodu ve svém příznivém metabolickém působení s následným snížením rizika nově vzniklého diabetes mellitus [13,15,16]. Beta‑blokátory a thiazidová diuretika mají potenciálně diabetogenní působení, a tak by neměly být ve farmakologické léčbě hypertenze u diabetes mellitus preferovány [10–12]. Blokátory kalciových kanálů jsou považovány za metabolicky neutrální, ale ve srovnání s diuretiky a beta‑blokátory snižují rovněž riziko nových případů diabetes mellitus, i když v menší míře ve srovnání s blokátory systému renin‑angiotenzin.
Blokátory kalciových kanálů vedou u izolované systolické hypertenze a diabetes mellitus k významné redukci rizika kardiovaskulárních příhod (studie SYST‑EUR) [17].
Při volbě konkrétního preparátu je vhodné přihlížet i k event. přítomnosti inzulinové rezistence (zejména u diabetes mellitus v rámci metabolického syndromu), která může být negativně ovlivněna podáváním diuretik a beta‑blokátorů (neselektivních, v menší míře kardioselektivních). Kalciové blokátory inzulinovou rezistenci neovlivňují. Naopak inhibitory angiotenzin‑konvertujícího enzymu (ACE inhibitory) a blokátory angiotenzinových receptorů typu 1 (AT1‑blokátory) mohou inzulinovou senzitivitu zlepšovat.
Kombinační terapie
V klinické praxi však jen v menšině případů (asi u 20 %) vystačíme s monoterapií hypertenze, a proto je mnohdy nezbytné iniciovat kombinační léčbu. Pro dvojkombinaci antihypertenziv je výhodné doplnit léčbu blokátory systému renin‑angiotenzin o blokátory kalciových kanálů (BKK). Podle výsledků studie STAR [18] je metabolicky výhodnější kombinace ACE inhibitor/blokátor kalciových kanálů ve srovnání s terapií sartany a diuretiky. Ve studii ADVANCE se osvědčila i fixní kombinace ACE inhibitor/indapamid přidaná ke standardní antihypertenzní léčbě [8]. Diuretika je vhodné u diabetes mellitus podávat jen v kombinační léčbě v nižších dávkách za častějších kontrol mineralogramu a v případě vzniku hypokalemie potenciálně přispívající k inzulinorezistenci snížit dávku diuretik a/nebo substituovat hypokalemii.
Dvojkombinace beta‑blokátor a diuretikum by neměla být základem antihypertenzní léčby metabolického syndromu s ohledem na možnou potenciaci diabetogenního působení obou složek.
V případě nutnosti podávání trojkombinací antihypertenziv je vhodné jako třetí lék k blokátorům systému renin‑angiotenzin a BKK přidat malou dávku indapamidu anebo thiazidu s ohledem na jeho významný aditivní antihypertenzní účinek.
Beta‑blokátory jsou dle posledních doporučení [10–12] nevhodné u porušené glukózové tolerance díky potenciálnímu zhoršení inzulinové senzitivity a zvýšenému riziku vzniku diabetes mellitus. Jsou však výhodné v kombinační léčbě u nemocných se současnou ischemickou chorobou srdeční, kde naopak mohou příznivě ovlivňovat kardiovaskulární riziko.
U těžších forem hypertenze u diabetes mellitus s metabolickým syndromem se osvědčuje ve vícekombinaci i podávání centrálně působících látek s ohledem na předpokládanou aktivaci centrálního sympatického nervového systému. Výhodný je i neutrální metabolický efekt (týká se zejména II. generace). V terapii hypertenze v této skupině preferujeme látky II. generace (rilmenidin, moxonidin), které mají nižší výskyt vedlejších účinků ve srovnání s I. generací (α-methyldopa, clonidin, guanfacin). Alfa‑blokátory je možné rovněž přidat do kombinační léčby hypertenze u diabetu v případě závažnější hypertenze, neboť tyto látky jsou metabolicky neutrální.
Nově vzniklý diabetes mellitus, antihypertenzní léčba a kardiovaskulární riziko
Zdá se, že látky interferující s renin‑angiotenzinovým systémem (ACE inhibitory a AT1‑blokátory) mohou snižovat riziko nově vzniklého diabetes mellitus, což by mohlo být výhodné u nemocných s metabolickým syndromem a s porušenou glukózovou tolerancí. Naopak používání beta‑blokátorů a thizidových diuretik zvyšuje riziko vzniku diabetes mellitus. Nepanuje však jednoznačný konsenzus, zdali tyto vedlejší účinky mají nepříznivý klinický dopad na výskyt kardiovaskulárních příhod, neboť ve studii ALLHAT došlo k porovnatelnému snížení kardiovaskulárních příhod ve všech třech léčebných větvích (ACE inhibitory, blokátory kalciových kanálů, diuretika) [19].
K opačnému závěru však dospěli italští autoři v longitudinálním sledování téměř 800 hypertoniků. Vznik nového diabetes mellitus v průběhu antihypertenzní léčby představoval signifikantně vyšší kardiovaskulární riziko [20]. K podobným závěrům dospěla i nedávná dlouhodobá (28 let sledování!) skandinávská studie, která vyhodnocovala riziko kardiovaskulárních příhod ve vztahu k nově vzniklému diabetes mellitus v průběhu antihypertenzní léčby [21]. Nově vzniklý diabetes mellitus měl v této studii signifikantní vztah k vyššímu riziku cévních mozkových příhod, infarktů myokardu i celkové mortality [21].
Závěr
Arteriální hypertenze je u metabolického syndromu velmi častá a dále zvyšuje kardiovaskulární riziko. Základem farmakologické léčby hypertenze u metabolického syndromu jsou blokátory systému renin‑angiotenzin (ACEI anebo sartany). Ve většině případů je nutné podávat kombinační terapii. Vhodnou dvojkombinaci představuje kombinace ACE inhibitoru/sartanu s blokátory kalciových kanálů. Nově vzniklý diabetes mellitus v průběhu antihypertenzní léčby dále zvyšuje kardiovaskulární riziko.
Doručeno do redakce: 23. 6. 2009
prof. MUDr. Jiří Widimský jr., CSc.
www.vfn.cz
e‑mail: jwidi@lf1.cuni.cz
Sources
1. Kannel WB. Influence of multiple risk factors on the hazard of hypertension. J Cardiovasc Pharmacol 1990; 16 : 353–357.
2. Reaven GM. Role of insulin resistance in human disease. Diabetes 1988; 37 : 1595–1607.
3. Reaven GM. Syndrome X 6 years later. J Intern Med 1996; 236 : 13–22.
4. National cholesterol Education Program III (NCEP III) – Expert Panel on Detection, Evaluation and Treatment of High Blood Cholesterol in Adults (ATP III). Circulation 2002; 106 : 3143–3421.
5. Kahn R. Metabolic syndrome: is it a syndrome? Does it matter? Circulation 2007; 115 : 1806–1810.
6. UK Prospective Diabetes Study Group. Tight blood pressure control and risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 38. Br Med J 1998; 317 : 703–713.
7. Hansson L, Zanchetti A, Carruthers SG et al. Effect of intensive blood pressure lowering and low dose of aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomized trial. Lancet 1998; 351 : 1755–1762.
8. ADVANCE Collaborative Group Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet 2007; 370 : 804–805.
9. Jamerson K, Weber MA, Bakris GL et al. ACCOMPLISH Trial Investigators. Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high risk patiens. N Engl J Med 2008; 359 : 2417–2428.
10. Redon J. The metabolic syndrome in hypertension. European Society of Hypertension Scientific Newsletter: Update on Hypertension Management 2009; 10 : 38.
11. 2007 Guidelines for the Management of Arterial Hypertension. The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension and of the European Society of Cardiology. Guidelines Committee. J Hypertens 2007; 25 : 1105–1187.
12. Widimský J jr., Cífková R, Špinar J et al. Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2007. Doporučení České společnosti pro hypertenzi. Cor Vasa 2008; 50: K5–K22.
13. Lindholm LH, Ibsen H, Dahlhof B et al. Cardiovascular morbidity and mortality in patients with diabetes in the Losartan Intervention for Endpoint reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet 2002; 359 : 1004–1010.
14. Remuzzi G, Macia M, Ruggenenti P. Prevention and treatment of diabetic renal disease in type 2 diabetes: the BENEDICT study. J Am Soc Nephrol 2006; 17 (4 Suppl 2): S90–S97.
15. Yusuf S, Sleight P, Pogue J et al for The Heart Outcomes Prevention Evaluation study investigators. Effects of an angiotensin converting‑enzyme inhibitor, ramipril, on cardiovascular events in high risk patients. N Engl J Med 2000; 342 : 145–153.
16. Lithell H, Hansson L, Skoog I et al. The study on cognition and prognosis in the elderly (SCOPE): principal results of a randomised double-blind intervention trial. J Hypertens 2003; 21 : 875–886.
17. Staessen JA, Thijs L, Fagard R et al. Effects of immediate versus delayed antihypertensive therapy outcome in the Systolic Hypertension in Europe Trial. J of Hypertension 2004; 22 : 847–857.
18. Bakris G, Molitch M, Hewkin A et al. Differences in glucose tolerance between fixed‑dose antihypertensive drug combinations in people with metabolic syndrome. Diabetes Care 2006; 29 : 2592–2597.
19. Whelton PK, Barzilay J, Cushman WC et al. Clinical outcomes in antihypertensive treatment of type 2 diabetes, impaired fasting glucose concentration and normoglycemia: ALLHAT study. Arch Intern Med 2005; 165 : 1401–1409.
20. Verdecchia P, Reboldi G, Angeli F et al. Adverse prognostic significance of new diabetes in treated hypertensive subjects. Hypertension 2004; 43 : 963–969.
21. Almgren T, Wilhelmsen L, Samuelsson O et al. Diabetes in treated hypertension is common and carries a high cardiovascular risk: results from a 28-year follow‑up. J Hypertens 2007; 25 : 1311–1317.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2009 Issue 7-8
-
All articles in this issue
- Léčba hypertenze u metabolického syndromu
- Léčba diabetu při metabolickém syndromu
- Metabolický syndrom a játra (NAFLD/NASH)
- Anxiózně depresivní poruchy a metabolický syndrom
- Metabolický syndrom a kardiovaskulární onemocnění
- Chronický mírný zánět spojuje obezitu, metabolický syndrom, aterosklerózu a diabetes
- Laboratorní markery metabolického syndromu v praxi
- Léčba dyslipidemie u pacientů s metabolickým syndromem a chronickým onemocněním ledvin
- Metabolický syndrom
- Léčba obezity u metabolického syndromu
- Léčba dyslipidemie u metabolického syndromu
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Metabolický syndrom a játra (NAFLD/NASH)
- Anxiózně depresivní poruchy a metabolický syndrom
- Chronický mírný zánět spojuje obezitu, metabolický syndrom, aterosklerózu a diabetes
- Laboratorní markery metabolického syndromu v praxi



