Metabolická chirurgie – nový směr v léčbě některých onemocnění
Metabolic surgery – a new approach to the management of selected diseases
Treatment options for type 2 diabetes have changed dramatically in the past few years. Experimental works followed by evidence based studies proved long-term efficacy of metabolic surgery in type 2 diabetes treatment. Moreover diabetes resolution is not directly correlated with weight loss and occurs independently to it. Large literature metaanalyses showed that type 2 diabetes can be subtantially improved with metabolic surgery in about 85 % of all diabetic patients, out of which can be resolved in more than 75%. Metabolic surgery affects hormonal secretion on multiple levels namely in the small intestine. Restrictive as well as combined and malabsorptive surgical procedures have positive effect on type 2 diabetes improvement as well as on metabolic syndrome, sleep apnea syndrome and on other comorbidities.
Key words:
metabolic surgery – type 2 diabetes mellitus – surgical treatment of diabetes
Authors:
M. Fried 1,2
; K. Doležalová 1
Authors‘ workplace:
Centrum pro léčbu obezity a metabolických poruch OB kliniky Praha, přednosta prof. MUDr. Martin Fried, CSc.
1; 1. lékařská fakulta UK Praha, děkan prof. MUDr. Tomáš Zima, DrSc., MBA
2
Published in:
Vnitř Lék 2011; 57(4): 402-404
Category:
12th national Symposium diabetes, "Diabetes and Gastroenterology", Hradec Kralove, 4 to 5 June 2010
Overview
Situace v možnostech léčby diabetu 2. typu se v posledních několika letech dramaticky změnila. Experimentální práce a poté i klinické studie prokázaly dlouhodobou účinnost metabolické chirurgie v léčbě, a to nejen obézních diabetiků 2. typu. Rozsáhlé metaanalýzy výsledků chirurgické léčby diabetu 2. typu pak jen potvrdily, že toto onemocnění lze chirurgicky výrazně zlepšit u více než 85 % diabetiků, z toho u téměř 75 % zcela vyléčit. Metabolické zákroky významným způsobem ovlivní, především v proximálních částech tenkého střeva, sekreci hormonů na různých úrovních. Metabolické operace restriktivní (adjustabilní gastrická bandáž, sleeve gastrektomie, gastrická plikace), kombinované (Roux-en-Y gastrický bypass) i malabsorpční (biliopankreatická diverze a její modifikace) mají pozitivní a výrazný vliv na diabetes 2. typu, metabolický syndrom, syndrom spánkové apnoe a další přidružená onemocnění.
Klíčová slova:
metabolická chirurgie – diabetes mellitus 2. typu – chirurgická léčba diabetu
Ohlédneme-li se zpět byť jen o jedno desetiletí, těžko bychom v obsáhlých výčtech indikací chirurgických zákroků hledali takovou, která by alespoň okrajově zmiňovala možnost chirurgické léčby diabetu 2. typu. Zcela jistě bychom ale již řadu let mohli najít indikace k chirurgické léčbě komplikací diabetu, tj. indikace k amputačním zákrokům v důsledku diabetických angiopatií či k dlouhodobě nepříliš úspěšným cévním rekonstrukcím u diabetiků.
Situace v možnostech léčby diabetu 2. typu se však v posledních několika letech dramaticky změnila. Experimentální práce a poté i klinické „evidence based“ studie prokázaly dlouhodobou účinnost metabolické chirurgie v léčbě, a to nejen obézních diabetiků 2. typu. Rozsáhlé metaanalýzy výsledků chirurgické léčby diabetu 2. typu pak jen potvrdily, že toto onemocnění lze chirurgicky výrazně zlepšit u více než 85 % diabetiků, z toho u téměř 75 % zcela vyléčit [1].
Metabolické operace vycházejí z principu operací známých a v chirurgické léčbě obezity po desetiletí využívaných, tzv. bariatrických operací. Podobně jako bariatrické zákroky, můžeme i metabolické operace dělit podle mechanizmu účinku na restrikční, malabsorpční či kombinované [2]. Nejmohutnější léčebný efekt na diabetes 2. typu mají operace malabsorpční. Jejich dnes již klasickým představitelem je biliopankreatická diverze podle Scopinara, po které dochází ke zlepšení či úplnému vymizení diabetu 2. typu u více než 90 % diabetiků. Efekt operace pak přetrvává po desetiletí [3,4]. Ale i kombinované operace jako gastrický Roux-Y-bypass či restrikční operace (sleeve gastrektomie či nově anatomicky velmi podobná plikace žaludku a gastrická bandáž) vykazují velmi dobré léčebné výsledky u více než 60 % diabetiků [5–7]. Metabolické operace zasáhnou na různých úrovních glukózové homeostázy v těle, a zejména tím se vysvětluje jejich velmi rychlý terapeutický efekt. Názorně lze jejich účinek demonstrovat na příkladu biliopankreatické diverze.
Tento zákrok působí na několika úrovních (obr. 1):
- a) stimulací buněk tenkého střeva v důsledku jejich dráždění přítomností nenatrávené či jen málo natrávené potravy, která se vzhledem k provedené gastrojejunoanastomóze dostane do přímého kontaktu s distálními partiemi jejuna;
- b) ovlivněním evakuační schopnosti žaludku a úplným vyřazením duodena a proximálního jejuna z pasáže potravy;
- c) oddělením pasáže žluči a pankreatických enzymů od potravy spolu s předpokládaným urychlením bilio-entero-hepatální cirkulace žluči, a z toho plynoucím ovlivněním glukózového metabolizmu v játrech;
- d) redukcí příjmu kalorií v důsledku jejich snížené absorpce zkrácením délky společné kličky tenkého střeva;
- e) alterací vagových signálů;
- f) dalšími mechanizmy ovlivňujícími metabolizmus adipocytů a apoptózu β buněk pankreatu.
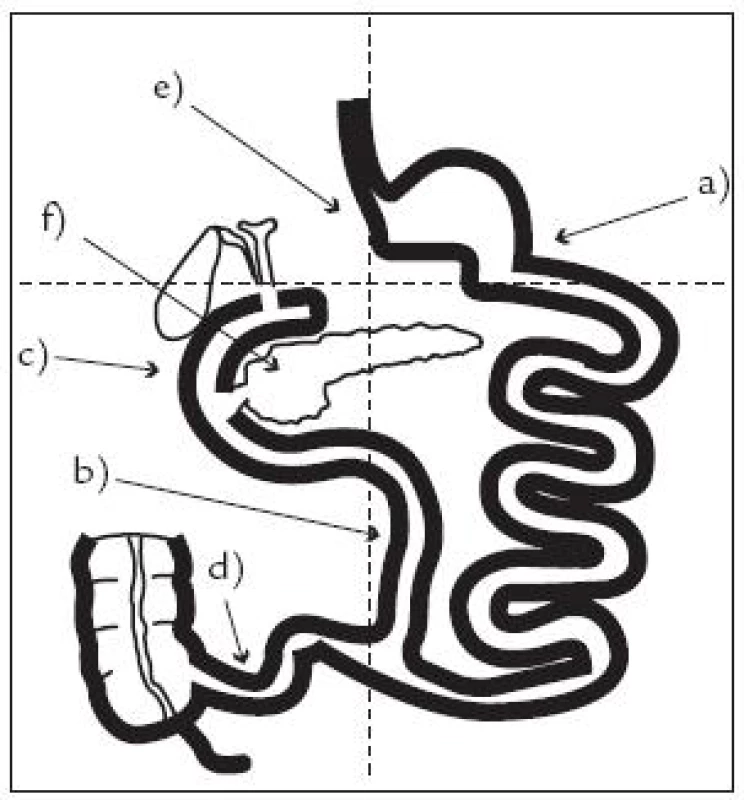
Metabolické zákroky tak výrazným způsobem ovlivní, především v proximálních částech tenkého střeva, sekreci hormonů na různých úrovních. Operace tedy zasáhnou i do fyziologie enteroinzulární osy, hladin GLP 1, GIP a dalších inkretinů, vylučovaných zejména L - a K-buňkami střevními v odpovědi na přítomnost nutrientů v luminu střeva. Inkretiny ovlivní inzulinovou sekreci a spolu s dalšími mediátory typu PYY, ghrelinu a jiných hormonů změní a zvýší i inzulinovou senzitivitu organizmu.
Příznivý vliv na vývoj diabetu 2. typu má jistě i restrikce přísunu a využití jídlem dodaných kalorií, která nastává, podobně jako po bariatrických zákrocích, i po většině metabolických operačních výkonů. Kalorická restrikce sama o sobě však nestojí za mohutným efektem metabolických operací na diabetes 2. typu. Ani změna v sekreci inkretinů ale není jediným mechanizmem účinku metabolických zákroků. Velmi pravděpodobně totiž hraje v celé terapeutické kaskádě významnou roli vagová stimulace, respektive alterace vagových signálů, a také ovlivnění evakuační schopnosti žaludku. Tento mechanizmus působení na možné zlepšení a vyléčení diabetu 2. typu lze pozorovat právě u některých restrikčních výkonů (adjustabilní gastrická bandáž, sleeve gastrektomie a gastrická plikace).
Metabolické zákroky mohou takto výrazným a zásadním způsobem zasáhnout do systému glukózového metabolizmu na několika různých místech a etážích, a tím se jejich účinnost potencuje [8].
Z preklinických studií vyplývá, že dalšími, velmi podobnými mechanizmy mohou metabolické operace ovlivnit jak metabolizmus adipocytů, tak i některé zánětlivé mediátory a adipocytokiny, a tak ještě intenzivněji působit na regulaci inzulinové homeostázy.
Metabolická chirurgie se odděluje od bariatrické chirurgie, ze které původně vzešla, a jasněji se vyhraňuje vůči původní chirurgické léčbě obezity především proto, že je schopna zlepšit či zcela vyléčit metabolické choroby i u neobézních pacientů, a to bez zásadního ovlivnění jejich hmotnosti. Metabolická chirurgie tak nesouvisí se změnami váhy či body mass indexu (BMI).
U neobézních by totiž váhový úbytek v důsledku bariatrické operace často nepřinesl žádoucí metabolický efekt a paradoxně by mohl jejich stav naopak zhoršit.
Metabolický efekt operací dokládá, kromě již zmíněného efektu na diabetes 2. typu, i úspěšná léčba hypercholesterolemie, hypertriglyceridemie a některých dalších chorob.
Proč tedy nedochází u primárně neobézních pacientů po metabolických operacích k váhovým úbytkům? Hlavní příčina tkví v tom, že u neobézních je jejich předoperační hmotnost již stejná nebo nižší než hmotnost, která odpovídá či by odpovídala maximálně možné denní kapacitě absorbované energie umožňované příslušným metabolických zákrokem. Znamená to, že takový pacient vlastně již před výkonem přijímá stejné, nebo v některých případech dokonce i menší množství potravy, než bude schopen přijímat a než mu bude dovolovat absorbovat operace. U neobézních tak je po operaci veškerá energie přijatá s potravou i nadále absorbována. Neexistuje tudíž důvod pro to, aby pacienti redukovali po metabolické operaci svou hmotnost [9].
Jestliže ještě před několika lety skutečně neexistovaly indikace chirurgického zákroku vhodného k léčbě diabetu 2. typu, vpravdě převratnými se stala doporučení ADA (American Diabetology Association). Jejich část je totiž věnována chirurgickým možnostem léčby diabetu. Převratnost publikovaných doporučení podtrhuje i fakt, že ADA je významnou odbornou společností, sdružující převážně diabetology a další lékaře nechirurgy.
V doporučeních ADA se např. uvádí, že:
„…Bariatrický zákrok má být zvažován u dospělých s BMI nad 35 kg/m2 s diabetem 2. typu zvláště tehdy, když je obtížné diabetes anebo přidružená onemocnění stabilizovat změnou životního způsobu a farmakoterapií.
Pacienti po bariatrických výkonech vyžadují celoživotní sledování.
Restrikční, kombinované či malabsorpční operace, jsou-li součástí multidisciplinárního přístupu, mohou účinně léčit obezitu. Národní doporučení ADA podporují bariatrické operace jako možnou léčbu diabetu 2. typu u pacientů s BMI > 35 kg/m2. Bariatrická chirurgie ukázala, že vede k výraznému zlepšení, či k úplné normalizaci glykemií u 55–95 % pacientů s diabetem 2. typu, podle druhu zvoleného bariatrického zákroku.
Metaanalýza studií výsledků bariatrických operací ukázala, že k úplné normalizaci glykemie/vyléčení diabetu (normalizace hladiny cukru v krvi bez jakékoliv farmakoterapie) dochází u 75 % pacientů a že výsledky léčby přetrvávají u pacientů i po více než 2 letech od výkonu.
Předpokládá se, že zejména operace, které vyřadí část zažívacího traktu (tenkého střeva) z pasáže potravy, mají efekt na glykemie bez závislosti na hmotnostních úbytcích (změně hmotnosti).
Bariatrická chirurgie je nákladná v krátkodobém horizontu a (jako každý chirurgický výkon) je spojena s určitými riziky. V posledních 30 letech však došlo k významnému poklesu mortality i morbidity spojených s bariatrickými operacemi. Nyní dosahuje mortalita v 1. měsíci po bariatrických operacích 0,28 %, což je stejné jako po laparoskopických cholecystektomiích…“ [10,11].
Závěrem lze tedy konstatovat, že všechny v dnešní době používané bariatrické zákroky, restriktivní (adjustabilní gastrická bandáž, sleeve gastrektomie a podle dostupných údajů i gastrická plikace), kombinované (Roux-en-Y gastrický bypass) i malabsorpční (biliopankreatická diverze a její modifikace), mají pozitivní a výrazný vliv na prevenci i léčbu diabetu 2. typu, metabolický syndrom, syndrom spánkové apnoe a další přidružená onemocnění.
Metabolické zákroky prokázaly v experimentu i v klinické praxi, že mohou zvyšovat inzulinovou sekreci, inzulinovou senzitivitu i ovlivňovat apoptózu β buněk pankreatu, a tudíž jsou vysoce účinné v léčbě diabetu 2. typu, při které vedou u více než ¾ nemocných k úplnému vyléčení cukrovky.
I když technicky dobře provedený chirurgický zákrok – metabolická operace – je samozřejmě prvotní podmínkou úspěchu chirurgické léčby jak diabetu 2. typu, tak i dalších chirurgicky ovlivnitelných onemocnění, hlavním faktorem působícím na dlouhodobou úspěšnost terapie je úzká, kontinuální interdisciplinární spolupráce, ideálně soustředěná do specializovaných obezitologicko-metabolických center.
prof. MUDr. Martin Fried, CSc.
www.obklinika.cz
e-mail: docfried@volny.cz
Doručeno do redakce: 13. 3. 2011
Sources
1. Buchwald H, Estok R, Fahrbach K et al. Weight and type 2 diabetes after bariatric surgery: systematic review and meta-analysis. Am J Med 2009; 122 : 248–256.
2. Fried M et al. Bariatrická a metabolická chirurgie, nové postupy v léčbě obezity a metabolických poruch. Praha: Mladá Fronta 2011.
3. Scopinaro N, Marinari G, Camerini G et al. 2004 ABS Consensus Conference. Biliopancreatic diversion for obesity: state of the art. Surg Obes Relat Dis 2005; 1 : 317–328.
4. Adami GF, Cordera R, Camerini G et al. Long-term normalization of insulin sensitivity following biliopancreatic diversion for obesity. Int J Obes Relat Metab Disord 2004; 28 : 671–673.
5. Dixon JB, O’Brien PE, Playfair J et al. Adjustable gastric banding and conventional therapy for type 2 diabetes: a randomized controlled trial. JAMA 2008; 299 : 316–323.
6. Ponce J, Haynes B, Paynter S et al. Effect of Lap-Band-induced weight loss on type 2 diabetes mellitus and hypertension. Obes Surg 2004; 14 : 1335–1342.
7. Schauer PR, Burguera B, Ikramuddin S et al. Effect of laparoscopic Roux-en-Y gastric bypass on type 2 diabetes mellitus. Ann Surg 2003; 238 : 467–484.
8. Adami GF, Cordera R, Camerini G et al. Recovery of insulin sensitivity in obese patients at short term after biliopancreatic diversion. J Surg Res 2003; 113 : 217–221.
9. Scopinaro N, Adami GF, Papadia FS et al. Effects of Biliopanceratic Diversion on Type 2 Diabetes in Patients With BMI 25 to 35. Ann Surg 2011; 253 : 699–703.
10. American Diabetes Association. Standards of Medical Care in Diabetes – 2010. Diabetes Care 2010; 33 (Suppl 1): S11–S61.
11. Buchwald H, Estok R, Fahrbach K et al. Trends in mortality in bariatric surgery: a systematic review and meta-analysis. Surgery 2007; 142 : 621–632.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2011 Issue 4
-
All articles in this issue
- Diabetes mellitus a dutina ústní
- Xerostomie, hyposialie, sicca syndrom – kvantitativní poruchy salivace
- Gastroduodenální vředová choroba u diabetika
- Poruchy motility a evakuace žaludku u diabetika. Současné možnosti diagnostiky a léčby
- Současné možnosti chirurgické léčby ložiskového postižení jater a pankreatu
- Steatóza a steatohepatitida u diabetika
- Diabetes mellitus a jaterní cirhóza
- Akutní pankreatitida u diabetika
- Celiakie a diabetes
- Kolorektální karcinom a diabetes
- Analoga amylinu, inhibitory α-glukosidáz a trávicí systém v regulaci homeostázy
- Autonomní neuropatie gastrointestinálního traktu
- Dyspeptický syndrom při antidiabetické léčbě
- Metabolická chirurgie – nejúčinnější léčba diabetu
- Metabolická chirurgie – nový směr v léčbě některých onemocnění
- Inkretinové hormony
- Léčba diabetes mellitus 2. typu GLP-1 agonisty
- Inkretinová léčba a metabolický syndrom
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Xerostomie, hyposialie, sicca syndrom – kvantitativní poruchy salivace
- Léčba diabetes mellitus 2. typu GLP-1 agonisty
- Autonomní neuropatie gastrointestinálního traktu
- Diabetes mellitus a jaterní cirhóza
